Глиома зрительного пути - лучевая диагностика
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Причины опухоли зрительного нерва у ребенка и обследование при глиоме
а) Глиома зрительного нерва. Ювенильные глиомы (пилоцитарные астроцитомы I степени злокачественности по классификации Всемирной организации здравоохранения) представляют собою разрастание астроцитов глии, поддерживающих аксоны. Это наиболее часто встречающиеся внутричерепные опухоли, поражающие зрительные пути у детей. Однако они могут развиваться в любом отделе головного мозга, и выявляются приблизительно у 25% маленьких детей с нейрофиброматозом 1 (NF1), причиной которого является самая частая в общей популяции патогенная мутация с частотой приблизительно 1/3000.
В большинстве случаев эти новообразования выявляются при магнитно-резонансной томографии (МРТ) в младенческом возрасте, но лишь немногие из них когда-либо вызывают симптоматику. Ювенильные глиомы зрительного нерва клинически проявляются примерно у такого же количества пациентов, не страдающих NF1. Недавно получены данные, подтверждающие существовавшее ранее мнение об этих глиомах как о глиальноклеточных гамартомах. Более агрессивные глиомы переднего отдела зрительного пути второй и выше степеней злокачественности, в том числе мультиформная глиобластома, встречаются у взрослых, но иногда могут поражать детей, их диагностика и лечение проводятся совсем по-другому и не описываются в данной статье. Подробно лечение описано в отдельных статьях на сайте - рекомендуем пользоваться формой поиска на главной странице сайта.
б) Глиомы зрительного пути у детей. Глиомы могут развиваться в любом отделе зрительного пути. Часто отмечается мультифокальность, и поражение хиазмы вслед за развитием опухоли зрительного нерва не обязательно является инвазией. Мультифокальный рост и регресс могут наблюдаться одновременно или в различные периоды времени на одном или на обоих пораженных зрительных нервах, при интактной хиазме, или наоборот.
Поэтому хирургическая резекция дистальной опухоли зрительного нерва не обязательно предотвратит рост опухоли более проксимального отдела. Пациенты с глиомами зрительного нерва должны быть обследованы на предмет глазных симптомов нейрофиброматоза (особенно меланоцитарных гамартом радужки, называемых узелками Sakurai-Lisch), поражения глазницы (нейрофибромы, дефекты клиновидной кости) и кожи (множественные пятна типа «кофе с молоком», нейрофибромы). Также следует осмотреть членов семьи.
Хотя некоторые полагают, что глиомы, развивающиеся на фоне NF1, характеризуются более благоприятным прогнозом для зрения по сравнению со спорадическими глиомами, это впечатление сложилось вследствие разницы между выборками; поскольку большинство сопутствующих NF1 глиом выявляются во время контрольных МРТ при отсутствии у пациентов клинической картины, часто удается обнаружить клинически незначимые опухоли.
С другой стороны, пациенты, не страдающие NF1, обращаются к врачу только при наличии крупного новообразования, вызывающего симптомы. Кроме того, общая выживаемость пациентов с сопутствующими NF1 глиомами ниже; поскольку они являются носителями мутации гена супрессора опухолей NF1, для них характерно развитие, по не вполне ясным причинам, других, происходящих не из нервного гребня, опухолей, особенно сарком мягких тканей и миелогенных заболеваний.
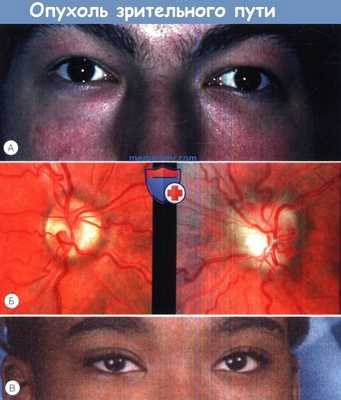
15-летний мальчик с левосторонним экзофтальмом;
диск зрительного нерва левого глаза бледный, отечный, видны оптоцилиарные шунтирующие сосуды.
Обратите внимание на атрофию зрительного нерва на правом глазу.
1. Клиническая картина глиомы зрительного пути у ребенка. Возраст дебюта заболевания варьирует от рождения до 4-12 лет; большое число случаев опухоли проявлялось в возрасте около 20 лет. Поражающие интраорбитальную часть нерва глиомы могут манифестировать осевым экзофтальмом. По не вполне ясным причинам увеличенная часть опухоли склонна изгибаться и смещаться книзу, поворачивая задний полюс глазного яблока вверх: это вызывает появление почти патогномоничного симптома — небольшой экзофтальм у ребенка с гипотропией или ограничением движений глазного яблока вверх. Пациенты постарше могут жаловаться на ухудшение зрения, нарушение цветовосприятия и дефекты поля зрения.
Глиомы хиазмы могут дебютировать немного позже, проявляясь двусторонними нарушениями зрения, хотя они могут выявляться во время обследования по поводу гидроцефалии, диссоциированного нистагма, эндокринной дисфункции или во время лучевых исследований нервной системы у бессимптомных пациентов. В анамнезе обычно упоминается медленно прогрессирующее ухудшение зрения, хотя изредка потеря зрения может быть внезапной вследствие кровоизлияния в ткань опухоли.
Глиомы, асимметрично поражающие хиазму и зрительные нервы, вызывают диссоциированный нистагм, напоминающий spasmus nutans. У детей асимметричный нистагм, особенно при наличии атрофии зрительного нерва, плохой аппетит или гидроцефалия указывают на развитие глиомы хиазмы, возможно, прорастающей в зрительные тракты.
Поражение гипоталамуса, первичное или вторичное, может быть причиной различных эндокринных нарушений. У детей с глиомами хиазмы часто наблюдается преждевременное половое созревание. Также могут развиваться задержка роста и полового созревания, несахарный диабет и ожирение. У младенцев может наблюдаться крайнее низкая масса тела, задержка развития и часто вертикальный или асимметричный ротаторный нистагм, напоминающий spasmus nutans — сочетание, известное под названием диэнцефального синдрома Russell.
При ухудшении зрения может выявляться побледнение диска зрительного нерва. Оптоцилиарные шунтирующие сосуды видны только при расположении опухоли вблизи от глазного яблока, они развиваются вследствие сдавления отечным зрительным нервом центральной вены сетчатки. Однако многие из этих разрастаний глиальных клеток зрительного пути не оказывают значительного влияния на зрительные функции и клинически никак себя не проявляют. Острота зрения не коррелирует с размером или скоростью роста опухоли; зрение может сохраняться при наличии крупной опухоли равномерно прорастающей большой участок зрительного пути, или очень значительно снижаться вследствие локального неравномерного роста или регресса, вызывающего локальную деформацию аксонов.
Следовательно, результаты исследования зрительных вызванных потенциалов обычно неинформативны. При отсутствии нарушений зрения глиомы зрительного пути редко выявляются только на основании результатов офтальмоскопии.
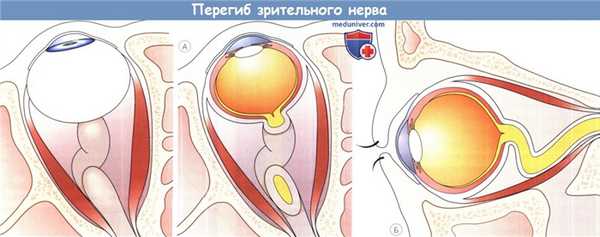
А, Б. Перегиб зрительного нерва. Увеличение диаметра и длины зрительного нерва при разрастании глиальной ткани часто вызывает,
по не вполне ясным причинам, изгиб орбитальной части зрительного нерва книзу, что приводит к умеренному экзофтальму и повороту заднего полюса глазного яблока кверху.
Поэтому клинически небольшой экзофтальм в сочетании с гипотропией у детей является почти патогномоничным симптомом глиомы зрительного нерва.
Также диагностике способствует выявление перегиба при МРТ, который на аксиальном срезе выглядит как дефект зрительного нерва.
На рисунках также изображен глиоматоз периневральной паутинной оболочки, часто наблюдаемый при нейрофиброматозе 1 типа.
2. Лучевая диагностика опухоли зрительного пути у ребенка. Поскольку гамартоматозное разрастание астроцитов происходит в пределах зрительных путей, нормальная форма пораженных структур остается неизменной. Как результат, рентгенологическая картина обычно настолько характерна, что для постановки диагноза не требуется выполнения биопсии. Более того, биопсия сопряжена с риском повреждения глаза или ухудшения зрения, к тому же реактивные изменения паутинной оболочки, окружающей глиому зрительного нерва, могут ошибочно приниматься за менингиому оболочек нерва, что приводит к ошибочному диагнозу.
МРТ является методикой выбора при диагностике и наблюдении. На томограммах выявляется гладкое веретенообразное увеличение зрительного нерва, вариабельно контрастируемое при гадолиниевом усилении. Вследствие мягкой консистенции опухоли и удлинения зрительного нерва вследствие его роста вблизи глазного яблока зрительный нерв обычно изгибается книзу, у детей этот признак помогает дифференцировать глиому от ригидной более редкой, но обычно тяжелее протекающей опухоли — менингиомы оболочек зрительного нерва. Внутриглазничные глиомы зрительного нерва, выявляемые при NF1, также имеют характерный признак: вторичная реактивная пролиферация паутинной оболочки, сопровождающаяся скоплением мукоида в периневральном субарахноидальном пространстве.
Поэтому на Т2-взвешенных томограммах глиом зрительного нерва на фоне NF1 гораздо чаще выявляется зона высокой интенсивности сигнала (соответствующие мукоиду/насыщенному водой содержимому), так называемый ложный симптом цереброспинальной жидкости, окружающей центральный низкоинтенсивный стержень (интраневарльную опухоль). Хиазмальные глиомы отображаются в виде крупной супраселлярной массы с сохраняющимися узнаваемыми контурами в сочетании с диагностически значимым утолщением прилегающих участков зрительного нерва или зрительного пути. Также может поражаться соседний гипоталамус.
При компьютерной томографии (КТ) выявляется аналогичное гладкое веретенообразное расширение зрительного нерва вариабельной контрастности, но небольшое увеличение выявить относительно трудно. Кальцификация при глиоме минимальна и встречается редко, но она является обычным признаком менингиомы. При внутриканальной глиоме отмечается только расширение канала зрительного нерва, стенки его остаются гладкими, тогда как при менингиомах могут развиваться реактивные инфильтративные изменения прилегающей кости.
Рост и регресс мультифокальной опухоли: (А) При МРТ у пятилетнего мальчика с нистагмом и кивательными движениями головы выявлено увеличение хиазмы, более выраженное слева.
(Б) Изменения хиазмы сопровождаются двусторонним утолщением зрительного нерва, более выраженным слева.
Хорошо заметное низкоинтенсивное кольцо, более широкое слева, окружает высокоинтенсивный центральный стержень, это так называемый ложный симптом цереброспинальной жидкости.
(В) При МРТ через пять лет выявляется выраженное спонтанное уменьшение размеров хиазмальной части опухоли, теперь ее левая часть меньше правой.
Хотя нистагм исчез, сохраняется поражение зрительного нерва, острота зрения составляет 20/20 OD и 20/400 OS.
(Г) Еще через три года при МРТ с контрастированием определены нормальные размеры и плотность хиазмы.
(Г, Д) Однако сохраняются без изменений выраженное увеличение размеров и изгиб книзу обоих зрительных нервов.
На правом глазу определяется остаточная атрофия диска зрительного нерва, острота зрения, поля зрения и цветовосприятие в пределах нормы,
но на левом глазу имеется выраженная атрофия диска зрительного нерва, острота зрения снизилась до счета пальцев с расстояния двух футов, несмотря на регресс и нормализацию размеров хиазмальной части опухоли.
(Е) Еще через три года при МРТ с обеих сторон выявляется выраженное уменьшение гиперплазии орбитальной периневральной паутинной оболочки, зрительные функции на прежнем уровне.
Все же ложный симптом цереброспинальной жидкости сохраняется, при генетическом обследовании мальчика и его семьи не выявлено данных за NF1. Постнатальный рост и регресс опухоли.
(А) У этого мальчика в трехмесячном возрасте при нормальной остроте зрения, но наличии множественных пятен типа «кофе с молоком» при МРТ не выявлено патологии хиазмы и зрительных путей.
(Б) Однако, через два года при МРТ обнаружен рост крупного контрастного образования в пределах границ хиазмы.
Также выявлено двустороннее поражение зрительных нервов, на некоторых томограммах распространяющееся дистальнее верхушки глазницы.
Тем не менее, острота зрения обоих глаз оставалась 20/20, относительный афферентный зрачковый дефект отсутствовал, несмотря на признаки атрофии диска зрительного нерва на левом глазу.
(В) Еще через два года на МРТ отмечается выраженное уменьшение размера опухоли, фактически без усиления контрастности. Острота зрения обоих глаз оставалась 20/20, ребенок оставался здоровым и бодрым. Спонтанный регресс глиомы зрительного нерва у 14-летней девочки.
(А) При МРТ выявляется веретенообразное утолщение левого зрительного нерва, дающее гиперинтенсивный и гомогенный сигнал, тянущееся от глазного яблока до хиазмы,
с изгибом зрительного нерва книзу, что создает впечатление его дефекта. Имеется левосторонний экзофтальм и расширение левого канала зрительного нерва.
(Б) При МРТ выявляется значительное увеличение внутриглазничной части левого зрительного нерва, с выраженным гомогенным усилением сигнала.
(В) МРТ через один год. Определяется уменьшение в размерах опухоли зрительного нерва по всей ее длине, сопровождающееся уменьшением интенсивности сигнала. Левосторонний экзофтальм разрешился.
(Г) На МРТ видно явное уменьшение диаметра зрительного нерва и лишь остаточное усиление сигнала в центральной зоне.
Этой девочке планировалось проведение лучевой терапии, но за неделю до начала лечения у нее было выявлено улучшение зрения.
Запланированные сеансы лучевой терапии были отменены, поскольку в течение года острота зрения улучшилась от счета пальцев с 4 футов до 20/15.
Если бы начало курса лучевой терапии было запланировано на неделю раньше, улучшения были бы ошибочно отнесены на счет эффектов проводимого лечения (пациентка Johns Hopkins Hospital).
Казуистические наблюдения уменьшения объема опухоли после лучевой или химиотерапии, особенно через длительное время после окончания терапии, вероятно, являлись следствием феномена спонтанного регресса. Глиоматоз периневральной паутинной оболочки.
Гиперпластические ткани мягкой оболочки и субарахноидального пространства формируют вокруг атрофичного зрительного нерва плотную массу, которая может симулировать менингиому.
Периферической границей нерва является собственно паутинная оболочка, которая сама по себе остается интактной.
Этот феномен можно объяснить высоким содержание белка и факторов роста в скапливающемся в субарахноидальном пространстве экссудате, который служит питательной средой для клеток соединительной ткани.
Такое разрастание может быть выраженным, если имеется склонность к разрастанию нервной ткани или оболочек нерва, например, при мутации гена супрессора опухолей при NF1.
Высокое содержание в этой ткани воды при Т 2-взвешенной МРТ создает так называемый «ложный симптом ЦСЖ», который, в свою очередь,
считается рентгенологическим симптомом NF1-ассоциированной глиомы зрительного нерва, хотя и не специфичным.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Глиома зрительного пути - лучевая диагностика
а) Терминология:
• Первичная нейроглиальная опухоль зрительного пути
• Три обширных подтипа:
о Детская синдромальная [нейрофиброматоз 1 типа], детская спорадическая, глиома взрослых
б) Визуализация:
• Веретеновидное объемное образование зрительного нерва с вариабельными изменениями задних отделов зрительного пути:
о Спорадическое новообразование обычно крупнее и вызывает большие морфологические изменения по сравнению с синдромальными глиомами
• Предпочтительным методом лучевой диагностики является МРТ:
о Изонтенсивна или слегка гипоинтенсивна при Т2 ВИ
о При Т2 ВИ наблюдается вариабельная гиперинтенсивность
о Контрастирование варьирует от минимального до интенсивного
• Сопутствующие изменения при лучевых исследованиях нервной системы у пациентов с нейрофиброматозом 1 типа:
о ↑ очагов в головном мозге при Т2 МРТ, другие опухоли центральной нервной системы, дисплазия клиновидной кости, буфтальм
(Слева) На рисунке на аксиальном срезе показана глиома левого зрительного нерва, распространяющаяся по его внутриглазничной части через расширенный канал зрительного нерва в пре-хиазмальный сегмент. Показана характерная веретеновидная форма расширения зрительного нерва.
(Справа) При МРТ Т2ВИ FS в аксиальной проекции определяется веретеновидное утолщение и аномальный изгиб внутриглазничной части левого зрительного нерва, вызывающее небольшой экзофтальм. На Т2ВИ опухоль гиперинтенсивна, что характерно для глиомы зрительного пути. Обратите внимание на неизмененную периневральную жидкость позади опухоли. (Слева) При кососагиттальной МРТ Т1ВИ FS с КУ определяются глобулярное утолщение и интенсивное гомогенное контрастирование внутриглазничного отрезка зрительного нерва, тянущиеся в заднем направлении в расширенный канал зрительного нерва.
(Справа) При МРТ Т1ВИ FS с КУ в аксиальной проекции определяется легкое лоскутное контрастирование и выраженное веретеновидное утолщение внутри глазничного, внутриканального и прехиазмального сегментов правого зрительною нерва. У детей с нейрофиброматозом 1 типа может наблюдаться лишь незначительное контрастирование глиомы зрительного пути.
в) Дифференциальная диагностика:
• Неврит зрительного нерва
• Менингиома оболочек зрительного нерва
• Идиопатический воспалительный псевдотумор глазницы
• Саркоидоз
г) Патология:
• Глиома зрительного пути у детей: низкозлокачественная глиома
• Глиома зрительного пути у взрослых: анапластическая астроцитома или мультиформная глиобластома
д) Клинические особенности:
• Ухудшение зрения, экзофтальм; зачастую протекает бессимптомно
• Глиома зрительного пути у детей манифестирует в возрасте 0,5-15,0 лет
• 30-40% пациентов с глиомой зрительного пути страдают нейрофиброматозом 1 типа
• У 11-30% больных нейрофиброматозом развивается глиома зрительного пути
• Естественное течение крайне вариабельно, но обычно у детей глиома зрительного пути прогрессирует очень медленно
Глиома зрительного нерва
Глиома зрительного нерва — опухоль, возникающая из глиальных элементов зрительного нерва. Глиома зрительного нерва может иметь интраорбитальную или интракраниальную локализацию. Она характеризуется малосимптомным началом и постепенным развитием, приводящим к прогрессирующему понижению зрения и экзофтальму, первичной или вторичной атрофии зрительного нерва. Диагностируется глиома зрительного нерва при помощи офтальмологического обследования (периметрии, визиометрии, офтальмоскопии), рентгенографии черепа и КТ головного мозга. Лечение проводится преимущественно сочетанием лучевой терапии и хирургического удаления пораженного участка зрительного нерва.
МКБ-10
Общие сведения
Глиома зрительного нерва по разным данным составляет до 35% всех опухолей глазницы. Она может локализоваться на любом участке по всей протяженности зрительного нерва. Глиома зрительного нерва, локализующаяся в пределах глазницы, носит название интраорбитальной и относится к клинической офтальмологии. Глиома, расположенная в черепной части зрительного нерва, называется интракраниальной. Ее диагностикой и лечением занимаются специалисты в области неврологии и нейрохирургии. При расположении опухоли в области зрительного перекреста говорят о глиоме хиазмы, при ее прорастании в ткани головного мозга — о внутримозговой опухоли.
Глиома зрительного нерва возникает в основном в детском возрасте, наиболее часто — в первые годы жизни ребенка. Однако в последнее время все чаще стали описываться случаи ее возникновения у лиц старше 20 лет. В некоторых случаях глиома зрительного нерва возникает совместно с нейрофиброматозом Реклингхаузена.
Патогенез глиомы зрительного нерва
Зрительный нерв состоит из аксонов, окруженных глиальной тканью, клетки которой осуществляют синтез миелина, обеспечивают метаболизм и несут поддерживающую функцию. Именно из глиальных клеток берет свое начало глиома зрительного нерва. Чаще всего она развивается из астроцитов (астроцитома), реже из олигодендроглиоцитов (олигодендроглиома). Кроме истинных глиом, характеризующихся разрастанием глиальной ткани и инфильтративным ростом, различают так называемый глиоматоз — гиперплазию (увеличение размеров) клеток глии. Некоторые авторы считают, что глиоматоз представляет собой начальную стадию глиомы зрительного нерва.
Начинаясь из клеток глии, глиома зрительного нерва прорастает межвлагалищные пространства и окружающие нерв оболочки. Ее распространение происходит преимущественно вдоль нервного ствола. По мере роста глиома зрительного нерва может достигнуть размеров куриного яйца и привести к полному разрушению нерва. Внутри опухоли могут образовываться кисты, имеющие слизистое или жидкое содержимое.
Симптомы глиомы зрительного нерва
В начальной стадии своего развития глиома зрительного нерва практически не имеет клинических проявлений. Наиболее ранним признаком ее возникновения является прогрессирующее снижение остроты зрения, возникающее вследствие сдавления, а позднее разрушения нервных волокон увеличивающейся в размерах опухолью. Однако зачастую у маленьких детей нарушение зрения остаются незамеченными, а у детей старшего возраста они требуют дифференцировки от развивающейся близорукости. По мере роста глиомы зрительного нерва в поле зрения возникают участки выпадения (скотомы), отмечается прогрессирующее угасание зрительной функции вплоть до полной слепоты.
К более поздним клиническим проявлениям глиомы зрительного нерва относится экзофтальм. Обычно он характеризуется постепенным увеличением степени выстояния глазного яблока и отсутствием его бокового смещения. Появление смещения глаза в сторону, как правило, возникает при наличии опухолевой кисты или эксцентричном росте глиомы. Именно экзофтальм часто является причиной обращения к врачу у детей с глиомой зрительного нерва. При выраженном экзофтальме возникает ограничение подвижности глазного яблока и неполное смыкание глазной щели, приводящее к высыханию роговицы с развитием кератита и язв роговицы. Дальнейшее развитие патологических процессов в роговице может привести к ее истончению и прободению, влекущему за собой потерю глаза.
Интракраниальная глиома зрительного нерва не сопровождается экзофтальмом. Если она распространяется на ткани мозга, возникает клиника, характерная для глиомы головного мозга (симптомы гидроцефалии, вестибулярная атаксия, двигательные и чувствительные нарушения и пр.). Экзофтальм может наблюдаться на поздних стадиях интракраниальной глиомы зрительного нерва, когда она прорастает в глазницу.
Диагностика глиомы зрительного нерва
Диагноз опухоли зрительного нерва устанавливается на основании клинических данных, результатов исследования зрительной функции и глазного дна, данных рентгенологического исследования и компьютерной томографии.
Зачастую первым врачом, к которому обращаются пациенты с глиомой зрительного нерва является офтальмолог. Проводя проверку остроты зрения, он выявляет ее снижение, в ходе периметрии и компьютерной периметрии в поле зрения могут обнаруживаться отдельные скотомы. Осмотр глазного дна (офтальмоскопия) в ранних стадиях развития глиомы зрительного нерва может не выявить наличия каких-либо изменений. Позже определяется застойный диск зрительного нерва и картина, характерная для вторичной атрофии зрительного нерва. Может отмечаться тромбоз центральной вены сетчатки. В случаях, когда глиома зрительного нерва прорастает диск зрительного нерва, при офтальмоскопии определяется овальное или округлое образование желтовато-розовой или белой окраски, которое может иметь как бугристую, так и гладкую поверхность. При интракраниальной глиоме наблюдается первичная атрофия зрительного нерва.
Наиболее достоверно глиома зрительного нерва диагностируется при помощи КТ головного мозга, которое позволяет визуализировать утолщенный зрительный нерв, определить границы разрастания опухоли и ее прорастание в полость черепа. При невозможности проведения КТ, используют прицельную рентгенографию черепа и рентгенографию орбиты, которые при интраорбитальной локализации глиомы выявляют одностороннее расширение полости орбиты и канала зрительного нерва, их затемнение, истончение стенок глазницы.
Глиому зрительного нерва необходимо дифференцировать от менингиомы зрительного нерва, которая в отличие от глиомы чаще встречается у людей старшего возраста. При наличие экзофтальма следует исключить гипертиреоз. Дифференциальная диагностика проводится также с ангиомой, невриномой, ретинобластомой, кровоизлиянием в глазницу.
Лечение глиомы зрительного нерва
Учитывая высокую радиочувствительность глиом, лечение глиомы зрительного нерва может проводиться путем ее облучения. Зачастую лучевая терапия приводит к остановке роста опухоли и даже к улучшению зрительной функции. В случае быстро прогрессирующего ухудшения зрения показано хирургическое лечение.
Удалением интраорбитальной глиомы зрительного нерва занимаются офтальмоонкологи и хирурги-офтальмологи. Объем операции зависит от степени разрастания опухоли. Удаление глиом небольшого размера возможно путем орбитотомии и резекции пораженного участка зрительного нерва. Прорастание глиомы до склерального кольца является показанием к энуклеации глазного яблока. Наиболее приемлемой методикой в этом случае является энуклеация с формированием опорной культи для последующего протезирования глаза. Если глиома зрительного нерва прорастает в полость черепа, то вопрос о возможности хирургического лечения решает нейрохирург. Операция проводится в соответствии с общими принципами удаления глиальных опухолей головного мозга.
Прогноз глиомы зрительного нерва
К сожалению, глиома зрительного нерва в 100% случаев ведет к полной потери зрения. При интраорбитальных глиомах важным вопросом является сохранение глаза и в случае адекватно проведенного лечения прогноз для жизни, как правило, благоприятный. При интракраниальных глиомах прогноз для жизни зависит от распространенности опухолевого процесса и своевременности проведенного лечения. По некоторым данным в ситуациях, когда глиома зрительного нерва распространяется до области зрительного перекреста, погибает до 50% пациентов.
а) Терминология:
1. Аббревиатура:
• Глиома зрительного пути (ГЗП)
2. Синонимы:
• Глиома зрительного нерва; глиома переднего зрительного пути
3. Определения:
• Первичная нейроглиальная опухоль зрительного пути
• Три основных подтипа:
о Доброкачественные опухоли детей: сопутствующие нейрофиброматозу 1 типа (НФ1), синдромальные - 30-40%
о Доброкачественные опухоли детей: не связанные с НФ1 (спорадические)
о Опухоли взрослых: как правило, злокачественные
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Веретеновидное объемное образование зрительного нерва, сопровождающееся вариабельным поражением позади лежащего отдела зрительного пути
• Локализация:
о Опухоли детей на фоне НФ1 (синдромальные):
- Передние отделы зрительного пути, одностороннее или двустороннее
- Двусторонние глиомы очень часто связаны с НФ1
- 50% простираются до хиазмы, гипоталамуса и в ретрохиазмальные зрительные пути
- Поражение зрительной лучистости встречается редко
о Опухоли детей, не связанные с НФ1 (спорадические):
- Поражают преимущественно хиазму и ретрохиазмальный сегмент
о Опухоли взрослых:
- Одностороннее поражение зрительного нерва, распространяющееся кзади
• Размеры:
о Синдромальная (на фоне НФ1): 0,5-2,0 см в длину
о Спорадическая (не связанная с НФ1): 1-8 см
о Опухоли взрослых: размеры вариабельны в зависимости от поражения позадилежащего отдела зрительного нерва
• Морфология:
о Все опухоли:
- Диффузное утолщение зрительного нерва и хиазмы в форме сардельки или веретена
- Характерный перекрут или изгиб зрительного нерва
о Синдромальная: гладкое, тубулярное, извитое расширение зрительного нерва
о Спорадическая: гладкая, нодулярная, с кистозным компонентом
о Взрослые: диффузное расширение зрительного нерва, признаки инвазии
• При сочетании с НФ1 - по результатам лучевых методов исследования выявляются сопутствующие изменения: ↑ очагов в головном мозге при Т2 МРТ, другие опухоли ЦНС, дисплазия клиновидной кости, буфтальм, плексиформные нейрофибромы
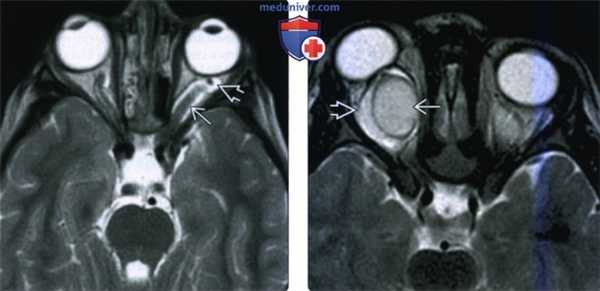
(Слева) При МРТ Т2ВИ в аксиальной проекции определяется аномальное утолщение внутриглазничного сегмента левого зрительного нерва. Влагалище зрительною нерва кпереди от опухоли расширено и изогнутой.
(Справа) При МРТ Т2ВИ в аксиальной проекции отмечаются расширение и умеренная Т2 гиперинтенсивность внутриглазничного сегмента правою зрительною нерва. Периферическая зона повышенной интенсивности сигнала отражает сопутствующую гиперплазию паутинной оболочки.
2. КТ при глиоме зрительного пути:
• КТ без контрастного усиления:
о Веретеновидное неизмененной плотности утолщение зрительного нерва; при наличии кистозных пространств определяется очаговое понижение плотности
• КТ в костном окне:
о Кальциноз наблюдается редко (в отличие от менингиомы оболочек зрительного нерва)
о При распространении опухоли в полость черепа отмечается расширение костного канала зрительного нерва
3. МРТ при глиоме зрительного пути:
• Т1 ВИ:
о Одинаковой или слегка сниженной интенсивности по сравнению с головным мозгом
о При кистозных пространствах очаговая гипоинтенсивность
• Т2 ВИ:
о Сигнал вариабелен, характерна умеренная гиперинтенсивность
о При НФ1 наблюдается периферическая гиперинтенсивность вследствие периневрального глиоматоза паутинной оболочки
о В спорадических случаях кистозные пространства, появляющиеся вследствие муцинозной дегенерации, определяются как очаги гиперинтенсивности
• Диффузно-взвешенная МРТ:
о Было продемонстрировано повышение средних значений ИКД (измеряемый коэффициент диффузии)
• Т1 ВИ с КУ:
о Контрастирование варьирует от минимального до интенсивного:
- Синдромальная: часто наблюдается слабое контрастирование
- Спорадическая: умеренное или интенсивное контрастирование
- Опухоль взрослых: умеренное гетерогенное контрастирование
о МРТ с динамическим контрастированием: отмечается повышение средних значений проницаемости клинически агрессивных опухолей
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о Предпочтительным методом исследования является МРТ
- Позволяет диагностировать поражение проксимальных отделов зрительного пути
- У пациентов с НФ1 позволяет диагностировать сопутствующую внутричерепную патологию
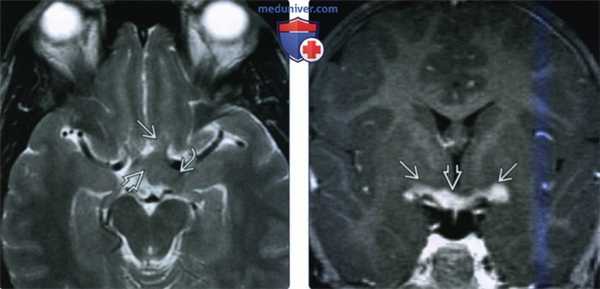
(Слева) При МРТ Т2ВИ в аксиальной проекции определяется глиома зрительною пути, поражающая внутричерепной прехиазмальный сегмент зрительного нерва, хиазму и левый зрительный тракт. Глиомы зрительного пути, как правило, характеризуются более интенсивным Т2-сигналом, чем это изоинтенсивное новообразование.
(Справа) У пациента с двусторонними глиомами зрительною пути при МРТ Т1 с КУ в корональной проекции определяется яркое контрастирование хиазмы и проксимальных сегментов обоих зрительных трактов. Глиомы зрительного пути демонстрируют крайне вариабельное контрастное усиление.
в) Дифференциальная диагностика глиомы зрительного пути:
1. Неврит зрительного нерва:
• Остро возникшие боль и ухудшение зрения
• Контрастирование и минимальное утолщение зрительного нерва
2. Менингиома оболочек зрительного нерва:
• Медленно развивающиеся экзофтальм и ухудшение зрения у взрослых
• Периневральное объемное образование, может развиваться кальциноз
3. Идиопатический воспалительный псевдотумор глазницы:
• Болезненный экзофтальм, опухолеподобное воспаление
• Может поражать любую структуру глазницы
• При лучевых исследованиях наблюдается вариабельная картина, в том числе периневральное контрастирование
4. Саркоидоз:
• Системное заболевание, воспаление тканей глазницы
• Предрасположенность к поражению слезной железы
• Контрастирование зрительного нерва, структур глазницы и полости черепа
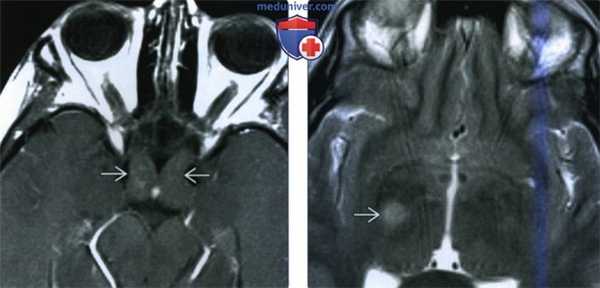
(Слева) При МРТ Т1ВИ с КУ в аксиальной проекции определяется диффузное расширение прехиазмальных сегментов обоих зрительных нервов и хиазмы лишь при минимальном неравномерном контрастировании. Двусторонние ГЗП обычно свидетельствует о наличии у пациента НФ1.
(Справа) При МРТ Т2ВИ в аксиальной проекции головною мозга определяется округлое высокоинтенсивное новообразование базальных ганглиев, что типично для НФ 1. Значимого контрастирования этих новообразований не наблюдается.
г) Патология:
1. Общая характеристика:
• Генетика:
о НФ1 (при наличии): аутосомно-доминантное заболевание с вариабельными пенетрантностью и клинической экспрессивностью
• Сопутствующие патологические изменения:
о У больных с НФ1 при МРТТ2-очаговая гиперинтенсивность головного мозга:
- Наблюдается у 80-90% больных НФ1 с ГЗП
- Наблюдается у 50-70% всех пациентов с НФ1
о Другие опухоли ЦНС у пациентов с НФ1 (чаще всего - низкозлокачественные астроцитомы)
2. Стадии, классификация глиомы зрительного пути:
• Низкозлокачественные глиомы:
о Подавляющее большинство глиом у детей
о 60% - пилоцитарные астроцитомы I степени
о 40% - фибриллярная астроцитома II степени
о При НФ1 опухоль может представлять собой периневральный арахноидальный глиоматоз, а не истинную астроцитому
• Высокозлокачественные глиомы:
о Большинство опухолей взрослых, иногда опухоли детей
о Анапластическая астроцитома, мультиформная глиобластома
• Классификация Dodge описывает местно-регионарное распространение опухоли:
о Стадия А: опухоль ограничена одним зрительным нервом
о Стадия В: поражение хиазмы ± зрительного нерва
о Стадия С: опухоль распространяется в направлении гипоталамуса или задних отделов зрительного пути
3. Макроскопические и хирургические особенности:
• Диффузное утолщение зрительного нерва; бежевая опухоль
• Кистозный компонент, формирующийся в результате кистозной дегенерации или инфаркта
4. Микроскопия:
• Синдромальная: круговая периневральная инфильтрация с глиоматозом паутинной оболочки:
о Сохранность центральной части нерва (относительно сохранные зрительные функции)
• Спорадическая: нарастающая интраневральная инфильтрация
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Ухудшение зрения
• Другие признаки/симптомы:
о Экзофтальм, атрофия зрительного нерва;нистагм; эффект внутричерепного объемного образования
• Клинический профиль:
о ГЗП у детей:
- Синдромальная: иногда протекает бессимптомно
- Спорадическая: более крупная, более агрессивная
о ГЗП у взрослых: агрессивное течение со стремительным снижением зрительных функций
2. Демография:
• Возраст:
о Дети: манифестирует в возрасте 0,5-15,0 лет (средний возраст: пять лет)
о Взрослые: манифестирует в возрасте 20-80 лет (средний возраст: 50 лет)
• Пол:
о Среди детей с ГЗП несколько > пациентов женского пола
• Эпидемиология:
о Доброкачественные новообразования у детей:
- 3% опухолей глазницы; 5% внутричерепных опухолей
- 30-40% пациентов с ГЗП страдают НФ1
- У 11-30% больных НФ1 развивается ГЗП
о Злокачественные новообразования у взрослых: очень редки
3. Течение и прогноз:
• Варьирует от спонтанного регресса до прогрессирующих зрительных и неврологических нарушений, приводящих к смерти
• Синдромальная: обычно вялотекущая патология, как правило, прогрессирование завершается в возрасте шести лет, хотя может длиться и до двенадцатилетнего возраста:
о Чаще всего опухоль прогрессирует в течение двух лет после постановки диагноза; возможен спонтанный регресс
• Спорадическая: более активный рост:
о Промежутки между рецидивами короче
• Взрослые: прогноз неблагоприятный, заболевание быстро приводит к летальному исходу
• Конкретная локализация влияет на прогноз:
о Частота осложнений и летального исхода
- Зрительный перекрест/ретрохиазмальные глиомы > глиомы зрительного нерва
4. Лечение:
• Новообразования у детей, страдающих НФ1:
о Биопсии обычно не требуется; диагноз предположительный
о При отсутствии угрозы зрению - наблюдение
о При прогрессировании опухоли в качестве лечения первой линии проводится химиотерапия
о Лучевая терапия и хирургическое вмешательство проводятся пациентам с массивной опухолью или детям в более старшем возрасте при прогрессировании заболевания:
- Осложнения лучевой терапии: вторичные опухоли, лучевой некроз, болезнь моямоя, задержка роста, когнитивные нарушения
• Новообразования у детей с НФ1:
о При больших размерах опухоли, экзофтальме и тяжелых нарушениях зрительных функций выполняется циторедукция
о Адъювантная лучевая ± химиотерапия
• ГЗП у взрослых:
о Мультимодальная терапия
е) Диагностическая памятка. Следует учесть:
• Клиническая и рентгенологическая картина варьирует в зависимости от подтипа: синдромальная, спорадическая, глиома взрослых
• Двусторонние внутриглазничные новообразования указывают на синдромальное поражение (НФ1)
Глиома головного мозга
Глиома головного мозга — наиболее распространенная опухоль головного мозга, берущая свое начало из различных клеток глии. Клинические проявления глиомы зависят от ее расположения и могут включать головную боль, тошноту, вестибулярную атаксию, расстройство зрения, парезы и параличи, дизартрию, нарушения чувствительности, судорожные приступы и пр. Глиома головного мозга диагностируется по результатам МРТ головного мозга и морфологического исследования опухолевых тканей. Вспомогательное значение имеет проведение Эхо-ЭГ, ЭЭГ, ангиографии сосудов головного мозга, ЭЭГ, офтальмоскопии, исследования цереброспинальной жидкости, ПЭТ и сцинтиграфии. Общепринятыми способами лечения в отношении глиомы головного мозга являются хирургическое удаление, лучевая терапия, стереотаксическая радиохирургия и химиотерапия.
Глиома головного мозга встречается в 60% случаев опухолей головного мозга. Название «глиома» связано с тем, что опухоль развивается из глиальной ткани, окружающей нейроны головного мозга и обеспечивающей их нормальное функционирование. Глиома головного мозга представляет собой в основном первичную внутримозговую опухоль полушарий мозга. Она имеет вид розоватого, серовато-белого, реже темно-красного узла с нечеткими очертаниями. Глиома головного мозга может локализоваться в стенке желудочка мозга или в области хиазмы (глиома хиазмы). В более редких случаях глиома располагается в нервных стволах (например, глиома зрительного нерва). Прорастание глиомы головного мозга в мозговые оболочки или кости черепа наблюдается лишь в исключительных случаях.
Глиома головного мозга часто имеет округлую или веретенообразную форму, ее размер колеблется от 2-3 мм в диаметре до величины крупного яблока. В подавляющем большинстве случаев глиома головного мозга отличается медленным ростом и отсутствием метастазирования. Однако при этом она характеризуется настолько выраженным инфильтративным ростом, что границу опухоли и здоровых тканей не всегда удается найти даже при помощи микроскопа. Как правило, глиома головного мозга сопровождается дегенерацией окружающих ее нервных тканей, что зачастую приводит к несоответствию выраженности неврологического дефицита размерам опухоли.
Классификация
В соответствии с классификацией ВОЗ выделяют 4 степени злокачественности глиом головного мозга.
- К I степени относится доброкачественная медленно растущая глиома (ювенильная астроцитома, плеоморфная ксантоастроцитома, гигантоклеточная астроцитома).
- Глиома II степени злокачественности считается «пограничной». Она отличаются медленным ростом и имеет только 1 признак злокачественности, в основном клеточную атипию. Однако такая глиома может трансформироваться в глиому III и IV степени злокачественности.
- При III степени злокачественности глиома головного мозга имеет 2 из трех признаков: фигуры митозов, ядерную атипию или микропролиферацию эндотелия.
- Глиома IV степени злокачественности отличается наличием области некроза (мультиформная глиобластома).
По месту расположения глиомы классифицируются на супратенториальные и субтенториальные, т. е. находящиеся выше и ниже намета мозжечка.
Симптомы глиомы головного мозга
Подобно другим объемным образованиям глиома головного мозга может иметь разнообразные клинические проявления, зависящие от ее расположения. Чаще всего у пациентов наблюдается общемозговая симптоматика: некупируемые обычными средствами головные боли, сопровождающиеся ощущением тяжести в глазных яблоках, тошнотой и рвотой, иногда судорожными приступами. Наибольшей выраженности эти проявления достигают, если глиома головного мозга прорастает в желудочки и ликворные пути. При этом она нарушает циркуляцию цереброспинальной жидкости и ее отток, приводя к развитию гидроцефалии с повышением внутричерепного давления.
Среди очаговых симптомов глиомы головного мозга могут наблюдаться нарушения зрения, вестибулярная атаксия (системное головокружение, шаткость при ходьбе), расстройство речи, понижение мышечной силы с развитием парезов и параличей, снижение глубоких и поверхностных видов чувствительности, психические отклонения (нарушения поведения, расстройство мышления и различных видов памяти).
Диагностика
Процесс диагностики начинается с опроса пациента по поводу его жалоб и последовательности их возникновения. Неврологический осмотр при глиоме головного мозга позволяет выявить существующие нарушения чувствительности и расстройства координации, оценить мышечную силу и тонус, проверить состояние рефлексов и т. п. Отдельное внимание уделяют анализу состояния мнестической и психической сферы пациента.
Провести оценку состояния нервно-мышечного аппарата неврологу помогают такие инструментальные методы исследования как электронейрография и электромиография. Для выявления гидроцефалии и смещения серединных мозговых структур может применяться эхоэнцефалография. Если глиома головного мозга сопровождается зрительными нарушениями, то показана консультация офтальмолога и комплексное офтальмологическое обследование, включающее визиометрию, периметрию, офтальмоскопию и исследование конвергенции. При наличии судорожного синдрома проводится ЭЭГ.
Наиболее приемлемым способом диагностики глиомы головного мозга на сегодняшний день является МРТ головного мозга. При невозможности ее проведения может применяться МСКТ или КТ головного мозга, контрастная ангиография мозговых сосудов, сцинтиграфия. ПЭТ головного мозга дает сведения о метаболических процессах, по которым можно судить о скорости роста и агрессивности опухоли. Кроме того, с диагностической целью возможно проведение люмбальной пункции. При глиоме головного мозга анализ полученной цереброспинальной жидкости выявляет наличие атипичных (опухолевых) клеток.
Вышеперечисленные неинвазивные методы исследования позволяют диагностировать опухоль, однако точный диагноз глиомы головного мозга с определением ее вида и степени злокачественности можно поставить только по результатам микроскопического исследования тканей опухолевого узла, полученных при проведении оперативного вмешательства или стереотаксической биопсии.
Лечение глиомы головного мозга
Полное удаление глиомы головного мозга представляет собой практически невыполнимую задачу для нейрохирурга и возможно только в случае ее доброкачественности (I степени злокачественности по классификации ВОЗ). Это связано со свойством глиомы головного мозга значительно инфильтрировать и прорастать окружающие ее ткани. Разработка и применение в ходе нейрохирургических операций новых технологий (микрохирургии, интраоперационного картирования головного мозга, МРТ-сканирования) немного улучшило ситуацию. Однако до сих пор хирургическое лечение глиомы в большинстве случаев по сути является операцией по резекции опухоли.
Противопоказаниями к осуществлению хирургического метода лечения является нестабильное состояние здоровья пациента, наличие других злокачественных новообразований, распространение глиомы головного мозга в оба полушария или ее неоперабельная локализация.
Глиома головного мозга относится к радио- и химиочувствительным опухолям. Поэтому химио- и радиотерапия активно применяются как в случае неоперабельности глиомы, так и в качестве пред- и постоперационной терапии. Предоперационная лучевая и химиотерапия может быть проведена только после подтверждения диагноза результатами биопсии. Наряду с традиционными методами радиотерапии возможно применение стереотаксической радиохирургии, позволяющей воздействовать на опухоль при минимальном облучении окружающих тканей. Следует отметить, что лучевая и химиотерапия не могут служить заменой хирургического лечения, поскольку в центральной части глиомы головного мозга зачастую располагается участок, плохо поддающийся воздействию облучения и химиопрепаратов.
Прогноз
Глиомы головного мозга имеют преимущественно неблагоприятный прогноз. Неполное удаление опухоли приводит к ее быстрому рецидивированию и лишь продлевает жизнь пациента. Если глиома головного мозга имеет высокую степень злокачественности, то в половине случаев больные погибают в течение 1 года и только четверть из них живет дольше 2 лет. Более благоприятный прогноз имеет глиома головного мозга I степени злокачественности. В случаях, когда удается произвести ее полное удаление с минимальным послеоперационным неврологическим дефицитом, более 80% прооперированных живут дольше 5 лет.
Читайте также:
