Дренирование абсцесса молочной железы
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Модифицированная радикальная мастэктомия
При рассмотрении вопроса о мастэктомии решающее значение принадлежит локализации опухоли. Следует помнить, что молочную железу условно разделяют на 4 квадранта: верхненаружный, верхневнутренний, нижненаружный и нижневнутренний. Локализация опухоли определяет тип разреза при мастэктомии. Обычно выполняют эллиптический разрез, захватывающий сосково-ареолярный комплекс и распространяющийся по направлению к подмышечной ямке. Следует подчеркнуть, что термин «модифицированная радикальная мастэктомия» означает удаление всей молочной железы, а также лимфатических узлов в подмышечной ямке с соответствующей стороны. Большую и малую грудные мышцы сохраняют. Термин «простая мастэктомия» означает удаление молочной железы без подмышечной лимфодиссекции. Простая мастэктомия также подразумевает сохранение большой и малой грудных мышц. Разрез кожи при простой мастэктомии изображён на рисунке ниже.
На приведённых ниже рисунках представлены различные варианты разрезов при модифицированной радикальной мастэктомии. Выбор того или иного разреза зависит от локализации первичной опухоли молочной железы.
При расположении опухоли в верхненаружном квадранте молочной железы разрез должен захватывать сосково-ареолярный комплекс, опухоль и подмышечную ямку. Опухоли молочной железы наиболее часто поражают верхненаружный квадрант, поэтому на рисунке ниже изображён наиболее характерный вид послеоперационной раны при мастэктомии.
При локализации опухоли в верхневнутреннем квадранте разрез также захватывает опухоль и сосково-ареолярный комплекс, распространяясь на подмышечную ямку. Однако, как показано на рисунке ниже, окончательный вид послеоперационной раны представляет собой 2 шва, перпендикулярных друг другу.
При расположении опухоли в нижненаружном квадранте молочной железы может потребоваться треугольный разрез, захватывающий опухоль с сосково-ареолярным комплексом и направленный латерально к подмышечной ямке. Послеоперационный шов в таком случае может напоминать букву U.
При локализации опухоли в нижневнутреннем квадранте разрез захватывает опухоль и сосково-ареолярный комплекс, распространяясь в латеральном направлении на подмышечную ямку. Окончательный вид послеоперационной раны представляет собой 2 шва, перпендикулярных друг другу.
Разрез при модифицированной радикальной мастэктомии (по Пэтею). Разрез при простой мастэктомии. Мастэктомия: разрез при локализации опухоли в верхненаружном квадранте. Мастэктомия: разрез при локализации опухоли в верхневнутреннем квадранте. Мастэктомия: разрез при локализации опухоли в нижненаружном квадранте. Мастэктомия: разрез при локализации опухоли в нижних квадрантах.
Важно подчеркнуть, что при любой локализации опухоли характерно распространение латеральной части разреза на подмышечную ямку, поскольку мастэктомию и подмышечную лимфодиссекцию выполняют из одного и того же разреза.
Во время мастэктомии хирург должен обращать особое внимание на толщину формируемых кожных лоскутов. Несмотря на то что ткань молочной железы должна быть удалена, необходимо сохранять достаточное количество подкожной жировой клетчатки. В противном случае возникает угроза нарушения кровоснабжения кожи.
Как было указано ранее, разрез кожи должен захватывать сосково-ареолярный комплекс и опухоль. В то время как ассистент вертикальной тракцией приподнимает кожу крючками, хирург одной рукой отводит молочную железу книзу, оставляя вторую руку свободной для рассечения тканей. Хирург должен найти относительно бессосудистую плоскость ткани между молочной железой и подкожной жировой клетчаткой и рассекать ткани по ней. На этом этапе для рассечения тканей мы предпочитаем использовать скальпель, хотя некоторые хирурги используют диатермический электронож.
В случае возникновения кровотечения гемостаз обеспечивают посредством диатермокоагуляции. Рассечение тканей продолжают кверху приблизительно до уровня ключицы, книзу — прямой мышцы живота, медиально — грудины и латерально — широчайшей мышцы спины. После отделения передней поверхности молочной железы от подкожной жировой клетчатки освобождают её заднюю поверхность от большой грудной мышцы при помощи диатермии.
На рисунке ниже изображён принцип закрытия послеоперационного дефекта при расширенной мастэктомии («методика подвешивания»).
После завершения мастэктомии хирург выполняет подмышечную лимфодиссекцию, техника которой описана ниже в разделе органосохраняющих операций. Следует подчеркнуть, что при модифицированной радикальной мастэктомии молочную железу и содержимое подмышечной ямки иссекают единым блоком. В конце операции через отдельный прокол в подмышечной области из раны вводят дренаж Джексона-Пратта, фиксированный к коже нейлоном 2-0 или 3-0.
Мы ушиваем подкожную жировую клетчатку отдельными узловыми швами дексоном 3-0 с последующим сближением краёв кожи непрерывным внутрикожным швом монокриловой нитью 3-0.
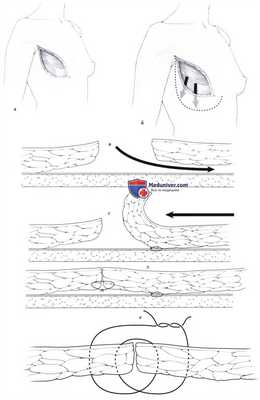
Закрытие послеоперационного дефекта при расширенной мастэктомии без натяжения кожи. Такую же технику используют при одномоментной реконструкции молочной железы при помощи «методики подвешивания» с мобилизацией ткани для её соответствия размеру протеза.
Абсцесс молочной железы - симптомы и лечение
Что такое абсцесс молочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Свиньина Андрея Валерьевича, хирурга со стажем в 22 года.
Над статьей доктора Свиньина Андрея Валерьевича работали литературный редактор Елизавета Цыганок , научный редактор Маргарита Торосян и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Абсцесс молочной железы (Breast аbscess, от латинского abscessus — нарыв) — это расплавление тканей молочной железы с формированием ограниченной гнойной полости, которое возникает в результате воспаления.
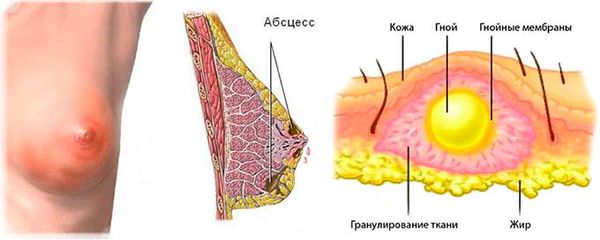
Абсцесс рассматривают как наиболее тяжёлую стадию мастита — инфекционного процесса в ткани молочной железы.
Распространённость абсцесса молочной железы
Мастит в 95–99 % случаев возникает у женщин при грудном вскармливании, при этом в 80–85 % молочная железа воспаляется у первородящих, так как их протоковая система не адаптирована к лактации. Лишь 1–5 % случаев мастита не связаны с кормлением грудью [1] [9] .
Абсцесс молочной железы у пациенток с маститом развивается от 0,04 до 11,5 % случаев, в среднем — 5,51 % [10] .
Причины развития абсцесса молочной железы
В 95 % случаев возбудителем абсцесса является золотистый стафилококк, оставшиеся 5 % приходятся на стрептококки, протеи, пневмококки или клебсиеллы [8] [10] [11] [12] .
В редких случаях нелактационный абсцесс возникает у мужчин. Его развитие вызывают те же микроорганизмы, что и у женщин [10] [14] [15] [19] [20] .
Причиной также может стать:
- нарушение грудного вскармливания — если младенец не захватывает пигментированную область вокруг соска (ареолу), это приводит к неэффективному сосанию и травме соска;
- несоблюдение правил гигиены — загрязнённая травма является благоприятной средой для развития инфекции, которая передаётся через протоки;
- микротравмы — через трещины и повреждение соска инфекция проникает в лимфатическую систему, окружающую протоки;
- пирсинг сосков.
Все вышеперечисленные причины — прямые пути попадания вредной микрофлоры в ткань молочной железы через травмированную кожу и выводные отделы протоков молочной железы [11] .
Иногда инфекция проникает гематогенным путём — с током крови из очагов хронической инфекции, к которым можно отнести тонзиллит (хроническое воспалительное поражение миндалин), хронический лимфаденит (воспаление лимфатических узлов), кариозные поражения зубов, а также послеродовые воспалительные заболеваний матки и промежности (вульвовагинит и эндометрит).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы абсцесса молочной железы
Специфический симптом — это флюктуация, когда после расплавления подлежащих тканей молочной железы и истончения покровных тканей над полостью абсцесса прощупывается участок, заполненный чем-то жидким. Кожа молочной железы в этом месте приобретает синюшно-красный оттенок, появляется выраженная болезненность.
В остальном симптомы абсцесса сходны с симптомами всех воспалительных процессов:
- отёк, уплотнение — молочная железа увеличивается, в области сформировавшегося абсцесса может прощупываться болезненный воспалительный валик, отграничивающий очаг гнойного расплавления ткани от других частей молочной железы;
- краснота — возможно покраснение как всей молочной железы, так и точечное покраснение в области воспаления;
- жар — у пациенток с развивающимся маститом температура тела достигает 38–39 °С, также температура повышается непосредственно над очагом воспаления в молочной железе;
- боль — возникает даже в спокойном состоянии;
- нарушение функции — технически женщина не теряет способность кормить грудью, но не может этого делать из-за сильной боли [3][11][14] .
Патогенез абсцесса молочной железы
Пусковым механизмом в патогенезе лактационного абсцесса молочной железы является застой молока в молочной железе (лактостаз). На этом этапе уплотнение распространяется только на долю молочной железы, в которой произошла задержка молока, при этом признаков воспаления, красноты, отёка и болезненности нет [9] .
В 1984 году иследователи с помощью подсчёта количества лейкоцитов и бактерий в грудном молоке представили дополнительные доказательства важности лактостаза в развитии абсцесса молочной железы [10] . Они предложили следующую классификацию:
- лактостаз (менее 10 6 лейкоцитов и 10 3 бактерий) — часто проходит при продолжении грудного вскармливания;
- неинфекционный мастит, или серозная стадия мастита, (более 10 6 лейкоцитов и менее 10 3 бактерий) — требует лечения с помощью дополнительного сцеживания молока после каждого кормления;
- инфекционный мастит, или инфильтративная стадия, (более 10 6 лейкоцитов и 10 3 бактерий) — помимо сцеживания молока, необходимо систематически принимать антибиотики.
Если лечение не помогает, бактерии закрепляются в участке лактостаза и начинают размножаться. Тогда организм выделяет медиаторы воспаления — гистамин и простагландины. В результате их работы появляется отёк, краснота и боль в молочной железе, повышается общая и местная температура над очагом воспаления [11] .
Медиаторы воспаления разрушают не только бактерии, но и лейкоциты. Они также способствуют выделению веществ, которые расплавляют близлежащие ткани с формированием гнойной полости — абсцесса молочной железы, после чего появляется симптом флюктуации и формируется воспалительный валик, отграничивающий абсцесс от окружающей ткани молочной железы [7] [12] .
Классификация и стадии развития абсцесса молочной железы
По причине развития абсцесс молочной железы делится на:
- лактационный (послеродовой) — абсцесс, который развился на фоне лактации [1][10][11][12] ;
- нелактационный — абсцесс, который не связан с лактацией, хотя причина возникновения и клиническая картина сходна с лактационным абсцессом [8][10][11][12] .
По типу инфекции выделяют две группы абсцессов:
- специфический — вызван специфическими бактериями, в частности микобактерией туберкулёза, и встречается крайне редко (0,1 %), отличительной особенностью течения туберкулёза молочной железы является так называемый «холодный» абсцесс, при котором есть признаки поражённой полости (размягчение тканей, флюктуация), но нет воспаления, ПЦР-тест на микобактерию туберкулёза даёт положительный ответ [7][13] ;
- неспецифический (в зависимости от организмов, вызывающих заболевание) — вызван часто встречающимися патогенными микроорганизмами (золотистым стафилококком, стрептококком), в большинстве случаев развивается у женщин с фиброзно-кистозной мастопатией и кистами молочной железы.
По течению абсцесс молочной железы может быть:
- острым — развивается у здоровой пациентки за 3 – 5 дней;
- хроническим — вялотекущий процесс со стёртой клинической картиной. Может быть следствием снижения иммунного ответа организма или результатом неадекватного лечения острого абсцесса, при хроническом абсцессе формируется доброкачественная (пиогенная) капсула, которая поддерживает выработку гноя в полость абсцесса и требует операции с обязательным иссечением новообразования [4] .
По механизму развития выделяют:
- первичный абсцесс — развивается непосредственно в ткани молочной железы;
- вторичный абсцесс — гнойная полость появляется после распада злокачественной опухоли и присоединения инфекции, в этом случае параллельно с лечением основной болезни проводят противовоспалительную терапию.
Осложнения абсцесса молочной железы
Осложнением абсцесса молочной железы является флегмона — это диффузное воспаление тканей молочной железы. Для неё характерно распространение красноты и отёка за пределы молочной железы на грудную клетку, усиление симптомов интоксикации (повышение температуры тела до 40 °С, озноб) и увеличение лимфатических узлов [1] . В этом случае применяют активное антибактериальное лечение и дезинтоксикационную терапию в условиях хирургического стационара.
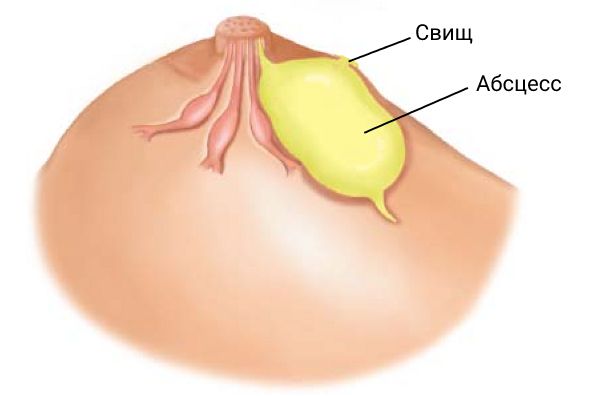
Деформация и асимметрия молочной железы, а также образование свища в результате развития и лечения абсцесса молочной железы также можно отнести к осложнениям [11] .
Диагностика абсцесса молочной железы
Диагностика абсцесса молочной железы включает в себя несколько этапов:
- сбор жалоб и анамнеза (истории болезни) — указывает на связь патологического процесса с лактацией, травмой соска, ареолы или наличием хронических очагов инфекции;
- клинический осмотр — позволяет выявить такие симптомы болезни, как изменение цвета кожи над полостью абсцесса и самой молочной железы, флюктуацию и резкую болезненность при прощупывании;
- клинический анализ крови — при абсцессе выявляется повышенный уровень лейкоцитов (специфическая реакция на воспаление), но это не обязательное обследование, которое может потребоваться для дифференциальной диагностики [11] ;
- УЗИ молочных желёз — позволяет выявить наполненную жидкостью полость со множественными включениями и оценить распространённость воспалительного процесса, особенно эффективно при использовании энергетического допплера [4][12] .
УЗИ также используют при пункции полости абсцесса, эвакуации гнойного содержимого и промывание полости антисептиками [10] .
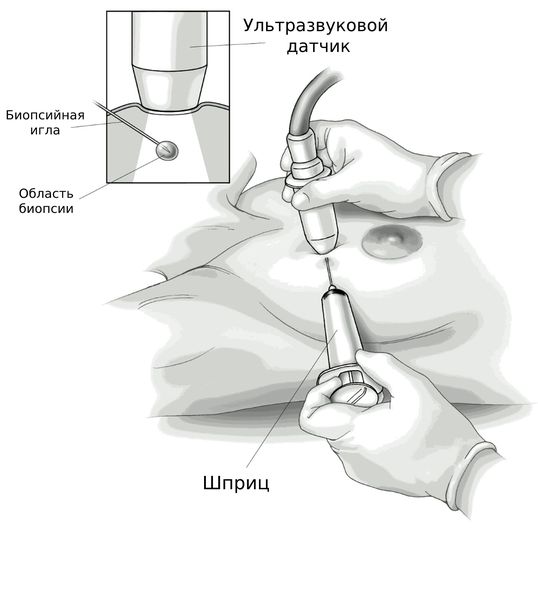
Дифференциальная диагностика
При абсцессе молочной железы важно исключить маститоподобную форму злокачественной опухоли молочной железы, клиническая и рентгенологическая картина которой сходна с острым маститом [9] .
Такую форму опухоли, как правило, находят у пациенток старше 40 лет. В этом случае симптомы воспаления не связаны с лактацией, клинический анализ крови не выявляет повышенный уровень лейкоцитов, антибактериальное и противовоспалительное лечение в течении 10 дней не даёт результатов. Ухудшение клинической картины с формированием абсцесса и флегмоны указывают на злокачественную природу болезни, при которой необходима консультация онколога-маммолога.
Лечение абсцесса молочной железы
Лечение проводят в амбулаторных условиях. Пациента осматривает хирург, после чего принимает решение о тактике лечения. В случае абсцесса молочной железы тактика всегда активная и включает в себя несколько этапов:
- Хирургическое лечение. Полость вскрывают, удаляют гной и дренируют. Содержимое абсцесса отправляют на бактериологическое исследование.
- Антибактериальная терапия. Внутривенно или внутримышечно вводят антибиотики группы пенициллинов. Лечение корректируют по результатам бактериологического посева содержимого абсцесса молочной железы на флору и чувствительность к антибиотикам [1] . Обойтись только антибиотикотерапией не получится: без удаления гноя антибиотики будут малоэффективны [10] .
- Дезинтоксикационная терапия (в тяжёлых случаях). Чтобы ускорить выведение продуктов воспаления, пациенту внутривенно вводят физиологический раствор, глюкозу, раствор Рингера с дальнейшим назначением мочегонных.
Хирургическое лечение
При остром абсцессе операцию проводят в экстренном порядке. Для этого разрезают кожу в месте флюктуации, промывают полость антисептиками и дренируют её [4] . Такое лечение могут провести амбулаторно.
Сейчас альтернативой открытой операции является эвакуация гноя с помощью вакуумной аспирационной биопсии или иглы под УЗИ-контролем [15] [17] .
В случае длительного абсцесса при наличии доброкачественной капсулы её удаляют, после чего устанавливают дренаж для промывания полости и удаления патологического содержимого [14] .
Вакуумная аспирационная биопсия с установкой катетера обладает малой травматичностью и высокими показателями, но высокая стоимость ограничивает применение этого метода лечения.
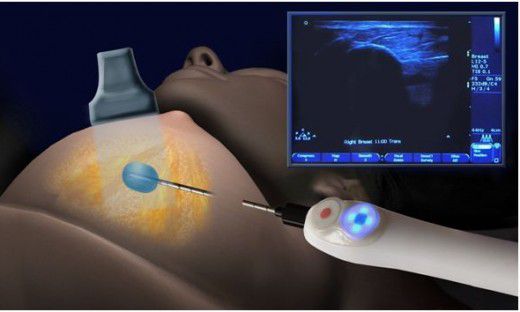
При абсцессах до 5 см желательно делать пункцию и аспирацию, полости более крупных и глубоких, а также множественных абсцессов рекомендуется вскрыть абсцесс и дренировать его через катетер [16] . При дренировании можно продолжать грудное вскармливание [18] .
Госпитализация в круглосуточный хирургический стационар показана при обширных абсцессах, множественных очагах гнойного расплавления тканей молочной железы, риск развития флегмоны и сепсиса.
Прогноз. Профилактика
Если абсцесс молочной железы начать лечить в кратчайшие сроки, т. е. вскрыть и дренировать абсцесс или вывести гной с помощью биопсии или вакуумной, а также провести антибиотикотерапию, прогноз будет благоприятный. Такая тактика приводит к полному излечению без последствий для здоровья пациента.
При лактационном мастите рецидивы случаются редко. Причиной могут служить те же факторы, которые влияют на развитие первичного абсцесса.
Профилактика абсцесса молочной железы
Основные меры профилактики развития абсцесса молочной железы направлены на предупреждение развития мастита, крайним проявлением которого может стать абсцесс. Чтобы его избежать, необходимо следовать некоторым правилам:
- наложить на соски диски из грубой материи в третий триместр беременности — это подготовит кожу сосков к кормлению грудью и снизит вероятность появления трещин;
- носить специальное бельё для кормящих женщин — бельё из натуральных тканей с широкими бретелями, которое не сдавливает молочную железу;
- правильно прикладывать ребёнка к груди при кормлении — младенец должен захватывать не только сосок, но и ареолу, так как в её проекции располагаются расширения протоков, которые работают в качестве помпы, перекачивающей молоко из долей в выводные протоки молочной железы;
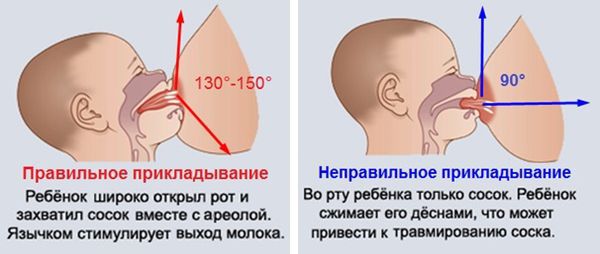
- не сцеживать дополнительно грудь после кормления — гормоны, стимулирующие лактацию, работают по принципу обратной связи, т. е. чем больше молока израсходовано, тем сильнее стимуляция его выработки, поэтому дополнительное сцеживание приводит к избыточной выработке молока, что провоцирует развитие лактостаза;
- промывать грудь после кормления — загрязнённый участок является благоприятной средой для бактерий;
- принимать воздушные ванны — после каждого кормления оставлять молочные железы открытыми на 5–7 минут;
- своевременно лечить трещины на сосках — после кормления обрабатывать кремами с содержанием цинка и декспантенола;
- избегать травмы соска и ареолы — ограничить воздействие партнёра на соски и ареолы при половых контактах, воздержаться от пирсинга сосков;
- проводить профилактику хронических очагов инфекции — регулярно посещать стоматолога, проходить осмотры у ЛОРа и промывать глоточные миндалины при наличии признаков хронического тонзиллита;
- активно кормить грудью по требованию ребёнка при признаках лактостаза — прекращать грудное вскармливание при мастите нельзя, так как это может способствовать развитию абсцесса [12] ;
- делать массаж молочной железы — массировать поглаживающими движениями, направленными от периферии молочной железы к соску;
- ставить компрессы — тёплый на область соска до кормления и холодный на молочную железу после кормления (оставлять не более чем на 15 минут);
- проходить энзимотерапию — используют как средство, улучшающее микроциркуляцию, в том числе молока, проводится только по показанию врача [1][2][5] .
Идеальным вариантом лечения при лактостазе считается назначение антибактериальной терапии на основании бактериологического посева молока, который уточняет вид возбудителя инфекции и чувствительность выявленного возбудителя к антибактериальной терапии [10] . Лекарства, дозу и частоту приёма может назначить только врач.
Помимо антибактериальной терапии пациентка нуждается в обезболивании с помощью нестероидных противовоспалительных средств [9] . Это позволит продолжить адекватное вскармливание.
Абсцесс молочной железы
Абсцесс молочной железы – ограниченный воспалительный очаг в толще мягких тканей грудной железы, представляющий собой инкапсулированную гнойную полость. Заболевание развивается и протекает остро, со значительным повышением температуры и явлениями интоксикации, интенсивной болью, покраснением и отеком груди, гнойным отделяемым из соска. В диагностике важны данные анамнеза и жалобы, объективный осмотр и дополнительные методы исследования (УЗИ молочной железы, рентгенография, бактериологический посев отделяемого из груди). Лечение абсцесса грудной железы только хирургическое (вскрытие гнойника) с параллельным назначением антибиотиков.
МКБ-10
Общие сведения
Абсцесс молочной железы – это всегда вторичная патология, являющаяся осложнением ранее возникшей болезни грудной железы (гематомы, мастита и других гнойно-воспалительных процессов). Заболевание чаще встречается у женщин, в 2% случаев развивается у кормящих матерей, но также может поражать мужчин, подростков и новорожденных. Абсцесс груди, ассоциированный с лактацией, возникает на протяжении первых шести недель после родов. У новорожденных гнойные образования молочных желез развиваются в возрасте 1-1,5 месяцев. Гнойник, как правило, формируется с одной стороны, двусторонние абсцессы диагностируются крайне редко, обычно у младенцев.
Причины абсцесса молочной железы
Заболевание обусловлено проникновением в ткань молочной железы патогенных бактерий (стафилококки, стрептококки, протей, кишечная палочка или их ассоциации). Расплавление ткани железы с формированием осумкованного гнойника происходит вследствие следующих заболеваний:
- Мастит. Возникает в результате застоя молока в груди. Воспаление молочной железы приводит к активному размножению бактерий в ее тканях, что в 6–11% заканчивается абсцедированием.
- Травма груди. Ушиб молочной железы нередко сопровождается формированием гематомы. При отсутствии лечения гематома нагнаивается и инкапсулируется.
- Галактофорит. Это воспаление млечных протоков, наиболее частой причиной которого является травма молочной железы. Заболевание относится к нелактационным маститам.
- Киста или доброкачественная опухоль. Новообразования сдавливают молочные протоки, вызывая их закупорку. В результате присоединения вторичной инфекции происходит формирование осумкованного гнойного образования.
- Гормональный сбой. Гормональные расстройства провоцируют застой лимфы и крови в молочных железах, что активизирует размножение патогенной микрофлоры. Дисбаланс гормонов наблюдается при мастопатиях, в период новорожденности и при различных эндокринных патологиях.
- Гнойно-воспалительные заболевания. Причиной абсцесса груди могут быть следующие заболевания: фурункулез, подмышечный лимфаденит, пиодермия, карбункул. Патогенные микробы гематогенным путем проникают в ткани грудных желез, вызывают в них воспалительный процесс с последующим формированием абсцесса.
Существует ряд предрасполагающих факторов, наличие которых повышает риск развития заболевания. К ним относятся ослабление иммунитета, лактостаз, трещины сосков молочной железы, курение, эндокринные заболевания. Проведение инвазивных медицинских манипуляции (дуктография, малые оперативные вмешательства на груди), пирсинга соска с несоблюдением условий асептики может поспособствовать проникновению инфекции.
Патогенез
Воспалительный отек, возникающий в стенках молочных ходов, является результатом иммунного ответа на действие антигенов бактерий и вызывает расстройство микроциркуляции. Проницаемость сосудистой стенки увеличивается, межклеточная жидкость выходит в просвет молочных протоков, возникает их закупорка. Лактостаз усугубляет воспалительный процесс в молочных ходах, который распространяется и на окружающие ткани. В дальнейшем происходит расплавление воспаленных тканей, отграничение их от здоровых плотной капсулой и формирование полости, содержащей гной.
Классификация
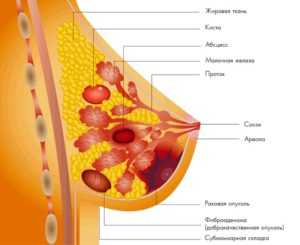
В маммологии используют общепринятую классификацию абсцессов груди. Систематизация гнойных образований молочной железы проводится по их локализации, количеству гнойников, поражению одной или обеих желез. В зависимости от расположения выделяют:
- Подкожный абсцесс. Находится поверхностно, легко диагностируется ввиду просвечивания гноя.
- Субареолярный абсцесс. Располагается под соском и его ареолой. Чаще встречается у лактирующих женщин.
- Интрамаммарный абсцесс. Располагается в толще железистой ткани груди.
- Ретромаммарный абсцесс. Находится между ретромаммарной жировой клетчаткой и грудными мышцами. Самая опасная форма заболевания, представляющая высокий риск гнойного расплавления мышц и прорыва абсцесса в грудную полость.
В зависимости от вовлечения в патологический процесс одной или обеих молочных желез различают односторонний и двусторонний абсцессы. По количеству гнойников в одной железе абсцессы подразделяются на одиночные и множественные.
Заболевание начинается остро, с подъема температуры до 38–39°С. В случае предшествующей травмы груди признаки сформировавшегося гнойного образования появляются на 3–5 сутки. Больных беспокоит резкая, пульсирующая боль в молочной железе, покраснение кожи над гнойным очагом, его болезненность при пальпации. Боль в железе усиливается при тряске в автомобиле, ходьбе и прыжках.
При ощупывании железы можно точно выявить эпицентр боли. Молочная железа отекает, из соска возможно появление гнойного отделяемого, нередко с кровяными сгустками. Подмышечные лимфоузлы со стороны поражения увеличены в размерах и болезненны при пальпации. К местным симптомам добавляются общие признаки интоксикации: тошнота и рвота, слабость, адинамия, отсутствие аппетита, учащение сердцебиения.
Ведущие симптомы зависят от локализации абсцесса. При субареолярном расположении гнойного образования имеют место увеличение соска и его ареолы за счет отека. Под околососковой зоной пальпируется плотное и болезненное образование. При расположении интраммамарного абсцесса на незначительной глубине в месте его локализации имеется плотный и гиперемированный участок. В случае глубокого залегания гнойника внешние изменения молочной железы отсутствуют. Если сформировался ретромаммарный абсцесс, то железа приподнимается и приобретает вид полусферы, направленной вперед и вверх.
Осложнения
Отсутствие своевременного лечения приводит к прорыву абсцесса и развитию осложнений. При поверхностном расположении гнойного образования высока вероятность формирования свища. Также возможно развитие флегмоны молочной железы, прорыв гнойника в млечные ходы с последующим выделением молока с примесью гноя и кровяных сгустков. Длительно существующее гнойное воспаление в млечных протоках разрушает их стенки и вызывает метаплазию (перерождение) эпителиальных клеток, что чревато формированием злокачественных процессов. Самым опасным осложнением абсцесса груди является развитие сепсиса, при котором бактерии с током крови разносятся по всему организму, что приводит к образованию новых множественных гнойных очагов в разных органах и тканях.
Диагностика
Диагностикой абсцесса груди занимается маммолог или хирург. Врач выясняет анамнез, уточняет связь заболевания с лактацией, снижением иммунитета или травмой, проводит осмотр молочной железы и выявляет характерные признаки гнойного образования: гиперемия кожи, болезненность и флюктуация определенного участка железы, увеличенные подмышечные лимфоузлы. Также в диагностике абсцессов груди применяются лабораторные и инструментальные методы исследования:
Дифференциальную диагностику абсцесса груди проводят с флегмоной, гематомой, фиброаденомой, карциномой молочной железы, с жировым некрозом и рядом других заболеваний. С этой целью выполняется цитограмма отделяемого из соска, пункция образования и анализ пунктата, биопсия подозрительного участка с последующим гистологическим исследованием.
В основе лечения сформировавшегося гнойника лежит экстренное хирургическое вмешательство – вскрытие абсцесса и его дренирование. Разрезы производятся от центра (ареолы соска) к периферии (основанию железы). В некоторых ситуациях целесообразней производить разрез в складке под молочной железой. Рану осматривают, вскрывают все обнаруженные гнойники и соединяют их в одну полость, гной удаляют и промывают рану раствором антисептика. Затем устанавливают дренаж и рану частично ушивают.
Дренаж оставляют в ране на 3 – 4 дня, до прекращения отделяемого, после чего рану ушивают наглухо. Возможна пункционная аспирация гноя из абсцесса и введение в его полость раствора антибиотика. Подобное вмешательство малотравматично и не оставляет рубца после заживления, но недостаточно эффективно. Пункция выполняется только при наличии небольшого единичного абсцесса.
Параллельно с хирургическим вмешательством назначаются антибиотики соответственно чувствительности выделенных возбудителей (пенициллины, цефалоспорины, фторхинолоны), с целью дезинтоксикации проводится инфузионная терапия. Также показан прием НПВС, которые устраняют болевой синдром, снижают температуру и уменьшают признаки воспаления. С целью стимуляции иммунитета рекомендован прием иммуномодуляторов.
Прогноз и профилактика
При своевременном обращении к врачу и проведении адекватного лечения прогноз благоприятный. Функция молочной железы восстанавливается полностью, последствия, кроме рубца, отсутствуют. Профилактика абсцесса груди в период лактации заключается в соблюдении правил грудного вскармливания: полноценное сцеживание молочных желез, прием воздушных ванн для груди, обмывание желез до и после кормления, предупреждение и своевременнее лечение трещин сосков, ежедневная смена бюстгальтера. К мерам общей профилактики относятся здоровое питание, соблюдение режима дня и отдыха, выявление и коррекция эндокринных нарушений, отказ от вредных привычек и пирсинга соска, укрепление иммунитета.
Гнойные выделения из сосков
Гнойные выделения из сосков — желто-зеленое отделяемое с неприятным запахом из одной или двух молочных желез. Симптом сопровождается резкими болями в груди, местным покраснением и отечностью кожи, повышением температуры тела. Основная причина гнойных выделений — различные формы маститов и их осложнения, гноетечение из сосков также наблюдается при фурункулах ареолы, травмах груди. Для выявления причины состояния проводят УЗИ, маммографию, бактериологический посев отделяемого. Для купирования симптоматики применяют анальгетики, противовоспалительные средства.
Причины гнойных выделений из сосков
Маститы
Гнойные выделения чаще всего обусловлены воспалением молочной железы. В 90% случаев это связано с грудным вскармливанием (лактационный мастит). Капельки гнойного отделяемого из сосков появляются после надавливания на грудь, их выделению может способствовать сдавливание грудной железы тесным бюстгальтером. Для мастита характерно поражение только одной груди, что проявляется резкой асимметрией вследствие отека тканей. Женщины отмечают сочетание выделений с покраснением кожи, резкой болезненностью участка поражения, повышением температуры.
Нелактационный мастит протекает с похожей клинической картиной. Некоторые пациентки связывают наличие гнойных выделений с ушибом груди, травмами кожи (порезами, ссадинами). Истечение гноя из одного соска начинается при надавливании на область ареолы. Симптом сопровождается нестерпимыми болями в грудной железе, кожа в этой зоне становится красной и очень горячей на ощупь. Гноетечение из соска — признак тяжелого бактериального поражения железистой ткани, поэтому больной необходимо как можно скорее обратиться за медицинской помощью.
Абсцесс молочной железы
Без лечения воспалительное заболевание часто переходит в абсцесс молочной железы — массивное образование, заполненное гноем. Такое состояние сочетается с периодическим самопроизвольным появлением гнойных выделений из сосков, в отделяемом можно обнаружить сгустки крови и примеси некротизированных тканей. Молочная железа сильно отечна, женщины жалуются на резкие боли в покое, которые усиливаются при движениях. Гноетечение с выделением скудного густого желто-зеленого содержимого также встречается при формировании свищей вследствие хронического воспаления.
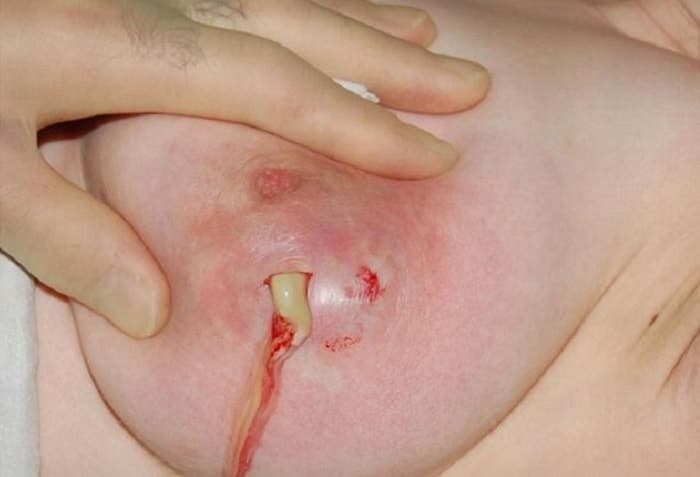
Местные гнойные процессы
Причиной выделения гноя из сосков могут стать воспалительные поражения кожи — фурункулы и карбункулы, если они локализуются в области ареолы. Патологическое отделяемое появляется при вскрытии абсцесса в просвет млечных ходов. Пациентки отмечают внезапное появление густого зеленоватого гноя с резким неприятным запахом, количество гнойных выделений варьируется от пары капель до нескольких миллилитров. На коже груди, ближе к соску обнаруживается болезненное гиперемированное возвышение. После отхождения гноя состояние улучшается, болевые ощущения стихают.
Редкие причины
- Хирургические осложнения: инфицирование тканей молочных желез после оперативных вмешательств.
- Нагноение новообразований: внутрипротоковых папиллом, аденокарциномы.
- Повреждение сосков: несоблюдение техники сцеживания молока, наличие пирсинга.
- Гнойная киста молочной железы.
Обследованием больных с гноетечением из сосков занимается специалист-маммолог или хирург. В ходе диагностики врач собирает детальный анамнез, проводит наружный осмотр и пальпацию молочных желез для постановки предварительного диагноза. Для установления причин гнойных выделений назначают комплекс лабораторных и инструментальных методов, наиболее информативными из которых являются:
- Ультразвуковое исследование. Сонография — неинвазивный метод диагностики, который рекомендован во всех случаях выделений из сосков. С помощью УЗИ молочной железы визуализируется структура альвеолярной ткани и млечные протоки, обнаруживаются деформации, кисты, другие объемные новообразования.
- Рентгенологическое исследование. Маммография более информативна у пациенток после 40 лет, у которых ткань грудной железы менее плотная. На рентгенограмме врач оценивает структуру железистой ткани, ее однородность и эхогенность. Для уточнения диагноза при необходимости выполняется КТ грудных желез.
- Лабораторные методы. Точное определение вида патогенного микроорганизма, вызвавшего гнойное воспаление, необходимо для подбора схемы лечения. Бактериологический посев дополняют быстрой бактериоскопией мазков гноя, исследованием чувствительности выделенной микрофлоры к антибиотикам. Для обнаружения неспецифических признаков воспалительного процесса показаны общий и биохимический анализы крови.
При обнаружении объемного образования необходима пункция под ультразвуковым контролем, позволяющая дифференцировать абсцессы с нагноением опухолевого образования. Цитологическое исследование гнойных выделений из соска, проводится в сомнительных случаях для исключения онкологической патологии.
Лечение
Помощь до постановки диагноза
Появление гнойных выделений из сосков указывает на массивный воспалительный процесс в молочных железах, поэтому самолечение может привести к тяжелым осложнениям и генерализации инфекции. Нельзя специально сжимать грудь и ареолу для выдавливания гноя, нежелательно надевать тесные бюстгальтеры, поскольку они усиливают неприятные ощущения. При нестерпимых болях в пораженной груди применяют различные анальгетики. Самостоятельный прием антибиотиков без назначения врача чреват переходом заболевания в хроническую форму, которая хуже поддается лечению.
Консервативная терапия
Врачебная тактика зависит от степени поражения тканей, наличия инкапсулированных гнойных очагов, общего состояния женщины. Медикаментозное лечение как самостоятельный метод применяют только на ранних стадиях болезни. В период лечения молочной железе придают возвышенное положение для уменьшения болевых ощущений. Кормящим матерям необходимо регулярно использовать молокоотсос для профилактики лактостаза. При гноетечении из сосков назначают:
- Антибиотики. Этиотропные лекарственные средства подбирают с учетом чувствительности патологической микрофлоры. Первично вводятся препараты цефалоспоринов или пенициллинов, при тяжелом бактериальном процессе используются комбинации антибиотиков.
- НПВС. Лекарства снижают концентрацию воспалительных молекул в тканях молочной железы, благодаря чему у пациенток уменьшается болевой синдром. При сильных болях подбирают противовоспалительные препараты, обладающие мощным анальгезирующим эффектом.
- Инфузионные составы. Внутривенное введение глюкозо-солевых и белковых растворов рекомендовано для дезинтоксикации организма при обширных гнойных воспалениях. Средства могут применяться вместе с антигистаминными препаратами и иммуномодуляторами.
Скопление гноя в молочной железе является показанием к проведению малого оперативного вмешательства — вскрытия гнойных очагов и установки дренажей. При наличии единичного абсцесса небольших размеров обычно ограничиваются пункцией образования под контролем УЗИ с последующей аспирацией содержимого. При формировании гнойника больших размеров, гнойном расплавлении железистой ткани необходимы вскрытие и дренирование мастита, расширенные операции, включающие иссечение пораженных участков (секторальная резекция, квадрантэктомия).
3. Выделения из молочных желез/ Бухарова Т.Н., Кандаева Н.В., Панина О.Н./ Опухоли женской репродуктивной системы — 2008 - № 2.
4. Кровяные и гнойные выделения из молочных желез/ Дружков Б.К., Закиров Р.Ф., Красильников Д.М. — 2006.
Операция абсцесса молочной железы
Абсцесс молочных желез — это воспалительное заболевание, при котором в тканях органа образуется полость. Пораженная область заполняется гноем.
Причины и симптомы абсцесса молочной железы
Главной причиной формирования абсцесса у женщин считается инфицирование тканей молочной железы условно-патогенными бактериями, через молочные протоки или в результате повреждения эпителия.
Спровоцировать абсцесс может:
- лактационный мастит;
- закупорка молочных протоков и образование в них кист;
Также после переохлаждения, сепсиса, дисгормональных изменений.
Мужчины редко страдают от этой патологии.
К симптомам абсцесса молочной железы относятся:
- боль в молочной железе;
- повышение температуры тела (37,1 — 38,0);
- появление уплотнения возле абсцесса;
- гиперемия, отечность кожи;
- у женщин изменение молока по цвету, запаху, консистенции.
При появлении первых симптомов, указывающих на развитие абсцесса молочной железы, следует обратиться за помощью медицинских работников.
В медицинском центре «КДС Клиник» проводятся операции по удалению абсцесса молочной железы. В клинике работают опытные врачи маммологи, гинекологи и хирурги.
Подготовка
Для подготовки к операции хирург осуществляет визуальный осмотр и пальпацию воспалённого участка.
Проводятся дополнительные диагностические меры:
- рентген молочной железы (противопоказанием считается беременность и период лактации); и лимфатических узлов; (по показаниям);
- бакпосев выделений на стерильность и чувствительность к антибиотикам; , биохимические исследования крови и мочи;
- биопсия и пункция при подозрении на онкогенность.
Перед операцией не рекомендуется употреблять пищу и жидкость за восемь часов, в случае применения общей анестезии.
Врачи хирурги

Стоимость приема 3000 ₽

Операция
Лечение абсцесса молочной железы заключается во вскрытии гнойной капсулы и дренированию содержимого. Выполняется операция в условиях стационара под местной анестезией. «КДС Клиник» имеет в своем распоряжении только лучших хирургов, которые применяют на практике самые безопасные и высокоэффективные методы:
- хирургическое вмешательство — проводится путем резекции, удаления гноя, установки дренажа и частичного сшивания раны;
- аспирация – применение шприца с иглой, путем прокола и удаления гнойного образования.
Операция по удалению абсцесса молочной железы длится от 30 минут до нескольких часов.
Реабилитация
Полный реабилитационный срок составляет 3-4 недели. В первые дни пока показано наложение стерильной повязки, которое выполняется младшим медицинским персоналом. Длительность пребывания в стационаре может составляет от нескольких часов до 3 суток. Пациентам предоставляются комфортабельные палаты на все время пребывания в условиях стационара. Ведется круглосуточный уход, при необходимости.
Во избежание развития осложнений может быть назначена антибактериальная терапия, при болезненности и воспалении участка — противовоспалительные и обезболивающие препараты. После полного заживления и рубцевания рекомендованы физиотерапевтические мероприятия и иммунотерапия.
Без своевременного лечения абсцесса есть высокая вероятность развития осложнений в виде:
- формирования открытого гнойного свища;
- флегомы — распространения воспаления и инфекции на близлежащие ткани и органы;
- прорыва абсцесса в молочные протоки;
- сепсис, с вероятным смертельным исходом.
Также в результате удаления абсцесса возможны развития послеоперационных осложнений:
- кровотечение;
- гематомы;
- повторное инфицирование;
- длительный период заживления;
- лактостаз.
Вероятность появления осложнения зависит от индивидуальных особенностей организма пациента.
Причины и симптомы
Главной причиной формирования абсцесса у женщин является инфицирование тканей молочной железы условно-патогенными бактериями, через молочные протоки или в результате повреждения эпителия. Спровоцировать абсцесс могут:
Также вследствие переохлаждения, сепсиса, дисгормональных изменений. Мужчины редко страдают данным заболеванием.
- боль в молочной железе;
- длительное повышение температуры тела (37,1 — 38,0);
- появление уплотнения возле абсцесса;
- гиперемия, отечность кожи;
- у женщин изменение молока по цвету, запаху, консистенции.
При появлении первых симптомов, указывающих на развитие абсцесса молочной железы следует безотлагательно обратиться за помощью специалистов. В нашем медицинском центре «КДС Клиник» вам помогут быстро побороть болезнь и стать здоровым.
Читайте также:
- Раннее выявление стремления к самоубийству. Скрининг населения на стремление к самоубийству.
- Осмотр пациентки с ановуляцией или дисфункцией яичников. Анализы
- Диастолическая стресс-эхокардиография. Оценка гемодинамики при эхокардиографии
- КТ при фиброзной дисплазии шейных позвонков
- Сравнение МРТ с КТ-артрографией и МРТ-артрографией
