Глухота с расщеплением лица, микротией, гипертелоризмом
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
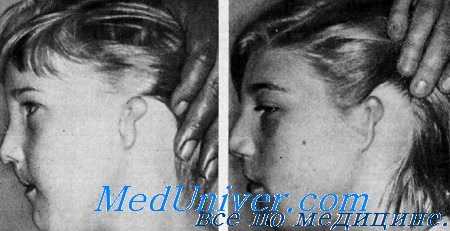
Наследственная глухота с деформацией уха и шейными узелами или фистулами
Синдром, характеризующийся деформацией ушей, преаурикулярпым придатком и/или углублением, шейными фистулами или узелками и глухотой, был описан в нескольких семьях (Hall, Zirnmer, Martins, Wildervanck, McLaurin, Klocpfcr, Laguaite, Stallcup, 1966; Bcurguet, Mazeas, Lehuerou, Rowley, Shenoi, Henrot, Aladenine, Inghel, Bailleul, Libersa, Laude, Karmody, Feingold, Hunter, Melnick, Bixler, Silk, June, Nance, Fitch, Lindsay, Srolovitz).
Клинические данные. Наружное ухо. Деформация уха может быть односторонней или двусторонней, одно ухо обычно поражено более резко, чем другое. При средней тяжести деформации уха наблюдаются утолщение завитка и малые размеры ушной раковины. В случае более грубой деформации все ухо утолщено и совсем маленького размера, изменения резче выражены в дорсальной части завитка. У 75% больных отмечается одно- или двусторонняя преаурикулярная ямка. У некоторых больных наблюдаются прреурикулярный придаток или атрезия наружного слухового прохода. Уши у больных посажены низко и деформированы (Wildervanck).
Орган слуха. Потеря слуха варьировала у разных больных в пределах от 20 до 100 дБ в тяжелых случаях и была резче выражена на низких частотах. Обычно потеря слуха была более значительной на той стороне, на которой отмечалась более грубая деформация уха и наружного слухового прохода. У 5 из 7 больных, изученных McLaurin с сотр., наблюдалась одно- или двусторонняя проводящая глухота, у одного — двусторонняя нейросенсорная глухота и у 1 больного был нормальный слух. Только у 2 больных из семьи, изученной Wildervanck, отмечался дефект слуха и в обоих случаях проводящего типа. У 4 из 7 больных, обследованных Bourguet с соавт., была обнаружена проводящая глухота, у 2 — нейросенсорная и у одного — смешанная.
Потеря слуха по проводящему тину была обнаружена также у одного и смешанная глухота у 5 больных, изученных Rowley. Результаты теста на различение речи в случаях, обследованных McLaurin с сотр., варьировали от 34 до 100%. В семье, описанной Shenoi, у 4 из 10 больных была обнаружена преаурикулярная ямка, у 3 — деформация уха, у 2 — смешанная глухота и у одного — нейросенсорная глухота. Дефект слуха впервые был обнаружен в подростковом возрасте. Политомография выявила маленькую улитку (Karmody, Feingolld). Melnick с соавт. сообщили о фиксации стремени и кохлеарном дефекте типа Mondini, Fitch с сотр. обнаружили уменьшение числа кохлеарных нейронов и дегенерацию сосудистой полоски.
Вестибулярная система. Данные обследования вестибулярной системы не описаны.
Другие исследования. У большинства больных имелась двусторонняя симметричная шейная фистула, расположенная впереди от грудино-ключично-сосцевидной мышцы. Bourguel с соавт. отметили у нескольких из обследованных больных паралич лицевой мускулатуры. Аналогичные данные приводят также Hall и Zimmer. Martins, Melnick с соавт. и Filch с сотр. обнаружили двустороннюю дисплазию почек и/или аномалии выделительной системы. Так как этот симптом является «немым компонентом», то можно себе представить, что такое сочетание является довольно частым и будет наблюдаться в других семьях. Сообщается также об астеническом внешнем виде больных и аплазии слезного канала (Melnick et al.).
Лабораторные данные. Данные лабораторных исследований не приведены.

Патология. У одного мальчика, страдавшего резко выраженной проводящей глухотой, исследование среднего уха обнаружило с обеих сторон одинаковые изменения (McLaurin et al.). Processus lenticularis наковальни был укорочен и не достигал головки стремени. В трех поколениях семьи, изученной одним из авторов (Gorlin), лишь у одного ребенка была выявлена фиксация основания стремени и удлиненный, перекрученный, смещенный молоточек. Hall и Zimmer при помощи томографии выявили рудиментарные слуховые косточки. Shenoi описал молоточек и наковальню маленьких размеров, синостоз между наковальней и стременем, а также отсутствие овального окна.
Наследственность. Все родословные демонстрируют аутосомно-доминантное наследование синдрома. Причина деформации уха остается неясной. Так как ухо развивается из мсзеихимального бугорка, расположенного вблизи края первой жаберной дуги, может оказаться, что доминантный ген, обусловливающий этот синдром, отвечает за формирование структур, связанных с первой жаберной дугой и карманом.
Диагноз. Данный синдром очень похож на синдром, включающий преаурикулярпую ямку, бранхиальную (жаберную) фистулу и нейро-сенсорную глухоту. Отличает их только то, что при синдроме, который рассматривается здесь, имеется смешанная или проводящая глухота. Возможно, эти синдромы являются идентичными, но так ли это, на этот вопрос в настоящее время ответить невозможно.
Описана спорадическая деформация уха. Эти случаи отличаются ОТ настоящего синдрома тем, что при них не имеется явной доминантно наследующейся глухоты. В некоторых семьях описана врожденная, доминантно наследующаяся чашеобразная деформация ушной раковины, не сочетающаяся с глухотой (Hanhart, Erich, Abu-Jamra, Kessler et al.). Углубление, расположение перед трагусом, также может встречаться изолированно или сочетаться с некоторыми синдромами, описанными здесь или в других главах.
Tawil и Najjar описали изолированный случай: девочку с оттопыренными ушами, нейросенсорной глухотой, щелевидным слуховым проходом, отсутствием грудины и с хроническим почечным заболеванием. В первую очередь глухота охватывала высокие частоты.
Лечение. Для коррекции деформации уха, преаурикулярного придатка и шейных фистул или узелков может быть применена хирургическая пластика (Hall, Zimmer). При резко выраженной проводящей глухоте может быть рекомендовано исследование среднего уха с возможным введением протеза.
Прогноз. Потеря слуха при данном синдроме является врожденной.
Доказательств прогрессировать глухоты не имеется.
Выводы. Характеристика данного синдрома включает: 1) аутосомно-домпнантное наследование с варьирующей экспрессивностью; 2) одно- или двустороннюю деформацию уха в 75% случаев; 3) преаурикулярную ямку примерно в 75% случаев; 4) одно- или двусторонние шейные фистулы в 50% случаев; 5) мреаурикулярный придаток примерно у 5% больных; 6) атрезню наружного слухового прохода почти у 5% больных; 7) проводящую или смешанную глухоту примерно в 50% случаев.
Глухота с расщеплением лица, микротией, гипертелоризмом
Орган слуха. Наружное ухо было резко деформированным, с обеих сторон отсутствовал козелок и передневерхннй отдел завитка. У младшей сестры одно ухо было поражено меньше, чем другое. У обеих девочек один наружный слуховой проход совсем отсутствовал, а с другой стороны отмечалась его атрезия. Томограммы височных костей подтвердили двустороннюю атрезию наружных слуховых проходов. У одной из девочек была выявлена гипоплазия наковальни и стремени слева, а справа — стремени и молоточка. У другой слева все слуховые косточки были синостозировапы. Внутреннее ухо было нормальным. Сестры страдали двусторонней проводящей глухотой, по степень ее не описана.
Вестибулярная система. Данные вестибулярных проб не приведены.
Сердечно-сосудистая система. У сестер был обнаружен врожденный порок сердца. У младшей девочки отмечался пристеночный дефект миокарда, у старшей — дефект межпредсердной перегородки. У их 3 дядей и тетки по линии матери, так же как и у 2 двоюродных братьев матери, имелись врожденные пороки сердца. Таким образом, врожденный порок сердца, вероятно, представляет собой независимо наследующийся генетический дефект, не являющийся частью синдрома. Мочеполовая система. Интравенозная пиелограмма выявила у старшей девочку опущение левой почки в таз и нормальное положение правой ночки. У младшей наблюдалась перекрестная эктопия (левая почка расположена справа в поясничной области).
Другие данные. У обеих девочек на руках отмечалась гипоплазия тенара.
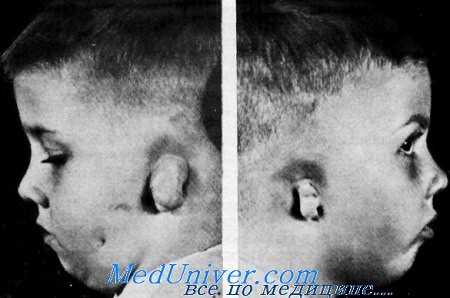
Микротия, гипертелоризм и расщепление лица (синдром МПС). Младшая сестра, старшая сестра. Видны выступающие переносье, гипсртслоризм, широкий корень носа и оперативно восстановленное расщепление губы. Вид сестер с синдромом МНС сбоку. Видна микротия у младшей и старшей сестер. И у той, и у другой в левом ухе отсутствует наружный слуховой проход (D. Bixler еt al, Am. J. Dis. Child.).
Лабораторные данные. Рентгенограммы черепа выявили крутой угол нижней челюсти, короткую раму нижней челюсти, укорочение верхних размеров лица, опущение нижней стенки носовой полости и уменьшение угла сгибания черепа.
Рентгенограммы длинных костей и позвоночника были нормальными.
Наследственность. Так как синдром был обнаружен у 2 из 4 сибсов при здоровых родителях, имеются основания предполагать аутосомно-рецессивное наследование.
Диагноз. При синдроме срединного расщепления лица (фронтоназальная дисплазия) у больных отмечается широкий спектр различных аномалий, включающих выраженный гипертелоризм, расщепление носа, скрытое расщепление черепа и в отдельных случаях расщепление губы и/или неба (Gorlin el al.).
Некоторые сходные черты наблюдаются и при ухо-небно-пальцевом (OPD) синдроме: проводящая глухота, расщепление носа и задержка роста. Однако изменения лица и скелета, обнаруженные у больных с синдромом OPD, не найдены при обсуждаемом здесь синдроме.
Лечение. Деформация уха, так же как и расщепление губы и неба, может быть исправлена при помощи хирургических методов.
Прогноз. Глухота, очевидно, не прогрессирует и подлежит хирургическому лечению. Можно также использовать слуховые аппараты.
Выводы. Характерные черты данного синдрома включают: 1) ауто-сомно-рецессивное наследование; 2) микротию и атрезию наружного слухового прохода; 3) глазной гипертелоризм; 4) расщепление губы и неба; 5) микроцефалию и умственную отсталость; 6) эктопию почек и 7) проводящую глухоту.
Глухота с микротией и атрезией наружного слухового прохода
Сочетание односторонней или двусторонней микротии с атрезией наружного слухового прохода и глухотой описали в двух семьях Ellwood, Winter и Dar, а также у сибсов Konigsmark, Nager и Haskins. В дополнение Dar и Winter сообщили еще об одной семье.
Клинические данные. Наружное ухо. В одной семье, описанной Ellwood с соавторами, у 2 из 3 сибсов были обнаружены сходные аномалии наружного уха. Ушная раковина отсутствовала, а на ее обычном месте находилась слегка возвышающаяся масса мягких тканей, покрытых кожей. Наружный слуховой проход был представлен только маленькой ямкой. Другие черты лица были вполне нормальными, кроме легкого глазного гипертелоризма у одного больного. У 2 больных сибсов во второй семье дефектным было только левое ухо. Оно было совсем маленьким и было представлено только маленьким хрящевым холмиком под кожей, как будто ухо было загнуто вперед. У обоих сибсов правая ушная раковина была нормальной, кроме легкого заворота нижнего полюса завитка.
У одного из детей наблюдалась умеренная атрезия левого наружного слухового прохода, в то время как у другого отмечалась атрезия правого наружного слухового прохода.
Орган слуха. Аудиометрическое исследование, произведенное одному из сибсов в недельном возрасте, выявило реакцию вздрагивания только тогда, когда звук достигал силы, равной 80 дБ. У другого сибса в 4-месячном возрасте обнаружили отсутствие реакции на увеличение силы звука. Во второй семье аудиометрическое исследование было произведено обоим детям в возрасте 18 мес. Авторы отметили, что один из детей имел потерю слуха, достигающую 70 дБ по воздушной проводимости и 30—50 дБ по костной проводимости.
У второго ребенка слух был нормальным. Konigsmark с соавт. описал мальчиков сибсов с резко выраженной микротией, рудиментарной ушной раковиной и отсутствием отверстия наружного слухового прохода. Однако у них была обнаружена только умеренная двусторонняя глухота. У одного мальчика аудиометрическое обследование выявило потерю слуха от 40 до 60 дБ по проводящему типу со 100% двусторонним различением речи, которое не снижалось с возрастом. У другого мальчика наблюдался нормальный слух па правое ухо и резко выраженная нейросенсорная глухота на левое ухо.
Вестибулярная система. Вестибулярные пробы не описаны.
Лабораторные данные. Рентгенограммы. Рентгенограммы выявили у одного ребенка вдавленную грудную клетку, а у второго удвоение I пальца на руке. Другой патологии не обнаружено.
Микротия, атрезия наружного слухового прохода и проводящая глухота. Вид сбоку. Видны двусторонняя микротия и отсутстпие отверстия наружного слухового прохода. Наружный слуховой проход отсутствует. (из В. Konigsmark et al., Arch. Otolaryngol.).
Патология. Двое из детей, описанных Ellwood с сотрудниками, умерли в детстве; вскрытие не производилось.
Наследственность. В обеих семьях родители были здоровы, в семьях не было повторных случаев деформации наружного уха и глухоты. Во второй семье не было известно, имеется ли родственная связь между родителями, хотя оба родителя, а также деды и бабки матери происходили из евреев Ашкенази, проживавших в Румынии. Таким образом, наиболее вероятно, что синдром наследуется по аутосомно-рецессивпо-му типу. Но является ли описанный синдром двумя различными рецессивными заболеваниями (одно — с резко выраженным двусторонним поражением, другое — с менее резко выраженным односторонним поражением), в настоящее время неизвестно. Еще в одной семье, о которой сообщили Dar и Winter, родители больных состояли в кровнородственном браке.
Диагноз. Синдром деформации уха, преаурикулярного углубления, шейных фистул или узелков и смешанной глухоты может сочетаться с атрезией наружного слухового прохода и маленькой деформированной ушной раковиной. Опубликованные случаи спорадической врожденной атрезии наружного слухового прохода и микротии не являются необычными (Whetnall, Fry). У некоторых из этих больных может иметь место данный синдром. Hefter и Ganz описали стеноз или сужение наружного слухового прохода и проводящую глухоту у матери и у 3 из 4 ее детей. Однако наличие других аномалий не было доказано.
Лечение. Аномалии наружного уха могут быть частично исправлены при помощи пластической операции, при которой конструируют ухо (Edgerton, Konigsmark et al.). Могут быть также использованы ушные протезы (Stallings et al.). При глухоте могут помочь слуховые аппараты. Неизвестно, является ли глухота следствием атрезии наружного слухового прохода или же возникает вследствие уродства слуховых косточек. Вероятно, что больным может помочь хирургическое вмешательство в среднем ухе.
Прогноз. Хотя 2 детей, описанных Ellwood с соавт., умерли в детстве, причина их глухоты представляется не связанной с аномалиями наружного уха. Глухота является врожденной и не прогрессирует.
Выводы. Если мы допустим, что в обеих семьях имеется одно и то же заболевание, ТО главная характеристика включает: 1) аутосомно-рецессивное наследование; 2) одностороннюю или двустороннюю микротию или анотию; 3) одностороннюю или двустороннюю атрезию наружного слухового прохода и 4) врожденную проводящую глухоту от умеренной до резко выраженной степени.
Орбитальный гипертелоризм
Орбитальный гипертелоризм – это увеличение костного расстояния между глазницами. Для патологии характерно неправильное положение орбит, диплопия, ухудшение зрения. Наблюдаются множественные косметические дефекты. В процессе постановки диагноза рассчитывают окружностно-межорбитальный индекс, проводят визометрию, компьютерную томографию, рентгенологическое исследование. Лечение сводится к выполнению реконструктивных оперативных вмешательств, которые позволяют восстановить правильное положение глазниц, уменьшить дистанцию между ними, устранить косметический дефект.
МКБ-10
Общие сведения
Орбитальный гипертелоризм – не самостоятельное заболевание, а одно из проявлений врожденных пороков развития. Впервые данная дизэмбриогенетическая стигма была описана английским офтальмологом Л. Г. Грейгом в 1924 году. Согласно статистическим данным, ежегодно в странах СНГ рождается около 30 000 детей с различными видами краниофациальных патологий, сопровождающихся орбитальным гипертелоризмом. За последние 35 лет число больных с подобным стигмами дизэмбриогенеза возросло в 1,62 раза. Патология распространена повсеместно, с одинаковой частотой встречается среди лиц мужского и женского пола.
Причины
Этиология состояния до конца не изучена. Установлено, что все изменения при врожденной форме нарушения закладываются на этапе эмбрионального развития, преимущественно в первые три месяца беременности. Триггерными факторами выступают воздействие ионизирующего излучения, злоупотребление матерью спиртными напитками и психоактивными веществами. Основными причинами гипертелоризма являются:
- Краниосиностоз черепных швов. Для данной патологии характерно раннее закрытие черепных швов. Из-за нарастающей внутричерепной гипертензии череп деформируется. Увеличение межорбитального расстояния наблюдается при брахицефалии и тригоноцефалии.
- Черепно-мозговые грыжи. Гипертелоризм – одно из типичных проявлений передних и базальных грыжевых дефектов центральной нервной системы. Передние грыжи локализируются в зоне сагиттального шва или у корня носа, базальные – на дне передней или средней черепных ямок.
- Расщелины краниофациального скелета. При косых расщелинах лица резко нарушено расположение орбит. Дефект направляется от фильтрума верхней губы к нижнему веку. При этом формируются и другие пороки развития, наиболее распространенными из которых считаются колобома века, макростомия.
- Черепно-лицевые мальформации. Гипертелоризм часто является одним из проявлений редких генетических заболеваний, сопровождающихся прогрессирующими деформациями черепа (синдром Аперта, Крузона). Расстояние между орбитами также резко расширено при краниофронтоназальной дисплазии.
- Краниофациальные опухоли. Появление объемных образований в области мозгового или лицевого отдела черепа приводит к нарушению его формы. При локализации опухоли в окологлазничной области межорбитальная зона резко деформирована.
- Травматические повреждения. Черепно-лицевые травмы становятся причиной возникновения приобретенной формы орбитального гипертелоризма. Подобные изменения наблюдаются при смещении отломков, образовании костных мозолей, неправильной имплантации протезов или металлических пластин.
Патогенез
В механизме развития гипертелоризма ведущая роль отводится нарушению формирования костей черепа. Выделяют три основных стадии морфогенеза: перепончатую, хрящевую и костную. Воздействие триггеров на перепончатой стадии ассоциируется с наиболее неблагоприятным прогнозом, возникновение первых изменений на этапе образования костной ткани имеет меньшую значимость. Влияние триггерных факторов на плод в первом триместре беременности может стать причиной появления грубых деформаций костей черепа. Подобные изменения филогенетически наиболее молодые, сложно поддаются хирургической коррекции.
Визуальные изменения не всегда отображают глубину поражения. На размер дистанции между глазницами значительное влияние оказывает степень пролапса и ширина горизонтальной пластинки решетчатой кости. Чем больше выступает кнаружи продырявленная пластинка, тем сильнее выражены патологические изменения. При этом число ячеек решетчатого лабиринта в передних отделах существенно превышает норму. Задний сегмент топографически соответствует референтным значениям. Клиническая симптоматика во многом зависит от анатомических параметров малых крыльев клиновидной кости.
Классификация
Различают три степени орбитального гипертелоризма. При 1 степени расстояние между слезными гребнями достигает 30-34 мм, при 2 – 35-39 мм, при 3 – 40 мм и более. Важно помнить о том, что степень патологии не во всех случаях соответствует имеющемуся пролапсу. Кроме того, выделяют симметричный и ассиметричный варианты нарушения. Клиническая классификация включает в себя:
- Истинный гипертелоризм. При истинной форме глазницы посажены далеко друг от друга из-за чрезмерной ширины срединных костных образований. Помимо увеличенной дистанции между глазами визуализируется расширенная переносица и уплощенная спинка носа. Малые крылья клиновидной кости чрезмерно развиты.
- Ложный гипертелоризм (эпикантус). При ложном варианте заболевания расстояние между внутренними углами глазничных щелей увеличено, однако межорбитальная дистанция соответствует норме. Костные структуры сформированы нормально, топографических изменений не прослеживается.
Симптомы орбитального гипертелоризма
У большинства пациентов обнаруживается ротация глазниц в латеральном направлении. Визуализируется неполная расщелина орбиты или неправильное положение ее краев. На границе волосистой части головы может формироваться «вдовий пик». Форма носа зачастую неправильная – корень органа широкий, а кончик расщепленный или имеет складчатую структуру. Носовая перегородка деформирована. Больные предъявляют жалобы на ухудшение зрения, двоение перед глазами, что часто становится проявлением сопутствующего астигматизма или амблиопии. Из-за уменьшения орбиты в объеме возможно развитие экзофтальма.
Осложнения
Наиболее распространенными осложнениями являются оптическая нейропатия, экспозиционная кератопатия. Данные состояния ведут к прогрессивному снижению остроты зрения и возникновению амавроза. При травматических повреждениях возможна компрессия зрительного нерва с его последующей атрофией. Подобные нарушения прослеживаются и при сужении оптического канала. В послеоперационном периоде из-за изменения расположения орбит при условии сохраненного бинокулярного зрения возникает диплопия. В связи с чрезмерной конвергенцией глазных яблок развивается гетерофория. Орбитальный гипертелоризм также может осложняться хроническим конъюнктивитом.
Диагностика
Для постановки диагноза необходим расчет межорбитально-окружностного индекса (МОИ). Окружность головы следует разделить на расстояние между медиальными углами глазных щелей и умножить полученный показатель на 100. Для орбитального гипертелоризма характерно значение индекса 6,8 и более. Измеряя дистанцию между слезными гребешками, используют таблицу возрастных параметров. Также требуется измерить угол расхождения сагиттальных осей орбит от срединной линии. У лиц с гипертелоризмом этот угол варьирует от 30 до 60°. При объективном осмотре обращают внимание на форму век, расположение внешних кантальных связок и наклон лба. Дополнительно показано проведение:
- Визометрии. Отмечается асимметричное снижение остроты зрения. В тяжелых случаях диагностируется односторонняя амблиопия высокой степени. При выполнении компьютерной рефрактометрии чаще удается выявить гиперметропический тип клинической рефракции.
- Рентгенологического обследования. На рентгенограмме лицевого скелета в прямой проекции визуализируется чрезмерное межорбитальное расстояние в сочетании с асимметрией глазниц. Исследование дает возможность обнаружить грубые деформации костей лицевого черепа.
- Компьютерной томографии. Проводится детальный анализ аксиальных и фронтальных срезов. Преимущество исследования заключается в возможности изучить анатомические особенности строения медиальных стенок глазницы. КТ лицевого скелета выполняют непосредственно перед хирургическим вмешательством для детального планирования хода операции.
Лечение орбитального гипертелоризма
Для устранения симптоматики заболевания в большинстве случаев требуется выполнение ряда реконструктивных оперативных вмешательства. Цель лечения – достигнуть удовлетворительного косметического и функционального результата. Операция показана при достижении межорбитального расстояния 28 и более мм при рождении или его превышении 45 мм к концу первого года жизни. При объемных новообразованиях краниофациальной области вмешательство проводится вне зависимости от показателей МОИ. Оперативному лечению предшествует стереолитографическое биомоделирование. При помощи данной методики создается реальная трехмерная модель для планирования хирургического вмешательства.
В ходе операции выполняется бифронтальная краниотомия, затем формируется лобное бандо. В зоне лобно-носорешетчатого комплекса резецируется часть кости. После круговой остеотомии орбит производится костная пластика дефектов орбитальной зоны. Избыточные ткани в области век удаляются путем двусторонней медиальной трансназальной кантопексии. Для спинки носа формируют костный аутотрансплантат и фиксируют его к лобной кости. Последовательное проведение всех этапов операции создает оптимальные условия для правильной транспозиции глазных яблок и оптического нерва.
Прогноз и профилактика
Прогноз определяется степенью выраженности орбитального гипертелоризма. При начальных степенях исход чаще благоприятный, при третьей степени сопутствующее поражение зрительного нерва и сетчатки может привести к необратимой потере зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика направлена на предупреждение воздействия тератогенных факторов в период беременности. Для предотвращения травм и посттравматических деформаций важно использовать средства индивидуальной защиты (маска, каска) при работе в производственных условиях. При увеличении межглазничного расстояния у новорожденного необходимо наблюдение у офтальмолога с обязательным измерением межглазничной дистанции каждые 3 месяца.
1. Черепно-лицевая хирургия в формате 3D: атлас/ Бельченко В.А., Притыко А.Г., Климчук А.В., Филлипов В.В. - 2010.
2. Клинические проявления и хирургическая анатомия орбитального гипертелоризма/ Бельченко В.А., Каурова Л.А., Притыка А.Г., Алексеева И.С.// Детская хирургия. – 2000 - №5.
3. Отдаленные результаты хирургического лечения у больных с орбитальным гипертелоризмом: Автореферат диссертации/ Тонкова Ю.Н. – 2002.
4. Хирургическая коррекция орбитального гипертелоризма у детей/ Лопатин А.В., Пальм В.В., Васильев И.Г., Быстров А.В., Овчинников С.Н., Лебедев К.В.// Анналы пластической, реконструктивной и эстетической хирургии. – 2001 - №3.
Проводящая глухота с микрогнатией и вислоухостью. Синдром Ушера
Мы имели возможность обследовать мать и 2 детей — сына и дочь с оттопыренным отвисающим ухом (исправленным за несколько лет до того, как мы их видели), длинными тонкими крыльями носа, микрогнатией и непрогрессирующей смешанной глухотой, главным образом проводящей, в пределах 30—60 дБ. В анамнезе не было указаний па инфекции, шум в ушах пли головокружения. В семье было 2 здоровых сибса.
Наружный слуховой проход был значительно сужен. При тимпанотомии у обоих обнаружена фиксация основания стремени. Задняя ножка его была укорочена, составляя около 65% нормальной длины, и не была прикреплена к основанию. Мышца стремени и ее сухожилие были рудиментарными.
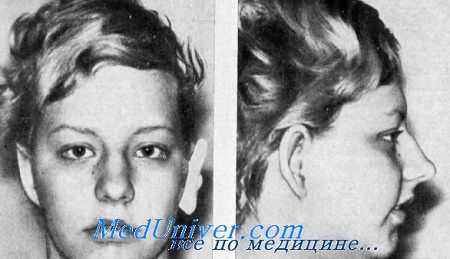
Вислоухость, микрогнатия и проводящая глухота. Мать и дочь, имевшие до хирургического вмешательства двустороннюю вислоухость и оттопыренные уши. У сына была такая же деформация ушной раковины. У всех отмечались маленькая нижняя челюсть и проводящая глухота.
Синдром Ушера - пигментный ретинит и нейросенсорная тугоухость
Наиболее частым заболеванием в группе генетических нарушений слуха в сочетании с глазными болезнями является синдром Ушера. Больные с этим синдромом страдают врожденной глухотой и прогрессирующей потерей зрения, развивающейся в связи с пигментным ретинитом. Распространенность синдрома Ушера среди детей с глубокой глухотой может достигать 10%.
При некоторых описанных в этой главе синдромах в дополнение к сочетанию глазных болезней с глухотой поражается и нервная система. При других синдромах имеется также сахарный диабет. Хотя эти синдромы можно было бы включить в другие статьи, они должны рассматриваться здесь, и это, по-видимому, правильно, ибо глазная патология является постоянным их симптомом.
Синдром Ушера характеризуется врожденной нейросенсорной потерей слуха от умеренной до резко выраженной степени, вестибулярной гипофункцией и медленно прогрессирующим пигментным ретинитом. (Hallgren). Возможно, что синдром Ушера генетически гетерогенен и что семьи, описанные Hallgren, представляют собой отдельную нозологическую форму (синдром Халлгрена).
Сочетание глухоты с пигментным ретинитом было описано очень давно, еще в 1858 г. von Gracfe, и было признано как заболевание, имеющее необычайно высокую частоту среди глухих евреев. Liebreich и Hammerschlag отметили значительное увеличение частоты кровнородственных браков между родителями больных.
Lindenov в Данин и Hallgren в Швеции установили распространенность синдрома Ушера в своих странах, составившую около 3 па 100 000 в общей популяции. Аналогичный уровень распространенности синдрома Ушера в США установили Kloepfer, Lagnaite и McLaurin. Частота больных с этим синдромом среди детей, страдающих глубокой глухотой, составляет, по данным разных исследователей, от 3 до 10% (Vernon, Fraser).
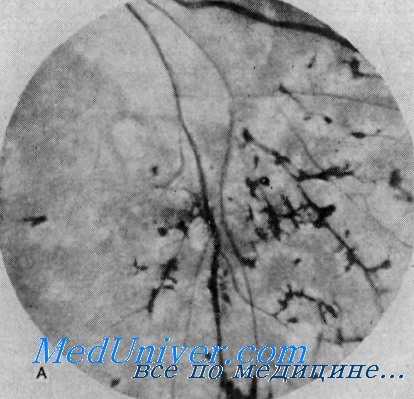
Пигментный ретинит и врожденная нейросенсорная глухота (синдром Ушера) (из А. С. McLeod et al., Arch. Otolaryngol.) Вислоухость, микрогнатия и проводящая глухота. Мать и дочь, имевшие до хирургического вмешательства двустороннюю вислоухость и оттопыренные уши. У сына была такая же деформация ушной раковины. У всех отмечались маленькая нижняя челюсть и проводящая глухота.
Клинические данные. Разделение синдрома Ушера па подтипы не производилось. Имеются факты, свидетельствующие о том, что экспрессивность синдрома может значительно варьировать (McLeod et al.).
Орган зрения. Потеря зрения выявляется обычно в возрасте около 10 лет, однако инициальные глазные симптомы в виде ночной слепоты можно обнаружить раньше, еще в дошкольном возрасте. Нарушения зрения медленно прогрессируют, достигая полной слепоты, которая в пятом десятилетии жизни наблюдается у 40%, в шестом десятилетии— у 60%, в седьмом десятилетии — у 75% больных (Hallgren). Офтальмоскопическое исследование обнаруживает типичный медленно прогрессирующий пигментный ретинит, начинающийся скоплениями гранул пигмента па глазном дне и распространяющийся по направлению к периферии. Диск зрительного нерва становится бледным, а артерии сужаются.
Другие глазные симптомы включают катаракту, потерю способности воспринимать цвет и в некоторых случаях глаукому. Примерно у 10% больных в возрасте 20 лет и у 50% больных в возрасте старше 40 лет были выявлены капсулярпые, кортикальные передние или задние катаракты (Hallgren, Cherry).
Орган слуха. Почти у 90% из 117 больных, описанных Hallgren, была обнаружена резко выраженная двусторонняя пепросен-сорная глухота, в то время как у 10% нейросенсорная потеря слуха достигала только умеренной степени (30—70 дБ) и была резче выражена на высоких частотах. Такие же изменения отметили Landau и Feinmesser, Kloepfer с сотр. и McLeod с сотр. SISI-тест был положительным на высоких частотах, а исследование по непрерывному методу Бекеши дало II тип кривой, что позволило предположить кохлеарное происхождение глухоты. McGovern и Goode с сотр. обнаружили у больных с синдромом Ушера менее глубокие нарушения слуха.
Вестибулярная система. Реакция на вестибулярную калорическую пробу обычно была патологической (Hallgren). У всех больных, обследованных Vernon и McLeod, также был обнаружен дефект вестибулярной функции. Из 6 больных, обследованных McLeod с сотр., у 4 была обнаружена нормальная реакция на колорическую пробу, у одного—слабая и еще у одного — реакция отсутствовала. У всех 6 больных имелись нарушения равновесия. Не ясно, была ли нарушена походка вследствие вестибулярной или вследствие мозжечковой патологии. Однако большинство исследователей считают, что при синдроме Ушера имеет место патология лабиринта.
Лабораторные данные. Исследования мочи и крови, а также рентгенограммы черепа были нормальными. Изменения электроэнцефалограммы не были постоянными (Krill, Stamps).
Читайте также:
- Патологическая регенерация (восстановление) глазодвигательного нерва
- Последствия мутации генов кератинов
- Пример рецидивирующего инфаркта миокарда. ЭКГ при рецидивном инфаркте миокарда
- Лечение мужского бесплодия при паховой сосудистой обструкции, вазорезекции
- Подостро-хронический дистальный тубулярный синдром. Заболевания с повреждением клубочков почек.
