Кавернозная гемангиома глазницы: признаки, гистология, лечение, прогноз
Добавил пользователь Владимир З. Обновлено: 24.01.2026
Кавернозная гемангиома глазницы: признаки, гистология, лечение, прогноз
Кавернозная гемангиома — наиболее часто встречающаяся сосудистая опухоль глазницы (1-36). В собственной серии наблюдений авторов из 1264 объемных образований глазницы 77 кавернозных гемангиом составляли 36% сосудистых опухолей и 6% всех новообразований в серии (1).
В серии наблюдений, проведенных в Италии, 9% опухолей глазницы являлись кавернозными гемангиомами (5). В исследовании, проведенном в Турции, 41% сосудистых опухолей глазницы составляли кавернозные гемангиомы (4). В более поздней работе авторов, посвященной опухолям глазницы у престарелых пациентов, кавернозные гемангиомы составили 8% случаев опухолей глазницы у пациентов в возрасте 60 лет и старше (8).
а) Клиническая картина. Кавернозная гемангиома глазницы — доброкачественная опухоль, чаще развивающаяся во взрослом возрастем характеризующаяся стационарным или медленным прогрессирующим течением, проявляющаяся безболезненным экзофтальмом. Поскольку чаще всего опухоль локализуется в мышечном конусе, она обычно сопровождается осевым экзофтальмом.
Симптомы воспаления, как правило, отсутствуют. Изредка встречается внутрикостная кавернозная гемангиома, поражающая кости глазницы (19-21). Двусторонние опухоли наблюдаются редко (22). Хотя кавернозная гемангиома, как правило, является солитарным новообразованием, иногда встречаются случаи множественных новообразований, особенно в сочетании с синдромом голубого резинового пузырчатого невуса (23-25). В редких случаях множественные сливные кавернозные гемангиомы одновременно поражают глазницу и головной мозг (30).
КАВЕРНОЗНАЯ ГЕМАНГИОМА ГЛАЗНИЦЫ
С появлением КТ и МРТ в некоторых случаях кавернозные гемангиомы стали диагностироваться на ранних стадиях до развития симптоматики. Такие образования обычно можно лишь наблюдать, не прибегая к лечению, поскольку часто они никак не проявляют себя в течение многих лет. Пациент проходит обследование один или два раза в год, в ходе которого оценивается реакция зрачков, острота зрения, цветовосприятие, выполняется экзофтальмометрия, офтальмоскопия, периметрия и КТ или МРТ. Если у пациента развиваются изменения, угрожающие потерей зрения, обычно выполняется хирургическое удаление опухоли. Как и другие опухоли глазницы, кавернозные гемангиомы могут вызывать изменения глазного дна — складки сосудистой оболочки, отек диска зрительного нерва и сдавление глазного яблока.
КТ, аксиальная проекция: бессимптомная кавернозная гемангиома передней части глазницы расположенная за глазным яблоком с носовой стороны от зрительного нерва. КТ, аксиальная проекция: мелкая бессимптомная кавернозная гемангиома вблизи верхушки глазницы. Такие образования трудно удалить хирургическим путем. КТ, аксиальная проекция: немного более крупная, но также бессимптомная кавернозная гемангиома в средней части глазницы в мышечном конусе. На фотографии глазного дна видны характерные горизонтальные хориоидальные складки, вызванные другой кавернозной гемангиомой, лежащей в мышечном конусе. Отек диска зрительного нерва вследствие сдавления зрительного нерва кавернозной гемангиомой глазницы. На широкоугольной фотографии глазного дна видно сдавление нижней части глазного яблока кавернозной гемангиомой глазницы. Такое вдавление иногда ошибочно принимают за внутриглазную опухоль.
КАВЕРНОЗНАЯ ГЕМАНГИОМА ГЛАЗНИЦЫ: УДАЛЕНИЕ ЧЕРЕЗ КОНЪЮНКТИВАЛЬНЫЙ ДОСТУП
При подозрении на кавернозную гемангиому глазницы необходимо определить оптимальный хирургический доступ для ее удаления. В некоторых случаях, когда часть опухоли локализуется непосредственно в самой передней части глазницы, применяется конъюнктивальный, а не кожный доступ. Приведен пример удаления довольно крупной гемангиомы через конъюнктивальный доступ. В таких случаях применение криозонда может облегчить удаление опухоли.
Осевой экзофтальм слева, вызванный кавернозной гемангиомой глазницы. МРТ, аксиальная проекция, режим Т1 с подавлением сигнала от жировой ткани: в мышечном конусе определяется крупная округлая кавернозная гемангиома. То же образование в Т1-взвешенном режиме. Обратите внимание на вызванные опухолью смещение глазного яблока вперед и его деформацию. В связи с нижненосовой локализацией объемного образования было принято решение о его удалении через конъюнктивальный доступ. В нижненосовом квадранте ножницами выполнен разрез конъюнктивы. Разрез завершен, под внутреннюю и нижнюю прямые мышцы у места их прикрепления заведены тракционные швы для вращение глазного яблока и улучшения обзора. Удалена типичная кавернозная гемангиома глазницы. Некоторые кавернозные гемангиомы значительных размеров удается быстро и успешно удалить через конъюнктивальный доступ.
КАВЕРНОЗНАЯ ГЕМАНГИОМА ГЛАЗНИЦЫ: СДАВЛИВАНИЕ ГЛАЗНОГО ЯБЛОКА И ЗРИТЕЛЬНОГО НЕРВА
Приведен пример клинико-патологической корреляции кавернозной гемангиомы, вызывающей сдавление глазного яблока и отек диска зрительного нерва; опухоль была удалена через горизонтальный разрез свода конъюнктивы.
Небольшой экзофтальм у мужчины 40 лет. Медикаментозный мидриаз. Отек диска зрительного нерва вследствие сдавления зрительного нерва опухолью. На аксиальной компьютерной томограмме в мышечном конусе выявлена опухоль. Внешний вид красно-синей опухоли во время ее удаления через нижненосовой разрез конъюнктивы. На макропрепарате после рассечения определяется сосудистая опухоль красного цвета. При гистологическом исследовании выявлены крупные, заполненные кровью кавернозные сосудистые каналы (гематоксилин-эозин, х20).
КАВЕРНОЗНАЯ ГЕМАНГИОМА ГЛАЗНИЦЫ: КЛИНИКО-ПАТОЛОГИЧЕСКАЯ КОРРЕЛЯЦИЯ
Крупные опухоли, локализующиеся в мышечном конусе или латерально в задней части глазницы можно удалять через верхнелатеральную орбитотомию с разрезом кожи через экстрапериостальный доступ. Остеотомия (доступ по Kronlein) обычно не требуется.
Минимальный экзофтальм и легкое затуманивание зрения у женщины средних лет. Та же пациентка, что и на рисунке выше, на Т1-взвешенной МР-томограмме отмечается крупное объемное образование внутри мышечного конуса. На Т1-взвешенной МР-томограмме с гадолиниевым усилением отмечается резкое усиление контрастна образования. На Т2-взвешенных МР-томограммах образование дает яркий сигнал, сравнимый с сигналом от стекловидного тела. Верхнелатеральная орбитотомия через разрез складки века, удаление сосудистого образования. При гистологическом исследовании определяются выстланные эндотелием крупные сосудистые лакуны, разделенные соединительной тканью, что соответствует картине кавернозной гемангиомы (гематоксилин-эозин, х50).
КАВЕРНОЗНАЯ ГЕМАНГИОМА ГЛАЗНИЦЫ: ВЕРХНЕНОСОВАЯ ОРБИТОТОМИЯ
В случаях, когда опухоль локализуется с носовой стороны от зрительного нерва, возможно выполнение верхненосовой орбитотомии. Хотя в приведенном случае возможен доступ через конъюнктивальный разрез, кожно-экстрапериостальный доступ обеспечивает лучшую визуализацию операционного поля. Эта пациентка была оперирована несколько лет назад; сейчас, возможно, в такой ситуации мы бы использовали конъюнктивальный доступ.
Левосторонний экзофтальм у женщины 52 лет. Пациентка наблюдалась в течение пяти лет, за это время развились экзофтальм и сдавление зрительного нерва. Зрачки расширены медикаментозно. КТ, аксиальная проекция: в мышечном конусе выявлено объемное образование. КТ, корональная проекция: образование лежит с носовой стороны от зрительного нерва. Размечен разрез в верхненосовом квадранте через складку века. Через верхненосовой доступ выделена опухоль. Внешний вид раны после ушивания отдельными швами (шелк 6-0). В настоящее время для ушивания операционной раны мы чаще используем рассасывающийся мягкий хромированный шов 5-0.
КАВЕРНОЗНАЯ ГЕМАНГИОМА ГЛАЗНИЦЫ: ВНУТРИКОСТНЫЙ ТИП
Изредка кавернозная гемангиома развивается в кости, а не в мягких тканях глазницы.
Правосторонний экзофтальм у мужчины 57 лет. КТ, аксиальная проекция: объемное образование в кости наружной стенки глазницы. Аксиальная компьютерная томограмма, полученная по методу костного окна: определяется объемное образование. MPT, корональная проекция, режим Т1: определяются признаки распространения образования кверху. Гистологический препарат внутрикостной кавернозной гемангиомы: определяется сосудистое образование в толще кости (гематоксилин-эозин, х5). Гистологический препарат (несколько большее увеличение): видны кавернозные сосудистые каналы (гематоксилин-эозин, x15).
б) Диагностика. Уточнению диагноза кавернозной гемангиомы способствуют современные методики лучевого исследования (10). С появлением таких высокоинформативных методов лучевого исследования, как КТ и МРТ, как случайные находки стали чаще диагностироваться кавернозные гемангиомы маленьких размеров не вызывающие жалоб.
Медленный рост опухоли сопровождается развитием заметного экзофтальма, сдавлением зрительного нерва и появлением складок хориоидеи. При лучевых исследованиях выявляется четко отграниченная округлое или овоидное объемное образование, обычно локализующееся внутри мышечного конуса. При введении контрастного агента отмечается легкое усиление контрастности.
Дифференциальный диагноз солидного четко отграниченного овоидного или округлого образования также включает в себя опухоль оболочек периферических нервов (шваннома и нейрофиброма), гемангиоперицитому, фиброзную гистиоцитому, солитарную фиброзную опухоль и меланому. Было предложено дифференцировать кавернозные гемангиомы глазницы от шванном при динамической МРТ по распределению паттерна усиления контраста (31).
в) Патологическая анатомия. Гистологически кавернозная гемангиома глазницы состоит из расширенных заполненных кровью сосудистых каналов, разделенных соединительной тканью, содержащей гладкую мускулатуру. Чаще всего наблюдается совершенно типичная гистологическая картина, но иногда те же гистологические признаки наблюдаются при лимфангиоме.
г) Лечение. Лечение кавернозной гемангиомы варьирует от периодических осмотров при маленьких бессимптомных образованиях, до хирургического иссечения при более крупных опухолях, сопровождающихся выраженной симптоматикой. Хирургический доступ определяется размерами и локализацией опухоли.
При локализации образования в переднем отделе глазницы возможно выполнение конъюнктивального или кожного доступа. Мы достигли значительных успехов, удаляя кавернозные гемангиомы передней половины через трансконъюнктивальный доступ. Глубокие опухоли глазницы могут потребовать выполнения наружной орбитотомии, иногда с остеотомией (доступ по Kronlein).
Большое значение имеет техника операции, поскольку во избежание рецидива важно удалить опухоль полностью. При локализации новообразования в верхушке глазницы используются транскраниальные методики (11). В некоторых случаях применяется эндоскопическая техника, особенно при опухолях, лежащих в глубине глазницы вблизи ее верхушки (14-16).
Редактор: Искандер Милевски. Дата публикации: 22.5.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кавернозная гемангиома сетчатки: признаки, гистология, лечение, прогноз
Кавернозная гемангиома сетчатки - доброкачественная сосудистая опухоль, обычно диагностируемая у детей или молодых людей (1-30).
Она может развиваться как изолированная солитарная опухоль или же являться компонентом окулонейрокутанного синдрома, наследуемого по аутосомно-доминантному механизму и также сопровождающегося аналогичными сосудистыми аномалиями ЦНС и некоторыми типами кожных сосудистых мальформаций. Пациент с солитарными или множественными кавернозными гемангиомами сетчатки должен быть обследован на предмет таких новообразований кожи и ЦНС.
Последние могут становиться источником внутричерепных кровоизлияний с малыми инсультами, глазодвигательными параличами и другими сопутствующими нарушениями (8, 9). В одной семье с этим синдромом также описаны гемангиомы печени.
Причиной кавернозных гемангиом сетчатки и ЦНС могут являться мутации в одном из генов кавернозных мальформаций головного мозга (cerebral cavernous malformations - ССМ): CCM/KRIT1, CCM2/MGC4607 и CCM3/PDCD10 (7). Мутации гена ССМ3 характеризуются высоким риском церебральных кровоизлияний у детей.
а) Клиническая картина. Клинически кавернозные гемангиомы сетчатки обычно выглядят как солитарные красно-синие опухоли на широком основании, локализующиеся на периферии сетчатки. Реже встречаются юкстапапиллярные или эпипапиллярные опухоли. В отличие от гемангиобластомы сетчатки, это новообразование не сопровождается значительной ретинальной экссудацией, и центр опухоли локализуется по ходу вены сетчатки, при этом отсутствует расширенная питающая артерия. Часто опухоль провоцирует развитие белой фиброглиальной ткани, которая может возникать спонтанно или вторично вследствие мелких кровоизлияний на поверхности опухоли.
Часто опухоль осложняется вторичным глиозом и формированием витреоретинальной тракции, которая может вызывать эктопию fovea и снижение зрения (1-6). Хотя кавернозная гемангиома сетчатки обычно представляет собой относительно небольшую хорошо локализованную опухоль, иногда она имеет очень крупные размеры и вызывает тяжелые осложнения, такие как объемные кровоизлияния в стекловидное тело и отслойку сетчатки (11, 12). Мы наблюдали пациента с обширной кавернозной гемангиомой сетчатки, простиравшейся кпереди до корня радужки и манифестировавшей гифемой и кровоизлиянием в стекловидное тело (11).
Хотя кавернозную гемангиому сетчатки обычно считают единственным глазным проявлением этого аутосомно-доминантного заболевания, другие редко описываемые аномалии глаз включают в себя гемангиому хориоидеи и глазной меланоцитоз (21).
Клиническая картина кавернозной гемангиомы сетчатки может варьировать в широких пределах от случая к случаю, от мелких малозаметных конгломератов аневризм до более массивных красно-синих опухолей. Развитие на поверхности крупных опухолей фиброглиальной ткани может становиться причиной возникновения выраженных тракций сетчатки.
Небольшая кавернозная гемангиома сетчатки макулярной области. Широкоугольное фото периферической кавернозной гемангиомы сетчатки: над поверхностью опухоли определяются фиброзные изменения стекловидного тела. Кавернозная гемангиома сетчатки макулярной области. Кавернозная гемангиома сетчатки с височной стороны от макулярной зоны. Тракция сетчатки, вызванная кавернозной гемангиомой. В заднем полюсе глаза отмечается складка сетчатки, идущая от диска зрительного нерва в нижневисочном направлении. Крупная периферическая кавернозная гемангиома сетчатки того же глаза, что и на рисунке выше. Развитие на поверхности кавернозной гемангиомы глиальной ткани привело к формированию тракции сетчатки.
б) Диагностика. Во время флюоресцентной ангиографии при кавернозной гемангиоме наблюдается очень характерная, если не патогномоничная, картина. В фазы заполнения сосудов опухоль остается гипофлюоресцентной. В позднюю венозную фазу мешотчатые аневризмы начинают медленно заполняться флюоресцеином. Постепенно верхние половины сосудистых пространств заполняются красителем, тогда как нижние половины остаются гипофлюоресцентными из-за наличия в них крови. Минимальное просачивание красителя наблюдается лишь в конце исследования или отсутствует вовсе. Для кавернозной гемангиомы очень характерно наличие уровней раздела плазмы и крови или флюоресцеина и крови, что делает ее совершенно непохожей на гемангиобластому и другие сосудистые опухоли сетчатки.
в) Патологическая анатомия. Гистологически кавернозная гемангиома сетчатки образована конгломератом в остальном нормальных ретинальных вен, иногда формирующих четко отграниченное образование, на широком основании или слегка выступающее над сетчаткой. Вторичный глиоз сетчатки, как установлено с помощью электронной микроскопии, обусловлен появлением глиальных филаментов (10, 11).
г) Лечение. Большинство кавернозных гемангиом сетчатки протекают относительно стабильно и лечение не требуется. Основное осложнение этой опухоли - кровоизлияние в стекловидное тело, наблюдаемое, как оказалось, относительно нечасто. В случаях тяжелого кровоизлияния в стекловидное тело возможно выполнение гемвитрэк-томии и пилинга преретинальных мембран. Значение ла-зерокоагуляции и криотерапии в лечении этих опухолей точно не установлено, эти методы лечения применяются при рецидивирующих кровоизлияниях.
Клинические примеры кавернозной гемангиомы сетчатки:
Редактор: Искандер Милевски. Дата публикации: 23.6.2020
Гемангиоперицитоме глазницы посвящено много публикаций (1-16), но недавно возникли разногласия относительно самого существования этой опухоли.
Поставлено под сомнение происхождение опухоли из перицитов сосудов, и, на основании гистологических и иммуногистохимических исследований случаи этой опухоли были переклассифицированы в солитарные фиброзные опухоли (7,8). Тем не менее, здесь мы будем придерживаться традиции, и обсуждать ее в разделе, посвященном сосудистым опухолям.
В собственной серии последовательных наблюдений авторов из 1264 объемных образований глазницы восемь гемангиоперицитом составляли 4% сосудистых опухолей глазницы и 1% всех новообразований (1).
а) Клиническая картина. Гемангиоперицитома глазницы развивается в основном у взрослых и сопровождается теми же жалобами и симптомами и дает ту же картину при лучевых исследованиях, что и кавернозная гемангиома. Однако со временем гемангиоперицитома становится более агрессивной, заполняет собой всю глазницу и даже прорастает в полость черепа (10,12).
Примерно 30% гемангиоперицитом глазницы имеют гистологические признаки озлокачествления, но отдаленные метастазы развиваются редко (5).
ГЕМАНГИОПЕРИЦИТОМА ГЛАЗНИЦЫ: КЛИНИКО-ПАТОЛОГИЧЕСКАЯ КОРРЕЛЯЦИЯ
Левосторонний экзофтальм у женщины 72 лет. На фотографии глазного дна наблюдается сдавливание глазного яблока снизу, что симулирует пигментированную внутриглазную опухоль. Аксиальная магнитная резонансная Т1-взвешенная томограмма с контрастным усилением: определяется контрастное объемное образование левой глазницы. МРТ, аксиальная проекция, режим Т1, контрастное усиление: ниже глазного яблока определяется объемное образование. Четко отграниченная опухоль красного цвета после хирургического удаления через конъюнктивальный доступ. При гистологическом исследовании определяется солидное сосудистое новообразование с типичным ветвлением кровеносных сосудов потипу «оленьих рогов» (гематоксилин-эозин, х50). Экзофтальм правого глаза у мужчины 63 лет. МРТ, аксиальная проекция, режим Т1: определяется ретробульбарное объемное образование, сдавливающее глазное яблоко. МРТ, аксиальная проекция, режим Т2: определяется ретробульбарное объемное образование, гиперинтенсивное по сравнению со стекловидным телом. Внешний вид четко отграниченного объемного образования красного цвета во время его удаления через конъюнктивальный доступ. При гистологическом исследовании определяется солидная опухоль с ветвящимися по типу «оленьих рогов» более крупными кровеносными сосудами (гематоксилин-эозин, х25). При гистологическом исследовании определяется солидная пролиферация опухолевых клеток (гематоксилин-эозин, х200).
ГЕМАНГИОПЕРИЦИТОМА ГЛАЗНИЦЫ: АГРЕССИВНАЯ ОПУХОЛЬ, ПРОРАСТАЮЩАЯ В ГОЛОВНОЙ МОЗГ
Выраженный правосторонний экзофтальм и хе-моз у женщины 56 лет. На фотографии глазного дна виден отек диска зрительного нерва и выраженные складки сосудистой оболочки, вызванные сдавливанием заднего отрезка глазного яблока опухолью глазницы. Флюоресцентная ангиография: гиперфлюоресценция диска зрительного нерва и расходящихся хориоидальных складок. КТ, аксиальная проекция: визуализируется опухоль глазницы, проникающая в полость черепа. Корональная компьютерная томограмма позволяет уточнить границы распространения опухоли. Была выполнена экзентерация глазницы и краниотомия, удалена опухоль. На гистологическом препарате видна характерная картина гемангиоперицитомы (гематоксилин-эозин, х50).
б) Диагностика. Клиническая картина и данные МРТ и КТ очень похожи на картину других отграниченных опухолей глазницы, таких как кавернозная гемангиома, солитарная фиброзная опухоль, фиброзная гистиоцитома и шваннома. Диагноз обычно ставится на основании гистологического исследования после удаления опухоли.
в) Патологическая анатомия. Микроскопически гемангиоперицитома образована клетками от веретенообразной до овоидной формы, окружающими тонкостенные кровеносные сосуды, выстланные уплощенными эндотелиоцитами (5). Часто отмечается ветвление сосудистых каналов по типу «оленьих рогов».
Опухоли делятся на синусоидальный, солидный и смешанный типы, в зависимости от васкуляризации опухолевой ткани. Гемангиоперицитома микроскопически может быть очень похожа на солитарную фиброзную опухоль, фиброзную гистиоцитому, злокачественную гемангиоэндотелиому или ангиобластную менингиому. Как уже упоминалось выше, с помощью иммуногистохимических методов и электронной микроскопии точно установить природу этой опухоли не удалось.
г) Лечение. Диагноз гемангиоперицитомы невозможно поставить на основании клинической картины без гистологического подтверждения. Лечение не отличается от лечения других четко отграниченных первичных опухолей. По возможности, выполняется полное иссечение опухоли в ее капсуле. Не удаленная полностью опухоль склонна к поздним рецидивам и агрессивному поведению.
Выбор хирургического доступа зависит от данных томографии в аксиальной и корональной проекциях. Рецидив опухоли глазницы, который может развиться через много лет после оперативного вмешательства, может потребовать более обширного хирургического вмешательства, экзентерации, лучевой или химиотерапии (6, 11).
д) Список использованной литературы:
1. Shields JA, Shields CL, Scartozzi R. Survey of 1264 patients with orbital tumors and simulating lesions: The 2002 Montgomery Lecture, part 1. Ophthalmology 2004; 111: 997-1008.
2. Shields JA, Bakewell B, Augsburger JJ, et al. Classification and incidence of space-occupying lesions of the orbit. A survey of 645 biopsies. Arch Ophthalmol 1984;102: 1606-1611.
3. Shields JA, Bakewell B, Augsburger JJ, et al. Space-occupying orbital masses in children: A review of 250 consecutive biopsies. Ophthalmology 1986;93:379-384.
4. Gunalp I, Gunduz K. Vascular tumors of the orbit. Doc Ophthalmol 1995;89: 337-345.
5. Croxatto JO, Font RL. Hemangiopericytoma of the orbit: a clinicopathologic study of 30 cases. Hum Pathol 1982;13:210-218.
6. Tijl JW, Koornneef L, Blank LE. Recurrent hemangiopericytoma and brachytherapy. Doc Ophthalmol 1992;82:103-107.
7. Goldsmith JD, van de Rijn M, Syed N. Orbital hemangiopericytoma and solitary fibrous tumor: a morphologic continuum. Int J Surg Pathol 2001;9:295-302.
8. Furusato E, Valenzuela IA, Fanburg-Smith JC, et al. Orbital solitary fibrous tumor: encompassing terminology for hemangiopericytoma, giant cell angiofibroma, and fibrous histiocytoma of the orbit: reappraisal of 41 cases. Hum Pathol 2011 ;42( 1): 120—128.
9. Rice CD, Kersten RC, Mrak RE. An orbital hemangiopericytoma recurrent after 33 years. Arch Ophthalmol 1989;107:552-556.
10. Kolawole TM, Patel PJ, Boshra Y, et al. Orbital and intracranial haemangiopericytoma. Case report with a short review. Eur J Radiol 1988;8:106-108.
11. Setzkorn RK, Lee DJ, Iliff NT, et al. Hemangiopericytoma of the orbit treated with conservative surgery and radiotherapy. Arch Ophthalmol 1987;105:1103-1105.
12. Shields JA, Shields CL, Rashid RC. Clinicopathologic correlation of choroidal folds secondary to massive cranio-orbital hemangiopericytoma. Ophthal Plast Reconstr Surg 1992;8:62-68.
13. Henderson JW, Farrow GM. Primary orbital hemangiopericytoma. Arch Ophthalmol 1978;96:666-673.
14. Jakobiec FA, Howard GM, Jones IS, et al. Hemangiopericytoma of the orbit. Am J Ophthalmol 1974;78:816-834.
15. Sullivan TJ, Wright JE, Wulc AE, et al. Haemangiopericytoma of the orbit. AustNZ J Ophthalmol 1992;20:325-332.
16. Karcioglu ZA, Nasr AM, Haik BG. Orbital hemangiopericytoma: clinical and morphologic features. Am J Ophthalmol 1997;124:661-672.
Гемангиома глаза
Гемангиома глаза – это доброкачественная сосудистая опухоль, располагающая на коже век или конъюнктиве и состоящая из патологических сосудистых сплетений. Причины возникновения гемангиомы глаза точно неизвестны. Различают капиллярные и кавернозные гемангиомы, а также смешанные варианты. Клинические проявления зависят от вида гемангиомы. Диагностику проводят с помощью визуального осмотра и биомикроскопии, из дополнительных методов используют УЗИ глаза, МРТ или КТ орбит, ангиографию. Лечение проводят консервативно или оперативно, в зависимости от размеров и места расположения гемангиомы. При раннем обращении и правильном лечении прогноз благоприятный.
Общие сведения
Гемангиома глаза – доброкачественное сосудистое новообразование, возникающее из гиперплазированного эндотелия кровеносных сосудов, которое проявляется преимущественно в детском возрасте, характеризуется довольно быстрым ростом и частым прорастанием в окружающие ткани. Гемангиома глаза является одной из самых частых доброкачественных опухолей в детской офтальмологии. Встречается у новорожденных детей, чаще у недоношенных. Обнаруживается в первые дни после рождения ребенка или в первые месяцы жизни. Девочки болеют чаще, чем мальчики. Наиболее высокая заболеваемость наблюдается у детей из развитых стран. Если у ребенка появилась гемангиома глаза, то в течение первого полугодия жизни у таких детей возможно появление гемангиом на других участках тела. Являясь морфологически доброкачественными образованиями, гемангиомы часто отличаются неблагоприятным клиническим течением и характеризуются быстрым инфильтрирующим ростом, достигая максимальной величины в первые недели и месяцы жизни.

Причины гемангиомы глаза
Причины возникновения гемангиом глаза до сих пор вызывают много споров у офтальмологов. В настоящее время ещё не найдены специфические генные мутации, отвечающие за развитие гемангиомы глаза, наследственность не является фактором риска. Неизвестны точные механизмы, запускающие нарушения в ангиогенезе (процесс образования и развития новых сосудов). Имеются определённые доказательства, что гемангиома глаза у новорожденных детей образуется в результате повреждения ангиобластов (клетки сосудистой стенки). Эти процессы возникают в первом триместре беременности, между 7 и 10 неделей. Процесс внутриутробного развития сосудов достаточно сложен и окончательно не изучен. Любые изменения в ангиогенезе могут приводить к спонтанному росту кровеносных сосудов, отмечаемому при гемангиомах глаза у детей.
Симптомы гемангиомы глаза
Выделяют капиллярную и кавернозную гемангиому глаза, а также смешанные варианты. Капиллярная гемангиома, или «земляничный» невус, проявляется у новорожденных детей в виде ограниченного опухолевидного разрастания ярко-красного цвета. Выступает над уровнем кожи, бледнеет при надавливании и увеличивается в размерах во время крика или плача ребёнка. Чаще встречается на верхнем веке и может распространяться в орбиту. У данного вида гемангиомы активный рост отмечается в первый год жизни ребёнка и останавливается к двум годам. Затем происходит обратный регресс опухоли с полным исчезновением к 5-6 годам. В редких случаях гемангиома глаза может сочетаться с поражениями других органов и систем в виде синдрома Казабаха-Мерритта (характеризуется тромбоцитопенией, анемией и нарушением свёртывания крови), или синдрома Маффуччи (сочетается с хондроматозом рук, ног и искривлением трубчатых костей).
Кавернозная гемангиома, или пламенеющий невус, проявляется в виде пятна, чётко отграниченного, мягкого по консистенции, розового цвета, не бледнеющего при надавливании. Возникают также у новорожденных. С возрастом не увеличивается в размерах и не проходит самостоятельно, меняется цвет пятна до тёмно-красного или фиолетового. Кожа под образованием может грубеть, гипертрофироваться, становиться узловатой, рыхлой, кровоточить или воспаляться. Поражение носит сегментарный характер, но встречаются и двусторонние невусы. Сочетанные поражения возникают при обширных гемангиомах, затрагивающих ветви тройничного нерва. Проявляются в структуре синдрома Штурге-Вебера (характеризуется нарушением в развитии сосудов сетчатки и оболочек головного мозга).
Из осложнений гемангиом глаза выделяют: механический птоз (большой размер опухоли мешает нормальной работе мышц век), как результат птоза развивается обскурационная амблиопия; косоглазие (новообразование в области глаза мешает полноценному движению глазного яблока в какую-либо сторону). На месте регрессировавшей опухоли может оставаться рубец или гипопигменация. Гемангиомы глаза большого размера могут осложняться кровотечениями, инфицированием или нагноением.
Диагностика гемангиомы глаза
Диагностика всех видов гемангиом глаза обычно не вызывает затруднений и основывается на визуальном осмотре ребёнка офтальмологом с помощью метода биомикроскопии при помощи щелевой лампы. Для уточнения диагноза и дифференциальной диагностики с другими сосудистыми опухолями проводят дополнительные исследования, такие как УЗИ глазного яблока (для уточнения структуры и глубины распространения гемангиомы), КТ орбит или МРТ (при недостаточности данных УЗИ, для уточнения размеров новообразования и возможного поражения соседних органов).
При необходимости оперативного лечения гемангиомы глаза дополнительно проводят ангиографию для более точного определения границ опухоли и распространения патологических сосудов. При изменении поверхности гемангиомы, окраски или консистенции выполняют биопсию, для исключения злокачественного перерождения новообразования. Также могут назначаться консультации онколога, дерматолога, гематолога или инфекциониста.
Лечение гемангиомы глаза
При лечении гемангиомы применяют консервативный или хирургический метод. Консервативная терапия включает в себя использование препаратов из группы глюкокортикостероидов (препарат вводят перорально ребёнку при первых проявлениях новообразования), интерфероны (подкожное введение препарата используется при обширных гемангиомах). При малых размерах гемангиомы глаза для удаления используют метод криодеструкции или диатермокоагуляции (воздействие на гемангиому низкой или высокой температурой, в результате чего происходит разрушение и отторжение новообразования). Использование лазерных методик оправдано также при небольших размерах гемангиомы глаза. Оперативное лечение показано при обширных гемангиомах с расположением в анатомически сложных областях. Кроме того, хирургический метод используют для удаления косметических дефектов, оставшихся от гемангиом.
При своевременном обращении к офтальмологу с первыми признаками формирования гемангиом, правильно подобранной терапии - прогноз благоприятный, удается добиться полного исчезновения новообразования без видимых дефектов.
Профилактика гемангиомы глаза
Учитывая, что гемангиомы глаза закладываются на эмбриональном этапе, профилактические мероприятия включают в себя тщательный контроль и обследование женщин как в период беременности, так и на этапе подготовки к зачатию. За несколько месяцев до зачатия необходимо пройти лечение всех хронических очагов инфекции (ЛОР-органов, глаз, зубов). Обязательно информировать женщин о вреде курения и алкоголя в период беременности, своевременно освободить беременную от работы на вредных химических производствах или перевести на более лёгкий труд. У рожениц старше 35-40 лет необходимо тщательно контролировать артериальное давление для предотвращения возникновения эклампсии. При обнаружении у новорожденного гемангиомы глаза необходимо максимально быстро обратиться к офтальмологу для обследования и уточнения диагноза, а также строго соблюдать рекомендации врача.
Кавернома головного мозга
Кавернома головного мозга — это церебральная сосудистая мальформация, состоящая из заполненных кровью полостей. Клинически проявляется менее чем в половине случаев. Основные симптомы включают цефалгию, судорожные пароксизмы, кровоизлияния в головной мозг. Диагностика осуществляется с применением электроэнцефалографии, церебральной МРТ, ангиографии. Консервативное лечение проводится с назначением противосудорожным препаратов. Хирургическая тактика заключается в полном иссечении каверномы. При глубинном расположении мальформации возможно использование радиохирургии или лазерной облитерации.
МКБ-10

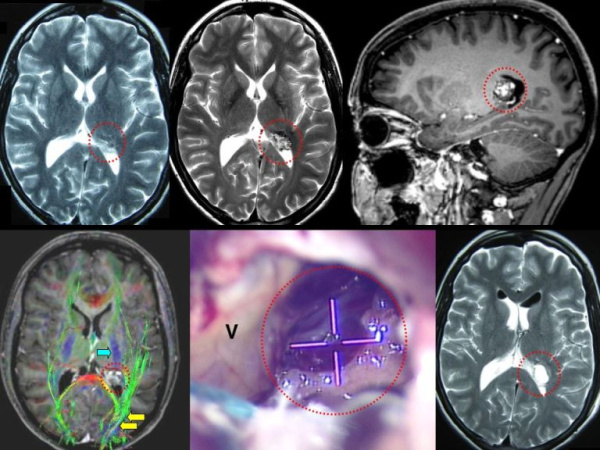
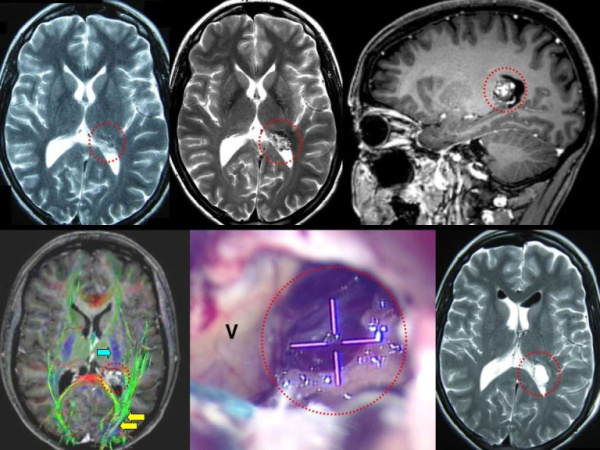
Согласно классификации сосудистых мальформаций, кавернома относится к кавернозной форме гемангиом. Ранее была отнесена к новообразованиям. В настоящее время считается аномалией развития сосудов. На долю каверномы головного мозга приходится около 10-15% всех мальформаций сосудов ЦНС. Более 70% имеют супратенториальную локализацию. Распространенность каверном среди населения не превышает 0,5%. Клинически проявленные случаи заболевания наблюдается у 40-45% пациентов, остальные являются бессимптомными носителями аномалии. Выявляемость патологии значительно улучшилась с внедрением в медицинскую практику методов нейровизуализации.
Причины
Около 50% каверном головного мозга носят наследственный характер, что доказано обнаружением патологии при проведении МРТ ближайшим родственникам. В семейных случаях прослеживается аутосомно-доминантный тип наследования. Выявлено, что к образованию церебральной каверномы приводят мутации генов CCM1 и ССМ2, расположенных на 7-й хромосоме, и гена ССМ3, локализованного на 3-й хромосоме. Продолжаются исследования роли гена ССМ4, предположительно также участвующего в ангиогенезе.
Этиология спорадических случаев остается неясной. Считается, что спорадическая кавернома формируется в результате нарушений церебрального ангиогенеза, происходящего на 3-8 неделях внутриутробного развития. Триггерами аномалии выступают любые мутагенные факторы, действующие на организм беременной в этот период. Основными мутагенами являются: интоксикации, вирусные заболевания, прием медикаментов с тератогенным эффектом. Доказан радиоиндуцированный механизм возникновения каверном.
Патогенез
Гены ССМ1, ССМ2, ССМ3 кодируют синтез протеинового комплекса, необходимого для нормального морфогенеза эндотелиального слоя сосудистой стенки. Мутации указанных генов приводят к нарушению образования и миграции эндотелиоцитов с формированием каверн. Очевидно, подобные изменения эмбриогенеза возникают и под действием мутагенных факторов. Считается, что кавернома головного мозга имеет врожденный характер, однако она редко выявляется у детей до года, что связано с ее первоначально малыми размерами.
Точно не изучен механизм возникновения кавернозных гемангиом под воздействием радиоактивного излучения. Известны случаи их появления после лучевой терапии по поводу новообразования головного мозга, особенно у детей до 10 лет. Остается открытым вопрос, являются ли они результатом стимуляции роста имеющейся аномалии или образуются de novo.
Морфологически кавернома головного мозга представляет собой конгломерат высланных эндотелием полостей, разделенных соединительнотканными перегородками. Полости содержат кровь и тромботические массы, находящиеся в различной стадии формирования. Размер образования варьирует от 1-2 мм до 9 см. В стенке каверны отсутствуют типичные для нормального сосуда гладкомышечные элементы и эластические волокна.
Классификация
По этиологии каверномы головного мозга классифицируются на семейные и спорадические. По локализации в пределах головного мозга выделяют супра- и субтенториальные формы, по количественной характеристике — единичные и множественные. Микроскопическое изучение позволило выделить 3 базовых гистологических типа кавернозных гемангиом:
- Классический (I тип) — составляет 94% всех каверном. Образование состоит из каверн, разделенных соединительной тканью. Церебральное вещество между кавернами не определяется.
- Смешанный (II тип) — встречается у 5% пациентов. Характеризуется наличием между полостями прослоек мозгового вещества. Местами определяются слабо дифференцированные сосудистые элементы.
- Пролиферативный (III тип) — наиболее редкий. Наряду с типичной тканью кавернома содержит участки пролиферации эндотелия. По своему строению последний тип имеет сходство с морфологией капиллярных телеангиоэктазий.

Симптомы
Более половины выявленных каверном имеют асимптомное течение. Манифестация симптоматически проявленной каверномы возможна в любом возрасте. Клиническая картина зависит от локализации и размеров сосудистой аномалии. Наиболее типичным проявлением является судорожный синдром, наблюдающийся в 63% случаев супратенториальной формы. При локализации в неокортексе эпиприступы имеются у 90% больных.
Эпилептические пароксизмы варьируют от генерализованных до простых парциальных. Характерным является их достаточно редкое возникновение. Генерализованные эпиприступы типичны для лобной локализации, парциальные припадки — для каверномы височной доли головного мозга. В 34% случаев прослеживается тенденция к генерализации и учащению эпиприступов с течением заболевания, несмотря на проводимую противосудорожную терапию. Резистентность к антиконвульсантам наиболее характерна для мальформаций височной локализации.
У ряда больных на первый план выходит общемозговая симптоматика в виде цефалгий различной интенсивности. Возможны нарушения функции отдельных черепных нервов. При локализации каверномы вблизи ликворных путей наблюдается интенсивная головная боль, сопровождающаяся такими симптомами повышенного интракраниального давления, как тошнота, давление на глазные яблоки, рвота.
Расположение каверномы в глубинных отделах полушарий головного мозга проявляется очаговыми симптомами: парезами, сенсорным дефицитом, глобальной афазией. Мозжечковый синдром в виде дизартрии, грубых нарушений координации, походки характерен для кавернозной гемангиомы мозжечка. Наиболее тяжело протекает кавернома ствола головного мозга. Она проявляется альтернирующим синдромом, глазодвигательными расстройствами, бульбарными симптомами.
Осложнения
Наиболее часто кавернома головного мозга осложняется кровоизлиянием. Возможно субарахноидальное кровотечение, формирование внутримозговой гематомы. Кровоизлияние манифестирует внезапным появлением и быстрым прогрессированием очаговых симптомов. В ряде случаев наблюдается серия эпиприступов, переходящая в эпилептический статус. Повторные кровоизлияния приводят к формированию стойких неврологических нарушений. Кровоизлияния в ствол мозга могут иметь летальный исход в связи с параличом сосудистого или дыхательного центра.
Диагностика
Асимптомная кавернома головного мозга диагностируется врачом-неврологом при прохождении МРТ по поводу другого заболевания или в связи с наличием диагноза у родственника. При симптомном течении в неврологическом статусе возможно выявление очаговых расстройств, нарушений речи и координации. Среди инструментальных методов исследования для диагностики каверном в современной неврологии применяются:
- Электроэнцефалография (ЭЭГ). В обязательном порядке проводится пациентам с эпилептическими пароксизмами. Возможно выявление типичных форм эпиактивности, высокоамплитудных вспышек, гиперсинхронности альфа и бета ритмов.
- КТ головного мозга. Диагностирует наличие объемного округлого образования с четкими границами. Неоднородность структуры свидетельствует о наличие петрификатов в стенках каверн. Позволяет диагностировать гематому, субарахноидальное кровоизлияние. Малоинформативно в отношении каверном среднего и малого размера.
- МРТ головного мозга. Наиболее информативный метод диагностики каверномы. Визуализирует мальформацию с 98% специфичностью. На снимках наблюдается наличие гетерогенного образования с четкими контурами с типичным ободком сигнала низкой интенсивности в режиме Т2 за счет отложений гемосидерина.
- Ангиография. В большинстве случаев не фиксирует патологические изменения. Иногда визуализирует каверному как бессосудистую область. Ангиография применяется для исключения артериовенозной мальформации, сосудистой опухоли, аневризмы.
- Гистологическое исследование. Проводится на материале, полученном при проведении операции. Выявляет наличие характерных полостей, в ряде случаев — кальцификацию, кровоизлияния. Позволяет точно верифицировать морфологический тип мальформации.
Дифференциальная диагностика
Каверному головного мозга необходимо дифференцировать от интракраниальной опухоли, аневризмы, артериовенозной мальформации (АВМ). Церебральное новообразование отличается неуклонным нарастанием клинической симптоматики, при прорастании в окружающие ткани ‒ нечеткими границами образования, по данным МРТ. В отличие от каверномы, аневризмы и АВМ остаются включенными в кровоток, поэтому визуализируются при ангиографическом исследовании.

Лечение каверномы головного мозга
Консервативная терапия
Медикаментозное лечение направлено на купирование основных проявлений заболевания. Проводится при расположении мальформации в функционально значимой зоне головного мозга, при отсутствии очагового дефицита, у пациентов с редкими эпилептическими пароксизмами. Консервативная терапия показана после первичного кровоизлияния из каверномы функционально важной области при условии полного восстановления неврологических функций.
Основу фармакотерапии у больных с судорожными приступами составляют антиконвульсанты. Препарат подбирается индивидуально, его дозировка регулируется в зависимости от частоты приступа. Лечение осуществляется длительно, поскольку его прекращение ведет к возобновлению или учащению пароксизмов.
Хирургическое лечение
Показанием к операции являются проявившиеся кровоизлиянием каверномы головного мозга, локализующиеся за пределами функционально значимых областей. При расположении каверномы в значимой зоне хирургическое вмешательство рекомендовано в случае тяжелого эписиндрома, повторных кровоизлияний, прогрессирования неврологического дефицита, нарастающих признаков поражения ствола. Основными методиками хирургического лечения выступают:
- Хирургическая резекция. Является золотым стандартом лечения. Операция проводится с применением микрохирургической техники для полного удаления конгломерата каверн. При неполном удалении оставшиеся патологические ткани служат источником кровоизлияний и триггером эпилептической активности.
- Стереотаксическая радиохирургия. Показана при глубинном расположении каверномы с опасностью повреждения функциональных зон. Операция позволяет существенно снизить частоту кровоизлияний.
- Стереотаксическая лазерная абляция. Относительно новый метод лечения с малым количеством клинических наблюдений. Сообщается об эффективности данной методики в отношении каверном, расположенных в хирургически недоступных зонах.
Прогноз и профилактика
В целом наблюдается доброкачественное течение каверномы головного мозга. Возникающий при первичном кровоизлиянии очаговый дефицит обычно имеет тенденцию к полному регрессу. Повторные кровотечения из каверномы влекут инвалидизацию больного. Полное иссечение мальформации в ходе операции гарантированно предотвращает появление кровоизлияний, в 60% случаев приводит к полному прекращению эпиприступов, в 20% ‒ к уменьшению их частоты.
Специфические меры профилактики каверномы головного мозга не разработаны. Для предотвращения спорадических мутаций необходимо соблюдение охранительного режима в период беременности.
1. Кавернозные ангиомы ствола головного мозга. Клинические проявления, диагностика и результаты лечения/ Коновалов А.Н., Гаврюшин А.В., Хухлаева Е.А.// Вопросы нейрохирургии» имени Н.Н. Бурденко. - 2020. - 84(2).
2. Наследственные каверномы головного мозга: анализ 12 семей/ Белоусова О.Б., Коновалов А.Н., Окишев Д.Н., Сазонова О.Б., Шамов А.Ю.// Вопросы нейрохирургии. - 2011. - №4.
3. Современные подходы к хирургическому лечению кавернозных ангиом головного мозга/ Родич А., Смеянович А., Сидорович Р., Шанько Ю., Капацевич С., Щемелев А., Сусленков П. // Наука и инновации. - 2018. - №188.
4. Characteristics of cavernomas of the brain and spine/ J. Kivelev, M. Niemelä, J. Hernesniemi// Journal of Clinical Neuroscience. - 2012. -19(5).
Читайте также:
- Двигательный корешок тройничного нерва. Симптомы поражения двигательных ветвей тройничного нерва
- Искусство не спорить. Как избежать дискуссий?
- Классификация одновременных ранений груди и живота
- Врожденный вывих коленного сустава: атлас фотографий
- Плоскоклеточный рак преддверия гортани - лучевая диагностика
