Кишечная непроходимость. Клиника кишечной непроходимости. Маскирующие терапевтические заболевания.
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Клиника тонкокишечной непроходимости. Непроходимость или странгуляция?
Три важных клинических проявления тонкокишечной непроходимости: схваткообразные боли в животе, рвота и вздутие живота. Запор является лишь симптомом поздней ТКН. Конкретные особенности этих проявлений зависят от места, причины и длительности непроходимости. Например, при высокой непроходимости в симптоматике превалирует рвота, тогда как боли и вздутие живота умеренные; по мере снижения уровня тонкокишечной непроходимости схваткообразные боли становятся более выраженными. При низкой тонкокишечной непроходимости превалирует вздутие живота, а рвота появляется значительно полнее. «Каловая» рвота является безошибочным признаком длительной дистальной полной тонкокишечной непроходимости и характеризует массивное бактериальное заполнение кишки проксимальнее уровня препятствия (помните: основная масса кала сформирована из бактерий).
Ведущие рентгенологические признаки тонкокишечной непроходимости хорошо известны: натянутый газом кишечник выше препятствия, наличие чашеобразных уровней жидкости и при полной непроходимости — отсутствие газа ниже препятствия. Наличие параллельной исчерченности, обусловленной утолщенными складками слизистой оболочки и идущей в поперечном направлении по отношению к просвету, весьма характерно для растянутой тонкой кишки.
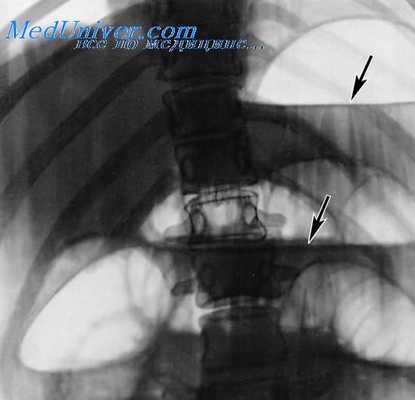
Непроходимость или странгуляция?
Ответ на этот вопрос является решающим: если он положительный, то операция не только показана, но должна быть выполнена в экстренном порядке, наиболее важным симптомом странгуляции является продолжающаяся боль. Эти пициенты склонны к быстрому ухудшению состояния. Могут выявляться симптомы раздражения брюшины (мышечная защита, болезненная отдача толчка брюшной стенки), но главное, помните следующее:
• Мертвая кишка может находиться и внутри «девственного» живота.
• Симптомы раздражения брюшины редко помогают в дифференциации простой обструкции и странгуляции, так как могут наблюдаться и при простой тонкокишечной непроходимости, если кишка значительно растянута.
Не ждите повышения температуры, лейкоцитоза или ацидоза, чтобы распознать ишемию кишки; эти системные признаки показывают, что кишка уже мертва!
Вас можно поздравить с установленным диагнозом странгуляции и поощрить за интенсивную подготовку и доставку больного в операционную.
Не особенно казните себя на следующий день за длинный срединный разрез, через который вы высвобождали сложенную вдвое и зажатую в паховом кольце кишку! Но никогда не забывайте, что наиболее частыми причинами странгуляционной непроходимости являются наружные грыжи живота. Поэтому при подозрении на странгуляцию вам прежде всего необходимо более тщательно и повторно исследовать 5 возможных отверстий для наружных грыж живота: двух паховых, двух бедренных и пупочного. Вы должны понимать, что ничто не поможет достоверно установить различие между «простой» и «странгуляционной» тонкокишечной непроходимости. Так как же поступить безопаснее?
- Вернуться в оглавление раздела "Неотложная хирургия."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кишечная непроходимость. Клиника кишечной непроходимости. Маскирующие терапевтические заболевания.
Клиника обтурационной кишечной непроходимости. Хроническая механическая непроходимость кишечника
При быстром закрытии просвета и высокой локализации появляются сильная рвота, вздутие кишечника, резко страдает общее состояние. При более низкой (дистальной) непроходимости нарушение общего состояния наступает позже и нарастает медленнее.
Боль возникает в результате усиленной перистальтики перед преградой. При обтурационной непроходимости это характерные приступы в виде колики, появляющейся внезапно, быстро усиливающиеся и достигающие максимума, затем вскоре исчезающие, но повторяющиеся через несколько минут. Колика тонкого кишечника более острая, боль локализуется около пупка или в надчревной области.
Рвота возникает рано, она весьма частая и обильная при высокой непроходимости; при непроходимости тонкого кишечника рвота наступает позднее, а при непроходимости толстого кишечника может долго отсутствовать, имеется только тошнота. Чаще всего рвота содержимым желудка, затем содержимым тонкого кишечника и, наконец, она принимает каловый характер.
Задержка отхождения кала и газов — более поздний симптом. При частичной непроходимости их выделение может продолжаться, а при высокой непроходимости кал может опорожняться из кишечника ниже места обтурации.

Вздутие живота небольшое при высокой непроходимости отмечается в надчревной области. При низкой локализации непроходимости тонкого кишечника оно появляется в подчревной области, затем распространяется на весь живот и больше всего выражено в средней части. При непроходимости толстого кишечника вздувается весь живот, особенно боковые отделы.
Видимая перистальтика не характерна для острой обтурационной непроходимости, но наблюдается при подостром возникновении непроходимости, когда уже появилась гипертрофия мышечного слоя. Пальпация и поглаживание усиливают перистальтику, которая может стать видимой.
Аускультация выявляет сильное урчание и усиление звуков кишечника, одновременно с коликой.
Общее состояние резко нарушается, особенно при высокой непроходимости. Температура тела нормальная, даже пониженная, если обтурация не вызвана воспалительным процессом. Пульс учащенный, артериальное давление резко сниженное. По мере обезвоживания организма вследствие рвоты наступает гемоконцентрация. Токсемия вызывает лейкоцитоз со значительным сдвигом влево. Отмечается резкое снижение содержания хлоридов в крови.
При низкой локализации обтурационной непроходимости нарушения общего состояния наступают позже и менее грозные.
По Смиту (цит. по Яну Нелюбовичу, 1961), смерть при высокой обтурационной непроходимости в 95% случаев вызывается нарушением водно-солевого обмена и в 5 % случаев — токсемией. При локализации в средних отделах тонкого кишечника летальные исходы наблюдаются соответственно указанным причинам в 50 и 60% случаев, а при непроходимости дистальной части подвздошной кишки в 30% случаев смерть обусловлена токсемией и в 20 % случаев — нарушениями водно-солевого баланса.
При дифференцировании обоих видов острой механической непроходимости нередко возникают большие трудности. Решать вопрос можно только с учетом анамнеза, всех симптомов и данных исследований.
Хроническая механическая непроходимость кишечника вызывается нарастающим закрытием просвета перетяжкой, спайкой, опухолью или гранулемой. Хроническое течение иногда отмечено при илеоцекальной инвагинации. Больные страдают запором, метеоризмом, с периодическим отхождением большого количества дурно пахнущего жидкого стула. В животе часто урчание, колика, сопровождающаяся вздутием живота, видимой перистальтикой растянутых петель кишечника.
Клинически кишечная непроходимость проявляется сильными схваткообразными болями в центре живота, вздутием кишок, запором и рвотой. Рвота и схваткообразные боли более характерны для тонкокишечной непроходимости (ТКН), а запор и значительное растяжение кишок — для толстокишечной.
Различия между этими видами кишечной непроходимости лучше выявляются при обычном рентгенологическом исследовании брюшной полости. Существуют два пути ведения таких пациентов: консервативное и оперативное лечение после соответствующей подготовки.
Главная проблема при кишечной непроходимости заключается не в установлении диагноза, а в выборе соответствующей тактики лечения. Если у пациента в анамнезе были хирургические вмешательства на брюшной полости, то вполне правомочен рабочий диагноз спаечной кишечной непроходимости.
Первоначально таким больным проводят консервативное лечение кишечной непроходимости — путем внутривенной инфузии и введения назогастрального зонда с целью декомпрессии.
Но при полной кишечной непроходимости (на рентгенограмме отсутствует газ в толстой кишке выше проекции прямой кишки) шансы на спонтанное ее разрешение невелики, и ряд хирургов сразу склоняются в пользу оперативного лечения. При раздражении брюшины, лихорадке, прогрессировании лейкоцитоза показания к лапаротомии являются абсолютными.
При тонкокишечной непроходимости существуют три классические «ловушки»:
• у очень полной престарелой женщины без предшествующего характерного для ТКН анамнеза можно легко пропустить небольшую ущемленную бедренную грыжу;
• престарелый больной с «простой» спаечной кишечной непроходимостью, которая поддалась консервативному лечению, через некоторое время после выписки может поступить повторно с опухолью илеоцекального отдела кишечника;
• при наличии в анамнезе операции на желудке пациент может поступить с перемежающейся кишечной непроходимостью, вызванной безоаром в терминальном отделе тонкой кишки.
В отличие от тонкокишечной непроходимости непроходимость толстой кишки всегда является показанием к операции — реже «сейчас», чаще отложенной на несколько часов или даже «на утро», но обычно — к последней. В этом случае диагноз не может быть поставлен только с помощью обычной рентгенографии живота, которая не позволяет отличить функциональную ложную толстокишечную обструкцию (синдром Огилви) или картину мегаколона от механической толстокишечной непроходимости. Для уточнения диагноза необходима фиброколоноскопия либо контрастная клизма.
Как правило, механическая толстокишечная непроходимость требует оперативного вмешательства после адекватной предоперационной подготовки.
Маскирующие терапевтические заболевания
Среди большого количества нехирургических причин, которые могут приводить к острым болям в животе, вы должны постоянно иметь в виду: низкий инфаркт миокарда и диабетический кетоацидоз. Необоснованная лапаротомия при порфирии или даже при базальной пневмонии может быть досадной хирургической (и медико-правовой) случайностью, тогда как необоснованная операция у больного с нераспознанным инфарктом миокарда или диабетическим кетоацидозом может стать фатальной ошибкой, избежать которой надо стремиться любой ценой.
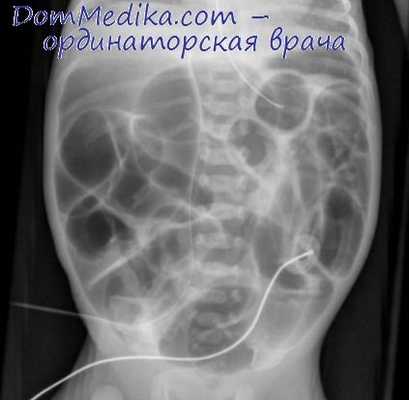
Рентгенография ОБП при кишечной непроходимости
Инвагинация кишечника - симптомы и лечение
Что такое инвагинация кишечника? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чепрасова Владимира Дмитриевича, детского хирурга со стажем в 6 лет.
Над статьей доктора Чепрасова Владимира Дмитриевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Инвагинация кишечника — это внедрение одной части кишки в другую, в результате которого развивается кишечная непроходимость.
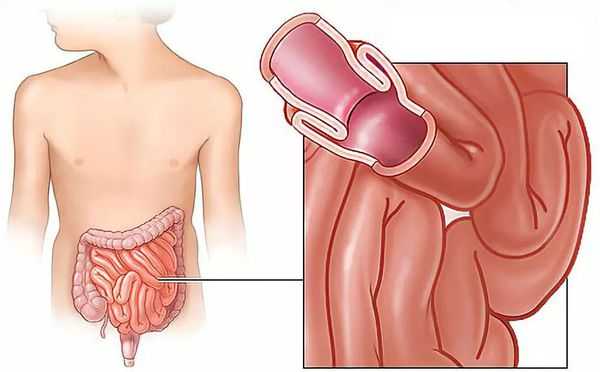
Данное заболевание является комбинированным видом механической непроходимости,так как оно сочетает в себе элементы обтурации (закрытия просвета кишки инвагинатом) и странгуляции (сдавления сосудов, питающих кишку).
Чаще всего к причинам возникновения инвагинации кишечника относят:
- возрастные особенности соединительной ткани у младенцев (крайне подвижный купол слепой кишки и недостаточность илеоцекального клапана, отделяющего тонкую кишку от толстой);
- незрелость нервной системы, которая просто даёт сбой — нарушается баланс между сокращениями продольных и круговых мышц кишки, а также возникает спазм вышележащего и парез (полное расслабление) нижележащего отдела кишки.
Дополнительными факторами риска могут стать:
- вирусные и кишечные инфекции;
- усиленная моторика (например, в ответ на приём слабительных);
- кишечная форма аллергии;
- муковисцидоз;
- туберкулёз брюшины и кишечника.
Также есть предположение, что инвагинацию кишечника может провоцировать именно аденовирусная или ротавирусная инфекция. [2] [3] Они поражают сначала Пейеровы бляшки кишечника, а затем мезентериальные лимфоузлы (лимфоузлы брыжейки тонкой кишки), где происходит размножение вируса. Этот тезис правильнее соотнести с большинством вирусных инфекций, например, с семейством пикорновирусов (вирус Коксаки, энтеровирусы).
Инвагинация кишечника встречается у абсолютно здоровых младенцев в возрасте 4-9 месяцев и является основной причиной кишечной непроходимости (в 85-90% случаев). [1]
У детей старшего возраста эта патология проявляется реже и часто имеет органическое происхождение:
- эмбриональные спайки Лейна (мембрана Джексона);
- энтероптоз — расположение петлей кишечника ниже нормы;
- дивертикул Меккеля — врождённая аномалия подвздошной кишки;
- полипы толстой кишки;
- кишечные удвоения;
- болезнь Геноха (геморрагический васкулит);
- гиперплазия (увеличение) лимфоидной ткани;
- новообразования, в том числе злокачественные.
Мальчики страдают данной патологией чаще девочек почти в два раза.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы инвагинации кишечника
Проявления инвагинации зависят от её вида и продолжительности нарушения. К основным симптомам можно отнести:
- боль в животе;
- плач, беспокойство;
- отказ от еды;
- рвоту;
- выделение из заднего прохода розоватой слизи — симптом "малинового желе".
Заболевание начинается всегда внезапно с выраженного беспокойства, плача и болей в животе: ребёнок поджимает ножки, плачет, отказывается от пищи, игр и предлагаемых предметов. Так же неожиданно боли прекращаются, и ребёнок даже может продолжить играть, принимать пищу, но через некоторое время приступ повторяется.
Такой волнообразный характер болей объясняется движением волны кишечной перистальтики: при сокращении круговых мышц влагалища (ущемляющей части) инвагината в стенке (ущемлённой части) инвагината возникает гипоксия, вследствие чего появляется боль. На данном этапе возможна одно- или двукратная рвота рефлекторного характера (на высоте болевого синдрома). У ребёнка может быть нормальный стул, температура, как правило, не поднимается.
Если в период первых приступов ребёнок останется без квалифицированной медицинской помощи, то процесс инвагинации будет развиваться дальше:
- интервалы между "схватками" будут всё короче;
- боль постепенно станет постоянной;
- ребёнок будет бледным, истощённым, плаксивым, адинамичным, станет отказываться от пищи и игр;
- возникнет рвота, которая принесёт кратковременное облегчение или вовсе не облегчит состояние.
ВАЖНО: через некоторое время после приступов вид и поведение ребёнка не будут соответствовать слабому болевому синдрому — такое состояние следует расценивать как крайне тяжёлое, так как при отмирании стенки кишки боль прекращается, а патологический процесс прогрессирует. На этом этапе важным симптомом будет выделение из заднего прохода слизи, окрашенной в розовый цвет. Этот специфичный признак обнаруживается:
- в 70% случаев в первые 12 часов от начала заболевания (причём в 40% случаев — спустя 4 часа);
- в 30% случаев спустя 12 часов после начала заболевания.
В некоторых случаях симптом "малинового желе" не возникает ни в один из периодов болезни. В основном такое бывает в случае слепо-ободочной формы инвагинации. Это связано с отсутствием ущемления и преобладанием закрытия просвета кишки инвагинатом.
Проявления заболевания при слепо-ободочной и толстокишечной формах инвагинации невыразительны:
- нет выраженного беспокойства;
- приступы боли в животе становятся менее интенсивными и протекают с длительными "светлыми" промежуткам;
- рвота возникает только у 20-25% маленьких пациентов.
Патогенез инвагинации кишечника
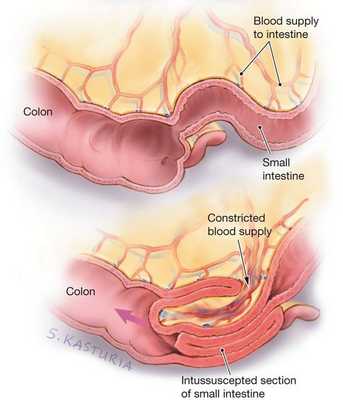
Инвагинация кишечника чаще всего представляет собой внедрение проксимальной (ближней) части кишки в дистальную (дальнюю). По сути, это нарушение одновременно является и ущемлением части кишки, и закупоркой кишечной трубки, которые в дальнейшем становятся причиной патологических изменений в стенке кишки.
Механизм внедрения одной кишки в другую
В стенке кишки есть Мейсснерово и Ауэрбахово нервные сплетения [5] [6] , которые отвечают за то, чтобы мышцы кишки сокращались и расслаблялись. При введении в пищу незнакомого продукта — прикорма (например, фруктового сока или нового пюре) — происходит раздражение стенок кишки и вышеописанных нервных сплетений. В результате этого возникает спазм вышележащего отдела и парез (расслабление, невозможность сократиться) нижележащего отдела, которые в совокупности дают старт формированию инвагината: под воздействием спастических сокращений стенка кишки постепенно начинает втягиваться в её просвет.
Поскольку вместе с кишечной стенкой внедряется и её питающая часть — брыжейка — возникает замедление и полная остановка кровотока в венозном русле кишки, т. е. венозный стаз. В итоге данные процессы приводят к отёку, артериальной ишемии стенки и отмиранию поражённой кишки. Поэтому крайне важно вовремя распознать нарушения и обратиться к врачу.
Классификация и стадии развития инвагинации кишечника
Инвагинация может образоваться на любом отрезке кишечника. По классификации J. Waldschmidt (1990), обычно выделяют три анатомических вида инвагинации кишечника:
- илеоцекальная — внедрение тонкой кишки в ободочную (встречается в 94% случаев);
- тонко-тонкокишечная — внедрение тонкой кишки в тонкую (встречается в 5% случаев);
- толсто-толстокишечная — внедрение толстой кишки в толстую (встречается в 1% случаев).
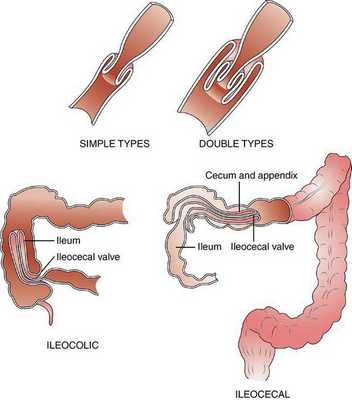
Илеоцекальная инвагинация, в свою очередь, можно разделить на два подвида:
- слепо-ободочная инвагинация — внедрение слепой кишки в восходящую ободочную ("головка" инвагината — слепая кишка);
- подвздошно-ободочная инвагинация — внедрение подвздошной кишки в восходящую ободочную через Баугиневу заслонку ("головка" инвагината — подвздошная кишка).
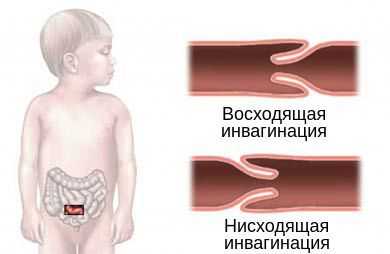
По направлению внедрения инвагината выделяют два типа инвагинации:
- нисходящая инвагинация — вышележащий участок входит в нижележащий (встречается редко);
- восходящая инвагинация — нижележащая часть кишки входит в вышележащую.
Инвагинация может протекать по трём клиническим типам:
- острое течение (в 98,8% случаев) — внедрение кишок, возникающее впервые, с характерным острым началом, сопровождающееся явными проявлениями кишечной непроходимости;
- рецидивирующее течение (в 0,7% случаев) — повторное внедрение кишок с острым началом;
- хроническое течение (в 0,5% случаев) — длительное внедрение кишок, при котором признаки клинической непроходимости выражены слабо.
Осложнения инвагинации кишечника
При длительном закрытии просвета кишки и закупорки сосудов возникнет кишечная непроходимость, а затем некроз (отмирание) стенки ущемлённой кишки. Некроз стенки ущемленной кишки может наступить через:
- 6-12 часов при подвздошно-ободочной инвагинации;
- 12-24 часа при тонкокишечной инвагинации;
- 36-48 часов при толстокишечной инвагинации.
Этот процесс в дальнейшем способен привести к перфорации — образованию отверстия в кишечнике.
Некроз и перфорация кишечника могут стать причиной развития перитонита. На это осложнение будут указывать такие симптомы, как:
- выраженный болевой синдром;
- сначала беспокойство, а потом полное безразличие ребёнка;
- вздутие живота;
- отсутствие отхождения газов и стула;
- выраженное ухудшение общего состояния.
Однако наличие отверстия в кишке редко приводит к развитию перитонита, так как ущемленная и уже некротизированная кишка находится внутри другой здоровой кишки.
Диагностика инвагинации кишечника
Диагностика инвагинации кишечника не вызывает трудностей и включает в себя осмотр, который производится детским хирургом, и инструментальное обследование.
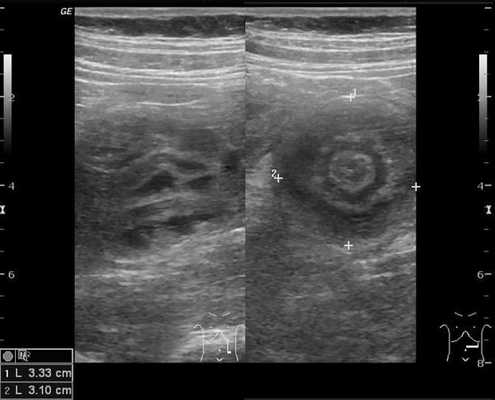
Золотым стандартом считается проведение ультразвукового исследования (сонографии) органов брюшной полости, так как оно является неинвазивным, быстрым, безопасным, безболезненным и высоко информативным методом. [9] [10] При помощи сонографии можно диагностировать инвагинат не только на типичных, но и на атипичных участках кишечника, что повышает точность установления и верификации диагноза.
В момент УЗ-исследования врач может определить один из симптомов:
- симптом мишени (за счёт внедрения одной кишки в другую инвагинат на срезе выглядит как мишень);
- симптом "почки с завоздушенным центром".
При осмотре хирург прощупывает живот пациента. Таким образом он может обнаружить характерный симптом слепо-ободочной инвагинации (симптом Данса) — "исчезновение" купола слепой кишки и выявление как бы пустой области правой подвздошной ямки. Дополнительным признаком может быть пальпаторное определение инвагината в брюшной полости в качестве дополнительного образования.
Очень важно произвести ректальное пальцевое исследование. Оно может быть очень информативным, так как с его помощью выявляются такие признаки инвагинации, как:
- расслабленные сфинктеры ануса — симптом Гиршпрунга;
- пальпируемая головка инвагината (при его расположении в сигмовидной кишке);
- эвагинация — выпадение головки инварианта через атоничные сфинкстеры ануса (возникает в тяжёлых случаях при толстокишечной инвагинации).
Также необходимо произвести осмотр содержимого прямой кишки и вышележащих отделов: при инвагинации можно обнаружить слизь малиновой окраски и кровь.
Дополнительными методами могут служить рентгенография органов брюшной полости, компьютерная томография и ирригография.
Лечение инвагинации кишечника
Лечение инвагинации кишечника подразумевает дезинвагинацию — высвобождение ущемленной кишки. Согласно Приказу Министерства здравоохранения РФ № 203 "Об утверждении критериев оценки качества медицинской помощи", лечение инвагинации кишечника должно производится не позже, чем через час после установления диагноза. [7] Дело в том, что патологический процесс в стенке ущемлённой кишки очень опасен. Поэтому важно как можно раньше и максимально быстро произвести дезинвагинацию.
Выделяют два основных принципа лечения инвагинации: хирургический (оперативный) и консервативный.
В случае тяжёлого общего состояния ребёнка необходимо произвести предоперационную подготовку:
- восстановить водно-электролитный баланс;
- снизить гипертермию;
- улучшить микроциркуляцию;
- как можно раньше ввести антибактериальные препараты.
Консервативная терапия
Лечение инвагинации кишечника длительное время было исключительно хирургическим, так как уровень диагностики был низким. На данный момент при отсутствии убедительных данных за перитонит и некроз ущемлённой кишки проводится консервативное лечение с помощью специальной манипуляции — дезинвагинации воздухом. [8] Эта процедура выполняется под общей анестезией и не причиняет ребёнку боль. Суть её заключается в ведении специальной трубки — ректального зонда с подключенной к нему системой нагнетания воздуха и манометром (ректоскопом с подсоединённым баллоном Ричардсона). Под определённым давлением воздух нагнетается в кишечник, и при помощи давления газа инвариант расправляется.
Данный метод считается золотым стандартом консервативного лечения инвагинации кишечника. Его эффективность подтверждена множеством мультицентровых исследований. [11] [12] [13] [14] [15]
Также существует метод гидродезинвагинации, основанный на воздействии гидростатического давления на инвагинат. Он подразумевает применение клизмы с нагнетанием тёплого физраствора или бариевой взвеси под контролем рентген-установки, которая ведёт непрерывную съёмку.
Стоит отметить, что метод с бариевой взвесью, по мнению авторов, имеет один плюс: барий является достаточно плотным и тяжёлым веществом, что может дать больше шансов для консервативной дезинвагинации. Однако в настоящее время данная взвесь не применяется, так как может привести к грозному осложнению: если во время дезинвагинации произойдет прорыв стенки кишки, то бариевая взвесь попадёт в брюшную полость, откуда удалить её будет крайне сложно, что даст толчок к развитию тяжёлого перитонита.
Сама по себе гидродезинвагинация в Федеральных клинических рекомендациях указана как дополнительный метод лечения, но она менее предпочтительна. [8]
Оперативное лечение
Хирургическое лечение инвагинации кишечника проводится значительно реже. Для его проведения существуют чётко сформулированные показания:
- наличие перитонита и верифицированного диагноза "Инвагинация кишечника";
- более 24-48 часов с момента начала заболевания;
- отсутствие эффективности от трёх попыток консервативной дезинвагинации (пневмодезинвагинации).
При наличии соответствующего оборудования и достаточной квалификации хирурга инвагинация устраняется через лапароскопический доступ. Если нет возможности произвести лапароскопическую дезинвагинацию, прибегают к открытой методике, которая уступает лишь в части послеоперационной реабилитации.
Сроки реабилитации крайне индивидуальны и зависят от многих факторов. Принято считать, что после лапароскопического высвобождения ущемлённой кишки реабилитация протекает проще и быстрее за счёт уменьшенного болевого синдрома.
Прогноз. Профилактика
В случае своевременного обращения за медицинской помощью и вовремя проведённого лечения прогноз благоприятный. Скорее всего, о данной проблеме через 1-2 года родители (а уж ребёнок и подавно) не вспомнят, так как последствий никаких нет.
Обычно после пневмодезинвагинации требуется, чтобы ребёнок находился в стационаре в течение 24 часов. Однако если инвагинация кишечника произошла на фоне, например, кишечной инфекции, то необходимо пройти курс стационарного лечения по поводу заболевания, которое привело к инвагинации, так как не устранив проблему можно спровоцировать рецидив инвагинации.
В тяжёлых случаях с некрозом кишки выполняется удаление отмершего участка и производится наложение кишечной стомы (выведение кишки на переднюю брюшную стенку и формирование противоестественного ануса). В этой ситуации прогноз будет зависеть от тяжести исходного и послеоперационного состояния и тяжести септического процесса.
Специфической профилактики инвагинации кишечника не существует, так как её причины обусловлены детским возрастом. Однако снизить риск возникновения данной патологии может правильное введение прикорма. [8]
Кишечная непроходимость
Кишечной непроходимостью принято называть состояние, при котором нарушается прохождение пищевых масс по кишечнику. При этом может возникнуть полное или частичное нарушение продвижения кишечного содержимого.
Наиболее подвержены риску развития кишечной непроходимости, следующие группы:
- пожилые люди;
- лица, которым проведены оперативные вмешательства на кишечнике и желудке.
Кишечная непроходимость подразделяется на следующие виды:
- динамическая,
- механическая,
- сосудистая.
Вид определяется причиной, вызвавшей данное патологическое состояние.
Причины динамической непроходимости:
- постоянный спазм мускулатуры кишечника, который может возникнуть при болевых раздражениях кишечника глистами, при остром панкреатите, при травматических повреждениях инородными телами;
- паралич мускулатуры кишечника, который развивается при оперативных вмешательствах, отравлениях морфиносодержащими препаратами, солями тяжелых металлов, в результате пищевых инфекций.
При механической непроходимости обязательно имеется какое-либо препятствие:
- каловые камни, камни из желчевыводящих путей, инородное тело, сдавление просвета кишечника снаружи опухолевыми образованиями и кистозными образованиями других органов, опухоли кишечника, растущие в просвет;
- завороты петель кишечника в результате ущемления кишечника в воротах брюшных грыж, спаечные и рубцовые процессы, узел из петель кишечника.
Сосудистой непроходимости всегда способствуют нарушения кровоснабжения (тромбозы, эмболии) брыжеечных кровеносных сосудов.
Кишечная непроходимость является острым состоянием, то есть все симптомы заболевания развиваются быстро, за несколько часов.
Выделяют несколько характерных признаков заболевания:
- болевые ощущения в животе;
- задержка стула;
- рвота;
- нарушение отхождения газов.
Кишечная непроходимость всегда начинается с появления болей в животе. Схваткообразный характер болей объясняется наличием перистальтических сокращений кишечника, которые способствуют продвижению пищевых масс.
При наличии заворотов кишки боли сразу интенсивные, невыносимые, постоянные. При наличии другого вида кишечной непроходимости болевые ощущения могут быть схваткообразными и нарастать постепенно в своей интенсивности. У больного появляется вынужденное положение – он поджимает ноги к животу.
Боли могут быть настолько выраженными, что у больного наступает болевой шок.
Рвота развивается рано, если у больного возникает непроходимость в верхних отделах кишечника (тонком кишечнике), при этом у больного она многократная, но не приносит облегчения.
При непроходимости в нижних отделах кишечника она появляется лишь при развитии общей интоксикации организма, через 12-24 часа.
Нарушение отхождения стула и газов особенно характерно для нижней кишечной непроходимости. У больного возникает вздутие живота, урчание.
При неоказании помощи больному, примерно через сутки у больного развивается общая интоксикация организма, для которой характерно:
- повышение температуры тела;
- учащение дыхательных движений;
- перитонит (поражение брюшины);
- септический процесс (распространение инфекции по всему организму);
- нарушение мочеотделения;
- выраженное обезвоживание.
В результате общей интоксикации, при отсутствии лечения, может наступить смерть больного.
Для постановки диагноза кишечной непроходимости обязательно проводится ряд лабораторных и инструментальных исследований:
- общий анализ крови – может быть увеличение лейкоцитов при воспалительных процессах;
- биохимический анализ крови может указать на нарушения обменных процессов (нарушение состава микроэлементов, снижение белка);
- рентгенологическое исследование кишечника обязательно при постановке данного диагноза. При введении рентгеноконтрастного вещества в просвет кишечника можно определить уровень развития кишечной непроходимости; (исследование толстого кишечника при помощи датчика с видеокамерой на конце) помогает при толстокишечной непроходимости, для исследования тонкого кишечника применяется – ирригоскопия;
- ультразвуковое исследование не всегда информативно, так как при кишечной непроходимости происходит скопление воздуха в животе, что мешает нормальной оценке данных;
В сложных случаях проводят лапароскопическое исследование брюшной полости, при которой в брюшную полость вводится датчик с видеокамерой через небольшой прокол. Данная процедура позволяет исследовать органы брюшной полости и поставить точный диагноз, а в некоторых случая сразу провести и лечение (заворот кишок, спаечный процесс).
Дифференцировать кишечную непроходимость необходимо с:
- острым аппендицитом (УЗИ, локализация в правой подвздошной области);
- прободные язвы желудка и 12-перстной кишки (проведение ФГДС, рентгенография с контрастным веществом); (УЗИ, урография).
Для уточнения диагноза всегда необходимо проведение дополнительных методов исследования, так как только по симптомам дифференцировать кишечную непроходимость невозможно.
Читайте также:
- Ингибиторы функций цитоплазматической мембраны. Полимиксины. Полиеновые антибиотики (нистатин, леворин, амфотерицин В). Грамицидины.
- Симулятивное расстройство в отношении себя
- Возраст как показание к пренатальному кариотипированию.
- Лечение криптококкового менингита. Лечение нейросифилиса при отсутствии иммунодефицита.
- ДОКА при язвенной болезни. Влияние минералкортикоидов на язву желудка
