Клиника гипотиреоза. Признаки микседемы
Добавил пользователь Дмитрий К. Обновлено: 30.01.2026
Микседема – это эндокринное заболевание, развивающееся при снижении или полном прекращении поступления в кровь тиреоидных гормонов. Является крайней, клинически выраженной формой гипотиреоза. Характеризуется слизистым отеком кожи и подкожной клетчатки, наиболее заметным на лице и шее. Отечность проявляется распуханием подбородка и области вокруг глаз, изменением голоса, малоразборчивой речью, сужением носовых ходов, кашлем, одышкой. Диагноз устанавливается по результатам осмотра, анализа крови на Т4, Т3 и ТТГ, УЗИ и радиоизотопного исследования щитовидной железы (ЩЖ). Лечение основано на гормонозаместительной терапии.
МКБ-10

Общие сведения
Синонимичные названия микседемы – слизистый отек, микседематозный отек. Поскольку болезнь вызвана гипотиреозом, ее распространенность выше в регионах с йододефицитом. Среди разных возрастных групп эпидемиология также неравномерна, микседеме наиболее подвержены женщины в период климактерической перестройки организма. Частота заболеваемости у этой категории населения в 5-10 раз выше, чем в общей популяции. Среди пациентов с болезнями ЩЖ у женщин микседема диагностируется в 2-2,5% случаев, у мужчин – в 0,2% случаев. У детей патология может быть врожденной или приобретенной, сопровождается задержкой умственного и физического развития.
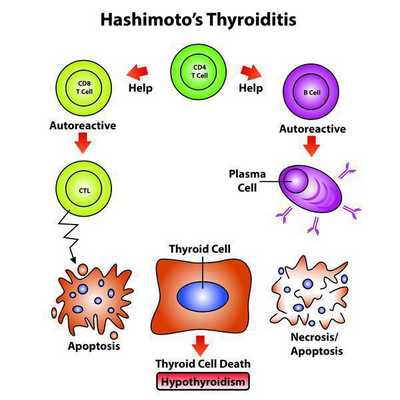
Причины микседемы
Фактором формирования микседематозного отека является гипотиреоз. На начальных стадиях он не вызывает структурных изменений в органах, при адекватной терапии полностью компенсируется. При отсутствии лечения нарушения становятся необратимыми, больные нуждаются в пожизненном приеме лекарств. С учетом этиологического признака различают четыре вида микседемы:
- Первичная. В основе лежит первичный гипотиреоз – дефицит гормонов, обусловленный снижением функций ЩЖ. Заболевание возникает после операций на органе, в результате воздействия радиационного излучения, при тиреоидите Хашимото, инфильтрационных заболеваниях железы, дефиците или переизбытке йода.
- Вторичная. Патология провоцируется гипотиреозом, развившимся на базе расстройств гипофиза или гипоталамуса. Эти железы ответственны за выработку тиреотропина и тиреотропин-рилизинг-гормона, контролирующих секрецию тироксина, трийодтиронина. Непосредственной причиной микседемы может стать болезнь Симмондса, пангипопитуитаризм.
- Претибиальная. Данная разновидность болезни радикально отличается от предыдущих – ее вызывает не дефицит, а избыток йодсодержащих гормонов. Причиной формирования становится многоузловой токсический зоб.
- Идиопатическая. В некоторых случаях этиология отека остается неизвестной. У пациентов сохраняются нормальные размеры и функциональность ЩЖ, гормоны секретируются в необходимом количестве при сниженной реакции тканей и органов.
Патогенез
При длительном дефиците йодированных гормонов замедляется синтез белков, усиливаются процессы их распада. В межклеточном пространстве скапливаются альбумины, гиалуроновая кислота и другие мукополисахариды, обладающие гидрофильностью и задерживающие воду в тканях. Большое количество жидкости связывается с тканевым коллоидом, образуется муцин – слизеподобное соединение. Его накопление внешне проявляется утолщением тканей – отеками. При избытке муцина во внутренних органах их размеры увеличиваются, нарушается микроциркуляция крови, в тканях развиваются дистрофические процессы. На фоне сниженного уровня Т4 и Т3 повышается активность антидиуретического гормона, что усугубляет отечность, поскольку гормон усиливает процесс реабсорбции неконцентрированной мочи в протоках почек, тем самым уменьшая объем вторичной мочи и удерживая жидкость внутри организма.
Симптомы микседемы
Ключевой симптом – отек подкожной клетчатки и кожи. При надавливании форма и цвет кожных покровов не изменяются, покраснений, побледнений, углублений или отпечатков не остается. Больше всего отечность выражена на шее и лице, при тяжелом течении распространяется на все тело. Лицо становится одутловатым, маскообразным. Его черты огрубляются, область подбородка увеличивается в размерах, мимика упрощается. Рот постоянно приоткрыт, носовое дыхание нарушено вследствие отека слизистой оболочки носа. Из-за отечности голосовых связок голос грубеет, появляется охриплость, осиплость, кашель. Пациенты страдают от одышки.
Симптоматика слизистого отека сочетается с клинической картиной гипотиреоза. Больные вялые, сонливые, медлительные, малоподвижные. Испытывают зябкость, плохо переносят пребывание на улице в холодное время года, часто мерзнут дома, особенно когда остаются без движения. Характерна мышечная слабость, заторможенность движений и мыслительных процессов – трудности концентрации и переключения внимания, запоминания информации. Пациенты находятся в депрессивном или субдепрессивном состоянии, плачут, теряют интерес к происходящему. Нередко отмечаются загрудинные, головные и мышечные боли. Аппетит снижен, процесс пищеварения замедлен, часто возникают запоры.
В детстве микседема приводит к задержке умственного, физического и полового развития. Чем раньше началось заболевание, тем сильнее выражены отклонения. При врожденной форме микседемы диагностируется кретинизм. Конечности деформируются, нарушается формирование зубов, запаздывает их прорезывание и смена. Отечность тканей головы создает «карикатурность», грубость черт лица: нос плоский и широкий, глаза глубоко и широко посаженные, язык увеличен, выпадает изо рта. Интеллектуальный дефект умеренный или глубокий, в тяжелых случаях отсутствует речь и навыки самообслуживания.
Претибиальная микседема, развивающаяся при тиреотоксикозе, проявляется локальной симптоматикой. Кожа голеней утолщается, имеет шероховатую поверхность, приобретает красновато-синеватый оттенок. Появляются признаки чрезмерного ороговения. На пораженных участках увеличиваются волосяные фолликулы, волосы усиленно выпадают, нарастает зуд. Тиреотоксикоз обуславливает наличие тахикардии, болей и дискомфорта в области сердца, мышечную слабость, повышенную раздражительность, беспокойство, рассеянность, тремор. Зачастую усиливается аппетит, снижается вес.
Осложнения
Тяжелое течение микседемы способно привести к развитию микседематозной комы. В группе повышенного риска находятся старики и пожилые люди, пациенты с длительно текущим гипотиреозом, перенесшие острые инфекции, подвергшиеся переохлаждению или интоксикации. Коматозное состояние проявляется резкой гипотермией, замедлением дыхания и пульса, внезапной артериальной гипотонией, острой кишечной непроходимостью и задержкой мочи, помрачением сознания, сердечной недостаточностью. Смертельный исход наступает в 80% случаев.
Диагностика
Обследование пациентов с подозрением на микседему проводит врач-эндокринолог. Во время клинического опроса больные жалуются на сонливость, зябкость, слабость, снижение работоспособности, сухость кожи, головные боли. Объективно отмечается отечность лица, шеи и конечностей, бледность, нарушения носового дыхания, одышка, гипотермия, брадикардия, артериальная гипотензия. Лицо равномерно одутловатое, глазные щели сужены, контуры лица сглажены, возможен парадоксально яркий румянец на щеках. Для подтверждения диагноза микседемы и ее дифференциации с почечной, печеночной и надпочечниковой недостаточностью, синдромом неадекватной секреции АДГ, синдромом идиопатических отеков проводятся инструментальные и лабораторные исследования:
- Общий, биохимический анализы крови. Определяется повышенное содержание белков, липопротеидов и холестерина, сниженный уровень йода, неорганического фосфора, гемоглобина (гипохромная анемия), увеличенное число лимфоцитов и эозинофилов. СОЭ часто выше нормы.
- Исследование гормонов в крови. Патогномоничный признак гипотиреоза – низкий уровень общего и свободного тироксина (Т4), трийодтиронина (Т3). Повышенная концентрация тиреотропного гормона указывает на первичный гипотиреоз, пониженная – на вторичный гипотиреоз.
- Сцинтиграфия щитовидной железы. При изучении активности железистой ткани наблюдается слабое поглощение радиоактивного йода. Недостаточность общего захвата препарата выявляет снижение функциональности клеток. По равномерности свечения оценивается наличие эктопированных участков, узловых образований.
- УЗИ щитовидной железы. Ультразвуковое исследование позволяет визуализировать строение и размеры органа. Процедура проводится для обнаружения или подтверждения отсутствия новообразований как факторов микседемы – узлов, опухолей, кальцинатов. Для гипотиреоза характерен уменьшенный объем ткани железы.
Лечение микседемы
Основное направление терапии – этиотропное, нацеленное на устранение причины микседематозного отека (гипотиреоза). Гормонозамещающие препараты нормализуют уровень тиреоидных гормонов. Для того чтобы в короткие сроки улучшить самочувствие больных, повысить качество их жизни, проводится поддерживающее лечение. При комплексном подходе пациентам назначается:
- Гормонозаместительная терапия. Препараты тиреоидных гормонов – тироксина, трийодтиронина – широко применяются в эндокринологии для компенсации гипотиреотических состояний. Поскольку в большинстве случаев щитовидная железа утрачивает способность к самовосстановлению, терапия является пожизненной. Оценка эффективности проводится через 1-1,5 месяца после начала курса, затем – один раз в 6-12 месяцев.
- Глюкокортикоидные препараты. При претибиальной микседеме, наличии воспалительных и аутоиммунных процессов используются глюкокортикостероиды. Медикаменты этой группы оказывают противовоспалительное и иммунодепрессивное действие, подавляют активность аутоантител. Улучшение самочувствия отмечается уже с первых дней лечения.
- Диета. Всем больным показано питание с ограниченным содержанием соли и жиров. Это позволяет уменьшить отечность, нормализовать концентрацию холестерина и липопротеинов. В случаях, когда микседема спровоцирована йододефицитным гипотиреозом, составляется рацион с продуктами, богатыми йодом – морской капустой, морепродуктами, орехами. Дополнительно назначаются пищевые йодсодержащие добавки.
- Симптоматическая терапия. Для уменьшения отечности применяются диуретики и мочегонные сборы трав, рекомендуется ношение компрессионного белья. При наличии выраженных сердечно-сосудистых нарушений необходимы корректоры функционального состояния миокарда, кардиотонические и антиаритмические средства, ноотропы.
Прогноз и профилактика
Для микседемы характерно медленное нарастание симптоматики, поэтому своевременная диагностика и адекватная терапия позволяют поддерживать доброкачественное течение болезни с сохранением высокого качества жизни пациентов. При врожденной форме заболевания прогноз неоднозначен. К профилактическим методам относится корректное лечение гипотиреоза, периодический контроль уровня гормонов, консультации и осмотры эндокринолога. Людям, имеющим наследственную отягощенность, проживающим в йододефицитных регионах, подвергшимся облучению, необходимы плановые УЗИ железы. Женщинам в периоды беременности и менопаузы рекомендован прием йодсодержащих добавок.
2. Клинические особенности и заместительная терапия при гипотиреозе разной этиологии: Автореферат диссертации/ Мадиярова М.Ш. – 2015.
4. Неврологические и клинико-иммунологические аспекты первичного гипотиреоза: Автореферат диссертации/ Никанорова Т.Ю. – 2006.
Периферический гипотиреоз ( Синдром резистентности к тиреоидным гормонам )
Периферический гипотиреоз – патологическое состояние, обусловленное отсутствием чувствительности тканей организма к тиреоидиным гормонам. При нормальном эндокринном статусе клиническая картина заболевания отсутствует. Дальнейшее развитие болезни и нарушение гормонального фона приводят к появлению симптомов гипотиреоза. Генерализованная форма проявляется снижением умственных способностей, низким ростом. Диагностика основывается на определении уровня Т3, Т4, ТТГ, АТТ-рТТГ в сыворотке крови. Лечение проводится при развитии клинического гипотиреоза и заключается в совместном назначении препаратов Т3, Т4.
Периферический гипотиреоз (тканевой, транспортный) - эндокринное заболевание, при котором нарушается транспорт или метаболизм гормонов щитовидной железы в тканях организма. Термин «гипотиреоз» и его классификация были впервые введены в середине ХХ века на Международном конгрессе социалистических стран по проблеме эндемического зоба в Болгарии. В практической эндокринологии выделяют первичный (поражение щитовидной железы), вторичный (нарушение в работе аденогипофиза) и тканевой гипотиреоз. Последний встречается крайне редко. Заболевание носит наследственный характер и в 75% случаев наследуется по аутосомно-доминантному типу.
Причины
Этиопатогенез заболевания окончательно не установлен. Предполагают, что отсутствие чувствительности периферических тканей к гормонам щитовидной железы обусловлено мутацией рецепторов трийодтиронина (Т3) и тетрайодтиронина (Т4). Дефекты аллелей лежат в основе формирования генерализованной резистентности, которая влечет за собой серьезные аномалии внутренних органов, костно-суставной системы. В норме в системе гипофиз - щитовидная железа эндокринная функция работает по принципу «обратной связи». При повышении в крови уровня гормонов, секретируемых щитовидной железой, уменьшается выработка тиреотропного гормона (ТТГ) гипофизом и наоборот. Этот принцип обеспечивает поддержание гомеостаза.
При резистентности в анализе крови наблюдается пониженное содержание Т4, Т3 и нормальный уровень ТТГ. У пациентов, страдающих периферическим гипотиреозом, не отмечается патологии со стороны гипоталамо-гипофизарной системы и щитовидной железы. Существует гипотеза, что заболевание формируется за счет нарушения трансформации тироксина в биологически активную форму – трийодтиронин в периферических тканях.
Симптомы периферического гипотиреоза
Клиническая картина болезни зависит от распространенности процесса. В большинстве случаев патология не имеет четкой симптоматики, т. к. у больных долгое время может наблюдаться эутиреоз. При генерализованной форме отмечается снижение интеллекта, умственная отсталость, эмоциональная тупость, нарушение внимания. Для пациентов характерны низкий рост, развитие глухонемоты. Описаны случаи развития периферического гипотиреоза при пониженном уровне тиреоидных гормонов в сыворотке крови и нормальном значении ТТГ.
Отмечается отечность, увеличение веса, сухость и снижение тургора кожи. Больные имеют желтоватый или персиковый цвет лица. Отмечаются запоры, дискинезия желчевыводящих путей, одышка, периодические боли за грудиной при физической нагрузке. Со временем развивается умственная отсталость. У женщин нарушается менструальный цикл вплоть до аменореи. У мужчин снижается либидо, эректильная функция.
Прогрессирование заболевания наряду с ожирением и нарушением липидного обмена приводит к развитию ишемической болезни сердца, атеросклероза сосудов, которые вызывают инфаркт и инсульт. При периферическом гипотиреозе отсутствие лечения и своевременной диагностики вызывает критическое снижение уровня тиреоидных гормонов и развитие комы. Угнетается сознание, падает температура тела, нарастает одышка и сердечная недостаточность. Возникает анурия, нарастают периферические отеки. При отсутствии лечения в 70% случаев наступает смерть. У мужчин и женщин тканевой гипотиреоз вызывает снижение половой функции, развитие бесплодия.
Диагностика периферического гипотиреоза затруднительна. Часто отмечаются нормальные значения ТТГ, Т3, Т4 в крови. При прогрессировании генерализованной формы болезни в крови можно обнаружить пониженный уровень Т3, Т4 при нормальном или несколько повышенном ТТГ. Данные инструментальных исследований (УЗИ щитовидной железы, МРТ гипофиза) малоинформативны, т. к. патология щитовидной железы и гипофиза отсутствуют. Для тканевой резистентности характерно повышения уровня антител к рецепторам тиреотропина (АТТ–рТТГ). Подтверждение диагноза может потребовать сдачи дополнительных генетических анализов. Дифференциальную диагностику патологии проводят с другими видами гипотиреоза (первичным, вторичным), используя данные анамнеза, клиническую картину, лабораторные показатели Т3, Т4, ТТГ.
Лечение периферического гипотиреоза
При нормальном уровне Т3, Т4, тиреотропина заместительная гормональная терапия не проводится. Пациенту показано наблюдение эндокринолога и контроль гормонов раз в полгода. При формировании клинического периферического гипотиреоза назначается комбинированная гормональная терапия, включающая препараты трийодтиронина и тетрайодтиронина. Лекарства следует принимать каждое утро строго натощак за 30 мин. до еды, запивая 200-250 мл негазированной воды. На начальном этапе лечения контроль анализов (Т3, Т4, ТТГ) проводят раз в 1 месяц, при нормализации показателей - 1 раз в 6 месяцев. Лечение предполагает ограничение потребления соли, легкоусвояемых углеводов, жирной пищи, продуктов, снижающих уровень тиреодиных гормонов (бобовые, сладкий картофель, орехи, чеснок).
Прогноз заболевания при контроле гормонального статуса, наблюдении эндокринолога благоприятный. Гормональная терапия позволяет избежать развития клинического гипотиреоза, поддерживает оптимальный уровень тиреоидных гормонов. Запущенная стадия периферического гипотиреоза, отсутствие грамотного лечения увеличивает вероятность развития сердечной, почечной недостаточности, гипотиреозной комы и смерти. Во избежание осложнений у лиц с осложненным семейным анамнезом рекомендовано ежегодное наблюдение эндокринолога, контроль тиреотропного и тиреоидных гормонов.
Гипотиреоз
Гипотиреоз – заболевание, обусловленное снижением функции щитовидной железы и недостаточностью выработки ею гормонов. Проявляется замедлением всех процессов, происходящих в организме: слабостью, сонливостью, увеличением веса, медлительностью мышления и речи, зябкостью, гипотонией, у женщин - нарушениями менструального цикла. В тяжелых формах развивается микседема у взрослых и кретинизм (слабоумие) у детей. Осложнениями заболевания являются гипотиреоидная кома, поражение сердца и сосудов: брадикардия, атеросклероз коронарных сосудов, ИБС. Лечение пациентов с гипотиреозом проводится искусственно синтезированным тиреоидным гормоном.
Гипотиреоз - наиболее распространенная форма функциональных нарушений щитовидной железы, развивающаяся вследствие длительного стойкого дефицита гормонов щитовидной железы или снижения их биологического действия на клеточном уровне. Гипотиреоз может не выявляться долгое время. Это связано с постепенным, незаметным началом процесса, удовлетворительным самочувствием пациентов в легкой и умеренной степени заболевания, стертыми симптомами, расцениваемыми как переутомление, депрессия, беременность. Распространенность гипотиреоза составляет около 1%, среди женщин репродуктивного возраста - 2%, в пожилом возрасте возрастает до 10%.
Недостаток гормонов щитовидной железы вызывает системные изменения в работе организма. Тиреоидные гормоны регулируют энергетический обмен в клетках органов, и их дефицит проявляется в снижении потребления тканями кислорода, уменьшении расхода энергии и переработки энергетических субстратов. При гипотиреозе нарушается синтез различных энергозависимых клеточных ферментов, необходимых для нормальной жизнедеятельности клетки. В случае запущенного гипотиреоза возникает муцинозный (слизистый) отек - микседема, наиболее выраженный в соединительной ткани. Развивается микседема в результате избыточного скопления в тканях гликозаминогликанов, которые, обладая повышенной гидрофильностью, задерживают воду.
Классификация и причины гипотиреоза
Гипотиреоз может быть приобретенный и врожденный (диагностируется сразу после рождения и может иметь любой генез). Наиболее распространенным является приобретенный гипотиреоз (более 99% случаев). Основными причинами приобретенного гипотиреоза являются:
- хронический аутоиммунный тиреоидит (непосредственное повреждение паренхимы щитовидной железы со стороны собственной иммунной системы). Приводит к гипотиреозу спустя годы и десятилетия после своего возникновения.
- ятрогенный гипотиреоз (при частичном или полном удалении щитовидной железы или после лечения радиоактивным йодом).
Вышеназванные причины вызывают чаще всего стойкий необратимый гипотиреоз.
- лечение диффузного токсического зоба (прием тиреостатиков);
- острый дефицит йода в продуктах питания, воде. Легкий и умеренный недостаток йода у взрослых не приводит к гипотиреозу. У беременных женщин и новорожденных легкий и умеренный йододефицит вызывает транзиторные нарушения синтеза тиреоидных гормонов. В случае транзиторного гипотиреоза нарушение функции щитовидной железы может исчезать в процессе естественного течения заболевания или же после исчезновения вызвавшего его фактора.
Врожденный гипотиреоз развивается в результате врожденных структурных нарушений щитовидной железы или гипоталамо - гипофизарной системы, дефекта синтеза тиреоидных гормонов и различных экзогенных воздействий во внутриутробный период (применение медикаментов, наличие материнских антител к щитовидной железе при аутоиммунной патологии). Материнские тиреоидные гормоны, проникая через плаценту, компенсируют контроль внутриутробного развития плода, у которого имеется патология щитовидной железы. После рождения уровень материнских гормонов в крови новорожденного падает. Дефицит тиреоидных гормонов вызывает необратимое недоразвитие ЦНС ребенка (в частности, коры головного мозга), что проявляется умственной отсталостью в различной степени, вплоть до кретинизма, нарушением развитие скелета и других органов.
В зависимости от уровня происходящих нарушений выделяют гипотиреоз:
- первичный – возникает вследствие патологии самой щитовидной железы и характеризуется повышением уровня ТТГ (тиреотропного гормона);
- вторичный – связан с поражением гипофиза, T4 и ТТГ имеют низкие уровни;
- третичный – развивается при нарушении функции гипоталамуса.
Первичный гипотиреоз развивается в результате воспалительных процессов, аплазии или гипоплазии щитовидной железы, наследственных дефектов биосинтеза тиреоидных гормонов, субтотальной или тотальной тиреоидэктомии, недостаточном поступлении в организм йода. В ряде случаев причина первичного гипотиреоза остается неясной – в этом случае гипотиреоз считается идиопатическим.
Редко наблюдаемые вторичный и третичный гипотиреоз могут вызываться различными повреждениями гипоталамо–гипофизарной системы, снижающими контроль за деятельностью щитовидной железы (опухоль, оперативное вмешательство, облучение, травма, кровоизлияние). Самостоятельно выделяется периферический (тканевой, транспортный) гипотиреоз, вызываемый тканевой резистентностью к тиреоидным гормонам или нарушением их транспорта.
Симптомы гипотиреоза
Клиническими особенностями проявления гипотиреоза являются:
- отсутствие специфических признаков, характерных только для гипотиреоза;
- симптоматика, сходная с проявлениями других хронических соматических и психических заболеваний;
- отсутствие зависимости между уровнем дефицита гормонов щитовидной железы и степенью выраженности клинических симптомов: проявления могут отсутствовать в клиническую фазу или быть сильно выраженными уже в фазу субклинического гипотиреоза.
Клинические проявления гипотиреоза зависят от его причины, возраста пациента, а также скорости нарастания дефицита тиреоидных гормонов. Симптоматика гипотиреоза в целом характеризуется полисистемностью, хотя у каждого отдельного пациента преобладают жалобы и беспокойства со стороны какой - либо одной системы органов, что нередко мешает поставить правильный диагноз. Умеренный гипотиреоз может не проявляться никакими признаками.
При стойком и длительном гипотиреозе у больного наблюдается характерный внешний вид - отечное, одутловатое лицо, с желтоватым оттенком, отеки век, конечностей, связанные с задержкой жидкости в соединительной ткани. Беспокоят чувство жжения, покалывания, мышечные боли, скованность и слабость в руках. Отмечаются сухость кожных покровов, ломкость и тусклость волос, их поредение и усиленное выпадение. Пациенты с гипотиреозом находятся в состоянии апатии, заторможенности. Для тяжелой формы заболевания характерно замедление речи (как будто, «язык заплетается»). Происходят изменения голоса (до низкого, хриплого) и снижение слуха из-за отека гортани, языка и среднего уха.
У пациентов отмечается некоторое увеличение веса, гипотермия, постоянная зябкость, что говорит о снижении уровня обменных процессов. Нарушения со стороны нервной системы проявляются ухудшением памяти и внимания, снижением интеллекта, познавательной активности, интереса к жизни. Возникают жалобы на слабость, утомляемость, расстройства сна (сонливость днем, затруднение засыпания вечером, бессонницу). Общее состояние проявляется подавленным настроением, тоской, депрессией. Нервно-психические нарушения у детей старше 3 лет и у взрослых являются обратимыми и полностью проходят при назначении заместительной терапии. При врожденном гипотиреозе отсутствие заместительной терапии ведет к необратимым последствиям для нервной системы и организма в целом.
Отмечаются изменения в сердечно-сосудистой системе: брадикардия, диастолическая артериальная гипертензия легкой формы и образование выпота в полости перикарда (перикардит). Возникают частые, затем постоянные головные боли, повышается уровень холестерина в крови, развивается анемия. Со стороны органов пищеварения наблюдается снижение выработки ферментов, ухудшение аппетита, запоры, тошнота, метеоризм, может развиться дискинезия желчевыводящих путей, гепатомегалия.
У женщин на фоне гипотиреоза развиваются нарушения репродуктивной системы, что связано со сбоем менструального цикла (аменорея, дисфункциональные маточные кровотечения), развитие мастопатии. Ярко выраженный дефицит тиреоидных гормонов грозит бесплодием, менее явный гипотиреоз у некоторых женщин не препятствует беременности, но угрожает ей высоким риском самопроизвольного выкидыша или рождения ребенка с неврологическими нарушениями. И у мужчин, и у женщин происходит снижение полового влечения.
Клинические проявления врожденного гипотиреоза часто не могут помочь в его ранней диагностике. К ранним симптомам относят вздутый живот, пупочную грыжу, гипотонию мышц, большой язык, увеличение заднего родничка и щитовидной железы, низкий голос. Если лечение своевременно не начато, то на 3-4 месяце жизни развиваются затруднение глотания, снижение аппетита, маленькая прибавка веса, метеоризм, запоры, бледность и сухость кожи, гипотермия, мышечная слабость. В возрасте 5-6 месяцев проявляется задержка психомоторного и физического развития ребенка, наблюдается диспропорция роста: позднее закрытие родничков, широкая переносица, увеличение расстояния между парными органами - гипертелоризм (между внутренними краями глазниц, грудными сосками).
Осложнения гипотиреоза
Осложнением врожденного гипотиреоза является нарушение деятельности ЦНС и развитие у ребенка олигофрении (умственной отсталости), а иногда ее крайней степени – кретинизма. Ребенок отстает в росте, половом развитии, подвержен частым инфекционным заболеваниям с длительным хроническим течением. Самостоятельный стул у него затруднен или невозможен. Гипотиреоз при беременности проявляется в различных аномалиях развития плода (пороках сердца, патологии развития внутренних органов), рождении ребенка с функциональной недостаточностью щитовидной железы.
Наиболее тяжелое, но редко встречающееся осложнение гипотиреоза, - гипотиреоидная (микседематозная) кома. Обычно она возникает у пациентов пожилого возраста с длительно протекающим, не леченым гипотиреозом, тяжелыми сопутствующими заболеваниями, имеющих низкий социальный статус или при отсутствии ухода. Развитию гипотиреоидной комы способствуют инфекционные заболевания, травмы, переохлаждение, прием препаратов, угнетающих деятельность ЦНС. Проявлениями гипотиреоидной комы служат: прогрессирующее торможение ЦНС, спутанность сознания, низкие показатели температуры тела, появление одышки, снижение частоты сердечных сокращений и артериального давления, острая задержка мочи, отеки лица, рук и тела, кишечная непроходимость.
Скопление жидкости в области перикарда и плевральной полости резко нарушают сердечную деятельность и дыхание. Значительное повышение уровня холестерина в крови провоцирует раннее развитие ИБС, инфаркта миокарда, атеросклероза сосудов головного мозга, ишемического инсульта.
Мужчины и женщины с гипотиреозом могут страдать бесплодием, у них нарушена половая функция. При гипотиреозе происходят серьезные нарушения иммунитета, которые проявляются часто возникающими инфекциями, прогрессированием аутоиммунных процессов в организме, развитием онкологических заболеваний.
Диагностика гипотиреоза
Для постановки диагноза гипотиреоза врачом-эндокринологом устанавливается факт снижения функции щитовидной железы на основании осмотра пациента, его жалоб, и результатов лабораторных исследований:
- определения уровня тироксина - Т4 и трийодтиронина – Т3 (тиреоидных гормонов) и уровень тиреотропного гормона - ТТГ (гормона гипофиза) в крови. При гипотиреозе отмечается пониженное содержание тиреоидных гормонов в крови, содержание ТТГ может быть как повышено, так и понижено;
- определения уровня аутоантител к щитовидной железе (АТ-ТГ, АТ-ТПО).
- биохимического анализа крови (при гипотиреозе повышается уровень холестерина и других липидов);
- УЗИ щитовидной железы (для определения ее размеров и структуры);
- сцинтиграфии щитовидной железы или тонкоигольной биопсии.
Диагностика врожденного гипотиреоза основана на неонатальном скрининге (определение уровня ТТГ на 4-5 день жизни новорожденного).
Лечение гипотиреоза
Благодаря достижениям фармацевтической промышленности, позволяющим искусственно синтезировать тиреоидный гормон, современная эндокринология имеет эффективный способ лечения гипотиреоза. Терапия проводится путем замены недостающих в организме тиреоидных гормонов их синтетическим аналогом - левотироксином (L-тироксином).
Манифестный (клинический) гипотиреоз требует назначения заместительной терапии независимо от возраста пациента и сопутствующей патологии. Индивидуально назначается вариант начала лечения, исходная доза препарата и скорость ее возрастания. При латентном (субклиническом) гипотиреозе абсолютным показанием для проведения заместительной терапии является его диагностирование у беременной женщины или планирование беременности в ближайшее время.
В большинстве случаев нормализация общего состояния больного гипотиреозом начинается в первую неделю начала приема лекарственного препарата. Полное исчезновение клинических симптомов происходит обычно в течение нескольких месяцев. У пожилых людей и ослабленных больных реакция на препарат развивается медленнее. Пациентам с сердечно-сосудистыми заболеваниями, требуется особо тщательно подбирать дозу препарата (избыточный прием L-тироксина повышает риск стенокардии, мерцательной аритмии).
В случае гипотиреоза, возникшего в результате удаления щитовидной железы или лучевой терапии, показан прием синтетических гормонов в течение всей жизни. Пожизненное лечение гипотиреоза также необходимо на фоне аутоиммунного тиреоидита (болезни Хашимото). В процессе лечения пациенту необходимо регулярно посещать врача для коррекции дозы препарата, контролировать уровень ТТГ в крови.
Если гипотиреоз возникает на фоне других заболеваний, нормализация функции щитовидной железы чаще всего происходит в процессе излечения основной патологии. Симптомы гипотиреоза, вызванного приемом некоторых лекарств, устраняются после отмены данных препаратов. Если причина гипотиреоза – недостаток употребления йода с пищей, больному назначают йодсодержащие препараты, употребление в пищу йодированной соли, морепродуктов. Лечение гипотиреоидной комы проводят в отделениях интенсивной терапии и реанимации с назначением внутривенных введений больших доз тиреоидных гормонов и глюкокортикостероидов, коррекцией состояния гипогликемии, гемодинамических и электролитных нарушений.
Прогноз и профилактика гипотиреоза
Прогноз при врожденном гипотиреозе зависит от своевременности начатой заместительной терапии. При раннем выявлении и своевременно начатом заместительном лечении гипотиреоза у новорожденных (1 – 2 неделя жизни) развитие ЦНС практически не страдает и соответствует норме. При поздно компенсированном врожденном гипотиреозе развивается патология ЦНС ребенка (олигофрения), нарушается формирование скелета и других внутренних органов.
Качество жизни пациентов с гипотиреозом, принимающих компенсирующее лечение, обычно не снижается (нет никаких ограничений, за исключением необходимости ежедневного приема L-тироксина). Летальность при развитии гипотиреоидной (микседематозной) комы составляет около 80%.
Предупреждение развития гипотиреоза заключается в полноценном питании с достаточным поступлением йода и направлено на его раннюю диагностику и своевременно начатую заместительную терапию.
Гипотиреоз - симптомы и лечение
Что такое гипотиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., эндокринолога со стажем в 28 лет.
Над статьей доктора Курашова О. Н. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Гипотиреоз — это заболевание эндокринной системы, возникающее из-за длительно низкого уровня тиреоидных гормонов, вырабатываемых щитовидной железой, и проблем с их воздействием на организм преимущественно на тканевом уровне.
Ежегодно на каждую тысячу человек приходится 0,6-3,5% заболевших гипотиреозом. [3] [6] [8] Данное нарушение может возникнуть в любом возрасте, но обычно оно возникает у пожилых людей старше 60 лет. [14] Среди новорождённых гипотиреоз встречается в одном случае из 4-5 тысяч.
К факторам риска относятся:
- ; ;
- подострый и послеродовой тиреоидит;
- аутоиммунные заболевания (B1-дефицитная анемия, болезнь Аддисона, сахарный диабет I типа);
- рак тканей головы и шеи (леченый);
- курение;
- болезни щитовидной железы у родственников;
- применение радиоактивного йода при лечении рака щитовидной железы ;
- приём некоторых препаратов (амиодарон, α-интерферон, карбонат лития, йод-, бромсодержащие и другие лекартсва). [15]
В 80% случаев гипотиреоз связан с поражением защитных сил организма, т. е. аутоиммунным тиреоидитом. Он является ведущей причиной первичного гипотиреоза у взрослых людей. [3]
Риск возникновения аутоиммунного тиреоидита зависит от возраста и пола пациента: у женщин в возрасте 40-50 лет он возникает в 10-15 раз чаще, чем у мужчин. [6] [9]
При аутоиммунном тиреоидите даже на фоне длительной ремиссии функциональное состояние щитовидной железы в разное время может значительно различаться. Так, с возрастом деструктивные изменения в щитовидной железе постепенно нарастают. Этот фактор, а также наличие тиреоидных аутоантител могут спровоцировать переход субклинического (скрытого) гипотиреоза, протекающего на фоне аутоиммунного тиреоидита, в явный. Частота таких случаев составляет около 5 % в год.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гипотиреоза крайне обманчивы, разнообразны и не всегда заметны. Их проявление зависит от степени выраженности заболевания.
К основным клиническим проявлениям относятся: [9] [11] [14]
- Обменно-гипотермический синдром. Характерно постоянное чувства холода, снижение температуры тела, увеличение веса.
- Нарушение нервной системы и органов чувств. Человек становится заторможенным, вялым, появляется сонливость, ухудшается память, нарушается носовое дыхание и слух, голос становится низким и грубым, а речь замедленной. На лице и конечностях может возникнуть плотный отёк. Кожа утолщается, становится сухой и холодной, приобретает бледный окрас с желтоватым оттенком, волосы становятся тусклыми и ломкими, подверженными выпадению.
- Нарушение сердечно-сосудистой системы. Наблюдается пониженное или нормальное артериальное давление. У части пациентов возникает мягкая диастолическая гипертензия.
- Изменения со стороны ЖКТ. Замедляется перистальтика кишечника, возникают запоры, изменения желчного пузыря и его протоков, снижается аппетит, вплоть до развития анорексии.
- Анемический синдром. Из-за недостатка гормонов щитовидной железы возникает депрессия костно-мозгового кроветворения, нередко развивается В12-дефицитная и постгеморрагическая анемия, время кровотечения увеличивается.
- Дисфункция почек. Почечный кровоток и скорость клубочковой фильтрации снижаются, как и эффективность почечного плазмотока, уровень глюкозы и натрия в крови становится ниже нормы.
- Сбои репродуктивной системы. У женщин происходит нарушение овуляции, менструальные циклы становятся короткими и редкими, возникает бесплодие. В большинстве случаев развивается вторичная гиперпролактинемия, которая сопровождается самопроизвольным вытеканием молока из молочной железы и отсутствием месячных. На фоне декомпенсированного гипотиреоза беременность наступает крайне редко. Снижение либидо наблюдается у лиц обоего пола. У мужчин может развиваться эректильная дисфункция, нарушение сперматогенеза.
- Нарушение опорно-двигательной системы. Как правило, замедляется костное ремоделирование, снижается интенсивность резорбции (рассасывания) кости и костеобразования. Часто возникает снижение плотности костной ткани и рабдомиопатия, причём как с гипертрофией (увеличением) мышц, так и с их атрофией.
Патогенез гипотиреоза
Тиреоидные гормоны, которые вырабатывает щитовидная железа, называются "трийодтиронин" (Т3) и "тироксин" (Т4). Они влияют практически на все процессы, протекающие в организме. Стимулирующее влияние на них оказывает тиреотропный гормон гипофиза (ТТГ).
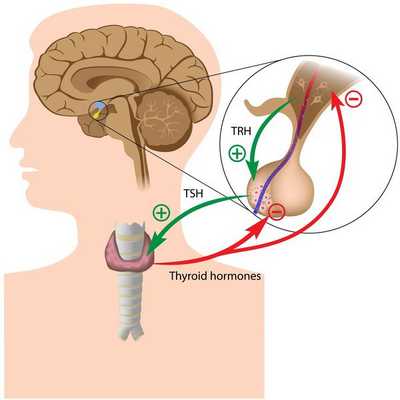
Синтез тиреоидных гормонов начинается после того, как щитовидная железа захватывает йод. Он является регулятором гормоногенеза и размножения тиреоцитов — клеток эпителия щитовидной железы. Попав в тиреоциты, йодид окисляется до активной формы при помощи тиреопероксидазы — микросомального антигена, к которому образуются антитела, в частности при аутоиммунном тиреоидите. [4] [6] [7] Уровень поступления йода изменяет чувствительность тиреоцитов к воздействию ТТГ, которая усиливается при дефиците йода. [3] [6]
Исходя из этого механизма возникновения гормонов щитовидной железы, патогенетически гипотиреоз делится на три типа:
- первичный (тиреогенный);
- вторичный (гипофизарный);
- третичный (гипоталамический);
- периферический (тканевой).
Первичный гипотиреоз возникает в 80-95% случаев и чаще всего обусловлен нарушениями общей структуры щитовидной железы, которые являются врождёнными или приобретёнными, а также сбоем секреторной функции её клеток.
Вторичный и третичный гипотиреоз возникают в 3-4% случаев. Они связаны с заболеваниями таких участков головного мозга, как аденогипофиз или гипоталамус в результате которых наблюдается стойкая нехватка гормонов щитовидной железы и нарушение секреции ТТГ гипофиза. [4] [6]
Периферический гипотиреоз развивается крайне редко — в 0-1% случаев. Основным фактором его возникновения является резистентность (сопротивляемость) тканей-мишеней (например, мозга, гипофиза, сердца, костей, печени) гормонам Т4 и Т3. [5] [6] [7]
В патогенезе аутоиммунных заболеваний щитовидной железы взаимодействуют генетические и средовые факторы. Однако точная роль тех и других не определена. Ведущее значение в гибели тиреоцитов при этих заболеваниях придают клеточным механизмам, т.е. цитотоксическим эффектам аутореактивных Т- лимфоцитов. [3] [5] Отсутствие при аутоиммунных поражениях щитовидной железы классических признаков гнойного воспаления (боли, отёка и других), обычно сопровождающих массивный некроз ткани, указывает в таких случаях на иной механизм гибели тиреоцитов. В последние годы установлено, что Т-лимфоциты способны вызывать гибель клеток-мишеней не только путём некроза, но в основном путём индукции их разрушения. [3] [5] [7] [9]
Классификация и стадии развития гипотиреоза
В Международной классификации болезней десятого пересмотра выделены две формы гипотиреоза:
- Субклинический (скрытый) гипотиреоз, развившийся в результате йодной недостаточности.
- Иные формы гипотиреоза:
- врожденный гипотиреоз с диффузным зобом;
- врождённый гипотиреоз без зоба;
- гипотиреоз, возникший по причине приёма лекарств и других экзогенных веществ;
- постинфекционный гипотиреоз;
- атрофия щитовидной железы (приобретённая);
- другие уточнённые гипотиреозы;
- неуточнённый гипотиреоз.
Первичный гипотиреоз подразделят на три большие группы:
- Врождённый гипотиреоз.
- Гипотиреоз, связанный с уменьшением количества функционирующей ткани щитовидной железы:
- возникающий после операции
- развивающийся после облучения
- вызванный аутоиммунным нарушением щитовидной железы
- связанный с вирусным заболеванием щитовидной железы
- возникающий на фоне новообразований щитовидной железы.
- Гипотиреоз, связанный с нарушением выработки тиреоидных гормонов:
- эндемический зоб — возникает в районах с йододефицитом;
- спорадический зоб с гипотиреозом — развивается в случае дефектов биосинтеза гормонов;
- медикаментозный гипотиреоз — появляется в результате приёма тиреостатиков и других препаратов;
- зоб и гипотиреоз, развившиеся в связи с употреблением продуктов, содержащих вредные вещества. [3][5][7][9]
В последнее время разработана классификация первичного гипотиреоза, которая основывается на выраженности симптомов и результатах гормональных исследований (определяющий показатель — уровень ТТГ). В неё включают:
- Субклинический (скрытый) гипотиреоз — симптомы размыты или отсутствуют, уровень ТТГ повышен, содержание Т4 в норме.
- Манифестный — возникает типичная клиническая картина гипотиреоза, уровень ТТГ повышен, концентрация Т4 снижена:
- компенсированный.
- декомпенсированный.
- Осложнённый — развивается кретинизм, сердечная недостаточность, выпот в серозные полости, вторичная аденома гипофиза. [2]
Гипотиреоидная кома ("спячка") — это угрожающее жизни состояние, которое чаще развивается у пожилых людей, которые долгое время не лечили тяжёлый гипотиреоз, который был у них довольно долгое время. [3] [5] [7] [9]
К основным провоцирующим факторам такого осложнения относят:
- охолаждение;
- сердечно-сосудистые заболевания;
- острые инфекции;
- травмы;
- кровопотерю;
- хирургические вмешательства;
- приём алкоголя или лекарств, угнетающих функцию центральной нервной системы;
- стрессовые ситуации. [6][7][8]
При гипотиреоидной коме температура тела, как правило, снижается до 24-32,2°С, возникают судороги и угнетение дыхания. Лечение такого состояния нужно начинать незамедлительно. [14] Но даже при своевременном обнаружении осложнения и незамедлительном лечении смерть может наступить в 25-60% случаев. [15]
Но появление осложнений может вызвать не только отсутствие лечения, но и неграмотная медикаментозная терапия. Например, передозировка лекарствами может привести к избыточному синтезу гормонов щитовидной железы и патологиям со стороны сердечно-сосудистой системы. В связи с этим крайне важно соблюдать все рекомендации врача по лечению заболевания и ни в коем случае не лечиться самостоятельно.
Диагностика гипотиреоза включает в себя подробный опрос пациента, осмотр и лабораторные исследования.
Так как симптомы гипотиреоза неспецифичны, он может скрываться под масками других заболеваний. Поэтому по проявлениям его иногда можно спутать с железодефицитной анемией, депрессией, аменореей, невритом и другими нарушениями. [15] [16] В связи с этим важную роль в определении гипотиреоза играют лабораторные исследования. Они показаны всем пациентам с нарушениями щитовидной железы и предполагают оценку уровня ТТГ и свободного Т4. [2] [12] Определение уровня Т3 в крови, как правило, не является информативным, так как при первичном гипотиреозе этот показатель находится в норме. [14]
На явное наличие гипотиреоза будет указывать высокий уровень ТТГ и низкий уровень свободного Т4 в крови. При субклиническом гипотиреозе уровень ТТГ также будет повышен, а уровень свободного Т4 будет находиться в пределах нормы.
После того как наличие гипотиреоза подтверждено, при помощи показателя ТТГ также определяется характер заболевания и наличие возможных осложнений. Уровень ТТГ также позволяет в значительном большинстве случаев оценить адекватность проводимой терапии: об этом будет свидетельствовать стойкий уровень ТТГ в крови в пределах нормы. [6] [7] [8]
В достаточно редких случаях проводят пробу с тиреолиберином для оценки аутоиммунных заболеваний щитовидной железы. [6] [9] [15]
Дополнительные методы диагностики, такие как УЗИ щитовидной железы, сцинтиграфия или пункционная биопсия, используются для уточнения характера и степени выраженности заболевания. [6] [11] [12] [16]
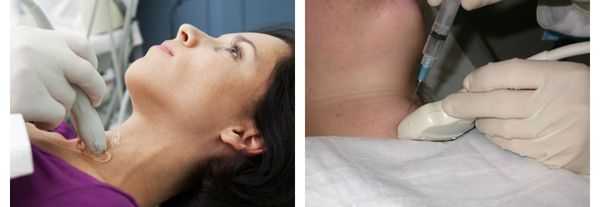
Так как с возрастом учащаются случаи узлового зоба, выраженный шейный кифоз может смещать трахею кзади и вниз, что затрудняет пальпаторную оценку состояния щитовидной железы, в результате чего своевременная диагностика заболевания не проводится. [4] [5] [6] [7] [8]
В связи с тем, что гипотиреоз не всегда проявляет себя, среди населения принято проводить массовую диагностику данного заболевания — скрининг. Так, определение уровня ТТГ позволяет обнаружить первичный гипотиреоз у людей без каких-либо других его проявлений, а также у новорождённых (исследование проводится на 4-5 сутки жизни). При планировании беременности и на ранних её сроках также важно пройти исследование на гипотиреоз. [3] [5] [7] [9]
Цель лечения гипотиреоза — это поддержание уровня ТТГ в пределах 0,5-1,5 мМЕ/л.
Единственным методом лечения является пожизненная заместительная терапия. Начинать её стоит при уровне ТТГ более 10 мЕД/л, высоких титрах антител к ТПО и других показателях. Для этого предпочтительны препараты левотироксина натрия. Его применение противопоказано лишь в случае нелеченого тиреотоксикоза и недостаточности коры надпочечников, остром инфаркте миокарда, аллергии и индивидуальной непереносимости препарата. [16]
Обычно лечение проводится в условиях стационара. Показаниями к госпитализации пациентов с гипотиреозом служат:
- тяжёлая степень заболевания;
- наличие выраженной сердечной патологии;
- гипотиреоидная кома.
Заместительная терапия первичного (манифестного) гипотиреоза показана пожизненно с назначением тироксина в средней дозе 1,6-1,8 мкг/кг. Пациентам с кардиальной патологией доза рассчитывается, исходят из расчёта 0,9 мкг/кг. Стоит отметить, что в связи с уменьшением метаболизма тиреоидных гормонов потребность в них с возрастом снижается. [5] [7] [9]
Дозы тироксина зависят от причин и патогенеза заболевания. Потребность в препарате у людей со спонтанным гипотиреозом выше, чем у пациентов с гипотиреозом, возникшим после хирургического лечения и применения радиоактивного йода.
Уровень ТТГ при диагностике гипотиреоза напрямую связан с оптимальной заместительной дозой тироксина: у большинства женщин она составляет 75-100 мкг, а у мужчин — до 150 мкг в день приёма.
Первый контроль уровня ТТГ после начатого лечения проводят через 2-3 месяца, затем один раз в шесть месяцев (при обязательном условии соблюдения пациентом схемы лечения). [6] [9] [13]
При субклиническом гипотиреозе существует риск развития манифестной формы заболевания со всеми характерными проявлениями. Так, явный гипотиреоз возникает у 20-50% пациентов в течение 4-8 лет, а присутствие антитиреоидных антител увеличивает риск до 80%. [8] [9] [10] Потому людям со скрытым гипотиреозом следует длительно наблюдаться у специалистов.
Проблемы при лечении гипотиреоза
Лечение тироксином безопасно, просто и сравнительно дешево. Но, несмотря на многолетний опыт его использования, при нём всё же могут возникать многие проблемы. Основная из них связана с несоблюдением пациента схемы лечения. Так, одновременное повышение уровней Т4 и ТТГ, по всей вероятности, будет указывать на то, что за несколько дней до визита к врачу пациент не выполнял его назначений.
Снижение эффективности установленной дозы тироксина часто связано с меньшим содержанием гормона в таблетках (например, в непатентованных препаратах) или взаимодействием лекарств при одновременном приёме других препаратов. [9] [13]
Недостаточность дозы также может быть связана с уменьшением всасывания тироксина, нарушением энтеропечёночного кровотока, ускорением кругооборота или выделением гормона с мочой, медленным снижением тиреоидной функции после лечения гипертиреоза.
Существуют и другие особенности и проблемы при лечении гипотиреоза. [6]
Лучшим критерием подбора дозы тироксина при аутоиммунном тиреоидите является исследование ТТГ и свободного Т4. При этом лечение нацелено на компенсацию гипотиреоза благодаря той же заместительной терапии и редукция зоба при помощи супрессивной терапии. [6] [9] Критериями эффективности лечения при этом будут служить:
- уменьшение зоба в объёме;
- снижение плотности щитовидной железы;
- уменьшение титра антител до нормы;
- поддержание уровня ТТГ в пределах нормы.
Назначение препаратов тиреогормонов при аутоиммунном тиреоидите без нарушения функции щитовидной железы нецелесообразно, а операция может привести к состоянию, способному значительно ухудшить качество жизни пациента с возможностью развития тяжёлого гипотиреоза и инвалидизации. [9] [13]
Прогноз. Профилактика
Прогноз заболевания при своевременной диагностике и лечении благоприятный. [10] Осложнить его, особенно в отношении трудоспособности и состояния здоровья в целом, могут фибрилляция предсердий и выраженная сердечная недостаточность, развивающиеся на фоне тиреотоксикоза. [5]
Специфической профилактики заболевания не существует. Снизить риск развития гипотиреоза можно только при помощи сбалансированного правильного питания , употребления достаточного количества йода с пищей (включения в рацион морепродуктов) и контроля гормонального баланса. Крайне важно проходить профилактические осмотры и являться на контрольные приёмы к лечащему врачу. [5] [11] [12]
В качестве неспецифической профилактики патологий щитовидной железы стоит проходить санаторно-курортное лечение по показаниям врача.
Доказано, что медикаментозная терапия при гипотиреозе становится более эффективной в сочетании с радоновыми процедурами, а азотные ванны, не содержащие радон, оказывают профилактическое воздействие. [1] [5] Благодаря этому удаётся добиться стойкости ремиссии заболевания.

Рекомендуется проведение до трёх курсов таких процедур с интервалом от 8 до 12 месяцев. Подбор схем лечения в санатории (в т.ч. медикаментозных), рациональное использование природных и климатических факторов определяют ближайший и отдалённый результат оздоровления.
Читайте также:
- Рентгенограмма, КТ, МРТ при амилоидозе суставов, связок
- Гепатоспленомегалия. Причины гепатоспленомегалии.
- Лейкодистрофия с кальцификацией базальных ганглиев и лимфоцитозом спинномозговой жидкости (синдром Айкарди-Гутиереса)
- Дефицит натрия. Причины дефицита натрия.
- Причины судорог у новорожденных. Неонатальные судороги
