Клиника и прогноз вирусного эзофагита
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Рентген, КТ пищевода при вирусном эзофагите
Синонимы:
- Эзофагит, вызванный вирусом простого герпеса; герпетический эзофагит.
- Эзофагит при ВИЧ.
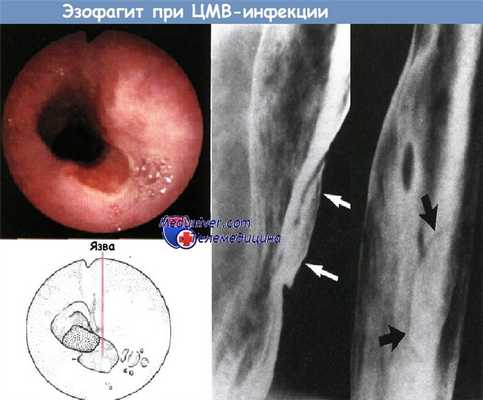
- Цитомегаловирусный эзофагит.
- Эзофагит, вызванный вирусом ветряной оспы.
- Эзофагит, вызванный вирусом Эпштейн—Барра.
- Эзофагит, вызванный вирусом папилломы человека, плоскоклеточный папилломатоз.
Определение: воспаление пищевода вирусной этиологии.
Лучевая диагностика вирусного эзофагита
- Наиболее типичный симптом.
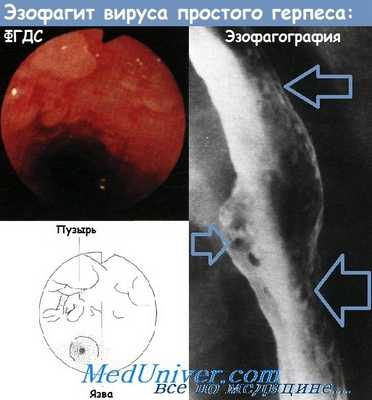
- Герпесный эзофагит: множественные мелкие, дискретные язвы на неизмененной слизистой оболочки пищевода.
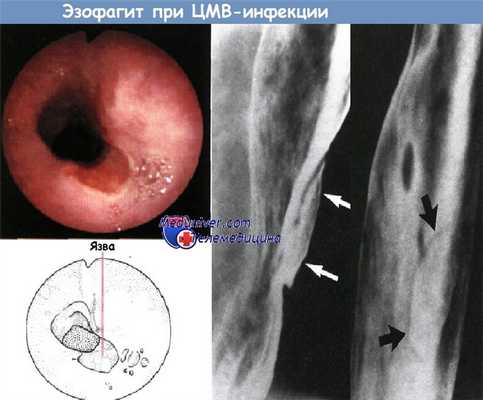
а) Цитомегаловирусный и ВИЧ-эзофагит: одна или несколько крупных плоских язв: гигантские язвы пищевода у пациентов с ВИЧ, чаще связаны с ВИЧ, а не цитомегаловирусной инфекцией.
б) Эпштейн-Барра эзофагит: развивается у пациентов с инфекционным мононуклеозом.
в) Эзофагит, вызванный вирусом ветряной оспы: развивается у детей с иммуносупрессией на фоне ветряной оспы или у взрослых с инфекцией herpes zoster.
- Локализация: верхняя и средняя трети пищевода.
- Размеры язв:
а) Герпес-эзофагит: мелкие (менее 10 мм).
б) Цитомегаловирус/ВИЧ-эзофагит: крупные.
- Морфология:
а) Герпес-эзофагит: точечные или линейные поверхностные язвы, окруженные рентгенпрозрачным кольцом.
б) Цитомегаловирусный эзофагит: крупные плоские язвы, окруженные зоной отека (рентгенпрозрачной), либо мелкие поверхностные изъязвления, как при герпетической инфекции.
в) ВИЧ-эзофагит: крупные, плоские язвы.
г) Эпштейн—Барра эзофагит: глубокие линейные язвы.
д) Эзофагит, вызванный вирусом ветряной оспы: множественные папиллярные выросты слизистой оболочки.
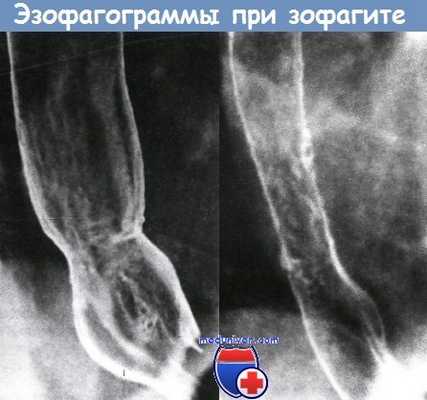
Рентген-семиотика при вирусном эзофагите
- Рентгенологическое исследование с двойным контрастированием.
а) Герпес-эзофагит:
• множественные мелкие, дискретные, точечные или линейные язвы;
• окружены рентгенпрозрачным кольцом отека;
• локализуются на неизмененной слизистой оболочке;
• образование бляшек нетипично;
• при тяжелом течении возможно формирование бляшек и изменение слизистой по типу «булыжной мостовой» или «змеиной шкуры», как при кандидозном эзофагите.
б) Цитомегаловирусный эзофагит:
• одна или несколько плоских крупных язв на слизистой оболочке средней или дистальной трети пищевода;
• отдельно расположенные поверхностные язвы, напоминающие таковые при герпетической инфекции.
в) ВИЧ-эзофагит:
• гигантские плоские язвы, как при цитомегаловирусной инфекции;
• могут быть окружены мелкими сателлитными язвами;
• могут сопровождаться формированием свищей.
г) Плоскоклеточный папилломатоз:
• группы полипов, расположенных на широком основании, диаметром менее 10 мм.
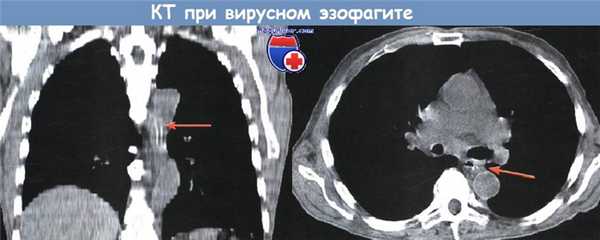
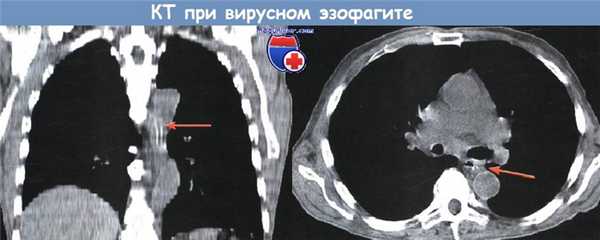
Вирусный эзофагит.
При компьютерной томографии определяется утолщение стенки пищевода более 5 мм со значительным утолщением складок слизистой оболочки (стрелки)
КТ-семиотика вирусного эзофагита
- Без контрастного усиления: утолщение стенки пищевода более 5 мм.
- С контрастным усилением: утолщение стенки пищевода более 5 мм и симптом «мишени» (отек подслизистой оболочки и интенсивное накопление контрастного препарата измененной слизистой оболочкой).
Дифференциальный диагноз вирусного эзофагита
а) Инфекционный процесс:
- Вирусный эзофагит может сочетаться с кандидозным.
б) Рефлюкс-эзофагит:
- Типично поражение дистального отдела пищевода.
- Сопровождается формированием стриктур в дистальном отделе пищевода.
- Может сочетаться с грыжами пищеводного отверстия диафрагмы.
- Линейные язвы, фиксированные поперечные складки (симптом «стремянки»).
в) Лекарственно-индуцированный эзофагит:
- Очаговый контактный эзофагит.
- Одиночные или множественные плоские язвы.
- Характерно поражение средней трети пищевода в областях его физиологических изгибов от дуги аорты или левого главного бронха.
г) Лучевой или химический эзофагит:
- Данные анамнеза.
- Плоские или глубокие язвы.
- Как правило, имеются стриктуры.
д) Болезнь Крона:
- Дискретные афтозные язвы.
- Сочетается с поражением других отделов ЖКТ.
е) Артефакты:
- Нерастворенные гранулы препаратов бария, пузырьки воздуха.
- Не постоянные.
ж) Дифференциальная диагностика гигантских язв:
- Поражение пищевода при назогастральной интубации.
- Склеротерапия.
- Отравление щелочью.
- Индуцированные приемом лекарственных препаратов.
- Облучение органов средостения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника и прогноз вирусного эзофагита
Симптоматика вирусного эзофагита:
а) Наиболее типичные проявления:
- Болезненное глотание.
- Дисфагия, боли за грудиной, кровотечения из верхних отделов ЖКТ.
- У пациентов с сохраненным иммунитетом может быть гриппоподобный продром, вслед за которым остро развивается боль при глотании.
- ВИЧ-эзофагит нередко развивается на фоне острого периода ВИЧ-инфекции, либо после развития СПИДа. Нередко сопровождается развитием пятнисто-папуллезной сыпи.
- Цитомегаловирусная инфекция часто проявляется тошнотой и рвотой, в связи с распространением инфекции на желудок и кишечник
- Факторы риска развития вирусного эзофагита:
• нарушения иммунитета.
• химиотерапия.
• сахарный диабет.
• состояние после пересадки органа.
• алкоголизм.
• старческий возраст.
- Герпес-эзофагит: как правило, наблюдается у иммуноскомпрометированных пациентов, однако может развиваться и при сохраненном иммунитете:
• у пациентов с сохраненным иммунитетом в анамнезе нередко имеются эпизоды сексуального контакта с лицами, имеющими герпетические язвы;
- Цитомегаловирус/ВИЧ-эзофагит: только у иммуноскомпрометированных пациентов.
Течение заболевания вирусного эзофагита
а) Герпес-эзофагит:
- Как правило, не выходит за пределы органа.
- На фоне подавления иммунитета протекает длительно, в тяжелой форме.
б) ВИЧ-эзофагит:
- При сохраненном иммунитете, как правило, не выходит за пределы органа.
- Формирование глубоких язв на поздних стадиях нередко требует специального лечения.
в) Эзофагит, вызванный вирусом ветряной оспы:
- Обычно разрешается самостоятельно.
- На фоне тяжелой недостаточности иммунитета может трансформироваться в некротизирующий эзофагит.
Лечение вирусного эзофагита
- При болезненном глотании показаны анальгетики.
- При цитомегаловирусной инфекции, персистирующей герпетической инфекции и вирусе ветряной оспы — противовирусная терапия.
- При наличии глубоких язв пищевода на фоне ВИЧ нередко требуется применение кортикостероидов и талидомина.
- При иммуносупрессии на фоне инфекции вирусом ветряной оспы может развиться пневмония или диссеминированный инфекционный процесс.
- Тяжелые формы эзофагита протекают с формированием стриктур и кровотечениями.
Острый эзофагит
Острый эзофагит – повреждение слизистой пищевода воспалительного характера, которое может быть спровоцировано различными факторами.Типичными симптомами являются боль за грудиной, нарушение глотания, диспепсические явления. Основные методы диагностики – рентгеноскопия пищевода и эзофагоскопия. Лечение определяется формой заболевания: назначаются местные противовоспалительные, вяжущие, обволакивающие, анальгетические препараты, проводится антибактериальная и противовирусная терапия. В некоторых случаях (при формировании не поддающихся бужированию стриктур, кровотечениях, перфорации) лечение хирургическое.
Общие сведения
Острый эзофагит – острое воспаление пищевода, которое, согласно критериям, принятым в гастроэнтерологии, длится не более трех месяцев; в большинстве случаев - от нескольких дней до недель. Распространенность острого эзофагита составляет примерно 3-5 случаев на 100 человек, причем большую часть пациентов составляют иммунокомпрометированные лица. В зависимости от морфологических изменений, выделяют 4 стадии данной патологии. Первая характеризуется отеком и гиперемией слизистой. На второй стадии на фоне тех же изменений формируются единичные эрозии. Третья стадия протекает с выраженным отеком, обширными эрозиями, слизистая оболочка кровоточит. Основным признаком четвертой стадии служит появление кровоточащих очагов при малейшем прикосновении эндоскопа к слизистой.
Причины острого эзофагита
Этиология острого эзофагита весьма разнообразна. В зависимости от повреждающего фактора выделяют несколько типов патологического процесса: алиментарный, профессиональный, застойный, аллергический, радиационный, лекарственный, инфекционный и др.
Алиментарный острый эзофагит развивается вследствие воздействия чрезмерно горячей или острой пищи, а также крепких спиртных напитков. Повреждение пищевода парами едких щелочей или кислот, солей тяжелых металлов, а также другими веществами, используемыми на производстве, относят к профессиональным эзофагитам. Воспаление слизистой застойного типа возникает при ее раздражении скопившейся пищей в случае стеноза или ахалазии кардии, дивертикулах пищевода. При изменении реактивности организма, особенно в детском возрасте, формируется аллергический острый эзофагит (чаще всего такое состояние развивается при бронхиальной астме, пищевой аллергии). Слизистая пищевода также может повреждаться под действием радиационного облучения. Прием некоторых препаратов (нестероидных противовоспалительных средств, тетрациклина, доксициклина и других) провоцирует лекарственный эзофагит (по сути, он является химическим, без ожога).
Вызывать острый эзофагит могут также инфекционные агенты. Наиболее часто регистрируются случаи воспаления слизистой пищевода, вызванные возбудителями дифтерии, скарлатины, кори, цитомегаловирусом, вирусом герпеса, микобактериями туберкулеза. На фоне угнетения иммунной системы цитостатической или радиационной терапией, приемом иммунодепрессантов или при ВИЧ-инфекции вызывать данный патологический процесс могут возбудители гриппа, парагриппа, аденовирусы, грибы рода Candida. Причиной острого эзофагита может быть и массивный заброс содержимого желудка и двенадцатиперстной кишки при упорной рвоте, в случае длительной интубации. Тяжелое химическое повреждение возникает при приеме кислот и щелочей, концентрированного раствора перманганата калия (обычно такие случаи возникают у детей при хранении опасных веществ в зоне их доступа, а также у пациентов с суицидальными попытками). Также острый эзофагит развивается при травматизации пищевода инородными телами, повреждении парами анестетиков при выполнении ингаляционного наркоза.
Симптомы острого эзофагита
Острый эзофагит развивается вследствие действия очень разнородных факторов. Это отражается не только на патогенезе заболевания, но и на морфологических изменениях и клинической картине.
Катаральное воспаление является наиболее распространенной и самой легкой формой острого эзофагита. Данный процесс может развиваться вследствие практически всех вышеперечисленных причин. Морфологическим субстратом являются отек, гиперемия и лимфоцитарная инфильтрация слизистой. Основными симптомами катарального эзофагита служат чувство жжения за грудиной, изжога; редко регистрируются покалывающие или жгучие боли за грудиной. Все указанные признаки усиливаются во время еды, вследствие чего пациенты иногда отказываются от приема пищи. Также характерна гиперсаливация, отрыжка. Общее состояние пациента не страдает. В большинстве случаев клиника катарального острого эзофагита самостоятельно регрессирует даже без проведения лечения.
Эрозивный острый эзофагит является следствием прогрессирования катарального. На поверхности слизистой формируются эрозии разных размеров, иногда проникающие в подслизистый слой. Симптоматика аналогична таковой при катаральной форме, но проявления более интенсивные. В тяжелых случаях дефекты слизистой приводят к развитию кровотечений.
Геморрагический острый эзофагит развивается при тяжелых инфекционных заболеваниях с бактериемией. На слизистой пищевода образуются множественные очаги микрокровоизлияний, характерна геморрагическая экссудация. Клиническая картина определяется симптомами кровотечения из верхних отделов ЖКТ: характерны кровавая рвота, мелена, обильное срыгивание слизью с кровью. Может возникать жизнеугрожающее профузное кровотечение. Классические симптомы эзофагита (боль, дисфагия) также имеют место, но отходят на второй план.
Псевдомембранозный острый эзофагит формируется при дифтерии, скарлатине. Характерной особенностью данной формы заболевания является образование фибринозного экссудата, формирующего на поверхности пищевода серую пленку. В тяжелых случаях экссудат пропитывает всю слизистую оболочку и подслизистый слой. Преобладающие симптомы – выраженная загрудинная боль, нарушение глотания. Во время рвоты отделяются пленки, при этом оголяется поверхность эрозий и возникают кровотечения.
Эксфолиативный острый эзофагит чаще всего имеет место при химическом повреждении пищевода. На поверхности слизистой оболочки образуются плотные пленки, спаянные с подлежащими тканями. Их отторжение приводит к обнажению крупных язв. Основные симптомы – выраженная дисфагия, интенсивная боль и кровотечения.
Флегмонозный острый эзофагит развивается при повреждении стенки пищевода инородным телом (например, когда слизистую прокалывает рыбная кость). Данная форма является тяжелой, поскольку в патологический процесс вовлекаются окружающие ткани и органы, в том числе средостение. В зоне повреждения формируется очаг гнойного воспаления, подслизистый слой расплавляется, слизистая некротизируется, возможно ее отслоение. Интенсивный болевой синдром сопровождается интоксикацией, определяющей состояние пациента; характерна гиперсаливация, рвота, припухлость шеи на стороне повреждения, ограничение ее подвижности. Крайне высок риск перфорации пищевода.
Некротический острый эзофагит является наиболее тяжелой формой, развивается у пациентов с ослабленным иммунитетом вследствие инфекционного повреждения. На слизистой образуются множественные очаги некроза, которые отторгаются с обнажением обширных длительно не заживающих язв. Формируется обильный гнойно-геморрагический экссудат. Клиника определяется течением основного заболевания, на фоне которого возникают выраженные боли и дисфагия.
Диагностика острого эзофагита
В диагностика данного заболевания важную роль играет консультация гастроэнтеролога, изучение анамнеза, что в большинстве случаев позволяет заподозрить определенную клинико-морфологическую форму. Данные лабораторных методов исследования неспецифичны, выявляют признаки воспаления (лейкоцитоз с нейтрофильным сдвигом, ускорение СОЭ). Рентгеноскопия пищевода дает возможность выявить неровность его контуров, отек складок слизистой, наличие язвенных дефектов, а также нарушение моторики, расширение просвета вследствие снижения тонуса. При флегмонозном остром эзофагите определяется расширенная тень средостения, снижение подвижности трахеи при дыхании, при перфорации органа – признаки эмфиземы средостения.
Наиболее информативный метод диагностики – эзофагоскопия. В зависимости от формы патологии выявляется отек и гиперемия слизистой оболочки пищевода, слизистые, гнойные или фибринозные налеты, точечные кровоизлияния, различных размеров язвенные дефекты, пленки фибрина, легко снимающиеся (при псевдомембранозной форме) или спаянные с подлежащими тканями (в случае эксфолиативного варианта). При подозрении на флегмонозный острый эзофагит проведение данного исследования опасно в связи с высоким риском перфорации органа.
Лечение острого эзофагита
Лечение острого эзофагита зависит от этиологии процесса. Крайне важно устранение повреждающего фактора, терапия основной патологии. Максимально должна быть снижена нагрузка на пищевод: назначается диета №1 либо полный отказ от питания per os. При легких формах фармакотерапия заключается в назначении антацидов, антисекреторных препаратов, прокинетиков, вяжущих и обволакивающих средств; при выраженном болевом синдроме применяют анальгетики. Обязательно используются местные противовоспалительные препараты (нитрат серебра, танин, коллоидное серебро).
В случае подтвержденной инфекционной природы острого эзофагита проводится соответствующее этиотропное лечение (антибиотики, противовирусные лекарственные средства). При вариантах заболевания, сопровождающихся массивным повреждением слизистой (флегмонозном, некротическом эзофагите), целесообразен полный переход на парентеральное питание и введение препаратов; назначается массивная антибактериальная и дезинтоксикационная терапия. Выполняется удаление инородного тела, повредившего пищевод, дренирование очагов гнойного воспаления (при их наличии). В случае формирования стриктур пищевода производится бужирование. При неэффективности консервативной терапии, развитии осложнений (массивных кровотечений, перфорации), а также безуспешном бужировании лечение хирургическое – выполняется эзофагопластика.
Прогноз и профилактика острого эзофагита
Прогноз при диагностированном остром эзофагите зависит от тяжести повреждения. В случае катарального, эрозивного варианта полное выздоровление наступает за несколько дней, в то время как флегмонозная и некротическая форма являются опасными для жизни и сопровождаются высоким риском осложнений (массивных кровотечений, перфорации пищевода, аспирационной пневмонии). Специфической профилактики данной патологии нет; важно своевременное лечение заболеваний, которые могут стать причиной острого эзофагита.
Грыжа пищеводного отверстия диафрагмы (ГПОД) - симптомы и лечение
Что такое грыжа пищеводного отверстия диафрагмы (ГПОД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, хирурга со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Наверняка, услышав слово «грыжа», многие представляют подкожное выпячивание на животе: пупочная, паховая, послеоперационная грыжи, а также грыжа белой линии живота. Но практически никто никогда не слышал о таком довольно распространённом заболевании, как грыжа пищеводного отверстия диафрагмы.
Краткое содержание статьи — в видео:
Впервые ГПОД была описана французским хирургом P. Ambroise в 1579 году и итальянским анатомом G. Morgagni в 1769 году, но, к сожалению, это заболевание до сих пор не так часто выявляется на ранних этапах, оставаясь не распознанным и не диагностированным, и поэтому не подвергается целенаправленному лечению.
В настоящее время в странах Европы и США число пациентов с тяжёлыми формами ГПОД увеличилось в 2-3 раза. В связи с этим у гастроэнтерологов появилось такое выражение: XX век — это век язвенной болезни, а XXI век — это век рефлюкс-эзофагита и ГПОД.
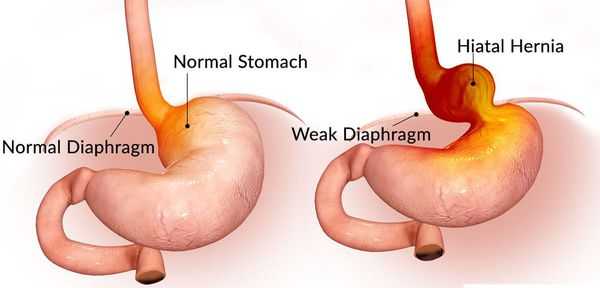
В России частота выявления ГПОД колеблется от 3% до 33%, а в пожилом возрасте — до 50% среди патологий желудочно-кишечного тракта (ЖКТ).
ГПОД составляют 98% всех грыж диафрагмы. В структуре заболеваний ЖКТ эти грыжи занимают третье место после желчнокаменной болезни, язвенной болезни желудка и 12-перстной кишки. [1] [15]
Грыжа пищеводного отверстия диафрагмы (ГПОД) — заболевание, при котором происходит смещение нижней части пищевода или желудка относительно диафрагмы из брюшной полости в грудную.
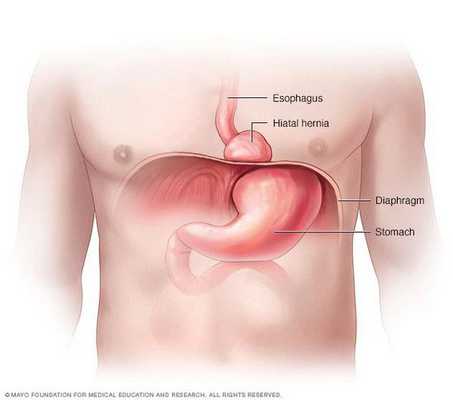
Очень редко через пищеводное отверстие могут выходить петли кишечника.
Среди причин возникновения ГПОД можно выделить несколько факторов:
- Механический фактор — расширение пищеводного отверстия некомпрессионного характера по причине раздвижения внутренних ножек диафрагмы. В результате этого отверстие увеличивается, и кардиальный отдел желудка постепенно подтягивается в средостение. Раздвижение ножек диафрагмы провоцирует интенсивная нагрузка на мышцы и повышение внутрибрюшного давления.⠀⠀⠀⠀⠀
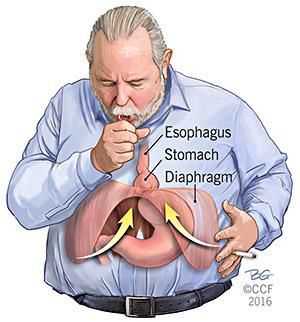
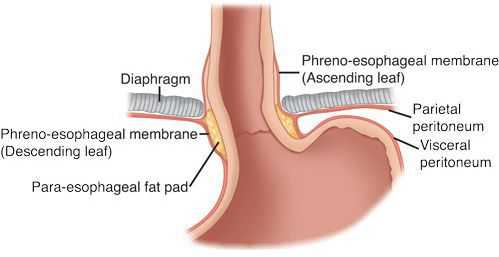
Кроме того, на образование ГПОД влияет нарушение пищеводно-фундального угла (угла Гиса) и клапана Губарева (складки слизистой в месте перехода пищевода в желудок). Однако эти факторы не являются ведущими причинами образования грыжи, так как они возникают вследствие деструктивных процессов, указанных выше.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы грыжи пищеводного отверстия диафрагмы
У абсолютного большинства пациентов «увидеть ГПОД глазом» не возможно. Однако её можно заподозрить по предъявляемым жалобам при развитии некоторых осложнений ГПОД:
- хронических или острых желудочно-кишечных кровотечений;
- развития стеноза (сужения) дистального отдела пищевода;
- выраженная недостаточность кардии желудка, которая сопровождается регулярным срыгиванием пищи.
Также могут развиться клинические признаки таких заболеваний, как анемия, кахексия (крайнее истощение организма), водно-электролитные расстройства. [7] [13] [18]
Одним из ведущих методов диагностики является сбор жалоб пациента, позволяющий выявить клинические признаки болевого синдрома, гастроэзофагеального рефлюкса. При опросе больных стоит обращать внимание на следующие ведущие клинические симптомы:
- болевые ощущения в подложечной области;
- болевые ощущения за грудиной;
- изжога;
- жжение языка;
- рвота и тошнота;
- отрыжка;
- чувство горечи во рту;
- частые приступы икоты;
- срыгивание пищи во время наклонов туловища.
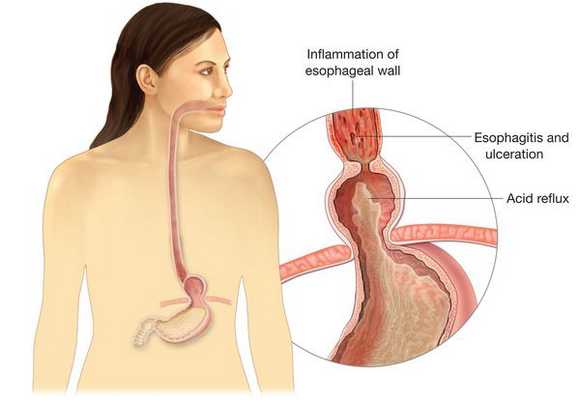
При наличии у пациента хотя бы одного из перечисленных симптомов нужно проводить фиброгастродуоденоскопию (ФГДС), а при наличии более двух — углублённое комплексное обследования с целью подтверждения или опровержения предварительного диагноза «ГПОД». [5] [6] [16]
Патогенез грыжи пищеводного отверстия диафрагмы
Рассматривая этиопатогенез ГПОД, трудно предположить его существенное отличие от патогенеза грыж иной локализации, к тому же диафрагмальная грыжа нередко обнаруживается у пожилых людей и пациентов с такими заболеваниями, как грыжа передней брюшной стенки, варикозное расширение вен нижних конечностей, дивертикул пищеварительного тракта, органоптоз, геморрой, плоскостопие и другие нарушения. Данный факт также свидетельствует о том, что у пациентов старше 60 лет диафрагмальные грыжи весьма часто сочетаются с паховыми, бедренными, пупочными грыжами или грыжей белой линии живота.
Таким образом предрасполагающими факторами грыжеобразования являются:
- процессы возрастного старения тканей;
- повышение внутрибрюшного давления по причине ненадлежащего рациона питания, ожирения, запоров, беременности и т. д.
Нарушение связочного аппарата пищевода у пациентов с ГПОД также связано с нарушением липидного обмена и дефицитом аскорбиновой кислоты в организме.
Механизм образования ГПОД следующий:
- расширение пищеводного отверстия образует своеобразные грыжевые ворота;
- повышение внутрибрюшного давления становится причиной «прохождения» внутренних органов — абдоминального отдела пищевода, прилегающей части желудка, кишечника или сальника — через «увеличившееся» пищеводное отверстие.
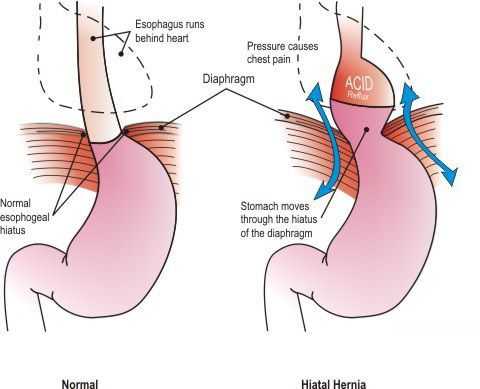
Классификация и стадии развития грыжи пищеводного отверстия диафрагмы
Классификация ГПОД строиться на анатомических особенностях:
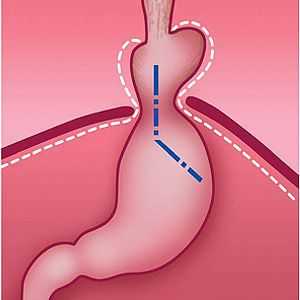
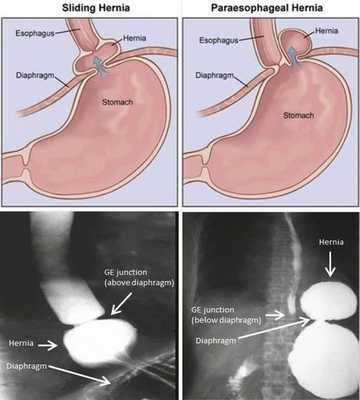
- Скользящая грыжа (аксиальная или осевая) — беспрепятственное смещение абдоминальной части пищевода, кардии и фундальной части желудка в грудную полость через расширенное пищеводное диафрагмальное отверстие и возвращение в брюшную полость (происходит в случае перемены положения тела);
- Невправимая грыжа — грыжа, «застрявшая» в грыжевых воротах и не способная продвинуться ни вперёд, ни назад.
- Параэзофагеальная грыжа — пищевод и кардия остаются на своих местах под диафрагмой, но часть желудка попадает в грудную полость и располагается близко к грудному отделу пищевода.
- Смешанный вариант ГПОД — сочетание скользящей и параэзофагеальной грыж.
По объёму проникновения желудка в грудную полость различают четыре степени тяжести ГПОД:
- ГПОД I степени (пищеводная) — проникновение в грудную полость абдоминального отдела пищевода, кардии и их расположение на уровне диафрагмы, при этом желудок прилегает к диафрагме;
- ГПОД II степени (кардиальная) — проникновение в грудную полость абдоминального отдела пищевода, при этом часть желудка находится непосредственно в области пищеводного отдела диафрагмы;
- ГПОД III степени (кардиофундальная) — расположение абдоминального отдела пищевода, кардии и части желудка непосредственно над диафрагмой; [7][12][13][17]
- ГПОД IV степени (гигантская) — расположение всех отделов желудка над диафрагмой.
Осложнения грыжи пищеводного отверстия диафрагмы
Основным осложнением ГПОД является рефлюкс-эзофагит. На фоне регулярного заброса желудочного содержимого (соляной кислоты и ферментов пищеварения) в просвет пищевода происходят воспалительные изменения пищеводной стенки, которые могут быть выражены в различной степени.
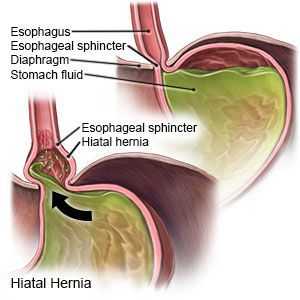
Длительное существование рефлюкс-эзофагита приводит к раковому перерождению стенки пищевода.
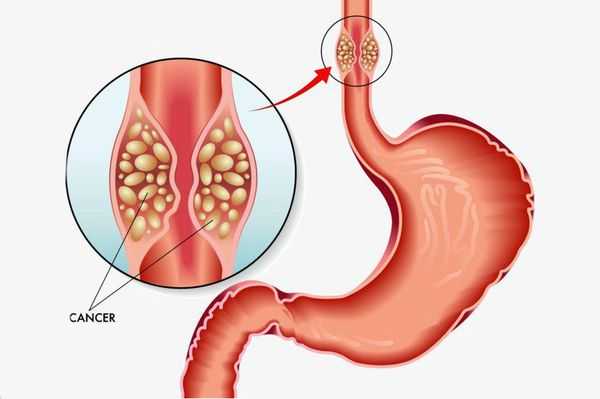
Также могут развиться такие заболевания, как хронический гастрит и пептическая язва грыжевой части желудка. Эти осложнения зачастую проявляются болями в эпигастрии, нарушением аппетита и т.д. Их симптомы обычно скрываются за клиническими проявлениями самой грыжи.
Длительное существование ГПОД способно стать причиной формирования рубцового стеноза (сужения) пищевода. Это грозит невозможностью прохождения из пищевода в желудок вначале твёрдой пищи, а при запущенных случаях не проходит и жидкая пища.
При ГПОД может развиться желудочно-кишечное кровотечение вследствие развития пептических язв, эрозий пищевода и желудка из-за постоянного заброса в пищевод желудочного сока и повреждения (эрозии) кровеносных сосудов. Также нередким осложнением ГПОД является уменьшение эритроцитов в крови (анемия). В случае острого массивного желудочного кровотечения и неустранённой кровопотери возникает гиповолемический шок и железодефицитная анемия, а в связи с атрофией фундального отдела желудка и нарушением выработки гастромукопротеина — белка, защищающего слизистую оболочку желудка — может возникнуть В12-дефицитная (пернициозная) анемия.
Очень редким осложнением ГПОД является её ущемление, некроз и перфорация стенки желудка с развитием перитонита. К ущемлению может привести абсолютно любой фактор, связанный с повышением внутрибрюшного давления — кашель (в особенности надсадный), физическая нагрузка и даже переедание.
Диагностика грыжи пищеводного отверстия диафрагмы
Для диагностики ГПОД, помимо детального расспроса пациента, используется почти все способы исследования, применяемые в гастроэнтерологии. К обязательным методам диагностики относятся:
- клиническое и рентгенологическое обследование;
- фиброэзофагогастродуоденоскопия (ФЭГДС);
- эзофаготонометрия;
- pH-метрия пищевода и желудка;
- УЗИ брюшной полости. [12][158]
Ведущими инструментальными методами считаются рентген-диагностика и ФЭГДС. [8] [16]
Рентген-диагностика
Благодаря рентгенологическому методу диагностики произведены фундаментальные исследования ГПОД, разработаны классификации, изучены различные формы данной патологии, разработан ряд показаний и противопоказаний к различным видам лечения хиатальных грыж.
Современное полное название — «Полипозиционное рентгендиагностическое исследование пищевода, желудка и двенадцатиперстной кишки с использованием жидкой взвеси сульфата бария на трахоскопе».
Данное рентгенологическое обследование позволяет достоверно диагностировать различные формы ГПОД, включая “малые” эзофагеальные грыжи, выявлять недостаточность кардии, гастроэзофагеальный рефлюкс, рефлюкс-эзофагит, исключать недостаточность кардии, связанную с нарушением пассажа пищи в нижележащих отделах ЖКТ.
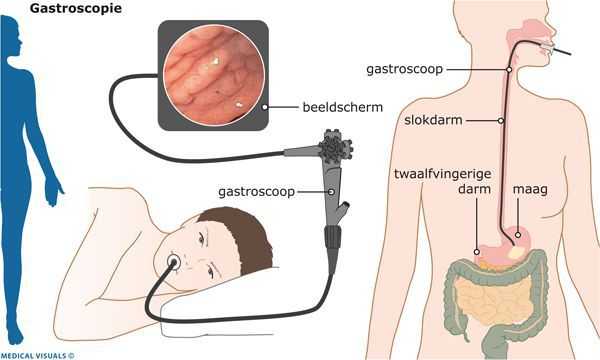
Эндоскопическая эзофагогастродуоденоскопия
В середине XX века были разработаны и широко внедрены в клиническую практику новейшие технологии в эндоскопии. Они позволили значительно расширить возможности диагностики гастроэнтерологических заболеваний.
Особенность эндоскопической эзофагогастродуоденоскопии заключается в:
- использовании гибкой волоконной оптики и создании эндоскопических приборов — фиброгастроскопов;
- высокой разрешающей способности этих приборов с возможностью проводить исследования при визуализации изображения на мониторе;
Всё это позволяет рекомендовать данный метод диагностики не только пациентам, но и населению в целом для проведения диспансеризации и выявления заболевания на ранних этапах.
Конечно же, эндоскопическая диагностика ГПОД — непростая процедура, однако врачами ФЭГДС она рассматривается в качестве скринингового метода, показанного всем пациентам, включая людей с минимальными симптомами гастроэзофагеального рефлюкса, диспепсии или дисфагии (нарушения пищеварения или глотания), а также всем, кто страдает заболеваниями пищеварительного тракта.
К основным прямым и косвенным симптомам ГПОД, обычно проявляющимся при осуществлении ФЭГДС, относятся:
- уменьшенное расстояние от передних резцов до кардии;
- уменьшенная длина абдоминального отдела пищевода;
- грыжевая полость;
- “второй вход” в желудок;
- зияние (раскрытие) кардии или её неполное смыкание;
- пролапс (выпячивание) слизистой желудка в пищевод;
- рефлюкс (обратный ток) содержимого желудка в полость пищевода;
- сегментарная дилятация (расширение) пищевода в области девятого сегмента;
- отсутствующая, слабо визуализирующаяся или размытая Z-линия;
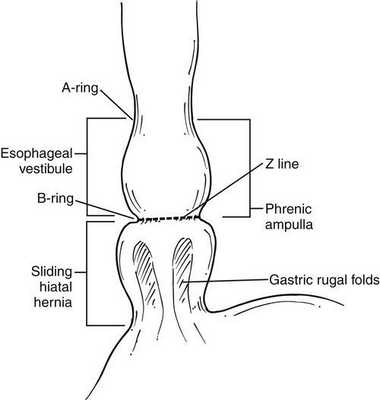
Большую часть перечисленных эндоскопических симптомов ГПОД можно выявить благодаря видеомониторированию во время ФЭГДС, что помогает установить безошибочный диагноз.
Лечение грыжи пищеводного отверстия диафрагмы
При первых проявлениях ГПОД лечение начинают с консервативных мероприятий. Чаще всего в клинике ГПОД на первый план выходят симптомы рефлюкс-эзофагита. По этой причине показано консервативное лечение, направленное в первую очередь на устранение этих клинических проявлений. Прежде всего, это рациональный режим питания и диета, дополненная медикаментозной терапией.
Лекарственные препараты при ГПОД:
- антациды — блокируют соляную кислоту в желудочном соке;
- H2-антигистаминовые средства — уменьшают количество вырабатываемой соляной кислоты;
- ингибиторы протонного насоса — также снижают выработку соляной кислоты («Омез», «Омепразол», «Гастрозол», «Ранитидин», «Пантопразол»);
- прокинетики — улучшают состояние слизистой желудка и пищевода, оптимизируют их моторику, избавляют от болевых ощущений и тошноты («Мотилак», «Мотилиум», «Метоклопрамид», «Ганатон», «Итомед», «Тримебутин»).
- витамины группы В — ускоряют регенерацию тканей желудка.
Однако единственным радикальным и самым эффективным лечением, устраняющим причины и проявления ГПОД, является хирургическое лечение.
Операция показана и при отсутствии результата или при малой эффективности от проведённой консервативной лекарственной терапии более года.
Хирургическое лечение ГПОД — это низведение желудка в брюшную полость, ликвидация ворот грыжи и выполнение антирефлюксной операции.
На сегодняшний день разработано более 50 методик оперативного лечения данного заболевания, и в каждом случае врач-хирург индивидуально выбирает оптимальную для пациента методику.
В настоящее время распространённым методом оперативного лечения ГРОД является лапароскопическая фундопликация по Ниссену с задней крурорафией (ушивание ножек диафрагмы). Данный метод считается наиболее адекватным способом восстановления барьерной функции желудочно-пищеводного перехода.
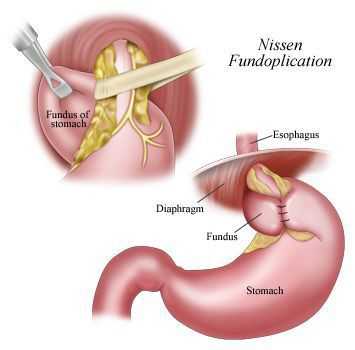
Малая травматичность с выраженным косметическим эффектом, снижение послеоперационных осложнений, ранняя реабилитация и другие факторы делают оперативные вмешательства через лапароскопические доступы операциями выбора в лечении ГПОД и их осложнений. [12] [14] [15] [19] [20]
Прогноз. Профилактика
Прогноз заболевания простой: чем раньше оно обнаружено, установлен диагноз и проведено лечение, тем его проще лечить, и, соответственно, улучшаются результаты терапии. Чем выше стадия заболевания и больше осложнений, тем хуже отдалённые результаты: меньше выживаемость.
Пациенты с диагностированной ГПОД подлежат диспансерному (динамическому) наблюдению у врача-гастроэнтеролога. Людям с таким диагнозом врачи рекомендуют:
Эзофагит
Эзофагит - это поражение слизистой оболочки пищевода воспалительного характера. Проявлениями эзофагита могут служить жгучая боль за грудиной, нарушения глотания, изжога, повышенная саливация. Осложнением эзофагита могут явиться пептическая язва, стеноз, перфорация пищевода, болезнь Барретта. Диагностический минимум состоит из проведения эзофагоскопии, эндоскопической биопсии и рентгенографии пищевода. Лечение назначается с учетом этиологии эзофагита; включает диету, медикаментозную терапию, физиотерапию; при необходимости – хирургическое лечение сужения пищевода (бужирование, рассечение рубцовых стриктур и др.).
МКБ-10
Эзофагит – воспалительное заболевание стенки пищевода острого или хронического течения. При эзофагите воспалительный процесс развивается во внутренней, слизистой оболочке пищевода и при прогрессировании может поражать более глубокие слои. Среди заболеваний пищевода эзофагит является наиболее частым, в 30-40% случаев заболевание может протекать без выраженной симптоматики.
Эзофагиты могут быть следствием различного рода повреждений слизистой пищевода или развиться вследствие инфекционного поражения, гастрита, заброса желудочного сока (иногда с желчью) из желудка. Эзофагит вследствие рефлюкса (заброса) желудочного содержимого выделяется как отдельное заболевание – гастроэзофагеальная рефлюксная болезнь.
Причины эзофагита
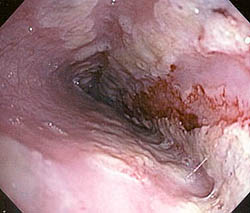
Острый эзофагит развивается вследствие повреждающего фактора кратковременного действия:
- острые инфекционные процессы (грипп, грибковое поражение, дифтерия и др.);
- физическое повреждение (ожог, травмирование при введении зонда, повреждение инородными телами);
- химический ожог (повреждение едкими химическими веществами);
- аллергическая реакция на пищевые продукты (как правило, сочетается с другими признаками аллергии).
Наиболее тяжелыми бывают повреждения пищевода после ожогов. В патогенезе инфекционного эзофагита основным фактором развития воспаления считается снижение иммунных свойств организма.
Причины развития хронических эзофагитов также разнообразны:
- алиментарный эзофагит (употребление очень горячей, острой пищи, крепкого алкоголя);
- профессиональный эзофагит (работа, связанная с вдыханием паров едких химических веществ);
- застойный эзофагит (раздражение слизистой остатками скопившейся пищи при разного рода затруднениях эвакуационной функции пищевода);
- аллергический эзофагит (развивается в связи с пищевой аллергией);
- дисметаболический эзофагит (связан с нарушениями обмена – гиповитаминозами, недостаточностью микроэлементов и тканевой гипоксией, продолжительной интоксикацией организма и т. п.);
- идиопатический ульцерозный эзофагит (особая форма хронического воспаления пищевода неясной этиологии, морфологически подобная язвенным колитам и гранулематозу пищевода (неспецифический регионарный стенозирующий эзофагит).
В качестве отдельного заболевания выделяют пептический, или рефлюкс-эзофагит. Он развивается вследствие гастроэзофагеального рефлюкса (заброса желудочного содержимого в пищевод). Иногда сочетается с дуодено-гастральным рефлюксом. Рефлюкс из желудка в пищевод может возникать по следующим причинам: недостаточность кардии (нижнего пищеводного сфинктера); хиатальная грыжа (грыжа пищеводного отверстия диафрагмы); недостаточная длина пищевода.
Классификация
Эзофагит по течению может быть острым, подострым и хроническим. По характеру воспалительного процесса и его выраженности в гастроэнтерологии различают катаральный, отечный, эрозивный, псевдомембранозный, геморрагический, эксфолиативный, некротический и флегмонозный эзофагиты.
Катаральный и отечный эзофагит (наиболее часто встречающиеся формы) ограничиваются гиперемией слизистой и ее отеком. При остром инфекционном процессе, а также химических и тепловых ожогах пищевода возможно развитие эрозий слизистой оболочки (эрозивный эзофагит). При тяжелом течении инфекции нередко происходит развитие некротической формы. Геморрагический эзофагит сопровождается кровоизлияниями в стенку пищевода. При псевдомембранозной форме фиброзный экссудат не сращен с подслизистой тканью в отличие от эксфолиативного эзофагита. Флегмона пищевода, как правило, развивается при повреждении стенки пищевода инородным телом.
По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит. Классификация эзофагита по степени поражения имеет различия для острого и хронического течения заболевания. Острые эзофагиты и ожоги пищевода делят на три степени:
- поверхностное поражение без эрозивных и язвенных дефектов;
- поражение всей толщи слизистой с язвенными дефектами и некрозом;
- поражение распространяется на подслизистые слои, образуются глубокие дефекты с возможностью перфорации стенки пищевода, кровотечения. После залечивания возможно образование рубцовых стриктур.
Хронический эзофагит по выраженности поражения стенки делят на 4 степени согласно классификации Савари и Миллера (классификация эндоскопических признаков хронического эзофагита):
- гиперемия без эрозивных дефектов в дистальных отделах;
- разрозненные мелкие эрозивные дефекты слизистой;
- эрозии слизистой сливаются друг с другом;
- язвенное поражение слизистой, стеноз.
Выраженность симптоматики при остром эзофагите имеет прямую зависимость от выраженности воспалительного процесса в слизистой пищевода. При катаральной форме эзофагит может протекать без клинических симптомов, только иногда проявляясь повышенной чувствительностью пищевода к горячей или холодной пище. Тяжелые формы эзофагита проявляются выраженным болевым симптомом (острая, сильная, жгучая боль за грудиной, отдающая в шею и спину), расстройством глотания (дисфагия) из за сильной боли, изжогой, повышенным слюноотделением.
В крайне тяжелых случаях – кровавая рвота вплоть до шокового состояния. Тяжело протекающий эзофагит спустя неделю может смениться периодом мнимого благополучия (резкое стухание симптомов, возможно даже употребление твердой пищи), но без адекватного лечения спустя несколько недель (до 3-х месяцев) заживления тяжелых дефектов пищеводной стенки может привести к образованию грубых рубцов и стеноза, что приведет к прогрессированию дисфагии и регургитации пищи.
Симптомы хронического эзофагита
При рефлюкс-эзофагите основным клиническим проявлением является изжога (жжение в области эпигастрия и за грудиной). Как правило, изжога усиливается после приема жирной, острой пищи, кофе, газированных напитков. Переедание также способствует развитию симптоматики. Другими вероятными симптомами могут быть: отрыжка (воздухом, кислым, горьким с примесью желчи); ночью может проявляться регургитация. Нередки присоединения расстройств дыхания, ларингоспазм, бронхиальная астма, частые пневмонии. Симптомы нарушения дыхания проявляются, как правило, ночью, в горизонтальном положении тела.
Хронический эзофагит может протекать с болями за грудиной в районе мечевидного отростка, иррадиирующими в спину и шею. Для хронического эзофагита характерна умеренная выраженность болевого симптома.
У детей первого года жизни недостаточность сфинктера пищевода можно диагностировать по многократным умеренным срыгиваниям сразу после кормления в горизонтальном положении. При упорных срыгиваниях могут развиться симптомы гипотрофии.
Осложнения
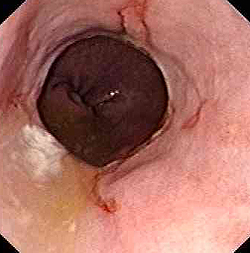
Осложнениями эзофагитов могут стать следующие заболевания и состояния:
- пептическая язва пищевода (часто развивается при болезни Баррета), характеризуется образованием глубокого дефекта стенки пищевода, может вести к грубому рубцеванию и укорочению пищевода;
- сужение (стеноз) просвета пищевода (ведет к нарушению прохождения пищи в желудок, снижению массы тела);
- прободение стенки пищевода (перфорация) – осложнение, опасное для жизни, требует срочного хирургического вмешательства;
- гнойные осложнения эзофагита – абсцесс, флегмона (как правило, являются следствием повреждения пищевода инородным телом);
- болезнь Барретта (при продолжительном рефлюкс-эзофагите без адекватного лечения развивается перерождение эпителия пищевода – метаплазия). Пищевод Баррета – предраковое состояние.
Диагностика
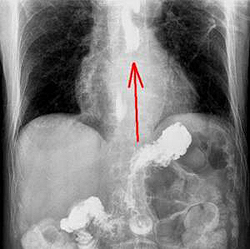
Если острый эзофагит проявляется клинической симптоматикой, то диагностика этого заболевания, как правило, не составляет проблем – локализация болевого симптома весьма специфична и характерна. Опрос позволяет выявить вероятную причину развития эзофагита. Для подтверждения диагноза используется:
- Эзофагоскопия. Показывает изменения в слизистой, их выраженность. Проведение эндоскопического обследования пищевода проводят не ранее чем на шестой день после проявления выраженной клинической картины. Показания для эндоскопического обследования выявляются индивидуально. При необходимости берут эндоскопическую биопсию слизистой и исследуют гистологически.
- Манометрия. Нарушения моторной функции пищевода выявляются с помощью эзофагоманометрии.
- Рентген.Рентгенография пищевода позволяет выявить изменения контуров пищевода, изъязвления, отек стенки и скопление слизи.
Лечение эзофагита
Острый эзофагит
Эзофагит вследствие химического ожога требует срочного промывания желудка для удаления химического агента. Для лечения легких форм острых эзофагитов больным рекомендовано воздерживаться от приемов пищи 1-2 дня, медикаментозное лечение заключается в приеме антацидов и препаратов группы фамотидина. После начала питания исключают продукты, способные повредить слизистую (алкоголь, кофе, горячая, острая, грубая пища) и пища, активизирующая выработку желудочного сока (шоколад, жирные продукты). Всем больным эзофагитом рекомендован отказ от курения.
При тяжелом протекании болезни - бережное питание вплоть до отказа от энтерального питания, обволакивающие и гелевые антацидные препараты. При выраженной интоксикации проводится инфузионная терапия с помощью дезинтоксикационных растворов. Для подавления инфекционного процесса показана антибиотикотерапия.
При язвенном эзофагите с выраженным болевым симптомом прописано обезболивание и противопоказано промывание желудка. При безуспешности массированного лечения антибиотиками очагов гнойного воспаления (флегмона, абсцесс) – хирургическая санация. Также показанием к хирургическому лечению эзофагита является развитие тяжелой стриктуры пищевода, не поддающейся дилатации.
Хронический эзофагит
В терапии хронического эзофагита основное значение играет устранение фактора его возникновения. Важнейшей составляющей лечения является строгое соблюдение диеты и режима питания и образа жизни. Рекомендации по диете в период острых клинический проявлений: употребление умеренного количества мягкой протертой пищи комнатной температуры. Исключение из рациона продуктов, оказывающих раздражающее действие на слизистую – острые, жирные, жареные, газированные, алкоголесодержащие продукты. Также исключают пищу, содержащую большое количество клетчатки.
Больным эзофагитом необходимо отказаться от курения и приема лекарственных препаратов, влияющих на тонус сфинктера пищевода (седативные препараты, транквилизаторы, теофиллин, простагландины и т. п.). Также следует отказаться от приемов пищи не менее чем за полтора-два часа до сна, не принимать горизонтальное положение после еды, не проводить много времени наклонясь. Спать рекомендуется на приподнятом изголовье. Терапия хронического эзофагита:
- препараты, снижающие кислотность желудочного сока (антациды – оптимальным выбором являются гелевые антациды с анестетиками, ингибиторы протоновой помпы, блокаторы Н2-гистаминовых рецепторов);
- препараты, усиливающие тонус кардии (нижнего сфинктера пищевода и ускоряющие продвижение пищевого комка из желудка в двенадцатиперстную кишку (блокаторы дофа-рецепторов и холиномиметики).
- при рефлюкс-эзофагите хороший результат дает амплипульстерапия;
- снижение болевого синдрома достигается сеансами электрофореза ганглиоблокаторов;
- грязелечение и бальнеотерапия.
При тяжелом течении рефлюкс-эзофагита со стриктурами, язвами и стенозом физиотерапия противопоказана. Операции при стенозе пищевода заключаются в эндоскопическом рассечении стриктур, расширении или бужировании пищевода. По показаниям проводится резекция и пластика пищевода.
Прогноз и профилактика
При отсутствии осложнений (стеноз, перфорации, кровотечение, воспаление средостения и т. п.) прогноз благоприятен. Важным фактором в перспективе излечения эзофагита является строгое соблюдение режима питания, образа жизни и рекомендаций по диете.
Профилактика эзофагитов подразумевает избегание причин его развития – ожогов горячей пищей, химическими веществами, повреждений инородными телами и т. п. Профилактика хронического эзофагита – регулярное диспансерное обследование у гастроэнтеролога и при необходимости – лечение. Больным хроническим эзофагитом в качестве профилактики обострений показано санаторно-курортное лечение.
Читайте также:
