Клиренс шейного отдела позвоночника. Методика
Добавил пользователь Валентин П. Обновлено: 29.12.2025
Клиренс шейного отдела позвоночника. Методика
У всех пострадавших с множественной травмой необходимо достоверно исключить повреждение шейного отдела позвоночника, что определяют понятием «клиренс шейного отдела». В отличие от широко распространенного заблуждения, клиренс не подразумевает выявление, оценку тяжести и/или выбор оптимального способа лечения; клиренс направлен только на подтверждение факта отсутствия у пострадавшего травмы указанной локализации. «Шейный клиренс» прежде всего означает тщательную клиническую оценку позвоночника в его шейном отделе, в то время как лучевая визуализация является дополняющей, и выполняется только по показаниям.
Предпочтительно как можно раньше доказать отсутствие травмы данной локализации, не забывая о том, что основное значение клиренса состоит не в быстроте, а в достоверности полученного результата.
Основное значение клиренса шейного отдела заключается в повышении оперативности и точности оценки полного травматологического статуса пострадавшего. Когда удается надежно исключить травму, можно отменить превентивную защиту позвоночника на уровне шеи и не проводить связанных с шейным отделом дополнительных вмешательств диагностического или терапевтического характера, что позволяет врачу сконцентрироваться на других аспектах оценки состояния пациента.
Тем не менее, в неотложных ситуациях не всегда предоставляется возможность убедительно исключить повреждение. При таких условиях пациенты нуждаются в продленной иммобилизации до тех пор, пока не будет сделан окончательный вывод о наличии или отсутствии травмы в шейном отделе позвоночника.
Заключение о состоянии шейного отдела можно дать только после исчерпывающего клинического обследования, проведение которого возможно в тех случаях, когда пострадавший находится в сознании, ориентирован и контактен. В этой связи врачу необходимо определить уровень нарушения сознания больного по шкале комы Глазго (ШКГ), в соответствии с которой выделяют шесть степеней сознания, начиная от полной ориентации до глубокой комы.
Ясное сознание больного (> 14 баллов) позволяет получить достоверные сведения, касающиеся обстоятельств травмы, физикального исследования и всех прочих диагностических процедур.
Даже если данные, полученные с помощью лучевых методов исследования, не свидетельствуют о патологических изменениях, отсутствие травмы не может быть неопровержимо доказано до тех пор, пока пациент не сможет участвовать в диагностическом процессе.
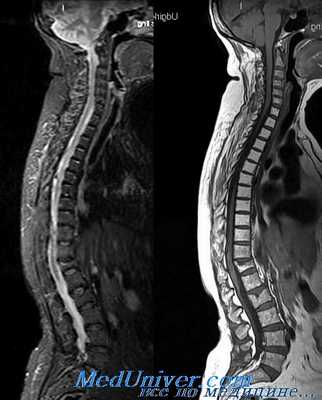
Исходя из возможности врача достоверно выполнить клиническое обследование, пострадавшие могут быть отнесены к одной из трех клиренс-групп.
Группа I — пациенты, у которых диагноз повреждения шейного отдела может быть снят, опираясь только на данные клинического обследования, без проведения дополнительной визуализации; группа II — пациенты, у которых исключить травму удается при подкреплении данных клинического обследования отрицательным результатом диагностической визуализации; к группе III относятся пациенты, которым невозможно провести клиническое обследование при поступлении и провести клиренс, даже в случае отрицательного результата методов визуализации.
Группа I. Пациенты этой группы должны соответствовать следующим пяти критериям: 1) ясное сознание; 2) отсутствие интоксикации; 3) отсутствие болезненности при пальпации по линии остистых отростков шейных позвонков; 4) отсутствие очагового неврологического дефицита; 5) отсутствие болезненной отвлекающей внимание травмы. В рандомизированном проспективном общенациональном исследовании по неотложной рентгендиагностике (NEXUS), охватившем 34069 пациентов, показано, что только на основании физикального исследования можно достоверно исключить серьезную травму шейного отдела у пациентов в сознании.
То же самое было подтверждено и другими исследованиями. Как следует из тех же исследований, у многих пострадавших при поступлении в клинику сохраняется ясное сознание, в связи с чем клинический клиренс потенциально возможен. Успешно проведенный клиренс позволяет избежать дополнительных диагностических процедур и отменить обязательную иммобилизацию шейного отдела позвоночника.
Группа II. У пациентов, находящихся в сознании и полностью ориентированных, но с симптоматикой боли и напряжения в области шеи, а также с выявленным неврологическим дефицитом и сниженной двигательной активностью, правильная интерпретация клинических данных требует дополнительных диагностических вмешательств. К этой группе больных в равной степени относят и тех, кто имеет отвлекающую внимание травму или заболевание шейного отдела позвоночника в анамнезе.
Из дополнительных диагностических исследований обычно выполняют рентгенографию в трех проекциях (переднезадней, боковой, и снимок через открытый рот для визуализации зубовидного отростка) и, при необходимости, КТ или МРТ. Рентгенография в боковой проекции со сгибательно-разгибательными пробами назначается только при отсутствии эффекта от непродолжительной (как правило, две недели) симптоматической терапии и обычно не рекомендуется в случаях острой травмы.
Пострадавшие, поступающие в ясном сознании, но с клиникой частичного или полного неврологического дефицита, должны рассматриваться как имеющие повреждение шейного отдела и поэтому нуждающиеся в рентгенологической диагностике. Для исключения нестабильности и/или травмы позвоночника и ответа на вопрос, является ли дефицит следствием повреждения спинного мозга, нервного корешка или периферического нерва, требуется исчерпывающее диагностическое обследование.
Во время процесса врач должен неукоснительно соблюдать принцип превентивной защиты позвоночника любым из возможных способов, даже если на основании первичной оценки предполагается полный неврологический дефицит. Во всех случаях для выявления и определения тяжести травмы назначают обзорную рентгенографию и отвечающие современным требованиям визуализирующие исследования. При наличии показаний необходимо в неотложном порядке выполнить профилактические мероприятия, такие как введение стероидных препаратов в больших дозах. Наличие частичного или полного неврологического дефицита предполагает проведение повторных исследований, чтобы документально подтвердить прогрессирование или регресс неврологической симптоматики.
Группа III. В отношении травматологических больных с нарушением сознания рекомендуется строго придерживаться принципа внешней фиксации и/или упреждающей стабилизации шейного отдела позвоночника. Во всех случаях требуется проведение рентгенологической диагностики, целью которой является не окончательное исключение повреждения, а его обнаружение. Исследование должно начинаться с серии рентгенограмм в трех стандартных проекциях с последующим, при наличии показаний, выполнением компьютерной или магнитно-резонансной томографии.
Если результаты визуализации положительные, то следует принять меры в соответствии со стандартами оказания помощи пациентам с такой травмой, которая безусловно заслуживает особого внимания. В случае отрицательного результата врач проявит предусмотрительность, если продолжит соблюдать все меры безопасности в отношении шейного отдела позвоночника до тех пор, пока у пациента не восстановится сознание для участия в дополнительном клиническом обследовании. Как следует из некоторых публикаций, отрицательные результаты таких чувствительных методов исследования, как КТ или МРТ, позволяют с большой точностью исключить травму шейного отдела у данной категории больных.
Тем не менее, по убеждению авторов данного материала, клиренс нельзя признать окончательным, если пострадавший находится без сознания, а отсутствие повреждения не подтверждено физикальным исследованием.
Отнесение пострадавших к одной из этих трех клинических групп в значительной степени повышает результативность клиренса. На практике диагностика травмы шейного отдела позвоночника является главной и не всегда легко решаемой проблемой, но умение исключить повреждение представляется гораздо более сложной задачей и свидетельствует о высоком классе специалиста. Методы визуализации являются более чувствительными в плане обнаружения травмы шейного отдела, но не специфичными для ее исключения, поэтому не могут заменить тщательно выполненного клинического обследования и подтвердить достоверность клиренса.
Вместе с тем, эффективность визуализирующих исследований возрастает, если объединить их результаты с данными клинической оценки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лучевая диагностика травм позвоночника. Методы
По протоколу ATLS (жизнеобеспечение пострадавших в первые часы травмы) при подозрении на травму позвоночника первичная клиническая оценка должна предшествовать соответствующему радиологическому исследованию. Как следует из публикаций, неконтактирующие многоуровневые повреждения позвоночника встречаются в 4,5-16,7% от всех случаев травмы позвоночного столба.
Надлежащее визуализирующее исследование позволяет определить характер повреждения и избежать несвоевременной диагностики и медицинской помощи. Рентгенологическая оценка шейного отдела начинается с рентгенографии в боковой «cross table» (горизонтальное направление пучка рентгеновских лучей; пациент в горизонтальном положении на спине) проекции (CTLV), которая позволяет обнаружить 70-79% всех повреждений.
Боковой снимок должен отображать весь шейный отдел, включая шейно-грудной переход. Добавление снимков в переднезадней проекции и снимков через рот повышает результативность обзорной рентгенографии до 90-95%. Повреждения шейного отдела преимущественно касаются С2 позвонка и С5-С6 двигательного сегмента.
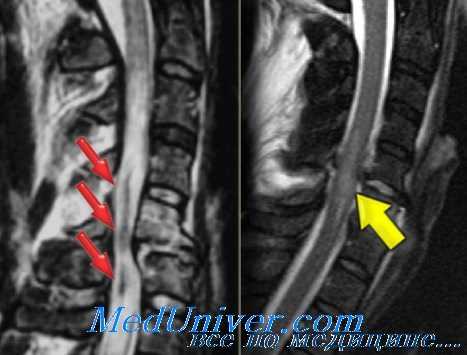
Диагностике нестабильности позвоночника во многом способствует рентгенография с нагрузочными флексионно-экстензионными пробами, но в экстренных ситуациях ее нельзя рассматривать как метод выбора. В большинстве случаев из-за мышечного спазма пациенты с острой травмой не в состоянии произвольно и в полном объеме выполнить сгибание и разгибание позвоночника.
При отрицательных результатах обзорных снимков и сохраняющейся клинической симптоматике функциональная рентгенография назначается через 2-3 недели после травмы.
Всем пациентам с множественной травмой, с нарушением сознания или неврологическими расстройствами показана рентгенография грудного и поясничного отделов позвоночника. Чувствительность визуализирующих исследований повышается при использовании спиральной КТ. Сочетание обзорной рентгенографии со спиральной КТ зарекомендовало себя как быстрый и чувствительный способ диагностики повреждений шейного отдела позвоночника у пациентов с нарушением психического статуса.
КТ используют для более отчетливой визуализации сложных для рентгенологической диагностики переходных зон и уточнения предполагаемой на основании рентгенограмм области повреждения.
Срочное проведение КТ необходимо во всех случаях получения рентгенограмм, не соответствующих клинической симптоматике или не позволяющих прийти к однозначному заключению. В экстренном порядке выполняется КТ головы всем пациентам с нарушением неврологического статуса вследствие закрытой черепно-мозговой травмы, а при необходимости зону исследования можно расширить, с включением в нее шейного отдела позвоночника.
Срочное выполнение МРТ показано всем пациентам с неврологическим дефицитом, несогласующимися уровнями скелетной и неврологической травмы и прогрессированием неврологических расстройств. Несмотря на отрицательные результаты обзорных снимков, МРТ может оказаться незаменимой для определения повреждений задних связочных структур. Тем не менее, МРТ не относится к рутинным методам при политравме, так как эти пациенты часто нуждаются в применении вспомогательных устройств (дыхательная аппаратура, шины для иммобилизации конечностей, помпы для внутривенных инфузий), которые могут повлиять на магнитное поле.
Неотложная иммобилизация позвоночника при травме. Принципы
Для сравнения, наложение halo-аппарата является более сложной процедурой, часто требующей участия, по меньшей мере, двух человек и обычно занимающей больше времени. Тем не менее, преимущество halo-методики заключается в возможности стабилизации в трех плоскостях. Независимо от метода иммобилизации, предпочтительно, чтобы материалы, из которых изготовлены скоба или halo-аппарат, не препятствовали проведению КТ и/или МРТ.
В острых случаях рассматривается вопрос о репозиции переломов и вывихов шейных позвонков путем осевого вытяжения, направленного на коррекцию деформации, консервативную декомпрессию травмированных нервных образований и временную стабилизацию позвоночника. Вытяжение должно быть начато сразу после выявления деформации на рентгенограммах.
Срочность вмешательства основана на экспериментальных исследованиях травмы спинного мозга, согласно которым определено 6-8 часовое окно, в рамках которого выполненная декомпрессия способствует регрессу неврологической симптоматики. Определенные разногласия существуют по вопросу целесообразности проведения МРТ для исключения выпадения межпозвоночного диска перед наложением вытяжения.
Не так давно авторы ретроспективного исследования по выявлению риска ухудшения неврологического статуса после ранней закрытой репозиции при травме шейных позвонков пришли к заключению, что выпадение и разрыв диска могут явиться следствием всех типов травматических переломов с подвывихами в шейном отделе позвоночника.
Как оказалось, случаи ухудшения неврологического статуса после закрытого вправления были редкостью среди пациентов данной категории, и ранняя закрытая репозиция без предварительного МРТ была признана обоснованной у пострадавших, поступающих с выраженным двигательным дефицитом.
Вытяжение шейного отдела позвоночника с помощью скобы проводят под контролем врача с неоднократным мониторингом неврологического статуса пострадавшего. После добавления груза необходимо провести рентгенологический контроль в боковой проекции для предупреждения перерастяжения. Обычно вес груза увеличивают постепенно, исходя из того, что на голову требуется около 4,5 кг и по 2,25 кг на каждый позвонок до уровня повреждения. Максимальный вес груза, который можно безопасно использовать, четко не определен.
Независимо от конечного результата, первоочередным требованием является уменьшение груза до 4,5-7 кг сразу после подтвержденного достижения репозиции.
Иммобилизация грудо-поясничного отдела может быть первоначально достигнута постельным режимом, при этом повороты пациента производят методом перекатывания. Кроме того, повреждения на этом уровне можно стабилизировать жестким ортезом, который во многих случаях является окончательным лечением.
Симптомы и лечение синдрома позвоночной артерии при шейном остеохондрозе
При тяжелом течении шейного остеохондроза может возникнуть синдром позвоночной артерии (СПА). Клинически он проявляется мучительными головными болями, головокружениями, приступами рвоты, снижением остроты слуха, кратковременными вспышками, искрами в глазах. Пациентам показано консервативное лечение с использованием венотоников, ноотропов, средств для улучшения кровообращения. При его неэффективности проводится хирургическое вмешательство.
Описание патологии
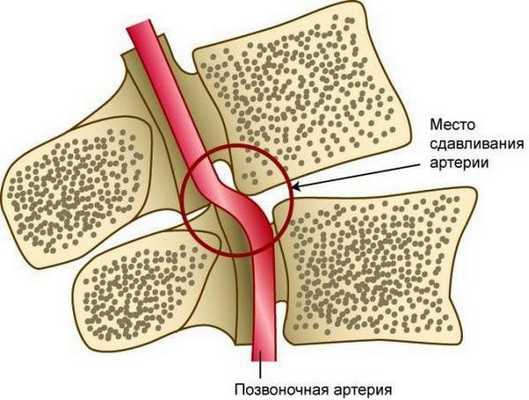
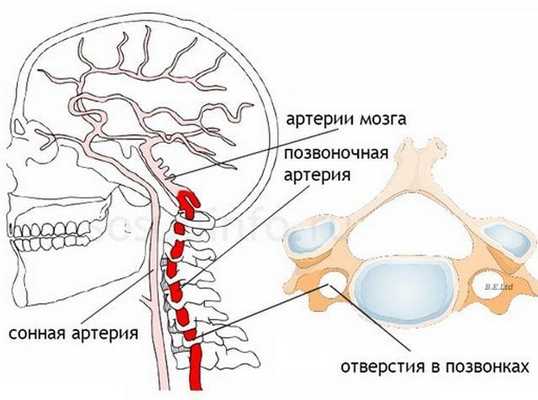
Синдромом позвоночной артерии называется комплекс симптомов, возникающий в ответ на уменьшение просвета одной из двух позвоночных артерий и одновременного поражения ее нервного сплетения. Этот кровеносный сосуд снабжает кислородом и питательными веществами все отделы головного мозга. Из-за их образующегося дефицита включаются компенсаторные механизмы, провоцирующие головные боли, подъем артериального давления, зрительные и слуховые расстройства.
Причины возникновения
Синдром позвоночной артерии появляется на 2—3 стадии шейного остеохондроза. На этом этапе происходит деформация тел позвонков с формированием костных наростов (остеофитов). Разрушенные межпозвонковые диски постепенно смещаются за пределы позвоночного канала, что характерно для протрузий и межпозвоночных грыж. Остеофиты и грыжевые выпячивания давят на позвоночную артерию, ухудшая кровоснабжение головного мозга.
Просвет сосуда может уменьшаться из-за постоянной спазмированности мышц — ответной реакции на нестабильность шейных позвоночных сегментов, ущемление спинномозговых корешков. Сдавление артерии происходит и при образовании воспалительного отека после травмирования мягких тканей острыми костными наростами.
Врожденные
Помимо остеохондроза, причиной синдрома становятся врожденные аномалии шейного отдела позвоночника. Сужение просвета позвоночной артерии может быть спровоцировано неправильным строением артериального русла, наличием дополнительных ребер, фиброзно-мышечной дисплазией, извитостью и перегибами артерий.
Приобретенные
Из сосудистых заболеваний синдром возникает на фоне атеросклероза, артериальной гипертензии или тромбоза, системных васкулитов, эмболии, артериита. Причинами уменьшения диаметра сосуда становятся спондилез, сколиоз, предшествующие травмы шейного или грудного отдела позвоночника, формирование злокачественных или доброкачественных опухолей, послеоперационные рубцы.
Симптоматика заболевания
Клинические проявления сдавления позвоночной артерии могут довольно существенно отличаться у разных пациентов. Вертебрологи и неврологи выделяют несколько основных синдромов, составляющих СПА.

| Основные признаки синдрома позвоночной артерии | Характерные особенности |
| Базилярная мигрень | Головные боли в области затылка, нарушение координации движений, приступы рвоты, не связанные с приемом пищи, шум в ушах, нарушение произношения, появления мерцающих пятен или радужных полосок |
| Синдром Барре-Льеу | Боли в области шеи, распространяющиеся на затылок, зрительные и слуховые расстройства, головокружения, цефалгия (головная боль), усиливающаяся после сна, при поворотах или наклонах головы |
| Вестибуло-атактический синдром | Выраженные головокружения при поворотах головы, приступы рвоты, потемнение в глазах, пошатывание, неустойчивость во время движения, нарушение равновесия |
| Офтальмический синдром | Выпадения зрительных полей временного характера, появление в глазах кратковременных вспышек, искр, покраснение глазных яблок, их болезненность, ощущение «песка в глазах» |
| Вестибуло-кохлеарный синдром | Головокружения, ощущение неустойчивости, постоянный или преходящий шум в ушах, легкая тугоухость, паракузия, при которой звук лучше воспринимается в шумной обстановке, а не в тишине |
| Синдром вегетативных расстройств | Приливы жара или озноб, повышенная потливость, похолодание стоп и кистей, одышка, перепады артериального давления, учащенное сердцебиение, расстройство сна |
| Транзиторные ишемические атаки | Шаткость ходьбы, неустойчивость, головокружение, нечеткость речи, нарушения координации движений и способности поддерживать позу |
| Синдром Унтерхарншайдта | Кратковременные обморочные состояния при резком повороте головы или ее долгом нахождении в одном положении, последующая слабость в руках и ногах |
| Дроп-атаки | Резкая слабость, обездвиженность рук и ног, заканчивающаяся внезапным падением |
Диагностика
Первичный диагноз может быть выставлен неврологом на основании жалоб пациента, характерным признакам вегетативных расстройств, данных анамнеза. Проводятся функциональные тесты для выявления дискоординации, неустойчивости в положении стоя со сдвинутыми вместе стопами, с закрытыми глазами и вытянутыми прямо перед собой руками (поза Ромберга). К обследованию пациента подключаются отоларинголог, офтальмолог, вестибулолог.

Ультразвуковая допплерография
УЗДГ сосудов шеи и головы используется в основном для определения скоростных характеристик кровотока. Исследование помогает оценить проходимость позвоночных артерий, направление, характер движения крови. Ультразвуковая допплерография доступна, не несет какой-либо лучевой нагрузки. При ее проведении контраст не применяется, поэтому побочные проявления процедуры полностью исключены.
Магнитно-резонансная томография наиболее информативна для оценки состояния мягкотканных структур. Она применяется для обнаружения травм, злокачественных и доброкачественных опухолей. По результатам МРТ можно выявить воспалительные или деструктивно-дегенеративные процессы, протекающие в шейном отделе позвоночника. Исследование проводится для диагностирования сужения позвоночного канала, деформации позвонков и изменений околопозвоночных тканей, определения участков спинного мозга с ухудшенным кровоснабжением.
Рентген
Исследование проводится с использованием функциональных проб в двух проекциях для обнаружения вертебральных патологий — спондилеза, гипермобильности, подвывихов шейных суставных отростков, аномалий строения. Рентгенография наиболее информативна при остеохондрозе. На полученных изображениях отчетливо визуализируется уменьшение промежутков между позвонками, изменение их формы с образованием остеофитов.
Анализ крови
Результаты клинического анализа крови помогают оценить общее состояние здоровья пациента. На протекающий в организме воспалительный процесс указывает повышенная скорость оседания эритроцитов. Биохимические исследования обычно показаны при подозрении на системные патологии, например, ревматоидный артрит. Устанавливаются уровни сиаловых кислот, антинуклеарных антител, ревматоидного фактора.
Методы лечения
При остром нарушении мозгового кровообращения при синдроме позвоночной артерии требуется неотложная госпитализация больного. В остальных случаях лечение проходит в стационаре или амбулаторно по составленной неврологом терапевтической схеме. Пациентам назначается ношение воротников Шанца различной степени жесткости в течение дня. Эти ортопедические приспособления удерживают поврежденные диски и позвонки в физиологичном положении, предупреждают ущемление ими позвоночной артерии. Во время дневного и ночного отдыха воротник обязательно снимается.
Медикаментозная терапия
Пациентам с СПА назначаются препараты различных клинико-фармакологических групп, в том числе для лечения шейного остеохондроза. Для устранения отеков, усугубляющих компрессию позвоночной артерии, применяются средства с троксерутином и диосмином. Восстановить оптимальный кровоток помогает прием Трентала, Винпоцетина, Нимодипина, Циннаризина. В терапевтические схемы также включаются:
- нейропротекторы — Милдронат, Триметазидин, Пирацетам;
- препараты с витаминами группы B — Комбилипен, Мильгамма, Нейромультивит;
- спазмолитики — Баралгин, Спазган, Максиган; — Сирдалуд, Баклосан, Мидокалм.

Для предупреждения рецидивов остеохондроза, частичного восстановления поврежденных тканей рекомендован длительный прием хондропротекторов — это Терафлекс, Структум, Артра, Дона.
Физиотерапия
С первых дней лечения пациентам назначаются физиотерапевтические процедуры. Они не только стимулируют улучшение мозгового кровообращения, но и усиливают эффект от курсового приема препаратов. Физиотерапевтические мероприятия безболезненны, хорошо сочетаются между собой, оказывают длительное положительное воздействие на организм человека, не провоцируют побочных реакций при правильном проведении.
Процедуры
Наиболее востребованы при СПА, возникшем на фоне шейного остеохондроза, диадинамотерапия, УВЧ-терапия, лазеротерапия, магнитотерапия, ударно-волновая терапия. Пациентам назначаются до 10 процедур для улучшения кровоснабжения поврежденных тканей и всех отделов головного мозга кислородом и питательными веществами. Используемые при проведении процедур физические факторы (ультразвуковые колебания, импульсы электрического тока) способствуют ускорения лимфооттока и восстановительных процессов.
Если СПА сопровождается болями в шее и затылке, то используется электрофорез или ультрафонофорез с анальгетиками, анестетиками.
Массаж
В терапии СПА применяется классический, точечный, вакуумный массаж. Но особенно полезен миофасциальная массажная методика, которая направления на устранение патологического напряжения мышц шеи и плечевого пояса. Массажист воздействует на мышечные волокна, края сухожилий, места прикрепления мышц, фасций. Прежде чем приступать к процедуре, он пальпаторно определяет триггерные участки — зоны напряжения, области выраженной болезненности, сформировавшиеся в мышечных тканях мелкие округлые уплотнения.
Упражнения
Для снятия тонического напряжения мышц шеи применяется постизометрическая релаксация — сочетание мягкой мануальной терапии с ЛФК. Пациенты занимаются под руководством врача, который задает направление движений, дозирует физические нагрузки. Во время занятий выполняются упражнения на растяжку. Они способствуют увеличению промежутков между позвонками, устранению сдавления позвоночной артерии. Врач ЛФК может назначить и такие упражнения:
- сесть, положить сцепленные в замок пальцы на затылок. Пытаться запрокинуть голову, оказывая сопротивление руками в течение 20 секунд. Повторить упражнение с наклоном головы вниз, поместив руки под подбородком;
- сесть, приложить ладонь к щеке. Поворачивать голову в эту сторону, оказывая сопротивление рукой. Выполнить упражнения в другую сторону.
Эти упражнения позволяют укрепить мышцы шеи без нагрузок на поврежденные диски и позвонки. Терапевтический эффект гимнастики проявляется только при регулярных тренировках.
Народные методы
Для СПА характерны симптомы, которые не получится устранить с помощью народных средств. Растирки и настои неэффективны при дроп-атаках, зрительных и слуховых расстройствах. Их мягкое седативное действие небезопасно при головокружениях, нарушении координации движений. После проведения основной терапии с разрешения врача можно использовать водочные растирания.
Хирургическое вмешательство
Если не удалось устранить причину СПА консервативными методами, проводится хирургическая операция. Показанием к ней также становится угроза ишемического поражения головного мозга. В ходе хирургического вмешательства устраняется компрессия позвоночной артерии, иссекаются костные наросты, реконструируется кровеносный сосуд. При необходимости удаляются участки адвентициальной оболочки артерии, содержащей нервные волокна, или рассекаются ветви симпатических нервов (периартериальная симпатэктомия).
Особенности лечения при беременности
Во время вынашивания ребенка многие фармакологические препараты и физиопроцедуры противопоказаны. Неврологи назначают женщинам в сниженных дозировках только безопасные средства, преимущественно для наружного применения — мази, гели, бальзамы. Основным методом терапии СПА на фоне шейного остеохондроза при беременности становится лечебная физкультура и гимнастика.
Возможные осложнения
Стойкое сужение позвоночной артерии, острый дефицит кислорода и питательных веществ в головном мозге может стать причиной ишемического инсульта. Патология опасна для жизни человека, часто приводит к инвалидизации. К тяжелым осложнениям СПА также относятся глухота, снижение остроты зрения или его полная потеря, хроническая сердечная недостаточность, частичный паралич.
Профилактика синдрома при шейном остеохондрозе
Лучшая профилактика СПА — достижение устойчивой ремиссии шейного остеохондроза. Чтобы избежать его рецидивов, нужно не допускать переохлаждений, повышенных физических нагрузок, переутомления. Неврологи рекомендуют отказаться от вредных привычек, 1-3 раза в день заниматься лечебной физкультурой, принимать назначенные препараты, в том числе витамины для укрепления иммунитета.
Стеноз позвоночного канала (спинальный стеноз) - симптомы и лечение
Что такое стеноз позвоночного канала (спинальный стеноз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мажейко Людмилы Ивановны, невролога со стажем в 42 года.
Над статьей доктора Мажейко Людмилы Ивановны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Стеноз позвоночного канала — это состояние, когда размеры позвоночного канала на поперечном срезе уменьшаются, либо уменьшаются размеры межпозвонковых отверстий, в результате чего сдавливается содержимое канала (спинной мозг, корешки) . Как правило, стеноз позвоночного канала выявляется на уровне нижних поясничных позвонков, реже — в шейном и грудном отделах позвоночника.
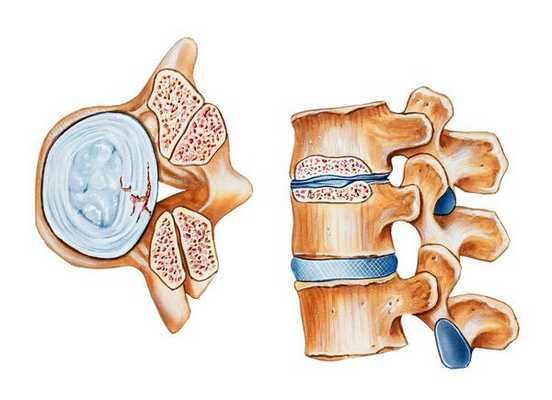
Позвоночный (спинномозговой) канал — это пространство внутри позвоночного столба, которое спереди образуют тела позвонков и межпозвонковые диски, с боков и сзади — дуги позвонков, соединенные желтой связкой. На поперечном срезе он треугольной или овальной формы. [1]
Позвоночный канал составляют: спинной мозг с корешками, окруженными оболочками мозга, а также жировая и рыхлая соединительная ткань с артериями, венами и нервами. От спинного мозга отходят парные нервные корешки, окруженные твердой мозговой оболочкой, каждый из которых выходит за пределы спинномозгового канала через свое отверстие. Спинной мозг продолжается от большого затылочного отверстия до второго поясничного позвонка. Ниже второго поясничного позвонка в позвоночном канале расположен "конский хвост" — пучок из корешков четырех нижних поясничных, пяти крестцовых и копчиковых корешков спинного мозга.
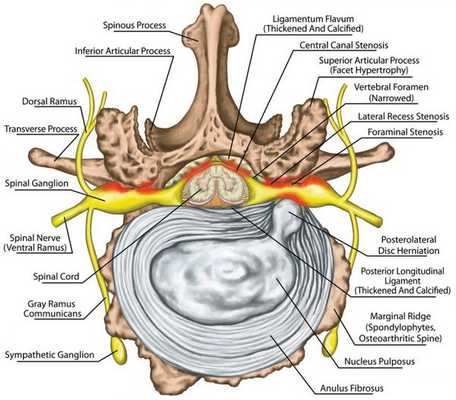
Функции спинного мозга:
- проводниковая — проведение нервного импульса от центра к периферии и обратно;
- рефлекторная — формирование ответной реакции нервной системы на раздражение.
Стеноз бывает врожденным и приобретенным. Врожденный (первичный) формируется на 3-6 неделе внутриутробного развития зародыша человека. Причинами этого нарушения могут быть генетический фактор, а также инфекционные и токсические факторы, влияющие на формирование позвоночника.
Причины врожденного стеноза:
- Врожденная хондродистрофия (ахондроплазия) — внутриутробное нарушение роста костей, при котором позвоночный канал сужается из-за сращения позвонков, укорочения и утолщения дуг позвонков.
- Диастематомиелия — разделение позвоночного канала внутренней перегородкой, которая состоит из хрящевой или костной ткани, раздвоение спинного мозга.
Причины приобретенного (вторичного) стеноза:
- травматическое смещение позвонков и их отломков, внутриканальные гематомы;
- дегенеративно-дистрофические изменения межпозвонковых суставов в виде костных разрастаний, направленных внутрь позвоночного канала (фасеточная артропатия);
- выпадение межпозвонковой грыжи, ее окостенение или секвестрирование вследствие дископатии;
- переднее смещение позвонка (спондилолистез) вследствие анатомического дефекта дуги позвонка;
- утолщение и обызвествление желтых связок позвоночника вследствие их воспаления или дистрофии;
- утолщение капсулы межпозвонковых суставов вследствие их воспаления при болезни Бехтерева и других воспалительных процессах;
- огрубение передней продольной связки (болезнь Форестье);
- застойное полнокровие вен внутри позвоночного канала;
- рубцовые изменения и внедрение стальных конструкций внутри позвоночного канала вследствие операций на позвоночнике;
- опухоли и кисты внутри позвоночного канала и др.
Зачастую на формирование стеноза позвоночного канала оказывают влияние как врожденные, так и приобретенные факторы. Страдают стенозом преимущественно пожилые люди, так как у них имеют место возрастные дегенеративные заболевания позвоночника. Частота заболевания резко возрастает у людей старше 50 лет и в данной возрастной группе составляет от 1.8 до 8%. [2] Наиболее часто встречающийся приобретённый стеноз позвоночного канала — это последняя стадия остеохондроза позвоночника, когда разрастается костная ткань тел позвонков и остеофитов.
У многих людей без врожденных нарушений развития позвоночника встречается конституционально анатомически более узкий позвоночный канал, чем в среднем. Нормальная глубина позвоночного канала в поясничном отделе составляет 13-25 мм, в шейном — 15-20 мм.
В шейном отделе позвоночника данную особенность костной структуры канала можно обнаружить на боковых рентгенограммах путем расчета и оценки индекса М.Н.Чайковского. Индекс Чайковского — это отношение сагиттального размера позвоночного канала к сагиттальному размеру тела позвонка на уровне данного конкретного позвонка без учета краевых костных разрастаний. На рентгенограмме измеряется сагиттальный диаметр позвоночного канала (а) и сагиттальный размер тела позвонка (б), первое число делится на второе (а:б).
Измерение сагиттального размера позвоночного канала и тела позвонка
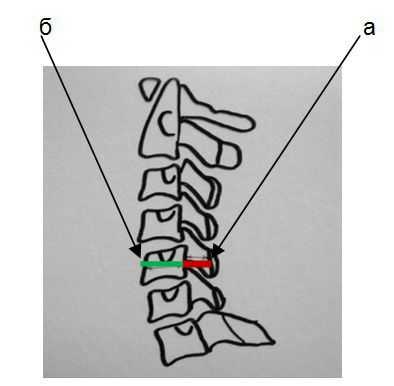
- 0,9 до 1,1 — позвоночный канал обычной глубины;
- меньше 0,85 (согласно некоторым авторам — 0,75) — конституционально узкий позвоночный канал.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы стеноза позвоночного канала
Развитие позвоночного стеноза происходит медленно и может занимать долгие годы. Симптомы стеноза позвоночного канала в поясничном и грудном отделах — постепенно нарастающая боль в спине, в ногах, возникающие поначалу иключительно при ходьбе. Болезненные ощущения без четкой локализации часто обозначаются больным человеком как неприятное ощущение. При ходьбе происходит нарастание слабости в ногах (нейрогенная перемежающая хромота), которая вынуждает человека остановиться, сесть или даже лечь. Облегчает ходьбу легкое сгибание в коленях и тазобедренных суставах, а также если одновременно наклонить корпус вперед. Этим можно объяснить и то обстоятельство, что человек с позвоночным стенозом не жалуется на недомогание, если длительно находится за рулем. [3]
Характерны чувствительные расстройства — онемение, ощущение мурашек и снижение чувствительности в нижних конечностях.
Симптомы проявляются с одной либо с двух сторон. Часто нарушается функция тазовых органов (задержка или внезапные позывы на мочеиспускание, дефекацию, снижение потенции). Если длительно сдавливаются нервные корешки на поясничном уровне, постепенно худеют нижние конечности.
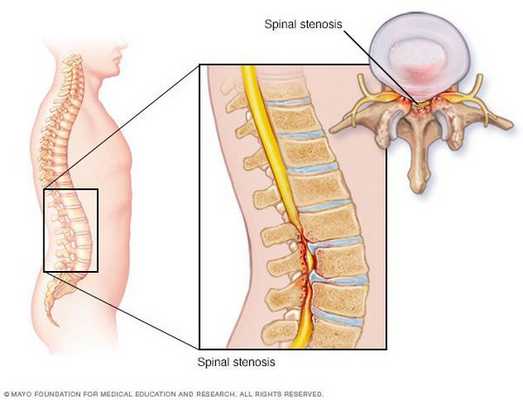
Если стеноз развился на грудном уровне, то в ногах нарастают спастические явления.
Стеноз позвоночного канала на шейном уровне протекает чаще всего незаметно, симптомы болезни появляются уже в запущенной стадии заболевания. Это сильные боли в шее, как односторонние, так и двусторонние, отдающие в лопатки, плечи, руки, затылок. Боли могут проявляться во всем теле в виде болезненных спазмов. Боли усиливаются при определенных движениях шеей, при этом появляется слабость и онемение в руках, ощущение мурашек. В ногах может возникать ощущение «ватности», человек часто спотыкается. Характерны запоры и задержки мочеиспускания. Прогрессирующее сдавление спинного мозга на нижне-шейном уровне приводит к развитию вялости в руках и спастического состояния мышц в ногах. Если сдавление на уровне 3-4 шейного позвонка, то может наблюдаться нарушение функции дыхания и спастические явления в руках и ногах. [4]
Патогенез стеноза позвоночного канала
Вокруг спинного мозга и корешков в норме должно оставаться свободное (резервное) пространство, в котором важен каждый миллиметр. В резервном пространстве располагаются сосуды. Если в позвоночный канал внедряются костные, хрящевые или мягкотканные структуры, резервное пространство уменьшается или исчезает. Если просвет позвоночного канала патологически сужается, происходит нарушение кровообращения спинного мозга и корешков, нарушается циркуляция спинномозговой жидкости. [5] Сдавлению подвергаются сосуды и нервные элементы — спинной мозг или корешки. Внутри позвоночного канала повышается давление, так как сосудистое русло испытывает хронический застой. Нервные элементы постоянно испытывают недостаток кровоснабжения и кислородный дефицит, в результате серьезно нарушается их функция. Длительное нарушения питания нервных элементов сопровождается разрастанием рубцовой ткани, образованием спаек (рубцово-спаечный эпидурит) , [6] что еще более сдавливает содержимое позвоночного канала.
Вследствие этого развиваются двигательные, чувствительные, вегетативные и трофические нарушения. Сдавление корешков зачастую становится причиной выраженного болевого синдрома.
Классификация и стадии развития стеноза позвоночного канала
В зависимости от локализации выделяют центральный и латеральный стеноз позвоночного канала.
Центральный стеноз — уменьшение переднезаднего размера позвоночного канала.
- относительный стеноз — переднезадний размер составляет менее 12 мм.
- абсолютный — менее 10 мм.
Латеральный стеноз — уменьшение размеров межпозвонкового отверстия до 4 мм и менее.
Если уменьшаются все размеры позвоночного канала, это комбинированный стеноз.
Осложнения стеноза позвоночного канала
Осложнения при стенозе позвоночного канала отмечаются в результате дополнительной травмы позвоночника — падение с высоты, автодорожная, спортивная травма и др. Происходит усиление сдавления спинного мозга гематомой, рубцами, смещенным позвонком или его отломком. Осложнения при неустановленном диагнозе «позвоночный стеноз» могут давать сеансы мануальной терапии, которые часто применяются при болях в позвоночнике.
Но гораздо чаще встречаются осложнения оперативного лечения стеноза. Наиболее тяжелыми из них являются следующие:
- медленно прогрессирующий спаечный процесс в позвоночном канале, дополнительно сдавливающий спинной мозг и корешки;
- парезы, параличи конечностей;
- тазовые расстройства вследствие повреждения корешков спинного мозга хирургическим инструментом.
Воспалительные процессы в позвонках, оболочках и спинном мозге встречаются редко, так как после операции широко применяются антибиотики. Часто осложнения операций дают более тяжелые последствия, чем само заболевание. [7]
Диагностика стеноза позвоночного канала
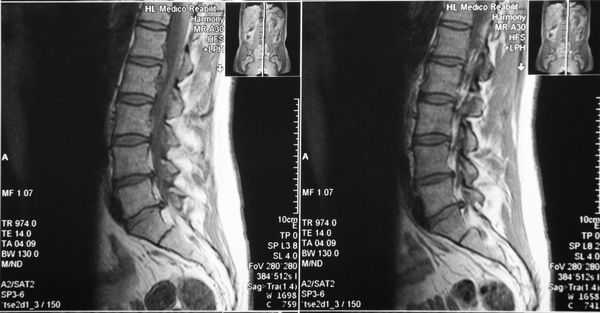
Если появляются характерные жалобы, необходимы дополнительные методы обследования, которые позволят не только измерить размеры позвоночного канала, но и выявить причины, вызывающие компрессию нервных элементов внутри позвоночного канала.
- рентгенография пояснично-крестцового отдела позвоночника;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ).
Для оценки состояния спинного мозга и нервной проводимости используются:
- электронейромиография;
- миелография;
- сцинтиграфия. [8][9]
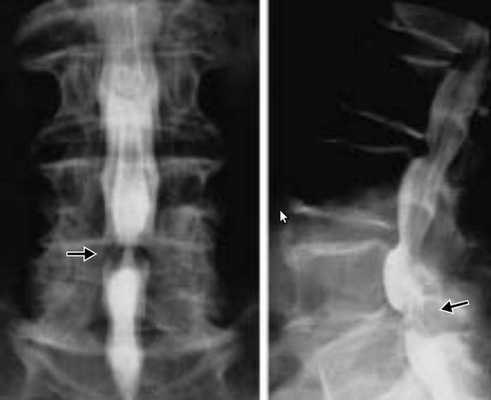
Позвоночный стеноз диагностируют по совокупности выявленных признаков сужения позвоночного канала при наличии характерных клинических данных.
Лечение стеноза позвоночного канала
Консервативное лечение применяют на ранней стадии заболевания (незначительный позвоночный стеноз), когда беспокоят только боли в пояснице и ногах, а выраженные неврологические нарушения отсутствуют.
Медикаментозная терапия:
- нестероидные противовоспалительные препараты (таблетки, капсулы, инъекции, гели, пластыри) помогают снять воспаление и купировать боль;
- миорелаксанты — препараты, снимающие мышечное напряжение;
- витамины группы В;
- сосудистые и мочегонные средства;
- для снятия болевого синдрома и отека эффективны медикаментозные блокады с местными анестетиками и гормонами.
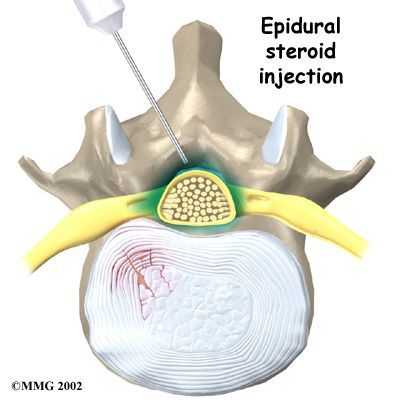
Физиотерапевтические процедуры:
- электрофорез;
- амплипульс;
- магнитотерапия;
- водо- и грязелечение.
Показана дозированная лечебная физкультура и легкий массаж.
При стенозе позвоночного канала в любой стадии противопоказана мануальная терапия!
Если консервативное лечение оказывается неэффективным, боли и парезы нарастают, нарушаются функции тазовых органов, это является показанием для оперативного лечения (открытые и эндоскопические операции), цель которого — снять компрессию спинного мозга и нервных корешков.
Оперативные методы:
- декомпрессионная ламинэктомия — удаление части дуги позвонка, остистого отростка, части желтой связки, межпозвонковых суставов, которое дополняется стабилизирующей операцией с использованием металлических пластин, укрепляющих позвоночный столб;
- микрохирургическая декомпрессия и установка систем межостистой динамической фиксации, позволяющей сохранить возможность сгибания и разгибания позвоночника;
- дискэктомия, эндоскопическая микродискэктомия, лазерная вапоризация пораженного диска и другие операции по удалению грыжи, иногда они дополняют ламинэктомию. [11]
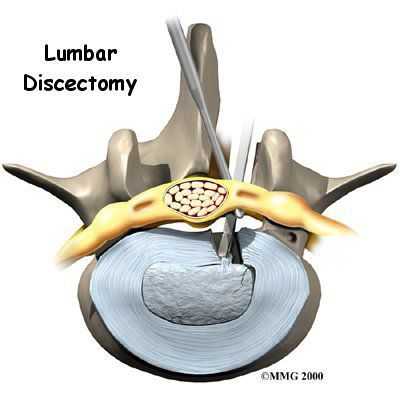
Как правило, оперативное лечение приводит к выздоровлению. После операции пациенты нуждаются в длительном восстановительном лечении в условиях реабилитационного отделения и санатория. Часть пациентов после операции имеют осложнения — усиление рубцовых изменений в позвоночном канале, приводящие к вторичному стенозу. Встречаются осложнения в виде воспаления, повреждения корешков и нервов с клиникой парезов рук и ног, нарушения функции тазовых органов. [12]
Прогноз. Профилактика
Прогноз течения данного заболевания зависит от причины, особенностей течения и давности заболевания. Прогноз благоприятный при своевременной диагностике заболевания, в зависимости от его причины, на ранних стадиях всегда можно подобрать пациенту адекватное консервативное или оперативное лечение. В этом заключается профилактика выраженных болей и тяжелых неврологических осложнений. Несвоевременная диагностика, грубые мануальные вмешательства, осложнения операций делают прогноз неблагоприятным, приводя больного к стойкой инвалидности.
Читайте также:
- Значимость интерферонов. Иммунопрофилактика в нашей стране
- Случай лечения рецидивирующего хронического цистита, ассоциированого с Escherichia coli
- Повреждение вен конечности. Эпидемиология, диагностика
- Синдромы Хантер, Санфилиппо, Моркио, Марото — Лами. Орган слуха при мукополисахаридозах
- Рентгенограмма, КТ, МРТ при эностозе (костном островке)
