Компрессионные синдромы остеохондроза шейного отдела.
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Причины боли в шее. Дискогенная цервикалгия. Шейный прострел.
Артроз и периартроз межпозвоночных суставов шейного отдела позвоночника развивается либо при фиксированном кифозе — наклоне головы вперед (растяжение капсул суставов), либо при гиперлордозе — отклонение головы кзади. Могут возникать компенсаторная гипермобильность и даже подвывихи позвонков.
Самой частой причиной шейной боли являются неврологические проявления остеохондроза позвоночника. Основные данные о механизмах реализации боли при этом заболевании были представлены ранее. В то же время следует иметь в виду изложенные в начале этой главы данные об особенностях взаимоотношения костно-дисковых сегментов шейного отдела позвоночника с позвоночной артерией, а также сведения о наличии в стенках данного сосуда большого количества афферентных (воспринимающих) и эфферентных (реализующих, в частности, сосудистый тонус) симпатических волокон.
Наконец, и сами костные сегменты шейного отдела позвоночника имеют своеобразную особенность: боковые поверхности тел позвонков вытянуты вверх и обхватывают тела вышележащих позвонков. Эти вытянутые края позвонков называют клювовидными отростками, а места их сочленения с вышележащими позвонками — унковертебральными сочленениями.

Как и при остеохондрозе поясничного отдела позвоночника, неврологические проявления могут быть следствием рефлекторных реакций или механического сдавления корешков, сосудов и самого спинного мозга. Острая и подострая (хроническая) дискогенная цервикалгия (шейный прострел) проявляется простреливающей, распирающей болью, ощущением «кола» в шее. Боль глубинная, усиливается после сна, при движениях, а также при чихании, кашле и т. п. Подвижность шеи ограничена, нередко имеет место вынужденная поза — латерофлексия головы. Облегчить состояние больного может только лечение остеохондроза шейного отдела. Достаточно много клиник предлагают те или иные методы лечения остеохондроза. Как показывает практика не все клиники могут достигнуть тех результатов о которых говорят в начале лечения, поэтому наш портал рекомендует проверенную клинику А.И. Бобыря.
Мышцы шеи напряжены, при пальпации в них можно прощупать болезненные участки. Первые атаки обычно длятся 1-2 недели, последующие — дольше. Приступы провоцируются охлаждением, движениями головы, длительной ее фиксацией в неудобной позе (работа за низким столом и т. п.).
Дискогенная краниоцервикалгия часто обусловлена влиянием унковертебральных разрастаний, измененных костных и хрящевых структур на симпатическое сплетение позвоночной артерии. Раздражение симпатических волокон ведет к сосудистому спазму. Позвоночная артерия на уровне CI—СII тесно прилегает к капсуле межпозвоночного сустава и может быть прижата напряженной косой мышцей головы. Больной жалуется на пульсирующую жгучую боль, начинающуюся в верхней части шеи и затылка и распространяющуюся кпереди в область темени, виска и даже надбровья — симптом снятия шлема. При постукивании или пальпации точки позвоночной артерии ощущается боль в виске и надбровье.
Возможен иной тип боли — преимущественно в шее и затылке тупая, сверлящая, давящая. В этих случаях она имеет склеротомное происхождение. Цервикокраниалгия при синдроме позвоночной артерии, как правило, лате-рализована, усиливается по утрам после сна, при ходьбе, тряске. В других случаях боль приступообразна, длится по 3-7 мин, приступы повторяются до нескольких раз в сутки. Боль может сопровождаться ощущением шума, гула в ухе одноименной стороны, а также системным или несистемным головокружением, тошнотой, т. е. признаками раздражения кохлеовестибулярного аппарата, а иногда и субъективными зрительными нарушениями (туман перед глазами, «песок» в глазах и пр.).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
2.Остеохондроз позвоночника. Дископатии. Компрессионные и рефлекторные синдромы на шейном уровне.
Проф. Д.Митчелл - "мелкий бес в спине". В современном мире в связи с урбанизацией, низкой двигательной активностью, изменением режима и качества питания, ухудшением экологических условий окружающей среды остеохондрозом позвоночника страдают до 80% жителей Земного шара. Женщины болеют чаще, но у мужчин чаще возникают обострения, они чаще оперируются и уходят на пенсию по инвалидности.
О. – дегенеративные изменения в МПД и прилегающих к ним костных стуктурах, приводящие к спондилоартрозу межпозвонковых суставов, спондилезу (разрастание остеофитов) и остеомиофиброзу (в местах прикрепления мышц к кости).
В зависимости от преимущественной локализации патологического процесса выделяют: шейный, грудной, поясничный остеохондроз.
Периоды О: 1) внедрение пульпозного ядра 2) прогрессирование дегенеративного процесса, потеря эластичности и фиксирующей функции фиброзным кольцом, патологическая подвижность в сегменте; 3) полный разрыв фиброзного кольца и выпадение пульпозного вещства (секвестра) в просвет канала (формирование грыжи диска) или вне его; 4) распространение процесса на другие элементы позвоночного сегмента, деформация суставов позвонков, формирование остеофитов, миофиброза.
На шейном уровне (ШОП) выделяются
Синдромы:
1.Рефлекторные - локальная и отраженная боль с мышечно-тоническими или вегетативно-сосудистыми или нейродистрофическими проявлениями– алгия (цервикалгия, цервикокраниалгия цервикобрахиалгия задний шейный симпатический, позвоночной артерии); 2.компрессионные: корешковые - дискогенное поражение корешков (радикуолопатия) и сосудов, питающих корешок (радикулоишемия); миелопатические - сдавление СМ (миелопатия) или его сосудов (миелоишемия).
К факторам риска развития остеохондроза позвоночника относятся конституциональная гипермобильность, дисплазии позвоночника, дистрофические изменения опорно-двигательного аппарата, постуральный и двигательный дисбаланс (неправильная осанка, снижение растяжимости, силы и выносливости мышц, патологический двигательный стереотип, ротационные движения, вибрации), травмы, лишний вес, сосудистые, гормональные, иммунологические факторы, ускоряющие процесс дегенерации в диске. Провоцирующими факторами боли в спине чаще всего являются мышечное перенапряжение, подъем тяжестей и неловкое движение, длительная неудобная поза, переохлаждение, натуживание и др.
Клинические проявления остеохондроза позвоночника многообразны: от ощущения дискомфорта в области шеи до сильнейшей боли, чаще приступообразного характера (дискогенные корешковые боли). Клинические синдромы шейного остеохондроза во многом обусловлены анатомо-физиологическими особенностями именно шейного отдела позвоночника. Дегенеративные изменения в межпозвонковом диске чаще встречаются в наиболее подвижных нижне-шейных отделах позвоночника (С 5, С 6,С 7). Из-за большой плотности центрального отдела задней продольной связки задние грыжи (протрузии и тем более пролапсы или грыжи) в шейном отделе позвоночника встречаются чрезвычайно редко. Более характерно выскальзывание диска в боковом и заднебоковом направлениях. Разрастание остеофитов в области крючковидных отростков шейных позвонков направлены в сторону канала a.vertebra lis и нередко вызывает ее ирритацию или сдавление, обуславливая нарушение кровообращения в ВББ.
Ирритативно-рефлекторные синдромы :
мышечно-тонические, нейро-дистрофические, вегетативно-сосудистые синдромы.
Цервикалгия, цервикокраниалгия , цервикобрахиалгия - интенсивная прокалывающая сверлящая или тупая боль в глубинных отделах шеи. Часто иррадиирует в лопатку, межлопаточную область, затылок, плечевой пояс, руку. Максимальная выраженность по утрам, после сна, усиливается при сгибании шеи, наклоне головы в сторону с осевой нагрузкой на нее, поворотах, вращении головы в сторону с ее запрокидыванием, кашле, чихании, смехе, натуживании. Облегчается при тракции головы и помещении руки за голову. При осмотре ограничение подвижности шейного отдела позвоночника, напряжение шейных мышц.
Компрессионные:
Радикулопатия – боль, нарушение чувствительности (парестезии, дизестезии), выпадение рефлексов, а иногда и мышечная слабость в зоне соответствующего корешка. Симптомы натяжения.
Миелопатия – слабость и нарушение чувствительности в руках и ногах, гиперефлексия и спастичность в ногах, патологические кистевые рефлексы, тазовые расстройства, симптом Лермитта
Грыжа – поражение нижележащего корешка.
С4-С5 / С5: боли – наружная часть плеча, медиальная поверхность лопатки, снижение чувствительности над дельтовидной мышцей, снижение рефлекса с двуглавой мышцы, парез – отведение и наружная ротация плеча, частично -сгибание предплечья.
С5-С6/6: боли, снижение чувствительности – боковая поверхность предплечья, кисти, 1-2 пальцы, снижение рефлекса с двуглавой мышцы, парез –-сгибание и внутренняя ротация предплечья, частично разгибание кисти.
С6-С7/7: боли, снижение чувствительности – задняя поверхность плеча и предплечья до 2-3 пальцев, снижение рефлекса с трехлавой мышцы, парез –-разгибание плеча, кисти и пальцев, частично сгибание кисти.
С7-Т1/8: боли, снижение чувствительности – внутренняя поверхность предплечья и кисти до 4-5 пальцев, снижение рефлекса нет, парез –-сгибание и разведение пальцев.
Т1-Т2/Т1: боли, снижение чувствительности – внутренняя поверхность плеча, предплечья, подмышечной области, снижение рефлекса нет, парез –-разведение пальцев.
Диагностика: клиника, МРТ, КТ, миелография.
Лечение: цель – ускорение регресса симптомов, предупреждение хронизации болевого синдрома и дальнейших обострений. Понятие «дископатия» имеет собирательный характер, при этом тип и глубина изменений играют решающую роль для выбора лечения. В остром периоде: покой, иммобилизация шеи с помощью мягкого воротника, особенно в ночное время, анальгетики, НПВС, миорелаксанты. При радикулопатиях – антидепрессанты, АЭС, антиаритмики ГКС коротким курсом. Хондропротекторы, сосудистые, дегидратационная терапия, метаболики, прозерин, витамины группы В. В последующем: постепенная мобилизация шеи, постизометтрическая релаксация, ЛФК, ИРТ, ФТЛ (диадинамические токи, индуктотерапмя, электрофорез, фонофорез, лазр, УЗ), вытяжение, массаж, бальнеотерапия. Новокаиновые блокады. Хирургическое лечение: при симптомах сдавления СМ резко выраженном болевом корешковом синдроме, неэффективности консервативного лечения (всего арсенала).
Вторичная профилактика болей в спине основана на компенсации или коррекции отмеченных факторов риска путем формирования оптимального постурального и двигательного стереотипа, увеличения растяжимости, увеличения силы и выносливости мышц, повышения толерантности к физической нагрузке, усиления процессов регенерации и репарации, устранение психоэмоциональных нарушений.
Диск состоит из плотной желеобразной массы, окружённой фиброзным кольцом (капсулой). Избыточная нагрузка на позвоночные диски примодит к внутренние надрывам капсулы диска. В результате сложных биохимических, сосудистых и других процессов фиброзное кольцo разрыхляется, пульпозное внедряется в него и, в конечном итоге, прорывает фиброзное кольцо. Диск изменяет свою форму, слегка выпячивается и пережимает корешки рядом расположенных нервов. В более тяжёлых случаях возникает полная грыжа диска. Смещение или выпадение межпозвонковых дисков - в виде протрузий или грыж межпозвонкового диска при остеохондрозе в сочетании с местными реактивными изменениями являются причинами ущемления и повреждения корешков межпозвоночных нервов. Пораженный в результате остеохондроза позвоночник формирует многочисленными рецепторами поток патологической импульсации, который в сочетании с неблагоприятным влиянием механических перегрузок образует мышечные спазмирования (мышечно-тонический синдром) с возбуждением сегментарного аппарата спинного мозга, включая и мотонейроны (особенно g -мотонейроны). Возникающее зачастую мгновенно напряжение (или спазматическое укорочение) мышц приводит к ухудшению в них метаболизма, гипоксии, отеку и изменениям трофики отделов мышцы. Пальпаторно - участки болезненных уплотнений и тяжистости (триггерные пункты), которые вызывают развитие миофасциальных болевых синдромов.
3.Мультисистеиная атрофия (МСА) – спорадическое прогрессирующее заболевание с поздним началом, характеризующееся сочетанием паркинсонизма с выраженной вегетативной дисфункцией, мозжечковой атаксией, пирамидной недостаточностью и амиотрофиями. Формы по доминирующему синдрому: стрионигральная дегенерация (паркинсонизм+вег и пир), оливопонтоцеребеллярная атрофия (атаксия+вег, пир), синдром Шая-Дрейджера (вег нед + парк, пир).
Патоморфологические изменения (скорлупа, ЧВ, голубоватое пятно, ядра моста, нижние оливы. мозжечок – убиквитин содержащие цитоплазма-тические включения в олигодендроцитах).
Клиника. Возникает после 40 лет, быстро прогрессирует, приковывая к постели и приводя к гибели в течение 7-9 лет, от пневмонии, легочной эмболии, инфекции мочевого пузыря или внезапной смерти. 8% паркинсонизма – это МСА, мужчины страдают несколько чаще женщин. Прижизненный диагноз имеет вероятностный характер.
Вегетативная дисфункция (при всех вариантах, связана с дегенерацией центральных нейронов, боковых рогов, возможно и центральных структур, в результате чего страдают симпатические и парасимпатические рефлексы, при этом постганглионарные вегетативные нейроны остаются интактными), проявляющаяся ортостатической гипотензией или гипертензия в положении лежа, фиксированный пульс, тахикардия покоя, импотенцией, учащенным мочеиспусканием, недержанием или задержкой мочи, ослаблением моторики ЖКТ, гипогидрозом, акрогипотермией, обычно развивается в первые 1-2 года заболевания, а иногда и предшествует развитию двигательного дефекта. Дегенерация стволовых нейронов приводит к нарушению глотания, дыхания и сна.
Паркинсонизм, 60% асимметричное начало. Более быстрое по сравнению с БП прогрессирование с ранним развитием постуральной неустойчивости, отсутствие стойкой реакции на препараты леводопы, невыраженность лекарственных дискинезий (если и есть, то дистонические и аксиальные, а не конечностей). Иррегулярный постурально-кинетический тремор, вследствие наложения на дрожательный гиперкинез легких миоклонических подергиваний пальцев (миоклонический тремор). М.б фокальная дистония (антероколлис, стриарная стопа).
Мозжечковые знаки выражены умеренно, с трудом выявляются на фоне паркинсонизма. Дизартрия возникает уже на ранних стадиях болезни, раньше, чем при БП и более выражена. Инспираторный стридор у 10-33% в связи со слабостью или дистонией мышц голосовых связок.
У половины больных имеются пирамидные знаки.
Умеренные когнитивные нарушения возникают у 20% больных. Интеллект сохранен вплоть до поздней стадии, даже на фоне приема ППС.
МРТ- снижение интенсивности сигнала от скорлупы, иногда вместе с щелевидными полосками гиперинтенсивности по ее наружному краю, на поздних стадиях атрофия скорлупы. Атрофия мозжечка, моста, симптом «решетки» - изменение интенсивности сигнала от понтоцеребеллярных волокон. ЭМГ наружного сфинктера уретры или ануса: дегнерация нейронов Онуфа в сакральных сегментах СМ (специфично для МСА).
Клинически заподозрить МСА позволяют так называемые симптомы красного флага: выраженная вегетативная недостаточность, ранние глазодвигательные нарушения, ранние постуральные нарушения, низкий ответ на леводопу, фокальная дистония, фокальный миоклонус, быстрое клиническое прогрессирование симптомов, сочетание паркинсонизма с пирамидностью и мозжечковостью, феномен Рейно, или акроцианоз, дисфагия, усиление храпа, сонные апноэ, насильственность эмоций, контрактуры.
Ортостатическая гипотензия проявляется ощущением легкости в голове, общей слабостью, расплывчатостью зрения, нарушением координации, болью по задней поверхности шеи. Зрительные жалобы связаны с ретинальной ишемией и ишемией затылочных долей. Для боли в шее типично распространение на субокципитальную зону, заднюю поверхность шеи и плечи. Большинство исследователей объясняют ее последствием ишемии мышц шеи. Реже больные жалуются на ортостатическое диспноэ и боли в грудной клетке, иногда принимающие стенокардический характер даже при интактных коронарных артериях. Ортостатические нарушения гемодинамики в легких случаях ограничиваются проявлениями липотимического состояния, в более выраженных случаях возможны обморочные состояния. Потеря сознания возникает градуировано или внезапно, если дополнительно включаются кардиальные причины. Ортостатическая гипотензия усиливается при уменьшении объема циркулирующей крови, дегидратации, физическом усилии, повышении окружающей температуры, всасывании пищи. Многие лекарства, включая трициклические антидепрессанты, антигипертензивные, антипаркинсонические и другие препараты, обладают ятрогенным эффектом в отношении ортостатической гипотензии. Последняя очень вариабельна в течение дня, обычно ее проявления наиболее сильно выражены в утренний период. При мультисистемной атрофии ортостатическая гипотензия ассоциируется с артериальной гипертензией в положении лежа, что характерно для всех форм нейрогенной ортостатической гипотензии. Гипертензия бывает весьма тяжелой и может стать причиной инвалидизации больного. В отличии от здоровых людей, у которых АД ночью снижается, люди, страдающие мультисистемной атрофией, бывают нондипперами ( у них ночью АД не снижается), что можно диагностировать при 24-часовом мониторировании давления. К счастью, артериальная гипертензия при мультисистемной атрофии обладает минимальным органным повреждающим эффектом. Не допускать повышения АД выше 200/120 мм РТ ст. На ночь – 10 мг нифедипина, миноксидил, мазь с нитроглицерином 2,5-5 см, легкий ужин.
Дизурия – ранний симптом у больных с мультисистемной атрофией. Чаще всего это проявление связано с гипоактивностью детрузора и низким уретральным давлением. Сексуальная дисфункция манифестирует не только эректильной дисфункцией, развивающейся более, чем у 60% мужчин, но также страдает сексуальное влечение, оргазм и в целом сексуальное поведение. Гастроинтестинальные симптомы включают слюнотечение, дисфагию, раннее насыщение, тошноту, вздутие живота, запор.
Лечение 1) леводопа, агонисты дофаминовых рецепторов, амантадин холинолитиков. 2) симптоматическая вегетативных нарушений
Глазодвигательные нервы.
Зрительный анализатор обслуживается двумя системами: непосредственный прием, переработка и анализ световых раздражителей – зрительный нерв. Техническое обслуживание движений глазных яблок, изменение формы хрусталика, зрачковая реакция, бинокулярное зрение – глазодвигательные нервы.
Компрессионные синдромы остеохондроза шейного отдела.
Корешковые и сосудистые синдромы шейного остеохондроза
Эти неврологические расстройства связаны с дискогенным поражением и протекают в форме цервикобрахиалгии. Они характеризуются болью и гипестезией в корешковой зоне иннервации, гипотрофией и слабостью соответствующих мышц, снижением или отсутствием рефлексов. Нередко развитию корешкового синдрома предшествуют зонные парестезии. Чаще страдают корешки спинномозговых нервов Cvi и Cvii, могут наблюдаться сочетанные поражения нескольких корешков, а также сочетание корешковых синдромов с другими.
При поражении корешка Сiii боль локализуется в соответствующей половине шеи и языка. При поражении корешка спинномозгового нерва Civ появляется боль в области надплечья, ключицы. Развивается атрофия задних мышц шеи, снижается их тонус. При раздражении корешков спинномозговых нервов СIII — CIV повышается тонус диафрагмы. При выпадении функции корешков СIII — Civ отмечается расслабление диафрагмы, которое приводит к поддиа-фрагмалыюму скоплению газа в желудке и кишечнике, приподниманию диафрагмы на стороне поражения. Появляются икота, дисфагия.
Наиболее частым является поражение корешков Cvi— Cvii. Все эти явления усиливаются при движениях головы. Выявляются гипестезия в дерм атоме Cvi, слабость и гипофункция двуглавой мышцы, снижение или отсутствие сгибательного локтевого рефлекса. Эта боль усиливается при движениях головы.
При поражении корешка спинномозгового нерва СVIII боль от шеи иррадиирует к локтевому краю предплечья и к мизинцу, отмечаются гипалгезия в зоне иннервации корешка CVIII, снижение или выпадение спинорадиального и супинаторного рефлексов. Вегетативно-сосудистые синдромы проявляются сосудистыми и вегетативными расстройствами в зоне иннервации соответствующих корешков.
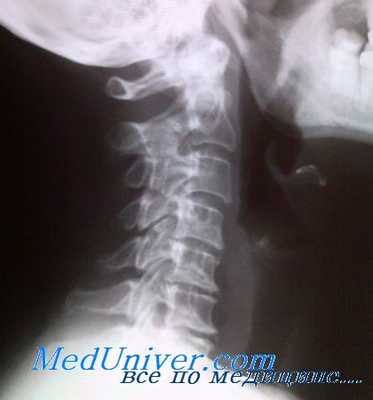
Сосудистые синдромы шейного остеохондроза
По своей сущности это рефлекторные и компрессионные синдромы с черепно-мозговыми и висцеральными нарушениями. При фиксации позвоночных артерий в канале, неравномерности их калибра, травматизации симпатического сплетения развиваются нейрососудистые интрацеребральные нарушения, особенно выраженные при сочетании шейного остеохондроза с атеросклерозом, артериальной гипер- или гипотензией с недостаточностью мозгового кровообращения.
Из неврологических синдромов наиболее распространен задний шейный симпатический синдром (синдром позвоночной артерии или позвоночного нерва) Барре — Льеу, для которого характерны боль в затылке и вазомоторные расстройства, боль и шум в ушах, головокружение, глазные симптомы (боль в глазах, снижение зрения), гортанные и глоточные симптомы (дисфония, дисфагия, глоточные парестезии). Бертши-Роше называл этот симптомокомплекс «синдромом шейной мигрени», так как он сопровождается гемикраниалгией или болью, локализующейся в затылке, лобной области, в области лица, и другими проявлениями шейного остеохондроза (А. Ю. Ратнер).
Заболевание возникает после травмы шейного отдела позвоночника и характеризуется ремиттирующим или прогрессирующим течением. Наблюдаются гемиатрофия языка, связанная с нарушением функции подъязычного нерва, эпилеити-формные расстройства в виде кратковременной потери сознания, приступы нарколепсии, иногда — судорожные припадки. У больных могут развиваться ипохондрические состояния. Патология шейных симпатических образований нарушает иннервацию сердца, получающего импульсы от шейных симпатических узлов.
Компрессионный остеохондроз
Такое понятие, как компрессионный остеохондроз включает в себя ряд клинических синдромов, характеризующихся дистрофическими изменениями на фоне длительного сдавливания разных тканей. О том, что это такое, почему возникает и чем опасно для здоровья человека, рассказано в предлагаемой вашему вниманию статье.
Сразу же стоит отметить, что при развитии компрессионного синдрома необходимо незамедлительно начинать проводить эффективное этиотропное лечение. Необходимо устранить давление с корешкового нерва или его ответвления. При длительной компрессии (сдавливании) возникает угроза атрофии (отмирания) нервного волокна. Оно утрачивает способность обеспечивать полноценную иннервацию тканей. Это влечет за собой нарушение работы внутренних органов. Более подробно об этом можно прочитать далее в статье.
Пока же предлагаем ознакомиться с механизмом развития компрессионного синдрома. Для этого нужно почерпнуть некоторые сведения об анатомии и физиологии позвоночного столба.
Позвоночник человека – это не цельная структура. Он состоит из отдельных тел позвонков и разделяющих их межпозвоночных дисков. Каждый диск имеет плотную фиброзную оболочку – кольцо и студенистое желеобразное тело пульпозного ядра.
Эта структура призвана обеспечивать равномерное распределение амортизационной нагрузки и защищать корешковые нервы, отходящие от спинного мозга от компрессии и травматизации. Поэтому межпозвоночный диск, находящийся в физиологическом состоянии, легко сжимается и расправляется. При этом осуществляется диффузное питание:
- сжатый межпозвоночный диск выделяет жидкость, в которой растворены продукты клеточного обмена, углекислый газ, токсины;
- при этом происходит напряжение паравертебральных мышц (при совершении движения) – выделяется жидкость, обогащенная питательными веществами и кислородом;
- затем мышечная ткань расслабляется и усваивает жидкость, выделенную межпозвоночным диском (она поступает в венозное русло, проходит очистку и возвращается в большой круг кровообращения в артерии);
- следом расправляется сжатый межпозвоночный диск и усваивает жидкость, обогащенную питательными веществами (за счет этого восполняются запасы воды в структуре пульпозного ядра и в фиброзном кольце).
Собственной сети кровеносных сосудов у межпозвоночного диска нет. Описанным выше способом он получает до 80 % питания и воды. Остальные 20 % поступают при диффузном обмене с замыкательными пластинками, которые отделяют диск от тел позвонков.
Если человек ведет малоподвижный образ жизни без достаточных и регулярных физических нагрузок на мышечный каркас поясницы, спины, воротниковой зоны и шеи, то у него нарушается этот процесс диффузного питания. При этом межпозвоночные диски обезвоживаются, пульпозное ядро теряет свой объем и массу. Оно становится неспособным поддерживать нормальную высоту межпозвоночного диска. При этом диск начинает выходить за пределы тел разделяемых им позвонков. Это оказывает серьезную компрессионную нагрузку на все окружающие мягкие ткани. В первую очередь страдают корешковые нервы и отходящие от них ответвления. Затем под давление попадают связки, сухожилия, мышцы, соединительные ткани. Все это вызывает серьезное воспаление и болевой синдром.
При тотальной компрессии корешкового нерва развивается неврологическая симптоматика. При отсутствии современной медицинской помощи начинается некроз корешкового нерва или его ответвлений. Это приводит к тому, что нарушается иннервация определённого участка тела. В тяжелых случаях это угрожает парезом и даже параличом мышц. Могут возникать серьезные затруднения с работой внутренних органов.
Настоятельно рекомендуем при обнаружении у себя клинических признаков компрессионного остеохондроза незамедлительно обратиться на прием к неврологу или вертебрологу.
В Москве вы можете записаться на бесплатный прием вертебролога или невролога в нашей клинике мануальной терапии. Здесь трудятся опытные врачи. Они окажут вам весь необходимый объем квалифицированной медицинской помощи. Поставят предварительный диагноз, дадут рекомендации относительно проведения обследований и лечения.
Причины развития компрессионных синдромов остеохондроза позвоночника
Непосредственные причины развития компрессионных синдромов остеохондроза позвоночника – это отсутствие современного и правильного лечения дегенеративного дистрофического заболевания межпозвоночных дисков.
Но также не стоит забывать о том, что есть целый ряд факторов риска, при наличии которых остеохондроз у человека будет развиваться с гораздо большей вероятностью. В этот список стоит включить:
- избыточную массу тела – чем выше вес, тем больше оказывается амортизационная нагрузка на межпозвоночные диски и тела позвонков, провоцируя их быстрое разрушение;
- ведение малоподвижного образа жизни, при котором мышечный каркас спины, поясницы и шеи постепенно деградирует и утрачивает способность обеспечивать полноценное диффузное питание хрящевой ткани межпозвоночных дисков;
- неправильная организация спального и рабочего места;
- нарушение осанки и искривление позвончого столба;
- тяжелый физический труд или работа, связанная с длительным статичным напряжением определённых групп мышц (например, за компьютером);
- травмы спины, поясницы и шеи;
- нарушение обмена веществ, в том числе приводящее к развитию диабетической ангиопатии и нейропатии;
- остеопороз и остеомаляция;
- ревматические процессы в организме человека, такие как системная склеродермия, красная волчанка, болезнь Бехтерева и т.д.
Компрессионные синдромы остеохондроза могут быть спровоцированы следующими сопутствующими патологиями, которые могут развиваться на фоне дегенеративного дистрофического разрушения межпозвоночных дисков:
- нестабильность положения тел позвонков и их периодическое соскальзывание относительно друг друга по типу антелистеза, ретролистеза, латеролистеза;
- рубцовая деформация продольных и поперечных связок позвоночного столба;
- деформирующий спондилоартроз межпозвонковых суставов;
- протрузия, экструзия и межпозвоночная грыжа;
- стеноз спинномозгового канала.
Все эти патологии провоцируют усиление давления на хрящевые ткани межпозвоночных дисков. Ускоряется процесс разрушения. Усиливается давление на корешковые нервы и их ответвления. Допускать подобные процессы не стоит. Осложнения и возможные негативные последствия описаны далее.
Чем опасен компрессионный остеохондроза поясничного отдела
Компрессионный остеохондроз поясничного отдела – это самая распространенная патология, которая диагностируется в основном у тучных людей, занятых физическим тяжелым трудом. Характеризуется высоким уровнем давления, оказываемым на межпозвоночные поясничные диски. Но больше всего страдает диск L5-S1, которые разделяет между собой крестец и пятый поясничный позвонок.
Это условный центр тяжести человеческого тела. Он испытывает серьезные перегрузки при ходьбе, беге, нахождении в состоянии стоя. Поэтому диск L5-S1 разрушается быстрее других. В настоящее время первичные дегенеративные дистрофические изменения в хрящевых тканях диска L5-S1 диагностируются у молодых людей в возрасте 20 – 25 лет. С течением времени заболевание прогрессирует. К достижению возрасте 30 – 35 лет большинство пациентов уже имеют серьезные проблемы со здоровьем поясничного отдела позвоночного столба (протрузия, экструзия, межпозвоночная грыжа). Все эти состояния могут стать причиной развития компрессионного синдрома корешковых нервов, их ответвлений и крупных нервов, отвечающих за иннервацию нижних конечностей и органов брюшной полости, малого таза.
Компрессионный синдром при остеохондрозе поясничного отдела позвоночного столба может приводить к следующим негативным последствиям для здоровья человека:
- дисфункция тонкого и толстого кишечника (чревато развитием синдрома раздражённого кишечника, диспепсией, частыми поносами и запорами);
- паралич толстого кишечника (перистальтика отсутствует, опорожнение не происходит – опасное состояние, требующее немедленной медицинской помощи);
- синдром гиперактивности мочевого пузыря;
- отсутствие или задержка мочеиспускания;
- слабость мышц тазового дна и опущение внутренних органов;
- пролапс мышц брюшного пресса и выпадение вентральной грыжи;
- дискинезия желчевыводящих путей, в результате которой у пациента в течение короткого периода времени развивается желчнокаменная болезнь;
- парез или паралич мышц нижних конечностей (при поражении седалищного, подкожного латерального, бедренного, пахового и других крупных нервов);
- дистония кровеносных сосудов нижних конечностей, что неизбежно приводит к развитию варикозного расширения вен, геморрою, атеросклерозу, облитерирующему эндартерииту и т.д.
Это самые распространенные последствия компрессионного синдрома на фоне остеохондроза поясничного отдела позвоночго столба. Не стоит доводить состояние своего здоровья до подобных состояний. Своевременно обращайтесь к врачу и проводите квалифицированное грамотное лечение дегенеративного дистрофического поражения хрящевых тканей межпозвоночных дисков.
Последствия компрессионных синдромов шейного остеохондроза
При шейном остеохондрозе последствия компрессионных синдромов могут быть не менее разрушительными для здоровья человека. Это связано с анатомическими особенностями. Первое – по бокам шейных позвонков располагаются унковертебральные отростки, формирующие два канала. Внутри располагаются крупные артерии, отвечающие за кровоснабжение задних отделов головного мозга. Любая компрессия этот процесс нарушает.
Второе – из затылочного отверстия отходят парные черепные нервы, некоторые из которых отвечают за работу водителя сердечного ритма, другие обеспечивают формирование солнечного нервного сплетения, регулируют работоспособность коронарной кровеносной системы и т.д.
Компрессионные синдромы шейного остеохондроза могут вызывать следующие осложнения:
- парезы и параличи верхних конечностей, на ранней стадии проявляются в виде слабости и снижения мышечной силы;
- парестезии, появление участков нарушения кожной чувствительности;
- невозможность обслуживать себя за счет утраты мелкой моторики рук;
- развитие сосудистых патологий;
- поражение хрящевой ткани крупных суставов на фоне снижения интенсивности диффузного питания при обмене с дистрофический изменёнными мышцами;
- нарушение сердечного ритма (аритмия);
- развитие ишемической болезни сердца, которая может сопровождаться регулярными приступами стенокардии и приводить к инфаркту миокарда;
- синдром задней позвоночной артерии, при котором снижается умственная работоспособность, появляется раздражительность, сонливость, депрессия;
- инсульт задних отделов головного мозга;
- неврит лицевого нерва.
Все эти состояния требуют незамедлительной медицинской помощи. Поэтому не откладывайте обращение к врачу в долгий ящик. Запишитесь на бесплатный прием к неврологу или вертебрологу в Москве в нашей клинике мануальной терапии прямо сейчас. Опытный врач проведет осмотр, поставит диагноз, окажет все необходимую помощь. Также для каждого пациента разрабатывается индивидуальный курс лечения. Купировать же компрессионный синдром при остеохондрозе позвоночника проще всего с помощью мануального вытяжения позвоночного столба. Достаточно 3-4 процедур для того, чтобы полностью убрать давление с нервного волокна и других мягких тканей.
Синдромы при шейном остеохондрозе причины, симптомы, методы лечения и профилактики
При шейном остеохондрозе часто возникают сопутствующие синдромы. Синдром позвоночной артерии (СПА) становится следствием разрушений и деформаций в шее, которые появляются по разным причинам. СПА представляет собой нарушения нервной системы из-за компрессии сосудов, расположенных в позвоночнике. Корешковый синдром, или радикулопатия, проявляется вследствие осложнений шейного остеохондроза.
Обе патологии сопровождаются болевыми ощущениями, скованностью движений, общим недомоганием, расстройствами психоэмоционального состояния. Вылечить недуг помогают невролог, вертебролог, хирург и другие специалисты.
Причины
Система кровоснабжения шеи работает в целях обеспечения головного мозга кровью и кислородом. Артерии шейного отдела располагаются на задней части головы, чтобы снизить риск травмирования. Синдром позвоночной артерии при шейном остеохондрозе может развиться по различным причинам:
- травмы и операции на шее;
- костные наросты (остеофиты);
- сдавливание и смещение позвонков;
- образование тромбов и холестериновых бляшек в сосудах;
- хронические болезни кровеносной системы;
- межпозвонковые грыжи и протрузии;
- врождённые аномалии развития позвоночника;
- нервное перенапряжение;
- деформация артерий и вен шеи;
- сосудистые заболевания, инсульт;
- искривление осанки;
- болезни сердца;
- васкулит;
- эмболия;
- фибромиалгия;
- миалгия.
Причинами радикулитов становятся дистрофические процессы в шее, вызванные остеохондрозом. Обычно врачи определяют происхождение синдрома по таким причинам:
- грыжи и опухоли в шейно-воротниковой зоне;
- повреждения спинного мозга в области шеи;
- травмы и последствия операций;
- инфекционные заболевания;
- переохлаждение;
- гормональный дисбаланс;
- нарушения метаболизма;
- ожирение;
- гиподинамия.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Признаки корешкового синдрома при остеохондрозе
Возникновению корешкового синдрома способствуют дегенерации, вызванные патологическими процессами в спинном мозге и кровеносной системе. Симптом имеет ряд характерных признаков:
- острая или хроническая боль в пояснице, шее или грудном отделе;
- обострение болевых ощущений после физической или эмоциональной нагрузки;
- снижение чувствительности околопозвоночной области;
- покалывание, мурашки, онемение спины и конечностей;
- распространение боли в другие части тела;
- переутомление, снижение работоспособности;
- проблемы с дыханием и пищеварением;
- нестабильность нервной системы;
- атрофии мышц;
- почечные колики;
- люмбалгия.
О чём говорят синдромы при шейном остеохондрозе
СПА свидетельствует о формировании стойких расстройств работы крови, сердца и сосудов, нервов, дыхания, костно-мышечного и связочного аппаратов, позвоночника. Опознать симптом можно по таким характерным признакам:
- постоянные боли в голове и шее;
- шум в голове, потемнение в глазах;
- расстройства вегетативной системы;
- офтальмические нарушения в организме;
- задние-шейный симпатический синдром;
- нарушение координации движений;
- скованность подвижности позвоночника;
- снижение памяти, внимания, мышления;
- повышенная раздражительность;
- перепады давления и сердечного ритма;
- усиленное потоотделение;
- повышение температуры тела.
Корешковый синдром сопровождается болевыми ощущениями, которые передаются в руки, плечи, лопатки и верхнюю часть грудной клетки. Часто боль возникает ночью, а на утро больной наблюдает отёки и повышенную потливость. Характерный признак шейного радикулита — укорочение плеча. Это происходит из-за дефицита питательных веществ в мышцах и суставах плеча.
Виды синдрома позвоночной артерии при шейном остеохондрозе
В зависимости от локации расстройств различают два типа СПА:
- Ишемический. Нарушения происходят в области головного мозга, повреждается мозговое кровоснабжение, что приводит к ишемическим атакам, инсульту, слуховым и зрительным патологиям. Сопровождается слабостью, переутомлением, обмороками.
- Дистонический. Нарушения выражаются в частых головных болях высокой интенсивности с иррадиацией в шею, затылок, лоб. Могут появиться головокружения, шум в ушах, «мошки» в глазах, падение остроты зрения.
С какими болезнями можно перепутать синдромы при шейном остеохондрозе
- Атеросклероз. Схожие признаки — частые головокружения и мигрень, утомление после несложной физической нагрузки, постоянная усталость, снижение работоспособности. Сосуды забиваются атеросклеротическими бляшками, что приводит к развитию тромбов и препятствует поступлению полезных веществ в мозг.
- Корешковый синдром. Похожие симптомы — уменьшение чувствительности отдельных зон шеи, головы и лица, неврологические расстройства, переутомление, повышенное напряжение мышц.
- Межпозвоночная грыжа. Схожие симптомы — ограничение подвижности и скованность движений в шейном отделе позвоночника, интенсивные головные боли с переходом ощущений в другие части тела, недомогание при резких наклонах и поворотах туловища.
- Спондилёзные патологии. Изнашиваемость позвонков и дисков схожа по своим проявлениям с СПА — возникают ноющие ощущения боли после нагрузки, головокружения, нехватка воздуха и кровеносные сосуды передавливаются, нарушается мозговое кровоснабжение.
Как снять симптомы синдромов при шейном остеохондрозе
СПА и радикулит можно предотвратить, если выполнять несложную профилактику:
- Ведите здоровый активный образ жизни без вредных привычек.
- Спите на ровной поверхности и ортопедической подушке.
- Делайте гимнастику для шеи в перерывах между работой.
- Не поднимайте тяжести или делайте это с ровной осанкой.
- Избегайте физического и психоэмоционального переутомления.
- Питайтесь полезной пищей с высоким содержанием витаминов и минералов.
- При изменениях показателей здоровья обращайтесь к врачу.
- Принимайте препараты только после консультации с врачом.
К какому врачу обратиться
Лечением патологии артерий должен заниматься невролог или кардиолог. Радикулиты лечит врач-ревматолог совместно с другими специалистами. При остеохондрозе необходимо обращаться к вертебрологу, остеопату, травматологу. В некоторых случаях поможет мануальный терапевт. На запущенных стадиях может понадобиться помощь нейрохирурга. Чтобы избежать осложнений, следует посещать клинику сразу после появления первых признаков заболевания.

Шехбулатов Арслан Висрадиевич

Ефремов Михаил Михайлович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Славин Дмитрий Вячеславович
Коновалова Галина Николаевна
Лечение синдромов при шейном остеохондрозе
Курс лечения предполагает комплекс процедур, направленных на улучшение и ускорение кровообращения, а также на устранение причин патологического состояния кровеносных сосудов и нервных волокон. Перед тем, как начать лечить болезнь, пациент проходит диагностику:
- лабораторные общие и биохимические анализы крови;
- ультразвуковые исследования, сканирование внутреннего состояния артерий;
- инструментальные методы диагностики организма (КТ, МРТ, ЭКГ, спондилография).
Медикаментозное лечение
По результатам диагностики и в зависимости от типа синдрома специалист выписывает больному такие лекарства:
- Сосудорасширяющие. Препятствуют образованию тромбов и ускоряют движение крови.
- Ноотропные. Стимулируют мозговое кровоснабжение, улучшают работу клеток головного мозга.
- Гипотензивные. Регулируют уровень артериального давления, нормализуют сердечный ритм.
- Антиагреганты. Разжижают кровь и улучшают текучие свойства, что мешает формированию тромбов и бляшек.
Дополнительно могут быть назначены обезболивающие и седативные препараты, антидепрессанты, миорелаксанты, хондропротекторы.
Консервативное лечение
Если болезнь удалось диагностировать на ранней стадии, радикулопатию и синдром позвоночной артерии возможно вылечить консервативными методами без хирургии:
- Физиотерапия — кислородотерапия, озонотерапия, магнитотерапия, грязелечение, фитотерапия.
- Мануальная терапия — массаж, массажные техники для оздоровления и расслабления мышц.
- Лечебная гимнастика — ЛФК, плавание, физические упражнения с щадящей нагрузкой.
Хирургическое лечение
Оперативное вмешательство обычно не требуется при синдроме позвоночной артерии, чаще симптом лечат стандартными методиками. Хирургическая операция необходима, если СПА при шейном остеохондрозе сопровождается грыжами, хроническими компрессиями нервных корешков и сосудов, развитием тромбозов. Операция при радикулитах необходима, если защемление нервов провоцирует серьёзные нарушения всего опорно-двигательного аппарата.
Вы можете записаться на приём в клинику сети ЦМРТ и получить индивидуальные рекомендации по лечению патологии.
Читайте также:
