Коронарография и ЭхоКГ при стрессовой кардиомиопатии (СКМП)
Добавил пользователь Алексей Ф. Обновлено: 08.01.2026
Гипертрофическая кардиомиопатия (ГКМП) – заболевание сердечной мышцы, при котором наблюдается массивное утолщение одного или нескольких сегментов стенки левого (или реже – правого) желудочка. У пациентов с ГКМП толщина межжелудочковой перегородки или свободной стенки сердца составляет 1,5 см и более (в норме – не более 1 см). Одним из важных условий для установления диагноза ГКМП считается отсутствие у пациента хронически повышенного артериального давления (т.е. артериальной гипертензии) или пороков клапанов сердца, которые могли бы объяснить выраженную гипертрофию миокарда. При этом заболевании утолщение стенки сердца обычно происходит на ограниченном участке, а не равномерно во всех отделах. Чаще всего поражается межжелудочковая перегородка. Среди взрослого населения ГКМП выявляется приблизительно у 1 из 500 человек. Мужчины несколько чаще страдают этим заболеванием по сравнению с женщинами (соотношение 2-3:1).
Более половины (70%) всех случаев ГКМП имеют семейный характер, при этом основной тип наследования – аутосомно-доминантный. Остальные случаи ГКМП – спорадические, при которых не удается выявить кровных родственников с выраженным утолщением стенки сердца. В основе ГКМП лежат мутации генов, кодирующих синтез сократительных белков миокарда. В результате этого нарушается расположение мышечных волокон в стенке сердца, что приводит к её резкому утолщению. Мутации тяжёлой цепи бета-миозина, миозин-связывающего белка С и сердечного тропонина Т считаются наиболее частыми, встречаясь более чем у половины пациентов с ГКМП. Изредка мутации затрагивают одновременно несколько генов, кодирующих синтез сократительных белков миокарда; прогноз таких пациентов считается наиболее неблагоприятным.
У 5-10% лиц с массивной гипертрофией сердца могут выявляться наследственные метаболические и нервно-мышечные заболевания, хромосомные аномалии и генетические синдромы, выступающие в качестве самостоятельной причины этой гипертрофии. Такие случаи принято называть фенокопиями ГКМП, которые могут имитировать изменения в сердце и клиническую картину истинной ГКМП. В эту группу входят болезнь Андерсона-Фабри, гликогенозы, болезнь Данона, синдромы LEOPARD, Нунана, Костело, атаксия Фридрейха. С выраженной гипертрофией миокарда могут протекать и некоторые негенетические заболевания, например, амилоидоз сердца.
При визуальном рассмотрении сердца пациента с ГКМП часто обнаруживают резко утолщенную межжелудочковую перегородку, выступающую в выносящий тракт левого желудочка (область между межжелудочковой перегородкой и передней створкой митрального клапана). Толщина межжелудочковой перегородки может достигать 30 и даже 40 мм, хотя в норме не должна превышать 10 мм. Иногда встречается равномерное утолщение межжелудочковой перегородки и свободной стенки левого желудочка, в очень редких случаях утолщение локализуется только в области верхушки сердца. Полость левого желудочка при ГКМП обычно уменьшена. Почти в половине случаев ГКМП развивается обструкция (т.е. нарушение проходимости) кровотока в выносящем тракте левого желудочка. Характерным анатомическим признаком этого заболевания считаются изменения передней створки митрального клапана, которая утолщена, расположена под углом к плоскости клапана и «выпадает» в просвет выносящего тракта левого желудочка, таким образом создавая дополнительное препятствие движению крови из левого желудочка в аорту. При микроскопии отчётливо видны неправильное (хаотичное) расположение утолщенных мышечных волокон в миокарде, увеличение в размерах клеток миокарда, слабо развитая сеть мелких артерий, участки разрастания соединительной ткани (фиброз).
В чём состоит опасность ГКМП? Агрессивность течения ГКМП зависит от особенностей генетической поломки, лежащей в основе заболевания. По различным оценкам, в среднем за год умирают 1-3% взрослых пациентов и 4-6% детей и подростков с ГКМП. Чаще всего пациенты умирают внезапно из-за развития опасных для жизни аритмий (главным образом, желудочковой тахикардии и фибрилляции желудочков). Следует помнить, что внезапная аритмическая смерть среди пациентов молодого возраста может быть первым и единственным проявлением ГКМП. Другими причинами летального исхода могут оказаться нарастающая сердечная недостаточность, тромбоэмболии из сердца в головной мозг, инфекционный эндокардит.
К числу факторов, повышающих риск внезапной смерти, относят следующие:
- молодой или юный возраст;
- пароксизмы желудочковой тахикардии по результатам 24-часового холтеровского мониторирования ЭКГ;
- указания в анамнезе на регистрацию фибрилляции желудочков, желудочковой тахикардии или остановку сердца, имплантацию кардиовертера-дефибриллятора (ИКД) в связи с наличием желудочковой тахикардии или фибрилляции желудочков;
- указания на внезапную сердечную смерть у родственников, включая имплантацию у них ИКД в связи с желудочковыми нарушениями ритма сердца;
- необъяснимые эпизоды потери сознания (обмороки);
- падение артериального давления в ответ на дозированную физическую нагрузку;
- значительная гипертрофия миокарда (толщина межжелудочковой перегородки и/или задней стенки левого желудочка 30 мм и более)
- наличие выраженной обструкции выносящего тракта левого желудочка
Классификация
На основе данных допплер-эхокардиографии принципиально выделяют две формы заболевания, зависящие от наличия или отсутствия градиента систолического давления в полости левого желудочка, – обструктивную и необструктивную соответственно. Этот градиент представляет собой разность давления ниже и выше сужения (вплоть до закрытия), образующегося в результате сокращения утолщенной части стенки сердца (чаще – межжелудочковой перегородки). Собственно, обструкция (т.е. резкое затруднение тока крови) происходит в результате контакта передней створки митрального клапана с непропорционально утолщенной межжелудочковой перегородкой, при этом резко возрастает градиент давления в полости левого желудочка во время систолы.
У некоторых пациентов с ГКМП в состоянии покоя подобный градиент отсутствует, но при проведении определённых провокационных тестов – появляется. К числу указанных тестов относят пробу Вальсальвы (выдох с закрытыми носом и ртом), переход из горизонтального положения тела в сидячее или вертикальное, дозированную физическую нагрузку на велоэргометре или беговой дорожке, применение некоторых лекарственных препаратов (амилнитрита, изопротеренола, добутамина). В подобных случаях принято говорить о ГКМП с латентной обструкцией.
Симптомы
Существует два основных возрастных периода, когда впервые дают знать о себе клинические проявления заболевания – подростковый возраст и диапазон от 30 до 40 лет. Симптомы ГКМП разнообразны и малоспецифичны. Активно за медицинской помощью обращаются менее половины пациентов с ГКМП. Их основными жалобами являются одышка при физической нагрузке (в 30-50% случаев), болевые ощущения в грудной клетке (в 40-60 % случаев), сердцебиение и перебои в работе сердца (в 30-40% случаев), головокружение и синкопальные состояния (обмороки) (в 15-25% случаев). Врачебные ошибки при первой постановке диагноза ГКМП встречаются в каждом втором случае. Нередко заболевание обнаруживается случайно во время диспансеризации, профосмотра, медико-социальной или военно-врачебной экспертизы при выполнении таких исследований как электрокардиография или эхокардиография. ГКМП может диагностироваться в любом возрасте независимо от пола и расы, однако преимущественно заболевание выявляется у лиц молодого возраста, находящихся в физически активном и творческом периоде жизни.
Описано несколько сценариев клинического течения ГКМП:
- стабильное доброкачественное малосимптомное течение;
- прогрессирующее течение (появление одышки, боли в грудной клетке, головокружений, обмороков);
- внезапная смерть;
- присоединение фибрилляции предсердий (мерцательной аритмии) с ее осложнениями, включая тромбоэмболии из сердца в головной мозг;
- развитие т.н. конечной стадии заболевания с развитием симптомов сердечной недостаточности (одышки, отёков), вызванной расширением полости левого желудочка и снижением его способности нормально сокращаться.
Диагностика
Осмотр пациента обычно не даёт какой-либо значимой информации, однако у некоторых пациентов опытный врач может выслушать систолический шум слева от грудины, который усиливается при вставании из положения сидя на корточках, натуживании, приеме нитроглицерина.
Для ГКМП не свойственны специфические отклонения показателей крови и мочи, полученные при рутинных лабораторных исследованиях. Вместе с тем, характерны генетические нарушения, подтверждаемые в специализированных лабораториях.
Электрокардиография (ЭКГ). При ГКМП возможны разнообразные изменения на ЭКГ, отражающие нарушения ритма сердца (предсердная и желудочковая экстрасистолия, фибрилляция предсердий, желудочковая тахикардия, синдром Вольфа-Перкинсона-Уайта и другие), признаки увеличения левого предсердия, утолщения стенки левого желудочка, признаки, имитирующие нарушения коронарного кровоснабжения или перенесенный инфаркт миокарда.
24-часовое мониторирование ЭКГ по Холтеру предназначено для диагностики преходящих нарушений сердечного ритма и проводимости. Особую ценность этот метод приобретает у больных высокого риска внезапной смерти, прежде всего с обмороками или наличием случаев внезапной смерти у кровных родственников в возрасте до 40 лет. Его целесообразно также выполнять для контроля эффективности противоаритмической терапии.
Допплер-эхокардиография. Основными ультразвуковыми признаками ГКМП считаются следующие.
Асимметричная гипертрофия левого желудочка. У взрослых лиц ГКМП диагностируется при увеличении толщины стенки левого желудочка ≥1,5 см в одном или нескольких сегментах этой камеры сердца. Типична гипертрофия миокарда, затрагивающая только межжелудочковую перегородку.
Обструкция выносящего тракта левого желудочка. Для её подтверждения определяют систолический градиент давления в полости левого желудочка при помощи допплеровского сканирования. Диагностически значимым считается градиент более 30 мм рт. ст. и в таких случаях говорят об обструктивной форме ГКМП. Если градиент составляет менее 30 мм рт. ст. в покое в положении лёжа, то рекомендуется его измерение на фоне проведения провокационных тестов – пробы Вальсальвы, перехода в положение пациента сидя и стоя. При возрастании градиента до величин, превышающих 30 мм рт. ст. вследствие провокационных тестов, констатируют ГКМП с латентной обструкцией выносящего тракта левого желудочка.
Переднесистолическое движение передней створки митрального клапана, которое также создает условия для сужения выносящего тракта левого желудочка.
При ультразвуковом исследовании сердца у больных ГКМП часто выявляют такие неспецифические изменения как увеличение размера левого предсердия, уменьшение полости левого желудочка, нефизиологическое повышение его сократительной способности (фракция выброса составляет более 70 и даже 80%), нарушение способности к адекватному расслаблению левого желудочка во время диастолы.
Магнитно-резонансная томография (МРТ) сердца. Рекомендуется для уточнения диагноза ГКМП и исключения других сходных заболеваний в следующих случаях: когда невозможно получить ультразвуковое изображение высокого качества; у пациентов с предполагаемой изолированной гипертрофией или аневризмой в области верхушки левого желудочка; при подозрении на амилоидоз сердца или фенокопии ГКМП. МРТ позволяет эффективно оценить размеры полостей сердца, особенности его строения и состояние систолической и диастолической функций желудочков.
Коронароангиография. Инвазивная коронарная ангиография рекомендуется взрослым с ГКМП, пережившим внезапную остановку сердца, а также лицам с болями в грудной клетке, похожими на стенокардию. Коронарные артерии у больных ГКМП обычно широкие, хорошо развитые. Во время систолы может наблюдаться резкое сужение коронарных артерий.
Тесты с физической нагрузкой. Тредмил-тест (беговая дорожка) рекомендуется для уточнения риска внезапной сердечной смерти, определения функциональной способности пациента и эффективности проводимого лечения.
Больным ГКМП, у которых во время эхокардиографии в положении лёжа в покое или при провокационных тестах (проба Вальсальвы и др.) систолический градиент давления в выносящем тракте левого желудочка составляет более 30 мм рт. ст., но не превышает 50 мм рт. ст., рекомендуется проведение эхокардиографии в условиях физической нагрузки (стресс-эхокардиография) для уточнения степени изменения обструкции выносящего тракта левого желудочка.
Биопсия миокарда. В интересах диагностики ГКМП этот метод может рассматриваться лишь в отдельных случаях, например, когда имеются веские подозрения на другие сходные заболевания, протекающие с утолщением стенок сердца (в частности, амилоидоз, лимфома, саркоидоз, миокардит).
Генетическое обследование и семейный скрининг. Вероятность обнаружить мутацию, приведшую к заболеванию, наиболее высока у больных с семейной формой заболевания, и минимальна – у больных пожилого возраста и лиц с неклассическими проявлениями. Медико-генетическое консультирование должно проводиться всем больным ГКМП, у которых фактически исключены негенетические заболевания (например, гипертоническая болезнь, амилоидоз, спортивное сердце, пороки клапанов сердца). Выявление патогенной мутации у пациента упрощает диагностику ГКМП у его родственников.
Лечение
Основу лекарственной терапии составляют препараты, снижающие сократительную способность левого желудочка и удлиняющие время диастолы — β-блокаторы, антагонисты кальция (верапамил, дилтиазем), дизопирамид.
β-блокаторы оказывают хороший эффект в отношении основных симптомов: одышки, сердцебиений, боли в грудной клетке, обмороков. β-блокаторы уменьшают потребность миокарда в кислороде, удлиняют диастолу, снижают систолический градиент давления на уровне выносящего тракта левого желудочка, уменьшают риск аритмий при физическом и эмоциональном напряжении. Наибольший опыт накоплен по применению пропранолола. Средняя терапевтическая доза его соответствует 120-240 мг/сут на 3-4 приема, хотя имеются указания на возможность применения и больших доз – до 480 мг/сут.
Антагонисты кальция верапамил и дилтиазем уменьшают симптомы заболевания у 65-80% больных ГКМП. Эти препараты способны улучшать свойства диастолы левого желудочка, уменьшать ишемию миокарда. Доза верапамила составляет 240-480 мг в сутки, дилтиазема – 180-360 мг в сутки. Основными ситуациями, в которых верапамил и дилтиазем являются препаратами выбора в лечении больных ГКМП, считаются непереносимость или неэффективность β-блокаторов, наличие противопоказаний к ним (например, бронхиальная астма).
Дизопирамид (антиаритмический препарат I А класса) способен благоприятно влиять на свойства диастолы желудочков сердца, что делает его полезным при ГКМП. Особенно целесообразно применение данного препарата у лиц с желудочковыми аритмиями. Начальная доза составляет 400 мг в сутки с постепенным увеличением до 800 мг под контролем ЭКГ.
Хирургическое лечение. При отсутствии эффекта от лекарственной терапии, пациентам с выраженной гипертрофией межжелудочковой перегородки, высоким градиентом давления в выносящем тракте левого желудочка в покое (более 50 мм рт. ст.), выраженной сердечной недостаточностью показано хирургическое лечение. Классическая методика – операция A.G. Morrow (1975), при которой проводят иссечение части межжелудочковой перегородки. Потенциальными кандидатами оказываются лишь 5% из числа всех больных ГКМП. Операция как правило обеспечивает хороший эффект с полным устранением или значительным уменьшением градиента давления и симптомов заболевания.
Электрофизиологические методы лечения ГКМП. Последовательная двухкамерная электрокардиостимуляция с укороченной предсердно-желудочковой задержкой обеспечивает улучшение синхронности сокращения сердца. В результате этого сначала происходит возбуждение и сокращение верхушки, а затем межжелудочковой перегородки, что в конечном итоге приводит к уменьшению обструкции в полости левого желудочка.
Чрескатетерная алкогольная септальная аблация является эффективным методом лечения обструктивной ГКМП. Метод предпочтителен у пациентов с неэффективностью или невозможностью проведения фармакологической терапии, двухкамерной электрокардиостимуляции, операции A.G. Morrow. Через баллонный катетер в артерию, которая кровоснабжает межжелудочковую перегородку (перфорантную перегородочную артерию) вводят 1-3 мл 95% спирта, вследствие чего возникает химический некроз (омертвение) утолщенного участка межжелудочковой перегородки. Результатом такой процедуры служит уменьшение величины обструкции выносящего тракта левого желудочка, улучшение функции двустворчатого клапана, регресс симптомов заболевания.
Пациентам с ГКМП следует избегать участия в спортивных соревнованиях. Имплантация ИКД показана пациентам, выжившим после внезапной остановки сердца вследствие желудочковой тахикардии или фибрилляции желудочков. Также ИКД оказываются полезными у больных, у которых выявлена желудочковая тахикардия по данным суточного мониторирования ЭКГ. У пациентов с ГКМП в возрасте ≥16 лет без указаний на возникавшие ранее эпизоды желудочковой тахикардии рекомендуется использовать шкалу “HCM Risk-SCD”. Эта шкала, представленная как онлайн-калькулятор, позволяет рассчитать риск внезапной смерти в течение последующих 5 лет и уточнить показания к имплантации ИКД. Согласно данным, полученным по шкале “HCM Risk-SCD”, имплантацию ИКД следует рассматривать у пациентов с прогнозируемым 5-летним риском внезапной смерти ≥6% и прогнозируемой продолжительностью жизни не менее 1 года.
Коронарография и ЭхоКГ при стрессовой кардиомиопатии (СКМП)
У большинства больных стрессовой кардиомиопатией (СКМП) результаты коронарографии свидетельствуют об отсутствии изменений коронарных артерий или слабовыраженном атеросклерозе. В некоторых случаях возможно сочетание стеноза коронарных артерий и СКМП вследствие высокой распространенности атеросклероза коронарных артерий у лиц из группы риска СКМП.
Так, результаты ретроспективного анализа, включавшего данные о 31 случае стрессовой кардиомиопатии (СКМП), свидетельствовали о высокой частоте выявления атеросклероза коронарных артерий по данным ангиографии, который отмечался у 19 (61,3%) пациентов; причем у 7 (23%) больных были признаки поражения нескольких коронарных артерий, а у 9 (29%) - сужение просвета одной эпикардиальной артерии не менее чем на 50%.
Таким образом, частота развития атеросклероза коронарных артерий у больных стрессовой кардиомиопатией (СКМП) может быть выше, чем предполагалось ранее. По данным японских авторов, из 97 больных с подтвержденным диагнозом СКМП у 10 (10%) выявлено гемодинамически значимое сужение более чем на 75% хотя бы одной крупной эпикардиальной артерии. Очевидно, что возможное сочетание атеросклеротического поражения коронарных артерий и СКМП обусловливает необходимость тщательного анализа причин нарушения регионарной сократимости миокарда, чтобы избежать не обоснованной в такой ситуации реваскуляризации миокарда.
Как указывалось выше, характерные изменения регионарной сократимости включают гипо- или акинезию средних и верхушечных сегментов ЛЖ. При этом отмечается сохранение систолической функции базальных сегментов. Следует отметить, что нарушения сократимости миокарда обычно охватывают зону, превышающую ту, которая кровоснабжается какой-либо одной коронарной артерией.
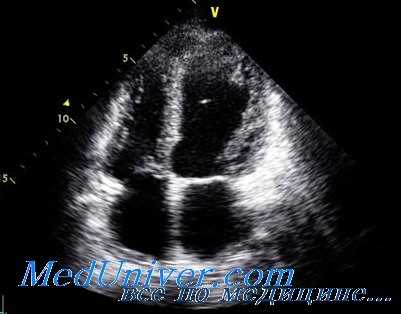
Несмотря на то что с помощью трансторакальной ЭхоКГ можно выявить нарушения регионарной сократимости ЛЖ, следует помнить, что получение истинного изображения верхушки сердца может быть затруднено, особенно у пациентов, нуждающихся в неотложной помощи.
В специальном исследовании оценивали распределение регионарного нарушения локальной сократимости миокарда при кардиомиопатией Такоцубо по сравнению с таковым при ОИМ-ST передней локализации. В период пребывания в стационаре стандартная ЭхоКГ была выполнена у 37 больных КМП такоцубо и у 37 больных с ОИМ-ST передней локализации. Области нарушения регионарной сократимости миокарда ЛЖ, соответствующие кровоснабжению определенной коронарной артерии, определяли согласно классификации Американского общества по ЭхоКГ.
У больных кардиомиопатией Такоцубо по сравнению с ОИМ-ST передней локализации отмечались более низкая ФВ ЛЖ (37,6±5,1 и 40,9±3,7% соответственно) и более высокий индекс нарушения регионарной сократимости (1,98±0,2 и 1,51±0,14). Не выявлено статистически значимых различий между группами по частоте регионарного нарушения сократимости миокарда в области, кровоснабжаемой ЛПНА (37 и 37 пациентов соответственно).
В то же время у больных кардиомиопатией Такоцубо по сравнению с ОИМ-ST передней локализации статистически значимо чаще вовлекались области, кровоснабжаемые ЛПНА и огибающей артерией (37 и 31 пациент соответственно), ЛПНА и правой коронарной артерией (34 и 13 пациентов соответственно), правой коронарной артерией (33 и 5 пациентов соответственно), а также правой коронарной и огибающей артериями (31 и 2 пациента соответственно). При использовании пороговых значений для индекса нарушения регионарной сократимости 1,75 (площадь под характеристической кривой 0,956) чувствительность и специфичность достигали 83 и 100% соответственно, а для числа регионов с нарушенной сократимостью миокарда 4 (площадь под характеристической кривой 0,928) - 84 и 97% соответственно. Таким образом, у больных кардиомиопатией Такоцубо данные ЭхоКГ отличаются от таковых при ОИМ-ST передней локализации.
Нередко диагноз стрессовой кардиомиопатии (СКМП устанавливают в операционной при выполнении вентрикулографии ЛЖ, поскольку обычно предполагают ОКС, по поводу которого назначают неотложную или экстренную коронарографию. Исследование ПЖ также позволяет выявить сходные нарушения регионарной сократимости миокарда примерно у 25% больных, у которых имеется тенденция к более тяжелому течению заболевания и более высокий риск застойной СН.
Описаны случаи атипичного расположения участков нарушения регионарной сократимости миокарда при стрессовой кардиомиопатии (СКМП, которые наряду с типичным расположением представлены ниже. Причина атипичной локализации пораженных участков миокарда, которая не соответствует сегментам, кровоснабжаемым определенными коронарными артериями, неизвестна, но предполагается, что она может быть обусловлена неравномерностью вегетативной регуляции и выраженности адренергической стимуляции миокарда в разных отделах ЛЖ.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Электрокардиограмма (ЭКГ) при стрессовой кардиомиопатии (СКМП). Нарушения ритма
Наиболее частым изменением ЭКГ при стрессовой кардиомиопатии (СКМП) бывает подъем сегмента ST выше изоэлектрической линии, который напоминает картину ОИМ-ST. Однако, по данным литературы, частота выявления такого изменения ЭКГ значительно варьирует (от 46 до 100%). Существует по крайней мере две причины, которыми можно объяснить такую ситуацию. Во-первых, подъем сегмента ST бывает преходящим, следовательно, вероятность его регистрации зависит от продолжительности периода между развитием симптомов и обращением больного за медицинской помощью.
Во-вторых, возможна ошибка, связанная с отбором пациентов, поскольку при наличии подъема сегмента ST выше вероятность быстрого выполнения ангиографии коронарных артерий и оценки функции ЛЖ. Обычно подъем сегмента ST регистрируется в прекордиальных отведениях, но может также отмечаться в нижних и боковых отведениях.
При обследовании больных стрессовой кардиомиопатией (СКМП) могут регистрироваться неспецифические патологические изменения зубца Т, впервые возникшая блокада левой ножки пучка Гиса, а в некоторых случаях - нормальная ЭКГ. Описан случай СКМП, сопровождавшийся полной атриовентрикулярной блокадой, при которой потребовалась имплантация электрокардиостимулятора. В тех случаях, когда у больных СКМП имеется подъем сегмента ST, его амплитуда обычно меньше, чем при ОИМ-ST.
Как правило, данных ЭКГ в 12 отведениях бывает недостаточно для разграничения стрессовой кардиомиопатии (СКМП) и ОИМ-ST. Характерная и часто встречающаяся эволюция изменений ЭКГ, которая отмечается в течение 2-3 дней, включает возвращение сегмента ST к изоэлектрическои линии, появление диффузной инверсии зубцов Т, которые часто имеют большую амплитуду и регистрируются в большинстве отведений, а также удлинение корригированного интервала Q-Т. Редко бывает преходящее появление патологических зубцов Q.
Инверсия зубцов Т и удлинение интервала Q-T, как правило, исчезают в течение 3—4 мес, но могут проходить уже через 4-6 нед., а в отдельных случаях определяются через 1 год и более. Хотя ранее считалось, что удлинение интервала Q-T при СКМП не имеет большого прогностического значения, описаны случаи злокачественных желудочковых аритмий и внезапной смерти при СКМП, которая сопровождалась удлинением корригированного интервала Q-T.
В небольшом исследовании K.A.Bybee и соавт. сравнивали особенности ЭКГ у 18 женщин, последовательно госпитализированных с диагнозом СКМП, и у 36 женщин, госпитализированных по поводу переднего ОИМ-ST вследствие окклюзии левой передней нисходящей артерии (ЛПНА) на фоне ее атеросклероза и тромбоза. Средний возраст больных достигал 72,0±13,1 года. Группы не различались по ЧСС, продолжительности интервала P-R, комплекса QRS и значениям корригированного интервала Q-T.
Локализация подъема сегмента ST от изоэлектрическои линии оказалась сходной в обеих группах, но при ОИМ-ST подъем был более выраженный. Результаты регрессионного анализа позволяют предположить, что сочетание подъема сегмента SN в отведениях V2 и V3 менее 1,75 и 2,5 мм соответственно можно использовать как прогностический фактор СКМП (чувствительность и специфичность такого показателя достигала 67 и 94% соответственно).
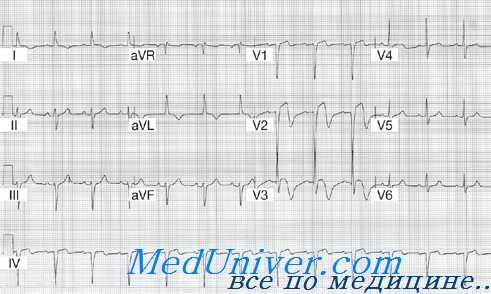
ЭКГ при стрессовой кардиомиопатии (СКМП) Такоцубо
С помощью логистического регрессионного анализа была выведена формула: (3 х величина подъема сегмента ST в отведении V2) + (величина подъема сегмента ST в отведении V3) + (2 х величина подъема сегмента ST в отведении V5). С помощью этой формулы можно с достаточной определенностью различать СКМП и передний ОИМ-ST при использовании порогового значения менее 11,5 мм для диагноза СКМП (чувствительность и специфичность такого показателя достигали 94 и 72% соответственно).
Следует также отметить, что при стрессовой кардиомиопатии (СКМП) по сравнению с ОИМ-ST наблюдалась меньшая частота сопутствующего снижения сегмента ST от изоэлектрическои линии, которая достигала 6 и 44% соответственно (p=0,003). Тем не менее, несмотря на некоторые особенности изменений ЭКГ у больных СКМП по сравнению с ОИМ-ST, сами авторы подчеркивают их недостаточно высокое прогностическое значение для надежного разграничения двух заболеваний.
Следует отметить, что относительная частота и прогностическое значение подъема сегмента ST при стрессовой кардиомиопатии (СКМП) точно не определены. С целью оценить частоту подъема сегмента ST или изолированных изменений зубца Т было выполнено ретроспективное исследование данных 105 больных, у которых в период с января 1988 г. по ноябрь 2006 г. в соответствии с критериями клиники Мейо была диагностирована СКМП. Пациенты были разделены на три группы в зависимости от наличия:
1) подъема сегмента ST (более 1 мм в двух соседних отведениях) или впервые развившейся блокады левой ножки пучка Гиса (группа 1; «=36);
2) инвертированных зубцов Т (глубиной более 3 мм в трех соседних отведениях) в отсутствие подъема сегмента ST (группа 2; «=32);
3) неспецифических изменений сегмента ST и/или зубца Т либо нормальной ЭКГ в момент госпитализации (группа 3; n=37).
Группы больных сравнивали по клиническим характеристикам и показателям ЭхоКГ.
Пациенты трех групп не различались статистически значимо по клиническим характеристикам, ФВ ЛЖ и частоте неблагоприятных клинических исходов при медиане наблюдения 2,5 года. Не выявлено также статистически значимых различий между тремя группами по частоте рецидива СКМП в течение 5 лет, который отмечался у 13, 5 и 17% больных соответственно (р=0,25). Смертность в течение 5 лет в этих группах также статистически значимо не различалась и достигала 24,0, 7,3 и 10,8% соответственно (р=0,58).
Таким образом, на основании анализа данных 105 больных с подтвержденным диагнозом стрессовой кардиомиопатии (СКМП) было сделано заключение об отсутствии подъема сегмента ST в момент госпитализации примерно в 70% случаев. Кроме того, авторы не смогли выявить статистически значимую связь между характером изменений ЭКГ, тяжестью нарушения функции ЛЖ и частотой неблагоприятных исходов.
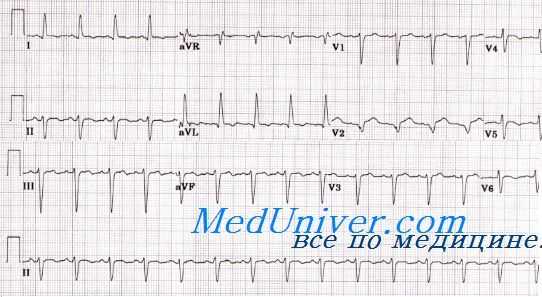
M.Kosuge и соавт. на основании ретроспективного анализа у 33 больных стрессовой кардиомиопатией (СКМП) и 342 больных с первым ОИМ передней локализации, у которых отмечалось повышение сегмента ST от изометрической линии более чем на 1 мм не менее чем в двух последовательных отведениях, изучали особенности изменений ЭКГ при СКМП. Для более точной оценки в анализ включали только пациентов, госпитализированных в течение первых 6 часов после развития симптомов. Анализировали изменения сегмента ST во всех 12 отведениях. При этом использовали видоизмененное отведение aVR (такое отведение обозначали как -aVR).
По сравнению с ОИМ передней локализации при стрессовой кардиомиопатии (СКМП) отмечались менее выраженный подъем над изоэлектрической линией сегмента ST и менее частое выявление патологического зубца Q, что позволяет предположить менее выраженное повреждение миокарда при СКМП по сравнению с ОИМ. Несмотря на это, при СКМП подъем сегмента ST отмечался в большем числе отведений, не ограничиваясь только передними отделами ЛЖ. У большинства больных с ОИМ передней локализации подъем сегмента ST определялся в отведениях V1-V4, что свидетельствует о наличии ишемии в переднеперегородочной области.
При стрессовой кардиомиопатии (СКМП) подъем сегмента ST наиболее часто отмечается в отведении -aVR. При анализе ЭКГ отведение aVR (+150°) представляли в перевернутом виде (-aVR), поскольку -aVR (-30°) связывает разрыв между отведениями I (0°) и II (60°). Отведение -aVR отражает верхушечные и нижнебоковые сегменты, в отличие от общепринятых 12 отведений.
При переднем ОИМ область, кровоснабжаемая ЛПНА, обычно не включает указанные сегменты; следовательно, частота подъема сегмента ST при переднем ОИМ в отведении -aVR должна быть низкой. Следует отметить, что распространенный подъем сегмента ST (в наибольшей степени выраженный в отведении -aVR) при СКМП считают отражением распространенных нарушений регионарной сократимости миокарда, располагающихся вокруг верхушки, которые превосходят область, кровоснабжаемую одной коронарной артерией. В то же время при СКМП подъем сегмента ST редко наблюдается в отведении V1, которое может соответствовать как передней стенке ПЖ, так и области ПЖ, прилегающей к перегородке.
Наиболее вероятное объяснение менее частого подъема сегмента ST в отведении V1 при стрессовой кардиомиопатии (СКМП) может заключаться в том, что нарушения регионарной сократимости миокарда при этом заболевании редко распространяются на область сердца, которая воспроизводится в этом отведении. Более того, менее выраженный подъем сегмента ST в отведении V, может быть следствием электрических сил, обусловленных подъемом сегмента ST в заднебоковых отделах ЛЖ. Можно предположить, что развитие СКМП, в отличие от ОИМ передней локализации, обычно сопровождается подъемом ST в отведениях, отражающих заднебоковые отделы.
Таким образом, результаты анализа подъема сегмента ST в отведении -aVR или V1, по-видимому, могут быть полезными для дифференциальной диагностики СКМП и ОИМ передней локализации у пациентов, госпитализированных в течение 6 ч после развития симптомов заболевания.
Имеются данные о том, что изменения ЭКГ могут различаться в зависимости от варианта стрессовой кардиомиопатии (СКМП), в частности при типичной локализации нарушений регионарной сократимости в верхушечных и средних сегментах ЛЖ или при атипичной форме СКМП с изолированным поражением средних сегментов ЛЖ. При вовлечении средних сегментов ЛЖ изменения ЭКГ часто включали подъем сегмента ST и/или инверсию зубцов Т в отведениях V2 и V3, но не отмечались в отведениях II, III, -aVR, aVF, V5 и V6. В то же время при верхушечной локализации поражения такие изменения регистрировались во всех отведениях ЭКГ, наиболее часто - в V4 и V5.
Суммарный подъем сегмента ST в отведениях V1-V3 при поражении средних сегментов ЛЖ был сходным с таковым при верхушечной локализации поражения (2,6±2,0 и 2,7±2,0 мм соответственно), а суммарный подъем сегмента ST в отведениях V4-V6 оказался статистически значимо менее выраженным при поражении средних сегментов по сравнению с верхушкой (0,4±0,8 и 3,5±3,0 мм соответственно). Общее число отведений, в которых наблюдались подъем сегмента ST и/или инверсия зубца Т, было статистически значимо меньше при поражении средних сегментов ЛЖ по сравнению с преимущественным вовлечением верхушечных сегментов (3,2±1,0 и 6,3±2,2 отведения соответственно).
Патогенез стрессовой кардиомиопатии (СКМП). Механизмы развития
В небольшом исследовании, включавшем 17 женщин с перенесенной ранее стрессовой кардиомиопатии (СКМП) и 7 здоровых женщин, подобранных по возрасту и распространенности факторов риска, у которых была боль в груди без поражения коронарных артерий, оценивали влияние холодовой прессорной пробы на перфузию миокарда и функцию ЛЖ. Пробу выполняли, опуская на 3 мин руки участниц в очень холодную воду. Исходно и на высоте холодовой прессорной пробы оценивали глобальную и региональную функции ЛЖ с помощью трехмерной ЭхоКГ, выполняемой в реальном времени, а также перфузию миокарда с помощью двумерной ЭхоКГ с контрастированием.
Кроме того, с помощью жидкостной хроматографии высокого разрешения определяли концентрацию катехоламинов в крови. Выполнение холодовой прессорной пробы приводило к сходным изменениям гемодинамики и повышению уровня катехоламинов в крови как у пациентов, ранее перенесших СКМП, так и в группе контроля. Однако только у больных с СКМП в анамнезе отмечалось снижение ФВ ЛЖ и развивалось преходящее нарушение сократимости миокарда средних отделов и верхушки ЛЖ (по данным количественной трехмерной ЭхоКГ) в отсутствие соответствующих дефектов перфузии. В то же время на высоте холодовой прессорной пробы увеличение коронарного кровотока и его скорости отмечалось только в контрольной группе.
Таким образом, только у лиц с стрессовой кардиомиопатией (СКМП) в анамнезе выполнение холодовой прессорной пробы приводило к нарушению регионарной сократимости ЛЖ, которое не соответствовало региональному снижению коронарного кровотока. Ответная реакция на холодовую прессорную пробу в виде снижения резерва коронарного кровотока позволяет предположить наличие у больных СКМП дисфункции сосудов микрососудистого русла.
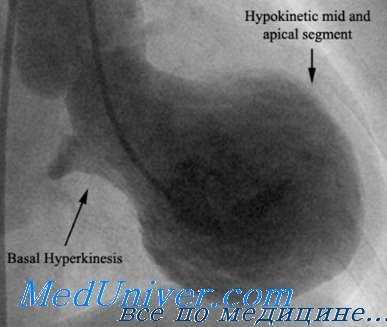
B.Ibanez и соавт. с помощью внутрисосудистого УЗИ выявляли разрыв атеросклеротической бляшки в левой передней нисходящей артерии без стенозирующего поражения коронарных артерий у некоторых больных СКМП. Однако этим невозможно полностью объяснить нарушения регионарной сократимости в тех случаях, когда отсутствует поражение передней межжелудочковой ветви, а также при дисфункции правого желудочка (ПЖ) или сохранной функции верхушки ЛЖ.
Таким образом, роль спазма коронарных артерий в патогенезе стрессовой кардиомиопатии (СКМП) остается неясной. В то же время известно, что а-адренорецепторы, расположенные в гладкомышечных клетках коронарных артерий, активируются за счет действия как норадреналина, так и адреналина, а ответной реакцией на стимуляцию таких рецепторов становится вазоконстрикция.
В 1995 г. C.R. Lacy и соавт. опубликовали результаты исследования, в котором оценивали состояние коронарных артерий на фоне теста с имитацией публичного выступления. Анализировали состояние средних сегментов коронарных артерий, в которых отсутствовали явные признаки атеросклеротического поражения. В ходе исследования на фоне психологического стресса отмечалось не только увеличение ЧСС и АД, но и спазм неизмененных сегментов коронарных артерий. Однако результаты ангиографии у больных СКМП не позволяют определенно говорить о роли спазма крупных эпикардиальных артерий в патогенезе заболевания.
В то же время очевидно, что короткие эпизоды спазма эпикардиальных артерий и/или артерий микроциркуляторного русла, которые обусловлены симпатической стимуляцией, вызванной действием катехоламинов, могут приводить к нарушению доставки кислорода к миокарду. Локальные нарушения сократимости миокарда развиваются в течение нескольких секунд после снижения коронарного кровотока, чтобы привести в соответствие энергетические потребности миокарда и обеспечение энергией, т.е. с целью достичь баланса между перфузией миокарда и его сократимостью.
Если коронарный кровоток восстанавливается до того, как разовьется ИМ, возможно восстановление миокарда и его функции. Такое потенциально обратимое снижение сократительной способности миокарда называют оглушением или гибернацией миокарда. Несмотря на то что в таких случаях миокард остается жизнеспособным, в результате снижения перфузии возможны его морфологические изменения. На фоне длительной гибернации миокарда отмечается снижение числа миофибрилл и их дезорганизация. Может изменяться содержание гликогена в миокарде и внеклеточном коллагеновом матриксе.
Таким образом, хотя в случае оглушения миокард остается жизнеспособным, а нарушения его сократимости обратимы после улучшения кровотока, для полного восстановления миокарда могут потребоваться дни и даже недели. В этом, несомненно, есть сходство с тем, что отмечают у больных СКМП.
Предполагали также, что фактором риска стрессовой кардиомиопатии (СКМП) может быть динамический градиент давления в области МЖП вследствие гипертрофии миокарда в ее средней части и повышенной концентрации катехоламинов в крови.
Особенности клинической картины, современных аспектов диагностики и лечения синдрома такоцубо (стрессовой кардиомиопатии)

В 1990 г. японский кардиолог Sato H. и соавт. обнаружили, что у 22 пожилых женщин с, казалось бы, тяжёлой картиной острого коронарного синдрома (ОКС), по данным коронарографии не выявляется столь тяжёлых поражений. Более того, выраженное снижение функции левого желудочка, которое отмечалось в момент госпитализации, нивелировало и состояние больных восстанавливалось быстрее, чем при ОКС. Стало понятно, что речь идёт о ранее не изученном заболевании и в МКБ-10 появилась новая нозологическая форма — синдром такоцубо. В статье описана типичная клиническая картина данного синдрома, приведены наиболее современные диагностические критерии и методы лечения.
Ключевые слова: острый коронарный синдром, такоцубо, синдром «разбитого сердца», коронарография, кардиомиопатия.
Синдром такоцубо — транзиторное баллоноподобное расширение средней части верхушки сердца, сопровождающееся одновременной гиперкинезией базальных сегментов левого желудочка при отсутствии гемодинамически значимого стеноза венечных артерий (I51.81) [1].
Другие названия синдрома: стрессовая кардиомиопатия, кардиомиопатия такоцубо, синдром апикального баллонирования, «синдром разбитого сердца», «синдром счастливого сердца».
Своим названием синдром обязан характерным изменением формы левого желудочка на эхокардиографии, возникающим за счёт акинезии/дискинезии и напоминающим японский глиняный сосуд — такоцубо, представляющий собой ловушку для осьминогов («тако» — осьминог, «цубо» — чаша). Ловушка-такоцубо — это 15-сантиметровый сосуд, который используется японскими рыбаками для ловли осьминогов на дне моря, в который они забираются как в жилище и оставляют снаружи только щупальца. Через некоторое время рыбаки вытаскивают ловушки за привязанную к ним верёвку вместе с осьминогами. Интересен тот факт, что приспособление такоцубо используется только рыбаками Хиросимы.
Эпидемиология. Таким образом, синдром впервые описан в Японии в 1990 г. В США первый случай описан в 1998 г. Sharkey S. W. и соавт. Вскоре после первого описания стало очевидным, что заболевание встречается в разных регионах мира. В Болгарии о первых случаях данного заболевания было доложено в марте 2006 г. на эхокардиографическом курсе Европейского кардиологического общества в Софии, а в последующем — и на Европейском конгрессе по эхокардиографии. Сегодня случаи синдрома такоцубо описаны авторами России, Франции, Бельгии, Мексики, Австралии, Испании, Южной Кореи, Китая, Бразилии, Германии, Израиля, Южной Африки, Турции и Исландии.
При этом 90 % больных — женщины после менопаузы в возрасте 66–67 лет, около 10 % — мужчины; кроме того, описаны случаи заболевания даже у детей.
Необходимо отметить, что синдром такоцубо выявляется примерно у 1–2 % среди всех госпитализированных с ОКС.
Анатомические варианты синдрома такоцубо:
- Типичный (верхушечный) вариант (75–80 %) — вовлечение апикальных и средних сегментов левого желудочка, при этом зоны нарушения кинетики миокарда не соответствуют бассейну кровоснабжения какой-либо отдельной коронарной артерии;
- Атипичный вариант («щадящий верхушку вариант») (10–15 %) — верхушка левого желудочка не затронута, а вовлекаются только его средние сегменты;
- Базальный (инвертированный) вариант — 5 %;
- Поражение двух желудочков — менее 0,5 %.
Типичный и атипичный варианты синдрома имеют схожую клиническую картину. Остаётся неясным, почему у некоторых пациентов верхушка левого желудочка не поражается.
Этиология. В первое время считалось, что ведущий этиологический фактор — эмоциональный. Однако в ходе последних наблюдений выяснилось, что более часто провоцирующими факторами являются физические.
Этиологические факторы синдрома такоцубо
Физические факторы — 36 %
Эмоциональные факторы — 27,7 %
тяжёлая физическая работа;
внезапное падение АД;
хирургическое вмешательство или медицинская процедура;
приступ бронхиальной астмы;
неожиданная потеря или болезнь близкого человека;
получение плохих новостей (например, диагностика рака);
публичные выступления и др.
В 28,5 % этиологический фактор остается неизвестным.
Среди 1750 пациентов учёные выделили 485 человек, которые смогли абсолютно точно сказать, какое именно событие стало «спусковым крючком» для синдрома такоцубо. Из этих 485 человек у 465 (26,5 %) приступ случился после печального или трагического события (смерть родственника, посещение похорон, болезнь или смерть любимого человека), вследствие чего синдром получил название «синдром разбитого сердца». Один случай произошёл с человеком, страдавшим от ожирения, после того как он застрял в трубе во время отдыха в аквапарке.
При этом выяснилось, что у 20 (4,1 %) человек болезнь была спровоцирована счастливым событием: празднованием дня рождения, свадьбы, победой любимой спортивной команды, рождением внука. По аналогии с «разбитым сердцем» врачи назвали новое явление «синдромом счастливого сердца».
Таким образом, положительные эмоции тоже могут привести к развитию синдрома такоцубо, т. к. они приводят к ответной реакции вегетативной нервной системы в той же степени, как и отрицательные, что обусловливает изменение ЧСС, ОПСС и уровня АД. Имеются данные о том, что частота развития осложнений сердечно-сосудистых заболеваний может быть на 27 % выше в день рождения по сравнению с другими днями года. Поразителен тот факт, что положительные эмоции вызывают чаще изменения атипичной локализации — поражение средних сегментов (рис. 1).
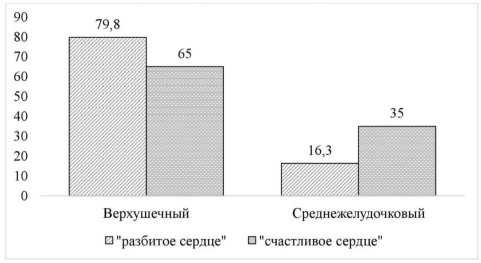
Рис. 1. Анатомические варианты синдрома такоцубо при различных этиологических факторах
Патогенез. Патогенетические механизмы развития синдрома такоцубо сложны и складываются из 3-х составляющих:
- Избыток катехоламинов;
- Спазм коронарных артерий;
- Микрососудистая дисфункция.
Выделение катехоламинов, по всей видимости, играет центральную роль в патофизиологии синдрома такоцубо как пусковой механизм при внезапном стрессе; на момент клинических проявлений отмечаются признаки симпатической активации.
Имеется 2 физиологических момента, требующих рассмотрения.
Во-первых, это когнитивные центры мозга и гипоталамо-гипофизарно-надпочечниковая (ГГН) ось и какое количество адреналина и норадреналина высвобождается в ответ на тот или иной стресс (т. е. «усиление» ГГН-оси).
Во-вторых, реакция сердечно-сосудистой и симпатической нервной системы на внезапную симпатическую активацию и резкое повышение уровня циркулирующих катехоламинов.
Сывороточные уровни катехоламинов на момент клинических проявлений синдрома такоцубо значительно выше, чем в покое, у одного и того же или у сопоставимых пациентов с острым инфарктом миокарда, что указывает на наличие потенциальной возможности избыточного усиления ГГН-оси и высвобождения адреналина.
Возможность патогенной роли катехоламинов выявлена в ряде исследований определения в плазме катехоламинов. Объединяя результаты из этих серий, плазменные уровни норадреналина были повышены в 74 % и составили следующие концентрации: адреналин — 1264 пг/мл (N — 376 пг/мл), норадреналин — 2284 пг/мл (N — 1100 пг/мл). Повышение уровня катехоламинов и обратимые изменения левого желудочка наблюдались также в крысиной модели, вызванной стрессом. Однако, высокий уровень катехоламинов в крови не является повсеместно встречаемым у обследуемых пациентов и некоторые исследования показали нормальный уровень [2].
Сообщается о ятрогенном синдроме такоцубо после введения симпатомиметических препаратов (например, добутамина при стресс-ЭхоКГ).
У некоторых пациентов с кардиомиопатией такоцубо, единственным очевидным стрессом является воздействие препаратов катехоламинов или β‐агонистов в обычных клинических дозах.
Эти патофизиологические гипотезы не могут быть взаимоисключающими, поскольку вся сердечно-сосудистая система подвергается воздействию того же самого катехоламинового шторма. Многие из этих гипотез до сих пор изучаются, поскольку в настоящее время нет доказанных патофизиологических механизмов, объясняющих синдром такоцубо.
Дальнейшая поддержка гипотезы действия катехоламинов обеспечивается наблюдениями подобной обратимой кардиомиопатии с глобальной или очаговой дисфункцией у пациентов с феохромоцитомой и в условиях острого повреждения головного мозга, которые также постулируются связанными с действием катехоламинов. По данным эндомиокардиальной биопсии в серии из 8 пациентов в период дисфункции левого желудочка обнаружены гистологические признаки катехоламиновой токсичности: отсутствие признаков миокардита, обнаружение интерстициального фиброза, внутриклеточное накопление гликогена, множество вакуолей, дезорганизованность цитоскелета миокардиоцитов, увеличение белка внеклеточного матрикса. Эти изменения нивелировались почти полностью после функционального восстановления. Предположительно, что наибольший эффект в апикальной части миокарда может быть связан с более высокой плотностью β‐адренорецепторов в этом месте.
Генетическая предрасположенность. Стрессовые пусковые механизмы синдрома такоцубо указывают на то, что его патофизиология сильно связана с факторами окружающей среды. Тем не менее можно предположить, что у некоторых людей существует генетическая предрасположенность к стресс-индуцированному синдрому такоцубо. Хотя данный синдром не рассматривается в качестве первичной генетической кардиомиопатии, в ряде исследований обнаружена возможность существования генетических факторов риска. Наличие генетической предрасположенности было предположено на основе описания нескольких семейных случаев синдрома такоцубо. Однако в этих исследованиях задействовано относительно небольшое число пациентов. Решение этих противоречий потребует высокого качества фенотипирования, идентификации генов-кандидатов, а также обмена данными высокого качества о большом количестве больных с синдромом такоцубо [3].
Несмотря на подробный анамнез, в 15 % из случаев стрессовый фактор выявить невозможно; остаётся неясным, почему в одних случаях стресс может привести к развитию кардиомиопатии такоцубо, а в других — при наличии даже более сильного стресса данное заболевание не возникает.
Клинические формы. Выделяют 2 клинических подтипа синдрома такоцубо:
Первичный синдром такоцубо — основной причиной обращения за медицинской помощью являются острые сердечные симптомы; пациенты доставляются бригадой скорой помощи или госпитализируются по направлению лечащего врача. Больные этой категории могут как иметь чётко идентифицируемые стрессовые триггеры (часто эмоциональные), так и не иметь их.
Вторичный синдром такоцубо — возникает у пациентов, госпитализированных по поводу другого медицинского состояния (хирургического, анестезиологического, акушерского или психиатрического). У этих больных внезапная активация симпатической нервной системы или повышение уровня катехоламинов приводят к возникновению острого синдрома такоцубо как осложнения первичного состояния или его лечения. При лечении необходимо сосредоточиться не только на собственно синдроме такоцубо и его сердечно-сосудистых осложнениях, но и на первичном заболевании, вызвавшем синдром.
Клиническая картина
Больная А., 64 года
‒ Жгучие боли за грудиной, без иррадиации, волнообразные, в течение дня;
‒ Боли возникли остро после эмоционального стресса (выступление в суде);
‒ Одышка инспираторного характера, возникающая при умеренной физической нагрузке;
‒ Вызвана «Скорая помощь», зафиксировано АД 80/50 мм.рт.ст.;
‒ Госпитализирована в ЦРБ по месту жительства с подозрением на острый инфаркт миокарда;
‒ Болевой синдром был купирован еще на догоспитальном этапе, более не рецидивировал.
Объективное исследование при поступлении:состояние средней степени тяжести, положение активное, сознание ясное, акроцианоз, периферических отеков нет, пульс 76 в минуту, ритмичный, резкое ослабление I тона над верхушкой сердца, грубый систолический шум по левому краю грудины, над лёгкими с обеих сторон выслушивается большое количество влажных мелкопузырчатых хрипов, живот мягкий, безболезненный; ОАК и ОАМ без особенностей.
На ЭКГ: подъём сегмента ST в I, aVL, V2-V6 отведениях, патологические зубцы Q в этих же отведениях (рис. 2).
Рис. 2. ЭКГ у больной с синдромом такоцубо в первые часы от начала заболевания
Данные Эхо-КГ: ЛП — 5,1 х 5,7 см; ПП — 3,3 х 4,2 см; конечно-диастолический размер (КДР) ЛЖ — 5,6 см; МЖП — 1,0 см; ФВ — 39,8 %; акинезия всех верхушечных сегментов ЛЖ, гипокинезия средних передне-перегородного, передне-бокового и переднего сегментов; гиперкинезия базальных сегментов; систолическое давление (СД) в ЛА — 76 мм.рт.ст. (N — 30 мм.рт.ст.) (рис. 3).
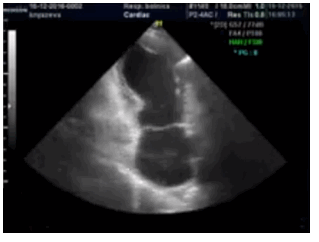
Рис. 3. Эхо-КГ у больной с синдромом такоцубо в первые часы от начала заболевания
Пациентке установлен предварительный диагноз: ИБС. Q-инфаркт миокарда c подъемом ST в переднебоковой стенке. Вечером тоже же дня был выполнен тромболизис капельно в/в 1500000 ЕД стрептокиназы (без осложнений).
В дальнейшем лечение пациентки проводилось по программе ОКС. Между тем, сократимость ЛЖ у больной стала быстро улучшаться, и через 4 дня нарушений локальной кинетики уже не выявляли.
На ЭКГ стала быстро нарастать амплитуда зубца R в отведениях V2-V4 одновременно с исчезновением патологического зубца Q в I, aVL, V2-V4 отведениях и формированием широкого и глубокого отрицательного зубца Т в этих же отведениях.
На Эхо-КГ: полости не расширены, нарушения локальной сократимости нет, ФВ ЛЖ — 69 %, СД в ЛА — 35 мм.рт.ст.
Отсутствовала динамика кардиоспецифических ферментов.
Данные коронарографии: правый тип кровоснабжения; ствол проходим, трифуркация ствола, передняя межжелудочковая артерия, интермедиальная артерия, огибающая артерия, правая коронарная артерия — без признаков стенозирования; признаков тромбоза, спонтанных диссекций и осложнённых стенозов нет.
В течение года наблюдения самочувствие пациентки оставалось нормальным. Полное восстановление исходной картины ЭКГ произошло только через 5 месяцев после выписки из стационара.
Диагностика. Диагноз синдрома такоцубо ставится на основании:
Диагностические критерии синдрома такоцубо, предложенные экспертами клиники Мейо
1.
Преходящая гипо-, а- или дискинезия средних сегментов ЛЖ как при вовлечении верхушки, так и в его отсутствие; нарушение локальной сократимости миокарда, распространённость которых превышает зону, кровоснабжаемую какой-либо одной коронарной артерией; часто наличие провоцирующего стрессового фактора
2.
Отсутствие стенозирующего поражения коронарных артерий или ангиографических признаков острого разрыва атеросклеротической бляшки
3.
Впервые резвившиеся патологические изменения ЭКГ (либо подъём сегмента ST, либо инверсия зубца Т) или умеренное повышение уровня кардиоспецифического тропонина в крови
4.
Отсутствие феохромоцитомы и миокардита
Диагностические критерии клиники Мейо ограничены. Здесь самым главным считается второй пункт — отсутствие поражения коронарных артерий. На сегодняшний день данный критерий не совсем правомочен, поскольку описаны случаи развития синдрома такоцубо как ответная реакция на инфаркт миокарда.
Диагностические критерии синдрома такоцубо Ассоциации специалистов по сердечной недостаточности (2016)
Транзиторные патологические движения миокарда стенок ПЖ или ЛЖ, которым часто (но не всегда) предшествует стрессовый триггерный механизм (эмоциональный или физический)
Транзиторные патологические движения миокарда обычно не соответствуют зоне кровоснабжения одной коронарной артерии
Отсутствие обструкции коронарной артерии, свидетельств отрыва атеросклеротической бляшки, формирования тромба либо прочих патологических состояний, которые могли бы объяснить имеющуюся дисфункцию ЛЖ (гипертрофическая кардиомиопатия, вирусный миокардит)
Появление новых обратимых ЭКГ-изменений (↑ или ↓ сегмента ST от изолинии, БЛНПГ, инверсия зубца T и/или удлинение интервала QT) во время острой фазы (3 мес)
5.
Значительное повышение уровня натрийуретического пептида (мозгового натрийуретического пептида [BNP] или его N-терминального фрагмента [NT-proBNP]) во время острой фазы заболевания
6.
Незначительное повышение уровня сердечного тропонина (т. е. несоответствие между уровнем тропонина и имеющейся кардиальной дисфункцией)
7.
Восстановление систолической функции желудочка за 3–6 мес
Критерии стратификации риска убольных ссиндромом такоцубо
Читайте также:
- Примеры аутофлюоресценции при невусе хориоидеи
- Рентгенограмма, КТ при вывихе височно-нижнечелюстного сустава (ВНЧС)
- Методика применения ботулотоксина для коррекции морщин
- Влияние простогландинов на сосуды. Воздействие кининов на стенку сосуда.
- Костный мозг. Функции костного мозга. Миеломоноцитопоэз.
