Показания к назначению статинов. Дозировка статинов. Побочные эффекты статинов.
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Показания к назначению статинов. Дозировка статинов. Побочные эффекты статинов.
Показания к назначению статинов
• высокая гиперхолестеринемия (гетерозиготная или высокая ненаследственная), рефрактерная к диетотерапии минимум в течение 3 месяцев,
• преходящая гиперхолестеренемия при высоком коронарном риске Статины назначают (без оценки липидограммы) в раннем госпитальном периоде больным с ОКС, ИМ, а также больным среднего возраста с АГ и дополнительными ФР (даже при нормальном или слегка повышенном уровне атерогенных ЛПНП),
• наличие стабильной стенокардии на фоне постинфаркт ною кардиосклероза, инсульта в анамнезе, СД, атеросклероза периферических артерий и пожилого возраста Назначение статинов при стабильной стенокардии без определения исходной липидограммы (ХСЛПНП и ХС неЛПВП) необоснованно
Согласно рекомендациям NCEP (США), лечение статинами начинают при уровне ХСЛПНП более 5 ммочь/л и при наличии одного ФР ИБС, ХСЛПНП равен 3,4 ммоль/л и более и при наличии двух ФР ИБС, ХСЛПНП менее 3,4 ммоль/л на фоне проявлений ИБС или другого атеросклеротического поражения сосудов
Дозировка всех статинов — средняя терапевтическая доза большинства этих ЛС составляет 20-40 мг/сут (максимальные дозы (80 мг/сут) назначают при тяжелой гиперхолестеринемии) Чтобы реально воздействовать на течение атеросклероза, необходимо снизить уровень ОХС более чем на 20% При стандартной дозе (20 мг) ловастатина, праваапатина симвастатина, флувастатина содержание ХСЛПНП снижается на 24%, 35% и 18% (при дозе аторвастатина 10 мг — на 37%) Каждое удвоение дозы статинов приводит к снижению уровня ХСЛПНП на 6% Побочные эффекты также усиливаются при повышении их дозы
Назначают липримар (аторвастатин) или вазилип (симвастатин) в начальной дозе 10 мг 1 раз в сутки Препарат тучше принимать вечером, после ужина, перед сном (так как максимальный синтез ХС идет ночью) Через 1 месяц (к этому времени развивается максимальный эффект статинов) следует провести контроль ОХС и других липидов. При достижении целевого уровня переходят на прием поддерживающих доз, осуществляя контроль за уровнем липидов 1 раз в 6 месяцев. Если целевой уровень не достигнут, то увеличивают суточную дозу статина в 2 раза, что дает дополнительное снижение уровня ХСЛПНП на 6%. Большие дозы не столь существенно снижают уровень ОХС, ХСЛПНП по сравнению с обычными. При отсутствии должного эффекта увеличивают дозу до максимально разрешенной (80 мг/сут в 2 приема); заменяют один статин на другой, более сильный (например, на аторвастатин, розувастатин), или переходят на комбинированную терапию.
Современные статины, их синонимы и дозировка

Статины обычно хорошо переносятся при длительном приеме и побочные явления очень редки (они противопоказаны при беременности). Лишь 3% больных при 5-летнем непрерывном использовании прекратили прием статинов из-за побочных явлений. В ходе лечения ими могут отмечаться:
• нарушение функции печени (0,5% случаев), вплоть до гепатита; при этом может временно увеличиваться активность ACT и АЛТ более чем в 3 раза от нормы (в этом случае статины отменяют или уменьшают их дозу в 2 раза) без наличия соответствующих клинических проявлений. Каждое удвоение дозы статинов повышает активность печеночных трансаминаз на 0,6%. Их уровень следует мониторировать через 6 недель, 3 месяца и затем каждые 6 месяцев (они не должны превышать норму более чем в 2 раза), особенно в начале лечения или при заболеваниях печени в анамнезе;
• миопатия (в 0,1% случаев); вследствие неблагоприятного, токсического влияния на мышцы возникает рабдомиолиз — распад мышечной ткани с блокированием продуктами распада функции почек и развитием выраженной дыхательной недостаточности. В легких случаях миопатии только повышается уровень КФК (ее уровень определяют только при появлении мышечной симптоматики). Если этот рост более чем в 3 раза превысил норму, то необходимо уменьшить дозу статинов, а если это не помогает (рост КФК более чем в 10 раз превышает верхнюю границу нормы), отменить их, даже если у больного нет мышечных симптомов (и повторить анализы через 2 недели). В более тяжелых случаях могут появиться миалгии (боли в мышцах) и мышечная слабость (больным хочется лежать), общее недомогание, темная моча и лихорадка. Миозит чаще возникает при комбинации статинов и фибратов (прежде всего с гемфиброзилом). Перед началом такой комбинированной терапии следует убедиться, что у больного нет и патологии почек;
• легкие расстройства ЖКТ (диарея, запоры, вздутие живота, горечь во рту);
• усталость, головная боль и нарушения сна.
Показано, что прием симвастатина в течение 4 лет сначала снижал только уровень ОХС (на треть от исходного), а затем медленно начинался и регресс коронарного атеросклероза, который становился достоверным только через 4 года. Вследствие того, что атеросклероз - результат длительного (многолетнего) воздействия повышенного уровня липидов на артериальную стенку, необходимо длительное время, чтобы и гипохолестеринемия оказала свое положительное действие. Статины могут применяться для первичной и вторичной профилактики атеросклероза и его грозных осложнений — ИБС и инсульта.
Таким образом, статины - эффективные гипохолестеринемические ЛС, которые тормозят прогрессирование атеросклероза, вызывают регрессию атеросклеротических бляшек и повышают просвет артерии. Все это заметно снижает необходимость последующих реконструктивных сосудистых операций.
Комбинации препаратов при атеросклерозе. Лечение отдельных типов липидных нарушений.
Комбинация статины и НК (синергизма их действия не отмечено) весьма привлекательна, так как может влиять на все липидные параметры, но при этом также становится более выраженным и побочное действие (особенно гепатотоксичность).
Комбинированное лечение применяется в виде двух схем (равнозначных по эффективности): статины назначаются на ночь, а фибраты утром; ЛС чередуются (статины применяют один день, а на другой — фибраты).
Как видно из данных таблице, комплексную терапию статинами и фибратами обычно проводят в случаях высокого содержания ХСЛПНП, ТГ и низкого уровня ХСЛПВП. К этой комбинации прибегают и в случае, если на фоне приема статинов сохраняются высокие уровни ХСЛПНП и ТГ. В таком сочетании статины снижают уровень ХСЛПНП, а фибраты уменьшают фракцию ТГ, повышают содержание ХСЛПВП и улучшают структуру ХСЛПНП (снижается удельный вес мелких, более атерогенных частиц).
В последнее время начинают использовать анакор или эзитимиб (10 мг/сут) или применяют «двойное ингибирование» комбинации эзитимиба и статинов (которое лучше снижает всасывание ХС (на 25-50%) и уровень ХСЛПНП (на 15-20%), чем монотерапия этими ЛС) и антагонисты белка, переносящего эфиры ХС.

Лечение отдельных типов липидных нарушений.
Очень высокий уровень ХСЛПНП, вызванный наследственным нарушением метаболизма липидов, связан со значительным риском развития атеросклероза и сопутствующей ему летальности. Причиной значительного роста ХСЛПНП может быть гипофункция щитовидной железы, которую следует искать у каждого больного с этой высокой фракцией липидов. Большая часть этих больных положительно реагирует на лечение большими дозами статинов и диетой. Для достижения целевого уровня ХСЛПНП часто необходимо комбинировать статины и секвестранты желчных кислот (или необходимо добавлять еще НК. или эзитимиб).
Повышение уровня ТГ может быть вызвано многими факторами, но у данного больного существенную роль может играть только один фактор. Небольшой рост ТГ (2,3-4,5 ммоль/л) чаще связан с ожирением, сидячим образом жизни, курением, избыточным потреблением алкоголя или диетой с большим количеством углеводов. У ряда больных гипертриглицеридемия может быть вторичной вследствие СД, ХПН, болезни Кушинга или приема ЛС (ингибиторов протеаз, ГК.С, оральных эстрогенов). Лечение в этой группе больных основано на поиске и возможной коррекции причины вторичного роста ТГ, изменении применяемых ЛС и ТКОЖ. Весьма полезно снижение суммарной энергетической калорийности принимаемой пищи и прекращение диеты с большим количеством углеводов.
Больные с умеренной ГТГ (2,3—4,5 ммоль/л) — очень неоднородная группа, в которой разные патогенетические механизмы могут играть свою роль. Данная гипертриглицеридемия чаще всего является следствием комбинации неадекватного образа жизни, вторичных и генетических факторов. У этих пациентов часто выявляются признаки ускоренного развития атеросклероза на фоне высокого уровня ХСЛПНП и низкого ХСЛПВП Данный контингент требует агрессивной ТКОЖ Помимо того что высокой дозы статинов часто достаточно для достижения целевого уровня ХСЛПНП и ХС-неЛПВП, большей части этих больных требуется назначение второго липиднормализуюшего ЛС добавляют НК или фибраты, или рыбье масло (хотя его многие больные плохо переносят) Если уровень ТГ более 4,6 ммоль/л, то препараты 1-й линии - фибраты и НК
Очень высокие уровни ТГ (более 5,7 ммоль/л) вызваны чаще генетическими нарушениями, но у ряда больных обусловлены действием других факторов У этих больных развивается острое воспаление поджелудочной железы (особенно часто при превышении величины 11,4 ммоль/л) Цель лечения — предотвращение этих эпизодов Это достигается комбинированием диеты (с очень низким содержанием жиров — менее 15% калорийности пищи) с повышением ФН, поддержанием оптимальной массы тела и терапией фибратами (они особенно эффективны) и НК Как ЛС третьей линии назначают статины, которые не столь эффективно снижают уровень ТГ
У больных с ожирением упор делается на снижении ИМТ, так как это позитивно влияет на профиль липидов и облегчает проведение фармакотерапии
Снижение содержания ХСЛПВП часто сопутствует умеренной гипертриглицеридемии Первичная цель у больных с изолированным уменьшением ХСЛПВП (без гипертриглицеридемии) — идентификация и модификация факторов, связанных со стилем жизни (диетой с высоким содержанием углеводов, сидячим образом жизни, ожирением или курением) и принимаемыми ЛС (анаболические стероиды, прогестогены) Следующий шаг — оценка 10-летнего риска появления ИБС, а затем назначение статинов для коррекции уровня ХСЛПНП
Приоритет в лечении больных с низким содержанием ХСЛПВП (часто отмечаемым при ССЗ) — ТКОЖ (снижение массы тела, регулярная ФН) Если не получен эффект, назначают фармакотерапию гемфиброзилом (снижающим уровни ТГ и повышающим ХСЛПВП) или комбинируют симвастатин с НК (для повышения содержания ХСЛПВП)
У больных семейной гиперхолестеринемией (гомозиготных или гетерозиготных) с наличием ИБС необходимо снизить ОХС менее 3,4 ммоль/л Уменьшение ХСЛПНП на 15-30% от исходного уровня расценивается как средний терапевтический эффект В лечении данного контингента применяют ТКОЖ фармакотерапию, аферез ХСЛПНП и пересадку печени по показаниям На первом этапе используют ТКОЖ (с модификацией диеты и отказом от курения и др ), снижение ИМТ и повышение ФН Строгая диета может привести к уменьшению уровня ХСЛПНП на 20% у гетерозиготных больных Все же у большей части этих лиц ТКОЖ не может существенно снизить уровень ХСЛПНП, поэтому используют фармакотерапию (главную роль играют «сильные» статины — аторвастатин, симвастатин и розувастатин). Так, статины могут уменьшить содержание ХСЛПНП на 25-60% в зависимости от вида ЛС и его дозы.
С каждым удвоением дозы статинов уровень ХСЛПНП снижается дополнительно на 7%.
Все же у большей части больных семейной гиперхолестеринемией при монотерапии статинами целевого уровня ХСЛПНП достичь не удается, поэтому комбинируют разные ЛС Это позволяет уменьшить содержание ХСЛПНП на 50—60% У этих больных также важно исключить причины вторичной гиперхолестеринемии, утяжеляющие течение заболевания (СД, гипофункция щитовидной железы, ХПН, прием прогестагенов, анаболических стероидов и ГКС)
В целом, в случаях наследственной гиперхолестеринемии реальная помощь пациенту может заключаться лишь в максимальном воздействии на другие ФР, правильном подборе липидкорригирующих ЛС, лечебных хирургических мероприятий (шунтирование тонкого кишечника, пересадка печени) или генной заместительной терапии Так, у гомозиготных больных с наследственной гиперхолестеринемией обычные методы лечения, снижающие всасывание ХС или усиливающие действие рецепторов ЛПНП (статины), неэффективны Лечение базируется на аферезе ХСЛПНП.
Группы риска атеросклероза. Статины при атеросклерозе.
Оценка риска развития в будущем неблагоприятных событий базируется на основе наличия у больного ИБС или явного клинического атеросклероза другой локализации, СД (риск равен таковому при имеющейся ИБС), других ФР (возраст, курение, АГ, ранняя ИБС у близких родственников и низкий уровень ХСЛПВП менее 1,0 ммоль/л) На основе этих признаков больные делятся на разные группы риска Так, к группе высокого риска эпизодов ССЗ в будущем относятся больные с любыми проявлениями ИБС (стабильная Ст, ОКС, после операции на коронарных артериях) или проявлениями атеросклероза другой локализации (например, цереброваскулярная, аневризма брюшной аорты, патология сонных артерий или нижних конечностей), СД или большие ФР, обусловливающие 10-летний риск более 20% (согласно Европейской карте — SCORECARD) Целевой уровень ХСЛПНП в этой группе должен быть менее 2,6 ммоль/л (а ТГ менее 5,2 ммоль/л) Если же больной относится к группе очень высокого риска (недавний эпизод ОКС или наличие ИБС плюс один из нижеперечисленных признаков — многочисленные ФР, выраженные и плохо контролируемые ФР, в том числе курение и СД, ФР, входящие в метаболический синдром), то содержание ХСЛПНП должно быть менее 1,8 ммоль/л.
Достижение такого низкого уровня ХСЛПНП существенно снижает риск осложнений ИБС.
У больных с умеренным риском (наличие более 2 ФР, десятилетний риск 10—20%) желательно снижать уровень ХСЛПНП менее 3,4 ммоль/л (терапевтический выбор — менее 2,6 ммоль/л) Каждому больному с высоким риском, у которого есть ФР, зависимые от образа жизни (ожирение, метаболический синдром, гиподинамия, высокие уровни ТГ и ХСЛПНП), необходимо их снижать независимо от уровня ХСЛПНП Назначение ЛС, уменьшающих фракцию ХСЛПНП, у больных с умеренным риском равнозначно желанию достичь такой интенсивности лечения, которая позволила бы уменьшить эту фракцию минимум на 30—40%
Больным с ИБС в большей степени угрожают неблагоприятные эпизоды, поэтому и должно проводиться максимально агрессивное лечение дислипидемий Если у них концентрация ХСЛПНП более или равна 2 6 ммоль/л, то показана терапия с помощью статинов или ЛС, снижающих уровень этих фракций, или комбинацией липиднормализующих ЛС (статины+эзетимиб) с ТКОЖ Комбинированное лечение показано, если сохраняется уровень ХСЛПНП более 2 6 ммоль/л, несмотря на лечение статинами У больных с уровнем этой фракции менее 2,6 ммоль/л показана ТКОЖ
Как видно из данных табл, у больных с высоким риском сердечно-сосудистых заболеваний цель лечения — достижение уровня ХСЛПНП менее 2,6 ммоль/л Содержание ХСЛПНП менее 1,8 ммоль/л — терапевтический выбор для больных с очень высоким риском Если уровень ХСЛПНП равен 2,6 ммоль/л и более, то одновременно назначают ЛС и ТКОЖ При концентрация ХСЛПНП менее 2 6 ммоль/л назначают ЛС, снижающие эту концентрацию до 1,8 ммоль/л После достижения снижения уровня ХСЛПНП оценивают уровень ТГ Если он менее 2,3 ммоль/л, то используют ТКОЖ если более 4,8 ммоль/л - фибраты и НК Если у больного имеется высокий уровень ТГ или низкий уровень ХСЛПВП, то к ЛС, снижающему фракцию ХСЛПНП, добавляют фибраты или НК При содержании ТГ более 2,3 ммоль/л второй целью лечения является снижение уровня фракции ХС-неЛПВП (более чем на 0,8 ммоль/л)
Статины — ЛС первого выбора, самые эффективные для лечения гиперхолестеринемии (изолированного повышения ОХС и ХСЛПНП), сердечно-сосудистых заболеваний и их профилактики Статины достоверно снижают риск развития атеросклероза у здоровых лиц и предотвращают многие сосудистые осложнения при разных формах ИБС Настоящее время — эра статинов, обладающих высокой гипохолестеринемической активностью и переносящихся лучше, чем другие липидкорригирующие ЛС Полагают, что статины смогут сыграть такую же роль в лечении атеросклероза, как когда-то антибиотики в лечении инфекций
Статины подавляют синтез ХС в гепатоцитах на раннем этапе путем блокирования ГМГ-КоА редуктазы и образования мевалоновой кислоты из ацетата (из него в организме синтезируется 75% эндогенного ХС) Ловастатин и симвастатин — пролекарства (неактивны при поступлении в организм), но в процессе их метаболизма образуются активные формы, которые и являются ингибиторами ГМГ-КоА
Статины снижают уровень ХСЛПНП за счет увеличения уровня рецепторов к ЛПНП в печени (повышая потребность печени в ХС) Статины снижают уровни ОХС (на 3О%) ХСЛПНП (на 40 %), ТГ (на 17%) и меньше увеличивают ХСЛПВП (на 10%) Это приводит к уменьшению частоты проявлений периферического атеросклероза, прогрессирования стенозирующего атеросклероза коронарных артерий и цереброваскулярных осложнений (риска развития инсульта, часто требующего длительного ухода за больным) Не следует бояться низкого уровня ОХС через 2—3 недели после отмены приема статинов содержание ОХС повышается опять
Статины обладают и плейтропными (дополнительными) эффектами, воздействуя на нелипидные ФР снижают интенсивность системного воспаления в организме (уровень СРП уменьшается на 30%), расширяют сосуды, оказывают определенное антиоксидантное (уменьшается ПОЛ и окисление ХСЛПНП), антиишемическое, антиаритмическое (особенно при желудочковых аритмиях) и антитромботическое (снижается уровень фибриногена и агрегация тромбоцитов) действие, положительно влияют на нарушенную функцию эндотелия (нормализуют барьерную функцию, повышают активность синтазы N0 и посредством этого его доступность, снижают проницаемость сосудистой стенки и пролиферация ГМК) и стабилизируют атеросклеротическую бляшку в период обострения коронарной болезни (ОКС) за счет снижения размера ядра бляшки, числа воспалительных элементов в ней, активности металопротеиназ, оксидантных возможностей макрофагов, риска разрыва и изъязвления бляшки с последующим формированием тромбоза артерии
Статины позволяют достигать целевого уровня ОХС 3,0 ммоль/л при лечении ИБС и проведении ее первичной и вторичной профилактики Так, флувастатин замедленного высвобождения (в дозе 80 мг/сут) эффективно контролировал всю липидную триаду Длительное (в течение 5 лет) его применение у больных с выраженной гиперхолестеринемией снизило содержание ОХС (на 35%) и ХСЛПНП (на 44%) и повысило уровень ХСЛПВП (на 14%) Аторвастатин (наиболее сильный препарат из этой группы) снижал уровень ХСЛПНП (на 60%) ТГ (на 37%) и повышал содержание ХСЛПВП (на 9%) Как результат этого существенно уменьшалась сердечно-сосудистая летальность (на 50%).
Первостепенное значение в контроле действия липидкорригирующих ЛС имеет частота тех или иных исходов (осложнений), а не высокие уровни ОХС или ХСЛПНП. Хорошим предиктором регресса атеросклероза в периферическом русле является снижение уровня ХСЛПНП в динамике Так, разница концентрации ХСЛПНП в 25-45% до (после) лечения - тот диапазон, когда достигается клинический эффект Чем больше уменьшается уровень ХСЛПНП, тем больше шансов на анатомическую регрессию в коронарном русле.
Самые эффективные и безопасные статины

Статины – что это за лекарство? Статины – это препараты, которые понижают уровень холестерина в крови. Главное их предназначение – первичная профилактика и лечение болезней сердечно-сосудистой системы, поскольку холестерин является одним из основных факторов, провоцирующих их возникновение и развитие.
Холестерин представляет собой органический спирт, естественным образом вырабатываемый в организме, а также поступающий в него с пищей – и он может вызывать закупорку сосудов, откладываясь в них в виде атеросклеротических бляшек. Это влечет за собой сбои в питании мозга и конечностей, ведет к появлению у человека целого букета заболеваний (ишемической болезни сердца, цереброваскулярной недостаточности), и даже может вызвать гангрену, инсульт или инфаркт.
Говоря простыми словами, что это такое – это препараты, которые предупреждают инфаркты и инсульты, снижают и поддерживают уровень холестерина в норме, за счет блокирования его выработки организмом.
Какие бывают статины от холестерина?
Что относится к статинам? Статины – все те препараты, которые ингибируют ферменты выработки холестерина в печени. Также они могут улучшать функцию и структуру сердечной мышцы, что особенно важно при профилактике и восстановлении инфаркта миокарда. Эти лекарства относятся к гиполипидемической группе препаратов – веществ, которые направлены на снижение концентраций определенных вредных фракций в организме (к коим и относится холестерин).
Как статины действуют на организм?
Чтобы понять, как статины снижают холестерин, стоит объяснить механизм действия. Он заключается в том, что статины угнетают фермент ГМГ-КоА-редуктазу, который и ответственен за синтез этого соединения. Здесь же мы получаем ответ на вопрос, почему и чем вредны статины – своим негативным воздействием на печень, которая вырабатывает холестерин.
Что делают статины в организме дальше: снижают концентрацию холестерина в крови, а также повышают уровень «хорошего» холестерина – ЛПВП.
При каком холестерине надо начинать пить статины?
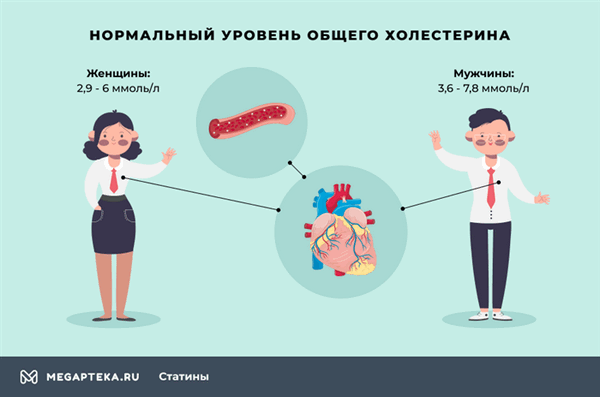
При каком холестерине пить статины? Нормальный уровень общего холестерина у женщин – 2,9 - 6 ммоль/л, у мужчин – 3,6 - 7,8 ммоль/л. Однако стоит учесть, что он может меняться с возрастом, а также при некоторых гормональных сбоях, так что в любом случае эти препараты назначаются врачом. Он объяснит, в какое время пить статины, сколько пить статины. Также при назначении он отдельно рассмотрит уровень «плохого» и «хорошего» холестерина в вашем организме.
Не стоит задаваться вопросом, в каком возрасте принимают статины – решение принимается на основании результатов анализов, а не исходя из возраста. Тем не менее, несмотря на всю безопасность современных препаратов, стоит учитывать возможный риск для пациентов пожилого возраста – так что конечное решение должен принимать врач.
Можно ли пить статины через день?
Почему статины пьют на ночь? Ответ прост – отложение холестерина на стенках сосудов, как и тромбообразование, особенно активно происходит ночью, во время сна. Поэтому не задумывайтесь, в какое время суток принимать статины – просто пейте их перед сном.
Говоря же о том, сколько лет можно пить статины, стоит сказать, что стойкий терапевтический эффект они дают лишь при постоянном и длительном применении. При назначении врачом их можно пить на протяжении 3-5 лет и далее, при необходимости, продолжать прием. Более того, при наличии показаний их прием может продолжаться целую жизнь, и, при правильном подборе препарата и верной дозировке – даже без выраженных побочных эффектов.
Розувастатин: инструкция по применению

Почему необходимо контролировать уровень холестерина в крови? Его повышенный уровень в крови, гиперхолестеринемия, — один из ведущих факторов развития артериальной гипертензии даже у молодых людей. Повышенное давление и атеросклероз провоцируют развитие инфаркта миокарда и инсульта.
Чтобы нормализовать уровень и баланс липидов назначают препараты под общим названием статины. Об одном из них, Розувастатине, рассказываем в статье. Провизор Наталия Долгих ответила на вопросы о назначении препарата, побочных действиях, дозировках и аналогах.
Розувастатин: для чего назначают
Высокий уровень холестерина в крови, особенно «вредных» фракций липопротеинов низкой плотности (ЛПНП) и отложение «бляшек» на стенках сосудов делают их хрупкими и ведут к образованию тромбов. Розувастатин блокирует фермент, отвечающий за синтез холестерина в печени. Он снижает концентрацию триглицеридов и ЛПНП и повышает количество «полезного» холестерина липопротеинов высокой плотности (ХС-ЛПВП). Предупреждает развитие атеросклероза и уменьшает риск инфаркта миокарда и инсульта.
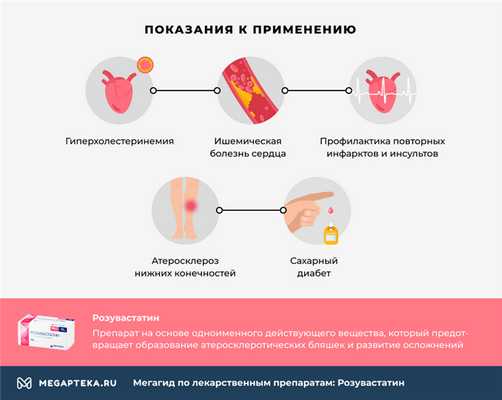
- повышенный уровень холестерина и триглицеридов, когда их нельзя снизить диетой и физическими нагрузками
- наследственная семейная гиперхолестеринемия
- ишемическая болезнь сердца
- профилактика повторных инфарктов и инсультов
- атеросклероз нижних конечностей
- сахарный диабет, осложненный гипертонией, изменением в составе липидов, курением
Розувастатин: побочные действия
- запор, тошноту, боль в животе
- сахарный диабет 2-го типа
- астению
- миалгии
- головную боль, головокружение
При применении доз выше 20 мг отмечались случаи рабдомиолиза — распада мышечной ткани. В группу риска этого побочного эффекта входят пациенты с хроническими заболеваниями печени и почек, употребляющие мало белковой пищи и пожилые.
Розувастатин: дозировка
- 5 мг
- 10 мг
- 20 мг
- 40 мг
Розувастатин назначают 1 раз в сутки, в любое время, независимо от приема пищи. Таблетки принимают целиком, запивая водой. Нельзя запивать препарат грейпфрутовым соком — он задерживает лекарство в организме, повышает содержание статина в крови и увеличивает риск развития побочных эффектов.
Лечение препаратом начинают с минимальной дозы 5 мг или 10 мг. Врач назначает дозу, исходя из результатов анализа, наличия сердечно-сосудистых заболеваний и возможных побочных действий. Через 4 недели при необходимости дозу увеличивают.
Пациенты, получающие дозу 40 мг, должны находиться под наблюдением врача. Корректировка дозировки требуется, если пациент принимает КОК, блокаторы кальциевых каналов, варфарин и сердечные гликозиды.
В процессе лечения контролируют активность печеночных ферментов: сначала через полтора месяца, потом через два, потом регулярно раз в полгода. Для эффективной терапии пациенты должны соблюдать диету, употреблять пищу со сниженным содержанием жиров, особенно животного происхождения.
Читайте также:
- Лечение адипозо-генитального синдрома и прогноз с трудоспособностью при нем
- Операция при острой травме диафрагмы. Хирургическая тактика
- КТ, МРТ синовиальной кисты дугоотростчатого сустава позвоночника
- Лучевая диагностика внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы
- Рентгенограмма, КТ, МРТ при патологическом переломе кости
