Лангергансоклеточный гистиоцитоз височной кости - лучевая диагностика
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Отделение оториноларингологии, отделение компьютерной томографии Научного центра здоровья детей РАМН, Москва
Отделение рентгеновской компьютерной томографии Научного центра здоровья детей РАМН, Москва
Трудности лучевой диагностики злокачественных опухолей среднего уха у детей
Цель работы - представить возможности КТ- и МРТ-диагностики злокачественных новообразований среднего уха у детей. Злокачественные новообразования среднего уха у детей представляют большие трудности в диагностике. Проанализированы субъективные и объективные причины, способствующие позднему установлению диагноза. Основное внимание уделено возможностям КТ и МРТ в диагностике злокачественных новообразований среднего уха у детей. Даны лучевые дифференциально-диагностические критерии злокачественных новообразований.
Злокачественные опухоли среднего уха у детей составляют около 20% среди всех злокачественных новообразований ЛОР-органов и представляют значительные трудности для ранней диагностики и соответственно лечения [1—3]. Рабдомиосаркома и лангергансоклеточный гистиоцитоз относятся к наиболее распространенным новообразованиям среднего уха у детей.
К сожалению, практически в 50% случаев диагноз опухоли устанавливается поздно. Это обусловлено нетипичной клинической картиной заболевания на ранних стадиях (боль и выделения из уха, снижение слуха), что симулирует затянувшийся или хронический средний отит. Опухолевый процесс часто распространяется из среднего уха в наружный слуховой проход, где клинически ошибочно расценивается как полип, и проводится полипотомия. Однако такой «полип» вскоре вновь рецидивирует. Повторный рост «полипов» или «грануляций» у ребенка должен заставить ЛОР-врача до проведения повторных хирургических вмешательств исключить новообразование среднего уха, что на практике встречается далеко не всегда.
На более поздних стадиях болезни характерно вовлечение в патологический процесс лицевого нерва с развитием его пареза, а также поражение других черепных нервов, развитие общемозговых, вестибулярных и мозжечковых расстройств. Появление подобной симптоматики также должно явиться основанием для детального обследования ребенка.
В современных условиях важная роль в диагностике новообразований уха принадлежит лучевым методикам. Расположение среднего уха в пирамиде височной кости предопределяет ведущую роль в диагностическом процессе компьютерной томографии (КТ), поскольку метод позволяет детально оценить в первую очередь состояние костных структур. Дополнительные возможности в оценке мягкотканных изменений открывает магнитно-резонансная томография (МРТ) [4—7].
К сожалению, лучевая диагностика опухолей среднего уха для рентгенолога, так же как и для клинициста, представляет значительные трудности, поскольку изменения, особенно на ранних стадиях болезни, не являются патогномоничными и требуют от специалиста проведения дифференциальной диагностики с другими заболеваниями уха.
Цель работы — продемонстрировать возможности КТ- и МРТ-диагностики злокачественных новообразований среднего уха у детей.
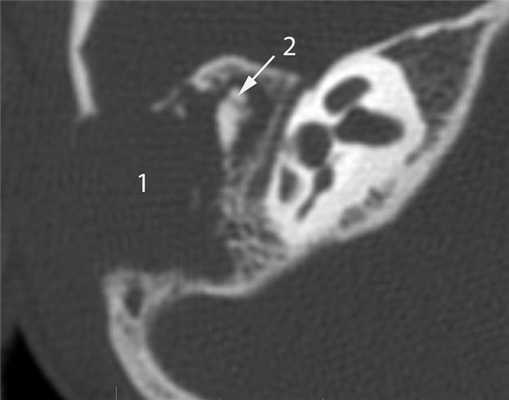
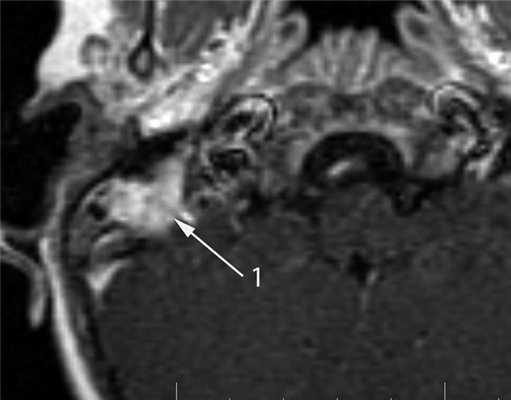
КТ-признаки злокачественной опухоли височной кости предопределяются происходящими в ней патоморфологическими изменениями. Так, наличие опухолевых масс в среднем ухе на КТ проявляется нарушением пневматизации полостей среднего уха (рис. 1). Рисунок 1. Лангергансоклеточный гистиоцитоз. Аксиальная проекция правой височной кости. Отсутствует пневматизация полостей среднего уха за счет наличия опухоли (1), вызывающей обширные деструктивные изменения в пирамиде. Цепь слуховых косточек сохранена (2). Степень выраженности данного КТ-симптома обусловлена размерами самой опухоли и ее точной локализацией в височной кости. Нарушение пневматизации полостей среднего уха не является специфичным для новообразований и постоянно встречается при других заболеваниях среднего уха, в первую очередь при остром и хроническом средних отитах.
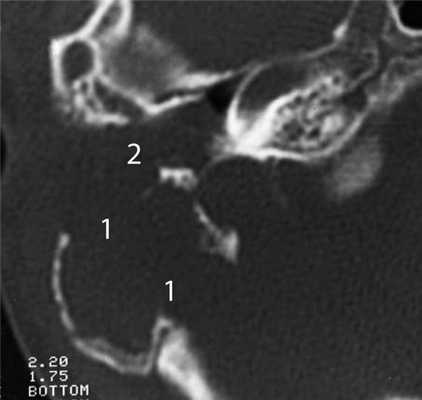
Частым проявлением опухоли височной кости, как было сказано выше, является ее распространение в наружный слуховой проход, что находит свое отражение и на КТ. При небольших размерах полипозного новообразования на КТ в просвете наружного слухового прохода визуализируется образование, исходящее из барабанной полости или проникающее в слуховой проход через его разрушенную стенку (рис. 2). Рисунок 2. Лангергансоклеточный гистиоцитоз. Коронарная проекция правой височной кости. В наружном слуховом проходе определяется полипозное образование (1), на уровне которого верхняя стенка НСП деструктивно изменена. Нарушена пневматизация среднего уха (2). Большой «полип» проявляется на КТ полной обтурацией воздушного просвета слухового прохода мягкотканным образованием (рис. 3). Рисунок 3. Рабдомиосаркома. Аксиальная проекция левой височной кости. Отсутствует пневматизация костного устья слуховой трубы и барабанной полости (1). Просвет наружного слухового прохода обтурирован мягкотканным полипозным образованием (2). Деструкция задней стенки барабанной полости и наружного слухового прохода (3). При анализе данного КТ-признака следует учитывать, что истинные полипы, встречающиеся при хроническом гнойном среднем отите, в отличие от опухолей имеют излюбленную локализацию и чаще всего исходят из верхних отделов барабанной полости.
Рост злокачественного новообразования среднего уха сопровождается деструктивными изменениями прилежащих костных структур. КТ позволяет не только выявить участки костной деструкции в височной кости, но и точно оценить их локализацию, размеры, вовлечение в патологический процесс структур лабиринта, средней и задней черепных ямок, канала лицевого нерва [4—6]. Обнаружение на КТ костно-деструктивных изменений позволяет рентгенологу заподозрить опухолевый процесс, однако и здесь возникает необходимость проведения дифференциального диагноза между злокачественной опухолью, воспалительным заболеванием среднего уха и доброкачественным новообразованием. Следует отметить, что каждому из перечисленных заболеваний среднего уха свойственны свои особенности деструктивного процесса в височной кости, на чем и основывается дифференциальная диагностика между ними.
Главными отличительными признаками костной деструкции опухолевого генеза являются беспорядочность и широкая распространенность (рис. 4). Рисунок 4. Лангергансоклеточный гистиоцитоз. Аксиальная проекция правой височной кости. Распространенные беспорядочные деструктивные изменения остеолитического характера (1) в пирамиде и сосцевидном отростке. Мягкотканное образование (2) выполняет барабанную полость, обтурирует наружный слуховой проход. Участки костной деструкции могут быть выявлены на КТ в сосцевидном отростке, наружном слуховом проходе, в стенках барабанной полости и антрума, в капсуле лабиринта, в пирамиде височной кости и за ее пределами в костях основания и свода черепа [2, 4, 5]. Чем раньше обследуется ребенок с опухолью среднего уха, тем менее распространена деструкция в височной кости. Самые ранние стадии опухолевого процесса характеризуются ее отсутствием, что крайне затрудняет установление диагноза.
Другой отличительной особенностью деструкции при опухолях является литический характер, проявляющийся наличием в височной кости дефектов различной величины, значительным снижением плотности костной ткани в сочетании с неровностью и нечеткостью ее краев без явлений склероза (см. рис. 4).
Сохранность слуховых косточек на фоне деструктивных изменений — третья отличительная особенность костной деструкции при злокачественных опухолях [4, 5] (см. рис. 1).
Дифференциальный диагноз злокачественной опухоли височной кости по данным КТ проводится с холестеатомой, невриномой лицевого нерва, гломусной опухолью.
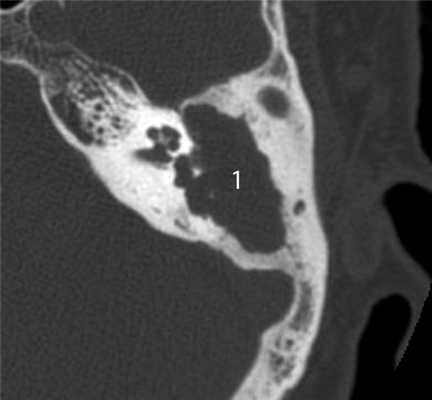
На практике у детей часто встречается вторичная холестеатома, которая развивается на фоне хронического гнойного среднего отита. Наибольшие трудности в плане дифференциальной диагностики злокачественной опухоли представляет агрессивная холестеатома у детей раннего возраста (2—5 лет). Главными отличительными ее КТ-признаками являются разрушение слуховых косточек, предсказуемый и смешанный характер деструкции, характеризующийся наличием в височной кости как участков лизиса, так и участков разрушения кости с четкими склерозированными краями [8] (рис. 5). Рисунок 5. Холестеатома аттико-антральной области. Аксиальная проекция левой височной кости. В аттико-антральной области определяется деструктивная полость (1), выполненная мягкотканным субстратом. Костные стенки полости неровные, но четкие склерозированные, слуховые косточки разрушены и не определяются.
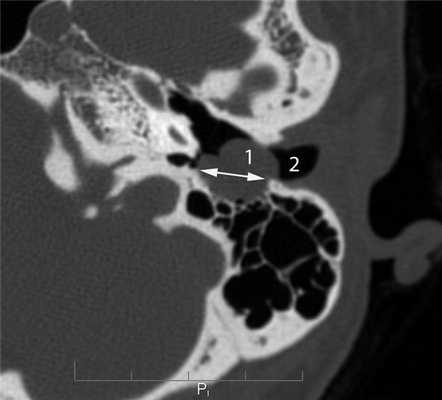
Невринома лицевого нерва в отличие от злокачественной опухоли характеризуется на КТ наличием в височной кости мягкотканного образования, имеющего достаточно ровные четкие контуры. Образование располагается по ходу одной из частей канала лицевого нерва и вызывает разрушение его костных стенок [5, 6, 9]. Невринома мастоидальной части лицевого нерва вследствие близкого расположения к наружному слуховому проходу часто распространяется в его просвет в виде округлого образования, вызывающего разрушение задней стенки (рис. 6). Рисунок 6. Невринома лицевого нерва. Аксиальная проекция левой височной кости. По ходу мастоидальной части канала лицевого нерва определяется объемное образование (1), распространяющееся в наружный слуховой проход (2). Стенки мастоидальной части канала лицевого нерва и задняя стенка наружного слухового прохода разрушены (стрелка). При клиническом осмотре в наружном слуховом проходе определяется образование плотноэластической консистенции на широком основании.
КТ-симптоматика параганглиомы или гломусной опухоли височной кости, редко встречающейся у детей, включает нарушение пневматизации полостей среднего уха в сочетании с костной деструкцией (рис. 7, а). Рисунок 7. Гломусная опухоль. а — аксиальная проекция правой височной кости. В пирамиде височной кости определяется объемное образование, вызывающее разрушение стенок ямки луковицы яремной вены (1) и канала внутренней сонной артерии (2). Поскольку параганглиома исходит из яремного и, реже, каротидного гломуса, ее отличительным КТ-признаком является деструкция стенок ямки луковицы яремной вены и канала сонной артерии [5—7]. В отличие от злокачественных опухолей, параганглиома активно накапливает контрастный агент при внутривенном введении в артериальную фазу (рис. 7, б). Рисунок 7. Гломусная опухоль. б — коронарная проекция левой височной кости, внутривенное болюсное контрастирование, артериальная фаза. В барабанной полости определяется опухоль (1), активно накапливающая контрастный агент. Практически одинаковая интенсивность накопления контрастного вещества в ткани опухоли и во внутренней сонной артерии (2).
Недостатком КТ в диагностике опухолей среднего уха является низкая контрастность в изображении мягких тканей. В связи с этим существенную роль в диагностике опухолей среднего уха играет МРТ, которую используют для детальной оценки мягкотканных изменений. Эта методика позволяет выявить гетерогенный характер злокачественной опухоли, а также диагностировать распространение опухоли за пределы височной кости как экстра-, так и интракраниально. МР-характеристики злокачественных опухолей не являются специфичными: в Т1-изображении они имеют промежуточный сигнал, в Т2 — высокоинтенсивный сигнал, характерно значительное усиление сигнала после внутривенного введения контрастного агента [6, 7] (рис. 8). Рисунок 8. Лангергансоклеточный гистиоцитоз. МРТ в режиме Т1 после внутривенного контрастирования, коронарная проекция. В сосцевидном отростке определяется опухоль, активно накапливающая контрастный агент (1).
Сопоставление результатов КТ и МРТ позволяет установить наличие опухолевого процесса в височной кости. Однако окончательный диагноз устанавливается на основании результатов гистологического исследования материала, полученного при биопсии.
Выводы
1. С целью своевременного выявления злокачественных опухолей среднего уха в алгоритм обследования детей с затянувшимся, рецидивирующим и хроническим средним отитом, особенно осложненным полипом наружного слухового прохода, вестибулярными нарушениями или неврологической симптоматикой, целесообразно включать КТ височной кости.
2. КТ-семиотика злокачественных новообразований височной кости включает: а) нарушение пневматизации полостей среднего уха, часто в сочетании с полипозным образованием наружного слухового прохода, б) беспорядочную и часто распространенную деструкцию костных структур литического характера.
3. Для детальной оценки мягкотканных изменений в височной кости и выявления интракраниального распространения опухоли методом выбора является МРТ.
Лангергансоклеточный гистиоцитоз височной кости - лучевая диагностика
а) Терминология:
1. Аббревиатура:
• Лангергансоклеточный гистиоцитоз (ЛКГ)
2. Синонимы:
• Гистиоцитоз из дендритных клеток (ГДК) височной кости, гистиоцитоз X, эозинофильная гранулема, болезнь Хенда-Шюллера-Крисчена, болезнь Леттерера-Сиве, болезнь Абта-Леттерера-Сиве, болезнь Хашимото-Прицкера
3. Определение:
• Пролиферация дендритных клеток (гистиоцитов), образующих гранулемы в любом органе, в том числе в височных костях
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Хорошо отграниченное литическое поражение костей, обычно в сочетании с контрастирующимся мягкотканным образованием
• Локализация:
о Чешуя и сосцевидный отросток височной кости > вершина пирамиды
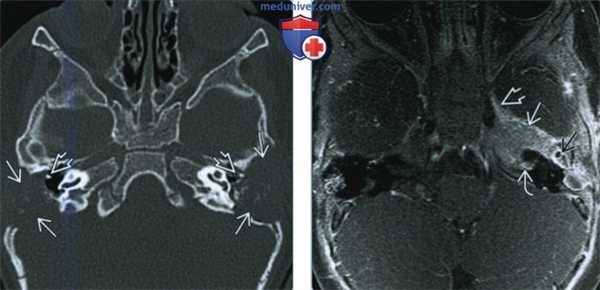
(Слева) При аксиальной КТ в костном окне у двухлетней девочки с двухсторонней отореей определяются хорошо отграниченные деструктивные поражения (ЛКГ) сосцевидного отростка и чешуи височной кости с обеих сторон. Снижена пневматизация полости среднего уха с обеих сторон на фоне практически полной деструкции слуховых косточек. Агрессивная периостальная реакция, типичная для метастатической нейробластомы, в этом случае не выражена.
(Справа) При аксиальной МРТ Т1 С+ FS определяется ЛКГ с накоплением контраста и распространением в среднюю черепную ямку, кавернозный синус, внутренний слуховой канал. Слуховые косточки погружены в опухоль.
2. КТ при лангергансоклеточном гистиоцитозе височной кости:
• КТ в костном окне:
о Различные литические «штампованные» поражения:
- Обычно с «географической» деструкцией сосцевидного отростка и/или чешуи височной кости
- Возможно поражение вершины пирамиды, слуховой капсулы, ± слуховых косточек
о Литические поражения со скошенными краями:
- Чаще в своде черепа
- Также возможны склеротические изменения (чаще в основании черепа)
о Возможна диффузная деструкция височных костей
3. МРТ при лангергансоклеточном гистиоцитозе височной кости:
• Т1 ВИ:
о Замещение костного мозга височной кости
о Гипо- или изоинтенсивное (по сравнению с мышцами) поражение височной кости ± мягкотканный компонент
- ± ↑ T1 сигнал (макрофаги, нагруженные липидами)
- ± Продукты распада крови в мягкотканном образовании
• Т2 ВИ:
о Изо- или гиперинтенсивное мягкотканное образование
о Могут присутствовать уровни «жидкость-жидкость»
• Т1 ВИ С+ FS:
о Интенсивное неравномерное контрастирование мягких тканей:
- Хорошо отграниченное или с нечеткими краями
о ± интракраниальное распространение при поражении твердой оболочки
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ в костном окне ± МРТ С+
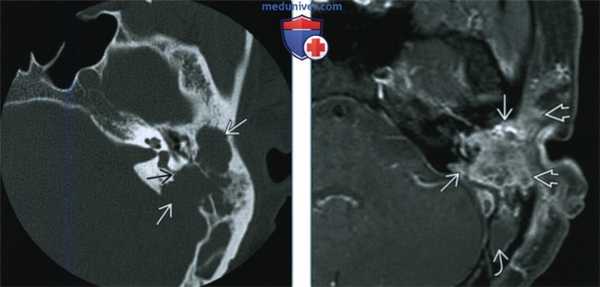
(Слева) При аксиальной КТ в костном окне определяется четко очерченный литический очаг деструкции в левой височной кости, обусловленный ЛКГ, с поражением слуховой капсулы (которая редко подвергается эрозии в большинстве ситуаций).
(Справа) При аксиальной МРТ Т1 С+ FS определяется распространенное контрастирование левой височной кости вследствие поражения ЛКГ с вовлечением окружающих экстракраниальных мягких тканей. Обратите внимание на «запертую» жидкость в задних отделах сосцевидного отростка.
в) Дифференциальная диагностика лангергансоклеточного гистиоцитоза височной кости:
1. Коалесцентный отомастоидит:
• Острая инфекция среднего уха и ячеек сосцевидного отростка
• Прогрессирующая резорбция костных перегородок сосцевидного отростка
2. Рабдомиосаркома височной кости:
• Саркома мягких тканей из рабдомиобластов
• Инвазивное неоднородное мягкотканное образование у детей, обычно с деструкцией костей
3. Метастазы в височной кости:
• Деструктивное поражение височной кости (например, при нейробластоме)
г) Патология:
1. Общая характеристика:
• Этиология:
о Патология изучена не до конца; пролиферация гистиоцитов и инфильтрация:
- Неопластическая или воспалительная
• Сопутствующие патологические изменения:
о Заболевания гипоталамуса-гипофиза:
- Симптомы несахарного диабета:
MPT Т1: отсутствие гиперинтенсивного сигнала в задних отделах гипофиза
Утолщенная, контрастирующаяся воронка
о Церебральные нарушения:
- Со стороны головного мозга, мозжечка, мозгового ствола
2. Стадирование, классификация лангергансоклеточного гистиоцитоза височной кости:
• Старая классификация: три группы:
о Эозинофильная гранулема
о Болезнь Хенда-Шюллера-Крисчена
о Болезнь Абта-Леттерера-Сиве
• Новая классификация на основании факторов риска:
о Мультифокальное поражение, молодой возраст, полиорганная дисфункция, рецидив заболевания
3. Микроскопия:
• Электронная микроскопия: гранулы Бирбека и вытянутые включения в цитоплазме в виде «теннисной ракетки»
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Кондуктивная тугоухость ± оторея
2. Демография:
• Возраст:
о ЛКГ височных костей обычно проявляется на первом десятке лет жизни:
- Возраст проявления обратно пропорционален тяжести заболевания
3. Течение и прогноз:
• При унифокальном поражении височной кости излечение 90%
• Мультифокальный и системный ЛКГ: смертность до 18%
4. Лечение:
• Зависит от симптомов, локализации, распространенности болезни
е) Список использованной литературы:
1. Chevallier КМ et al: Differentiating pediatric rhabdomyosarcoma and Langerhans cell histiocytosis of the temporal bone by imaging appearance. AJNR Am J Neuroradiol. 37(6):1185-9, 2016
2. Modest MC et al: Langerhans cell histiocytosis of the temporal bone: A review of 29 cases at a single center. Laryngoscope. 126(8): 1899-904, 2015
3. Nabavizadeh SA et al: CT and MRI of pediatric skull lesions with Fluid-Fluid Levels. AJNR Am J Neuroradiol. 35(3):604-8, 2014
4. Radhakrishnan R et al: Petrous apex lesions in the pediatric population. Pediatr Radiol. 44(3):325-39; quiz 323-4, 2014
5. Coleman MA et al: Bilateral temporal bone langerhans cell histiocytosis: radiologic pearls. Open Neuroimag J. 7:53-7, 2013
2. Синонимы:
• Эозинофильная гранулема (ЭГ), гранулематоз из клеток Лангерганса, гистиоцитоз X (икс)
• Клинические варианты: болезнь Хенда-Шуллера-Крисчена (Hand—Schuller—Christian), болезнь Леттерера-Сиве (ЛС) (Letterer-Siwe)
3. Определение:
• Неопластическая пролиферация клеток Лангерганса
1. Общая характеристика:
• Локализация:
о Плоские кости: 65-70%:
- Кости свода черепа; кости таза; ребра (у взрослых поражаются чаще всего)
о Длинные трубчатые кости: 25-30%:
- Бедренная, большеберцовая, плечевая кости
- Может развиваться из любого места кости: диафиза (большинство), метафиза, эпифиза (сравнительно редко)
о Позвоночник: 9%
о Монооссальное поражение (66-75%) > полиоссальное поражение (25-34%):
- При полиоссальном поражении очаги появляются в течение 1-2 лет один за другим
о Редко наблюдается очаговый мягкотканный ЛКГ
• Размер: в среднем: 4-6 см, диапазон 1-15 см
(Слева) Рентгенография в ПЗ проекции: непосредственно после травмы визуализируется агрессивный проникающий очаг в средней части диафиза плечевой кости. Визуализируется рельефная периостальная реакция.
(Справа) МРТ, аксиальная проекция, режим Т2 с подавлением сигнала от жира: у этого же пациента визуализируется гиперинтенсивное мягкотканное образование вокруг патологически измененной кости. Периостальная реакция носит рельефный характер. Такие признаки, характеризующие агрессивный диафизарный очаг, типичны для саркомы Юинга, но могут также встречаться при остеомиелите или ЛКГ. (Слева) МРТ, сагиттальная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: у этого же пациента патологические изменения кости оказались более распространенными, чем ожидалось. Признаки абсцесса отсутствуют, что сужает дифференциально-диагностический поиск до саркомы Юинга и ЛКГ. По результатам биопсии был диагностирован ЛКГ.
(Справа) Рентгенография в ПЗ проекции, этот же пациент годом позже: визуализируются начальные признаки регресса патологического очага в виде мощной неагрессивной периостальной реакции. Ранние признаки ЛКГ могут вызывать тревогу, но со временем процесс становится менее агрессивным. (Слева) Рентгенография в боковой проекции: у молодого пациента визуализируется выраженно проникающий диафизарный очаг с рельефной периостальной реакцией. Наиболее вероятным и пугающим диагнозом при таких признаках будет саркома Юинга. По результатам биопсии был диагностирован ЛКГ.
(Справа) Рентгенография в ПЗ проекции:нечеткий литический очаг с периостальной реакцией. Учитывая ранний возраст пациента (18 месяцев), более вероятными, чем саркома Юинга, диагнозами будут являться ЛКГ, остеомиелит или метастазы нейробластомы. По результатам биопсии был диагностирован ЛКГ.
2. Рентгенография при лангергансоклеточном гистиоцитозе:
• Ранние очаги могут характеризоваться высокой агрессивностью при любой локализации:
о Проникающий очаг, без четких границ
о Склерозированный край отсутствует
о Периостальная реакция
о Прорыв кортикального слоя, мягкотканный компонент
о Деструктивные изменения могут развиваться стремительно:
- Деструкция развивается быстрее, чем при саркоме или остеомиелите
• Более зрелые очаги: менее агрессивные, хорошо отграниченные:
о Линейная периостальная реакция, при ее наличии
о Эндостальная фестончатость, минимальное расширение кости
о Мягкотканный компонент отсутствует
• Патологические очаги костей черепа:
о Хорошо отграниченный литический очаг
о Склерозированный край тонкий или отсутствует:
- Толстый склеротический край в фазу заживления
о Скошенный край: внутренняя и внешняя пластинки костей черепа поражаются в различной степени
о Возможно наличие секвестров
о Небольшие очаги могут сливаться в крупный хорошо отграниченный очаг
о При кортикальной деструкции может формироваться мягкотканный компонент
о Плавающие зубы при поражении верхней или нижней челюсти
• Патологические очаги позвонков:
о Преимущественное поражение тел:
- Диски, замыкательные пластинки и задние элементы не изменены
- Коллапс приводит к платиспондилии; при рентгенографии в передне-задней проекции визуализируется тонкая пластинка уплощенного позвонка, ножки дуги позвонка не изменены
о На ранней стадии процесса может визуализироваться параспинальное или эпидуральное образование
о На фоне лечения высота позвонка может частично восстанавливаться
3. КТ при лангергансоклеточном гистиоцитозе:
• Скошенность края и секвестры визуализируются более четко
• После установления диагноза КТ применяется для исследования легких
4. МРТ при лангергансоклеточном гистиоцитозе:
• Режим Т1: однородный сигнал низкой интенсивности
• Последовательности, чувствительные к жидкости: неоднородный сигнал высокой интенсивности
• Интенсивное накопление контрастного вещества патологически измененными зонами костного мозга и любыми мягкотканными компонентами; может быть неоднородным
• Почкующийся характер патологического очага помогает отличить его от более агрессивных опухолей
• Периостальная реакция отграничена зоной сигнала высокой интенсивности в последовательностях, чувствительных к жидкости и в режиме контрастного усиления
• Отек костного мозга, особенно при ранних активных патологических очагах
• Выраженный отек мягких тканей и фасции, что особенно характерно для агрессивного очага с прорывом кортикального слоя
5. Радионуклидная диагностика:
• В большинстве случаев при сцинтиграфии определяется повышенное накопление:
о 35% очагов имеют нормальные характеристики
• ПЭТ позволяет визуализировать на 35% больше новых или рецидивировавших очагов, чем рентгенография
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография часто позволяет установить диагноз
о Агрессивные очаги требуют дальнейшего обследования и дифференциальной диагностики со злокачественными новообразованиями:
- МРТ для оценки области поражения
о ПЭТ/КТ или МРТ всего тела для выявления полиоссального характера поражения
(Слева) Рентгенография в боковой проекции: литический проникающий очаг в дистальном метафизе плечевой кости с периостальной реакцией. У пациента этой возрастной группы дифференциальная диагностика, вероятнее всего, будет проводиться между: саркомой Юинга, ЛКГ, остеомиелитом, метастазами и лейкемией.
(Справа) МРТ, корональная проекция, режим Т2 с подавлением сигнала от жира: патологический очаг характеризуется неоднородным сигналом высокой интенсивности. Хорошо визуализируется периостальная реакция. Подтверждается наличие прорыва кортикального слоя и мягкотканного компонента. (Слева) МРТ, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: контрастное усиление патологического очага. МРТ помогает более точно определить объем поражения, но не позволяет гистологически дифференцировать новообразование. По результатам биопсии был диагностирован ЛКГ. Следует помнить, что на ранней стадии ЛКГ может протекать агрессивно и часто характеризуется прорывом кортикального слоя.
(Справа) Рентгенография в ПЗ проекции: полиоссальная форма ЛКГ с множественными литическими очагами в костях таза, ни один из которых не имеет агрессивных признаков. (Слева) Рентгенография в ПЗ проекции: хорошо отграниченный литический очаг в эпифизе головки левой бедренной кости. Дифференциальная диагностика проводится между ЛКГ, хондробластомой и абсцессом Броди.
(Справа) МРТ, корональная проекция, режим Т2 с подавлением сигнала от жира: у этого же па -циента визуализируется неоднородный, высокоинтенсивный эпифизарный очаг. Признаков суставного выпота или поражения физарной пластинки нет. По результатам биопсии был диагностирован ЛКГ. Эпифизарное поражение при ЛКГ встречается редко, но у детей возможно. Заболевание может протекать агрессивно, или, как в данном случае, не агрессивно.
в) Дифференциальная диагностика лангергансоклеточного гистиоцитоза:
1. Саркома Юинга:
• Литический агрессивный, проникающий очаг
• Агрессивная периостальная реакция, мягкотканный компонент
• Системные проявления: лихорадка, повышение СОЭ, лейкоцитоз как при ЛКГ
• Саркома Юинга способна метастазировать в другие кости и, потому, может имитировать полиоссальную форму ЛКГ:
о При саркоме Юинга, обычно, определяется один выраженный первичный очаг, а метастазы характеризуются меньшими размерами
• Лучевые признаки, позволяющие дифференцировать саркому Юинга и активный ЛКГ отсутствуют; необходима биопсия
2. Остеомиелит:
• Скорость развития деструктивных изменений аналогична раннему ЛКГ
• Литический, проникающий агрессивный очаг
• Периостальная реакция
• Возможно склеротическое реактивное костеобразование
• Системные проявления: лихорадка, повышение СОЭ, лейкоцитоз как при ЛКГ
• Рентгенография не всегда позволяет провести дифференциальную диагностику
• МРТ: визуализируются абсцессы в кости и/или в мягких тканях
3. Метастазы, костный мозг:
• У пациентов той же возрастной группы, что и ЛКГ наиболее часто встречаются метастазы нейробластомы
• Литические, агрессивные, проникающие
• Чаще всего имеют метафизарное расположение
4. Первичная мультифокальная костная фиброма:
• У детей лимфома носит мультифокальный характер в 50% случаев
• Литические ползучие проникающие очаги
• Распространение аналогично ЛКГ
(Слева) Рисунок, сагиттальная плоскость: пример поражения тела позвонка при ЛКГ. Межпозвонковый диск, замыкательные пластинки и задние элементы обычно не изменены. Полное поражение тела может привести к уплощению позвонка.
(Справа) КТ, режим 3D реконструкции, без контрастного усиления: крайне выраженное уплощение позвонка. Несмотря на тяжесть поражения тела позвонка, задние элементы остаются интактными. Платиспондилия может наблюдаться у детей с саркомой Юинга или метастазами нейробластомы, однако наиболее вероятно при ЛКГ, что и было подтверждено здесь результатами биопсии. (Слева) МРТ, сагиттальная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: пример типичного уплощения позвонка на фоне ЛКГ. Визуализируются признаки довольно часто встречающегося эпидурального распространения очага Он приподнимает заднюю продольную связку и распространяется под ней.
(Справа) МРТ, аксиальная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: необычный случай ЛКГ с поражением задних элементов и выраженным контрастным усилением ассоциированного мягкотканного компонента. Визуализируются признаки лимфаденопатии. Мягкотканный компонент характерен для ранней стадии ЛКГ, но претерпевает обратное развитие по мере эволюции патологического очага. (Слева) Рентгенография в боковой проекции: типичное уплощение С3 позвонка у ребенка с другими множественными костными очагами (здесь не отображаются). Наиболее вероятным диагнозом, с учетом сохранности межпозвонковых дисков и задних элементов, является ЛКГ, который и был подтвержден результатами биопсии.
(Справа) Рентгенография в боковой проекции, этот же пациент через три года: патологический очаг разрешился, а высота тела позвонка практически полностью восстановилась. Высота тела позвонка при ЛКГ может восстанавливаться на фоне лечения, поскольку замыкательные пластинки, в основном, остаются интактными.
1. Общая характеристика:
• Этиология:
о Группа заболеваний, характеризующаяся патологической пролиферацией гистиоцитов ретикулоэндотелиальной системы
• Генетика:
о В ряде случаев ЛКГ носит клональный характер:
- В других случаях поликлональное происхождение предполагает реактивный характер заболевания
• Ассоциированные аномалии:
о Три формы гистиоцитоза:
- Болезнь Леттерера-Сиве (острая диссеминированная форма): 10%:
Острое развитие гепатоспленомегалии, сыпь, лимфаденопатия
Поражение скелета может отсутствовать
- Болезнь Хенда-Шуллера-Крисчена (хроническая диссеменированная форма): 20%:
Экзофтальм, лимфаденопатия (может быть массивной), гепатоспленомегалия, фиброз легких
- ЛКГ (с поражением костей и/или легких): 70%
2. Макроскопические и хирургические особенности:
• Мягкая красная опухоль
3. Микроскопия:
• Клетки Лангерганса: промежуточного размера с нечеткими цитоплазматическими границами:
о Цитоплазма от эозинофильной до прозрачной с овальными ядрами
• Клетки Лангерганса образуют кластеры
• Смешаны с воспалительными клетками: эозинофилами, лимфоцитами, нейтрофилами, плазматическими клетками
• Часто имеются зоны некроза: не являются маркером агрессивности
• Клетки Лангерганса содержат уникальные включения в цитоплазме в форме теннисной ракетки (гранулы Бирбека).
1. Проявления:
• Типичные признаки/симптомы:
о Боль и отек
о Платиспондилия: боль в спине и/или неврологические симптомы
о Лихорадка, повышение СОЭ, лейкоцитоз, эозинофилия:
- Системные проявления в сочетании с агрессивными лучевыми признаками предполагают наличие других патологических очагов, также как и ЛКГ:
Остеомиелит или саркома Юинга
о Часто отмечается поражение легких и лимфатических узлов
• Другие признаки/симптомы:
о Утрата зубов при поражении нижней челюсти
о В 50-55% при ЛКГ отмечается поражение слизистых оболочек и кожи:
- Кожа является второй по частоте областью поражения после костей
2. Демография:
• Возраст:
о Широкий возрастной диапазон: от нескольких месяцев до 90 лет:
- Средний возраст установления диагноза 5-10 лет
о У 80-85% пациентов возраст не превышает 30 лет
о У 60% пациентов заболевание диагностируется в возрасте моложе 10 лет
о Для раннего возраста характерна диссеминированная форма (• Пол: мужчины > женщины (2:1)
• Этническая принадлежность:
о Чаще заболевают представители европеоидной расы
• Эпидемиология:
о 1% от всех костных опухолей и опухолеподобных образований
3. Течение и прогноз:
• Спонтанная ремиссия некоторых очагов может наступать в сроки от трех месяцев до двух лет
• Заболевание, обычно, имеет доброкачественное течение с выздоровлением на фоне лечения
• Смерть ассоциируется с острым развитием болезни Леттерера-Сиве
• Неопределённый прогноз имеет болезнь Хенда-Шуллера-Крисчена
4. Лечение:
• При стабильной форме и отсутствии риска перелома - наблюдение
• ЛКГ разрешается в течение 11-14 месяцев, в независимости от типа лечения:
о Кюретаж и использование костного трансплантата/стабилизация при болевом синдроме или риске перелома
о Инъекции стероидов
о Химиотерапия при полиорганном поражении
о Лучевая терапия при невозможности хирургического доступа:
- Риск развития радиационно-индуцированной саркомы
- По возможности не применяется; используется при наличии специфических показаний
• При поражении позвоночника может потребоваться декомпрессия, стабилизация
е) Диагностическая памятка:
1. Следует учесть:
• Ранняя агрессивная фаза ЛКГ может имитировать другие «мелко кругло голубоклеточные» опухоли
о Саркома Юинга, остеомиелит, нейробластома, метастазы, лимфома
• Поздняя фаза предполагает неагрессивное или доброкачественное развитие
2. Советы по интерпретации изображений:
• ЛКГ может характеризоваться стремительным развитием:
о Очаги могут появляться в течение двух недель
о Развивается гораздо быстрее, чем опухоль; несколько быстрее инфекционного процесса
о Последовательные рентгенограммы или анамнез (при его достоверности), подтверждающие такое быстрое развитие позволяют предполагать ЛКГ
ж) Список использованной литературы:
1. Amini В et al: Soft tissue Langerhans cell histiocytosis with secondary bone involvement in extremities: evolution of lesions in two patients. Skeletal Radiol. 42(9): 1301-9, 2013
2. Song YS et al: Radiologic findings of adult pelvis and appendicular skeletal Langerhans cell histiocytosis in nine patients. Skeletal Radiol. 40(11): 1421-6, 011
3. Arkader A et al: Primary musculoskeletal Langerhans cell histiocytosis in children: an analysis for a 3-decade period. J Pediatr Orthop. 29(2):201-7, 2009
Гистиоцитоз X ( Гистиоцитоз из клеток Лангерганса , Легочная эозинофильная гранулема )
Гистиоцитоз Х – это системное заболевание, характеризующееся образованием специфических клеточных гранулем в различных органах и тканях. Наиболее типичные клинические проявления включают кожные высыпания, кашель, односторонний экзофтальм. Также наблюдаются выпадение зубов, увеличение периферических лимфатических узлов, признаки несахарного диабета (полиурия, полидипсия). Диагноз верифицируется путем гистологического исследования кожи, легких или лимфатических узлов. В качестве лечения применяются противовоспалительные препараты (глюкокортикостероиды), химиотерапевтические средства. В случае выраженного поражения легких производится трансплантация органа.
МКБ-10
Общие сведения
Гистиоцитоз Х (гистиоцитоз из клеток Лангерганса, легочная эозинофильная гранулема) – системная патология, при которой происходит активная пролиферация клеток Лангерганса в тканях легких, костей, центральной нервной системы, ретикуло-эндотелиальной системы (в печени, селезенке, лимфатических узлах). Течение заболевания варьирует в зависимости от формы и может быть доброкачественным со спонтанной ремиссией или быстропрогрессирующим с высокой вероятностью летального исхода. Распространенность гистиоцитоза составляет 5 на 1 000 000 человек. Преимущественно страдают дети, подростки, взрослые в возрасте 20-30 лет. Гистиоцитоз встречается только у представителей белой расы, чаще у мужчин (соотношение с женщинами 2:1).
Причины
На сегодняшний день точная причина гистиоцитоза неизвестна. Предполагается роль иммунной аутоагрессии, вызванной инфицированием вируса герпеса 6-го типа. До сих пор ведутся научные дебаты о наследственной природе заболевания. У 50% пациентов в патологических клетках Лангерганса была обнаружена соматическая мутация гена V600E, кодирующего внутриклеточный сигнальный белок BRAF. Табакокурение рассматривается как один из основных факторов риска (более 90% больных являются курильщиками). Подтверждением этого служит тот факт, что симптоматика уменьшается после прекращения курения даже без применения какого-либо лечения.
Патогенез
Механизм развития гистиоцитоза изучен недостаточно. Основным звеном патогенеза считается накопление в тканях дендритных клеток (клеток Лангерганса, или гистиоцитов). Дендритные клетки синтезируются в костном мозге и мигрируют в дерму, паренхиму легких, ретикулоэндотелиальную систему и т.д. Их основная функция заключается в поглощении антигенов, поступающих из окружающей среды, и презентации Т и В-лимфоцитам для формирования иммунного ответа. После контакта с гистиоцитами лимфоциты начинают выделять провоспалительные цитокины и медиаторы, повышающие активность гистиоцитов и придающие им высокую подвижность.
При гистиоцитозе по неизвестным причинам у дендритных клеток нарушается процесс апоптоза (запрограммированной клеточной гибели). В сочетании с выделяемыми лимфоцитами факторами роста это приводит к их интенсивной пролиферации с последующим слиянием с эозинофилами. В результате образуются гигантоклеточные гранулемы, которые постепенно начинают замещать нормально функционирующую ткань того или иного органа. Присутствие большого количества Т-лимфоцитов в гранулемах позволяет предположить наличие специфического антигена.
Классификация
По локализации очагов выделяют моносистемную форму с единичным или множественным поражением одной анатомической области и мультисистемную форму с признаками нарушения функции органов или без них. Традиционно различают следующие клинические формы:
- Диссеминированная (первично-острая, болезнь Абта—Леттерера—Сиве). Течение напоминает тяжелую системную инфекцию. Характеризуется быстрой генерализацией процесса, прогрессированием легочной недостаточности и высокой частотой летальности. Чаще возникает у детей от 6 месяцев до 2 лет.
- Первично-хроническая (болезнь Хенда—Шюллера—Крисчена). Течение также системное, но более благоприятное, различные органы вовлекаются постепенно. Типична триада Крисчена – несахарный диабет, односторонний экзофтальм и деструкция плоских костей черепа. Встречается у детей и подростков.
- Эозинофильная гранулема(болезнь Таратынова). Наиболее доброкачественный вид. Преимущественная локализация гранулем - кости и легкие. В большинстве случаев развивается у взрослых.

Симптомы гистиоцитоза
Клиническая картина крайне разнообразна. Заболевание начинается с появления общей слабости, повышения температуры тела, которая в основном бывает субфебрильной, но может достигать 40°С. Возможны диспепсические нарушения – тошнота, рвота, диарея. Кожа покрывается зудящими очагами гиперемии с чешуйками или корочками. Иногда наблюдаются геморрагические элементы, длительно незаживающие язвы. Высыпания присутствуют на коже головы, наружного слухового прохода, в области естественных складок (паховой, подмышечной). Увеличиваются лимфатические узлы по всему телу.
Возникает одышка, упорный сухой кашель и боли в грудной клетке. Затруднение дыхания может беспокоить только во время физической нагрузки или присутствовать даже в покое. Присоединяются тупые боли или тяжесть в правом подреберье из-за увеличения печени (гепатомегалии). При выраженном поражении печени кожа приобретает желтушный оттенок. Увеличение селезенки сопровождается болью в левом подреберье. Некоторые пациенты испытывают боль в костях. Деструкция костей глазницы ведет к образованию экзофтальма, чаще одностороннего. Боль в ухе ошибочно диагностируется как бактериальный или грибковый отит и безуспешно лечится антибактериальными и противогрибковыми препаратами. Остеолизис нижней челюсти приводит к периодонтитам и выпадению зубов.
При длительном течении гистиоцитоза больной начинает терять вес. В тяжелых случаях встречаются признаки костномозговой недостаточности – анемический синдром (бледность кожи, головокружение, учащенное сердцебиение), склонность к кровотечениям, сниженная сопротивляемость к инфекциям. Формирование гистиоцитарных гранулем в задней доле гипофиза вызывает угнетение выработки антидиуретического гормона. В результате развивается симптоматика несахарного диабета – сухость во рту, постоянная жажда (полидипсия) и повышенное мочеотделение (полиурия).
Осложнения
Широкая вариативность клинической картины при гистиоцитозе обусловливает разнообразие осложнений. Наиболее характерными считаются патологические переломы костей, особенно компрессионный перелом позвоночника. Типичные осложнения со стороны легких – легочная артериальная гипертензия вследствие диффузного фиброза легочной ткани, спонтанный пневмоторакс из-за разрыва тонкостенных булл. Массивная инфильтрация печени вызывает цирроз с печеночно-клеточной недостаточностью. К редким осложнениям относятся неблагоприятные последствия дефицита антидиуретического гормона (несахарного диабета) в виде гиперосмолярной гипогидратации, проявляющейся двигательным беспокойством, мышечными судорогами, нарушением сознания, вплоть до глубокой комы.
Диагностика
Пациентами с гистиоцитозом занимаются различные врачи – гематологи, пульмонологи, педиатры. Профиль специальности зависит от возраста больного и преимущественно пораженного органа. При общем осмотре отмечаются цианоз (синюшность) губ, участие в дыхании вспомогательной мускулатуры (при дыхательной недостаточности). При аускультации легких выслушивается жесткое дыхание, сухие хрипы по всем легочным полям. Дополнительное обследование включает:
- Лабораторные тесты. В общем анализе крови обнаруживаются ускорение скорости оседания эритроцитов, иногда эозинофилия и панцитопения (уменьшение эритроцитов, тромбоцитов и лейкоцитов). В биохимии крови может прослеживаться увеличение печеночных ферментов (АЛТ, АСТ) и повышение осмолярности плазмы. При печеночной недостаточности изменяются показатели коагулограммы (удлинение протромбинового времени, гипофибриногенемия). В анализе мочи наблюдается низкая относительная плотность (гипостенурия).
- Инструментальные исследования. При рентгенографии скелета находят очаги деструкции и остеолизиса, особенно выраженные в плоских костях черепа и длинных трубчатых костях. На рентгенограмме органов грудной клетки видны двусторонние мелкоочаговые затемнения (узелки, буллы), усиление легочного рисунка. Для более точной визуализации легочной ткани назначается компьютерная томография легких высокого разрешения, позволяющая определить их ячеистую деформацию. Результаты измерения функции внешнего дыхания (спирографии) показывают ухудшение диффузионной емкости легких.
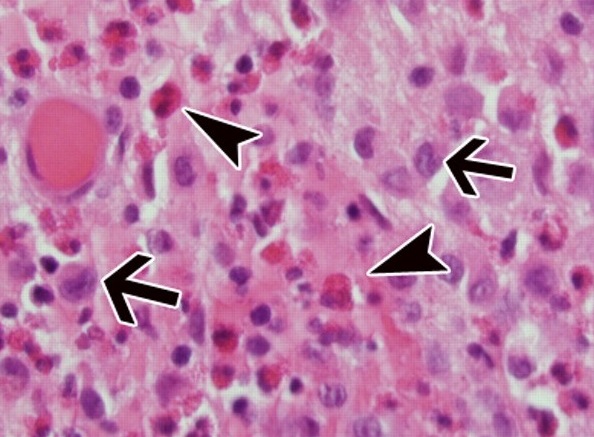
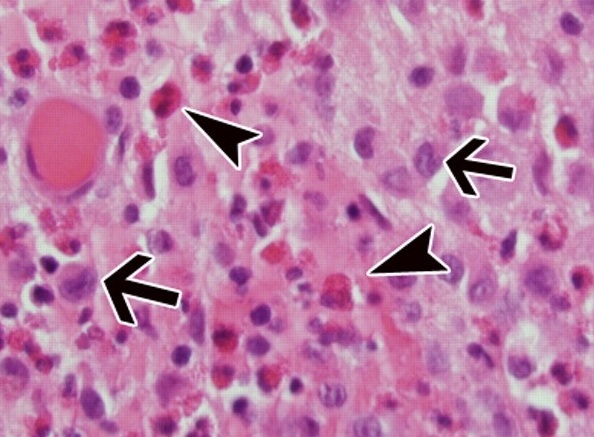
- Верифицирующие тесты. Позволяют достоверно установить диагноз гистиоцитоза. При гистологическом исследовании биоптата (чаще кожи, лимфатических узлов или легких) выявляется избыточное количество гигантских клеток Лангерганса с эозинофильной цитоплазмой, бобовидной формой ядра, отсутствием ядрышек. Для идентификации поверхностных специфических маркеров гистиоцитоза (CD 1а и лангерина) проводится иммуногистохимический анализ.
Дифференциальный ряд включает большое количество нозологий и зависит от клинических симптомов гистиоцитоза. Кожные высыпания нужно дифференцировать с экземой, псориазом, атопическим дерматитом. Поражение легких следует отличать от туберкулеза, саркоидоза, лимфогранулематоза. Генерализованный гистиоцитоз дифференцируют с гематологическими заболеваниями (гемофагоцитарный синдром, острый лейкоз). Очаги деструкции костей требуют исключения гиперпаратиреоза, множественной миеломы, остеомиелита.

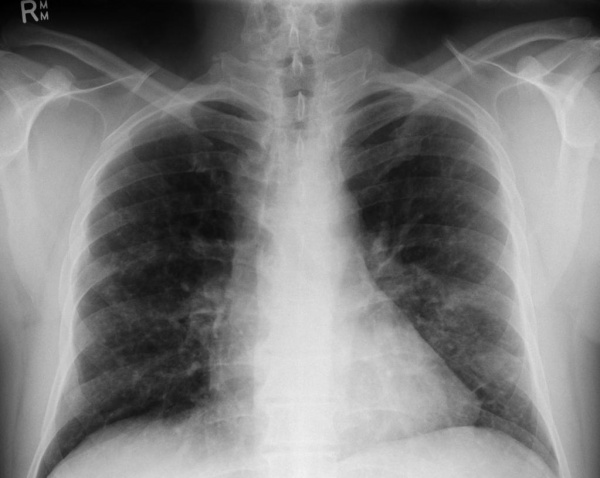
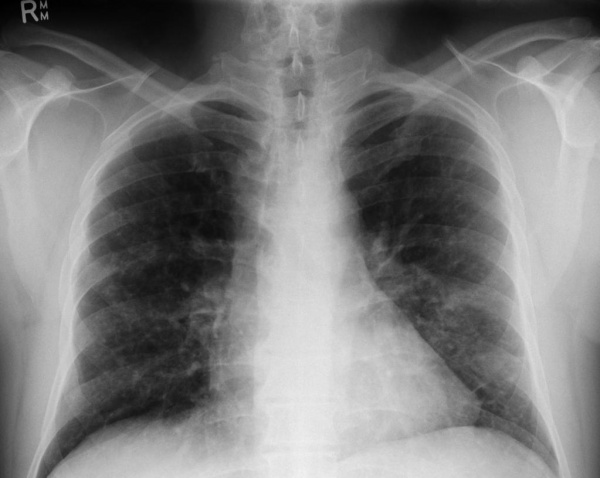
Рентгенография легких. Диффузные двусторонние узловые затемнения и небольшие кисты в верхней и средней доле
Лечение гистиоцитоза
Пациенты обязательно должны быть госпитализированы в стационар. При тяжелой дыхательной недостаточности показаны ингаляции кислорода или перевод на искусственную вентиляцию легких. При наличии признаков костномозговой недостаточности прибегают к переливанию компонентов крови и применению гранулоцитарного колониестимулирующего фактора.
Этиотропной терапии гистиоцитоза Х не существует. Наиболее важный этап в лечении – отказ от курения. Прекращение курения вызывает улучшение клинической, лабораторной, рентгенологической картины. В качестве патогенетической терапии используют глюкокортикостероиды (преднизолон, метилпреднизолон), химиотерапевтические средства (винбластин, меркаптопурин, этопозид).
Для лечения несахарного диабета назначается заместительная гормональная терапия аналогами вазопрессина (десмопрессин) в виде интраназального спрея или в таблетированной форме. При небольших остеолитических очагах выполняют кюретаж, при выраженной инфильтрации костей – резекцию или дистанционную гамма-терапию. При массивном деструктивном процессе в легочной ткани проводится трансплантация легких.
Прогноз и профилактика
Течение и прогноз при гистиоцитозе Х определяется формой заболевания. Первично-острая форма характеризуется быстропрогрессирующим течением с неблагоприятным прогнозом. Смерть наступает в 70-80% случаев от легочно-сердечной недостаточности. Первично-хроническая форма и эозинофильная гранулема имеют более доброкачественное течение. Риск летальности составляет 15% и 1,5% соответственно. Иногда происходит спонтанное выздоровление. Так как причина развития гистиоцитоза неизвестна, эффективных методов профилактики не разработано. Уменьшить риск возникновения и рецидива может отказ от табакокурения.
1. Доброкачественное течение гистиоцитоза Х/ Шихнебиев Д.А., Эседов Э.М., Джалилова Л.М.// Клиническая медицина. – 2002 - №7.
2. Роль дерматолога в диагностике гистиоцитоза из клеток Лангерганса/ Мошкалова И.А.// Учебные записки СПбГМУ им. акад. И.П. Павлова. - 2001, т. VIII, №4.
4. Легочный гистиоцитоз Х — современные представления, диагностика и тактика лечения/ Корнев Б.М., Коган Е.А., Попов Е.Н. и др.// Терапевтический архив - 2003 - №5.
Гистиоцитоз Лангерганса – симптомы, диагностика, лечение

Выпускник медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 01.04.2022
- Reading time: 5 минут чтения
Гистиоцитоз клеток Лангерганса — гетерогенная группа заболеваний, характеризующаяся чрезмерным ростом гистиоцитов — клеток, принадлежащих иммунной системе.
В странах Европы ежегодно диагностируются сотни новых случаев гистиоцитоза. Патология классифицируется как онкологическое заболевание. В его основе лежит клональная пролиферация гистиоцитов (клеток Лангерганса). Причина заболевания не известна, клиническая картина часто не характерна, поэтому лечение затруднено.
Гистиоцитоз – что это?
Гистиоцитоз клеток Лангерганса (LCH) — редкое заболевание неясной этиологии, при котором наблюдается чрезмерная пролиферация и аномальная дифференцировка клеток Лангерганса. Клетки Лангерганса — защитные клетки кожи, иммуногистохимически и морфологически напоминающие дендритные клетки. Они несут совместную ответственность за правильное функционирование иммунной системы. Физиологически клетки Лангерганса находятся в небольшом количестве в коже и внутренних органах.
Предполагается, что неконтролируемый рост клеток Лангерганса возникает в результате аномального иммунного ответа организма или после воздействия пока еще неизвестных стимуляторов.
В ходе заболевания наблюдаются узловые поражения различных размеров, разрушающие посредством инфильтрации структуры тканей и органов. У взрослых чаще всего поражаются кости, легкие, кожа и гипофиз. У детей гистиоцитоз дополнительно затрагивает лимфопоэтические органы (лимфоузлы, селезенку), нервную и пищеварительную системы.
Заболевание может протекать в любом возрасте, но 75% случаев гистиоцитоза диагностируются до 10 лет. Мужчины болеют в 4 раза чаще, чем женщины.
Классификация гистиоцитоза
Современная классификация делит нарушения из спектра гистиоцитоза на 5 групп. Гистиоцитоз клеток Лангерганса (LCH) относится к группе L вместе с болезнью Эрдхейма-Честера (ECD), неопределенным клеточным гистиоцитозом (ICH), внекожной ювенильной ксантогранулемой (extra-cutaneus JXG), а также смешанными формами LCH и ECD.
Из-за клональной природы гиперплазии очаги классифицируются как раковые заболевания, хотя иногда клиническое течение предполагает иной патогенетический механизм.
Гистиоцитоз может затрагивать любой орган или систему. По этому признаку патологию квалифицируют следующим образом:
- Односистемный гистиоцитоз (SS-LCH – односистемный LCH). С одно- или мультифокальным вовлечением одного органа или системы: костей (один или несколько очагов в одной кости и множественных очагов в нескольких костях), кожи, центральной нервной системы (гипоталамуса, гипофиза), легких, других органов, например, щитовидной железы, кишечника.
- Мультисистемныйгистиоцитоз (MS-LCH – мультисистемный LCH). Заболевание поражает более одного органа или системы.
Легкие могут быть вовлечены в обе формы заболевания: изолированную или мультисистемную.
Наблюдаемые симптомы заболевания — результат накопления аномальных клеток в тканях и органах и продолжающегося воспалительного процесса. Клиническая картина зависит от возраста больного, локализации и степени поражения органов. Треть случаев течение гистиоцитоза протекает бессимптомно.
К общим симптомам относятся:
Изменения костей в виде костных дефектов чаще всего отмечаются в черепе, лопатках, ребрах, позвонках и бедренных костях. У некоторых больных над дефектом образуется болезненное возвышение мягких тканей, а изменения в орбитальной области могут быть причиной экзофтальма — смещения глазных яблок вперед.
Поражения кожи чаще всего выглядят как темно-коричневые твердые узелки с тенденцией к самопроизвольному стиханию. Изменения в полости рта: подвижность зубов, гипертрофия и болезненность десен, язвы на губах, языке, щеках.
У взрослых изменения в легких часто изолированы. Часто больных беспокоят:
При физикальном осмотре дыхательной системы могут присутствовать особенности пневмоторакса (скопление воздуха в плевральной полости), глушение альвеолярного шума.
Изменения в центральной нервной системе становятся причиной когнитивных и поведенческих расстройств. Могут присутствовать различные очаговые симптомы. Вовлечение гипофиза провоцирует гормональные нарушения, несахарный диабет (с поражением задней доли гипофиза). Иногда наблюдается увеличение шейных лимфатических узлов.
Таблица 1. Частота встречаемости симптомов у больных с гистиоцитозом
| Симптомы | Процент больных |
| Вовлечение костной системы | 77-80% |
| Кожные поражения | 25-39% |
| Лимфаденопатия | у 19% детей (чаще при сосуществовании изменений в костной системе) |
| Поражение слизистой оболочки | 13% |
| Инфильтраты в пределах центральной нервной системы | 6% |
| Инфильтраты в пищеварительной системе | 13% |
Это заболевание иногда может навсегда повредить ткани и органы, что приводит к их аномальной функции, сохраняющейся после окончания лечения (гормональные дефициты, легочный фиброз, нейродегенеративный синдром). Отсутствие лечения на достаточно ранней стадии заболевания значительно повышает вероятность возникновения опасных нарушений в рамках естественного течения болезни.
Симптомы при поражении органов
Рассмотрим симптомы, характерные для отдельных органов и систем.
- Поражение костей. Чаще всего это литическое изменение кости с часто пальпируемой или даже видимой опухолью вокруг и над измененной костью и болью. Изменения в костях не всегда болезненны, поэтому могут обнаруживаться случайно. В случае вовлечения позвоночника может образоваться плоский позвонок. При поражении костей черепа часто наблюдаются изменения в ухе. Костные изменения в нижней челюсти приводят к потере зуба.
- Поражение уха. Рецидивирующий средний отит, нарушение слуха, фонетические расстройства, боль, головокружение.
- Поражение кожи. Папулезные и/или эритематозные поражения, местами желто-коричневые, местами шелушащиеся, иногда это небольшие комочки розового или кожного цвета, гнойнички и/или везикулы. Частая локализация поражений – волосистая кожа головы, заушная область, складки тела, вокруг ануса и на туловище, реже конечности.
- Поражение кроветворной системы. Показатели крови показывают дефицит железа, лейкоциты ниже 4,0×109 или тромбоциты ниже 100×109.
- Поражение дыхательной системы. Кашель, нарушения дыхания, спонтанный пневмоторакс, цианоз. Возможно и бессимптомное течение. Последствия поражения дыхательных путей: постоянное повреждение и дыхательная недостаточность.
- Вовлечение пищеварительной системы. Неспецифические желудочные симптомы — метеоризм, боль в животе, аномальный стул.
- Поражение печени. Увеличение печени. Симптомы дисфункции органов: гипербилирубинемия, гипоальбуминемия, коагулопатия или асцит. Поражение печени может сопровождаться вовлечением селезенки. Одно из наиболее тяжелых осложнений — склерозирующий холангит.
- Вовлечение центральной нервной системы. Несахарный диабет, образующийся в результате инфильтрации задней части гипофиза. Может опережать появление других клинических проявлений. Иногда обнаруживается после окончания терапии, что может свидетельствовать о прогрессировании заболевания. Гистиоцитоз — частый диагноз, сопровождающий несахарный диабет неясной этиологии.
- Инфильтрация внутри черепа. Связана с более высоким риском развития нейродегенеративных синдромов и воспалительных синдромов с неясным патогенезом, приводящих к постоянному повреждению ЦНС. Один из первых симптомов этих изменений — нарушения памяти, влияющие на успеваемость или эффективность работы.
Диагностика и лечение гистиоцитоза
Диагностика гистиоцитоза из клеток Лангерганса основывается на гистопатологическом исследовании, наличии характерных симптомов и визуализационных тестах. Поскольку гистиоцитоз редкое заболевание, проявляющееся широким спектром клинических симптомов, постановка диагноза часто затягивается.
Перед началом лечения выполняются грейдинговые анализы (анализы крови и мочи, УЗИ, рентген, иногда КТ, МРТ, ПЭТ – решение о конкретном обследовании принимает онколог). Это дает возможность правильно оценить форму заболевания, что является основой для правильного подбора лечения. Слишком поверхностная или неполная диагностика приводит к неправильной оценке стадии патологии и соответственно влияет на прогноз и на качество жизни пациента после онкологического лечения.
Лабораторные анализы включают:
- анализ показателей периферической крови; и мочи (суточный анализ); ; .
Отклонения в результатах анализов зависят от локализации заболевания.
Визуальные тесты используются для оценки отдельных органов и систем, которые могут быть охвачены процессом заболевания.
- Рентгеновская или компьютерная томография легких. Выявляет изменения в дыхательной системе. Осмотр скелета позволяет визуализировать остеолитические очаги.
- УЗИ брюшной полости. Может показать поражение печени или селезенки.
- Магнитно-резонансная томография. Используется для диагностики структур головного мозга.
- ПЭТ-сканирование. Позитронно-эмиссионная томография — наиболее детальное обследование, способное выявлять очаги заболевания, не видимые при других визуальных тестах.
Рекомендуется проведение молекулярных тестов, определяющих возникновение характерных мутаций. Можно воздержаться от выполнения биопсии только при расположении очагов в центральной нервной системе, если нет возможности безопасно собрать материал, и при однозначных результатах томографических тестов.
У пациентов с симптомами LCH в гистиоцитах часто (66%) обнаруживается наличие мутаций в гене BRAF V600E. Вышеуказанная мутация обнаруживается и в аналогичном процентном соотношении у пациентов с болезнью Эрдхаима-Честера.
Подтверждает диагноз гистопатологическое исследование среза пораженной ткани, выявляющее наличие клеток Лангерганса, экспрессирующих поверхностные антигены CD1a, CD207 (лангерин) и нейропротеин S-100.
Лечение односистемной кожной формы зависит от степени поражения. Назначается местное лечение, заключающееся в применении глюкокортикостероидов, мехлорэтамина или фототерапии. Поскольку возникают спонтанные ремиссии, отдельные очаги требуют только наблюдения.
Для больных с единичным костным очагом часто единственно лечение — биопсия очага поражения, иногда возникает необходимость в выскабливании очага и местном введении стероида или применении лучевой терапии.
Показания к системному лечению:
- односистемные мультифокальные и мультисистемные заболевания;
- изменения костей черепа и позвоночника (повышенный риск вовлечения центральной нервной системы);
- вовлечение органов высокого риска, т.е. костного мозга, селезенки, печени.
Для лечения часто используется винбластин (противоопухолевый препарат) в комбинации с преднизолоном, в некоторых случаях с 6-меркаптопурином. Курс лечения обычно длится 12 месяцев.
Если реакция на это лечение неудовлетворительна, наблюдается прогрессирование заболевания, используются другие цитостатики, например, цитарабин, кладрибин, винкристин, метотрексат или меркаптопурин.
При обнаружении мутации, на основе результата молекулярного теста, применяются таргетные методы лечения, значительно улучшающие прогноз в самых тяжелых случаях.
Гистиоцитоз – прогноз излечения
Прогноз при гистиоцитозе клеток Лангерганса у детей и взрослых может быть разным. Заболевание может исчезнуть спонтанно или перейти в диссеминированную форму, опасную для жизни.
В односистемной форме прогноз хороший, в случае мультисистемной формы он зависит от пораженных органов. Значительно ухудшает прогноз вовлечение центральной нервной системы, костного мозга, печени и селезенки.
Читайте также:
