Лечение хронической эмпиемы плевры. Операции при хронической эмпиеме плевры
Добавил пользователь Morpheus Обновлено: 30.01.2026
Лечение хронической эмпиемы плевры. Операции при хронической эмпиеме плевры
Продолжительная комплексная консервативная терапия у этих больных не оказала существенного положительного влияния как на общее состояние, так и на динамику плеврального и легочного процесса.
Таким образом, приведенные данные свидетельствуют о запущенности легочно-плеврального процесса и тяжелом состоянии больных. Это явилось причиной неоперабильности, главным образом, вследствие необоснованной длительной и неэффективной консервативной терапии и несвоевременного перевода больных для хирургического лечения.
Во второй группе было 116 больных в возрасте от 3 до 50 лет, которым произведена плеврэктомия или плеврэктомия с резекцией части легкого. Продолжительность эмпиемы до поступления в клинику колебалась от 2 месяцев до 22 лет. В сроки до 6 месяцев от начала заболевания поступил только 21 больной (18,1%). Причинами эмпием явились осложнения искусственного пневмоторакса — у 36 больных, спонтанного пневмоторакса—41, экссудативного плеврита—33, другие причины — у 7 больных.
Следует отметить, что у 17 больных из 36 эмпиема возникла через 2 месяца — 12 лет после прекращения эффективного искусственного пневмоторакса. Следовательно, после его прекращения нередко остаются остаточные полости, которые обычно трактуются как плевральные наложения и где в последующем возможно развитие гнойного процесса. Необходимо подчеркнуть, что в последние годы заметно повысился удельный вес эмпием плевры после спонтанного пневмоторакса туберкулезной и неспецифической этиологии, особенно у детей и подростков.
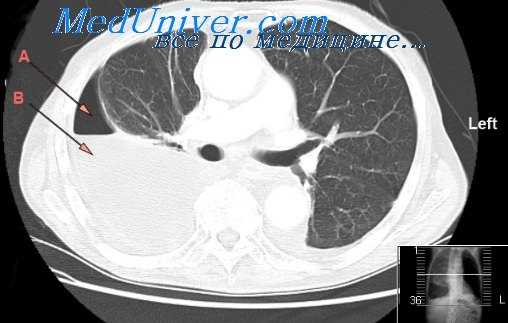
У 85 больных (73,3%) в легком на стороне эмпиемы имелись различные активные туберкулезные изменения, в том числе кавернозный процесс и разрушенное легкое — у 40. В противоположном легком специфический процесс выявлен у 59 больных (50,9%), из них очаговый туберкулез — у 39, диссеминированный—10, туберкулома—2 и каверна — у 8. Микобактерии туберкулеза в плевральном содержимом обнаружены у 28 больных (24,1%), в мокроте — у 42 (35,3%).
Большинство больных поступило в клинику с выраженной гнойной и туберкулезной интоксикацией, температурной реакцией, изменениями гемограммы.
Приведенные данные убедительно показывают, что у большинства наших больных имелась длительная и тяжелая сочетанная легочно-плевральная патология, при которой были исчерпаны все возможности консервативной терапии — антибактериальной, аспирационной и др.
В процессе предоперационной подготовки по данным клинико-рентгенолотических, бронхологических и функциональных исследований определялась активность и распространенность процесса, выявлялись скрытые функциональные; возможности организма и наличие противопоказаний к оперативному (вмешательству, а также намечалось целенаправленное проведение необходимых лечебных мероприятий.
В предоперационном периоде проводилось комплексное лечение, основными компонентами которого служили: антибактериальная терапия (антибиотики, туберкулостатические препараты), общеукрепляющая (витамины, переливание плазмы, крови, кровозаменителей), сердечно-сосудистая, дисенсибилизирующая, кислородотерапия. Важное внимание уделялось систематической санации полости эмпиемы антибиотиками, антисептическими растворами с использованием протеолитических ферментов. В среднем сроки предоперационной подготовки колебались от 2 до 4 месяцев.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эмпиема плевры ( Гнойный плеврит , Пиоторакс )
Эмпиема плевры – это воспаление плевральных листков, сопровождающееся образованием гнойного экссудата в плевральной полости. Эмпиема плевры протекает с ознобами, стойко высокой или гектической температурой, обильной потливостью, тахикардией, одышкой, слабостью. Диагностику эмпиемы плевры проводят на основании рентгенологических данных, УЗИ плевральной полости, результатов торакоцентеза, лабораторного исследования экссудата, анализа периферической крови. Лечение острой эмпиемы плевры включает дренирование и санацию плевральной полости, массивную антибиотикотерапию, дезинтоксикационную терапию; при хронической эмпиеме может выполняться торакостомия, торакопластика, плеврэктомия с декортикацией легкого.
МКБ-10
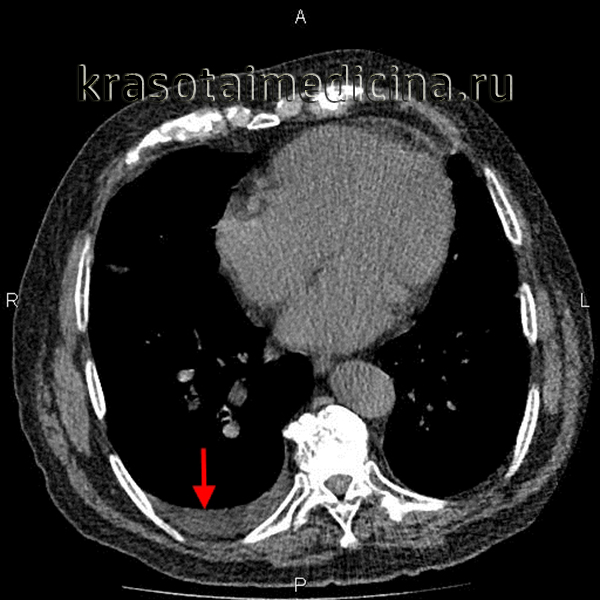
Общие сведения
Термином «эмпиема» в медицине принято обозначать скопление гноя в естественных анатомических полостях. Так, гастроэнтерологам в практике приходится сталкиваться с эмпиемой желчного пузыря (гнойным холециститом), ревматологам – с эмпиемой суставов (гнойным артритом), отоларингологам – с эмпиемой придаточных пазух (гнойными синуситами), неврологам – с субдуральной и эпидуральной эмпиемой (скоплением гноя под или над твердой мозговой оболочкой). В практической пульмонологии под эмпиемой плевры (пиотораксом, гнойным плевритом) понимают разновидность экссудативного плеврита, протекающего со скоплением гнойного выпота между висцеральным и париетальным листками плевры.
Причины
Почти в 90% случаев эмпиемы плевры являются вторичными по своему происхождению и развиваются при непосредственном переходе гнойного процесса с легкого, средостения, перикарда, грудной стенки, поддиафрагмального пространства.
1. Чаще всего эмпиема плевры возникает при острых или хронических инфекционных легочных процессах:
- пневмонии,
- бронхоэктазах,
- абсцессе легкого,
- гангрене легкого,
- туберкулезе,
- нагноившейся кисте легкого,
- спонтанном пневмотораксе,
- экссудативном плеврите и др.
В ряде случаев эмпиемой плевры осложняется течение медиастинита, перикардита, остеомиелита ребер и позвоночника, поддиафрагмального абсцесса, абсцесса печени, острого панкреатита.
2. Метастатические эмпиемы плевры обусловлены распространением инфекции гематогенным или лимфогенным путем из отдаленных гнойных очагов (например, при остром аппендиците, ангине, сепсисе и др.).
3. Посттравматический гнойный плеврит, как правило, связан с травмами легкого, ранениями грудной клетки, разрывом пищевода.
4. Послеоперационная эмпиема плевры может возникать после резекции легких, пищевода, кардиохирургических и других операций на органах грудной полости.
Патогенез
В развитии эмпиемы плевры выделяют три стадии: серозную, фибринозно-гнойную и стадию фиброзной организации.
- Серозная стадия протекает с образованием в плевральной полости серозного выпота. Своевременно начатая антибактериальная терапия позволяет подавить экссудативные процессы и способствует спонтанной резорбции жидкости. В случае неадекватно подобранной противомикробной терапии в плевральном экссудате начинается рост и размножение гноеродной флоры, что приводит к переходу плеврита в следующую стадию.
- Фибринозно-гнойная стадия. В этой фазе эмпиемы плевры вследствие увеличения количества бактерий, детрита, полиморфно-ядерных лейкоцитов экссудат становится мутным, приобретая гнойный характер. На поверхности висцеральной и париетальной плевры образуется фибринозный налет, возникают рыхлые, а затем плотные спайки между листками плевры. Сращения образуют ограниченные внутриплевральные осумкования, содержащие скопление густого гноя.
- Стадия фиброзной организации. Происходит образование плотных плевральных шварт, которые, как панцирь, сковывают поджатое легкое. Со временем нефункционирующая легочная ткань подвергается фиброзным изменениям с развитием плеврогенного цирроза легкого.
Классификация
В зависимости от этиопатогенетических механизмов различают эмпиему плевры:
- метапневмоническую и парапневмоническую (развившуюся в связи с пневмонией),
- послеоперационную
- посттравматическую.
По длительности течения эмпиема плевры может быть острой (до 1 мес.), подострой (до 3-х мес.) и хронической (свыше 3-х мес.). С учетом характера экссудата выделяют гнойную, гнилостную, специфическую, смешанную эмпиему плевры. Возбудителями различных форм эмпиемы плевры выступают неспецифические гноеродные микроорганизмы (стрептококки, стафилококки, пневмококки, анаэробы), специфическая флора (микобактерии туберкулеза, грибки), смешанная инфекция.
По критерию локализации и распространенности эмпиемы плевры бывают:
- односторонними и двусторонними;
- субтотальными, тотальными, отграниченными: апикальными (верхушечными), паракостальными (пристеночными), базальными (наддиафрагмальными), междолевыми, парамедиастинальными.
По объему гнойного экссудата:
- малая - при наличии 200-500 мл гнойного экссудата в плевральных синусах;
- средняя - при скоплении 500–1000 мл экссудата, границы которого доходят до угла лопатки (VII межреберье);
- большая - при количестве выпота более 1 литра.
Пиоторакс может быть закрытым (не сообщающимся с окружающей средой) и открытым (при наличии свищей – бронхоплеврального, плеврокожного, бронхоплевральнокожного, плевролегочного и др.). Открытые эмпиемы плевры классифицируются как пиопневмоторакс.
Симптомы эмпиемы плевры
Острый пиоторакс манифестирует с развития симптомокомплекса, включающего ознобы, стойко высокую (до 39°С и выше) или гектичекую температуру, обильное потоотделение, нарастающую одышку, тахикардию, цианоз губ, акроцианоз. Резко выражена эндогенная интоксикация: головные боли, прогрессирующая слабость, отсутствие аппетита, вялость, апатия.
Осложнения
Вследствие потери белков и электролитов развиваются волемические и водно-электролитные расстройства, сопровождающиеся уменьшением мышечной массы и похуданием. Лицо и пораженная половина грудной клетки приобретают пастозность, возникают периферические отеки. На фоне гипо- и диспротеинемии развиваются дистрофические изменения печени, миокарда, почек и функциональная полиорганная недостаточность. При эмпиеме плевры резко возрастает риск тромбозов и ТЭЛА, приводящих к гибели больных. В 15% случаев острая эмпиема плевры переходит в хроническую форму.
Диагностика
Распознавание пиоторакса требует проведения комплексного физикального, лабораторного и инструментального обследования. При осмотре пациента с эмпиемой плевры выявляется отставание пораженной стороны грудной клетки при дыхании, асимметричное увеличение грудной клетки, расширение, сглаживание или выбухание межреберий. Типичными внешними признаками больного с хронической эмпиемой плевры служат сколиоз с изгибом позвоночника в здоровую сторону, опущенное плечо и выступающая лопатка на стороне поражения.
Перкуторный звук на стороне гнойного плеврита притуплен; в случае тотальной эмпиемы плевры определяется абсолютная перкуторная тупость. При аускультации дыхание на стороне пиоторакса резко ослаблено или отсутствует. Дополняют физикальную картину данные инструментальной диагностики:
- Рентген. Полипозиционная рентгенография и рентгеноскопия легких при эмпиеме плевры обнаруживают интенсивное затенение. Для уточнения размеров, формы осумкованной эмпиемы плевры, наличия свищей выполняют плеврографию с введением водорастворимого контраста в плевральную полость. Для исключения деструктивных процессов в легких показано проведение КТ, МРТ легких.
- Сонография. В диагностике ограниченных эмпием плевры велика информативность УЗИ плевральной полости, которое позволяет обнаружить даже небольшое количество экссудата, определить место выполнения плевральной пункции.
- Оценка экссудата. Решающее диагностическое значение при эмпиеме плевры отводится пункции плевральной полости, с помощью которой подтверждается гнойный характер экссудата. Бактериологический и микроскопический анализ плеврального выпота позволяет уточнить этиологию эмпиемы плевры.
Лечение эмпиемы плевры
Санация плевральной полости
При гнойном плеврите любой этиологии придерживаются общих принципов лечения. Большое значение придается раннему и эффективному опорожнению плевральной полости от гнойного содержимого. Это достигается с помощью дренирования плевральной полости, вакуум-аспирации гноя, плеврального лаважа, введения антибиотиков и протеолитических ферментов, лечебных бронхоскопий. Эвакуация гнойного экссудата способствует уменьшению интоксикации, расправлению легкого, спаиванию листков плевры и ликвидации полости эмпиемы плевры.
Системная терапия
Одновременно с местным введением противомикробных средств назначается массивная системная антибиотикотерапия (цефалоспорины, аминогликозиды, карбапенемы, фторхинолоны). Проводится дезинтоксикационная, иммунокорригирующая терапия, витаминотерапия, переливание белковых препаратов (плазмы крови, альбумина, гидролизатов), растворов глюкозы, электролитов. С целью нормализации гомеостаза, снижения интоксикации и повышения иммунорезистентных возможностей организма выполняется УФО крови, плазмаферез, плазмоцитоферез, гемосорбция.
Физиореабилитация
В период рассасывания экссудата назначаются процедуры, предотвращающие образование плевральных сращений - дыхательная гимнастика, ЛФК, ультразвук, классический, перкуторный и вибрационный массаж грудной клетки.
Хирургическое лечение
При формировании хронической эмпиемы плевры показано хирургическое лечение. При этом может выполняться торакостомия (открытое дренирование), плеврэктомия с декортикацией легкого, интраплевральная торакопластика, закрытие бронхоплеврального свища, различные варианты резекции легкого.
Прогноз и профилактика
Осложнениями эмпиемы плевры могут являться бронхоплевральные свищи, септикопиемия, вторичные бронхоэктазы, амилоидоз, полиорганная недостаточность. Прогноз при эмпиеме плевры всегда серьезный, летальность составляет 5-22%. Профилактика эмпиемы плевры заключается в своевременной антибиотикотерапии легочных и внелегочных инфекционных процессов, соблюдении тщательной асептики при хирургических вмешательствах на грудной полости, достижении быстрого расправления легкого в послеоперационном периоде, повышении общей резистентности организма.
Плеврит
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты - фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю – пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита – рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.

В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота - физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
3. Диагностическая тактика у больных с плевритом неясной этиологии: Автореферат диссертации/ Арутюнян А. В. – 2009.
4. Морфогенез и патологическая анатомия неопухолевых экссудативных плевритов Автореферат диссертации/ Фрисс С. А. – 2005.
Туберкулезный плеврит
Туберкулезный плеврит - это воспаление плевры туберкулезной этиологии, протекающее как в сухой форме, так и с накоплением экссудата в плевральной полости. Основные симптомы туберкулезного плеврита – колющая боль в боку, сухой кашель, одышка, субфебрильная или фебрильная температура тела, недомогание. При постановке диагноза учитывается рентгенологическая картина, результаты пробы Манту, обнаружение МБТ в мокроте или плевральном экссудате, данные плевроскопии. Лечение туберкулезных плевритов осуществляется туберкулостатическими препаратами, кортикостероидами, НПВС; при массивной экссудации показана серия плевральных пункций для аспирации выпота; в фазе рассасывания назначается ЛФК, физиопроцедуры.
В большинстве случаев туберкулезный плеврит развивается на фоне активного туберкулеза легких: очагового, инфильтративного, диссеминированного, туберкулеза ВГЛУ, первичного туберкулезного комплекса и пр. Изредка возникает как самостоятельная клиническая форма в отсутствие признаков туберкулезного поражения других органов. У больного туберкулезом плевритом может осложниться спонтанный или искусственный пневмоторакс (коллапсотерапия).
Микобактерии туберкулеза проникают в плевральную полость одним их трех возможных способов: контактным путем (из легочных очагов распада субплевральной локализации), лимфогенным путем (при распространении по лимфатическим путям) и гематогенным путем (по системе кровеносных сосудов при наличии бактериемии). Источником распространения МБТ в плевру служат внутригрудные лимфатические узлы или реактивировавшиеся очаги туберкулеза в легком. Необходимым условием развития туберкулезного плеврита является специфическая сенсибилизация плевральных листков.
Благоприятствуют возникновению туберкулезного процесса в плевре следующие факторы:
- переохлаждение
- гиповитаминозы и недостаточное питание
- прием ГКС и иммунодепрессантов
- сопутствующие заболевания (онкопатология, сахарный диабет)
- тесный контакт с больным туберкулезом.
В ответ на внедрение МБТ развивается воспалительный отек, гиперемия и утолщение плевральных листков. Вскоре на них появляются множественные милиарные бугорки, иногда – более крупные очаги с казеозным некрозом. Указанные изменения сопровождаются выраженной экссудативной реакцией – пропотеванием и накоплением жидкости в плевральной полости. Характер экссудата (фибринозный, серозный, кровянистый, гнойный) зависит от патоморфологических изменений в плевре.
В зависимости от наличия/отсутствия и характера выпота туберкулезные плевриты бывают фибринозными (сухими) и экссудативными (выпотными). В последнем случае может встречаться серозный, геморрагический, холестериновый, гнойный экссудат.
- Фибринозный (сухой) плеврит протекает с минимальным количеством экссудата, в котором повышено содержание фибрина. Жидкая часть экссудата быстро рассасывается, а фибрин откладывается на плевральных листках. Со временем между плевральными листками образуются фиброзные тяжи, полость плевры частично или полностью облитерируется – сухой плеврит переходит в адгезивный (слипчивый) плеврит.
- Экссудативный (выпотной) плеврит. Самый частый вариант туберкулезного плеврита - экссудативный. Количество выпота обычно значительное, экссудат быстро прибывает вновь после аспирации в ходе торакоцентеза. По преобладающему клеточному составу различают следующие виды экссудата: лимфоцитарный, эозинофильный и нейтрофильный. При резком повышении проницаемости капилляров плевры и выходе большого числа эритроцитов характер экссудата становится серозно-геморрагическим или геморрагическим. Холестериновый экссудат имеет густую консистенцию, желтый цвет, в нем определяется большое количество холестерина. Серозно-гнойный и гнойный экссудат обычно образуется при обширной казеозно-некротической реакции плевры.
По локализации различают верхушечный, междолевой, костальный, наддиафрагмальный, парамедиастинальный туберкулезный плеврит. Обычно поражение одностороннее, двусторонний плеврит туберкулезной этиологии развивается редко (1,5%). В клиническим плане наиболее значимо выделение следующих видов туберкулезного плеврита: аллергического, перифокального, туберкулеза плевры и гнойного плеврита. В течении туберкулезного плеврита выделяют 3 периода:
- 1) накопления экссудата и нарастания клинических проявлений
- 2) стабилизации
- 3) рассасывания экссудата и стихания клинических признаков.
Симптомы туберкулезного плеврита
Аллергический плеврит
Аллергическая форма плеврита возникает у лиц с первичным туберкулезом, имеющих повышенную чувствительность к туберкулину и склонных к выраженной гиперергической реакции. Клиника разворачивается остро: резко повышается температура тела, фебрилитет сохраняется в течение 10-14 дней. Поскольку в это время происходит быстрое накопление серозного выпота, возникает одышка, боль в боку, тахикардия. Резорбция экссудата происходит в течение месяца, однако при большом объеме выпота этот процесс может принимать затяжное течение. Одновременно с плевритом (иногда до или после него) появляются фликтены, узловатая эритема, полиартрит.
Перифокальный плеврит
Перифокальный туберкулезный плеврит начинается подостро или исподволь. Нередко пациенты связывают появление симптомов с предшествующим переохлаждением или ОРВИ. Больных беспокоит сухой кашель, покалывание в груди, непостоянный субфебрилитет. Усиление боли в боку провоцируется глубоким дыханием, положением на больном боку, надавливанием на межреберья. Болевой синдром нередко принимается за миозит, плексит, межреберную невралгию, стенокардию, а при иррадиации в живот – за приступ острого холецистита.
Если перифокальный плеврит протекает с накоплением серозного экссудата, клиническая картина становится более выраженной: повышенная температура тела определяется постоянно, возникает тахикардия, одышка, потливость. Течение перифокального туберкулезного плеврита затяжное (4-6 недель), часто рецидивирующее.
Туберкулезный плеврит
Туберкулез плевры может протекать в форме диссеминированного, очагового процесса, казеозно-некротической реакции. Может сопровождаться накоплением серозного, серозно-гнойного или гнойного выпота. Течение туберкулеза плевры упорное и длительное. Начало заболевания подострое или малосимптомное. Преобладают симптомы интоксикации и лихорадка.
Особой разновидностью экссудативного туберкулезного плеврита служит эмпиема плевры. Клиническая картина характеризуется интоксикацией тяжелой степени: температурой тела выше 39°С, ознобами, ночными потами, выраженной слабостью. Постепенно нарастает одышка и тахикардия, появляются тянущие боли в боку, снижается масса тела. Возможно образование бронхоплеврального свища, о чем свидетельствует откашливание гнойного экссудата. Длительно существующий гнойный плеврит может осложниться флегмоной грудной стенки, образованием плевроторакального свища, амилоидозом внутренних органов.
Различные формы туберкулезного плеврита имеют свои характерные физикальные, аускультативные, рентгенологические и лабораторные данные. Поэтому при малейших подозрениях на туберкулезную этиологию заболевания пациент должен быть проконсультирован фтизиатром.
- На аллергический характер туберкулезного плеврита указывает выраженная эозинофилия в крови и плевральном экссудате. В ходе диагностической плевральной пункции получают серозный экссудат, однако МБТ в нем, как правило, не обнаруживаются. При проведении видеоторакоскопии может определяться гиперемия плевральных листков.
- При фибринозном плеврите пораженная сторона грудной клетки отстает при дыхании, выслушивается шум трения плевры, определяется укорочение перкуторного звука. При проведении рентгенографии легких обнаруживаются плевральные наслоения (шварты). По данным УЗИ плевральной полости экссудат не выявляется или определяется в скудном количестве.
- Иная картина типична для экссудативного туберкулезного плеврита. Физикальное обследование выявляет сглаженность (при большом объеме экссудата – выбухание) межреберий, притупление перкуторного звука над областью скопления экссудата, смещение структур средостения в здоровую сторону. В острой фазе изменения гемограммы характеризуются значительным лейкоцитозом и ускорением СОЭ, лимфо- и эозинопенией. При рентгенологическом и ультразвуковом исследовании определяется свободная жидкость в полости плевры. Детальная оценка состояния легочной ткани возможна только после эвакуации экссудата. Диагноз гнойного плеврита подтверждается при получении гнойного экссудата во время плевральной пункции.
Плеврит туберкулезной этиологии требует дифференциации с плевритами, сопровождающими пневмонию, мезотелиому плевры, рак легкого, ТЭЛА, застойную сердечную недостаточность, коллагенозы. В сомнительных случаях верификации диагноза способствует:
Лечение туберкулезного плеврита
Лечение стационарное. В период экссудации и лихорадки назначается постельный режим. Рекомендуется питание с ограничением соли и жидкости, большим количеством белка и витаминов. При любом клиническом варианте туберкулезного плеврита назначается терапия 3-4-мя противотуберкулезными препаратами (изониазид, рифампицин, этамбутол, пиразинамид, стрептомицин) не менее чем на 9 месяцев. При выраженной экссудации и гиперергии проводится курс лечения кортикостероидами (преднизолоном) – это позволяет добиться прекращения дальнейшего накопления выпота.
В случае продолжающейся экссудации проводятся повторные плевральные пункции с введением химиопрепаратов в полость плевры. Добиться скорейшего расправления легкого и облитерации плевральных листков помогает дренирование плевральной полости с наложением активной вакуумной аспирации. В период резорбции экссудата применяются НПВС, электрофорез, дыхательная гимнастика.
При наличии бронхоплеврального свища требуется его хирургическое закрытие. При туберкулезной эмпиеме плевры может выполняться интраплевральная торакопластика, плеврэктомия с декортикацией легкого.
При своевременном и полноценном лечении туберкулезного плеврита прогноз благоприятный. Летальность от туберкулеза плевры (главным образом от хронической эмпиемы плевры) составляет 1-2%. У пациентов, не получавших лечение, или получавших его не в полном объеме, в ближайшие три года может развиться диссеминированный туберкулез легких. Профилактика туберкулезного плеврита такая же, как и при других клинических формах инфекции (проведение вакцинации и туберкулинодиагностики среди детей и подростков, профилактической флюорографии среди взрослого населения, исключение контактов с больными туберкулезом и т. д.).
Предоперационная подготовка при хронической эмпиеме плевры. Плеврэктомия при хронической эмпиеме плевры
Комплексная предоперационная подготовка способствовала значительному улучшению общего состояния больных, снятию или уменьшению интоксикации, переходу гнойного содержимого в серозный или серозно-геморрагический, рассасыванию или уплотнению очаговых изменений в легком и тем самым повысила процент операбильности больных.
Все больные, за исключением 3, оперировались в стадии относительной ремиссии плеврального и легочного процесса. У 3 больных прогрессирование заболевания с высокой лихорадкой (39—40°), выраженная интоксикация, тяжелое общее состояние на фоне неэффективности консервативной терапии явились основанием для выполнения плеврэктомии в острой стадии заболевания.
Все операции выполнены под эндотрахеальным автоматическим эфирно-кислородным или эфирно-закисно-кислородным наркозом с обязательным полным замещением кровопотери.
У 116 больных выполнено 117 операций (один больной последовательно оперирован с обеих сторон). Декортикация произведена 5 больным, плеврэктомия—60, плеврэктомия с частичной резекцией легкого—27; плевропульмонэктомия—25.
При выполнении плеврэктомии мы придерживались следующих основных принципов:
1. Необходимости хорошего обзора плевральной полости, что достигается широкой боковой торакотомией с резекцией V или VI ребра. Этот доступ мало травматичен и обеспечивает достаточный визуальный контроль при выделении плеврального мешка от грудной стенки, средостения, купола плевры и диафрагмы.
2. Необходимости осторожного и анатомичного (выделения гнойного плеврального мешка, особенно в опасных зонах (органы средостения, купол плевры, диафрагма). В случаях невозможности полного выделения гнойного мешка целесообразно частичное оставление его в местах интимного сращения с последующим тщательным выскабливанием гнойно-некротических наложений и обработкой антисептическими средствами.
3. После удаления гнойного плеврального мешка необходим обязательный полный пневмолиз легкого.
4. При выполнении плевропульмонэктомии целесообразен задне-боковой доступ и обязательная раздельная обработка бронхо-сосудистых элементов корня легкого.
Операция заканчивалась введением в плевральную полость после плевропульмонэктомии одного дренажа с целью профилактики гемоторакса и резкого смещения органов средостения в сторону операции, а после плеврэктомии и плевроэктомии с частичной резекцией легкого — двух дренажей для быстрейшего расправления оставшихся отделов легкого и облитерации плевральной полости.
Среди операционных осложнений наиболее опасным по нашим наблюдениям были воздушная эмболия и острый фибринолиз, которые в 1,7% служили причиной летальности.
Число различных послеоперационных осложнений составило 25 (21,3%), которые в 2,6 явились причиной летального исхода. Среди наиболее частых и тяжелых послеоперационных осложнений следует выделить пневмонию — у 4 больных, рецидив эмпиемы—2, реактивацию легочного туберкулеза—3, стойкое формирование остаточной полости без бронхиального свища — у 5 больных. Большинство указанных осложнений были устранены консервативными и повторными хирургическими мероприятиями.
Читайте также:
- Результаты алкоголизации межреберных нервов. Результаты межреберной блокады
- Объективное исследование селезенки. Топография (расположение) селезенки
- Дифференциация причин кровоизлияния в сетчатку (ретинального кровоизлияния)
- Вывихи шейного отдела позвоночника. Заболевания позвоночника у спортсменов
- Рентгенограмма, КТ при трансплантации тонкой кишки
