Лечение инфекционного мононуклеоза - лекарства
Добавил пользователь Дмитрий К. Обновлено: 11.01.2026
Инфекционный мононуклеоз — вирусное, широко распространенное заболевание, для которого характерна системность поражения с вовлечением в патологический процесс лимфоидных органов и тканей, сердечно-сосудистой, иммунной, систем, костного мозга, печени, селе
New approaches to the therapy of infectious mononucleosis Yu. G. Pritulina, V. V. Kunina, A. A. Monastyrsky, T. N. Malyutkina, V. V. Malinovskaya, A. N. Shuvalov
Infectious mononucleosis is a viral, widely-spread disease characterized by systemacy of the lesion, with involvement of lymphoid organs and tissues, cardiovascular and immune systems, marrow, liver, spleen and other organs in the pathological process. Comparative study of clinical and laboratory indices in the acute period of infectious mononucleosis was conducted, including treatment with human recombinant interferon alpha-2b, along with highly active antioxidants — C and E vitamins.
Герпесвирусные инфекции широко распространены среди детей и взрослых. По данным Всемирной организации здравоохранения (ВОЗ) до 90% взрослого и детского населения планеты инфицировано герпесвирусами, причем у 50% из них отмечают манифестное, рецидивирующее течение вызываемых ими заболеваний. Инфекционный мононуклеоз является наиболее характерным типичным клиническим проявлением герпесвирусных инфекций [1]. Инфекционный мононуклеоз (ИМ) — вирусное, широко распространенное заболевание, для которого характерна системность поражения с вовлечением в патологический процесс лимфоидных органов и тканей, сердечно-сосудистой, иммунной систем, костного мозга, печени, селезенки и других органов [2, 3]. В мире инфекционным мононуклеозом ежегодно заболевают от 16 до 800 лиц на 100 тыс. населения. В России ежегодно регистрируют 40–80 случаев ИМ на 100 тыс. населения [1, 2, 4]. Установлена роль вируса Эпштейна–Барр в развитии злокачественных новообразований, аутоиммунных, неврологических заболеваний и синдрома хронической усталости. Показано, что после перенесенной инфекции новое поколение В-клеток содержит несколько генокопий вируса Эпштейна–Барр в латентной форме, в результате чего вирус может длительно персистировать в организме, вызывая иммунодефицитное состояние и повышая риск развития онкогематологических заболеваний [5–7]. В последние годы доказана гепатотропность герпетических вирусов, которые могут вызывать различные поражения печени — от бессимптомного гепатита до гепатоцеллюлярной карциномы [2].
В связи с этим назначение интерферона α-2b человеческого рекомбинантного в комплексе с высокоактивными антиоксидантами витаминами Е и С (препарата Виферон®), обладающего иммуномодулирующими, противовирусными, антипролиферативными свойствами, подавляющего репликацию РНК- и ДНК-содержащих вирусов, могло бы способствовать более быстрому клиническому выздоровлению, оказать положительное влияние на лабораторные показатели и тем самым предотвратить хроническое течение.
Целью данного исследования явилось сравнительное изучение клинико-лабораторных показателей в острый период ИМ при лечении препаратом Виферон®.
В задачи иследования входило:
1) оценить эффективность использования симптоматической и патогенетической терапии у пациентов с ИМ;
2) оценить эффективность применения препарата Виферон® у пациентов с ИМ на фоне симптоматической и патогенетической терапии;
3) исследовать сравнительную эффективность лечения препаратом Виферон® с базисной стандартной терапией у пациентов с ИМ.
Материал и методы исследования
Проведено открытое проспективное рандомизированное контролируемое исследование в группах больных с острым ИМ. В исследование были включены 40 пациентов, больных острым ИМ средней степени тяжести, проходивших стационарное лечение в Воронежской областной клинической инфекционной больнице. Основная группа (1-я группа) — 20 пациентов, наряду с базисной терапией получала препарат рекомбинантного интерферона α-2b в комплексе с высокоактивными антиоксидантами витаминами Е и С Виферон®, и группа сравнения (2-я группа) — 20 пациентов, которым проводили только базисную стандартную терапию. Критерии включения пациентов были: лечение в стационаре, верифицированный диагноз ИМ, возраст старше 18 лет, поступавших в клинику на 1–5 день от начала заболевания и не получавших в домашних условиях препаратов интерферона и иммуномодуляторов, наличие информированного согласия на участие в исследовании.
Лечение пациентов в группах на всех этапах исследования осуществляли согласно стандартным режимам лечения (на основании основных положений Федеральных клинических рекомендаций по диагностике и лечению инфекционного мононуклеоза, 2013), включающего базисную стандартную терапию (дезинтоксикационная, десенсибилизирующая и антибактериальная терапия).
- 1-й группе пациентов наряду с базисной терапией назначали Виферон® по следующей схеме: по 1 суппозиторию (1 000 000 МЕ) 2 раза в сутки в течение 10 дней.
- 2-я группа пациентов получала только базисную стандартную терапию.
Набор больных в группы осуществляли методом пар, рандомизация проводилась с помощью генератора случайных чисел, больные в группах были сопоставимы по полу и возрасту.
Для обработки полученных данных использовали пакеты программ Microsoft Excel 2007 и Statistica 6.0. Проверку статистических гипотез проводили при критическом уровне значимости р = 0,05, т. е. различие считали статистически значимым при p < 0,05.
- 1-я группа — 20 человек, из которых 9 мужчин и 11 женщин в возрасте от 18 до 47 лет.
- 2-я группа — 20 человек, из которых 10 мужчин и 10 женщин в возрасте от 18 до 47 лет (рис. 1).
Всем больным проводилось клиническое и лабораторное обследование, включающее в себя (на 1-й и 3-й неделе):
1) общий анализ крови, общий анализ мочи, биохимический анализ крови;
2) антитела (АТ) к капсидному антигену (VCA) вируса Эпштейна–Барр класса M, G; АТ к раннему антигену (ЕА) класса G; АТ к ядерному антигену (ЕВNA) класса G;
3) полимеразная цепная реакция (ПЦР): ДНК вируса Эпштейна–Барр (ЕВV).
Результаты и обсуждение
Среди клинических проявлений ИМ у всех больных при поступлении наблюдались лихорадка, синдром интоксикации, полилимфаденопатия, синдром ангины с преобладанием лакунарной формы, гепатомегалия, заложенность носа, спленомегалия.
С первого дня поступления в стационар пациенты получали различные виды терапии. При изучении клинической эффективности разных способов лечения оказалось, что в 1-й группе больных температура нормализовалась на 6,3 ± 0,29 дня, во 2-й группе пациентов, не получавших Виферон®, — 10,5 ± 0,6 дня соответственно (p ≤ 0,05).
У пациентов, получавших Виферон®, отмечалась тенденция к более быстрому купированию синдрома интоксикации, чем во 2-й группе, что проявлялось улучшением самочувствия, аппетита, исчезновением бледности кожных покровов и уменьшением лимфаденопатии.
Сокращение размеров шейной группы лимфоузлов в 1-й группе отмечалось на 3,4 ± 0,17 дня, а во 2-й группе пациентов на 6,8 ± 0,12 дня соответственно (p ≤ 0,05). Применение антибиотикотерапии в сочетании с препаратом Виферон® привело к достоверному сокращению продолжительности гнойно-воспалительных процессов в ротоглотке на 3,7 ± 0,12 дня, заложенности носа на 4,6 ± 0,2 (p ≤ 0,05) дня, а в группе только с антибиотикотерапией на 5,2 ± 0,14 и 5,7 ± 0,28 (p ≤ 0,05) дня соответственно.
Уменьшение размеров печени до нормальных показателей отмечалось на 9,5 ± 0,37 дня в 1-й группе, тогда как во 2-й группе — на 11,53 ± 0,25 (p ≤ 0,05) дня (рис. 2). Нормализация размеров селезенки наступала к 5–7 дню лечения, что не было статистически значимым для сравниваемых групп.
При анализе биохимических показателей крови на фоне лечения препаратом Виферон® и в группе только с патогенетической терапией выраженных различий найдено не было. Что касается основных показателей общего анализа крови на фоне проводимой терапии, то статистически значимым оказалось более быстрое исчезновение числа атипичных мононуклеаров на фоне лечения препаратом Виферон® по сравнению с группой получавших только патогенетическую терапию (6,2 ± 0,29 и 8,6 ± 0,32 дня (p ≤ 0,05) соответственно). Нормализация СОЭ наступила раньше в 1-й группе по сравнению со 2-й группой сравнения (5,2 ± 0,27 и 9,4 ± 0,55 дня (p ≤ 0,05) соответственно) (рис. 3).
Выводы
- При проведении терапии с применением препарата Виферон® по 1 суппозиторию (1 000 000 МЕ) 2 раза в сутки в течение 10 дней отмечается более быстрое, по сравнению с группой, не применявшей Виферон®, исчезновение ряда клинических симптомов: отмечалась тенденция к более быстрому купированию синдрома интоксикации, нормализация температуры в 1-й группе произошла в среднем на 4 дня быстрее, чем в группе, не принимавшей Виферон®, уменьшение размеров шейной группы лимфоузлов — более чем на 3 дня раньше в 1-й группе по сравнению со 2-й, не получавшей Виферон®, уменьшение размеров печени до нормальных показателей на 2 дня раньше, чем во 2-й группе. Применение антибиотикотерапии в сочетании с препаратом Виферон® привело к достоверному сокращению продолжительности гнойно-воспалительных процессов в ротоглотке и заложенности носа, чем у пациентов, получавших только антибиотикотерапию. Нормализация некоторых лабораторных показателей, больных острым инфекционным мононуклеозом, принимавших в комплексной терапии Виферон®, по сравнению с больными, получавшими только стандартную терапию.
- Дальнейшее изучение этого препарата у данных пациентов требует оценки эффективности лекарственных форм препарата Виферон® в дозе 3 000 000 МЕ по 1 суппозиторию 2 раза в день.
Литература
Ю. Г. Притулина* , 1 , доктор медицинских наук, профессор
В. В. Кунина*, кандидат медицинских наук
А. А. Монастырский**
Т. Н. Малюткина**
В. В. Малиновская***, доктор биологических наук, профессор
А. Н. Шувалов***, кандидат медицинских наук
* ФГБОУ ВО ВГМУ им. Н. Н. Бурденко Минздрава России, Воронеж
** БУЗ ВО ВОКИБ, Воронеж
*** ФГБУ НИЦЭМ им. Н. Ф. Гамалеи Минздрава России, Москва
Новые подходы к терапии инфекционного мононуклеоза/ Ю. Г. Притулина, В. В. Кунина, А. А. Монастырский, Т. Н. Малюткина, В. В. Малиновская, А. Н. Шувалов
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 57-59
Теги: герпесвирусные инфекции, иммунодефицитные состояния, интерферон
Случай инфекционного мононуклеоза под видом лакунарной ангины
Пациентка жаловалась на боль в горле, заложенность носа, сильную потливость, слабость, тяжесть в правом подреберье, высокую температуру, сыпь на груди, увеличенные лимфоузлы на шее.
Анамнез
Пациентка заболела 4 дня назад, когда отметила днём резкий подъём температуры до 39 °C, затем присоединилась слабость, головная боль, небольшое першение в горле. Девушка расценила состояние как начало обычного ОРВИ. Стала принимать ибупрофен, температура снижалась на пару часов и повышалась снова.
На следующий день боль в горле усилилась появились налёты, температура была 38,5 °C. Пациентка вызвала врача на дом. После осмотра поставлен диагноз "лакунарная ангина", взят мазок на BL (возбудителя дифтерии). Назначено лечение:
- полоскание зева раствором фурацилина; ; ;
- ибупрофен.
На фоне данного лечения состояние не улучшалось, нарастали симптомы интоксикации, на приёме терапевт направил пациентку на общий анализ крови с пометкой "cito" (т. е. срочно) и на приём к инфекционисту.
Девушка учится на 3 курсе Рязанского государственного радиотехнического университета, вредные привычки отрицает, живёт в нормальных условиях с родителями и младшей сестрой.
Обследование
При физикальном осмотре: кожные покровы влажные, с мелкоточечной сыпью на груди. По ходу грудино-ключично-сосцевидной мышцы пальпируются два увеличенных лимфоузла диаметром 4 х 4 см, лимфоузлы мягкие, неспаянные с кожей, болезненные. При осмотре зева: миндалины отёчные, гиперемированные, рыхлые, увеличены, виден белый налёт в лакунах.
Дыхание в лёгких везикулярное (хрипов нет), частота дыхательных движений 22 в минуту. Тоны сердца ясные, ритм правильный, частота сердечных сокращений 96 ударов в минуту, артериальное давление 110/70 мм рт. ст. Живот мягкий, безболезненный. Печень + 2 см из под края рёберной дуги, край мягкий эластичный. Стул и диурез (объём мочи) в норме.
В анализе крови моноцитоз (увеличение числа моноцитов в крови) и лимфоцитоз (увеличение числа лимфоцитов в крови):
- лейкоциты — 18,9 x 10^9/л;
- СОЭ — 30 мм/ч;
- эритроциты — 3,9 х 10^12/л;
- гемоглобин — 128 г/л.
Инфекционистом пациентка была направлена на анализы: биохимический анализ крови (АЛТ, АСТ, билирубин общий, прямой, непрямой, глюкоза, холестерин, щелочная фосфатаза), ВИЧ, RW (сифилис), гепатиты В и С, антитела к вирусу Эпштейна — Барр (ВЭБ).
- гепатиты В и С, ВИЧ, RW — отрицательно;
- обнаружены антитела IgM (иммуноглобулин М) к вирусу Эпштейна — Барр.
- АЛТ — 425 ЕД/л;
- АСТ — 308 ЕД/л;
- билирубин общий — 26 мкмоль/л;
- непрямой — 6 мкмоль/л;
- прямой — 20 мкмоль/л;
- щелочная фосфатаза — 280 Ед/л;
- глюкоза — 5,4 ммоль/л;
- холестерин 4,2 — ммоль/л.
Диагноз
Лечение
- Полупостельный режим.
- Обильное питьё.
- Диета № 5 (рекомендована для людей с заболеваниями печени и желчного пузыря). — по 2 таблетке 3 раза в день в течение 10 дней. 500 мг — по 1 таблетке 2 раза в день в течение 10 дней 400 мг — по 1 таблетке 2 раза в день в течение 10 дней. — по 1 таблетке 4 раза в день рассасывать.
- Ибупрофен 400 мг — при температуре выше 38,5 °C.
- Полоскание зева раствором фурацилина.
На фоне лечения улучшилось общее самочувствие, нормализовалась температура тела, исчезли воспалительные изменения в горле, уменьшились лимфоузлы. Общий анализ крови практически нормализовался, оставались повышены моноциты, биохимический анализ крови нормализовался в течение двух месяцев.
Лечение длилось 21 день, закончилось выздоровлением. Далее пациентка в течение года находилась на диспансерном наблюдении.
Заключение
Данный клинический случай показывает типичное течение инфекционного мононуклеоза, вызванного ВЭБ. Этим заболеванием часто болеют молодые люди — студенты, которые постоянно контактируют с большим количеством людей, часто испытывают стресс и не имеют строгого режима дня и питания.
Мононуклеоз
Мононуклеозом называют острую инфекцию вирусного происхождения, поражающую ретикуло-эндотелиальную систему, что приводит к множественному увеличению лимфоузлов, вовлечению в процесс печени и селезенки, а также к изменениям в системе крови.
Это ведет к снижению иммунитета и развитию типичной клинической картины болезни, токсикоза и ангины.
На сегодня точно известно то, что данное заболевание вызывается вирусом Эббштейн-Барр – это вирус, поражающий преимущественно лимфоцитарное звено иммунной системы, относится к группе герпесных вирусов, 4 типа. Вирус относят к ДНК-содержащим, кроме мононуклеоза может вызвать лимфомы Беркитта, карциномы и лимфомы у иммунодефицитных пациентов.
У детей попадание вируса вызывает инфекционный мононуклеоз, а затем вирус длительно, иногда пожизненно, циркулирует в организме, находясь в состоянии латентного инфицирования.
Источник инфицирования – больной ребенок в типичной или стертой форме, хотя заболевание является слабо заразным и нужен длительный и тесный контакт, поцелуи, переливание компонентов крови, пользование общей посудой.
Носители вируса могут выделять его при первичном инфицировании до полутора лет, а в дальнейшем могут возникать бессимптомные периоды вирусо-выделения.
Большая часть детей и взрослых переносит мононуклеоз в стертой форме, типичные формы в основном бывают у часто или длительно болеющих детей от 5 до 14 лет.
На сегодня нет единого способа классификации мононуклеоза. Сегодня выделяют типичные и атипичные формы, которые имеют клинику, отличающуюся от традиционной.
Также выделяют острый (возникающий остро ярко, проходящий за несколько недель) и хронический мононуклеоз (длящийся до полугода процесс).
Отдельно выделяется инфицирование вирусом Эббштейн-Барр при иммунодефицитных состояниях и ВИЧ.
Период инкубации при мононуклеозе может длиться от нескольких суток до 2 недель, обычно неделю.
Основной симптом мононуклеоза – типичный тонзиллит, ангина на фоне лихорадки и токсикоза. Ангина может иметь катаральный или лакунарный характер (т.е. быть гнойной или нет), реже - пленчатый или некротический, особенно сильная ангина возникает при снижении в крови гранулоцитов. Характерны сильные боли в горле при глотании, может быть сильное першение, зуд и сухость в горле.
Еще одно из типичных проявлний – увеличение лимфоузлов в области челюсти и шеи, подмышечных и паховых лимфоузлов. Могут также проявляться поражения внутригрудных и мезентериальных лимфоузлов, что дает кашель и сильные боли в животе.
Примерно у половины больных при мононуклеозе на теле возникает сыпь, которая носит различный характер в зависимости от дня заболевания – в 3-5 сутки болезни она может иметь кореподобную картину, может быть в виде розеол, папул или мелких кровоизлияний. Сыпь может держаться на коже 1-3 суток и бесследно исчезает без пигментации и шелушения. Новой сыпи дополнительно не появляется.
На фоне течения мононуклеоза у детей резко увеличивается размер печени и селезенки, они выявляются с 3-5 суток болезни и могут находиться в таком состоянии до 4 недель. Особенно тяжело протекают желтушные формы с поражением ткани печени и увеличением количества билирубина, уровня ферментов печени, особенно щелочной фосфатазы.
Типичны изменения в анализе периферической крови детей при мононуклеозе – возникает не резко выраженный лейкоцитоз до 10*10 9 /л лейкоцитов, при этом резко увеличено количество лимфоцитов и моноцитов, в крови выявляют специфические клетки – атипичные мононуклеары, которые и подтверждают диагноз.
Изменения крови держатся более всего, дисбаланс лейкоцитов и лимфоцитов может сохраняться до полугода. На фоне мононуклеоза происходит снижение иммунитета, что приводит к повышенной заболеваемости респираторными инфекциями.
Основа диагноза – клиническая картина болезни с типичными проявлениями, описанными ранее. Особенно большое значение для диагностики играет исследование крови с выявлением атипичных мононуклеаров в комбинации с повышением лимфоцитов и понижением лейкоцитов.
Сегодня самыми популярными являются определение антител к вирусу Эббштейн-Барр класса IgM (антитела свежей инфекции) и класса IgG, которые подтверждают инфекцию пост-фактум.
Необходимо отличать мононуклеоз от банальной ангины, дифтерии и цитомегаловирусного поражения, ВИЧ-инфекции, гепатитов при поражении печени и кори, краснухи и других детских инфекций при сыпи.
Современные подходы к лечению Эпштейна–Барр-вирусной инфекции у взрослых
Одной из актуальных проблем современной медицины является высокая инфицированность населения одним из представителей оппортунистических возбудителей — вирусом Эпштейна–Барр (ВЭБ).
Одной из актуальных проблем современной медицины является высокая инфицированность населения одним из представителей оппортунистических возбудителей — вирусом Эпштейна–Барр (ВЭБ). Практикующие врачи в своей повседневной практике чаще сталкиваются с клинически манифестными формами первичной Эпштейна–Барр-вирусной инфекции (ЭБВИ) в виде острой, как правило, не верифицированной респираторной инфекцией (более 40% случаев) или инфекционным мононуклеозом (около 18% всех заболеваний) [1, 2]. В большинстве случаев эти заболевания протекают доброкачественно и заканчиваются выздоровлением, но с пожизненной персистенцией ВЭБ в организме переболевшего [1, 3–5].
Однако в 10–25% случаев первичное инфицирование ВЭБ, протекающее бессимптомно, и острая ЭБВИ могут иметь неблагоприятные последствия [6–9] с формированием лимфопролиферативных и онкологических заболеваний, синдрома хронической усталости, ВЭБ-ассоциированного гемофагоцитарного синдрома и др. [7, 9, 11–14].
До настоящего времени нет четких критериев, позволяющих прогнозировать исход первичного инфицирования ВЭБ. Перед врачом, к которому обращается пациент с острой ЭБВИ, всегда встает вопрос: что предпринять в каждом конкретном случае, чтобы максимально снизить риск развития хронической ЭБВИ и ВЭБ-ассоциированных патологических состояний Этот вопрос не праздный, и ответить на него действительно очень трудно, т. к. до сих пор нет четкой патогенетически обоснованной схемы лечения больных, а имеющиеся рекомендации часто противоречат друг другу.
По мнению многих исследователей, лечение ЭБВИ-мононуклеоза (ЭБВИМ) не требует назначения специфической терапии [15–17]. Лечение больных, как правило, проводится в амбулаторных условиях, изоляция пациента не требуется. Показаниями к госпитализации следует считать длительную лихорадку, выраженный синдром тонзиллита и/или синдром ангины, полилимфаденопатию, желтуху, анемию, обструкцию дыхательных путей, боли в животе и развитие осложнений (хирургических, неврологических, гематологических, со стороны сердечно-сосудистой и дыхательной системы, синдром Рейе).
При легком и среднетяжелом течении ЭБВ ИМ больным целесообразно рекомендовать палатный или общий режим с возвращением к обычной деятельности на адекватном для каждого конкретного больного физическом и энергетическом уровне. Проведенное многоцентровое исследование показало, что необоснованно рекомендуемый строгий постельный режим удлиняет период выздоровления и сопровождается длительным астеническим синдромом, требующим нередко медикаментозного лечения [18].
При легком течении ЭБВ ИМ лечение больных ограничивается поддерживающей терапией, включающей адекватную гидратацию, полоскание ротоглотки раствором антисептиков (с добавлением 2% раствора лидокаина (ксилокаина) при выраженном дискомфорте в глотке), нестероидные противовоспалительные препараты, такие как парацетамол (Ацетаминофен, Тайленол). По мнению ряда авторов назначение блокаторов Н2 рецепторов, витаминов, гепатопротекторов и местная обработка миндалин различными антисептиками являются малоэффективными и необоснованными способами лечения [19, 20]. Из экзотических методов лечения следует упомянуть рекомендуемое Ф. Г. Боковым и соавт. (2006) применение мегадоз бифидобактерий при лечении больных острым мононуклеозом [21].
Мнения о целесообразности назначения антибактериальных препаратов при лечении ЭБВИМ весьма противоречивы. По мнению Gershburg E. (2005) тонзиллит при ИМ часто асептический и назначение антибактериальной терапии не оправдано. Также нет смысла в применении антибактериальных средств при катаральной ангине [4]. Показанием для назначения антибактериальных препаратов является присоединение вторичной бактериальной инфекции (развитие у больного лакунарной или некротической ангины, таких осложнений, как пневмония, плеврит и др.), о чем свидетельствуют сохраняющиеся более трех суток выраженные воспалительные изменения показателей крови и фебрильная лихорадка. Выбор препарата зависит от чувствительности микрофлоры на миндалинах больного к антибиотикам и возможных побочных реакций со стороны органов и систем.
По данным H. Fota-Markowcka et al. (2002) у больных чаще выделяют гемофильную палочку, стафилококк и пиогенный стрептококк, реже — грибы рода Candida [22], поэтому следует признать обоснованным назначение этим больным препаратов из группы цефалоспоринов 2–3 поколения, линкосамидов, макролидов и противогрибковых средств (флуконазол) в терапевтических дозах на 5–7 дней (реже — 10 дней) [4]. Некоторые авторы при наличии некротической ангины и гнилостном запахе изо рта, вызванных, вероятно, ассоциированной анаэробной флорой, рекомендуют использовать метронидазол по 0,75 г/сут, разделенных на 3 приема, в течение 7–10 дней.
Противопоказаны препараты из группы аминопенициллинов (ампициллин, амоксициллин (Флемоксин Солютаб, Хиконцил), амоксициллин с клавуланатом (Амоксиклав, Моксиклав, Аугментин)) из-за возможности развития аллергической реакции в виде экзантемы. Появление сыпи на аминопенициллины не является IgE-зависимой реакцией, поэтому применение блокаторов Н1 гистаминовых рецепторов не имеет ни профилактического, ни лечебного эффекта [19].
По мнению ряда авторов до настоящего времени сохраняется эмпирический подход к назначению глюкокортикостероидов больным с ЭБВИ [23]. Глюкокортикостероиды (преднизолон, преднизон (Делтазон, Метикортен, Оразон, Ликвид Пред), Солу Кортеф (гидрокортизон), дексаметазон) рекомендуются больным с тяжелым течением ЭБВИМ, с обструкцией дыхательных путей, неврологическими и гематологическими осложнениями (тяжелая тромбоцитопения, гемолитическая анемия) [4, 24]. Суточная доза преднизолона составляет 60–80 мг в течение 3–5 дней (реже 7 дней) с последующей быстрой отменой препарата. Одинаковой точки зрения на назначение этим больным глюкокортикостероидов при развитии миокардита, перикардита и поражениях ЦНС нет.
При тяжелом течении ЭБВИМ показана внутривенная дезинтоксикационная терапия, при разрыве селезенки — хирургическое лечение.
Наиболее дискуссионным остается вопрос о назначении противовирусной терапии больным с ЭБВИ. В настоящее время известен большой перечень препаратов, являющихся ингибиторами ВЭБ репликации в культуре клеток [4, 25–27].
По данным E. Gershburg, J. S. Pagano (2005) все современные «кандидаты» для лечения ЭБВИ могут быть разделены на две группы:
I. Подавляющие активность ДНК-полимеразы ВЭБ:
- ациклические аналоги нуклеозидов (ацикловир, ганцикловир, пенцикловир, валацикловир, валганцикловир, фамцикловир);
- ациклические аналоги нуклеотидов (цидофовир, адефовир);
- аналоги пирофосфатов (Фоскарнет (фоскавир), фосфоноацетиловая кислота);
- 4 оксо-дигидрохинолины (возможно).
II. Различные соединения, не ингибирующие вирусной ДНК-полимеразы (механизм изучается): марибавир, бета-L-5 урацил йододиоксолан, индолокарбазол.
Однако проведенный метаанализ пяти рандомизированных контролируемых испытаний с участием 339 больных ЭБВИМ, принимавших ацикловир (Зовиракс), показал неэффективность препарата [28, 29].
Одна из возможных причин кроется в цикле развития ВЭБ, в котором ДНК вируса имеет линейную либо циркулярную (эписома) структуру и размножается в ядре клетки хозяина. Активная репликация вируса происходит при продуктивной (литической) стадии инфекционного процесса (ДНК ВЭБ линейной формы). При острой ЭБВИ и активации хронической ЭБВИ происходит цитолитический цикл развития вируса, при котором он запускает экспрессию собственных ранних антигенов и активирует некоторые гены клеток макроорганизма, продукты которых участвуют в репликации ВЭБ. При латентной ЭБВИ ДНК вируса имеет вид эписомы (круговой суперспиральный геном), находящейся в ядре. Циркулярный геном ДНК ВЭБ характерен для CD21+ лимфоцитов, в которых даже при первичном инфицировании вирусом практически не наблюдается литической стадии инфекционного процесса, а ДНК воспроизводится в виде эписомы синхронно с клеточным делением инфицированных клеток. Гибель пораженных ВЭБ В лимфоцитов связана не с опосредованным вирусом цитолизом, а с действием цитотоксических лимфоцитов [4].
При назначении противовирусных препаратов при ЭБВИ врач должен помнить, что их клиническая эффективность зависит от правильной трактовки клинических проявлений болезни, стадии инфекционного процесса и цикла развития вируса на этой стадии. Однако не менее важным является и тот факт, что большинство симптомов ЭБВИ связаны не с прямым цитопатическим действием вируса в инфицированных тканях, а с опосредованным иммунопатологическим ответом ВЭБ-инфицированных В лимфоцитов, циркулирующих в крови и находящихся в клетках пораженных органов. Именно поэтому аналоги нуклеозидов (ацикловир, ганцикловир и др.) и ингибиторы полимеразы (Фоскарнет), подавляющие репликацию ВЭБ и уменьшающие содержание вируса в слюне (но не санирующие ее полностью [4], не оказывают клинического эффекта на тяжесть и продолжительность симптомов ЭБВИМ.
Показаниями для лечения ЭБВИМ противовирусными препаратами являются: тяжелое, осложненное течение болезни, необходимость профилактики ВЭБ-ассоциированной В-клеточной лимфопролиферации у иммунокомпрометированных пациентов, ВЭБ-ассоциированная лейкоплакия. Bannett N. J., Domachowske J. (2010) рекомендуют применять ацикловир (Зовиракс) внутрь в дозе 800 мг внутрь 5 раз в сутки в течение 10 дней (или 10 мг/кг каждые 8 часов в течение 7–10 дней). При поражениях нервной системы предпочтителен внутривенный способ введения препарата в дозе 30 мг/кг/сут 3 раза в сутки в течение 7–10 дней.
По мнению E. Gershburg, J. S. Pagano (2005), если под действием каких-либо факторов (например, иммуномодуляторов, при ВЭБ-ассоциированных злокачественных опухолях — применение лучевой терапии, гемцитабина, доксорубицина, аргинина бутирата и др.) удается перевести ДНК ВЭБ из эписомы в активную репликативную форму, т. е. активировать литический цикл вируса, то в этом случае можно ожидать клинический эффект от противовирусной терапии.
В комплексной терапии рекомендуется внутривенное введение иммуноглобулинов (Гаммар-П, Полигам, Сандоглобулин, Альфаглобин и др.) 400 мг/кг/сут, № 4–5.
В последние годы все чаще для лечения ЭБВИ стали применять рекомбинантные альфа-интерфероны (Интрон А, Роферон-А, Реаферон-ЕС) по 1 млн ME в/м в течение 5–7 дней или через день; при хронической активной ЭБВИ — 3 млн ME в/м 3 раза в неделю, курс 12–36 недель.
Медикаментозная коррекция астенического синдрома при хронической ЭБВИ включает назначение адаптогенов, высоких доз витаминов группы В, ноотропных препаратов, антидепрессантов, психостимуляторов, препаратов с прохолинергическим механизмом действия и корректоров клеточного метаболизма [30–32].
Залогом успешного лечения больного с ЭБВИ являются комплексная терапия и строго индивидуальная тактика ведения как в стационаре, так и во время диспансерного наблюдения.
И. В. Шестакова, доктор медицинских наук, доцент
Н. Д. Ющук, доктор медицинских наук, профессор, академик РАМН
МГМСУ, Москва
Инфекционный мононуклеоз у детей
Инфекционный мононуклеоз – это острое вирусное заболевание (преимущественно вирус Эпштейна-Барр), которое характеризуется лихорадкой, поражением ротоглотки, лимфатических узлов, печени, селезенки и своеобразными изменениями состава крови (лимфомоноцитоз, атипичные мононуклеары).
Код(ы) МКБ-10:
| Коды МКБ-10 | |
| B27 | Инфекционный мононуклеоз |
| B27.0 | Мононуклеоз, вызванный гамма-герпетическим вирусом Мононуклеоз, вызванный вирусом Эпштейна-Барр |
| B27.1 | Цитомегаловирусный мононуклеоз |
| B27.8 | Другой инфекционный мононуклеоз |
| B27.9 | Инфекционный мононуклеоз неуточнённый |
| D82.3 | Иммунодефицит вследствие наследственного дефекта, вызванного вирусом Эпштейна-Барр |
Дата разработки/пересмотра протокола: 2017 год.
Сокращения, используемые в протоколе:
| EA | – | ранний антиген ВЭБ вируса Эпштейна-Барр |
| EBNA | – | ядерный антиген вируса Эпштейна-Барр |
| IgG | – | иммуноглобулины класса G |
| IgM | – | иммуноглобулины класса М |
| VCA | – | капсульный антиген вируса Эпштейна-Барр |
| ВИЧ | – | вирус иммунодефицита человека |
| ВОП | – | врач общей практики |
| ВЭБ | – | вирус Эпштейна-Барр |
| ДНК | – | дезоксирибонуклеиновая кислота |
| ЖКТ | – | желудочно-кишечный тракт |
| ИФА | – | иммуноферментный анализ |
| МКБ | – | международная классификация болезней |
| НПВС | – | нестероидные противовоспалительные средства |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ПЦР | – | полимеразная цепная реакция |
| СОЭ | – | скорость оседания эритроцитов |
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, педиатры, детские инфекционисты, детские хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
| По типу: • типичный; • атипичный (бессимптомный, стертый, висцеральный). | По тяжести: • легкая форма; • среднетяжелая форма; • тяжелая форма. | По течению: • острое (до 3 мес.); • затяжное (3-6 мес.); • хроническое (более 6 мес.); • рецидивирующее (возврат клинических симптомов болезни через 1 месяц и более после перенесенного заболевания). |
Осложнения:
· ранние осложнения (1-3 недели болезни): разрыв селезенки, асфиксия, (вследствие фаринготонзиллярного отека), миокардит, интерстициальная пневмония, энцефалит, паралич черепных нервов, в том числе паралич Белла, менингоэнцефалит, полиневрит, синдром Гийена-Барре;
· поздние осложнения (позже 3 недели болезни): гемолитическая анемия, тромбоцитопеническая пурпура, апластическая анемия, гепатит, синдром мальабсорбции и др., как следствие аутоиммунного процесса.
Типичная форма характеризуется лихорадкой, поражением ротоглотки, лимфатических узлов, печени, селезенки и своеобразными изменениями состава крови (лимфомоноцитоз на фоне лейкоцитоза и атипичные мононуклеары в количестве 10% и более).
Атипичные формы инфекционного мононуклеоза:
· стертая форма: протекает со слабо выраженными и быстро проходящими формами, симптомами или под маской острых респираторных заболеваний, диагностируется преимущественно в эпидемических очагах;
· бессимптомная форма: протекает с отсутствием клинических симптомов, диагностируется на основании обследования гематологическими, серологическими методами и методом эпидемиологического анализа;
· висцеральная форма: отличается тяжелым течением с полиорганным поражением, с вовлечением сердечно-сосудистой, центральной и периферической нервной систем, почек, надпочечников и других жизненно важных органов.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии [1-5,9,12,15,16]:
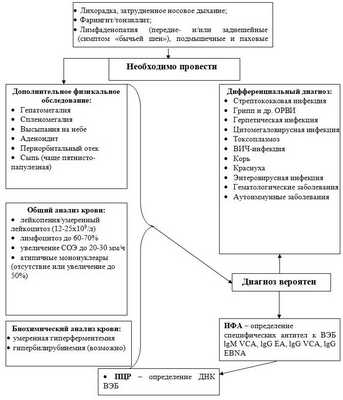
| Жалобы: |
| • боль в горле; • повышение температуры (субфебрильная/фебрильная, до 2-4 недель, иногда больше); • слабость; • головная боль; • потливость; • утомляемость (синдром «хронической усталости»); • увеличение лимфоузлов; • затрудненное носовое дыхание; • боли в суставах, мышцах; • сыпь. |
| Анамнез: • острое/постепенное начало заболевания; • появление развернутой клинической картины заболевания к концу 1-й недели заболевания; • сохранение лихорадки и интоксикации в течение 1– 4 недель; • сочетание ангины с системным увеличением лимфатических узлов, увеличением печени и селезенки; • возможное появление сыпи на 3–5-й день; • редкость полиорганных поражений. Эпидемиологические факторы: • наличие контакта с подобным заболеванием, или с подтвержденным диагнозом «инфекционный мононуклеоз». |
| Физикальное обследование: |
| • лихорадка; • увеличение лимфоузлов (симметричное), преимущественно передне- и/или заднешейных (симптом «бычьей шеи»), подмышечных и паховых; • ангина; • спленомегалия; • гепатомегалия; • аденоидит; • сыпь, чаще пятнисто-папулезного характера (у 10% больных, а при лечении ампициллином – у 80%); • периорбитальный отек; • высыпания на небе; • желтуха (непостоянный признак). |
| Признак | Характеристика |
| Лихорадка | Высокая, длительная |
| Синдром поражения рото-и носоглотки | Синдром тонзиллита с налетами или без, аденоидит, фарингит |
| Синдром поражения лимфатических узлов | Преимущественно увеличение передне- и/или заднешейных групп лимфоузлов, внутрибрюшных лимфоузлов, наиболее часто у ворот печени и селезенки, гипертрофия небных и глоточной миндалин |
| Синдром гепатоспленомегалии | Увеличение размеров печени и селезенки |
| Синдром цитолиза печеночных клеток и нарушения пигментного (билирубинового) обмена Печени | Повышение аланинаминотрансминазы, аспартатаминотрансминазы. Нарушение пигментного обмена печени, проявляющееся желтухой и повышением билирубина |
| Синдром экзантемы | Сыпь пятнисто-папулезная, реже геморрагическая с локализацией на лице, туловище, конечностях, чаще проксимальных отделов, яркая, обильная, местами сливная. Возможен кожный зуд, отечность лица. Появляется на 5-10 день болезни. |
Критерии оценки степени тяжести инфекционного мононуклеоза по клиническим признакам [1-5,9,12,15,16]:
| Признак | Характеристика признака | |||
| Легкая степень тяжести | Средняя степень тяжести | Тяжелая степень тяжести | ||
| Выраженность и длительность интоксикации | Отсутствует или легкая выраженность, 1-5 дней | Умеренной выраженности, 6-7 дней | Ярко выражена, более 8 дней | |
| выраженность и продолжительность лихорадки | повышение температуры до 38 ° С, длительность 1-5 дней | повышение температуры от 38,1 до 39 ° С, длительность 6-8 дней | повышение температуры более 39,0 ° С, длительность более 9 дней | |
| Характер воспалительных изменений в рото- и носоглотке | Воспалительные изменения катарального характера или с островчатыми, тонкими налетами, продолжительностью 1-3 дня; затруднение носового дыхания 1-4 дня | Воспалительные изменения с лакунарными налетами, продолжительностью 4-6 дней; затруднение носового дыхания 5-8 дней | ||
| ОАК | лейкопения/умеренный лейкоцитоз (12-25х109/л); лимфомоноцитоз до 70-80%; нейтропения; увеличение СОЭ до 20-30 мм/ч; атипичные мононуклеары (отсутствие или увеличение от 10 до 50%). | |
| Серологический (ИФА с определением показателя индекса авидности) | обнаружение специфических антител IgM VCA к ВЭБ и IgG VCA, IgG EA, IgG-EBNA к ВЭБ с определением показателя индекса авидности | |
Дополнительные лабораторные исследования: | ||
| Молекулярно-генетический метод (ПЦР) | обнаружение в крови ДНК вируса Эпштейна-Барр. | |
| Биохимический анализ крови (при гепатомегалии и желтухе) | определение концентрации билирубина и АЛАТ в крови: умеренная гиперферментемия, гипербилирубинемия. | |
| Бактериологическое исследование слизи с миндалин и задней стенки глотки на аэробные и факультативно-анаэробные микроорганизмы | для идентификации бактериальной этиологии острого тонзиллита. | |
| Признак | Критерии |
| Атипичные мононуклеары | Выявление атипичных мононуклеаров в периферической крови более10% (со 2-3 недели болезни) |
| Лимфомоноцитоз | Выявление лимфомоноцитоза в периферической крови |
| IgM VCA VCA, IgG-EBNA вируса Эпштейна- Барр | В острый период: IgM VCA с момента развития клинических признаков болезни и следующие 4-6 недель присутствуют и снижаются, IgG EA с первой недели болезни нарастают до нескольких лет после нее, персистируют на невысоком уровне, IgG VCA обнаруживаются через несколько недель после появления IgM VCA, нарастают, персистируют пожизненно на высоком уровне, IgG-EBNA-1, 2- отсутствуют или имеются в небольшом количестве. В период реконвалесценции: IgM VCA отсутствуют или имеются в малом количестве, IgG EA персистируют пожизненно на невысоком уровне, IgG VCA персистируют пожизненно IgG EBNA несколько недель после появления клинических признаков и персистируют обнаруживаются через пожизненно на невысоком уровне |
| Определение показателя индекса авидности | Обнаружение IgG с низкой авидностью при наличии или отсутствии IgM свидетельствует о первичной (недавней) инфекции. Присутствие высокоавидных антител IgG указывает на период реконвалесценции |
| ДНК вируса Эпштейна-Барр в крови и слюне | Выявление ДНК вируса методом ПЦР в крови (через 1-2 недели после появления клинических симптомов), слюне. |
Инструментальные исследования: нет.
Показания для консультации специалистов:
· консультация оториноларинголога: при аденоидите, формировании паратонзиллярного абсцесса, воспалительных процессах со стороны придаточных пазух носа;
· консультация гематолога: при прогрессировании гематологических сдвигов;
· консультация хирурга: при выраженном абдоминальном болевом синдроме.
Диагностический алгоритм: (схема)
Читайте также:
- Лечение эхинококкоза глаз. Профилактика
- Случай эмфизематозного пиелонефрита у пациентки с сахарным диабетом, потребовавший нефрэктомии
- Регуляция концентрации кальция и фосфора. Кальций и фосфаты в жидкостях организма
- Симптомы пищевого отравления - лечение и профилактика
- Молекулярные маркеры рака эндометрия и ее прогноз
