Лечение облитерирующего эндартериита. Операции при облитерирующих заболеваниях
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Облитерирующий тромбангит. Болезнь Бюргера
Облитерирующий тромбангит (болезнь Бюргера) является своеобразным окклюзионным поражением сосудов конечностей. Как самостоятельную нозологическую форму это заболевание выделил американский хирург Бюргер (1908 г.). В отличие от облитерирующего эндартериита при этой болезни в процесс вовлекается не только артериальная, но и венозная система, причем поражение последней проявляется мигрирующим тромбофлебитом поверхностных и глубоких вен конечностей.
Существует несколько точек зрения. В свое время еще Бюргер выдвинул воспалительную теорию заболевания. Он считал, что первопричиной болезни является нарушение химизма крови и обмена веществ, которое в сочетании с воспалением венозных и артериальных стволов приводит к внутрисосудистому тромбообразованию. Ряд авторов связывают возникновение тромбангита с патологией нервной регуляции сосудистого тонуса артерий. Под воздействием неблагоприятных факторов (хроническая интоксикация, курение, переохлаждение, эмоциональный стресс) возникает стойкий длительный спазм артерий. Впоследствии в артериях развиваются морфологические изменения. Наиболее обоснованной является аллергическая теория возникновения тромбангнта, разработанная А. И. Абрикосовым и поддерживаемая многими современными исследователями. Таким образом, тромбангит как один из видов облитерирующего эндартериита полиэтиологичен. Как правило, о пусковой механизм его входит комбинация нескольких этиологических факторов.
Патогенез тромбангита также до конца не изучен. По-видимому, под влиянием различных этиологических факторов включается тот или иной механизм патогенеза. Так, при инфекционном или неспецифическом воспалительном процессе нарушается целостность стенок артерий (наружной, средней и внутренней), что приводит к образованию тромбов. Длительный спазм артериальных сосудов приводит к нарушению трофических процессов в них, так как обмен веществ в стенках артерий резко ухудшается из-за сдавления vasa vasorum. В свою очередь это способствует нарушению проницаемости мембран и диапедезу белковых веществ крови. Последние, подвергаясь денатурации, приобретают свойство аллергенов, подавляют активность соединительнотканных клеточных элементов и, вызывая сенсибилизацию, в конечном итоге, приводят к аллергическим васкулнтам и тромбозам. К возникновению тромбоза артерий ведет и нарушение деятельности свертывающей системы крови.
Патологоанатомическая картина тромбангита зависит от стадии заболевания, но в основном сводится к возникновению фибриноидного некроза, который захватывает все слои сосудистой стенки. Морфологическая картина поражения венозного русла проявляется в виде так называемого мигрирующего тромбофлебита.
Клиника заболевания, если превалируют явления артериального спазма, напоминает таковую облитернрующего эндартернита. Характерны перемежающаяся хромота, ишемические боли в икроножных мышцах, похолодание стоп, синюшность кожных покровов. В более поздней стадии появляются трофические язвы на пальцах стоп, а затем возникает гангрена. Для мигрирующего тромбофлебита характерны острое начало, боли, повышение температуры тела. По ходу поверхностных вен нижних конечностей можно прощупать болезненные утолщения на различных уровнях, возникающие сначала на одной конечности, а затем и на другой. Обращает на себя внимание гиперемия кожи над участками воспаления. Весьма редко заболевание протекает без болевых симптомов, переходя в хроническую форму с периодическими ремиссиями и обострениями, что, естественно, затрудняет диагностику.
Диагностика проводится на основании характерных симптомов поражения артерий конечностей, сочетающихся с мигрирующим тромбофлебитом. Установить правильный диагноз помогают такие функциональные исследования, как реовазография, термометрия, изучение кровотока с помощью радионзотопных методик, ангиография. Необходимо дифференцировать заболевание с тромбофлебитом, облитерирующим атеросклерозом, различными заболеваниями периферических нервов, вялотекущими артрозами, остеомиелитом, деформацией стоп. Тромбангитом в отличие от облитернрующего атеросклероза чаще страдают люди молодого возраста. В анамнезе обычно имеются указания на перенесенные инфекционные заболевания. При тромбангитах трофические нарушения в виде язв и гангрены наблюдаются гораздо чаше, чем при облитерирующем атеросклерозе, а острые артериальные тромбозы — реже.
Лечение тромбангита, как и других облитернрующих заболеваний артерий конечностей, требует комплекса консервативных, а нередко и оперативных мероприятий. Консервативное лечение заключается в: 1) устранении причин, способствующих прогрессированию заболевания (полупостельный режим, запрещение употребления алкоголя и особенно курения, предотвращение охлаждения); 2) уменьшении возбудимости центральной нервной системы, устранении болевого синдрома и ликвидации спазма артерий; 3) улучшении трофики тканей в ишемизированной конечности (гипербарическая оксигенация, витамины группы В; С, Е, никотиновая кислота н мероприятия по нормализации свертывающей системы крови — применение гепарина, антикоагулянтов непрямого действия, а также низкомолекулярных дскстранов). Лечение мигрирующего тромбофлебита ничем не отличается от лечения обычного острого тромбофлебита.
Хирургическое лечение тромбангитов, как в других облитерируюших заболеваний, проводят по строгим показаниям. Производят поэтапные поясничную, грудную и шейную симпатэктомни. Реконструктивные операции на артериях при тромбангите дают значительно худшие результаты, чем при атеросклерозе. Тем не менее при угрозе развития гангрены и отсутствии эффекта консервативной терапии попытка восстановительных операций на бедренных н подколенных артериях вполне оправдана.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение облитерирующего эндартериита. Операции при облитерирующих заболеваниях
Заболевания артерий нижних конечностей. Облитерирующий эндартериит
Среди органических или, иначе говоря, облитерирующих заболеваний периферических артерий основными являются атеросклероз и облитерирующии эндартериит, который правильнее называть неспецифическим артериитом. Известно довольно много попыток классифицировать облитерирующие заболевания артериальных стволов. К сожалению, унифицированной классификации, которая была бы принята большинством хирургов, не существует. Необходимо, чтобы, с одной стороны, в классификации получили отражение последние научные достижения ангиологии, с другой — она удовлетворяла бы практическим нуждам хирургии, т. е. служила основой для построения исчерпывающего индивидуального диагноза, от которого зависит правильное лечение. В силу этого нужно, чтобы в диагнозе исчерпывающе конкретизировались этиология облитерирующего процесса, точная локализация поражения и степень ишемии конечности. На основе этих принципов во Всесоюзном научном центре хирургии разработана классификация окклюзнонных поражений артерий.
Этиология: атеросклероз, неспецифический артериит, смешанная форма артериита и атеросклероза, постэмболические, посттравматические, ятрогенные (в результате врачебных манипуляций) окклюзии и т. д.
Характер поражения: хроническая окклюзия или стеноз, острый тромбоз.
Локализация: перечисляются все пораженные артерии конечностей.
Степень нарушения кровообращения: относительная компенсация, субкомпенсацня, декомпенсация.
В основу деления нарушений регионарного кровообращения конечностей на три степени положены выраженность перемежающейся хромоты и величина кровенаполнения конечности по реографическим показателям. В соответствии с представленной классификацией развернутый диагноз может приобрести, например, следующий вид: атеросклероз, стеноз правой общей бедренной артерии, окклюзия правой подколенной и задней большеберцовой артерий, декомпенсация кровообращения голени и стопы, трофическая язва I пальца правой стопы.
Облитерирующий эндартериит
Среди окклюзионных поражений артерий конечностей облитерирующий эндартсриит является одним из самых распространенных. Это заболевание известно давно, однако первое его подробное описание относится к XIX веку. Несмотря на большое количество экспериментальных и клинических исследований, посвященных облнтерирующему эндартерииту, в его этиологии и патогенезе остается много неясных проблем. В происхождении заболевания большое место занимают неблагоприятные факторы воздействия внешней среды, к которым относятся охлаждение, курение, повторные травмы конечностей, инфекция. В развитии облитсрируюшего энлартернита особое значение имеют состояние внутренней среды организма, взаимодействие эндокринных и нейрогенных связей, в частности состояние гипофнзарно-надпочечниковой системы. В. Л. Оппель (1928) считал, что это состояние возникает в результате гиперадреналинемии, обусловленной гиперфункцией надпочечников.
Многие отечественные ученые поддерживают теорию кортико-висцерального происхождения облитерирующего эндартериита. Сущность ее заключается в том, что в результате воздействия на артерии разнообразных вредных факторов (интоксикация, повторное охлаждение, аллергические реакции) в центральной нервной системе нарушается правильное отражение импульсов, характеризующих течение различных процессов в артериальной стенке. В результате этого происходит центростремительные передачи из коры головного мозга, обусловливающие возникновение стойкого спазма артерий. Последний вызывает не только трофические нарушения и тканях, страдающих от недостатка крови, но и морфологические изменения самой стенки сосуда. Возникающий таким образом порочный круг приводит к нарушениям высших регуляторных механизмов, что влечет за собой хаотическую деятельность подкорковых центров.
По современным воззрениям, облитерирующий эндартериит откосится к аутоиммунным аллергическим заболеваниям. Подобное его происхождение подтверждается рядом аллергических реакций, выявляющих сенсибилизацию больных эндартериитом к собственным сосудистым антигенам. Наиболее распространенной остается пока полиэтиологическая теория возникновения заболевания, на неблагоприятное течение которого оказывают особое влияние такие факторы внешней среды, как повторные охлаждения и курение.
Облитерирующим эндартериитом болеют преимущественно мужчины, причем в наиболее деятельном возрасте — от 20 до 40 лет. Характерно хроническое течение процесса с периодически возникающими обострениями и ремиссиями. Клинически заболевание может протекать по-разному. У одних больных процесс развивается быстро, приводя в течение нескольких месяцев к тяжелой инвалидности. У других заболевание длится много лет без сколько-нибудь значительных трофических расстройств. Травма и инфекция при всех формах эндартсрпнта могут резко осложнить и ухудшить течение болезни.
В начальных стадиях заболевания больные редко обращаются к врачу, так как болевой синдром отсутствует. Только при внимательном осмотре у таких больных можно выявить незначительные симптомы, подтверждающие наличие заболевания. К ним относятся похолодание и онемение стоп, снижение пульсации периферических артерий. Этот период болезни соответствует спастической стадии заболевания. Появление болей в икроножных мышцах при ходьбе свидетельствует уже о выраженной недостаточности кровообращения нижних конечностей. Перемежающаяся хромота — очень характерный симптом облитернрующего эндартериита. Ее появление обычно соответствует возникновению окклюзии магистральных артерии стопы, голени или бедра. В этой стадии заболевания отмечается резкая бледность, а иногда, наоборот, застойная синюшность кожных покровов стоп, нарушается трофика тканей с появлением гиперкератоза, деформации ногтевых пластинок н выпадением волос на ногах. При дальнейшем прогресенрованнн болезни возникают трещины, трофические язвы дистальных отделов нижних конечностей, ограниченные некрозы пальцев стоп. В финальной стадии облитернрующего эндартериита развивается гангрена.
Диагностика облитернрующего эндартериита проводится на основании клинической картины, характерных объективных признаков заболевания и данных инструментально-функциональных методов исследования: осциллографии, реографии, термометрии, капилляроскопии и т. д.
Основным методом топической диагностики поражения сосудов является ангиография. Рентгсноконтрастное исследование сосудов позволило установить, что при облитерирующем эндартериите в патологический процесс вовлекаются не только артерии стоп и голеней, как было принято считать, но нередко подколенные, бедренные и даже подвздошные артерии.
Консервативная терапия при облитерирующем эндартериите направлена в основном на снятие патологического спазма артерий и максимальное увеличение коллатерального кровообращения. На фоне десенсибилизирующей терапии (пипольфен, димедрол, супрастии) больные получают сосудорасширяющие препараты, из которых наиболее эффективны но-шпа, галидор, депо-падутин, компламин, продектин. Антикоагулянты прямого (гепарин) и непрямого (фенилин, пелентан, неодикумарин) действия целесообразно назначать в периоды обострения заболевания, когда у больных активизируется свертывающая система крови.
Фибринолитические средства (фибринолизин, тромболитин, стрептаза) применяют при облитерирующем эндартериите только в том случае, если возникает острый тромбоз ранее стенозированной артериальной магистрали. В последнее время в лечении эндартериита все большее место занимает гипербарическая оксигенация. Целесообразно также назначение УВЧ-терапии на область поясничных симпатических узлов, токов Бернара на область голени. В периоды ремиссии положительное влияние на течение болезни оказывают радоновые и сероводородные ванны. Обязательное условие лечения — прекращение курения.
Хирургические вмешательства при облитерирующем эндартериите вместе с медикаментозной терапией составляют неотъемлемую часть лечении больных, у которых консервативная терапия оказывается неэффективной и возникает угроза развития гангрены. Оперативные вмешательства при облитерирующем эндартериите можно разделить на три группы: операции на симпатических нервах, органах эндокринной системы и сосудах. Операции на симпатических нервных стволах направлены на ликвидацию спазма периферических артерий. С этой целью производят периартернальную симпатэктомию бедренной артерии (операция Лериша), что достигается удалением адвентиции на протяжении 3—5 см.
Однако это вмешательство часто оказывается неэффективным и в настоящее время производится редко. Значительно большее распространение получила поясничная (люмбальная) симпатэктомия с удалением 2—3 поясничных симпатических ганглиев. Такая операция была впервые выполнена в 1925 г. Диецом. При симпатэктомии происходит перерыв вазокоистрикториых связей, что вызывает длительный парез артерий мышечного типа па всей конечности. Б. В. Огнев рекомендовал удалять третий левый грудной симпатический ганглий, считая его преимущественно «артериальным». При хорошем первичном эффекте поясничной симпатэктомин для усиления эффекта люмбалыюй десимпатизации у ряда больных через 2—3 мес целесообразно произвести и грудную симпатэктомию.
Относительно эффективным вмешательством при облитерирующем эндартериите зарекомендовала себя предложенная В. А. Оппслсм операция удаления надпочечника — эпинефрэктомия. В. А. Оппель связывал имеющийся спазм артерий при облитерирующем эндартериите с гиперфункцией надпочечников, его мнение полностью разделял Лериш, который указывал, что эпинефрэктомия по действию равна трем поясничным симпатэктомиям. Во Всесоюзном научном центре хирургии с хорошими результатами проведены одномоментные операции поясничной симпатэктомии и эпинефрэктомии. Как поясничную симпатэктомию, так и эпинефрэктомию целесообразно выполнять в основном тогда, когда еще отсутствуют трофические язвы и некрозы пальцев.
В последней стадии заболевания единственным методом, позволяющим предотвратить ампутацию конечности, является реконструктивная операция на сосудах. При окклюзии подвздошной артерии методом выбора следует считать резекцию сосуда с последующим протезированием его синтетическим протезом. При закупорке бедренных и подколенных артерий наилучшими вмешательствами являются аутовенозное протезирование и шунтирование с использованием большой подкожной вены бедра. Достижением последних лет могут считаться реконструктивные операции на артериях голени, которые ранее почти не выполнялись. Наиболее целесообразно производить их с использованием специального инструментария и оперативного микроскопа.
Чаще всего в этих случаях выполняют бедренно- и подколенно-берцовое шунтирование с использованием аутовены. Следует отметить, что практически все реконструктивные операции на артериях при облитерирующем эндартериите следует сочетать е поясничной симпатэктомией, предпосылая последнюю реконструкции сосудов.
Учитывая трудности как консервативного, так и хирургического лечении облитерирующего эидартериита, большое внимание нужно уделять профилактике обострений этого опасного заболевания. Профилактические меры направлены на создание условий, препятствующих действию неблагоприятных факторов (устранение повторных воздействий низких температур, исключение никотиновой интоксикации, перемена работы и т. д.). Диспансеризация больных облитерирующим эндартериитом с проведением профилактического курса консервативной терапии позволяет добиться длительной ремиссии заболевания и сохранить конечность в функционально удовлетворительном состоянии.
Облитерирующий атеросклероз
Облитерирующий атеросклероз – это окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Основу диагностики облитерирующего атеросклероза составляет периферическая ангиография, ультразвуковое исследование артерий, МРА и МСКТ-ангиография. Консервативное лечение облитерирующего атеросклероза проводится анальгетиками, спазмолитиками, антиагрегантами. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование.
Общие сведения
Облитерирующий атеросклероз - хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно-стенотическое поражение чаще затрагивает крупные сосуды (аорту, подвздошные артерии) или артерии среднего калибра (подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.
Причины
Облитерирующий атеросклероз представляет собой проявление системного атеросклероза, поэтому его возникновение связано с теми же этиологическими и патогенетическими механизмами, которые вызывают атеросклеротические процессы любой другой локализации.
Согласно современным представлениям, атеросклеротическому поражению сосудов способствуют дислипидемия, изменение состояния сосудистой стенки, нарушение функционирования рецепторного аппарата, наследственный (генетический) фактор. Основные патологические изменения при облитерирующем атеросклерозе затрагивают интиму артерий. Вокруг очагов липоидоза разрастается и созревает соединительная ткань, что сопровождается образованием фиброзных бляшек, наслоением на них тромбоцитов и сгустков фибрина.
При нарушении кровообращения и некрозе бляшек образуются полости, заполненные тканевым детритом и атероматозными массами. Последние, отторгаясь в просвет артерии, могут попадать в дистальное кровяное русло, вызывая эмболии сосудов. Отложение солей кальция в измененных фиброзных бляшках довершает облитерирующее поражение сосудов, приводя к их непроходимости. Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторами, предрасполагающими к возникновению облитерирующего атеросклероза, служат курение, употребление алкоголя, повышенный уровень холестерина крови, наследственная предрасположенность, недостаточная физическая активность, нервные перегрузки, климакс. Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний - артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма. Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
Классификация
В течении облитерирующего атеросклероза нижних конечностей, выделяют 4 стадии:
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а - безболевая ходьба на расстояние 250-1000 м.
- 2б - безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно-стенотического процесса различают: облитерирующий атеросклероз аорто-подвздошного сегмента, бедренно-подколенного сегмента, подколенно-берцового сегмента, многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно-стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V - окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно-стенотического поражения подколенно-берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I - облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II - облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III - облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
Долгое время облитерирующий атеросклероз протекает бессимптомно. В некоторых случаях его первым клиническим проявлением становится остро развившийся тромбоз или эмболия. Однако обычно окклюзионно-стенотическое поражение артерий конечностей развивается постепенно. К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение.
Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза. Вначале боли вынуждают пациента останавливаться только при ходьбе на значительные дистанции (1000 м и более), а затем все чаще, через каждые 100-50 м. Усиление перемежающейся хромоты отмечается при подъеме в гору или лестницу. При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
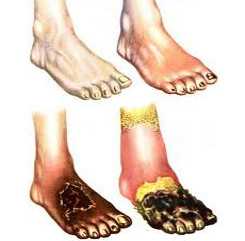
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
В целом, сценарий течения облитерирующего атеросклероза может развиваться по трем вариантам. При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности. Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза. Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
Диагностика
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит консультация сосудистого хирурга, определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно-плечевого индекса, УЗДГ (дуплексное сканирование) периферических артерий, периферическая артериография, МСКТ-ангиография и МР-ангиография.
При облитерирующем атеросклерозе пульсация ниже места окклюзии ослаблена или отсутствует, над стенозированными артериями выслушивается систолический шум. Пораженная конечность обычно холодная на ощупь, бледнее противоположной, с выраженными признаками мышечной атрофии, в тяжелых случаях – с трофическими нарушениями.
УЗДГ и ДС позволяет определить проходимость артерий и уровень окклюзии, оценить степень кровоснабжения в дистальных отделах пораженной конечности. С помощью периферической ангиографии при облитерирующем атеросклерозе устанавливается протяженность и степень окклюзионно-стенотического поражения, характер развития коллатерального кровообращения, состояние дистального артериального русла. Томографическое исследование в сосудистом режиме (МСКТ- или МР-ангиография) подтверждают результаты рентгеноконтрастной ангиографии.
Дифференциальная диагностика облитерирующего атеросклероза проводится с облитерирующим эндартериитом, облитерирующим тромбангиитом, болезнью и синдромом Рейно, невритом седалищного нерва, склерозом Монкеберга.
Лечение облитерирующего атеросклероза
При выборе методов лечения облитерирующего атеросклероза руководствуются распространенностью, стадией и характером течения заболевания. При этом может применяться медикаментозное, физиотерапевтическое, санаторное, а также ангиохирургическое лечение.
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска - коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения. От соблюдения данных мер во многом зависит эффективность сосудистой терапии облитерирующего атеросклероза.
Консервативная терапия
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, декстрана, пентоксифиллина), антитромботическими препаратами (ацетилсалициловая к-та), спазмолитиками (папаверин, ксантинола никотинат, дротаверин), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады. При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Из немедикаментозных методов в лечении облитерирующего атеросклероза находит применение:
- гипербарическая оксигенация;
- физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия);
- бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации);
- озонотерапия,
- ВЛОК.
При образовании трофических язв проводятся перевязки с препаратами местного действия, лазерная обработка, по показаниям - кожно-пластическое закрытие дефекта.
Хирургическое лечение
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств. К методам реваскуляризации нижних конечностей следует отнести:
- дилатацию/стентирование пораженных артерий,
- эндартерэктомию,
- тромбоэмболэктомию,
- шунтирующие операции (аорто-бедренное, аорто-подвздошно-бедренное, подвздошно-бедренное, бедренно-бедренное, подмышечно-бедренное, подключично-бедренное, бедренно-берцовое, бедренно-подколенное, подколенно-стопное шунтирование),
- протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной,
- профундопластику,
- артериализацию вен стопы.
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др. При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Прогноз и профилактика
Облитерирующий атеросклероз – серьезное заболевание, занимающее 3-е место в структуре смертности от сердечно-сосудистой патологии. При облитерирующем атеросклерозе велика опасность развития гангрены, требующей выполнения высокой ампутации конечности. Прогноз облитерирующего заболевания конечностей во многом определяется наличием других форм атеросклероза – церебрального, коронарного. Течение облитерирующего атеросклероза, как правило, неблагоприятно у лиц с сахарным диабетом.
Общие меры профилактики включают устранение факторов риска атеросклероза (гиперхолестеринемии, ожирения, курения, гиподинамии и др.). Чрезвычайно важно предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви. Систематические курсы консервативной терапии облитерирующего атеросклероза, а также своевременно проведенная реконструктивная операция позволяют сохранить конечность и заметно повысить качество жизни больных.
Облитерирующий эндартериит
Облитерирующий эндартериит – прогрессирующее поражение периферических артерий, сопровождающееся их стенозом и облитерацией с развитием тяжелой ишемии конечностей. Клиническое течение облитерирующего эндартериита характеризуется перемежающейся хромотой, болью в конечности, трофическими расстройствами (трещинами, сухостью кожи и ногтей, язвами); некрозом и гангреной конечности. Диагностика облитерирующего эндартериита основывается на физикальных данных, результатах ультразвуковой допплерографии, реовазографии и периферической артериографии, капилляроскопии. Консервативное лечение облитерирующего эндартериита включает медикаментозные и физиотерапевтические курсы; хирургическая тактика предусматривает проведение симпатэктомий, тромбэндартерэктомии, протезирования артерии, шунтирования и пр.
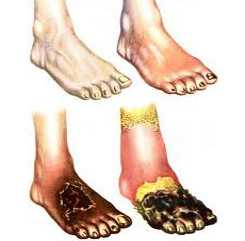
Облитерирующий эндартериит - хроническое заболевание периферических сосудов, в основе которого лежит облитерация мелких артерий, что сопровождается выраженными расстройствами кровообращения дистальных отделов нижних конечностей. Облитерирующим эндартериитом болеют практически исключительно лица мужского пола: соотношение мужчин и женщин составляет 99:1. Облитерирующий эндартериит является одной из самых частых причин ампутаций конечностей у молодых трудоспособных мужчин.
Облитерирующий эндартериит иногда ошибочно отождествляется с облитерирующим атеросклерозом. Несмотря на схожесть симптоматики, эти два заболевания имеют различные этиопатогенетичесике механизмы. Облитерирующий эндартериит обычно встречается среди лиц молодого возраста (20-40 лет), затрагивает дистальные артериальные сосуды (преимущественно голеней и стоп). Облитерирующий атеросклероз, являясь проявлением системного атеросклероза, диагностируется в более старшем возрасте, носит распространенный характер и в основном поражает крупные артериальные сосуды.
В сосудистой хирургии и кардиологии вопрос о причинах облитерирующего эндартериита остается спорным. Рассматривается роль инфекционно-токсических, аллергических, гормональных, нервных, аутоиммунных факторов, влияние патологии свертывающей системы крови. Вероятно, этиология облитерирующего эндартериита мультифакторна.
Известно, что к длительному спастическому состоянию периферических сосудов предрасполагает курение, хронические интоксикации, охлаждения и отморожения конечностей, нарушения периферической иннервации вследствие хронического неврита седалищного нерва, ранений конечности и т. д. По некоторым данным, развитию облитерирующего эндартериита способствует заболевание сыпным тифом, сифилисом, эпидермофитией стоп.
Немалое значение в этиологии облитерирующего эндартериита отводится нервно-психическим факторам, нарушению гормональной функции надпочечников и половых желез, провоцирующим вазоспастические реакции. В пользу аутоиммунного механизма облитерирующего эндартериита свидетельствует появление антител к эндотелию сосудов, повышение ЦИК, снижение числа лимфоцитов.
Патогенез
Вначале развития облитерирующего эндартериита преобладает сосудистый спазм, который при длительном существовании сопровождается органическими изменениями стенок сосудов: утолщением их внутренней оболочки, пристеночным тромбозом. Вследствие продолжительного спазма возникают трофические нарушения и дегенеративные изменения сосудистой стенки, приводящие к сужению просвета артерий, а иногда к их полной облитерации. Протяженность облитерированного участка сосуда может составлять от 2 до 20 см.
Коллатеральная сеть, развивающаяся в обход участка окклюзии, вначале не обеспечивает функциональные потребности тканей только при нагрузке (относительная недостаточность кровообращения); в дальнейшем же развивается абсолютная недостаточность периферического кровообращения - перемежающаяся хромота и сильные боли возникают не только во время ходьбы, но и в состоянии покоя. На фоне облитерирующего эндартериита развивается вторичный ишемический неврит.
В соответствии с патофизиологическими изменениями выделяют 4 фазы развития облитерирующего эндартериита:
- 1 фаза – развиваются дистрофические изменения нервно-сосудистых окончаний. Клинические проявления отсутствуют, нарушения трофики компенсируются коллатеральным кровообращением.
- 2 фаза - спазм сосудов, сопровождающийся недостаточностью коллатерального кровообращения. Клинически данная фаза облитерирующего эндартериита проявляется болями, утомляемостью, похолоданием ног, перемежающейся хромотой.
- 3 фаза – развитие соединительной ткани в интиме и других слоях сосудистой стенки. Возникают трофические нарушения, ослабление пульсации на артериях, боли в покое.
- 4 фаза – артериальные сосуды полностью облитерированы или тромбированы. Развивается некроз и гангрена конечности.
Облитерирующий эндартериит может протекать в двух клинических формах – ограниченной и генерализованной. В первом случае поражаются только артерии нижних конечностей (одной или обеих); патологические изменения прогрессируют медленно. При генерализованной форме поражаются не только сосуды конечностей, но висцеральные ветви брюшной аорты, ветви дуги аорты, церебральные и коронарные артерии.
На основании выраженности болевой реакции различают IV стадии ишемии нижних конечностей при облитерирующем эндартериите:
- I – болевой синдром в ногах возникает при ходьбе на дистанцию 1 км;
- IIА – до возникновения болей в икроножных мышцах пациент может пройти расстояние свыше 200 м;
- IIБ - до появления болей пациент может пройти расстояние менее 200 м;
- III – болевой синдром выражен при ходьбе до 25 м и в покое;
- IV – образуются язвенно-некротические дефекты на нижних конечностях.
Симптомы облитерирующего эндартериита
Течение облитерирующего эндартериита проходит 4 стадии: ишемическую, трофических расстройств, язвенно-некротическую, гангренозную. Ишемический симптомокомплекс характеризуется появлением ощущения усталости, зябкости ног, парестезий, онемения пальцев, судорог в икроножных мышцах и стопах. Иногда облитерирующий эндартериит начинается с явлений мигрирующего тромбофлебита (облитерирующий тромбангиит, болезнь Бюргера), протекающего с образованием тромбов в подкожных венах голени и стопы.
На второй стадии облитерирующего эндартериита все перечисленные явления усиливаются, появляются боли в конечностях во время ходьбы - перемежающаяся хромота, которая вынуждает больного делать частые остановки для отдыха. Болевые ощущения сосредоточены в мышцах голени, в области подошв или пальцев ног. Кожа ног становится «мраморной» или синюшной, сухой; отмечается замедление роста ногтей и их деформация; отмечается выпадение волос на ногах. Пульсация на артериях стоп определяется с трудом или отсутствует на одной ноге.
Язвенно-некротической стадии облитерирующего эндартериита соответствуют боли в покое (особенно в ночное время), атрофия мышц ног, отечность кожи, образование трофических язв на стопах и пальцах. К язвенному процессу часто присоединяются лимфангит, тромбофлебит. Пульсация артерий на стопах не определяется.
На последней стадии облитерирующего эндартериита развивается сухая или влажная гангрена нижних конечностей. Начало гангрены обычно связано с действием внешних факторов (ранений, порезов кожи) или с имеющейся язвой. Чаще поражаются стопа и пальцы, реже гангрена распространяется на ткани голени. Развивающийся при гангрене синдром токсемии заставляет прибегать к ампутации конечности.
Для диагностики облитерирующего эндартериита используется ряд функциональных проб (Гольдфлама, Шамовой, Самюэлса, термометрическая проба и др.), исследуются характерные симптомы (симптом плантарной ишемии Опеля, симптом прижатия пальца, коленный феномен Панченко), позволяющие выявить недостаточность артериального кровоснабжения конечности.
Установлению диагноза облитерирующего эндартериита помогают УЗДГ сосудов нижних конечностей, реовазография, термография, капилляроскопия, осциллография, ангиография нижних конечностей. С целью выявления сосудистого спазма проводятся функциональные пробы — паранефральная блокада или паравертебральная блокада поясничных ганглиев.
Реограмма характеризуется снижением амплитуды, сглаженностью контуров волны в отведениях с голени и стопы, исчезновением дополнительных волн. Данные ультразвуковых исследований (допплерографии, дуплексного сканирования) у больных с облитерирующим эндартериитом свидетельствуют о снижении скорости кровотока и позволяют уточнить уровень облитерации сосуда. Термографическое исследование выявляет снижение интенсивности ИК-излучения в пораженных отделах конечности.
Периферическая артериография при облитерирующем эндартериите обычно выявляет сужение или окклюзию подколенной артерии и артерий голени при нормальной проходимости аорто-подвздошно-бедренного сегмента; наличие сети мелких коллатералей. Облитерирующий эндартериит дифференцируют от облитерирующего атеросклероза, варикозного расширения вен, диабетической макроангиопатии, дискогенной миелопатии, болей в ногах, обусловленных артрозом и артритом, миозитом, плоскостопием, радикулитом.
Лечение облитерирующего эндартериита
На ранних стадиях облитерирующего эндартериита проводится консервативная терапия, направленная на снятие спазма сосудистой стенки, купирование воспалительного процесса, предотвращение тромбоза и улучшение микроциркуляции:
- В курсах комплексной медикаментозной терапии используются спазмолитики (дротаверин, никотиновая кислота), противовоспалительные средства (антибиотики, антипиретики, кортикостероиды), витамины (В, Е, С), антикоагулянты ( фениндион, гепарин), антиагреганты (пентоксифиллин, дипиридамол) и др. Применяются внутриартериальные инфузии вазапростана или алпростадила.
- При облитерирующем эндартериите эффективно физиотерапевтическое и бальнеологическое лечение (УВЧ, диадинамические токи, электрофорез, диатермия, озокеритовые аппликации, сероводородные, радоновые, хвойныеобщие ванны, местные ножные ванны), гипербарическая оксигенация.
- Обязательным условием эффективного лечения облитерирующего эндартериита является полный отказ от курения.
Операция показана при язвенно-некротической стадии облитерирующего эндартериита, болях в покое, выраженной перемежающейся хромоте при IIБ степени. Все вмешательства при облитерирующем эндартериите делятся на две группы: паллиативные (улучшающие функцию коллатералей) и реконструктивные (восстанавливающие нарушенное кровообращение). К группе паллиативных операций относятся различные виды симпатэктомий:
- периартериальная симпатэктомия;
- поясничная симпатэктомия;
- грудная симпатэктомия (при поражении сосудов верхних конечностей).
Реконструктивные операции при облитерирующем эндартериите могут включать шунтирование или протезирование артерии, тромбэмболэктомию, дилатацию или стентирование периферической артерии, однако выполняются редко, только при обтурации небольшого участка сосуда.
Наличие гангрены является показанием к ампутации сегмента конечности (ампутации пальцев стопы, ампутации стопы, ампутации голени). Изолированные некрозы пальцев с четкой демаркационной линией позволяют ограничиться экзартикуляцией фаланг или некрэктомией.
Сценарий развития облитерирующего эндартериита зависит от соблюдения профилактических мероприятий – устранения провоцирующих факторов, избегания травм конечностей, регулярности проведения курсов медикаментозной терапии, диспансерного наблюдения сосудистого хирурга.
При благоприятном течении удается длительно поддерживать ремиссию и избежать прогрессирования облитерирующего эндартериита. В противном случае неизбежным исходом заболевания будут являться гангрена и потеря конечности.
Читайте также:
- Дифференциальная диагностика папиллита. Гипертрофия анальных сосочков.
- Протезирование аортального клапана. Показания к операции на аортальном клапане
- Варикоз глазницы: признаки, гистология, лечение, прогноз
- Лучевые методы обследования пищевода
- Клиника и диагностика марсельской лихорадки. Лечение марсельской лихорадки
