Лекарства для лечения тропических инфекций
Добавил пользователь Cypher Обновлено: 23.01.2026
Малярия относится к числу самых распространенных инфекций по всему миру. Особо восприимчивы к заболеванию дети до 5 лет и беременные женщины [1]. Заражение происходит через укус комара, который выполняет роль переносчика возбудителя – малярийных плазмодий. Наиболее опасной считается тропическая малярия, вызываемая паразитом Plasmodium falciparum.
Для заболевания характерны периодическое повышение температуры, увеличение печени и селезенки, снижение уровня гемоглобина. Первые симптомы обычно выражены слабо, поэтому инфекция чаще всего диагностируется на поздней стадии, когда уже развилось тяжелое поражение. В связи с этим борьба с малярией основана на своевременном выявлении и эффективном лечении инфекции. Для профилактики применяют инсектициды для уничтожения переносчиков и вакцины против возбудителей.
Как происходит заражение
Ученым, изучающим малярию, не сразу удалось выяснить, что это за болезнь, и как происходит инфицирование.
- трехдневная малярия (Plasmodium vivax);
- малярия овале (Plasmodium ovale);
- четырехдневная малярия (Plasmodium malaria);
- тропическая малярия (Plasmodium falciparum).
При тропической малярии, которую вызывает Plasmodium falciparum, зараженные эритроциты прилипают к внутренней оболочке кровеносных сосудов (эндотелию), что вызывает их закупорку и ишемию – нарушение работы или тяжелое повреждение тканей и органов из-за местного снижения кровообращения. Больше всего страдают головной мозг, легкие, почки и желудочно-кишечный тракт.
Симптомы малярии
Признаки проявляются в основном через 10-14 дней после заражения. В условиях умеренного климата или при сильном иммунитете латентный период (без клинического проявления) занимает от одного до трех месяцев.
Малярия может начинаться с общего недомогания – лихорадки, озноба, головной боли. Эти симптомы могут длиться несколько месяцев. По мере прогрессирования заболевания появляются боли в суставах, кровь в моче, желтуха, признаки ишемии (судороги, кома, кровоизлияния в глаза) и нарушения работы внутренних органов (почечная и печеночная недостаточность, нефрит, нефроз, увеличение печени и селезенки).
У детей наблюдаются одышка, бледность или синюшность кожи, возбуждение на фоне сниженной физической активности, бессонница или частые пробуждения, судороги.
Заражение плода приводит к самопроизвольному аборту, мертворождению, рождению детей со сниженным весом или с врожденной инфекцией.
Диагностика малярии
Главная задача при сборе анамнеза и первичном осмотре пациента – распознать признаки инфекции, установить риск заражения и его источник.
- , в частности гематокрит (процент содержания эритроцитов в крови) и лейкоцитарная формула (позволяет установить наличие острой или хронической инфекции);
- световая микроскопия крови: толстый мазок для выявления плазмодий в эритроцитах и тонкий мазок для определения вида паразита;
- иммунологический анализ (экспресс-тест): работает по принципу выявления в крови особых белков – малярийных антигенов;
- серологический анализ выявляет антинуклеарные антитела к паразиту, что позволяет установить не только текущую, но и перенесенную инфекцию;
- метод полимеразной цепной реакции (ПЦР) применяется, если предыдущие анализы на малярию не подтвердили диагноз. Точность выявления инфекции с помощью ПЦР составляет 95%.
Лечение малярии
При подозрении на малярийную инфекцию терапию можно начать без подтверждения диагноза, если пациент проживает на территории с высоким риском заражения или вернулся из поездки в такую страну, а также в случае невозможности провести лабораторные исследования.
После подтверждения диагноза лечение направлено на прерывание жизненного цикла паразита в организме, предотвращение тяжелых осложнений у пациента и смертельного исхода. Конкретный терапевтический подход зависит от выявленного возбудителя и стадии инфекции, а также индивидуальных особенностей пациента (хронические или сопутствующие заболевания, состояние иммунитета, у женщин наличие беременности, отсутствие ответа на антималярийные препараты).
Для достижения максимального эффекта применяют комбинированную терапию. Основные лекарства от малярии включают производные артемизинина, хинин или его производное хлорхинин в сочетании с примахином. При четырехдневной малярии примахин не назначают из-за устойчивости ее возбудителя к этому препарату. Тяжелая тропическая малярия поддается лечению артесунатом, артеметером и хинином, а при их недоступности – хинидином для инъекций под контролем ЭКГ. Осложнения заболевания лечатся согласно общепринятым схемам.
Для предотвращения рецидивов и при чувствительности возбудителя пациенту после выписки назначают длительный прием примахина.
Профилактика малярии
На сегодняшний день существуют широкие возможности для путешествий, включая страны с повышенным риском заражения малярией. В поездки часто отправляются наиболее подверженные заболеванию категории людей: дети и беременные женщины. В связи с этим целесообразно обеспечить путешественникам консультацию у специалистов перед отъездом для повышения информированности населения.
- специальные защитные сетки от комаров на окнах, дверях и вокруг кровати;
- спреи на основе инсектицидов для обработки одежды, палаток, инвентаря;
- спреи на основе антимоскитных репеллентов непосредственно на открытых участках кожи;
- ношение специальной одежды с длинными рукавами и штанинами, особенно в часы активности комаров [2].
Перспективным направлением в борьбе против инфекции считается разработка прививки от малярии. Несмотря на то, что она не исключает риск заражения, ее применение значительно снижает заболеваемость. Вакцина RTS, S (Mosquirix) считается самой эффективной на сегодняшний день, сокращая вероятность заражения тропической малярией в среднем на 50% [3].
Лекарства для лечения тропических инфекций
Вирусные тропические лихорадки: диагностика, лечение, профилактика
В роли возбудителей энцефалита и геморрагической лихорадки могут выступать свыше сотни различных вирусов. Практически все они избирают человека в качестве хозяина случайно, при вторжении последнего в их жизненный цикл. Передача осуществляется при прямом контакте с заражённой кровью или физиологическими жидкостями, а также при укусах членистоногих (комаров, клещей и мошек). Некоторые инфекции характеризуются достаточно высокой смертностью пациентов.
Желтая лихорадка. Возбудитель жёлтой лихорадки — оболочечный однонитевой плюс-РНК-вирус. Заражение происходит при укусе комара Aedes aegypti. Жёлтая лихорадка — зоонозная инфекция, при этом человек становится случайным хозяином (джунглевая форма). Вспышки возникают периодически также при проникновении возбудителя в городскую среду (городская форма).
Инфекция может протекать как бессимптомно, так и в тяжёлой форме, сопровождаться гепатитом и приводить к смерти пациента в связи с некрозом печени и почек. После короткого инкубационного периода возникают первые симптомы: лихорадка, тошнота, рвота, желтуха. Иногда обнаруживают геморрагические симптомы, при этом отмечают чёрный цвет рвотных масс, что связано с попаданием в них крови (лат. vomito negro — «чёрная рвота»). Смертность достаточно высока, но в случае выздоровления организм полностью восстанавливается.
Методы диагностики — культивирование вируса, серологическое исследование. Профилактика — введение живой аттенуированной (ослабленной) вакцины и контроль над распространением переносчиков (комаров).
Лихорадка Денге
Переносчики лихорадки Денге — комары рода Aedes. Возбудитель — флавиви-рус, похожий по своим свойствам на вирус жёлтой лихорадки. Установлено 4 серотипа вируса. Инкубационный период 2—15 дней. При возникновении лихорадки наблюдают виремию, продолжающуюся несколько дней. Вирус лихорадки Денге распространён на территории стран тропической зоны и Ближнего Востока. Эпидемии возникают при появлении нового серотипа либо при массовом попадании неиммунных людей в места обитания вируса; в городах распространяются очень быстро, заболевание протекает тяжело.
После внезапного возникновения жара, головной боли и общего недомогания пациенты начинают жаловаться на боли в суставах и костях. Лихорадка может быть двухволновой. В некоторых случаях отмечают небольшую сыпь. Наиболее тяжёлая и опасная форма заболевания сопровождается геморрагическим синдромом, характеризующимся развитием шока и геморрагического диатеза (геморрагическая форма денге). Смертность 5—10%.
Методы диагностики — серологическое исследование, культивирование вируса, молекулярно-генетические методы. Единственный способ профилактики заболевания — количественный контроль переносчиков. Лечение симптоматическое.
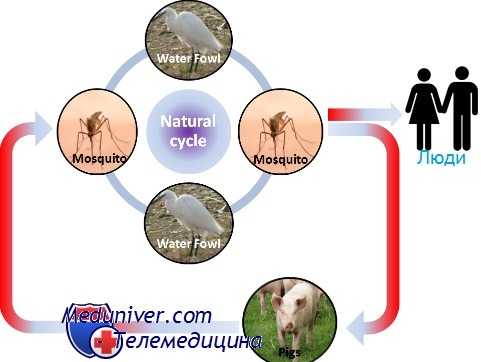
Эпидемиология японского энцефалита
Японский энцефалит В
Возбудитель японского энцефалита В — флавивирус; переносчики — комары. Природным источником вируса являются свиньи. В клинической картине доминируют симптомы тяжёлого энцефалита с высокой летальностью. Болезнь начинается остро с лихорадки, сильной головной боли, тошноты и рвоты.
В некоторых случаях отмечают судороги. При обследовании обнаруживают поражение черепных нервов и пирамидного пути. Для профилактики применяют вакцину.
Вирус лихорадки западного Нила
Заражение вирусом лихорадки западного Нила происходит так же, как при лихорадке Денге и японском энцефалите В. Вирус впервые был обнаружен в Северной Америке в 1999 г. и быстро проник на территорию Канады, Латинской Америки и Карибского бассейна.
Геморрагическая лихорадка Ласса
Ласская лихорадка — тяжёлая геморрагическая лихорадка, вызываемая аренавирусом. Передача инфекции осуществляется посредством контактного механизма от крыс к человеку, а затем и от человека к человеку. Вирус поражает все органы и системы организма. Пациенты жалуются на лихорадку, изъязвления в ротовой полости, мышечную боль и геморрагическую сыпь. Диагноз устанавливают на основании данных клинической картины и анамнеза заражения пациента.
Для его подтверждения применяют молекулярно-генетический метод с использованием обратной транскриптазы или серологические методы. На ранних стадиях заболевания и после контакта с инфицированными людьми назначают рибавирин.
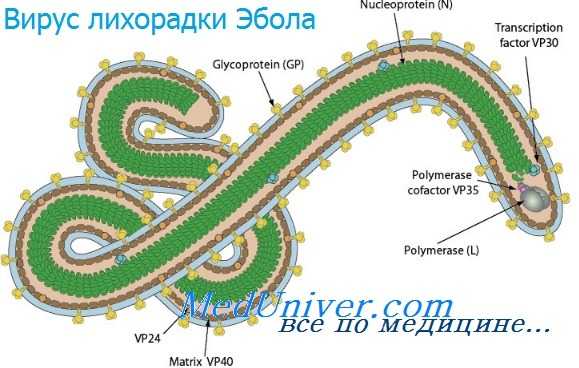
Инфекции вирусов лихорадки Эбола и марбургской болезни
Инфекции вирусов лихорадки Эбола и марбургской болезни - филовирусные инфекции распространены на территории Африки и передаются человеку от приматов и грызунов. Они характеризуются развитием тяжёлой геморрагической лихорадки и высоким уровнем смертности. Инфекция также передаётся при тесном контакте с инфицированными (особенно во внутрибольничной среде). Основной метод лечения — поддерживающая терапия и введение гипериммунной сыворотки.
Профилактику внебольничных инфекций затрудняет отсутствие возможности изоляции источника заболевания. Для предотвращения распространения внутри-больничной инфекции необходимо соблюдать строгие меры предосторожности при контакте с кровью и физиологическими жидкостями больных пациентов. Вакцина на основе вируса везикулярного стоматита, кодирующего антигены вируса лихорадки Марбург, способна защитить приматов даже при введении после заражения.
Хантавирус - хантавирусная лихорадка
Возбудитель передаётся человеку от грызунов, относится к группе буньявирусов. Инфекция, вызванная им, характеризуется геморрагической лихорадкой с почечным синдромом или хантавирусным лёгочным синдромом. Вирус широко распространён во всём мире. Передача от человека к человеку невозможна. По окончании инкубационного периода (2—3 нед) возникают лихорадка, головная боль, боль в спине, поражение конъюнктивы и нёба, а позднее — гипотензия, шок, олигурия, почечная недостаточность. Смертность около 5%.
Методы диагностики — серологическое исследование, молекулярно-генетические с использованием обратной транскриптазы. Предполагают, что рибавирин способен уменьшать вероятность смертельного исхода, но необходимые клинические исследования проведены не были.
Вирус Нипах
Парамиксовирус Нипах — возбудитель тяжёлых инфекций у людей и животных. Впервые выделен в Малайзии; обнаруживают на территории многих азиатских стран. Вызываемое им заболевание сопровождается развитием лихорадки и энцефалита и характеризуется высоким уровнем смертности. Источник инфекции — летучие мыши, питающиеся фруктами. Заражение происходит при контакте с мышами или промежуточными хозяевами (свиньями). Кроме того, возможна передача инфекции от человека к человеку.
Родственный вирусу Нипах вирус Хендра встречают реже. Переносчиками также служат летучие мыши. В клинической картине доминирует гриппоподобный синдром или энцефалит.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лекарства для лечения малярии
При выборе противомалярийного препарата учитывают переносимость и резистентность плазмодия. Возбудителями малярии являются плазмодии, одноклеточные организмы (отряд Hemosporidia, класс Protozoo).
Заразная форма, спорозоит, проникаете кожные капилляры, когда инфицированная самка москита Anopheles сосет кровь у человека. Спорозоиты проникают в паренхиматозные клетки печени, где развиваются до первичных тканевых шизонтов. При попадании в кровь они превращаются во множество мерозоитов. Доэритроцитарная стадия протекает бессимптомно.
В крови паразит проникает в эритроциты (эритроцитарная стадия), где снова размножается путем шизогонии, что приводит к увеличению числа мерозоитов. При разрыве инфицированных эритроцитов из них высвобождаются мерозоиты и пирогенные вещества. Это вызывает приступ лихорадки, и инфицируется еще больше эритроцитов.
Период образования следующей волны мерозоитов определяет интервал между приступами лихорадки. При Plasmodium vivax и Р. ovale происходит одновременное размножение в печени (параэритроци-тарная стадия). Более того, некоторые спорозоиты могут находиться длительное время в латентном (спящем) состоянии в печени в виде гипнозоитов перед их вступлением в стадию шизогонии.
а) Различные противомалярийные препараты избирательно убивают различные формы паразита на разных стадиях его развития. Хлорохин и хинин накапливаются в закисленных вакуолях кровяных шизонтов и ингибируют полимеризацию гема из захваченного гемоглобина, т. к. свободный гем токсичен для шизонтов.
Пириметамин ингибирует ДГФ-редуктазу простейших, как и хлоргуанид (прогуанил), через активный метаболит циклогуанил. Сульфаниламид сульфадоксин ингибирует синтез дигидрофолиевой кислоты. ДГФ-редуктаза тоже блокируется циклогуанилом, активной формой прогуанила. Атоквавон подавляет синтез пиримидиновых оснований, вероятно, за счет нарушения транспорта электрона в митохондрии. Производные артемесинина (артеметер, артесунат) получают из растения Восточной Азии Qjnghao-su (Artemisia sp.).
По-видимому, антишизонтный эффект включает в себя реакцию междужелезом гема и эпоксидной группой компонентов.
При выборе противомалярийного препарата руководствуются его переносимостью и резистентностью к нему плазмодиев.
б) Переносимость. Самый старый противомалярийный препарат хинидин имеет наименьший терапевтический спектр. Все новые препараты довольно хорошо переносятся.
Для Plasmodium falciparum, вызывающего самую опасную форму малярии, особенно характерно развитие лекарственной резистентности.
Распространенность резистентных штаммов увеличивается при росте частоты использования препарата. Сообщается о резистентности к хлорохину, а также сочетанию пириметамина/сульфадоксина.
При наличии резистентности к классическим противомалярийным препаратам часто эффективен артеметер, вероятно, из-за отличающегося механизма действия.
в) Выбор препарата для противомалярийной профилактики. На территориях с риском малярии постоянный прием противомалярийных препаратов обеспечивает лучшую защиту от заболевания, ноне от инфицирования. Примахин эффективен против первичных тканевых шизонтов всех видов плазмодиев. Однако он не используется для длительной профилактики из-за плохой переносимости и риска резистентности плазмодия.
Вместо него в профилактических схемах используются препараты против гематошизонтов. В зависимости от наличия резистентных штаммов применяют хлорохин, и/или прогуанил, мефлоксин, тетрациклин доксициклин, а также сочетание атоквавона и прогуанила.
Эти препараты не предупреждают (бессимптомное) заражение печени, а защищают только от поражения эритроцитов, вызывающего симптомы заболевания (супрессивная терапия). При возвращении человека из эндемичной по малярии территории достаточно будет провести 2-недельный курс для эрадикации поздних печеночных стадий возбудителя (Р. vivax и Р. ovale).
Защита от укусов москитов (сетками, укрывающими кожу вещами, и т. д.) является очень важной профилактической мерой.
г) Лечение. В противомалярийном лечении используютсяэти жепрепараты.а такжедополнительныеих комбинации: артеметер + лумефантрин или пириметамин + сульфадоксин.
Трофическая язва - симптомы и лечение
Что такое трофическая язва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 17 лет.
Над статьей доктора Густелёва Юрия Александровича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
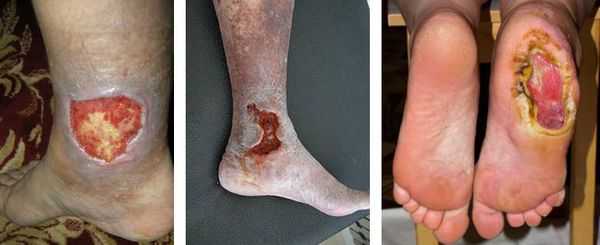
Трофическая язва — это дефект кожных покровов или слизистых оболочек, который образуется из-за некроза мягких тканей. Трофическая язва не заживает продолжительное время (свыше 6 недель) и формируется на фоне различных заболеваний (чаще всего на фоне сосудистых нарушений). В патологическом механизме трофической язвы важную роль играет замедление процессов регенерации [4] [7] [8] . Чаще всего трофические язвы появляются на ногах из-за особенностей кровоснабжения в этой области.
Трофические язвы на ногах:
Причины развития трофических язв:
- , которая развивается из-за варикозного расширения вен нижних конечностей, посттромботической болезни (образования тромбов в глубоких венах на ногах), некоторых врождённых аномалий венозной системы (синдром Клиппеля — Треноне), после операций или имплантации кава-фильтра (специального устройства для остановки тромбов);
- хроническая артериальная недостаточность на фоне заболеваний артерий нижних конечностей, сахарного диабета, гипертонической болезни;
- нейротрофические расстройства после травм позвоночника и/или периферических нервов;
- артериовенозные свищи, как врождённые (синдром Паркса — Вебера — Рубашова), так и приобретённые (после ранений сосудов);
- первичная и вторичная лимфатическая недостаточность (лимфедема);
- посттравматические изменения (после термических и электрических ожогов, отморожений, ранений, остеомиелита, радиационного воздействия, а также пролежней);
- инфекционные заболевания (туберкулёз, болезнь Лайма, герпетическая инфекция, гнойные заболевания, рожистое воспаление);
- злокачественные и доброкачественные опухоли;
- искусственное внешнее воздействие — внутривенное употребление психоактивных веществ, членовредительство;
- сочетание вышеперечисленных причин [2][4][7][8][9] .
Почему трофические язвы чаще появляются на ногах
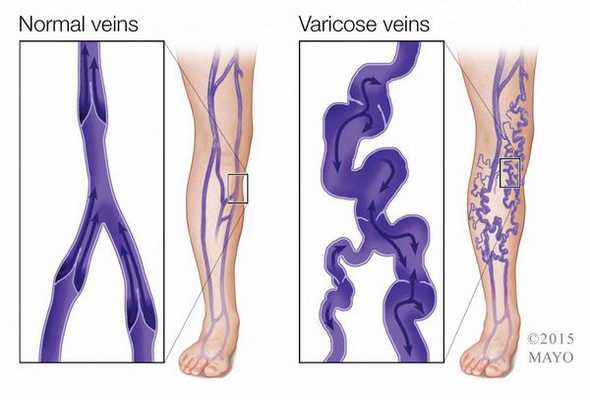
Основная причина возникновения трофических язв — это варикозная болезнь, именно застой крови в ногах приводит к образованию язвы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трофической язвы
К первым симптомам трофической язвы можно отнести синюшность кожи, зуд и жжение, которые усиливаются со временем. Также для болезни характерен отёк мягких тканей, нарастающий к вечеру. Эти изменения происходят на фоне варикозной болезни, поэтому могут возникать тяжесть в ногах, ночные судороги, увеличение и расширение ретикулярных вен.
Симптомы трофических язв нижних конечностей могут быть разными в зависимости от причины возникновения заболевания [7] .
Венозные трофические язвы сопровождаются отёком нижних конечностей (чаще голеней), изменением цвета и уплотнением кожи на них, появлением зуда, наличием варикозно расширенных вен. Чаще всего язвы при хронической венозной недостаточности локализуются на внутренней стороне голени, чуть выше лодыжки [1] .
Артериальные язвы чаще образуются на стопе (пальцах, межпальцевых промежутках, на тыльной поверхности, пятке) и гораздо реже на голенях. Они сопровождаются выраженной ишемией (нарушением кровоснабжения, быстрой утомляемостью ног, в некоторых случаях ишемия доставляет неудобства при ходьбе). Нередко такие язвы возникают после незначительных травм: ушибов, потёртостей, порезов и сопровождаются значительным болевым синдромом. Симптоматика довольна специфична: зябкость и похолодание стоп, постепенно прогрессирующая боль ног при физической нагрузке (перемежающая хромота), а в запущенных случаях — и в покое [5] [7] .
Трофическая язва при сахарном диабете является следствием диабетической микроангиопатии (поражения мелких сосудов) и нейропатии (поражения артериол и нервов). Особенностью язв на фоне синдрома диабетической стопы является отсутствие боли из-за гибели нервных окончаний. Такие язвы более глубокие и обширные, чем при поражении крупных артерий, и чаще всего формируются в зоне больших пальцев стоп, нередко на месте натоптышей.
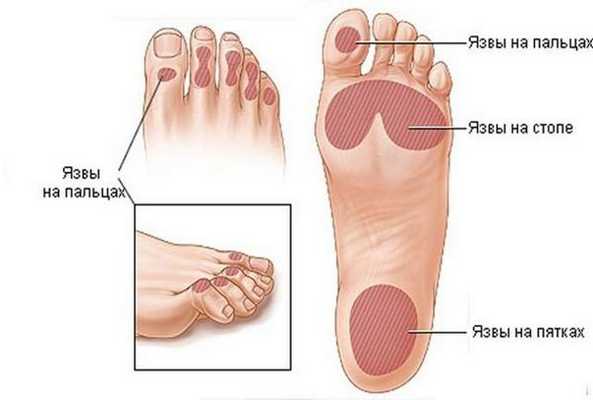
Три вышеперечисленные причины встречаются в 90 % всех трофических язв [2] .
Язва Марторелла, иногда сопровождающая тяжёлую форму артериальной гипертензии, обычно симметрична и чаще располагается сразу на обеих голенях по наружной поверхности. На месте будущей язвы появляются красноватые малоболезненные пятна, затем они медленно изъязвляются, приносят сильную боль и часто инфицируются [7] [8] .
Нейротрофические язвы нередко осложняют течение спинальной травмы, повреждения крупных нервных стволов и разнообразных полинейропатий (множественных поражений периферических нервов). Обычно локализуются в области пятки и часто безболезненны вследствие нарушенной чувствительности. Имеют большую глубину, достигая мышц, сухожилий и даже костей [7] [8] .
Инфекционные язвы могут появляться на местах фурункулов, карбункулов, гнойных экзем. Бывают одиночными и множественными, округлой формы и небольшой глубины, могут выделять гной [4] .
Патогенез трофической язвы
Патогенетические механизмы трофических язв имеют стадийный характер: происходит постепенное увеличение размеров зоны поражения с дальнейшим развитием осложнений. Первоначально на мягкие ткани воздействуют инициирующие факторы и запускают весь патологический процесс.
Например, при хронической венозной недостаточности развитие язв провоцирует формирование повышенного давления крови в венозной системе нижних конечностей. Это сопровождается лейкоцитарной инфильтрацией кожи и подкожной клетчатки, их отеком, и далее, нарушением микроциркуляции.
Основным пусковым фактором появления трофических язв нижних конечностей при заболеваниях артерий является атеросклероз, который провоцирует образование внутрипросветных сосудистых бляшек. Резкое уменьшение кровоснабжение из-за суженного просвета артерии приводит к нарушению капиллярного движения крови и гипоксии (кислородному голоданию).
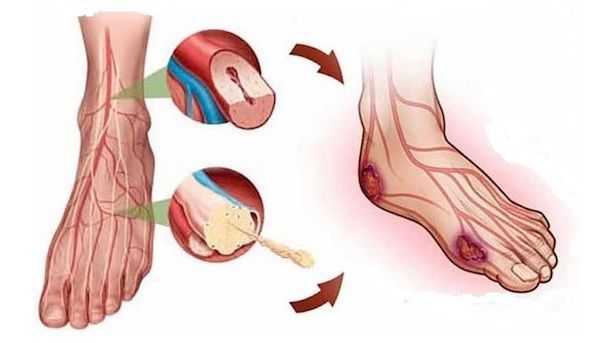
Также некрозы мягких тканей могут манифестировать после эмболии артерии (ее закупорки из-за разрыва бляшки). А при сахарном диабете происходит постепенное закрытие мелких артерий и отмирание нервов, что тоже вызывает ухудшение питания кожи и подкожной клетчатки [4] [5] [7] [8] [9] .
Общим результатом всех инициирующих факторов служит повреждение мягких тканей с постепенным их некрозом. Некроз прогрессирует на фоне замедленного заживления тканей вокруг очага язвы — из-за недостаточности поступления питательных веществ и кислорода. Образовавшийся дефект мягких тканей и есть трофическая язва. Через поврежденную поверхность тела идет потеря плазмы и белков, отмечаются расстройства местного метаболизма, а прогрессирование основного заболевания приводит к увеличению площади и глубины язвы.
Классификация и стадии развития трофической язвы
Классификация трофических язв тесно связана с классификациями основных заболеваний, служащих пусковыми факторами их развития.
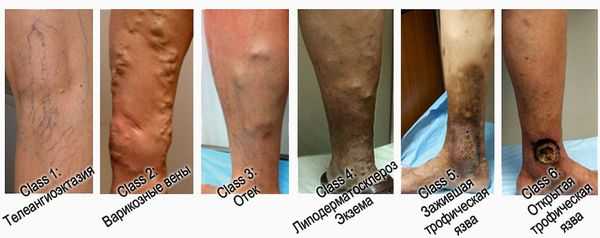
При венозных трофических язвах применяется современная классификация хронических заболеваний вен (ХЗВ) – СЕАР (ранжирование заболевания согласно клиническим, этиологическим, анатомическим и патогенетическим особенностям). Она состоит из 2 частей: непосредственно классификации ХЗВ и шкалы оценки тяжести заболевания. Для классификации язвы имеет значение ее клиническая градация (первая буква названия «С» — clinical). Всего существуют 7 классов:
- С1 —присутствуют сосудистые звёздочки;
- С2 — в арикозное расширение подкожных вен диаметром 3 мм и более;
- С3 — отёк нижней конечности на уровне лодыжки;
- С4a — гиперпигментация и экзема;
- C4b — фиброз кожи в зоне хронического воспаления;
- С5 — зажившая язва, оставляющая после себя рубцовые изменения кожи.
- С6 — открытая язва.
Шкально-балльная оценка клинической тяжести VCSS включает в себя описание:
- количества открытых язв (0 баллов — отсутствие, 1 балл — единичная, 2 балла — множественная язва),
- размера (0 баллов — отсутствие, 1 балл — менее 2 см в диаметре, 2 балла — более 2 см),
- длительности существования (0 — отсутствие, 1 — менее 3 месяцев, 2 — более 3 месяцев)
- рецидивирования (0 — отсутствие, 1 — единичная, 2 — многократная [6] .
При артериальных язвах используется классификация облитерирующих (приводящих к закупорке сосудов) заболеваний периферических артерий по Фонтейну – Покровскому. Она отражает последовательные этапы в течении заболевания, которые характеризуются определенными патогенетическими нарушениями и клиническими проявлениями. В неё входят четыре основные стадии: I, IIa/IIb, III, IV. Последняя, IV стадия, описывает трофические нарушения, включая язвы [5] .

Классификаций синдрома диабетической стопы (осложнения сахарного диабета), который также проявляется язвами, несколько. Нейропатические, ишемические и нейроишемические формы диабетической стопы выделяет классификация, тверждённая Консенсусом по диабетической стопе .
Классификация язв по Вагнеру включает пять степеней:
- 0 — отсутствие;
- I — поверхностная язва;
- II — глубина до мышц;
- III — глубокая язва, инфекционные осложнения;
- IV — сухая или влажная гангрена отдельных участков стопы;
- V — сухая или влажная гангрена всей стопы) [2] .
Осложнения трофической язвы
Естественное течение трофических язв часто сопровождается увеличением площади и глубины поражения, что увеличивает риски осложнений. Чаще всего среди них встречается вторичное инфицирование, аррозивные кровотечения (кровотечения при "разъедании" сосудистой стенки) и малигнизация (язвы становятся злокачественными) [7] [8] .
Распространение некроза делает поражение более уязвимым для инфекций. Почти на всех трофических язвах при бактериологическом исследовании обнаруживается сапрофитная, условно-патогенная и патогенная флора. Нередко наблюдаются весьма разнообразные микробиологические сочетания, включающие бактериально-грибковые ассоциации. К самым распространенным инфекционным осложнениям относят:
- дерматиты;
- пиодермии;
- флегмоны;
- рожистое воспаление;
- периостит или остеомиелит;
- тромбофлебиты (сочетание воспаления вены с её тромбозом);
- лимфангиты и лимфадениты, артриты и артрозы.
Проникновение в язвенный очаг анаэробных микробов вызывает газовую гангрену, которая нуждается в безотлагательном хирургическом вмешательстве, вплоть до ампутации больной конечности. Из-за иммунодефицитных состояний может также возникнуть сепсис [4] .
Кровотечения из трофических язв часто развиваются из-за некроза стенки расположенных рядом артерий и вен, могут сопровождаться весьма массивной кровопотерей. Особенно характерно данной осложнение для пациентов с запущенной стадией варикозного расширения вен нижних конечностей [5] [6] .
Малигнизация или озлокачествление с развитием рака кожи как правило наблюдается на фоне длительно существующих, незаживающих трофических язв, которые лечили едкими и агрессивными компонентами (салициловая кислота, берёзовый дёготь) [7] [8] .
Диагностика трофической язвы
Основная задача диагностики — определить основное заболевание, к осложнениям которого и относят трофические язвы. Помимо стандартного сбора жалоб, анамнеза и физикального обследования используют дополнительные методы исследований: клинический анализ крови, биохимический анализ крови, различные гистологические, цитологические и бактериологические исследования, ревматические пробы, определение криоглобулинов, изучение показателей перекисного окисления липидов и антиоксидантной системы, оценка цитокинового профиля и иммунологические исследования [4] [5] [7] [8] .
Аппаратно-инструментальная диагностика проводится с помощью малоинвазивного ультразвукового дуплексное сканирование (УЗДС) артерий и вен [6] .
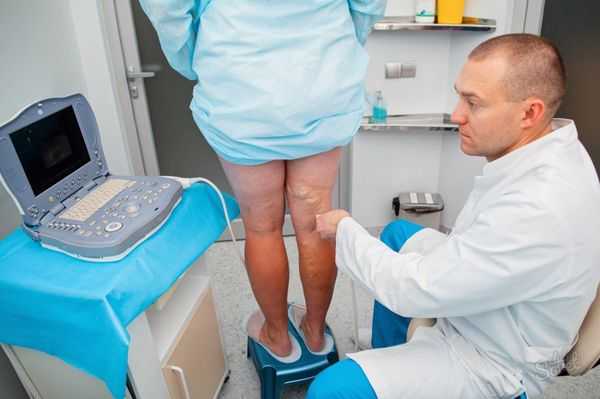
Одновременно с ультразвуковым ангиосканированием целесообразно определять лодыжечно-плечевой индекс систолического давления (отношение кровяного давления в нижней части ноги или лодыжке, к кровяному давлению в руке).
Несмотря на то, что рентгенконтрастная ангиография является наилучшим способом в отношении диагностики заболеваний артериальной системы, которую можно сопровождать современными рентгенохирургическими методами лечения (например, установкой внутрисосудистого стента в поражённую артерию), в последнее время появляются новые эффективные методики — мультиспиральная компьютерная томография-ангиография (МСКТ-ангиография), магнитно-резонансная ангиография [3] [4] [5] .
Нередко для диагностики причин трофических язв нижних конечностей назначаются плетизмография, измерение распределения плантарного давления, инфракрасный анализ мышечного кровотока, суточное холтеровское мониторирование, суточное мониторирование артериального давления, электромиография и радиоизотопные исследования [5] [10] .
Лечение трофической язвы
Как вылечить трофическую язву
Лечение трофических язв включает в себя два компонента: устранение причины их образования, т.е. лечение основного заболевания, и санацию инфекционного очага в зоне трофической язвы [9] [11] .
Воздействие на основное заболевание включает в себя:
- устранение рефлюкса (обратного тока крови) в варикозных венах с помощью современных малоинвазивных эндовенозных методик — лазерной или радиочастотной облитерации;
- восстановление проходимости магистральных артерий с помощью баллонной ангиопластики со стентированием или хирургическая реваскуляризацией;
- коррекцию гликемии при сахарном диабете [3][6][9] .
Хирургическое лечение
Лучший способ санации язвенного ложа — первичный хирургический дебридмент (радикальная хирургическая обработка язвы). Вмешательство проводится путем полного удаления мертвых тканей по границе со здоровыми с помощью лазера, ультразвука или гидрохирургических систем под местной анестезией. После хирургической обработки проводится комплекс мероприятий, направленных на стимуляцию грануляций. Если после очищения язвы и достаточном росте грануляций рана не будет зарастать, необходимо будет провести кожную пластику [3] [5] .
Консервативное лечение
Использование антисептиков, красителей (например, "зелёнки"), мазей с антибиотиками и различных подсушивающих паст отрицательно влияет на заживление трофических язв. Длительное применение мазей для лечения трофических язв может значительно замедлить процесс заживления, вызвать аллергические реакции и способствовать резистентности микроорганизмов. Если язва заражена золотистым стафилококком или синегнойной палочкой, то в данном случае может применяться системная антибиотикотерапия(только при неэффективности остального лечения трофических язв) [3] .
Для лечения венозных трофических язв эффективно многослойное бандажирование или ношение компрессионного трикотажа (противоязвенных комплектов). Также используются флеботропные препараты [3] [9] [11] .
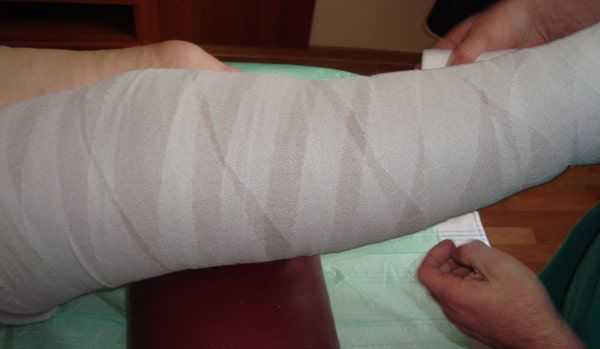
Физиотерапия
При лечении трофической язвы могут применяться физиотерапевтические процедуры, которые дополняют основное лечение. Однако доказать их эффективность крайне затруднительно.
Лечение трофической язвы народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Эти средства могут замедлить процесс заживления и вызвать аллергические реакции.
Лечение диабетической язвы
Лечение диабетической стопы помимо местного хирургического лечения и реваскуляризации конечности включает терапию диабетической остеоартропатии, коррекцию сахароснижающей терапии и использование факторов роста [2] .
Прогноз. Профилактика
Прогноз в отношении трофических язв следует рассматривать только в совокупности с основным заболеванием. Лучше всего поддаются лечению венозные трофические расстройства — при устранении венозного застоя язва быстро регрессирует и заживает. Длительность заживления трофической язвы зависит от тяжести заболевания. При правильном лечении большинство язв заживают за 3 – 4 месяца [12] .
Так как профилактики варикозного расширения вен не существует, при венозных язвах необходимо провести оценку риска ретромбозов и назначить по необходимости "разжижающую кровь" терапию (антикоагулянты) [1] [3] [5] [6] .
Сложнее дела обстоят с язвами артериальной этиологии. Как правило их наличие свидетельствует о далеко зашедшем поражении сосудов и их сильной закупорке. Распространённый атеросклероз артерий нижних конечностей с вовлечением артерий голени может стать противопоказанием к хирургическому вмешательству. В подобных случаях назначается консервативная терапия, а при дальнейшем обострении заболевания может потребоваться ампутация.
Профилактика трофических язв
Профилактика появления язв при заболеваниях артерий нижних конечностей сводится к устранению факторов риска: пациенту рекомендуется отказаться от курения, ежедневного заниматься физкультурой, контролировать липидный спектр крови и соблюдать низкожировую диету [4] [5] [7] [8] .
Профилактика рецидивов трофических язв при сахарном диабете — это комплексный подход: организация постоянного врачебного наблюдения, обучение пациентов правилам ухода за стопами, применение специальной ортопедической обуви и специализированные процедуры по уходу за ногами (лечебный педикюр), которые выполняет подиатр.
За дополнение статьи благодарим Динара Сафина — сосудистого хирурга, научного редактора портала « ПроБолезни » .
Руководствуясь причинами, перечисленными ниже, в дополнение к малярии будут рассмотрены другие тропические заболевания и их лечение:
1. Из-за огромного роста путешествий по всему миру жители умеренных климатических зон подвергаются риску инфекции, вызванной возбудителями тропических заболеваний.
2. Распространенность некоторых тропических заболеваний имеет невообразимые масштабы, а количество человеческих жертв измеряется миллионами.
а) Амебиаз. Возбудитель Entamoeba histolytica существует и размножается в толстой кишке (симптом: диарея); кроме того, ее цистная форма находится преимущественно в печени. В тропических регионах инфицируется до половины популяции при передаче инфекции фекально-оральным путем.
Самым эффективным лечением против как кишечной инвазии, так и системного заболевания является введение метронидазола. При неэффективности монотерапии показано сочетаниес хлорохином, эметином или тетрациклинами.
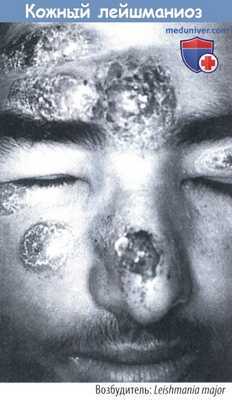
б) Лейшманиоз. Возбудителями являются жгутиковые простейшие, которые передаются человеку москитами. Паразиты захватываются фагоцитами, где удерживаются фаголизосомами и размножаются до гибели клетки, после чего паразит инфицирует новые клетки. Симптомы: висцеральная форма известна как кала-азар, существуют и кожные или слизисто-кожные формы.
Согласно имеющимся подсчетам, заражено 12 млн человек. Лечение затруднено, т. к. пятивалентные соединения сурьмы, такие как стибоглуконат, необходимо вводить в течение длительных периодов. Выраженные побочные эффекты.
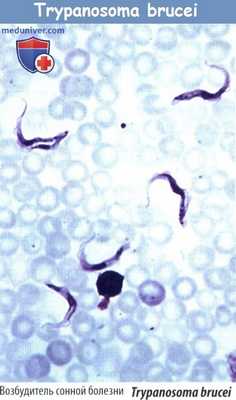
в) Трипаносомоз. Возбудителями, Trypanosoma brucei (сонная болезнь) и Т. cruzi (болезнь Шагаса), являются жгутиковые простейшие. Т. brucei передается мухой цеце, распространенной в Западной и Восточной Африке. За начальной стадией (увеличение лимфатических узлов, недомогание, гепатоспленомегалия и другие симптомы) следует инвазия ЦНС с развитием летаргической сонливости, моторными нарушениями, комы и смерти. Лечение: длительное в/в введение сурамина или пентамидина (менее эффективный); при поражении ЦНС — препараты мышьяка (меларсопрол, высокотоксичный).
Распространенность Т. cruzi ограничена Центральной и Южной Америкой и передается триатомовыми клопами (поцелуйными жучками). Эти паразиты преимущественно внедряются в сердечную мышцу, где вызывают повреждение мышечных волокон и специализированной проводящей ткани. Смерть наступает в результате сердечной недостаточности. Лечение неэффективно.
г) Шистосомоз (бильгарциоз). Возбудителями являются трематоды со сложным жизненным циклом, который включает в себя (водных) улиток в качестве промежуточных хозяев. Свободноплавающие личинки церкариев проникают через неповрежденную кожу человека. Взрослые черви (Schistosoma manson) располагаются в венозных сосудах.
Частота: тропические страны богаты местами водного пути распространения заболевания. Поражено примерно 200 млн человек. Лечение: празиквантел 10-40 мг/к в 1 прием весьма эффективен с минимальными побочными эффектами. Вещества, высвобождающиеся при разрушении червей, могут вызывать неблагоприятные реакции.

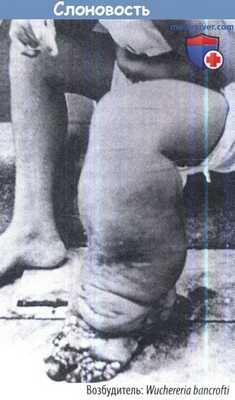
е) Онхоцеркоз (речная слепота). Возбудителем является Onchocerca volvulus, филярия, передающаяся мошками (род Simulium). Взрослые паразиты (длиной несколько сантиметров) образуют клубочки и пролиферирующие узлы (онхоцеркомы) в коже и имеют особенное свойство проникать в глазное яблоко, чтоприводит к слепоте.
Примерно 20 млн человек, живущих по берегам быстротекущих рек, болеют речной слепотой. Лечение: ивермектин (0,15 мг/кг однократно); нежелательные реакции частично обусловлены разрушающимися червями.
Читайте также:
- Индивидуальный фактор пациента. Алгическая чувствительность
- Дифференциальная диагностика алкогольных нарушений мозгового кровообращения
- Механизм действия опиоидов - морфина и трамадола
- Симптомы острого фарингита и его лечение
- Клетчаточное пространство Пароны [ Раrоnа ] — Пирогова. Границы пространства пароны-пирогова. Стенки пространства Пароны-Пирогова.
