Лимфогранулематоз Годжкина. Клиника и диагностика лимфогранулематоза Годжкина.
Добавил пользователь Дмитрий К. Обновлено: 20.01.2026
Заболеваемость злокачественными лимфомами в 1999 году в Украине составила 7,2 на 100 тыс. население. Среди Стран СНГ Украина по заболеваемости находится среди лидеров. У Украины первые места занимают: Винницкая, Киевская и Полтавская области. Заболеваемость на лимфогранулематоз характеризуется “двухолмной” кривой:
· пик заболеваемости у молодых людей наблюдается в возрасте 15-30 лет (в странах третьего мира чаще в возрасте 5-9 лет);
· второй пик заболеваемости наблюдается в возрасте 50 лет и старше;
· лимфогранулематоз у мужнин наблюдается в 1,5 раза чаще;
Этиология.
Этиологические факторы возникновения лимфогранулематозу окончательно не выясненные.
· Продолжительное время основным предположением причин возникновение болезни Годжкина считался вирус Эпштейна-Барр .
· Заметное увеличение заболеваемости в определенном регионе указывает на то, что этиологическими факторами могут быть вирусы и вредные факторы внешней среды.
· Доказано, что в развитых странах лимфогранулематоз чаще встречается среди лиц с высшим социально-экономическим положением. Наблюдаются семейные формы лимфогранулематоза (генетическая склонность).
Патологическая анатомия.
Основным патоморфологическим субстратом болезни Годжкина является полиморфно-клеточная гранулема, которая образуется лимфоцитами, ретикулярными клетками, гранулоцитами, плазматическими клетками и фиброзной тканью. Диагноз лимфогранулематоза устанавливается на основании присутствия типичных “диагностических” клеток Рид-Штернберга (в русской литературе Березовского-Штернберга ). Природа гигантских многоядерных (двуядерных) клеток Рид-Штернберга возможно поясняется происхождением их из клеток моноцитарно-макрофагальной системы.
Выделяют 4 основных морфологических варианта лимфогранулематоза:
1) вариант с преобладанием лимфоидной ткани, или лимфогистиоцитарный;
2) вариант с нодулярным склерозом;
З) смешанно-клеточный вариант;
4) вариант с истощением лимфоидной ткани.
Прогностически благоприятными являются два первых варианта - лимфогистиоцитарный и нодулярный склероз. Неблагоприятный прогноз при смешанно-клеточном варианте и варианте с истощением лимфоидной ткани.
Клиническая классификация.
Для лимфогранулематоза характерно последовательное распространение от одной группы лимфатических узлов к другой. В зависимости от стадии развития процесса для всех лимфом созданная классификация за системой Ann-Arbor:
І стадия - поражение одной группы лимфатических узлов или другого органа лимфатической системы.
II стадия - поражение двух ли больше групп лимфатических узлов по одну сторону диафрагмы.
III стадия - поражение лимфатических узлов или других органов лимфатической системы, в частности, селезенки с обеих сторон диафрагмы.
VІ стадия - диффузное или диссеминированное поражение внелимфоидных органов (печени, костного мозга, легких, плевры и др.).
В зависимости от наличия или присутствия общих симптомов интоксикации каждая стадия делится на две подгруппы:
А - отсутствие общих симптомов интоксикации.
В - наличие общих симптомов интоксикации.
К интоксикационным симптомам относят: необъяснимая потеря массы тела в течение последних 6 месяцев, повышение температуры тела высшее 38°С продолжительностью больше недели, профузное ночное потение, зуд кожи.
Клиника.
· Увеличение периферических лимфатических узлов основнаой и довольно ранний клинический признак болезни Годжкина . Наиболее часто увеличиваются (до 75%) шейно-надключичные лимфатические узлы, чаще с правой стороны. Увеличенные лимфатические узлы обычно безболезненные, плотно-эластичные, подвижные и не спаянные с кожей и окружающими тканями.
· Распространение патологического процесса. Начинаясь в лимфатических узлах определенной группы, патологический процесс может распространяться практически на все органы и ткани, которые сопровождается общими симптомами интоксикации.
· Боль за грудиной и кашель наблюдаются при первичном поражении лимфатических узлов средостения, корней легких, легочной ткани. В таких случаях они являются первыми признаками заболевания.
· Синдром сдавливания верхней полой вены (компрессионный, или кава-синдром) возникает при образовании в средостении значительных опухолевых конгломератов. При специфическом поражении плевральных листков возникает экссудативный плеврит.
· Поражение костной системы. В 20% больных на лимфогранулематоз, в первую очередь, поражаются позвонки, грудина, кости таза, ребра, значительно реже трубчатые кости. Основным признаком поражения костей являются осалгии, которые возникают еще до того, как это можно обнаружить рентгенологически.
· Поражение печени (на секции обнаруживается в 50% больных) может приводить к гепатомегалии, хотя иногда пораженная печень сохраняет обычные размеры. Поражение печени сопровождается стойкой лихорадкой.
· Возможные поражения центральной нервной системы , прежде всего, спинного мозга. Неврологическая симптоматика быстро прогрессирует, вызывает серьезные осложнения вплоть до полного поперечного миелита.
· Гемограмма. Специфических изменений гемограммы у больных лимфогранулематозом не существует. Следует обращать внимание на повышение СОЭ, анемию, лимфоцитопению, изменение состава белков сыворотки.
· Интоксикационный синдром. Значительно осложняет клиническое течение заболевания появление симптомов интоксикации, которые имеют неблагоприятное прогностическое значение.
u Чрезмерное потовыделение наблюдается у большинства больных. Профузное ночное потение может сопровождать лихорадку или наблюдаться в отдельности.
u Лихорадка может иметь разнообразный характер - как волнообразное повышение температуры тела, так и лихорадка Пила-Эпштейна - вечернее повышение температуры тела в течение нескольких дней, после чего температура нормализуется. Повышение температуры начинается ознобом и заканчивается проливным потением.
u Зуд кожи наблюдается приблизительно в 1/3 больных лимфогранулематозом. Проявления его разнообразные - от локализованного умеренного зуда до генерализованного дерматита с расчесами по всему телу.
Диагностика.
· Физикальное обследование с пальпацией всех периферических лимфатических узлов следует включать в план обследования больных с подозрением на злокачественные лимфомы.
· Рентгенологическое обследование органов грудной клетки (состояние медиастинальных лимфатических узлов, легочной ткани, плевры), включая компьютерную томографию.
· Ультразвуковое исследование органов брюшной полости (печени, селезенки) и забрюшинного пространства (почек, забрюшинных лимфатических узлов).
· Биопсия увеличенного лимфатического узла. Морфологическая верификация процесса дает возможность установить диагноз лимфогранулематоза и определить его морфологический вариант.
При подозрении на поражение любого другого органа необходимо применить соответствующие исследовательские приемы.
Дифференциальная диагностика проводится, прежде всего, с лимфаденитами и лимфаденопатиями непонятной этиологии:
u банальные лимфадениты,
u туберкулезные поражения лимфатических узлов,
u инфекционный мононуклеоз,
u саркоидоз Бека-Шаумана ,
u метастазы рака разных локализаций,
u другие гемобластозы (лимфосаркома, ретикулосаркома, лимфолейкоз).
Решающее значение имеет морфологическая верификация процесса.
Лечение.
Выбор метода лечения зависит от стадии заболевания и морфологического варианта болезни Годжкина . Основными методами лечения лимфогранулематоза являются лучевой (дистанционная гамма-терапия по радикальной программе), полихимиотерапия и их комбинация.
· При I-II стадиях лимфогранулематоза (варианты с благоприятным прогнозом) основным методом лечения больных есть лучевой. Радикальная программа телегамматерапии предусматривает облучение пораженных зон суммарной очаговой дозой 40-45 Гр и профилактическое облучение зон субклинического распространения суммарной очаговой дозой 30-35 Гр.
· При II стадии лимфогранулематоза (варианты с неблагоприятным прогнозом) методом выбора есть комбинированная терапия - 3 циклы полихимиотерапии (COPP, CVPP, MOPP ) с следующим облучением по радикальной программе, после чего проводится еще 3 цикла полихимиотерапии.
· При III-І стадиях (с генерализацией процесса) основным методом лечения больных лимфогранулематозом есть полихимиотерапия.
Для лечения пациентов преклонного возраста и больных, которые лечились многократно с признаками угнетения кроветворных органов рекомендуется ограничиваться монохимиотерапией (винбластин, прокарбазин, хлорбутин, циклофосфан). Необходимо помнить, что химиотерапия и облучение всех групп лимфатических узлов есть очень токсичными и сопровождаются частыми побочными реакциями.
Прогноз.
При болезни Годжкина прогноз зависит от стадии процесса, гистологического варианта, наличия или отсутствия признаков интоксикации. Лучший прогноз у молодых людей и лиц женского пола. По данным NCA (US) І992 года 10-летнее выживание больных лимфогранулематозом составляет: при I стадии - большее 90%; при II стадии - 80-90%; при IIIА стадии - 65-80%; при IIIВ стадии - 50-65%; при ІV стадии - 40-65%.
Лимфогранулематоз Годжкина. Клиника и диагностика лимфогранулематоза Годжкина.
Признаки и проявления мастопатии.
Достаточно распространенной патологией молочной железы является мастопатия. Только в последние годы удалось создать общее представление о распространенности данной патологии среди женщин. Данное обстоятельство было связано с тем, что одним из ярких и первых признаков мастопатии является пальпация в молочной железы различного рода уплотнений. Уплотнения, чаще всего представлены узловыми или диффузными образованиями различных размеров.
Трудностью диагностики является тот факт, что редко новообразования в молочных железах вызывают какие-либо атипичные беспокойства у женщины, в связи с чем, она даже не знает о существовании своей патологии, до прохождения профилактического осмотра у мамолога, онколога или гинеколога. Как правило, узловые или диффузные образования в молочной железе становятся несколько болезненными и более чувствительными за пару дней до начала менструаций. Наши читательницы женского пола подтвердят наше высказывание о том, что нередко, за несколько дней до менструаций и нормальная молочная железа становится болезненной. Это ответная реакция молочной железы на гормональные перестройки в организме перед началом менструаций и ничего удивительного в этом нет.
Нередко описанный выше болевой синдром характеризуется иррадиацией боли в соответствующую подмышечную впадину. Считается, что данная иррадиация возникает по ходу лимфатических сосудов, которые перерастягиваются в результате нарушения оттока по ним лимфы. Нарушение оттока возникает вследствие их сдавления огрубевшей молочной железой или молочной железой с образованиями, характерными для мастопатии. В некоторых случаях удается пропальпировать увеличенные подмышечные лимфатические узлы. Данное обстоятельство должно насторожить любого медицинского работника. Следует наиболее полно оценить характер изменений лимфатических узлов, что важно для исключения, - рака молочной железы. При мастопатии измененные лимфатические узлы всегда единичны, мягкой консистенции, при пальпации безболезненные, не спаянные с окружающими тканями и легко перемещаются в подкожной клетчатке.
Учебное видео УЗИ диффузных изменений молочной железы и их причины
Нередко, мастопатия проявляет себя выделением различного секрета из молочной железы. Как правило, при данной клинике мастопатии, женщина сама обращается в медицинское учреждение, для решения возникших проблем. Нет единого представления о содержании выделяемой жидкости при мастопатии. Это может быть самая различная жидкость, как по цвету, консистенции и запаху. Отдельные опасения должны вызывать выделения коричневого и кровавого цвета. Следует помнить, что данные выделения и мастопатия не связаны друг с другом. Наличие крови в выделяемой жидкости, как правило, говорит о поражении протока молочной железы тем или иным опухолевым образованием. Выделение крови из молочной железы наименее характерно для мастопатии, поэтому, в данном случае, необходимо исключать рак молочной железы.
Для мастопатии наиболее характерно патологическое выделение молозива из молочной железы. При этом следует помнить, что молозиво выделяется из молочной железы не только при мастопатии, но и при беременности и после окончания кормления грудью. Исключение беременности и наличия грудного вскармливания в последние шесть месяцев до начала выделения молозива, - позволяет наиболее быстро верифицировать мастопатию.
Следует понимать, что скудная симптоматика характерна не только для мастопатии, но и для рака молочной железы. При этом рак молочной железы неуклонно прогрессирует и поражает все большие и большие объемы ткани и появления таких симптомов наличия опухоли, как лимонная корочка, изъязвления молочной железы, появление видной на глаз асимметрии, - характерны для запущенных стадий рака молочной железы. Как правило, данный симптомокомплекс не имеет ничего общего с описываемой патологией.
Следует понимать, что нет единой точки зрения относительно появления очагов в молочной железе при мастопатии. Поэтому каждая женщина должна проводить самоконтроль и пальпацию молочной железы, как минимум, раз в несколько дней. При появлении каких-либо подозрительных очагов, необходимо незамедлительно обратиться к врачу по месту жительства для проведения обследования и выяснения причин появления образований в молочной железе.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лимфогранулематоз поражает преимущественно лиц молодого и среднего возраста (всего чаще между 20 и 40 годами). Мужчины заболевают чаще женщин. При этой болезни в одних случаях припухание лимфатических узлов резко выступает на первый план. Больные замечают часто совершенно случайно на каком-либо месте, но, как правило, на шее, безболезненное, медленно нарастающее припухание. Врач находит умеренно плотные, не болезненные при давлении, единичные или множественные, спаянные в пакеты лимфатические узлы с хорошо подвижной кожей над ними.
Больные субъективно могут чувствовать себя в остальном очень хорошо, и все лабораторные данные отрицательны. В других случаях увеличение лимфатических узлов открывается, можно сказать, случайно, только во время тяжелой болезни, с очень плохим общим самочувствием, повышениями температуры, лейкоцитозом. В этих случаях может быть поражен только один лимфатический узел, но это бывает редко; обычно речь идет о генерализованном страдании с вовлечением различных групп лимфатических узлов и органов. Поэтому клинически обычно прощупываются увеличенные шейные и подмышечные, реже также паховые лимфатические узлы. Jackson и Parker нашли на патологоанатомическом материале при лимфогранулематозе поражение селезенки в 56%, печени — в 30%, кожи — в 30%, костей —в 23%, легких — в 41% и желудочно-кишечного тракта только в 5% случаев.
Иногда увеличение лимфатических узлов стоит в клинической картине болезни совсем на заднем плане, на первый же план выступают вызванные узлами местные застойные явления (двусторонние, преимущественно справа, плевральные экссудаты, хилезные выпоты в плевру, асциты).
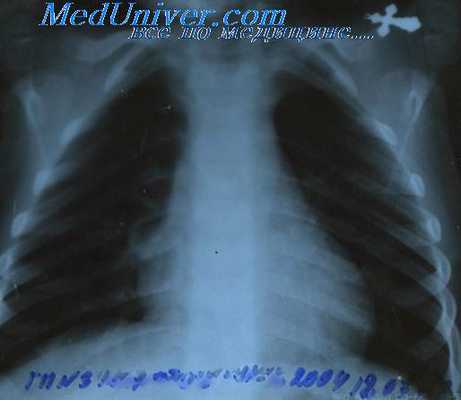
Клинические случаи с увеличением исключительно прикорневых и медиастинальных узлов (медиастинальная форма), узлов в области легких (пульмональная форма, иногда в виде милиарного лимфогранулематоза) или в брюшной полости (абдоминальная форма), а также исключительно лиенальная форма, при которой имеется только увеличение селезенки, очень редки. Можно сказать, что всегда увеличиваются и остальные узлы и это, конечно, облегчает диагностику. При наличии увеличенных лимфатических узлов на вероятность лимфогранулематоза указывают некоторые клинические данные и симптомы: волнообразный тип лихорадки (Pel — Ebstein), незначительный лейкоцитоз, около 10000, а иногда и выше, но в других случаях число лейкоцитов не выше 6000—8000. Указываемая в учебниках типичная эозинофилия отсутствует очень часто.
Выдвинутая Naegeli аксиома, что лимфопения обязательна для диагноза лимфогранулематоза, у нас оправдывалась не всегда: имеются случаи с 30% и даже с 40% лимфоцитов. Все же с прогрессированием процесса количество лимфоцитов падает ниже 10%. Наблюдаемый иногда моноцитоз вряд ли может иметь диагностическое значение. В более поздних стадиях часто находят гипохромную анемию. Как правило, РОЭ умеренно ускорена, однако, как уже указывалось, в начале заболевания, когда поражены только еще отдельные лимфатические узлы, РОЭ может быть нормальной. В редких случаях резко выражен зуд, порой мучительный.
Пунктат костного мозга редко облегчает диагностику. Гигантские клетки Штернберга можно найти встернальном пунктате только в отдельных случаях. Имеющаяся в большинстве случаев эозинофилия и увеличение числа зрелых форм лейкоцитов настолько не специфичны, что ничего существенного для диагностики дать не могут:
Единственно верный путь к правильному диагнозу — это гистологическое исследование биопсированного лимфатического узла. Оно дает, как правило, однозначную типичную картину — пяти-шестиядерные гигантские клетки Штернберга и грануляционная ткань с лимфоидными клетками, нейтрофилами и эозинофильными лейкоцитами и богато представленными эпителиоидными клетками. Однако в одном нашем случае диагноз был установлен только при третьей биопсии, так как в предшествующих двух была получена не собственно опухолевая ткань, а окружающая реактивная пролиферативная ткань, что привело вначале к диагнозу: реактивный ретикулоз; эту возможность надо иметь в виду, если гистологические и клинические данные не сходятся.
В последнее время все большее диагностическое значение придается также пункции лимфатических узлов. В положительных случаях данные пунктата однозначны. Характерно одновременное наличие лейкоцитов, плазматических клеток, эозинофилов, нейтрофилов, ретикулоцитов и фибробластов наряду с ненормально большими одно- или многоядерными гигантскими ретикулярными клетками Штернберга. Моеsсh1in говорит о клетках Годжкина. Гигантские клетки находят также При ретотельсаркоме и злокачественном ретикулозе, что затрудняет постановку диагноза по данным пунктата. Решающее значение имеет вся картина в целом (Ludin). Длительность болезни от 2 до 10 лет.
Парагранулема Годжкина. Крупнофолликулярная лимфобластома - болезнь Брилл—Симмерса.
Парагранулема (Годжкин). Jackson и Parker попытались в 1947 г. выделить особую форму лимфогранулематоза, так как при доброкачественно протекающих формах они смогли выявить гистологическую картину, отличающуюся от картины классического лимфогранулематоза. Хотя гистологически также и в этих случаях, именуемых парагранулемой, имеются все характерные элементы (нарушение структуры лимфатического узла, увеличение количества лимфоцитов, клетки Штернберга, эозинофи-лия, плазматические клетки), но их количественное соотношение и распределение иное.
Наблюдалась диффузная инфильтрация лимфоцитами, но клетки Штернберга и эозинофилы были только в единичном числе и не было инфильтрации капсулы. Из 28 больных 5 человек выжили более 15 лет, а 10 человек — более 5 лет.
Клинически у этих больных имелось поражение только одной группы лимфатических узлов, причем шейные узлы всегда вовлекались, и не было признаков генерализации. Соответственно этому селезенка никогда не прощупывалась. Отсутствовали и общие симптомы.
Удастся ли в действительности гистологически точно разграничить обе эти формы, остается еще нерешенным. Описанные выше клинические случаи отнюдь нередки и в значительной части их гистологическая картина как будто соответствовала парагранулеме Джексона и Паркера (Jackson и Parker). Дополнительные исследования Loew и Lennert показали, что имеется только частичное соответствие между классическим течением и гистологической картиной. Поэтому классически парагранулему можно было бы рассматривать не как строго очерченную нозологическую единицу, а как доброкачественный вариант лимфогранулематоза.
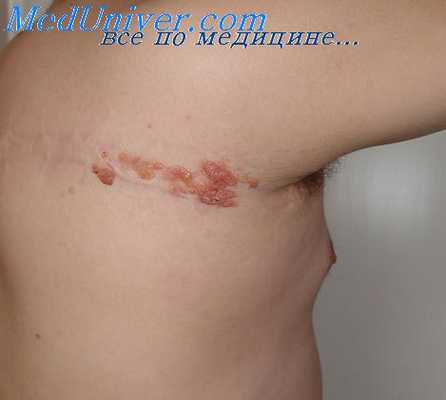
Согласно Джексону и Паркеру, парагранулема может в любой момент гистологически эволюционировать в злокачественную форму со значительно худшим прогнозом. Первым клиническим симптомом в таком случае является увеличение селезенки, которую теперь можно прощупать.
В последнее время из группы лимфатических гиперплазии выделена крупнофолликулярная лимфобластома (болезнь Брилл—Симмерса). Начало очень постепенное; в большинстве случаев вначале поражаются только лимфатические узлы в области шеи, затем также подмышечные или паховые. Реже болезнь начинается с вовлечения забрюшинных лимфатических узлов. Течение хроническое. В отличие от лимфогранулематоза эта болезнь протекает без лихорадки. Продолжительность в среднем 5 лет, но нередко до 10—12 лет.
Постепенно захватываются также другие группы узлов, иногда увеличивается и селезенка. Печень и костный мозг, как правило, не затрагиваются. Тем не менее в костном мозгу часто находят в большом числе клетки, похожие на лимфоцитов, и наряду с очагами в .легких, молочных железах известны очаги и в печени. Приблизительно в 20% наблюдаются хилезные выпоты.
В терминальном периоде возможен переход в ретикулосаркому (Вilger). В этих случаях описаны также костные очаги (собственное наблюдение). Картина крови не характерна, скорее лимфопеническая, но лимфопения не обязательна. Наблюдается также эозинофилия. РОЭ всегда ускорена, но не сильно. Диагноз ставится по гистологической картине. Диагностическое значение больших полиморфных многоядерных клеток в пунктате из лимфатического узла остается спорным. Процесс очень чувствителен и к рентгенотерапии.
При локализации в костях надо дифференцировать заболевание от эозинофильной гранулемы. Она поражает преимущественно детей и молодых лиц. Типичны одиночные, реже множественные, остеолитические очаги в костях, быстро прогрессирующие и на рентгенограмме представленные в виде овальных или пол и циклических дефектов с нерезкими границами.
Общие клинические явления обычно незначительны, кровь не типична. Имеется легкая эозинофилия и моноцитоз, иногда повышение температуры. Сывороточная фосфатаза, кальций и фосфор без изменений. Этиология неизвестна. Возможно, что имеется тесная связь с болезнями накопления.
Лимфогранулематоз - болезнь Годжкина. Причины одностороннего увеличения корней легких.
- Лимфогранулематоз [болезнь Годжкина (Hodgkin)]. Лимфогранулематоз корней легких может быть одно- и двусторонним. При двусторонней локализации лимфатические узлы при лимфогранулематозе поражены не столь симметрично, как при туберкулезе или при саркоидозе, так что уже сама асимметрия при резко очерченных прикорневых узлах заставляет думать о лимфогранулематозе. Поставить диагноз по клинической картине чрезвычайно трудно, если нет увеличения других лимфатических узлов (аксиллярных, надключичных, вдоль грудино-ключично-сосковой мышцы) или селезенки. Лимфогранулематоз следует предполагать в том случае, если имеются лихорадка интермиттирующего типа (Пель—Эбштейн) и в крови значительная лимфопения (лимфоцитоз почти исключает лимфогранулематоз) и эозинофилия. Однако, если поражены только отдельные узлы, лимфопении и эозинофилии может не быть. Диагноз лимфогранулематоза решает гистологическое исследование. Поэтому необходимо всегда делать пробную биопсию, если узел легко доступен. При соответствующей опытности хирурга биопсия не сопряжена с опасностью, даже если берется прикорневой узел. Прежде чем производить биопсию прикорневого узла, безусловно необходимо раньше прибегнуть к значительно более безобидному вмешательству — пробной биопсии по Daniels. Она проводится на лимфатических узлах, которые всегда имеются в жировой ткани позади места прикрепления m. sternocleidomastoideus на высоте места прикрепления m. scalenus anterior к I ребру. Особенно ценна эта биопсия при лимфогранулематозе (Lageze с сотрудниками). Положительные результаты мы имели также при туберкулезе и бронхогенном раке.
- Лейкозы. Увеличение лимфатических прикорневых узлов встречается иногда также при лейкозах. Диагноз ставится по картине крови, resp., по результатам стернальной пункции.
- В более редких случаях увеличение прикорневых узлов наблюдается также при всех заболеваниях, протекающих с общим увеличением лимфатических узлов, особенна у молодых лиц (инфекционный мононуклеоз, краснуха и т. д.). Эти случаи, если о возможности их не забывают, легко исключаются.
- Злокачественные опухоли.
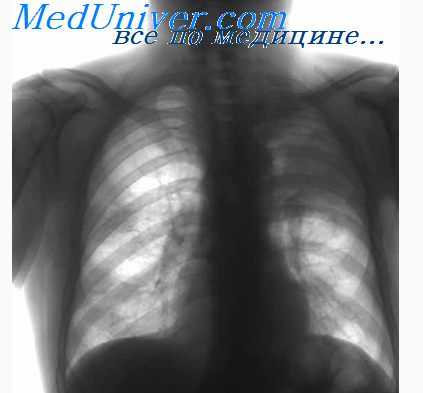
Причины одностороннего увеличения корней легких.
При одностороннем увеличении корня легких надо прежде всего учитывать следующие заболевания.
1. Туберкулез. Первичный туберкулез При одностороннем туберкулезном увеличении прикорневых лимфатических узлов первичный очаг в легких в большинстве случаев еще имеется, а следовательно, имеется и характерная для первичного туберкулеза форма гантели.
2. Бронхогенный рак. Бронхогенный рак поражает почти исключительно мужчин (10 мужчин: 1 женщина) и главным образом длительных курильщиков. Это важно учитывать при дифференциальной диагностике, однако это относится только к плоскоклеточному и мелкоклеточному бронхогенному раку. К аденокарциноме оба эти фактора отношения не имеют. На рисунке указана частота симптомов по данным 292 случаев (Haug).
Рентгенологически можно различать несколько форм: одни бронхогенные раки резко отграничены и поэтому трудно отличимы от туберкулеза и лимфогранулематоза: другие лучеобразно проникают в паренхиму легких. Часто рак начинается в виде резко отграниченной опухоли, а позднее переходит во вторую форму. Вследствие метастазов в лимфатические узлы процесс уже рано может стать двусторонним. В более поздних стадиях рентгенологическая и клиническая картина почти всегда затушевывается вследствие развития бронхопневмоний и ателектазов. Поэтому каждая хроническая пневмония подозрительна на бронхогенный рак. Об особом значении так называемого синдрома средней доли. Клиническая симптоматология довольно характерна. На первом плане — упорный кашель с малым количеством мокроты, иногда с примесью волокнистых сгустков крови. Наблюдаются также массивные кровохарканья. Злокачественные опухоли являются вообще наиболее частой причиной кровохарканий.
Исхудание может отсутствовать длительное время. РОЭ не характерна, чаще ускорена. Анемия появляется только в более поздних стадиях. Метастазы редко играют решающую роль в диагностике. Все же парезы возвратного нерва (обусловленные метастазами в лимфатические узлы) и иногда четкообразно расположенные в межреберных промежутках увеличенные лимфатические узлы дают важные диагностические указания.
Бронхогенный рак очень, часто метастазирует в кости. Эти метастазы в большинстве случаев ускользают при клиническом исследовании. Щелочная фосфатаза в сыворотке крови повышена. В 20% случаев бронхогенного рака в стернальном пунктате находят клетки опухоли.
В опухолевых клетках соотношение между ядром и цитоплазмой сдвинуто в пользу ядра, ядрышко часто выступает особенно сильно, границы клеток стерты, так что гнезда опухолевых клеток приобретают характерный расплывчатый вид.
Распознавание опухолевых клеток в мокроте затруднительно. При соответствующей технике и опытности исследование мокроты все же может быть ценным методом (фазовоконтрастный микроскоп, Papanikolaou). Цитологическое исследование приобретает все большее значение для ранней диагностики.
Бронхоскопические данные решают диагноз. При каждом подозрении на бронхогенный рак следует прибегать к бронхоскопии. Биотический материал, взятый из опухоли, почти во всех случаях может подтвердить диагноз. С помощью современного бронхоскопа эта методика доступна и при исследовании бронха правой верхней доли.
Только если все исследования в случае, подозрительном на бронхогенный рак, отрицательны, то в качестве рабочей гипотезы можно принять диагноз «воспалительного идиопатического стеноза». При этом общем заболевании бронхов, описанном Lageze и Passа, воспалительный процесс бронхиальной стенки ведет к стенозу бронха и тем самым к ателектазу. Стеноз ригидный и при прикосновении к нему не кровоточит. Одновременно всегда имеются бронхоэктазы, что подкрепляет диагноз (Regli). Такие случаи требуют частого повторного исследования, чтобы не просмотреть рака.
Кровохарканье следует рассмотреть особо.
Читайте также:
- Рентгенограмма, КТ, МРТ при переломе венечного отростка локтевой кости
- Гематология: Лейкоцитарная формула в норме и при болезнях
- Лечение пороков сердца с легочной гипертензией. Сердечная недостаточность при пороке сердца
- Переносчики лекарств и их функции
- Клиника и диагностика органических психических расстройств
