Лимфогранулематоз и лимфосаркома средостения. Пример злокачественной опухоли средостения
Добавил пользователь Alex Обновлено: 30.01.2026
Лимфогранулематоз и лимфосаркома средостения. Пример злокачественной опухоли средостения
Анализ показывает, что в рентгенологической картине лимфогрануломатоза и лимфосаркомы имеются очень сходные признаки. Некоторым отличием лимфосаркомы может служить редкость ее односторонней локализации, более выраженная многоконтурность, сравнительно частое образование плеврального выпота.
Главным критерием в дифференциальной диагностике между лимфосаркомои и лимфогрануломатозом служит клиническая картина. Оба эти заболевания имеют довольно выраженные отличительные признаки по сравнению с медиастинальной формой рака легкого. При этой форме рак обычно локализуется в области расположения трахеи и главных бронхов. Поражение в большинстве случаев носит односторонний характер, контуры часто неровные или тяжистые, трахея и бронхи обычно сдавливаются. Реже наблюдается плевральный выпот.
Злокачественные опухоли вилочковой железы по рентгенологическим проявлениям напоминают лимфосаркому и лимфогрануломатоз. Но в отличие от последних тимомы, как правило, локализуются непосредственно за грудиной, чаще имеют сплющенную овальную или конусовидную форму редко вовлекают в процесс трахею, главные бронхи и особенно пищевод ввиду его отдаленности от опухоли.
Обычно очень трудно отличить метастатическое поражение лимфатических узлов средостения от лимфогрануломатоза и лимфосаркомы.
Таким образом, на основании данных клинического и рентгенологического исследования имеется возможность дифференцировать различные злокачественные опухоли средостения. Примером может служить следующее наше наблюдение.
Больной О., 17 лет, поступил в клинику института 27/III 1954 г. с жалобами на незначительную одышку во время подъема по лестнице, боли в левой половине грудной клетки и в левой руке.

Два месяца назад после падения у него появились боли в правом боку и правом плече. Лечился амбулаторно по поводу «плеврита». Но вскоре появились боли в грудной клетке слева и в левой руке, а затем и незначительная одышка. Лечение не дало эффекта. Через полтора месяца при первом же рентгенологическом исследовании у больного определили злокачественную тимому, с чем его и направили в наш институт для рентгенотерапии.
Юноша удовлетворительной упитанности. Общее состояние хорошее. Кожные и видимые слизистые покровы обычного цвета. Правая надключичная область пастозна, слегка выбухает; в глубине ее пальпируется малоподвижный плотный лимфатический узел размером 1,5 X 2 см. В легких спереди до обеих парастернальных линий определяется укорочение перкуторного звука и ослабление везикулярного дыхания. Патологических изменений со стороны сердца и других внутренних органов не установлено.
Анализ крови: Нb 60%, эр. 3 780 000, цветной показатель 0,8, л. 5000, э. 4%, п. 3%, с. 56%, лимф. 24%, мои. 13%; РОЭ 35 мм в час. Анализ мочи: следы белка, единичные гиалиновые цилиндры, неизмененные эритроциты 1—2 в поле зрения, слизь в большом количестве. Температура субфебрильная.
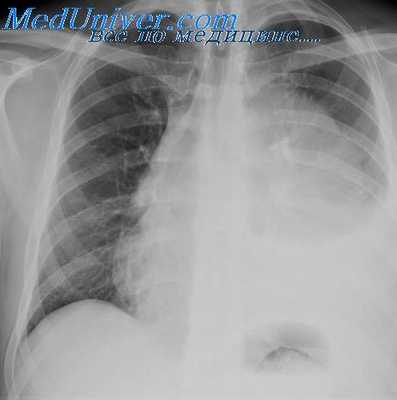
Рентгенологическое исследование: срединная тень почти на всем своем протяжении расширена в обе стороны за счет патологического затемнения, занимающего большую часть переднего средостения. Это интенсивное, неоднородное затемнение имеет дольчатую форму с бугристыми четкими контурами, расположенными местами (справа) в виде «кулис». На жестком снимке с передержкой и на томограммах более отчетливо выявляется дольчатый характер патологического образования и узлы, расположенные на различной глубине, видны также неизмененные трахея и главные бронхи. Пищевод не изменен.
Очаговых и инфильтративных изменений в легких не определяется. Куполы диафрагмы подвижны, синусы свободны. Корни легких, сердце и аорта не определяются из-за наложения на них описанного затемнения.
Нам удалось получить данные о результатах флуорографического исследования больного, произведенного в сентябре 1953 г., т. е. за 5 месяцев до клинического проявления заболевания. В заключении отмечалось, что сравнительно с предыдущими флуорографическими исследованиями у больного появилась «сглаженность сердечной талии», расцениваемая как признак сочетанного порока митрального клапана.
Полученные клинические и рентгенологические данные свидетельствовали о быстро развивающемся злокачественном процессе в переднем средостении, видимо, с метастазированием в надключичные лимфатические узлы. Таким образом, первые два этапа дифференциальной диагностики не представляли никаких затруднений. Но необходимо было определить гистологическую сущность этой опухоли. Практически в первую очередь приходилось думать о трех заболеваниях: лимфогранулематозе, лимфосаркоме и злокачественной опухоли вилочковой железы.
Медиастинальную форму рака легкого можно было исключить хотя бы потому, что больному было 17 лет, и рентгенологическая картина совершенно не соответствовала этому виду злокачественной опухоли.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пример лимфогранулематоза средостения. Лимфосаркома средостения
Приводим выписку из истории болезни больной, у которой были выражены симптомы лимфогранулематоза средостения.
Больная Б., 33 лет, обратилась в клинику 10/1 1997 г. и была госпитализирована с диагнозом кисты переднего средостения. Больна около года. Отмечала вначале субфебрильное повышение температуры, слабость, потливость, сухой кашель. С октября состояние ухудшилось, похудела, появились боли в груди, одышка.
При осмотре и пальпации выявлены плотные лимфатические узлы в левой подмышечной впадине. На рентгенограмме затемнение в переднем средостении, имеющее нечеткие контуры. Картина крови: Нb 50%, эр. 2 350 000, л. 11000, э. 8%; РОЭ 22 мм в час.
Биопсия лимфатического узла, удаленного из подмышечной впадины, показала наличие гигантских клеток, эозинофильную инфильтрацию, фиброзные изменения тканей.
При лимфогранулематозе, помимо рентгенологических местных признаков, обычно наблюдается сложная клиническая симптоматика: повышение температуры, изменения крови (лейкоцитоз, эозинофилия, ускорение РОЭ), пигментация кожи, кожный зуд. Эти симптомы иногда выражены слабо и не фиксируются в истории болезни.
Часто наблюдается множественное увеличение периферических лимфатических узлов. Так, Бредфорд в 52% из 174 случаев лимфогранулематоза средостения отмечал поражение лимфатических узлов. Дали из 90 больных только у одного не мог найти увеличенные периферические лимфатические узлы. Мы в одном из 8 наблюдений также не зарегистрировали поражения периферических лимфатических узлов.
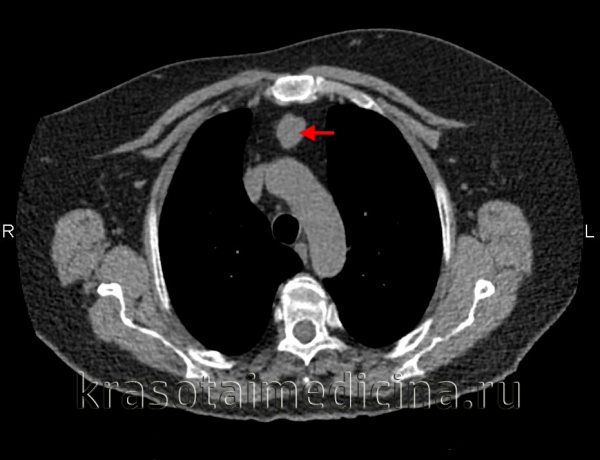
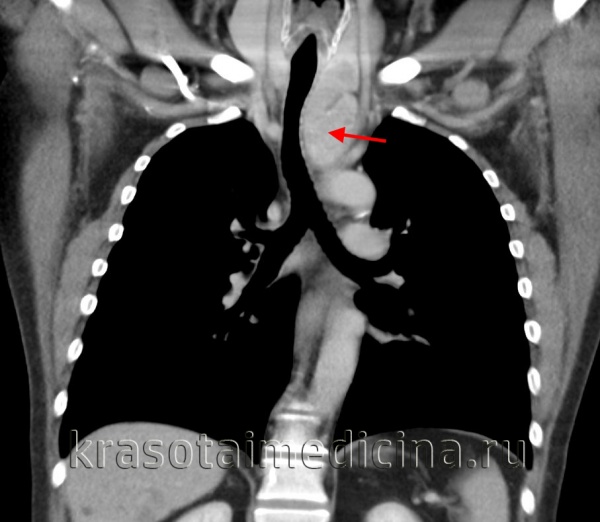
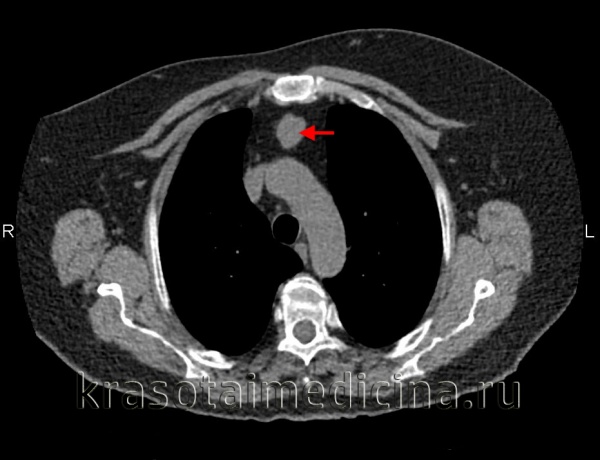
Таким образом, системное поражение лимфатических узлов является важным в установлении правильного диагноза лимфогранулематоза. Особенно помогает в этих случаях биопсия лимфатического узла.
Иногда приходится прибегать к другому диагностическому приему — пробной диагностической рентгенотерапии. М. И. Неменов, И. Л. Тагер, С. Г. Коломенский, Шлифер, Флавелл (Flavell) и многие другие считают, что при пробном облучении можно быстро установить чувствительность опухоли к рентгеновым лучам и таким образом определить ее форму. При лимфогранулематозе рентгенотерапия дает улучшение, а при лимфосаркоме средостения и в некоторых случаях при тимоме опухоли под влиянием рентгеновых лучей быстро исчезают (Ленк, М. И. Неменов, 3. В. Манкин, С. А. Рейнберг, Л. Д. Подлящук и др.). Раковые опухоли медиастинальных отделов легкого и метастазы рака в средостение менее всего чувствительны к лучевой терапии.
Лимфосаркома средостения
Из других видов злокачественных опухолей средостения следует остановиться на саркоме. Чаще всего наблюдаются лимфосаркомы средостения, представляющие собой прогрессивно растущие опухоли, которые быстро приводят к сдавлению сосудов и органов средостения. Обычно лимфосаркома в отличие от метастатического рака развивается симметрично и вначале не смещает, а сдавливает органы средостения. Затем может возникать девиация трахеи, смещение пищевода, сердца. Лимфосаркомы нередко достигают больших размеров.
Больной З., 16 лет, обратился в клинику 11/Х 1991 г. с жалобами на сильную одышку, боли в груди, отечность лица и шеи. Временами отмечает удушливый кашель, после которого лицо синеет, появляется охриплость голоса. Заболел 2 месяца назад; в настоящее время симптомы болезни усилились.
Больной нормального телосложения, бледен. Небольшой цианоз губ, отечность лица, напряжение вен шеи. Температура нормальная, пульс 100 ударов в минуту. Артериальное давление 150/90 мм, венозное — 200 мм водяного столба. Гемоглобин 60%, лейкоцитов 11 200; РОЭ 36 мм в час. При перкуссии грудной клетки отмечается расширение границ сосудистого пучка, при аускультации — рассеянные сухие хрипы в легких. Границы сердца в норме, тоны глухие.
На рентгенограмме видна большая тень опухоли, с неровными контурами, занимающая переднее средостение, имеющая срединное положение. Определяется передаточная пульсация опухоли. Диагноз: лимфосаркома. 1/XI при пробной торакотомии установлено, что опухоль неоперабильна. Рентгенотерапия привела к быстрому уменьшению опухоли, но через 7 месяцев больной умер от множественных метастазов.
Гистоморфология образования средостения. Дифференциация злокачественных опухолей средостения
На третьем, последнем и самом трудном, этапе дифференциальной диагностики возникает необходимость установить гистоморфологическую природу патологического образования. Это можно сделать с помощью клинико-рентге-нологических методов исследования, но в ограниченных пределах. Дело в том, что клинические симптомы, например различных злокачественных опухолей средостения, часто бывают очень сходными. Рентгенологически же выявляются лишь внешние, достаточно грубые признаки патологических процессов, а не гистологическая сущность последних.
Рентгенологическая картина различных по гистологической структуре опухолей также нередко бывает сходной. Поэтому метод аналогии в дифференциальной диангостике часто оказывается несостоятельным. Справедливость этого диалектического положения подтверждается почти всеми нашими диагностическими ошибками, когда мы строили диагноз главным образом на учете внешнего сходства рентгенологической картины различных заболеваний.
Известно, что «в некоторых случаях даже при гистологическом исследовании при сходных морфологических признаках в препаратах нельзя поставить правильный диагноз без учета других данных, в частности, данных клиники». (Г. В. Шор).
Все это свидетельствует о больших трудностях при определении вида патологического образования с помощью клинических и рентгенологических методов исследования. Но накопленный к настоящему времени коллективный опыт, в том числе и опыт нашего института, позволяет в определенных пределах подойти к разрешению этого трудного вопроса, что имеет актуальное значение для хирургического лечения и лучевой терапии опухолей и кист средостения.
Удобства ради мы считаем целесообразным вопрос о возможности определения гистоморфологической сущности патологического процесса изложить отдельно в отношении группы злокачественных и группы доброкачественных новообразований средостения.
Дифференциация злокачественных опухолей средостения
Практика показывает, что при наличии злокачественного новообразования в средостении в первую очередь приходится проводить дифференциальную диагностику между следующими тремя заболеваниями: лимфогрануломатозом, лимфосаркомой и медиастинальной формой рака легких. Все они вместе взятые составляют, по сводным данным, 70,2% всех злокачественных опухолей средостения.
Не анализируя повторно всех клинических симптомов указанных опухолей, мы сопоставим лишь те симптомы, которые могут облегчить проведение дифференциальной диагностики.
Анализ данных показывает, что наиболее существенными отличительными признаками лимфогранулематоза по сравнению с лимфосаркомой и медиастинальной формой рака легкого являются: обычно длительное (1—2 года и более) волнообразное течение, мало выраженные и медленно нарастающие явления компрессионного синдрома, кожный зуд, характерные изменения крови.
Для лимфосаркомы и медиастинальной формы рака легкого характерно быстрое (в течение месяцев) развитие заболевания с бурно нарастающими явлениями сдавления органов средостения. Но между этими двумя процессами имеются и различия. Так, медиастинальная форма рака легкого поражает главным образом больных пожилого возраста (40—60 лет), в то время как лимфосаркома наблюдается у людей любого возраста. Кроме того, при медиастинальной форме рака легкого увеличенные периферические лимфатические узлы, как правило, единичные, очень плотные и медленно увеличивающиеся в размерах. При лимфосаркоме, наоборот, периферические лимфатические узлы, как правило, множественные (и в различных областях), быстро увеличиваются в размерах и склонны образовывать конгломераты.
Кровь в мокроте, а особенно наличие в ней опухолевых клеток обычно свидетельствуют о раковом процессе.
Метастатические поражения лимфатических узлов средостения, а также злокачественные опухоли вилочковой железы имеют очень сходную клиническую картину с лимфосаркомои и медиастинальной формой рака легкого. Но при злокачественных тимомах чаще наблюдается выпячивание как передней стенки грудной клетки, так и опухоли над рукояткой грудины.
Приведенные клинические признаки злокачественных опухолей средостения имеют немаловажное значение в трактовке рентгенологической картины этих образований.
Кисты и опухоли средостенья
Проблема диагностики и лечения опухолей средостения по-прежнему остается наиболее сложной и актуальной в клинической онкологии. Эти новообразования составляют 2-7% всех опухолей человека. В начальных стадиях опухоли средостения протекают бессимптомно или с незначительной органоспецифической симптоматикой. У 1/3 больных клиническая симптоматика отсутствует. По мере увеличения размера опухоли, давления, смещения и прорастания в соседние структуры и органы развиваются медиастинальные синдромы. Несмотря на расширение возможностей первичной и уточняющей диагностики, методик морфологической верификации опухоли, установление точного диагноза порой остается сложной задачей клинициста.
Выбор оптимальной лечебной тактики нередко вызывает значительные трудности в связи с многообразием гистологических форм новообразований, особенностями их локализации в различных отделах средостения и взаимоотношений с соседними анатомическими структурами и органами.
Хирургическая анатомия средостения (по Литтманну) - средостение является комплексом топографо-анатомически связанных органов и тканей. Сзади – позвоночный столб, спереди – грудина, с боков – медиастинальная плевра, снизу – диафрагма, кверху средостение без четких границ переходит в область шеи.
В целях облегчения определения той или иной локализации средостение разделяется в хирургии на два отдела. В верхнем средостении различают – переднюю и заднюю, в нижнем – переднюю, среднюю и заднюю части.
Граница между верхним и нижним средостением проходит на уровне 4 грудного позвонка. Границей между передней и задней частями верхнего средостения служит трахея.
В передней части располагаются – вилочковая железа, крупные вены, дуга аорты; в задней – пищевод, пограничный ствол симпатических ганглиев и грудной проток. Передняя и средняя части нижнего средостения почти полностью заняты сердцем и перикардом, перикардиальной жировой клетчаткой. Верхняя треть среднего средостения содержит следующие образования – бифуркацию трахеи с лимфатическими узлами, основной ствол и разветвления легочной артерии, восходящая часть и дуга аорты. В нижнем заднем средостении, рядом с нисходящей частью аорты, проходят те же самые образования, что и в задней части верхнего средостения.
Общие сведения об опухолях и кистах средостения
20% - опухолей средостения первичнозлокачественные. 50% при дальнейшем наблюдении из доброкачественных опухолей превращаются в злокачественные.
При увеличении размеров опухоли нарушается: дыхание, кровообращение, акт глотания.
Все опухоли средостения должны быть удалены. Лучевая терапия только при опухолях больших размеров (можно начать с нее, и при злокачественной природе – очень быстро уменьшаются).
Классификация. Мы придерживаемся классификации опухолей средостения предложенной академиком Петровским Б.В.:
- Кисты (эпидерамальные, бронхогеннные, эхинококки)
- Злокачественные новообразования:
- первичные - лимфогранулематоз, саркома, меланома;
- метастазы – саркомы, рака, меланомы и др.,
Деление опухолей средостения на злокачественные и доброкачественные является условным, так как иногда точную границу между ними провести нельзя. Например, при тератоме или тимоме вообще трудно определить границу перехода доброкачественного новообразования в злокачественное.
Клиника и диагностика
Как таковой клиники нет, состоит из синдромов:
- сдавления (зависит от органа или тканей, на которые оказывается давление);
- гипо– или гиперфункции железы, из которой развивается опухоль(миастенический синдром, гипертиреозы);
- раздражение симпатического нерва (энофтальм, птоз, миоз – триада Горнера, обусловлена атрофией позадиглазничной клетчатки).
Диагностика складывается из хорошо собранного анамнеза и рентгенологических методов исследования. Необходимо исключить образования относящиеся к сердечно-сосудистой системе – аневризма сердца, аорты.
Всем больным необходимо производить прямую и боковую рентгенографию органов груди. У ряда больных очень показательные данные удается получить путем томографии. Для более рельефного выявления различных новообразований средостения большую ценность имеет так называемая пневмомедиастинография, т.е, рентгенография после введения в клетчатку средостения воздуха или кислорода, который вводят под местной анестезией за рукоятку грудины, под мечевидным отростком или около края грудины в одном из межреберных промежутков в количестве от 500 до 1000 см 3 . При анализе пневмомедиастинограмм – или пневмомедиастинотомо-грамм, который должен быть произведен квалифицированным рентгенологом, в большинстве случаев удается достаточно точно определить локализацию, размеры и другие особенности имеющегося новообразования.
Иногда приходится прибегать к более сложным методам исследования – ангиография, азигография, торакоскопия, трансторакальная пункционная биопсия, чрезбронхиальная биопсия, медиастиноскопия, парастернальная медиастинотомия. Хотя следует сказать о том, что окончательное уточнение диагноза происходит, как правило, на операционном столе. Во время операции при всех относительно неясных случаях участок опухоли должен быть взят для экстренного гистологического исследования с целью установления ее природы и уточнения операбельности.
Злокачественные опухоли средостения
Наиболее частыми разновидностями этих опухолей являются лимфогранулематоз, лимфосаркома, ретикулосаркома , относящиеся к системным злокачественным опухолевым формам лимфоретикулеза, а также различные формы тимом, злокачественных внутригргудных и загрудинных струм.
Итак, лимфогранулематоз нередко трудно дифференцировать от лимфосаркомы и ретикулосаркомы. Согласно исследованиям Скотта, различие этих трех опухолевых форм заключается главным образом в степени дифференциации клеток. Поэтому некоторые авторы объединяют их под общим названием «лимфомы ».
У больных лифогранулематозом имеется определенная, подчас весьма сложная клиническая симптоматика, выражающаяся повышением температуры до38° и , что характерно это происходит периодически, изменениями крови с лейкоцитозом, эозинофилией и ускоренной СОЭ, нередко кожным зудом. В связи с тем, что эти симптомы у многих больных бывают выражены слабо, они не привлекают к себе должного внимания. Главным признаком, с которым приходится сталкиваться в хирургической клинике, являются рентгенологические симптомы. Компрессионный синдром развивается позже. Диагноз лифогранулематоза бывает относительно прост в тех случаях, когда наряду со средостением поражаются различные группы периферических лимфатических узлов; при поражении только медиастинальных лимфатических узлов диагноз весьма труден и просто невозможен без биопсии.
Для взятия биопсии раньше приходилось прибегать к торакотомии. В настоящее время у ряда больных материал для гистологического исследования может быть получен более простым способом – при парастренальной медиастинотомии или медиастиноскопии.
Способ парастернальной медиастинотомии состоит в следующем: разрез длиной 5 см, на высоте 2-3 реберного хряща, параллельно грудине. Субперихондрально резецируется участок одного из реберных хрящей в 2- 3 см, а также участок межреберной мышцы после ее перевязки дистальнее и центральнее места иссечения.
Способ медиастиноскопии, предложенный Карленсом, состоит в следующем: под общим наркозом делают небольшой разрез над яремной вырезкой. Затем с помощью ларингоскопа, бронхоскопа или специально сконструированнго инструмента медиастиноскопа тупо расслаивают клетчатку позади грудины и проникают в переднее средостение. Кусочки ткани лимфатических узлов или непосредственно из опухоли берут бронхоскопическими или специальными щипцами.
При гистологическом подтверждении диагноза лимфогранулематоза средостения хирургическое вмешательство обычно целесообразно при ограниченных поражениях, а при распространенных требуется удаление максимально большой части опухоли, с последующей химиолучевой терпией, так как они весьма эффективны. Ремиссия достигается почти у 95% пациентов.
Особенно эффективна лучевая терапия при лимфосаркоме средостения. У больных с лимфосаркомой опухоль иногда буквально «тает» под влиянием облучения и может даже исчезнуть совсем. Мы имеем несколько наблюдений выздоровления больных с гистологически доказанной лимфосаркомой средостения после лучевого лечения. В случаях рецидива опухоли, исходящей из лимфоидной ткани, повторное лучевое лечение гораздо менее эффективно, применение же полихимиотерапии может сопровождаться у этих больных более длительными ремиссиями.
Опухоли исходящие из зобной железы, т.е. тимуса, называют тимомами. Обычно тимомы имеют злокачественный характер. Несмотря на медленный рост, малигнизация тимом раньше или позже наступает всегда. Макроскопически тимомы представляют собой относительно большие округлые или уплощенные образования, которые на разрезе имеют так называемое бахромчатое строение. В отдельных случаях опухоль может иметь кистозный характер.
Дифференциальная диагностика между тимомами, лимфосаркомами и лимфогранулематозом весьма трудна. Другое дело когда тимомы сопровождаются клиникой миастении. При миастениях нарушается нервно-мышечная передача в результате блокады и повреждения ацетилхолиновых рецепторов постсинаптической мембраны антителами, циркулирующими в крови, что и обусловливает клинические проявления заболевания. Генерализованная миастения – нейроэндокринное аутоиммунное заболевание, характеризующееся слабостью и патологической утомляемостью поперечно-полосатой мускулатуры.
Тимомы, как правило, располагаются непосредственно за рукояткой или телом грудины и только в запущенных случаях сдавливают или смещают трахею либо пищевод. Однако сосуды средостения и особенно плечеголовные вены при тимоме все же сдавливаются, что затрудняет отток по венозной системе головы и шеи. В таких случаях лицо больного бывает цианотично, отечно, вены на шее напряжены, венозное давление повышается и может достигать 15- 20 см вод.ст. Примерно у 3% больных с тимомами опухоль располагается в нижнепереднем средостении.
Вообще, удаление вилочковой железы в сочетании с адекватной терапией ацетилхолинэстеразными препаратами (АХЭП), кортикостероидными гормонами, препаратами калия, иммунодепрессантами (азатиопирин), цитостатиками (метотрексат) при миастении позволяет добиться удовлетворительного уровня качества жизни больных.
Одним из эффективных способов является торакопневмоскопический способ с использованием видеотехники.
В хирургической клинике чаще всего приходится встречаться с доброкачественными опухолями средостения, прежде всего с так называемыми неврогенными опухолями.
Неврогенные опухоли практически оказываются у каждого пятого больного, оперированного по поводу опухоли средостения. В зависимости от гистологического строения среди неврогенных опухолей различают ганглионевриному, ганглионейробластому, невриному.
Клиника неврогенных опухолей отличается некоторыми особенностями, обусловленными тем, что опухоль исходит либо из симпатического нервного ствола, либо из межреберных нервов или из нервных корешков спинного мозга. Все симптомы мы делим на три основные группы: первая группа – это неврологические признаки: боль в груди, синдром Горнера, изменение кожи на стороне поражения, в редких случаях – парезы верхних или нижних конечностей; вторая группа симптомов обусловлена сдавлением сосудов и органов средостения; третья – деформация костей груди.
При рентгенологическом исследовании больных с неврогенными опухолями обнаруживают округлую гомогенную тень, которая имеет ровные контуры и располагается в задних отделах средостения, примыкая к позвоночнику или к задним отрезкам ребер. Она особенно хорошо контурируется после наложения пневмомедиастинума или пневмоторакса.
Существенное практическое значение имеют некоторые варианты неврогенных опухолей, обусловленные особенностями их роста. Так, некоторые опухоли имеют форму песочных часов. При этом одна часть такой опухоли располагается в позвоночном канале, а другая – в грудной полости. У ряда больных с неврогенными опухолями ввиду вовлечения в процесс симпатического ствола отмечаются различные секреторные, вазомоторные и трофические расстройства кожи, верхней половины туловища, верхней конечности, шеи, лица на стороне опухоли. В связи с этим подобных больных следует консультировать со специалистом-невропатологом.
Современное хирургическое вмешательство при неврогенных опухолях средостения очень эффективно. Операция дает минимальную летальность и сопровождается практически полным и стойким выздоровлением больных.
Другими частыми доброкачественными новообразованиями средостения являются так называемые тератоидные образования, к которым относят эпидермоидные и дермоидные кисты и тератомы.
Дермоидные кисты образуются вследствие отщепления частиц эктодермы и погружения их в средостение при слиянии кожных покровов в процессе эмбрионального формирования передних отделов грудной клетки. Практически дермоидные кисты состоят из различных тканей: соединительной, эпителия, сальных желез и т.д. Поэтому их относят к так называемым органоидным образованиям. Характерная локализация дермоидных кист – передневерхний отдел средостения. У ряда больных кисты располагаются и в нижних отделах средостения. Наиболее достоверным клиническим симптомом дермоидной кисты является откашливание больным кашицеобразных масс с примесью жира и волос, что наблюдается в связи с прорывом кисты в бронх. Этот симптом встречается примерно у 30% больных. У ряда больных отмечается выпячивание груди в области расположения опухоли. У половины больных опухоль вызывает различные нарушения со стороны сердечно-сосудистой системы: приступы стенокардии, учащение пульса, боли.
При всех дермоидных кистах и тератомах средостения показано радикальное оперативное вмешательство с удалением опухоли.
Более редкими доброкачественными новообразованиями средостения являются липомы, лимфангиомы, бронхогенные и эпителиальные кисты, целомические перикардиальные кисты. Эти новообразования, как правило, протекают доброкачественно. Но и при них в отдельных случаях может наблюдаться малигнизация со всеми вытекающими отсюда последствиями. Поэтому радикальное оперативное вмешательство рекомендуется при всех доброкачественных новообразованиях средостения.
Сосудистые новообразования средостения
Наблюдаются у 1,3-6% взрослых. В литературе сообщено не более 300 наблюдений.
- зрелые (гемангиомы, лимфангиомы, гломусные, ангиолейомиомы, гемангиоперицитомы);
- незрелые (ангиоэндотелиомы, перителиома – злокачественная перицитома, ангиосаркома).
Диагностика: помимо клинических, рентгентомографических исследований показана ангиография, пункционная тонкоигольная трансторакальная или транстрахеальная биопсия, пункционная вазография.
Лечение в основном хирургическое, некоторые авторы в случае неоперабельности применяют инъекции склерозирующих веществ – 30% раствор глюкозы, спирта с йодом, диодона.
Все операции при опухолях средостения в настоящее время производится под эндотрахеальным наркозом с мышечными релаксантами и управляемым дыханием. Основным доступом к органам средостения является переднебоковой межреберный разрез по четвертому, пятому или шестому межреберью. В отдельных случаях может быть использована срединная стренотомия, а также комбинированный доступ со стороны плевральной полости и со стороны шеи. Последний приходится изредка применять при некоторых формах внутригрудного зоба.
Послеоперационное ведение больных, оперированных по поводу новообразований средостения, не менее каких-либо специфических особенностей и является общим для торакальной хирургии.
Необходимо констатировать, что при доброкачественных опухолях средостения достижения современной анестезиологии и торакальной хирургии позволяют радикально излечивать почти всех больных. В то же время при злокачественных опухолях средостения оперативное удаление возможно относительно редко, а лучевая терапия и химиотерапия остаются малоэффективными. Чрезвычайно важно своевременно оперировать больных доброкачественными опухолями средостения. Эта тактика предотвращает переход ряда доброкачественных опухолей в злокачественные, ликвидирует опасность прогрессирующего сдавления органов и в целом значительно улучшает исходы лечения больных с различными новообразованиями средостения.
Нужно уметь определить правильный доступ:
- если опухоль в переднем средостение строго по середине, то показана стернотомия; если опухоль выступает вправо или влево, то переднебоковая торакотомия по 4 межреберью;
- в среднем средостение – боковая торакотомия в 5,6,7 межреберьях;
- в заднем средостении -–заднебоковая торакотомия в 5,6,7 межреберьях;
- при ныряющих и загрудинных струмах – шейный доступ, при внутригрудном – стернотомия.
При злокачественных опухолях средостения лечение должно быть комбинированным:
Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
МКБ-10
![Опухоли средостения]()
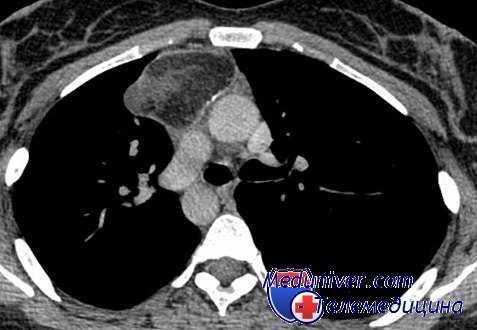
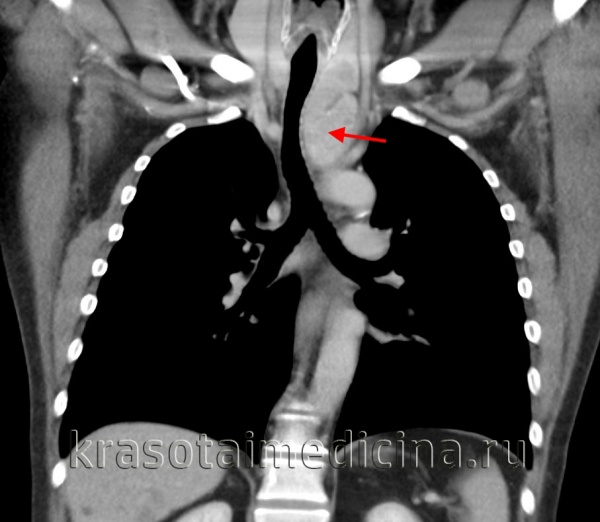
![КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.]()
![КТ органов грудной клетки. Тимома переднего верхнего средостения]()
Общие сведения
Опухоли и кисты средостения составляют 3-7% в структуре всех опухолевых процессов. Из них в 60-80% случаев выявляются доброкачественные опухоли средостения, а в 20-40% - злокачественные (рак средостения). Опухоли средостения возникают с одинаковой частотой у мужчин и у женщин, преимущественно в возрасте 20-40 лет, т. е. у наиболее социально-активной части населения.
Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
Анатомия средостения
Анатомическое пространство средостения спереди ограничено грудиной, позадигрудинной фасцией и реберными хрящами; сзади - поверхностью грудного отдела позвоночника, предпозвоночной фасцией и шейками ребер; по бокам - листками медиастинальной плевры, снизу – диафрагмой, а сверху - условной плоскостью, проходящей по верхнему краю рукоятки грудины.
В границах средостения располагаются вилочковая железа, верхние отделы верхней полой вены, дуга аорты и ее ветви, плечеголовной ствол, сонные и подключичные артерии, грудной лимфатический проток, симпатические нервы и их сплетения, ветви блуждающего нерва, фасциальные и клетчаточные образования, лимфатические узлы, пищевод, перикард, бифуркация трахеи, легочные артерии и вены и др. В средостении выделяют 3 этажа (верхний, средний, нижний) и 3 отдела (передний, средний, задний). Этажам и отделам средостения соответствует локализация новообразований, исходящих из расположенных там структур.
Классификация
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
- неврогенные новообразования (невриномы, неврофибромы, ганглионевромы, злокачественные невриномы, параганглиомы и др.)
- мезенхимальные новообразования (липомы, фибромы, лейомиомы, гемангиомы, лимфангиомы, липосаркомы, фибросаркомы, лейомиосаркомы, ангиосаркомы)
- лимфоидные новообразования (лимфогранулематоз, ретикулосаркомы, лимфосаркомы)
- дисэмбриогенетические новообразования (тератомы, внутригрудной зоб, семиномы, хорионэпителиомы)
- опухоли вилочковой железы (доброкачественные и злокачественные тимомы).
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
В верхнем средостении чаще всего обнаруживаются тимомы, лимфомы и загрудинный зоб; в переднем средостении - мезенхимальные опухоли, тимомы, лимфомы, тератомы; в среднем средостении - бронхогенные и перикардиальные кисты, лимфомы; в заднем средостении - энтерогенные кисты и неврогенные опухоли.
![КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.]()
КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.
Симптомы опухолей средостения
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
Болевой синдром
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессионный синдром
Компрессия венозных стволов, прежде всего, проявляется так называемым синдромом верхней полой вены (СВПВ), при котором нарушается отток венозной крови от головы и верхней половины туловища. Синдром ВПВ характеризуется тяжестью и шумом в голове, головной болью, болями в груди, одышкой, синюшностью и отечностью лица и грудной клетки, набуханием вен шеи, повышением центрального венозного давления. В случае сдавления трахеи и бронхов возникают кашель, одышка, стридорозное дыхание; возвратного гортанного нерва - дисфония; пищевода – дисфагия.
Специфические проявления
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Диагностика
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
- Рентгеновская диагностика. Комплексное рентгенологическое обследование в большинстве случаев позволяет четко определить локализацию, форму и размеры опухоли средостения и распространенность процесса. Обязательными исследованиями при подозрении на опухоль средостения являются рентгеноскопия грудной клетки, полипозиционная рентгенография, рентгенография пищевода. Данные рентгенологического исследования уточняются с помощью КТ грудной клетки, МРТ или МСКТ легких.
![КТ органов грудной клетки. Тимома переднего верхнего средостения]()
- Эндоскопическая диагностика. При опухолях средостения используются бронхоскопия, медиастиноскопия, видеоторакоскопия. При проведении бронхоскопии исключается бронхогенная локализация опухолей и прорастание опухолью средостения трахеи и крупных бронхов.
- Пункционная биопсия. Также в процессе исследований возможно выполнение транстрахеальной или трансбронхиальной биопсии опухоли средостения. В ряде случаев взятие образцов патологической ткани осуществляется посредством трансторакальной аспирационной или пункционной биопсии, проводимой под ультразвуковым или рентгенологическим контролем. При подозрении на лимфоидные опухоли средостения выполняется костномозговая пункция с исследованием миелограммы.
- Хирургическая биопсия. Предпочтительными способами получения материала для морфологического исследования являются медиастиноскопия и диагностическая торакоскопия, позволяющие осуществить биопсию под контролем зрения. В некоторых случаях возникает необходимость в проведении парастернальной торакотомии (медиастинотомии) для ревизии и биопсии средостения. При наличии увеличенных лимфоузлов в надключичной области проводят прескаленную биопсию.
Лечение опухолей средостения
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
1. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищик В.Г. – 2008.
Читайте также:
- Лечение сахарного диабета. Атеросклероз при сахарном диабете
- Рентгенограмма при болезни Фонга (синдроме ногтя-надколенника)
- Инфекционные болезни сердца. Эндокардиты и миокардиты
- Побочные реакции на введение антибиотиков. Токсико-аллергические реакции на антибиотики
- Диагностика осложнений клипирования аневризм мозга. Профилактика