Лимфома Беркитта глазницы: признаки, гистология, лечение, прогноз
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Лимфома Беркитта глазницы: признаки, гистология, лечение, прогноз
Лимфома Беркитта — неходжкинская лимфома, все чаще выявляемая в глазнице (1-14). Первые описания лимфомы Беркитта характеризовали ее как быстро прогрессирующую солидную лимфому с предрасположенностью к поражению нижней челюсти и органов брюшной полости у детей, проживающих в определенных районах Африки (2). В восточной Африке эта опухоль составляет приблизительно 50% всех злокачественных новообразований у детей (4).
Выделяют три отдельных формы лимфомы Беркитта: африканский тип, неафриканский (американский) тип и ассоциированный с синдромом приобретенного иммунодефицита (СПИД) тип; опухоли всех трех типов могут поражать мягкие ткани и кости глазницы и прорастать в глазное яблоко (2-14).
В серии наблюдений 1264 новообразований глазницы, описанной авторами, наблюдался лишь один случае этой опухоли (американский тип) (5).
а) Клиническая картина. При африканской форме поражение глазницы зачастую развивается вторично вследствие прорастания опухоли верхнечелюстной кости. При американской форме, как правило, поражаются лимфоузлы, костный мозг и внутренние органы. СПИД-ассоциированной форме опухоли свойственно более агрессивное течение, в основном она поражает центральную нервную систему больных СПИДом (6).
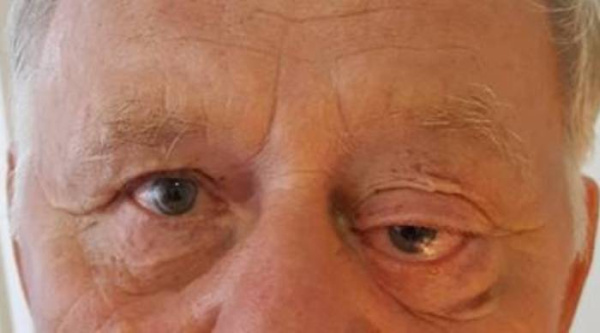
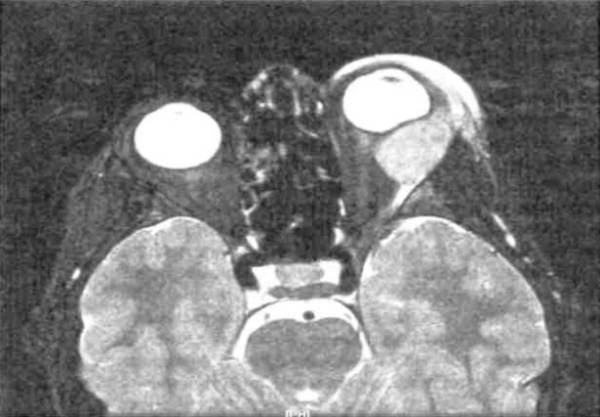
Африканская лимфома Беркитта. Массивное поражение обеих глазниц и вторичная кератопатия и изъязвление роговицы вследствие ее обнажения у ребенка-африканца. Неафриканская лимфома Беркитта. Отек век и экзофтальм справа у ребенка 26 месяцев. Аксиальная Т2-взвешенная МР-томограмма: пациент, представленный на рисунке выше; вдоль наружной стенки глазницы определяется удлиненное объемное образование. Гистологический препарат новообразования, показанного на рисунке выше: определяются пласты лимфоцитов с островками гистиоцитов (гематоксилин-эозин, х300). СПИД-ассоциированная лимфома Беркитта. Остро развившиеся отек века и экзофтальм у подростка. КТ, аксиальная проекция: пациент, представленный на рисунке выше; определяется диффузное поражение переднего отдела глазницы опухолью. Отмечен выраженный эффект химиотерапии.
б) Диагностика. Объемные образования брюшной полости и глазницы у ребенка-африканца, сопровождающиеся двусторонним или односторонним экзофтальмом и смещением глазного яблока вверх, с высокой вероятностью указывают на диагноз.
При КТ и МРТ определяется объемное образование верхней челюсти, вторично прорастающее в глазницу. При американской форме опухоли на томограммах обычно выявляются объемное образование придаточных пазух носа и вторичное прорастание опухоли в глазницу.
СПИД-ассоциированная форма опухоли поражает как мягкие ткани, так и кости глазницы (12, 13). Пациенту с подозрением на лимфому Беркитта необходимо провести системное обследование на предмет диагностики лимфом и инфекции ВИЧ.
в) Патологическая анатомия. Лимфома Беркитта представляет собой пролиферат плотно упакованных В-лимфоцтов. Рассеянные в ткани опухоли гистиоциты, содержащие фагоцитированный детрит, при микроскопии под малым увеличением формируют классическую картину «звездного неба».
В большинстве случаев удается выявить инфекцию вируса Эпштейна-Барр. Во многих случаях выявляются хромосомные аномалии, чаще всего транслокация хромосомы 8 на длинное плечо. В настоящее время становится ясным, что в патогенезе лимфомы Беркитта играет некоторую роль и вирус Эпштейна-Барр, но его значение остается неизвестным.
г) Лечение. Лечение проводится параллельно терапии системного заболевания. Обычно выполняется биопсия с одновременной попыткой циторедукции новообразования. Эта опухоль чрезвычайно чувствительна к химиотерапевтическим препаратам, в том числе к циклофосфамиду, вин-кристину, метотрексату, а также к преднизону. В некоторых случаях, когда опухоль оказывается резистентной к химиотерапии, проводится внешняя лучевая терапия (30 Гр на пораженную зону). В последние годы прогноз этого заболевания значительно улучшился.
Редактор: Искандер Милевски. Дата публикации: 29.5.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Плазмобластная лимфома глазницы: признаки, гистология, лечение, прогноз
Этот редкий вариант неходжкинской лимфомы недавно был классифицирован как диффузная В-крупноклеточная лимфома (1). Это заболевание может развиваться у пациентов с инфекцией вируса иммунодефицита человека (ВИЧ), но также может встречаться и у иммунокомпетентных пациентов.
а) Клиническая картина. Плазмобластная лимфома — редкий вариант диффузной В-крупноклеточной лимфомы, характеризуемый очень агрессивным течением и часто приводящий к смерти.
Она возникает в мягких тканях глазницы, но может распространяться в головной мозг, придаточные пазухи носа и даже в глазное яблоко. Примерно у 80% больных опухоль развивается на фоне иммунодефицита (1-4).
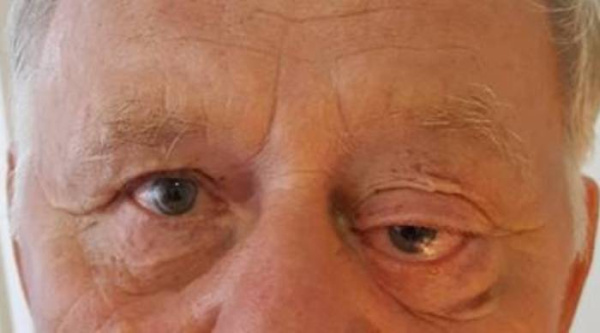
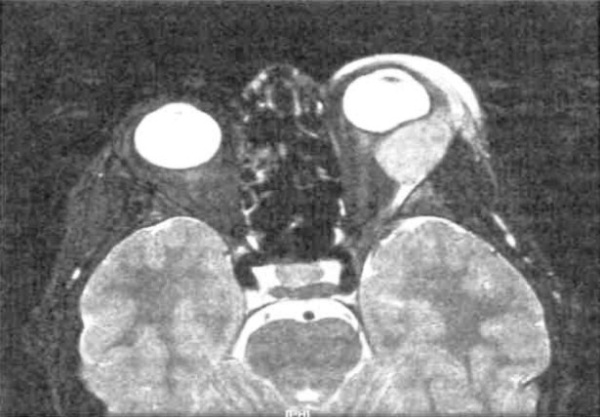
Иммунокомпетентный чернокожий американец 77 лет с быстро развившимися ухудшением зрения и объемным образованием нижнего конъюнктивального свода. Тот же пациент, что и на рисунке выше: крупное амеланотическое новообразование в нижнем своде конъюнктивы, также прорастающее в глазницу и в глазное яблоко. После энуклеации глазного яблока вместе с окружающей его опухолью глазницы оценивается распространенность злокачественного новообразования. Микропрепарат: диффузный мономорфный инфильтрат крупных плазмоцитоидных клеток и отдельных плазмобластов с примесью макрофагов, содержащих прокрашивающиеся тельца. Эти признаки вместе с результатами иммуногистохимии соответствуют картине плазмобластной лимфомы. Индус 57 лет с иммунодефицитом; наблюдается резкий отек периорбитальных тканей и заметная сухость роговицы. КТ, корональная проекция: пациент, представленный на рисунке выше; в верхней части глазницы определяется диффузное гетерогенное объемное образование, а также новообразование головного мозга. При биопсии подтверждена плазмобластная лимфома.
б) Диагностика. Подозрения относительно диагноза должны возникать у врача при наличии быстро разрастающегося объемного образования глазницы. Диагностике помогают лучевые исследования, в том числе КТ и МРТ.
Часто агрессивная лимфома является одним из предполагаемых диагнозов, но, как правило, для точной диагностики требуется биопсия, гистологические и иммуногистохимические исследования.
в) Патологическая анатомия. Плазмобластная лимфома представляет собой вариант диффузной В-крупноклеточной лимофмы, при гистологическом исследовании опухоли может наблюдаться картина «звездного неба», аналогичная картине лимфомы Беркитта.
Клетки напоминают В-иммунобласты, но экспрессируют иммунофенотип плазматических клеток. Они не имеют иммуногистохимических поверхностных маркеров и экспрессируют IgG, что указывает на их происхождение от плазмобластов (2-4).
Патогенез плазмобластной лимфомы неясен, но считается, что новообразование является производным прошедших терминальную дифференцировку постгерминальных активированных В-лимфоцитов или плазмобластов. Существует выраженная связь этой патологии с инфекцией вируса Эпштейна-Барр.
г) Лечение. Лечение плазмобластной лимфомы детально не определено, часто заболевание в короткие сроки приводит к смерти больного. При симптоматическом поражении глазницы проводятся паллиативная лучевая или химиотерапия.
Лимфома Беркитта
Лимфома Беркитта – опухоль высокой степени злокачественности, относящаяся к группе неходжкинских лимфом. Первичный очаг может локализоваться не только в лимфоузлах, но и в различных органах и тканях: в костях лицевого скелета, желудке, кишечнике, молочных железах и т. д. Характерен агрессивный местный рост и быстрое метастазирование. Лимфома Беркитта проявляется деформацией лица и костей скелета, лихорадкой, желтухой, диспепсией и неврологическими расстройствами. Диагноз выставляют на основании осмотра, данных биопсии и других исследований. Лечение – химиотерапия, лучевая терапия, хирургические операции.
Общие сведения
Лимфома Беркитта – крайне агрессивное злокачественное новообразование, преимущественно экстранодальной локализации; разновидность В-клеточных лимфом. Быстро распространяется за пределы лимфатической системы, после чего в процесс вовлекаются внутренние органы, ЦНС и костный мозг. Эндемическая форма лимфомы Беркитта составляет около 80% от общего количества случаев заболевания, спорадическая – около 20%. Эндемической формой преимущественно страдают дети, проживающие в Южной Африке и Новой Гвинее. Пик заболеваемости приходится на возраст 4-7 лет, болезнь вдвое чаще обнаруживается у мальчиков.
Спорадическая форма лимфомы Беркитта выявляется в разных странах мира, составляет чуть больше 1% от общего количества лимфом, диагностируемых в США и странах Западной Европы. Средний возраст пациентов около 30 лет, соотношение мужчин и женщин – 2,5:1. Обе формы лимфомы Беркитта нередко возникают на фоне СПИДа. Большинство пациентов инфицированы вирусом Эпштейна-Барр. В России данное заболевание практически не встречается. Лечение лимфомы Беркитта осуществляют специалисты в сфере онкологии, гематологии, отоларингологии, стоматологии, челюстно-лицевой хирургии, офтальмологии, ортопедии, гастроэнтерологии и т. д.
Этиология и патогенез
Причины развития лимфомы Беркитта точно не выяснены. Несмотря на частое сочетание данной патологии с инфицированием вирусом Эпштейна-Барр, большинство исследователей считают, что лимфома Беркитта возникает под влиянием нескольких факторов, в числе которых – низкий уровень иммунитета, контакт с канцерогенами и ионизирующая радиация. Специалисты отмечают корреляцию между уровнем социального неблагополучия региона и количеством ВЭБ-положительных лимфом Беркитта, указывая на возможную связь между неблагоприятными условиями жизни и ролью вируса Эпштейна-Барр в развитии этого заболевания.
Вирус Эпштейна-Барр относится к семейству герпесвирусов. Согласно современным представлениям, наряду с другими вирусами, входящими в это семейство, принимает участие в возникновении опухолевых клеток. Широко распространен, выявляется у половины детей и у 90-95% взрослых жителей Северной Америки. В большинстве случаев никак не проявляется. В список заболеваний, ассоциированных с этим вирусом, включают не только лимфому Беркитта, но и другие неходжскинские лимфомы, лимфогранулематоз, инфекционный мононуклеоз, герпес, рассеянный склероз, синдром хронической усталости и некоторые другие заболевания.
Вирус Эпштейна-Барр связывается с определенными рецепторами на поверхности В-лимфоцитов, выступая в роли активатора мутации. Кроме того, этот вирус изменяет В-клетки, стимулируя их постоянную пролиферацию. Ученые предполагают, что именно такие измененные клетки в последующем становятся основой для формирования первичного очага лимфомы Беркитта. Отмечено также, что мужчины, страдающие данным заболеванием, часто имеют наследственную аномалию Х-хромосомы, что обуславливает неадекватный иммунный ответ при попадании в организм вируса Эпштейна-Барр.
При эндемической форме лимфомы Беркитта очаги чаще всего выявляются в области челюсти, при спорадической – в желудке, кишечнике, поджелудочной железе, почках, яичках, яичниках, веществе мозга, мозговых оболочках, других органах и тканях. При проведении гистологического исследования лимфомы Беркитта обнаруживаются незрелые лимфоидные клетки, в ядрах которых видны мелкие зерна хроматина. Из-за большого количества липидов такие клетки слабо окрашиваются, что придает материалу характерный вид «звездного неба».
Симптомы лимфомы Беркитта
Для классического варианта лимфомы Беркитта характерно появление одного или нескольких узлов в области челюсти. Узлы быстро увеличиваются в размере, прорастают близлежащие органы и ткани, вызывая видимую деформацию лица. Лимфома Беркитта разрушает кости лицевого скелета, поражает щитовидную железу и слюнные железы, вызывает выпадение зубов, затрудняет дыхание и глотание. Появление узла сопровождается гипертермией и явлениями общей интоксикации. В последующем лимфома Беркитта метастазирует, поражая кости и центральную нервную систему, становясь причиной развития патологических переломов, деформаций конечностей и неврологических расстройств. Возможны парезы, параличи и нарушения функции тазовых органов.
При абдоминальной форме лимфомы Беркитта первично поражаются внутренние органы: желудок, поджелудочная железа, кишечник, почки и пр. Эта форма болезни отличается быстрым прогрессирующим течением и представляет значительные трудности в процессе диагностики. Клетки лимфомы Беркитта быстро распространяются по различным органам, вызывая боли в животе, диспепсию, желтуху и лихорадку. При поражении кишечника может развиваться кишечная непроходимость.
При лимфоме Беркитта также могут наблюдаться массивные кровотечения, перфорация полых органов, сдавление мочеточников с последующим нарушением функции почек и сдавление вен с тромбэмболией. При образовании крупных конгломератов в забрюшинном пространстве лимфома Беркитта может осложняться поражением позвоночника и спинного мозга с развитием нижней параплегии. Со временем опухоль метастазирует в отдаленные лимфоузлы. При этом лимфатические узлы средостения и глоточного кольца при обеих формах болезни обычно остаются интактными.
В 2% случаев первым проявлением лимфомы Беркитта становится лейкемия. При прогрессировании заболевания лейкемическая фаза возникает у каждого третьего пациента (чаще – при новообразованиях больших размеров). Вовлечение в процесс центральной нервной системы считается прогностически неблагоприятным признаком. Обычно проявляется в виде менингеальных симптомов. Поражение мозговых оболочек при лимфоме Беркитта нередко сочетается с нарушением работы черепно-мозговых нервов. Чаще всего страдают лицевой и зрительный нерв. При отсутствии лечения лимфома Беркитта быстро прогрессирует. Летальный исход наступает в течение нескольких недель или месяцев.
С учетом распространенности процесса выделяют следующие стадии лимфомы Беркитта:
- I стадия – поражается одна анатомическая область.
- IIа стадия – поражаются две смежных области.
- IIб стадия – поражается более двух областей, расположенных с одной стороны диафрагмы.
- III стадия – поражения выявляются с обеих сторон диафрагмы.
- IV стадия – в процесс вовлекается ЦНС.
Диагностика
Диагноз выставляется на основании жалоб, анамнеза, результатов внешнего осмотра и данных объективных исследований. Пациентам с подозрением на лимфому Беркитта выполняют биопсию лимфатического узла с последующим гистологическим исследованием. Назначают ИФА, РТ-ПЦР и ПЦР. Проводят рентгенографию черепа, КТ, МРТ, УЗИ внутренних органов и другие исследования для оценки поражения ЛОР-органов, органов брюшной полости, других органов и систем. По показаниям осуществляют стернальную пункцию. Дифференциальную диагностику проводят с другими злокачественными лимфомами.
Лечение лимфомы Беркитта
Основным методом лечения лимфомы Беркитта является полиохимиотерапия. Поскольку данным заболеванием чаще страдают дети, химиотерапию обычно проводят короткими курсами, чтобы уменьшить риск возникновения отсроченных токсических эффектов (нарушений роста, бесплодия, развития других злокачественных новообразований). Во всех случаях, кроме лимфомы Беркитта I стадии и состояния после радикального удаления опухоли, расположенной в брюшной полости, осуществляют профилактику поражений ЦНС с использованием метотрексата, преднизолона и цитарабина.
Химиотерапию дополняют приемом иммуномодуляторов и противовирусных средств. Назначают большие дозы интерферонов, фоскарнет и ганцикловир. Возможность применения других противовирусных препаратов для лечения лимфомы Беркитта пока находится в стадии изучения. В некоторых источниках сообщают об использовании комбинации химиотерапии и лучевой терапии, однако, исследования показывают, что облучение не повышает эффективность терапии с использованием лекарственных препаратов.
Радикальное хирургическое удаление опухоли, расположенной в брюшной полости или забрюшинном пространстве, рассматривается как вспомогательный метод лечения лимфомы Беркитта, улучшающий качество жизни пациентов, но не оказывающий влияния на прогноз. Операции при опухолях челюстей (даже сопровождающихся выраженной деформацией) не показаны из-за обильной васкуляризации лимфомы Беркитта и высокого риска развития массивного кровотечения. Иногда хороший эффект дает своевременная пересадка костного мозга.
Прогноз и профилактика
Лимфома орбиты
Лимфома орбиты – это злокачественная Т- или В-клеточная опухоль, которая располагается в зоне глазного яблока и окружающих его тканей. Развитию заболевания способствуют вирусные инфекции, дизиммунные процессы, генетические факторы и токсические влияния. Патология проявляется экзофтальмом, затруднениями при движении глазом, опущением верхнего века. Для диагностики опухоли используют УЗИ глазного яблока, КТ и МРТ орбиты, биопсию с цитологическим и иммунологическим исследованием. Лечение первичных форм проводится методом лучевой терапии, при диссеминированных вариантах используют полихимиотерапию.
МКБ-10
Орбитальные лимфомы в основном имеют неходжкинское происхождение и составляют до 4% всех экстранодулярных новообразований этого типа. Первичное поражение тканей орбиты встречается в 3 раза чаще, чем вовлечение глазницы при диссеминированной форме. К группе риска принадлежат люди старше 60 лет. Крайне редко поражение периорбитальных тканей вызвано лимфомой Ходжкина. Орбитальная лимфома распространена в современной офтальмологии, однако при ее ранней диагностике и подборе адекватной терапии могут возникать трудности, решение которых требует мультидисциплинарного подхода.
Причины
Этиологическая структура лимфомы орбиты аналогична другим вариантам злокачественных лимфопролиферативных заболеваний. Точные причины развития болезни пока не установлены. Предполагается, что для начала опухолевого процесса необходима комбинация эндогенных и экзогенных факторов риска. Наиболее значимые этиологические факторы лимфомы орбиты:
- Иммунные нарушения. Лимфопролиферативные процессы характерны для людей с первичными синдромами иммунодефицита, нелеченой ВИЧ-инфекцией. Более высокий риск заболевания среди пациентов, которые получают иммуносупрессивную терапию, перенесли операцию по трансплантации костного мозга или внутренних органов.
- Инфекции. Развитие неходжкинской лимфомы орбиты связывают с заражением вирусом Эпштейна-Барр, Т-лимфотропным вирусом 1 типа, герпесвирусом 8 типа. К группе вероятных провоцирующих факторов относят возбудителей вирусных гепатитов В и С. Большое значение имеет хроническая хламидийная инфекция органа зрения.
- Токсические воздействия. Провоцирующим фактором лимфомы могут выступать некоторые гербициды и инсектициды, промышленные отравляющие вещества. Вероятность болезни коррелирует с частотой и длительностью интоксикации, поэтому в группе риска находятся люди с профессиональными заболеваниями.
- Отягощенная наследственность. Риск злокачественной опухоли орбиты повышается у пациентов, которые имеют в геноме однонуклеотидные полиморфизмы. Предрасполагающим фактором является наличие родственников первой линии, болеющих ходжкинской или неходжкинской лимфомой.
Патогенез
В 90% случаев первичный клон опухолевых клеток развивается из нормальных В-лимфоцитов, в которых под действием разных факторов нарушаются процессы деления, и начинается неограниченный рост. Образование лимфомы связывают с рядом нарушений клеточного апоптоза, утратой контроля над дифференцировкой лимфоцитов, активацией онкогенов. Опухоль увеличивается в размерах, вытесняя здоровые ткани и вызывая компрессию структур орбиты.
Классификация
При постановке диагноза орбитальной лимфомы применяются стандартные подходы к систематизации заболевания. Неходжкинские лимфопролиферативные опухоли подразделяются на В-клеточные и Т-клеточные, что зависит от клеток-предшественников новообразования. В орбите зачастую определяются MALT-лимфомы, которые принадлежат к индолентным (вялотекущим) формам и ассоциированы со слизистыми оболочками.

Симптомы лимфомы орбиты
Большинство случаев новообразования имеют односторонний характер. Поскольку патология сопровождается разрастанием лимфоидной ткани, глазное яблоко на стороне поражения смещается наружу – возникает экзофтальм. Если лимфома орбиты расположена пристеночно, возникает боковой экзофтальм, глаз сдвигается в противоположную от очага сторону. При локализации опухоли в зоне мышечной воронки, экзофтальм имеет осевой характер.
Для лимфомы орбиты характерно постепенное нарастание экзофтальма и его умеренный характер (выступание глазного яблока в среднем на 5-6 мм). По мере роста опухоли пациенты предъявляют жалобы на затруднения при повороте глаза, невозможность полностью сомкнуть веки, сухость и чувство «песка» в глазах из-за недостаточного увлажнения конъюнктивы. Зрительная функция не страдает, однако возможно двоение в глазах и ограничение полей зрения из-за птоза века.
Изредка орбитальная лимфома имеет быстропрогрессирующее течение. В таком случае экзофтальм стремительно увеличивается, сопровождается повышением внутриглазного давления и болями в пораженном глазу. Несмыкание век вызывает кератопатию. В редких случаях наблюдается вовлечение мышц и других тканей орбиты. Такие проявления характерны для длительно существующей нелеченой лимфомы, иммунокомпрометированных групп пациентов.
Осложнения
Первичная лимфома орбиты, которая является наиболее частой формой болезни, без лечения может переходить в системное лимфопролиферативное заболевание. Спустя 10 лет от манифестации локальной лимфомы более 30% людей сталкиваются с другими формами экстранодулярного поражения. Иммуносупрессия на фоне лимфопролиферативных состояний обуславливает предрасположенность пациента к инфекционным заболеваниям, которые нередко становятся причиной смерти.
Пациенты с характерными жалобами первично обращаются к врачу-офтальмологу. При подозрении на лимфопролиферативный процесс к обследованию привлекают онколога или онкогематолога. Данные физикального осмотра при лимфоме орбиты малоинформативны: определяется экзофтальм, отек периорбитальных тканей, покраснение конъюнктивы глаза. Чтобы поставить точный диагноз, используют ряд инструментальных и лабораторных методов:
- УЗИ глаза. Эхосонография проводится на этапе первичной диагностики, чтобы определить наличие объемного новообразования, исключить другие причины внешних глазных симптомов. УЗИ не дает возможности дифференцировать разные виды опухолей, поэтому обязательно дополняется другими видами диагностики.
- КТ орбиты. На КТ-снимках лимфома орбиты имеет вид объемного образования неоднородной структуры. Опухоли бывают единичными или множественными, контуры новообразования имеют нечеткие границы. При запущенной форме болезни по данным КТ определяется разрушение костной стенки глазницы.
- МРТ орбиты. На МРТ-снимках определяются объемные новообразования неправильной формы, которые изоинтенсивны по отношению к мышцам орбиты и гиперинтенсивны относительно жировой клетчатки. Изредка визуализируется утолщение и инфильтрация глазных мышц.
- Тонкоигольная аспирационная биопсия. При цитологической диагностике биоптатов опухоли определяются атипические клетки с патологией клеточных мембран. Большинство опухолей орбиты имеют В-клеточное происхождение. Для установления типа лимфомы и выбора тактики лечения назначается иммунологическое исследование биоптатов.
- Лабораторная диагностика. Пациентам рекомендованы анализы на ВИЧ-инфекцию, вирусные гепатиты и герпесвирусы, чтобы исключить ассоциированную патологию. Всем больным лимфомами проводятся клинический и биохимический анализы крови, коагулограмма, иммунограмма.
Дифференциальная диагностика
Лимфому орбиты необходимо дифференцировать с кавернозной гемангиомой, опухолями оболочек зрительного нерва, гемангиоперицитомой, метастазами в периорбитальную зону. Обязательно исключают редкие опухоли глазницы: невриному, рабдомиосаркому. Большие трудности для практической онкологии представляет дифференциальная диагностика между лимфомой и доброкачественной гиперплазией лимфоидной ткани орбиты.

Лечение лимфомы орбиты
Консервативная терапия
Основным методом лечения является наружное облучение орбиты. Это самый результативный способ уничтожения злокачественной опухоли, который показан большинству пациентов, независимо от стадии и гистологического типа заболевания. При своевременном начале лучевой терапии удается достичь регресса симптоматики, частичного или полного восстановления подвижности глазного яблока.
В случае диссеминированной неходжкинской лимфомы, протекающей с вовлечением тканей орбиты, радиотерапию дополняют полихимиотерапией. Комбинированное высокодозное лечение признано оптимальным вариантом для достижения длительной ремиссии и улучшения отдаленного прогноза для пациента. Конкретные наименования и сочетания цитостатиков подбираются врачом-онкологом по результатам полной диагностики опухоли.
Хирургическое лечение
При единичной лимфоме небольшого размера операцией выбора является иссечение опухоли в пределах здоровых тканей. Благодаря микрохирургической технике операции во многих случаях удается сохранить зрительную функцию и эстетичный внешний вид пациента. Гигантские опухоли, занимающие большую часть глазницы, являются показанием к радикальной операции – экзентерации орбиты. Учитывая калечащий характер вмешательства, его проводят достаточно редко.
При первичной лимфоме средняя 5-летняя выживаемость составляет более 83%, что является хорошим показателем для лимфопролиферативных состояний. В этом случае прогноз для жизни и сохранности зрительной функции благоприятный. Менее оптимистичный прогноз при диссеминированных вариантах болезни. Учитывая сложность и многогранность этиопатогенеза заболевания, результативные меры профилактики пока не разработаны.
1. Особенности клинической картины злокачественной лимфомы орбиты/ А.Ф. Бровкина// Вестник офтальмологии. – 2019. – №5.
4. Злокачественные лимфомы органа зрения. Проблемы и перспективы (взгляд офтальмолога)/ Е.Е. Гришина// Современная онкология. – 2006. – №4.
Лимфома

Лимфома – это поражение иммунной системы и внутренних органов, в которых скапливаются измененные клетки, нарушающие работу тканей.
Опухоль развивается в лимфатической системе, которая помогает нам бороться с инфекциями и другими заболеваниями. Циркулирующая в ней лимфа омывает все клетки организма и доставляет в них необходимые вещества, забирая отходы. В расположенных по всей ее сети лимфатических узлах опасные вещества обезвреживаются и выводятся из организма.
Лимфосистема дополняет кровеносную и помогает жидкостям перемещаться по телу. В отличие от крови, скорость движения которой задает «насос» – сердце, лимфа медленно циркулирует самостоятельно.
Как развивается лимфома?
Онкология начинается с появления в организме всего лишь одной измененной клетки иммунной системы. Всего выделяют 2 основных их типа:
- В-лимфоциты: вырабатывают антитела – белки, защищающие организм от бактерий и вирусов. Именно в них образуется большинство лимфом.
- Т-лимфоциты, одна часть которых уничтожает микробы и неправильные клетки, а вторая – помогает повысить или замедлить активность иммунитета.
Почти все ненормальные клетки выявляются и уничтожаются нашим иммунитетом, но некоторым из них удается выжить. Они постепенно размножаются, распространяются по всему телу, создают опухоли, скапливаются во внутренних органах и нарушают их работу.
Заболевание может возникать в любой области, где находится лимфатическая ткань, основными участками которой являются:
- Лимфатические узлы – небольшие органы размером с горошину, представляющие из себя скопления клеток иммунной системы, в том числе лимфоцитов. В организме человека их более 500.
- Селезенка, расположенная под нижними ребрами на левой стороне тела. Она производит лимфоциты, хранит здоровые клетки крови и отфильтровывает поврежденные, а также разрушает микробов и чужеродные вещества.
- Костный мозг – губчатая ткань внутри определенных костей. Здесь образуются новые клетки крови, в том числе часть лимфоцитов.
- Тимус, или вилочковая железа – небольшой орган, расположенный за верхней частью грудины перед сердцем. В нем происходит созревание и развитие некоторых лимфоцитов.
- Миндалины, или гланды – скопления лимфатической ткани в задней части глотки. Эти органы помогают вырабатывать антитела – белки, не позволяющие размножаться вдыхаемым или проглатываемым микроорганизмам.
- Пищеварительный тракт: желудок, кишечник и многие другие органы также содержат лимфатическую ткань.
Лимфома – это рак?
Раком официальная медицина России и некоторых других стран называет злокачественные опухоли – опасные для жизни новообразования, которые развиваются в эпителиальных клетках, содержащихся в коже или слизистых оболочках, и выстилающих внутреннюю поверхность органов.
Лимфома – это не рак, а онкологическое заболевание. Она образуется из лимфоцитов, а ее клетки также умеют бесконтрольно делиться, накапливаться в тканях, нарушая их работу, и создавать дополнительные очаги заболевания в различных частях тела.
Типы лимфом
Врачи выделяют 2 их основных класса:
Лимфома Ходжкина, или лимфогранулематоз: чаще всего начинается в лимфатических узлах верхней части тела – на груди, шее или в подмышках. Как правило, она распространяется в различные лимфоузлы по лимфатическим сосудам, но в редких случаях на поздних стадиях проникает в кровоток и распространяется на другие части тела, такие как печень, легкие или костный мозг. Данный диагноз ставится при выявлении в организме особых клеток – Березовского-Рид-Штернберга, которые представляют из себя измененные В-лимфоциты.
К неходжкинским лимфомам относят все остальные типы заболевания – их насчитывается около 30. У каждого из них есть свои, особые признаки: расположение первичной опухоли, строение и скорость развития.
Причины развития лимфом
Врачам и ученым точно не известно, почему именно в организме человека начинает развиваться заболевание. Они знают лишь о факторах, которые повышают вероятность образования каждого из типов онкологии.
Для лимфом Ходжкина они выглядят следующим образом:
- Вирус Эпштейна – Барр, вызывающий инфекционный мононуклеоз – поражение лимфоидной ткани, включая аденоиды, печень, селезенку и лимфатические узлы. У части пациентов части вируса обнаруживаются в клетках Березовского-Рид-Штернберга, но у большинства больных его признаков нет.
- Возраст: диагноз может быть поставлен в любом возрасте, но чаще всего он встречается у 20-летних и людей старше 55.
- Пол: среди мужчин заболевание более распространено, чем среди женщин.
- Наследственность и семейный анамнез: риск повышен для братьев и сестер, а также для однояйцевых близнецов Однояйцевые близнецы развиваются из одной яйцеклетки, оплодотворенной одним сперматозоидом. Они бывают только одного пола, имеют одинаковые гены и крайне похожи внешне. обладателей лимфомы Ходжкина. Причина этого точно не известна – возможно, все дело в том, что члены одной семьи в детстве переносят одни инфекции, либо имеют общие унаследованные генные изменения, увеличивающие вероятность развития данного типа онкологии.
- Ослабленная иммунная система. Шансы получить данный диагноз возрастают у людей с ВИЧ инфекцией и нарушениями работы иммунитета, развивающимися в том числе из-за приема подавляющих его препаратов, что нередко требуется после пересадки органов.
Список таких факторов для неходжкинских лимфом выглядит иначе:
- К ним относят воздействие радиации, включая ее дозы, полученные в ходе лучевой терапии, проводимой для лечения других типов онкологии.
- Различные вещества, включая гербициды и инсектициды, убивающие сорняки и насекомых, а также химиотерапевтические препараты.
- Возраст: как правило, чем старше человек, тем выше его риски – в большинстве случаев заболевание встречается в возрасте 60+, но некоторые его виды возникают и у молодых людей.
- Сбои в работе иммунной системы – влияют на шансы возникновения всех видом лимфом.
- Некоторые вирусы могут влиять на ДНК лимфоцитов, в которой зашифрована вся информация о нашем теле, и преобразовывать их в онкологические клетки.
- Инфекции, постоянно стимулирующие иммунитет, и вынуждающие нашу естественную защиту работать в усиленном режиме, также повышают риск получения тяжелого диагноза.
- Наличие близких кровных родственников – родителей, детей, братьев или сестер с данным диагнозом также увеличивает вероятность развития заболевания.
- Некоторые исследования показали, что грудные имплантаты, особенно с шероховатой поверхностью, могут спровоцировать возникновение анапластической крупноклеточной лимфомы. Она развивается на коже, в лимфоузлах или рубцовых тканях, образовавшихся в месте разреза.
Симптомы и признаки лимфомы
Как правило, на ранних этапах данный тип онкологии никак себя не проявляет, а ее обладатель хорошо себя чувствует и не подозревает о болезни – почти все ее симптомы появляются позже, на запущенных стадиях.
Один из наиболее частых признаков – появление припухлости на шее, в подмышках, паху или над ключицей, которая представляет из себя увеличенный лимфатический узел. Обычно такое новообразование не болит, но со временем нередко увеличивается, а рядом с ним или в других областях тела появляются новые шишки.
Лимфомы, которые начинают развиваться или разрастаются в брюшной полости, способны вызвать отек или боль в животе, тошноту и рвоту. Такие ощущения возникают из-за укрупнения лимфоузлов или внутренних органов, таких как селезенка или печень, либо скопления большого количества жидкости.
Изменившаяся в размерах селезенка может давить на желудок, вызывая потерю аппетита и чувство сытости после небольшого количества пищи.
Увеличившиеся тимус Тимус, или вилочковая железа – небольшой орган, расположенный за верхней частью грудины перед сердцем. В нем происходит созревание и развитие некоторых лимфоцитов. или лимфоузлы грудной клетки могут оказывать давление на трахею, по которой воздух проходит в легкие. Это приводит к появлению кашля, затруднению дыхания, болевым ощущениям или тяжести в груди.
Поражения головного мозга способны вызывать головную боль, слабость, изменение личности, проблемы с мышлением и судороги.
Другие типы заболевания могут распространяться на окружающие головной и спинной мозг ткани, из-за чего у пациента двоится в глазах, немеет лицо и ухудшается речь.
Лимфомы кожи часто проявляются в виде зудящих красных бугорков или шишек.
Кроме того, симптомами могут быть:
Диагностика лимфомы
Большинство пациентов обращаются к врачу из-за наличия определенных признаков заболевания или плохого самочувствия.
Специалисты начинают обследование с осмотра и опроса – о семейных диагнозах, возможных факторах риска и других проблемах со здоровьем. Затем изучают лимфатические узлы и другие части тела, в которых содержится лимфатическая ткань, включая селезенку и печень. После чего назначают целый ряд исследований:
- Анализы крови: позволяют измерять уровни различных клеток в крови, обнаруживать повреждения костного мозга, оценивать работу почек и печени, а также выявлять инфекции и другие нарушения.
- Биопсия – забор частички подозрительной ткани и передача ее для исследования в лабораторию. В зависимости от течения заболевания, докторам может понадобиться биопсия лимфатических узлов, костного мозга, спинномозговой Спинномозговая жидкость омывает и защищает головной и спинной мозг. , а также плевральной – содержащейся в грудной клетке, или перитонеальной – находящейся в животе жидкости.
- Компьютерная томография, КТ– позволяет выявлять очаги заболевания в брюшной полости, тазу, груди, голове и шее.
- Магнитно-резонансная томография, МРТ – создает подробное изображение мягких тканей. Метод обычно используется для исследования спинного или головного мозга.
- Рентгенограмма – помогает обнаруживать увеличенные лимфатические узлы в области грудной клетки или в костях.
- Ультразвук, УЗИ– используется для изучения увеличенных лимфоузлов или различных органов, таких как печень, селезенка или почки.
- Позитронно-эмиссионная томография, ПЭТ – позволяет выявлять лимфомы в увеличенных лимфоузлах, даже в тех, которые выглядят нормальными на КТ. Кроме того, с ее помощью можно определить, поддается ли заболевание лечению.
В онкологическом центре «Лапино-2» проводится полная диагностика лимфомы – быстро, без очередей и потерь драгоценного времени, на самом современном оборудовании.
Наши специалисты ведут пациента «от» и «до» – от обследования до проведения любого лечения.
Стадии лимфомы
Сразу после обнаружения заболевания врачи определяют его стадию – выясняют, как далеко оно успело распространиться и какие ткани повредило. Данная информация крайне важна для специалистов, поскольку она позволяет не только понимать прогнозы пациента, но и подбирать для него самое подходящее лечение.
Стадии лимфомы Ходжкина:
I: измененные клетки обнаружены только в одной группе лимфатических узлов или одном лимфоидном органе, таком как миндалины.
II: они присутствуют в 2 или более группах лимфоузлов, расположенных по одну сторону от диафрагмы Диафрагма – это мышца, которая отделяет грудную полость от брюшной. , либо распространились из одного поврежденного лимфоузла на соседний орган.
III: клетки лимфомы есть в лимфоузлах по обе стороны диафрагмы; либо не только в лимфатических узлах над диафрагмой, но и в селезенке.
IV: заболевание распространилось по крайней мере в один орган, не входящий в лимфатическую систему, такой как печень, костный мозг или легкие.
Стадии неходжкинских лимфом:
I: измененные клетки обнаруживаются только в 1 группе лимфатических узлов или одном лимфоидном органе, например, миндалинах; либо в 1 области одного органа за пределами лимфатической системы.
II: они присутствуют в 2 или более группах лимфоузлов по 1 сторону от диафрагмы; либо в лимфатических узлах и 1 области расположенного рядом одного органа, или в еще одной группе лимфоузлов на той же стороне диафрагмы.
III: клетки лимфомы есть в лимфоузлах по обе стороны от диафрагмы; либо они присутствуют и в лимфатических узлах над диафрагмой, и в селезенке.
IV: заболевание распространилось по крайней мере в один орган, не входящий в лимфатическую систему, такой как печень, костный мозг или легкие.

Лечение лимфомы
Лечение лимфомы – задача непростая. Для ее решения требуется не один доктор, а целая команда профессионалов своего дела – химиотерапевта, радиолога, хирурга, онколога, гематолога и других.
В онкологическом центре «Лапино-2» есть все необходимые специалисты – врачи мирового уровня, которые проводят полную диагностику заболевания и любую необходимую терапию.
У нас вам не придется пересдавать анализы, переделывать исследования и задаваться вопросом «что делать дальше?». Мы полностью ведем пациента и даем ему четкий план действий, следуя которому он получает лучший результат из возможных.
Для борьбы с данным типом онкологии применяется несколько методов:
Основным из них является химиотерапия – препараты, которые уничтожают измененные клетки. Они принимаются в виде таблеток или вводятся в вену, попадают в кровоток и распространяются по всему телу. Лечение проводится циклами, каждый из которых длится несколько недель, после чего следует период отдыха, за время которого организм восстанавливается.
Трансплантация костного мозга или стволовых клеток, из которых образуются клетки крови. Процедура позволяет назначать более высокие дозы химиотерапии, иногда вместе с лучевой терапией, благодаря чему лимфома уничтожается эффективнее. Пересадка возможна не только донорского, но и своего собственного, собранного за несколько недель до вмешательства материала.
Лучевая терапия – уничтожение измененных клеток с помощью радиации. Данный метод подходит для большинства пациентов, и особенно хорошо работает, если заболевание успело поразить небольшое количество тканей. Его применяют как самостоятельно, так и в сочетании с химиотерапией.
Иммунотерапия – препараты, которые помогают собственной иммунной системе человека лучше распознавать и разрушать неправильные клетки. Существует несколько их типов, применяемых при лимфомах. К ним относят:
- моноклональные антитела – белки, разработанные для атаки определенного вещества на поверхности лимфоцитов;
- ингибиторы иммунных контрольных точек – лекарства, не позволяющие измененным клеткам маскироваться под здоровые;
- Т-клеточная терапия: изъятие из крови пациента и изменение в лаборатории иммунных клеток, их размножение и возвращение в организм, где они отыскивают и уничтожают очаги заболевания.
Хирургия: часто используется для получения образцов подозрительных тканей и определения их типа, но редко – для терапии как таковой. В редких случаях операции назначаются при поражениях селезенки или других органов, которые не входят в лимфатическую систему – например, щитовидная железа или желудок.

Прогнозы и продолжительность жизни при лимфоме
Перспективы каждого человека индивидуальны – они зависят от множества различных факторов, таких как тип заболевания, его стадия, ответ на лечение, возраст и общее состояние здоровья.
Наличие некоторых из них говорит о менее благоприятных прогнозах:
- повышенная температура, ночная потливость и снижение веса;
- высокая СОЭ – скорость оседания эритроцитов Эритроциты – это клетки крови, которые доставляют кислород к тканям и органам. – от 50 у людей с вышеперечисленными симптомами, и более 30 у всех остальных;
- возраст старше 45 лет;
- мужской пол;
- высокий уровень лейкоцитов Лейкоциты – это клетки крови, основной задачей которых является борьба с инфекциями. – более 15 тысяч;
- уровень гемоглобина Гемоглобин – это белок клеток крови, переносящий по телу железо. Он удерживает кислород, необходимый для работы всех тканей. ниже 10,5;
- низкий уровень альбумина Альбумин – это белок крови, который переносит различные химические соединения и участвует в обмене веществ. в крови – менее 4.
Для составления примерных прогнозов врачи используют специальный термин – «пятилетняя выживаемость». Это статистический показатель, который ничего не говорит о шансах конкретного человека. Он показывает только количество людей с определенным типом заболевания на конкретной стадии, остающихся в живых спустя 5 или более лет с момента постановки диагноза.
У пациентов с лимфомой Ходжкина эта цифра выглядит следующим образом:
- На локализованном этапе, пока онкология присутствует только в одной группе лимфатических узлов, в одном лимфоидным органе или ткани за пределами лимфатической системы – она составляет примерно 91%.
- На региональном, при повреждении расположенных рядом с лимфоузлами структур, двух или более групп лимфатических узло, находящихся по одну сторону от диафрагмы – около 94%.
- При распространении заболевания на другие части тела, такие как легкие, печень или костный мозг, либо на лимфоузлы ниже и выше диафрагмы – 81%.
Для пациентов с различными видами неходжкинских лимфом – диффузной В-крупноклеточной Диффузная В-крупноклеточная лимфома – это целая группа опухолей лимфатической системы, которая развивается из В-клеток вилочковой железы, или тимуса. и фолликулярной Фолликулярная лимфома – самая распространенная из медленно растущих типов заболевания, она составляет 20-30% от всех впервые диагностированных неходжкинских лимфом. она составляет 73% и 96%, 73% и 90%, 57% и 85% соответственно.
Читайте также:
- Дифференциальный диагноз и лечение вирилизирующей гиперплазии коры надпочечников
- Гормональные нарушения и развитие атеросклероза. Подагра, наследственность в развитии атеросклероза.
- Минералокортикоидная функция надпочечников. Эффекты гипотиазида
- Опрос при эпилепсии. Анамнез при эпилепсии
- Лучевая диагностика муцинозной кистозной опухоли поджелудочной железы
