Лучевая диагностика муцинозной кистозной опухоли поджелудочной железы
Добавил пользователь Cypher Обновлено: 28.01.2026
КТ, МРТ, УЗИ признаки муцинозной кистозной опухоли поджелудочной железы
а) Терминология:
1. Синонимы:
• Муцинозная кистозная опухоль, муцинозная макрокистозная опухоль (или аденома), муцинозная цистаденома или цистаденокарцинома
2. Определение:
• Одно- или многокамерная опухоль поджелудочной железы, состоящая из крупных кист, содержащих муцин
• Муцинозная кистозная опухоль, как и внутрипротоковая папиллярная муцинозная опухоль (ВПМО), относится к группе муцинозных опухолей поджелудочной железы
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Одно- или многокамерное инкапсулированное кистозное образование хвоста ПЖ с перегородками и толстой стенкой
• Локализация:
о Чаще всего - хвост поджелудочной железы
о Единичное образование (не мультифокальное, как ВПМО)
• Размер:
о 2-12 см в диаметре:
- Музинозная кистозная опухоль обычно больше в размерах, чем серозная цистаденома или ВПМО
о Размер опухоли является прогностическим фактором ее биологического характера:
- В последних сериях наблюдений образования размером • Морфология:
о Форма чаще всего округлая или вытянутая; в некоторых случаях кистозное новообразование может быть плохо структурированным или иметь неправильную форму
(Слева) На аксиальной КТ с контрастным усилением у женщины 38 лет определяется большое кистозное образование сложной структуры, с множественными перегородками и узлом в стенке, накапливающим контраст. Образование исходит из хвоста поджелудочной железы, обладает экзофитным ростом, распространяясь в каудальном направлении.
(Справа) На корональной КТ с контрастным усилением у этой же пациентки определяется объемное образование большого размера с множественными перегородками и узлом в стенке, накапливающим контраст. Было выполнено оперативное вмешательство, при исследовании резектата подтвердилась муцинозная кистозная опухоль высокой степени дисплазии. (Слева) На аксиальной КТ с контрастным усилением у женщины 34 лет визуализируется простая однокамерная киста в хвосте поджелудочной железы. Было выполнено оперативное вмешательство, подтвердилась муцинозная кистозная опухоль низкой степени дисплазии. Стенка не утолщена, узлы в стенке отсутствуют, что не позволяет заподозрить злокачественную опухоль.
(Справа) На аксиальной КТ с контрастным усилением визуализируется большое кистозное образование в теле поджелудочной железы, разделенное перегородками на крупные камеры. Обратите также внимание на периферическое обызвествление и мягкотканный узел в стенке. Эти изменения являются классическими признаками муцинозной кистозной опухоли. (Слева) На аксиальной КТ с контрастным усилением у женщины 61 года определяется кистозное образование в хвосте поджелудочной железы с грубыми обызвествлениями в стенке.
(Справа) На аксиальной Т2 взвешенной томограмме у этой же пациентки лучше видны перегородки внутри кисты, заполненной содержимым с сигналом высокой интенсивности. Была выполнена операция, подтвердилась муцинозная кистозная опухоль низкой степени дисплазии.
4. УЗИ признаки муцинозной кистозной опухоли поджелудочной железы:
• Серошкальное исследование:
о Многокамерное кистозное образование с эхогенными перегородками:
- Часто в сочетании с утолщением стенки, возможно, с наличием узлов
о Может также выглядеть как однокамерное анэхогенное образование
5. Рекомендации по визуализации:
• КТ с контрастным усилением или МРТ
(Слева) На аксиальной КТ с контрастным усилением у женщины 34 лет в хвосте поджелудочной железы визуализируется киста, выглядящая простой. Усложнения ее внутренней структуры не определяется.
(Справа) На аксиальной Т1 взвешенной томограмме у этой же пациентки в кисте определяются продукты распада крови с гиперинтенсивным сигналом, располагающиеся слоем внутри кисты. Тем не менее, кровоизлияние в муцинозную кистозную опухоль не является ее типичным признаком. (Слева) На корональной КТ с контрастным усилением (объемный рендеринг) в поджелудочной железе визуализируется кистозное образование с кальцинатами по периферии в виде «ободка». Кальцинаты наблюдаются только лишь в (приблизительно) 16% муцинозных кистозных опухолей.
(Справа) На аксиальной КТ с контрастным усилением в хвосте поджелудочной железы определяется большое кистозное образование сложной структуры с множественными перегородками внутри и солидными узлами в стенке. Сложная структура опухоли крайне подозрительна на злокачественное новообразование, которое и было подтверждено после оперативного лечения (была обнаружена муцинозная кистозная опухоль с очагами инвазивного рака). (Слева) На аксиальной Т2 взвешенной МР томограмме с жироподавлением в хвосте поджелудочной железы визуализируется крупное кистозное образование с многочисленными камерами, содержимое которых имеет сигнал высокой интенсивности.
(Справа) На аксиальной Т2 взвешенной МР томограмме у этого же пациента в образовании определяется дебрис (виден уровень «жидкость-жидкость»), который, скорее всего, обусловлен давним кровоизлиянием или представляет собой белок. Была выполнена резекция, при исследовании образца подтвердилась муцинозная кистозная опухоль с очагами инвазивного рака.
в) Дифференциальная диагностика муцинозной кистозной опухоли поджелудочной железы:
2. Серозная цистаденома поджелудочной железы:
• Кистозное образование с четкими бугристыми контурами, чаще всего возникающее в головке поджелудочной железы
• Типичная цистаденома: «микрокистозная» опухоль (в виде «губки») с множеством кист, разделенных тонкими перегородками, и центральным рубцом с обызвествлениями:
о Кальцинаты обнаруживаются чаще в серозных, чем в муцинозных опухолях ПЖ (38% и 16% соответственно)
• Макрокистозный, олигокистозный и унилокулярный варианты серозной цистаденомы сложно отличить от муцинозной кистозной опухоли:
о Утолщение стенки и наличие узлов нетипично для серозной цистаденомы
3. Внутрипротоковая папиллярная муцинозная опухоль (ВПМО) поджелудочной железы:
• Муцин-продуцирующая опухоль, подразделяющаяся на три типа в зависимости от риска злокачественности:
о ВПМО боковых ветвей протока поджелудочной железы (ППЖ): риск инвазивной злокачественной опухоли составляет 17%
о ВПМО главного протока поджелудочной железы (ГППЖ): риск злокачественности наивысший (58%)
о ВПМО сочетанного типа (боковых ветвей и главного протока поджелудочной железы (ГППЖ)): прогноз аналогичен таковому для ВПМО главного протока поджелудочной железы (ГППЖ)
• ВПМО боковых ветвей или комбинированного типа: киста, сообщающаяся с ППЖ, возможно, с узлами, перегородками и кальцинатами
4. Кистозная нейроэндокринная опухоль поджелудочной железы:
• Кистозные нейроэндокринные опухоли обычно не продуцируют инсулин и не связаны с каким-либо синдромом
• Не приводят к расширению протока поджелудочной железы (ППЖ) или атрофии железы:
о Признаком кистозных нейроэндокринных опухолей, позволяющим отличить их от внутрипротоковой папиллярной муцинозной опухоли или муцинозной кистозной опухоли, является периферическое контрастное усиление на КТ или МРТ
5. Эпителиальная (истинная) киста поджелудочной железы:
• Истинные кисты обычно являются множественными, имеют небольшой размер, не накапливают контраст, не приводят к расширению панкреатического протока
• Истинные кисты встречаются редко и в большинстве случаев обнаруживаются у пациентов с болезнью Гиппеля-Линдау и аутосомно-доминантной поликистозной болезнью почек
6. Лимфангиома (киста брыжейки):
• Киста, имеющая плотность воды, с практически неразличимой стенкой и тонкими перегородками внутри
• Может вплотную прилежать к поджелудочной железе, имитируя ее кистозное новообразование
7. Лимфоэпителиальная киста:
• Редкое доброкачественное кистозное образование, которое может вплотную прилежать к ПЖ и пролабировать в нее, имитируя кисту
• Киста хорошо отграничена от окружающих тканей, имеет плотность воды
• Может быть как одно-, так и многокамерной, с перегородками и включениями жировой плотности или без таковых
(Слева) На аксиальной КТ с контрастным усилением у женщины 33 лет в хвосте поджелудочной железы определяется кистозное образование с перегородками внутри. В стенке кисты визуализируется солитарный узел. Была выполнена резекция, при исследовании образца подтвердилась доброкачественная муцинозная кистозная опухоль без признаков аденокарциномы.
(Справа) На аксиальной КТ с контрастным усилением в теле поджелудочной железы визуализируется большое кистозное образование сложной структуры с мягкотканным компонентом внутри, накапливающими контраст.. Была выполнена биопсия кисты под контролем эндоскопической ультрасонографии, подтвердилась муцинозная аденокарцинома. (Слева) На аксиальной КТ с контрастным усилением, выполненной мужчине 50 лет с жалобами на боль в животе без четкой локализации, в области тела и хвоста поджелудочной железы визуализируется большое кистозное образование со сложной структурой. Обратите внимание на перегородку и крупные камеры внутри образования.
(Справа) Макропрепарат полученный у этого же пациента: объемное образование с толстыми перегородками, заполненное муцинозной жидкостью. При гистологическом исследовании обнаружилась клеточная атипия и образование было расценено как опухоль низкой степени злокачественности. (Слева) На аксиальной КТ с контрастным усилением в хвосте поджелудочной железы определяется кистозная муцинозная опухоль с очаговыми обызвествлениями, состоящая из небольшого количества крупных камер, разделенных перегородками.
(Справа) На корональной МРХПГ в хвосте поджелудочной железы определяется кистозная муцинозная опухоль разделенная перегородками на несколько камер. Панкреатический проток смещен, но в остальном выглядит нормальным.
г) Патология:
1. Общая характеристика:
• Клинические проявления и патогистологические признаки идентичны таковым для опухолей билиарной системы, яичников, а также внутрипротоковой папиллярной муцинозной опухоли:
о Классификация ВОЗ акцентирует внимание на наличие стромы овариального типа, выстилающей кисту, как ключевой диагностический признак муцинозной папиллярной опухоли
2. Макроскопические и хирургические особенности:
• Объемное образование большого размера с толстой фиброзной капсулой
• Имеет округлую форму, ровные (изредка бугристые) края
• На срезе видны большие многокамерные/однокамерные кисты:
о Отдельные кисты могут иметь размер больше двух сантиметров, перегородки между ними тоньше двух миллиметров
• Полость кисты может быть заполнена вязким содержимым слизистого характера и прозрачной или кровянистой жидкостью
• Солидные участки, выбухающие внутрь опухоли, являются признаком инвазивного злокачественного новообразования
д) Клинические особенности:
1. Проявления муцинозной кистозной опухоли поджелудочной железы:
• Наиболее частые признаки/симптомы:
о В большинстве случаев муцинозные кистозные опухоли протекают бессимптомно и обнаруживаются случайно
о Могут проявляться болью в эпигастрии, рецидивирующим панкреатитом (10%), наличием пальпируемого объемного образования (12%), или признаками объемного воздействия на расположенные поблизости структуры (обструкция кишечника, обструкция выходного отдела желудка, желтуха)
о Редко проявляются местной инвазией и отдаленным метастазированием
о Очень редко приводят к системным проявлениям, обусловленным продукцией опухолью гастрина или иных гормонов
• Лабораторные данные:
о ↑ уровня РЭА в сыворотке крови и в содержимом кисты о ↑ уровня СА 19-9 (в 80% случаев) и СА 72-4 в содержимом кисты
о Низкий уровень амилазы
• Инвазивный рак и неизмененный эпителий могут наблюдаться в одной и той же опухоли, что делает биопсию ненадежной; отрицательный результат не исключает наличие злокачественного новообразования
• Диагноз устанавливается на основании предоперационных данных КТ и МРТ, эндоскопического УЗИ и цитологического исследования содержимого кисты, полученного путем аспирации, а также определения уровня онкомаркеров в нем; результатов послеоперационного гистологического исследования
2. Демография:
• Возраст:
о Средний возраст: 50 лет (варьирует в пределах 20-95 лет)
- В 50% случаев опухоль возникает между 40 и 60 годами
• Пол:
о М:Ж=1:99
о Т.к. кистозная муцинозная опухоль обнаруживается преимущественно у женщин среднего возраста, ее называют «опухолью матерей»
• Эпидемиология:
о Встречается не так часто по сравнению с ВПМО и серозной цистаденомой
о Обнаруживается в 25% всех удаленных кист поджелудочной железы
3. Течение и прогноз:
• Рассматривается как предзлокачественное состояние или явная злокачественная опухоль:
о Изменения могут варьировать от аденомы до инвазивного рака, в зависимости от степени выраженности атипии
о Злокачественные муцинозные кистозные опухоли содержат клетки высокой степени дисплазии или очаги инвазивного рака
о Даже доброкачественные кистозные муцинозные опухоли могут злокачественно перерождаться и рассматриваются как предзлокачественное состояние
• Общая пятилетняя выживаемость пациентов с доброкачественными муцинозными кистозными опухолями составляет 98%, и 62% в случае дисплазии высокой степени выраженности или инвазивного рака
• Важнейшие факторы риска инвазивной злокачественной опухоли:
о Пожилой возраст, большой размер опухоли, наличие узлов в стенке, утолщение стенки, периферические обызвествления, наличие симптоматики (боль, признаки панкреатита и т.д.), ↑ уровня ракового эмбрионального антигена и СА 19-9
• Прогноз при полном удалении доброкачественной муцинозной кистозной опухоли благоприятный, риск рецидива очень низкий
• Прогноз при неполной резекции, марсупиализации или дренировании неблагоприятный
4. Лечение:
• Традиционно все муцинозные кистозные опухоли полностью удаляются хирургическим путем (обычно выполняется дистальная резекция поджелудочной железы (ПЖ) и спленэктомия):
о У пациентов, которым противопоказана операция, возможна выжидательная тактика (серия контрольных лучевых исследований через короткий промежуток времени)
• После полного удаления доброкачественной кистозной муцинозной опухоли не требуется дальнейшего лечения или наблюдения
е) Диагностическая памятка. Следует учесть:
• Дифференциальная диагностика муцинозной кистозной опухоли и других кистозных новообразований поджелудочной железы может быть невозможна на основании только лишь КТ или МРТ
ж) Список использованной литературы:
1. Park JW et al: Mucinous cystic neoplasm of the pancreas: is surgical resection recommended for all surgically fit patients? Pancreatology. 14(2): 131-6, 2014
Лучевая диагностика муцинозной кистозной опухоли поджелудочной железы
а) Терминология:
1. Сокращения:
• Муцинозная кистозная опухоль поджелудочной железы (mucinous cystic neoplasm - MCN)
2. Синонимы:
• Муцинозное кистозное новообразование поджелудочной железы
• Муцинозная цистаденома/цистаденокарцинома
• Макроцитарная цистаденома/цистаденокарцинома
• Макроцитарная аденома
3. Определения:
• Кистозное разделенное перегородками новообразование, образованное муцин-продуцирующим эпителием и характерной стромой овариального типа, по степени злокачественности варьирующее от потенциально злокачественных новообразований до инвазивной карциномы
1. Общая характеристика:
• Основные диагностические признаки:
о Толстостенное многокамерное кистозное образование, разделенное внутренними перегородками, и, иногда, имеющее узловатую стенку
• Локализация:
о Тело и хвост поджелудочной железы (чаще)
• Размер:
о Диаметр варьирует от 2 см до > 10 см
о Средний размер 8,7 см
2. УЗИ при муцинозной кистозной опухоли поджелудочной железы:
• УЗИ в черно-белом режиме:
о Четко отграниченное анэхогенное или гипоэхогенное образование, обычно локализующееся в теле или хвосте поджелудочной железы
о Однокамерное или многокамерное с эхогенными перегородками:
- Содержимое кисты может быть анэхогенным или эхогенным, содержать детрит ± солидный компонент
о Не сообщается с системой протоков поджелудочной железы
о Может содержать кальцинаты
о Узловатость стенки указывает на злокачественность новообразования:
- При малигнизации: возможна лимфаденопатия ± толстостенные кистозные новообразования печени
• Цветовая допплерография:
о Новообразование со слабо развитой сосудистой сетью
о Может окружать селезеночную вену или смещать близлежащие сосуды
• Изменения при УЗИ неспецифичны, необходимо дальнейшее обследование - КТ или МРТ
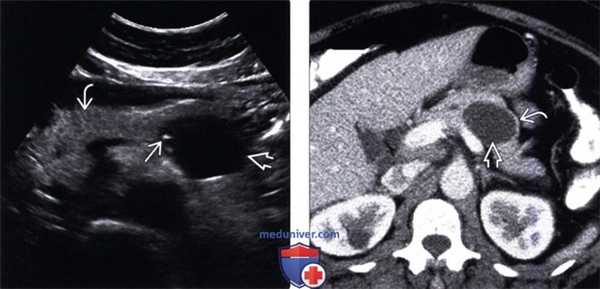
(Левый) На поперечном УЗ срезе брюшной полости в теле поджелудочной железы определяется четко отграниченное анэхогенное кистозное новообразование с единичными периферическими гиперэхогенными очагами. Обратите внимание на неизмененную поджелудочную железу.
(Правый) При КТ с контрастным усилением на аналогичной аксиальной томограмме в теле поджелудочной железы визуализируется кистозное образование овальной формы с контрастной капсулой. Внутри образования имеются перегородки, невидимые на КТ.
3. КТ при муцинозной кистозной опухоли поджелудочной железы:
• КТ с контрастным усилением:
о Хорошо отграниченное образование с ровными контурами
о Однокамерное или многокамерное кистозное новообразование с низким коэффициентом ослабления:
- Многокамерные образования обычно содержат до шести кистозных компонентов
- Каждое размером > 2 см
о Может наблюдаться кальциноз-перегородок или периферический криволинейный
о Контрастирование стенки кисты, интрамуральных узлов и внутренних перегородок
о Симптомы, указывающие на малигнизацию:
- Солидные интрамуральные узлы
- Толстые перегородки
- Утолщение стенки
5. Другие методы исследования:
• Эндоскопическое УЗИ:
о Высокое пространственное разрешение; возможно выявление внутренних перегородок, интрамуральных узлов и оценка толщины стенки
о Может использоваться как метод контроля при аспирации жидкости и биопсии солидного компонента, тем самым повышая диагностическую точность этих манипуляций по сравнению с КТ и МРТ
- Содержимое кисты:
Высокий уровень ракового эмбрионального антигена (СЕА) (Низкий уровень амилазы (хотя может быть повышен)
При наличии злокачественной опухоли высокий уровень онкомаркера СА 19.9
Положительная окраска на муцин
6. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о КТ или МРТ:
- Обеспечивают точную характеристику морфологии кисты
о Эндоскопическое УЗИ:
- Инвазивная методика
- Часто выполняется в комбинации с аспирацией жидкого содержимого кисты для уточнения диагноза
• Рекомендации по методике проведения исследования:
о КТ или МРТ следует выполнять с контрастным усилением:
- Двухфазный протокол исследования поджелудочной железы (поздняя артериальная и воротно-венозная фазы)
- Повышается детализация особенностей морфологии, в том числе внутренних перегородок и интрамуральных узлов
о МР холангиопанкреатография:
- Позволяет уточнять взаимоотношения новообразования и протока поджелудочной железы
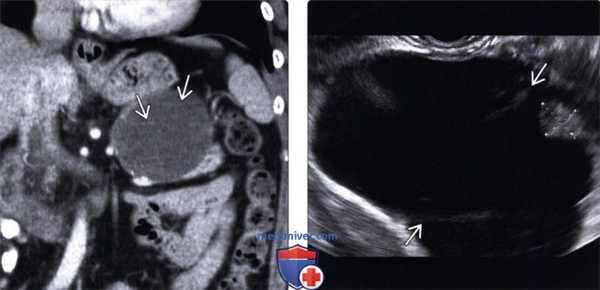
(Левый) При КТ с контрастным усилением на корональной томограмме в хвосте поджелудочной железы визуализируется четко отграниченное округлое кистозное образование с плохо различимыми внутренними перегородками.
(Правый) При эндоскопическом УЗИ в той же зоне выявлено крупное кистозное образование с внутренними перегородками и мелким интрамуральным узлом (метки измерителя), не видимыми при КТ.
1. Псевдокиста:
• Однокамерная анэхогенная или гипоэхогенная киста без перегородок и солидного компонента
• Могут определяться соустья с протоком поджелудочной железы
• Инфильтрация перипанкреатической жировой клетчатки
• Анамнез болезни отягощен по панкреатиту
2. Внутрипротоковая папиллярная муцинозная опухоль:
• Опухоль ветви протока: скопления мелких кист по типу виноградной грозди
• Сообщается с протоком поджелудочной железы
• Как правило, локализуется в головке или крючковидном отростке поджелудочной железы
3. Макрокистозный вариант серозной цистаденомы:
• Однокамерное кистозное новообразование, обычно локализующееся в головке поджелудочной железы
• Обычно обладает более тонкой неконтрастной трудно визуализируемой стенкой
4. Солидная псевдопапиллярная опухоль (solid pseudopapillary tumor — SPN):
• Крупное солидное и гетерогенно кистозное образование, обычно локализующееся в хвосте поджелудочной железы
• Кровоизлияние в ткань опухоли более характерно для солидной псевдопапиллярной опухоли; при муцинозной кистозной опухоли кровоизлияния наблюдаются редко
• Как правило, развивается у молодых женщин
5. Кистозная нейроэндокринная опухоль поджелудочной железы:
• Богато васкуляризованное образование, содержащее неконтрастные кистозные/некротические компоненты
• Могут быть множественными
• Может развиваться метастатическое поражение печени
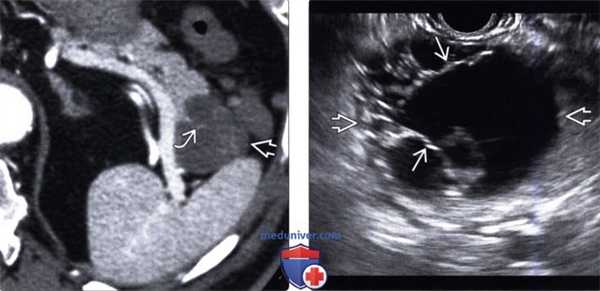
(Левый) При КТ с контрастным усилением на аксиальной томограмме в хвосте поджелудочной железы определяется четко отграниченное округлое кистозное образование с контрастными плохо различимыми внутренними перегородками.
(Правый) При эндоскопическом УЗИ в хвосте поджелудочной железы выявлено четко отграниченное многокамерное кистозное новообразование с внутренними перегородками.
1. Классификация муцинозной кистозной опухоли поджелудочной железы:
• Опухоли этой группы включают в себя:
о Доброкачественная муцинозная цистаденома (72%)
о Пограничная муцинозная кистозная опухоль (10,5%)
о Муцинозная кистозная опухоль с карциномой in situ (5,5%)
о Муцинозная цистаденокарцинома (12%)
• Любая опухоль этой группы может перерождаться в инвазивную карциному
2. Макроскопические и хирургические особенности:
• Крупное образование с толстой фиброзной капсулой
• Муцин-содержащая кистозная полость:
о Может быть заполнена густой слизистой/прозрачной/зеленой/с примесью крови жидкостью
• Не сообщается с протоком поджелудочной железы
• В полость опухоли могут пролабировать солидные папиллярные выросты
3. Микроскопия:
• Кисты выстланы цилиндрическим муцин-продуцирующим эпителием на стромальном каркасе овариального типа:
о Строма овариального типа отличает муцинозную кистозную опухоль от внутрипротоковой папиллярной муцинозной опухоли (intraductal papillary mucinous neoplasm-IPMN), источником которой является строма протоков
• По степени злокачественности эпителий варьирует от доброкачественного до карциномы:
о В одном новообразовании зоны доброкачественных клеток могут соседствовать с участками ткани инвазивной карциномы
о По этой причине результаты биопсии, выполненной с целью дифференцировки доброкачественной опухоли от злокачественной, недостоверны
1. Проявления муцинозной кистозной опухоли поджелудочной железы:
• Наиболее частые жалобы/симптомы:
о Зачастую бессимптомна
о Может проявляться болями в эпигастрии, наличием пальпируемого образования или припухлости
2. Демография:
• Возраст:
о Средний возраст: 50 лет
о Возрастные рамки: 20-82 лет
• Пол:
о М:Ж=1:20
3. Эпидемиология:
о 10% кистозных опухолей поджелудочной железы о 1 % новообразований поджелудочной железы
4. Течение и прогноз:
• Неизбежно перерождается в цистаденокарциному
• При отсутствии инвазивной карциномы резекция приводит к излечению
• Риск рецидива 0%
• При инвазивной муцинозной кистозной опухоли пятилетняя выживаемость составляет 75%
5. Лечение муцинозной кистозной опухоли поджелудочной железы:
• Все опухоли этой группы считаются хирургической патологией:
о Обычно встречаются в группе более молодых пациентов, отказ от операции требует регулярного выполнения дорогостоящих лучевых исследований высокого разрешения влечение многих лет
о Кроме того, лучевая диагностика и биопсия не позволяют достоверно исключить наличие инвазивного компонента
о Даже при доброкачественных новообразованиях имеется риск их озлокачествления
• Опухоли о Возможно выполнение лапароскопического вмешательства
о Возможно выполнение резекций с сохранением паренхимы (например, средней панкреатэктомии) и дистальной панкреатэктомии с сохранением селезенки
• Наблюдение показано престарелым ослабленным неоперабельным пациентам
е) Диагностическая памятка:
1. Следует учесть:
• Необходимо дифференцировать от других кистозных новообразований поджелудочной железы
• В качестве дополнительных методов исследования выполняются эндоскопическое УЗИ и аспирация содержимого кисты
2. Советы по интерпретации изображений:
• Крупное округлое солитарное имеющее капсулу одно- или многокамерное кистозное объемное образование с контрастными стенкой и внутренними перегородками
ж) Список использованной литературы:
1. Khashab МА et al: Should we do EUS/FNA on patients with pancreatic cysts? The incremental diagnostic yield of EUS over CT/MRI for prediction of cystic neoplasms. Pancreas. 42(4):71 7-21, 2013
2. Sahani DV et al: Diagnosis and management of cystic pancreatic lesions. AJR Am J Roentgenol. 200(2):343-54, 2013
3. Dewhurst CE et al: Cystic tumors of the pancreas: imaging and management. Radiol Clin North Am. 50(3):467-86, 2012
4. Tanaka M et al: International consensus guidelines 2012 for the management of IPMN and MCN of the pancreas. Pancreatology. 12(3): 183-97, 2012
5. Sakorafas GH et al: Primary pancreatic cystic neoplasms revisited: part II. Mucinous cystic neoplasms. Surg Oncol. 20(2):e93-101, 2011
6. Reddy RP et al: Pancreatic mucinous cystic neoplasm defined by ovarian stroma: demographics, clinical features, and prevalence of cancer. Clin Gastroenterol Hepatol. 2(11):1026-31, 2004
Лучевая диагностика внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы
а) Терминология:
1. Сокращения:
• Внутрипротоковая папиллярная муцинозная опухоль (intraductal papillary mucinous neoplasm-IPMN)
2. Синонимы:
• Внутрипротоковое папиллярное муцинозное новообразование, протоковая эктатическая муцинозная цистаденома, муцинозная гиперсекреторная опухоль, муцин-продуцирующая опухоль
3. Определения:
• Кистозное новообразование поджелудочной железы, развивающееся из муцин-продуцирующего эпителия главного протока поджелудочной железы и/или его боковых ветвей, характеризующаяся вариабельным злокачественным потенциалом
1. Общая характеристика:
• Основные диагностические признаки:
о Резко расширенный главный проток поджелудочной железы при отсутствии обтурирующего объемного образования
о Кистозное новообразование головки или крючковидного отростка поджелудочной железы с мелкими кистозными полостями, сообщающееся с главным протоком поджелудочной железы
• Локализация:
о Как правило, в головке/крючковидном отростке железы
о Может быть множественным (21-40%); примерно в 20% случаев поражает всю поджелудочную железу
• Размеры:
о Кисты боковых ветвей обычно имеют размеры 0,5-2,0 см; могут вырастать > 3 см
• Морфология:
о Опухоли главного панкреатического протока: расширение главного протока (> 5 мм); отсутствует причина обструкции
о Опухоль боковой ветви протока: мультикистозное новообразование, сообщающееся с главным панкреатическим протоком
о Смешанный тип: признаки обоих типов опухолей
2. УЗИ при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Опухоль главного панкреатического протока: расширенный проток может содержать источники низкоинтенсивных эхосигналов (муцин или интрамуральные узлы)
• Опухоль боковой ветви протока: анэхогенное или гипоэхогенное кистозное образование ± перегородки; может определяться соустье с протоком железы и его расширение
(Левый) На поперечном косом УЗ срезе брюшной полости определяется расширенный главный проток поджелудочной железы. Также видна верхняя брыжеечная вена.
(Правый) У этого же пациента при УЗИ брюшной полости в головке поджелудочной железы в каудальном направлении от главного протока железы выявлено прилегающее к нему многокамерное кистозное новообразование. (Левый) У этого же пациента при Т2-ВИ МРТ на аналогичной томограмме визуализируется тонкостенное тубулярное кистозное новообразование с криволинейным соустьем с главным протоком поджелудочной железы, что соответствует картине внутрипротоковой папиллярной муцинозной опухоли боковой ветви главного протока.
(Правый) При МР холангиопанкреатографии в режиме 3D-реконструкции лучше визуализируется соустье между кистозным новообразованием и главным протоком поджелудочной железы, что соответствует картине внутрипротоковой папиллярной муцинозной опухоли боковой ветви главного протока. Случайно выявлен длинная сегментарная стриктура общего желчного протока. (Левый) При УЗИ брюшной полости в головке/теле поджелудочной железы определяются множественные овальные и удлиненные кистозные новообразования. Также заметна селезеночная вена.
(Правый) При МРТ в режиме Т2 HASTE на корональной томограмме в теле поджелудочной железы лучше визуализируется удлиненное кистозное расширение боковой ветви протока и изогнутое соустье с расширенным главным протоком поджелудочной железы.
3. Другие методы исследования:
• Эндоскопическое УЗИ:
о Более высокое пространственное разрешение по сравнению с традиционным УЗИ брюшной полости; могут определяться внутренние перегородки, интрамуральные узлы, утолщение стенки
о Используется в качестве метода контроля при аспирации кисты и биопсии мягкотканных компонентов:
- Содержимое кисты: при озлокачествлении высокие уровни ракового эмбрионального антигена; уровень
4. Рентгенография при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Эндоскопическая ретроградная холангиопанкреатография:
о Патогномоничным для внутрипротоковой папиллярной муцинозной опухоли является пролабирующая в просвет кишки ампула Фатера в виде «рыбьего глаза»
о Дефекты заполнения расширенного главного протока поджелудочной железы обусловлены чрезмерной продукцией слизи; кистозная дилатация ветви протока
о Традиционно используется для выявления соустья с главным протоком железы
5. КТ при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Опухоль главного панкреатического протока: > 5 мм, извитой; сегментарное или диффузное поражение
• Опухоль боковой ветви протока: многокамерное кистозное новообразование, возможно, сообщающееся с главным протоком железы:
о Скопления мелких кист типа виноградной ветви или тубул и дуг; может быть многоочаговой
• При КТ с контрастным усилением может выявляться контрастное мягкотканное утолщение или узлы стенки
6. МРТ при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Т1-ВИ: гипоинтенсивна
• Т2-ВИ: опухоли как боковой ветви протока, так и желчно-панкреатического протока гиперинтенсивны:
о Опухоль боковой ветви протока: очаговое или мультифокальное дольчатое кистозное новообразование с тонкими внутренними перегородками:
- Скопление мелких Т2-ярких кист; ± криволинейное Т2-гиперинтенсивное соустье с главным протоком железы
• МР холангиопанкреатография:
о Т2-гиперинтенсивное соустье с протоком железы лучше всего выявляется в режимах тонких срезов и толстых блоков
о Могут выявляться внутрипротоковые узлы, вызывающие дефекты заполнения → усиливают опасения об озлокачествлении опухоли
о При наличии злокачественного новообразования применяется для диагностики обструкции
• Т1-ВИ с контрастным усилением:
о Обычно контрастируемые структуры отсутствуют
о Контрастное мягкотканное утолщение или узел в просвете протока или кистозного образования указывает на озлокачествление опухоли
7. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о КТ или МРТ имеют большое значение при выявлении факторов риска злокачественного перерождения опухоли
о Эндоскопическое УЗИ: более точный метод диагностики по сравнению с КТ и МРТ:
- Инвазивная методика
- Наиболее точный метод оценки морфологии опухоли, может использоваться как метод контроля при выполнении аспирации кисты/биопсии
о МР холангиопанкреатография:
- Наиболее информативная методика выявления соустья с протоком железы
• Рекомендации по методике проведения исследования:
о Первичная диагностика и морфологическая характеристика кистозных новообразований поджелудочной железы размерами > 1 см:
- КТ с контрастным усилением с криволинейной плоскостной реконструкцией; или МРТ с контрастным усилением с МР холангиопанкреатографией (в плоскости главного протока поджелудочной железы)
- Оценка факторов высокого риска или тревожных признаков
о Наблюдение с выполнением контрольных МРТ с контрастным усилением/МР холангиопанкреатографии
(Левый) При Т2-ВИ МРТ на аксиальной томограмме на протяжении тела и хвоста поджелудочной железы визуализируется кистозные образования в виде виноградной грозди и многокамерное кистозное новообразование в шейке железы. Обратите внимание на слегка расширенный панкреатический проток видимо, имеющий соустья с некоторыми из новообразований (не показаны).
(Правый) У этого же пациента при эндоскопическом УЗИ на всем протяжении поджелудочной железы определяются скопления множественных тонкостенных кистозных новообразований, что соответствует картине обширной внутрипротоковой папиллярной муцинозной опухоли боковых ветвей панкреатического протока. (Левый) При КТ на аксиальной томограмме в головке поджелудочной железы определяется тонкостенное удлиненное неконтрастируемое кистозное новообразование .
(Правый) У этого же пациента при Т2-ВИ МРТ на аксиальной томограмме лучше визуализируется криволинейное соустье между кистозным новообразованием и слегка расширенным главным протоком поджелудочной железы, что соответствует картине внутри протоковой папиллярной муцинозной опухоли боковой ветви панкреатического протока. (Левый) При эндоскопическом исследовании непосредственно визуализируется классический симптом — протрузия большого дуоденального соска в виде «рыбьего глаза» и выделение из него муцина, что патогномонично для внутри протоковой папиллярной муцинозной опухоли.
(Правый) При эндоскопическом УЗИ визуализируется крупное кистозное образование головки поджелудочной железы, непосредственно сообщающееся с резко расширенным панкреатическим протоком (не показан). Обратите внимание на наличие узлов на стенке образования, что является тревожным признаком и указывает на озлокачествление.
в) Дифференциальная диагностика внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
1. Муцинозная кистозная опухоль поджелудочной железы:
• Солитарная; не сообщается с главным протоком поджелудочной железы; могут выявляться периферические кальцинаты
• Обычно локализуется в теле/хвосте поджелудочной железы и выявляется у женщин среднего возраста
2. Серозная цистаденома поджелудочной железы:
• Солитарная; не сообщается с главным протоком поджелудочной железы; может наблюдаться кальциноз по типу колеса со спицами
• Обычно локализуется в теле/хвосте поджелудочной железы, диагностируется у женщин пожилого возраста
3. Хронический панкреатит:
• Атрофичнная поджелудочная железа, расширенные протоки, кальцинаты паренхимы
4. Псевдокиста поджелудочной железы:
• Возможно наличие соустья с главным протоком железы или его ветвью
• Картина и/или анамнестические данные об остром или хроническом панкреатите
5. Протоковая аденокарцинома поджелудочной железы:
• Солидное инфильтративное образование, вызывающее обструкцию главного панкреатического протока
(Левый) При КТ на аксиальной томограмме определяется выраженное диффузное расширение главного протока поджелудочной железы с мягкоткаными узлами в просвете протока.
(Правый) У этого же пациента при криволинейной плоскостной реконструкции наблюдается диффузное расширение главного протока поджелудочной железы, сообщающегося с кистозным образованием головки железы. Обратите внимание на неравномерное мягкотканное утолщение и узловатость на периферии. (Левый) У этого же пациента при эндоскопическом УЗИ лучше визуализируются узловатость стенки кистозного образования головки поджелудочной железы, сообщающегося с расширенным главным протоком железы (не показан).
(Правый) У другого пациента при эндоскопическом УЗИ визуализируется диффузно расширенный проток поджелудочной железы (обозначенный PD), сообщающийся с фокальным кистозным новообразованием (обозначено CYST), что соответствует картине внутрипротоковой папиллярной муцинозной опухоли главного протока. (Левый) При КТ с контрастным усилением на аксиальной томограмме определяются выраженное расширение протока поджелудочной железы и крупное инфильтративное мягкотканное образование что указывает на озлокачествление внутрипротоковой папиллярной муцинозной опухоли главного протока. Обратите внимание на кавернозную трансформацию воротной вены вследствие венозной окклюзии, вызванной объемным образованием.
(Правый) При эндоскопическом УЗИ той же зоны визуализируется значительно расширенный заполненный муцином проток, содержащий источники низкоинтенсивных эхосигналов, а позади протока — крупное мягкотканное объемное образование.
1. Общая характеристика:
• Кистозное расширение сегмента протока поджелудочной железы вследствие протрузии в просвет протока эпителиального папиллярного новообразования
2. Классификация внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Опухоль главного протока: считается предшественником инвазивной карциномы протока поджелудочной железы
• Опухоль боковой ветви протока: обычно доброкачественная, риск озлокачествления низок
• Смешанный тип: ведет себя аналогично опухоли главного протока
• Критерии Tanaka (модифицированные в классификацию Sendai): в зависимости от результатов лучевых исследований внутри-протоковая папиллярная муцинозная опухоль подразделяется на опухоли высокого риска, подозрительные опухоли и опухоли низкого риска; на основании этой классификации принимается решение о тактике лечения:
о Признаки опухоли высокого риска: механическая желтуха при наличии кистозного новообразования головки поджелудочной железы, наличие у кисты контрастного солидного компонента или размеры главного протока поджелудочной железы > 10 мм
о Признаки подозрительной опухоли: размеры наиболее крупной кисты >3 см, утолщенная/контрастная стенки кисты, размеры главного протока поджелудочной железы 5-9 мм, неконтрастный интрамуральный узел или резкое изменение диаметра главного протока железы с атрофией паренхимы
о Признаки опухоли низкого риска: отсутствуют подозрительные опухоли, размеры наиболее крупной кисты о По результатам лучевых исследований принимается решение о дальнейших периодических исследованиях, выполнении эндоскопического УЗИ или хирургической резекции
3. Макроскопические и хирургические особенности:
• Опухоль главного протока поджелудочной железы: образование или узел в расширенном заполненном муцином протоке
• Опухоль боковой ветви протока: может быть мультифокальной, отсутствуют узлы, содержит застойный муцин; на макропрепаратах может не определяться соустье внутрипротоковой папиллярной муцинозной опухоли боковой ветви с главным протоком поджелудочной железы
4. Микроскопия:
• Эпителий гистологически аналогичен эпителию муцинозного типа, выстилающему муцинозные кистозные опухоли, но окружен стромой овариального типа
• При макроскопически определяемой инвазии отмечаются различные степени дисплазии:
о Опухоли главного протока поджелудочной железы: -40% содержат инвазивную карциному
о Опухоли боковой ветви протока: в большинстве из них дисплазия отсутствует или выявляется дисплазия низкой степени
• Может наблюдаться фиброзная атрофия окружающей паренхимы вследствие обструкции протока:
о Может приводить к развитию кальцифицирующего обструктивного панкреатита; однако обычно кальциноз не затрагивает саму опухоль
д) Клинические особенности внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
1. Проявления:
• Наиболее частые жалобы/симптомы:
о >60% кистозных новообразований поджелудочной железы обнаруживаются случайно
о Может проявляться неспецифическими симптомами: тошнотой/рвотой, болями в животе, потерей веса, анорексией
• Другие жалобы/симптомы:
о Опухоль главного протока поджелудочной железы может вызывать развитие панкреатита вследствие обструкции протока из-за чрезмерной продукции муцина
• Сопутствующая патология:
о Внепанкреатические злокачественные опухоли, чаще всего карцинома желудка, ободочной или прямой кишки
о Возможно, обширная внутрипротоковая папиллярная муцинозная опухоль боковых ветвей протока чаще встречается после трансплантации органов и на фоне иммуносупрессии
2. Демография:
• Возраст:
о Средний возраст на момент постановки диагноза: 68 лет; в пределах 60-80 лет
• Пол:
о М>Ж
3. Естественное течение и прогноз:
• Общая пятилетняя выживаемость пациентов с внутрипротоковой папиллярной муцинозной опухолью - около 60%
• До 70% опухолей главного протока поджелудочной железы перерождаются в инвазивную карциному
• Опухоли боковых ветвей протока зачастую ведут себя гораздо менее агрессивно, при размерах опухоли • Опухли смешанного типа как правило протекают так же, как и опухоли главного протока поджелудочной железы
• Даже после резекции показано длительное наблюдение из-за риска синхронного или метахронного мультифокального поражения
4. Лечение внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• На основании результатов лучевых исследований в соответствии с критериями Tanaka принимается решение о хирургической резекции, выполнении эндоскопического УЗИ или наблюдения с периодическими контрольными обследованиями
• Во всех случаях внутрипротоковой папиллярной муцинозной опухоли при наличии факторов высокого риска выполняется хирургическая резекция опухоли:
о При отсутствии инвазивного компонента отмечается высокая пятилетняя выживаемость (94-100% по сравнению с 40-60%)
о При инвазивной опухоли частота рецидива составляет 50-65% по сравнению с • При наличии подозрительных признаков выполняется эндоскопическое УЗИ с биопсией и/или аспирацией
• При крупных кистах > 3 см при отсутствии подозрительных признаков также следует выполнять эндоскопическое УЗИ
• При отсутствии вызывающих беспокойство признаков периодичность обследований определяется размерами кисты:
о о 1-2 см: КТ/МРТ ежегодно в течение двух лет, затем, при отсутствии динамики, интервал увеличивается
о 2-3 см: эндоскопическое УЗИ раз в 3-6 месяцев, затем, при отсутствии изменений, интервал между исследованиями увеличивается, чередуются МРТ и эндоскопическое ультразвуковое исследование
е) Диагностическая памятка:
1. Советы по интерпретации изображений:
• Опухоль главного протока железы: дилатация главного протока поджелудочной железы (> 5 мм) при отсутствии вызывающего обструкцию объемного образования
• Опухоль ветви главного протока: скопление мелких кист, сообщающихся с главным панкреатическим протоком
2. Формулировка заключения:
• Описываются подозрительные признаки и факторы высокого риска, в том числе размеры кисты, контрастность стенки, расширение главного протока поджелудочной железы, интрамуральные узлы или резкое изменение ширины протока с атрофией паренхимы
• На основании сопутствующих изменений определяется тактика ведения: наблюдение, выполнение эндоскопического УЗИ или резекции
ж) Список использованной литературы:
1. Freeny PC et al: Moving beyond morphology: new insights into the characterization and management of cystic pancreatic lesions. Radiology. 272(2):345-63, 2014
2. Kim JH et al: Intraductal papillary mucinous neoplasms with associated invasive carcinoma of the pancreas: imaging findings and diagnostic performance of MDCT for prediction of prognostic factors. AJR Am J Roentgenol. 201 (3):565-72, 2013
3. Tanaka Metal: International consensus guidelines 2012 for the management of IPMN and MCN of the pancreas. Rancreatology. 12(3): 183-97, 2012
4. Gore RM et al: The incidental cystic pancreas mass: a practical approach. Cancer Imaging. 12:414-21, 2012
5. Remotti HE et al: Intraductal papillary mucinous neoplasms of the pancreas: clinical surveillance and malignant progression, multifocality and implications of a field-defect. JOP. 13(2):135-8, 2012
Рак поджелудочной железы - симптомы и лечение
Что такое рак поджелудочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кучина Дениса Михайловича, хирурга со стажем в 15 лет.
Над статьей доктора Кучина Дениса Михайловича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из измененных клеток поджелудочной железы.
Заболеваемость раком поджелудочной железы
Рак поджелудочной железы находится на шестом месте среди остальных злокачественных образований по частоте возникновения. [1] С 1987 г. уровень заболеваемости раком поджелудочной железы в нашей стране вырос на 30 %, заболеваемость среди женщин составляет 7,6, среди мужчин — 9,5 на 100 тыс. чел. [2] Специалисты отмечают, что распространенность заболевания во всём мире будет расти. [3] Согласно прогнозам, число больных раком поджелудочной железы в 2020 году по сравнению с показателями последних двадацати лет будет выше на 32 % в развитых странах, а в развивающихся — на 83%, достигнув 168453 и 162401 случаев соответственно. [4] В 75 % случаев заболевание поражает головку поджелудочной железы.
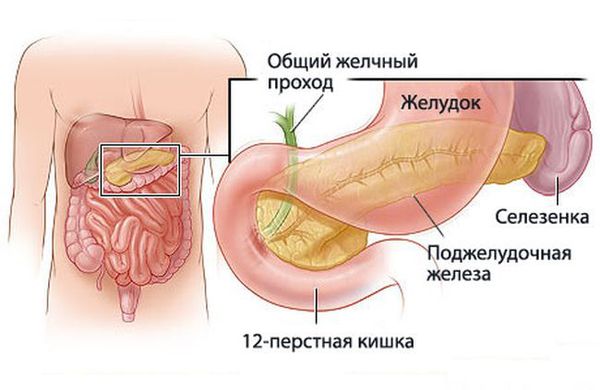
Анатомия и физиология поджелудочной железы:
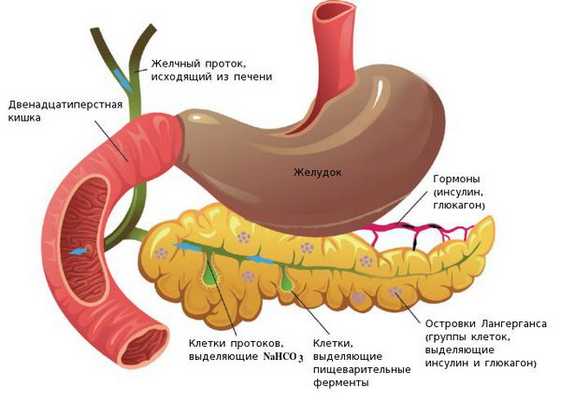
Факторы риска
Основными факторами риска развития рака поджелудочной железы считается:
- табакокурение (у 1-2 % курильщиков развивается рак поджелудочной железы);
- сахарный диабет (риск развития заболевания у диабетиков выше на 60 %);
- хронический панкреатит (рак поджелудочной железы развивается в 20 раз чаще);
- возраст (риск развития рака поджелудочной железы увеличивается с возрастом. Более 80 % случаев заболевания развивается в возрасте от 60 до 80 лет);
- расовая принадлежность (исследования в США показали, что рак поджелудочной железы чаще встречается у афроамериканцев, чем у белых. Возможно, это частично объясняется социально-экономическими причинами и курением сигарет);
- пол (заболевание чаще встречается у мужчин, чем у женщин);
- ожирение (значительно увеличивает риск развития рака поджелудочной железы: 8% случаев связано именно с ним);
- диета (диеты с обилием мяса, высоким содержанием холестерина, жареной пищи способны увеличить риск развития заболевания);
- генетика (ряд унаследованных онкологических синдромов увеличивает риск развития заболевания, например, рак молочной железы, семейный атипичный синдром множественной меланомы, наследственный синдром колоректального рака).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака поджелудочной железы
Ранние симптомы
Зачастую на начальных стадиях признаки рака поджелудочной железы не выражены, и заподозрить его наличие позволяют субъективные ощущения.
Первыми симптомами рака поджелудочной железы могут быть:
- тяжесть или дискомфорт в верхних отделах живота;
- появление признаков сахарного диабета (жажда, повышение уровня сахара в крови и т. д.);
- частый, жидкий стул.
К первым симптомам рака поджелудочной также относят потерю аппетита и быструю утомляемость.
Поздние симптомы
При прогрессировании заболевания могут появиться другие симптомы рака поджелудочной железы:
- боли при раке поджелудочной железы возникают в верхних отделах живота с иррадиацией в спину;
- желтушность кожных покровов и белков глаз (обусловленная нарушенным оттоком желчи из печени в кишечник);
- тошнота и рвота (в результате сдавливания опухолью двенадцатиперстной кишки);
- интоксикация — рак поджелудочной железы может также препятствовать выработке пищеварительных ферментов в поджелудочной железе и нарушать расщепление пищи, что вызывает вздутие живота, газы и зловонную диарею.
- потеря массы тела.
Однако все эти симптомы рака поджелудочной железы неспецифические, и при их появлении необходимо проведение комплекса диагностических процедур. [5]
Классификация и стадии развития рака поджелудочной железы
В зависимости от локализации опухоли:
- рак головки поджелудочной железы;
- рак перешейка поджелудочной железы;
- рак тела поджелудочной железы;
- рак хвоста поджелудочной железы.
Также выделяют тотальное поражение поджелудочной железы.
В зависимости от гистологической формы заболевания (определяется по результатам гистологического исследования опухоли):
- протоковая аденокарцинома (встречается в 80-90 % случаев);
- нейроэндокринные опухоли (инсулинома, гастринома, глюкагонома и т.д.);
- кистозные злокачественные опухоли (муцинозная, серозная);
- другие редкие гистологические формы.
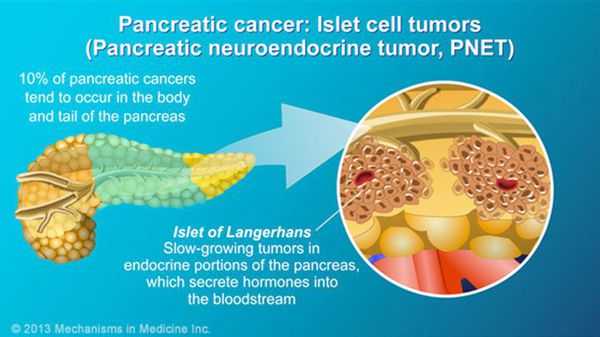
Степени рака поджелудочной железы
Описание развития онкологии по системе TNM:
Т (tumor — опухоль) — размер опухоли; N (nodus — узел) — состояние лимфатических узлов; М (metastasis — метастазы) — наличие метастазов [6] .
Рак поджелудочной железы с метастазами в другие органы:
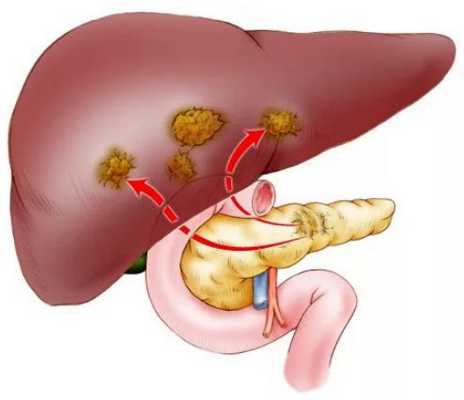
Метастазы в поджелудочной железе
Примерно 2 % случаев рака поджелудочной железы — это метастазы из других органов. Наиболее распространённые первичные очаги рака, приводящие к появлению метастазов в поджелудочной железе:
Осложнения рака поджелудочной железы
Если образование располагается в теле или хвосте поджелудочной железы, то развитие осложнений зачастую происходит при 4-ой стадии заболевания, и связаны они прежде всего с раковой интоксикацией.
При расположении опухоли в головке поджелудочной железы могут развиться следующие осложнения:
Проявления: пожелтение белков глаз, кожных покровов, потемнение мочи, кал становится светлым. Первым признаком развивающейся механической желтухи может быть кожный зуд. Развитие этого осложнения связано с прорастанием опухоли в протоки, обеспечивающие доставку желчи из печени в двенадцатитиперстную кишку. Чаще всего, прежде чем приступить к радикальному оперативному лечению, необходимо купировать признаки желтухи (наиболее приемлемой методикой является миниинвазивное дренирование желчных протоков под ультразвуковым сканированием).
Проявления: тошнота, рвота, чувство тяжести и переполнения желудка. Развивается это осложнение в связи с тем, что опухоль из головки поджелудочной железы распространяется в двенадцатитиперстную кишку, в результате чего перекрывается просвет кишки, и пища не может выйти из желудка в нижележащие отделы тонкой кишки.
Проявляется рвотой темного цвета («кофейная гуща») или появлением кала черного цвета. Это связанно с распадом опухоли, и, как следствие, возникновением кровотечения.
Рак поджелудочной железы повышает свёртываемость крови, что может привести к венозной и артериальной тромбоэмболии [9] .
Диагностика рака поджелудочной железы
Основные инструментальные методы диагностики:
- УЗИ органов брюшной полости (в том числе эндоскопическое);
- рентгеновская компьютерная томография (РКТ);
- МРТ;
- эзофагогастродуоденоскопия (ЭГДС).
Диагностика с помощью анализа крови и ультразвукового резонансного метода
Современные ультразвуковые аппараты позволяют уточнить локализацию опухоли, ее размеры и взаимоотношение с крупными сосудами брюшной полости. Однако, более точное расположение опухоли, наличие отдаленных метастазов, вовлечение в опухолевый процесс сосудов брюшной полости позволяет оценить компьютерная томография органов брюшной полости с внутривенным контрастированием.
Практическое значение имеют определения онкологических маркеров сыворотки крови: СА 19.9 и РЭА (раково-эмбриональный антиген), повышение которых может косвенно говорить о наличии раковой опухоли у пациента. К сожалению, эти анализы не специфичны, и показатели могут быть повышены и при других заболеваниях, таких как рак толстой кишки, желудка и др.
Магнитно-резонансная томография
Вместо компьютерной томографии возможно проведение магнитно-резонансной томографии, но обязательным условием является применение внутривенного контрастирования.
Позитронно-эмиссионная томография
Существуют более дорогие диагностические методики, например, позитронно-эмиссионная томография, но выполнение её как первого метода исследования нецелесообразно в связи с высокой стоимостью.
Пункционная биопсия опухоли
При необходимости врач может рекомендовать выполнение пункционной биопсии опухоли. Это может быть необходимо для определения гистологического типа опухоли и подбора индивидуального лечения.
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы предполагает применение хирургических и химиотерапевтических методов.
Особенности лечения на разных стадиях
Когда нужна операция при раке поджелудочной железы — зависит от гистологической формы заболевания и её стадии.
При аденокарциноме поджелудочной железы радикальное оперативное лечение (полное удаление опухоли) возможной только при I и II стадиях, затем выполняют курсы химиотерапии. При III стадии заболевания сначала проводят химиотерапию, а затем при наличии положительной динамики выполняют радикальное оперативное лечение. При IV стадии проводят только курсы химиотерапии, а оперативное лечение направленно на устранение осложнений заболевания.
При нейроэндокринных опухолях поджелудочной железы выполнять оперативное лечение возможно при любой стадии заболевания, с дальнейшим проведением курсов химиотерапии. Объем операции при данных опухолях определяется индивидуально и зависит от распространенности заболевания и опыта операционной бригады.
При других гистологических формах рака поджелудочной железы тактика идентична тактике лечения при аденокарциноме.
Хирургическое лечение
Операция Уиппла при раке поджелудочной железы (панкреатодуоденэктомия). Если опухоль локализуется в головке поджелудочной железы, то выполняют гастропанкреатодуоденальную резекцию (операция Уиппла), во время которой удаляют головку поджелудочной железы, 12-ти перстную кишку, часть желудка, проксимальный отдел тонкого кишечника, желчный пузырь, желчные протоки. Впоследствии выполняют соустья между оставшейся частью поджелудочной железы и пищеварительным трактом, желчными протоками и кишечником, желудком и кишечником.
Дистальная панкреатэктомия. При локализации опухоли в теле поджелудочной железы выполняют дистальную резекцию поджелудочной железы или изолированную резекцию тела поджелудочной железы, с формированием соустья между хвостом поджелудочной железы и желудочно-кишечным трактом.
Если злокачественное образование располагается в хвосте поджелудочной железы, выполняют удаление хвоста железы с удалением или сохранением селезенки.
Тотальная панкреатэктомия. При тотальном поражении поджелудочной железы единственным возможным оперативным вмешательством является полное удаление железы. В последнее время в связи с наличием хорошей заместительной терапии (инсулинотерапия и коррекция ферментативной недостаточности) данная операция целесообразна лишь в некоторых случаях.
Нано-нож в лечении рака поджелудочной железы. Эффективность применения нано-ножа для лечения рака поджелудочной железы в настоящий момент не доказана.
Все операции на поджелудочной железе связаны с большим количеством осложнений. Единственным фактором, который достоверно может снизить частоту осложнений, является опыт хирурга, выполняющего это оперативное лечение. Было доказано, что при выполнении более 20 гастропанкреатодуоденальных резекций в год частота летальных исходов составляет менее 2%, если же выполняется 5-15 таких операций, летальность составляет 15-20%.
Таким образом, единственным радикальным методом лечения рака поджелудочной железы является оперативное лечение с последующими курсами химиотерапии. [7]
Лучевая терапия при раке поджелудочной железы
При III стадии заболевания, отсутствии эффекта от химиотерапевтического лечения и невозможности оперативного вмешательства показано проведение стереотаксической лучевой терапии.
Стереотаксическая лучевая терапия (СЛТ) — современный метод радиотерапии, при котором в область мишени подводятся высокие дозы ионизирующего излучения за небольшое количество фракций.
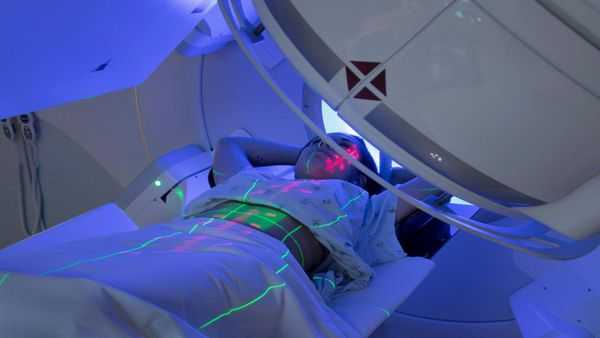
Лечение злокачественных опухолей поджелудочной железы с метастазами в печень
При нейроэндокринных опухолях поджелудочной железы оперативное лечение можно выполнять даже при наличии метастатических очагов. При других гистологических формах рака поджелудочной железы с метастатическим поражением печени показано только химиотерапевтическое лечение.
Обезболивание при раке поджелудочной железы
Приём обезболивающих препаратов при раке поджелудочной железы необходим только при появлении болевого синдрома. Сначала пациенту назначают ненаркотические анальгетики, при их неэффективности — наркотические препараты.
Питание при раке поджелудочной железы
Специальной диеты при раке поджелудочной железы не существует. Диету необходимо соблюдать после операции на поджелудочной железе (Стол № 5А или стол № 9, если у пациента есть сахарный диабет).
Прогноз. Профилактика
Прогноз по сроку жизни
Прогноз при раке головки поджелудочной железы зависит от гистологической формы заболевания:
- При аденокарциноме поджелудочной железы после радикального оперативного лечения и проведения курсов системной химиотерапии более 5 лет живут 20-40 % пациентов. К сожалению, эта самая частая и самая агрессивная опухоль поджелудочной железы с высокой вероятностью рецидива и склонная к раннему метастазированию.
- При нейроэндокринных опухолях прогнозы гораздо лучше, даже при IV стадии заболевания. До 60-70 % пациентов живут более 5 лет даже при отсутствии радикального оперативного лечения. Многие такие опухоли растут очень медленно, и на фоне правильно подобранного лечения может наступить полное выздоровление. [8]
Вероятность рецидива
Рецидивы в течение года после операции происходят в 50–60 % случаев при аденокарциноме поджелудочной железы и в 14 % — при нейроэндокринных опухолях [11] [12] .
Можно ли предотвратить рак поджелудочной железы
Профилактикой заболевания является ведение здорового образа жизни: отказ от табакокурения как фактора риска, исключение алкоголя, который является основным фактором возникновения хронического панкреатита. Ведение активного образа жизни и правильное питание снижают риск развития сахарного диабета и тем самым — риск возникновения рака поджелудочной железы.
Читайте также:
- Показания для артроскопической стабилизации при разнонаправленной нестабильности плечевого сустава
- Кривая повышения внутричерепного давления
- Лучевые признаки злокачественной опухоли печени у плода
- Причины стеноза гортани и трахеи
- Врожденные гемолитические анемии. Нарушения захвата билирубина у новорожденного
