Липидноклеточная опухоль яичника - диагностика, лечение
Добавил пользователь Владимир З. Обновлено: 09.01.2026
Метастатическая опухоль яичника - диагностика, лечение
Примерно 6 % злокачественных опухолей яичников, обнаруживаемых онкогинекологами при ревизии органов брюшной полости и таза во время лапаротомии, представлены метастазами рака молочной железы (РМЖ) или рака толстой кишки.
Метастазы рака молочной железы (РМЖ) в яичниках встречаются чаще других, особенно в качестве случайных хирургических находок во время овариэктомий; эти метастазы редко представлены симптомными опухолями, требующими хирургического лечения.
Термин «опухоль Крукенберга» следует использовать для названия метастазов, которые содержат значительное количество перстневидных клеток в клеточной строме яичникового происхождения. Это важно, поскольку опухоли с такими микроскопическими характеристиками имеют различные патоморфологические и клинические проявления.
Почти все эти опухоли встречаются при раке желудка, реже — молочной железы, кишечника и других органов, имеющих слизеобразующие железы. Опухоль Крукенберга представляет солидное, часто однородное образование, с желатиновым некрозом и кровоизлиянием на разрезе.
Макроскопически они могут выглядеть как солидные новообразования, но чаще имеют форму больших частично кистозных опухолей с участками кровоизлияния и некроза. В этих случаях их легко спутать с кистозными формами первичного рака яичника (РЯ).
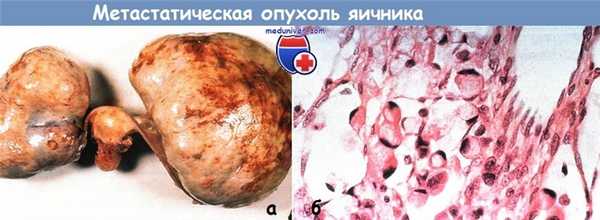
Метастатическая опухоль яичника из аденокарциномы толстой кишки:
А — внешний вид;
В — гистологическое строение: большие ацинусы, напоминающие таковые при раке кишечника.
Яичник — частая локализация метастазов из определенных первичных злокачественных опухолей. Приблизительно 10 % опухолей яичников вторичные. Наиболее часто в яичники метастазирует рак эндометрия (РЭ), и этот факт не вызывает сомнений, но бывает трудно отличить данный метастатический рак от первичной опухоли яичников. Это особенно справедливо для эндометриоидного рака яичника (РЯ), который, по мнению Scully, в 1/3 случаев сочетается с аналогичной опухолью эндометрия.
Описано четыревозможных пути распространения опухолей в яичники:
1) прямое распространение;
2) сосочковые разрастания на поверхности;
3) лимфогенное метастазирование;
4) гематогенное метастазирование.
Лимфогенный путь метастазирования в яичники наиболее частый: обширная сеть лимфоузлов и лимфатических сосудов таза представляет собой удобный вариант распространения опухолей в матку и яичники. Редкий пример, когда обнаруживают скопления опухолевых клеток рака молочной железы (РМЖ) в лимфатических сосудах мозгового вещества яичника, подтверждает наличие этого пути. Но пока еще никто убедительно не описал процесс метастазирования рака желудка в яичники.
Известно, что лимфатические сосуды, дренирующие верхнюю часть ЖКТ, в конечном счете впадают в цепочку поясничных лимфоузлов. Лимфатические сосуды яичников впадают туда же. Это и может быть возможным путем метастазирования опухолей в яичники.
Встречались случаи метастатического рака яичника (РЯ) с клиническими проявлениями гормональной активности, описана секреция андрогенов и андрогенов. Гиперплазия эндометрия при метастатическом раке яичника (РЯ) у пациенток в постменопаузе указывает на эстрогенную активность метастатической опухоли или ее капсулы, состоящей из нормальной ткани.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Гигантская опухоль яичника. Тактика ведения
Представлен редкий случай гигантской опухоли яичника.
Ключевые слова: гигантская опухоль яичника, асцит, цирроз печени, хирургический доступ.
The gigantic ovarian tumor. Tactic of cure
G.F. Smirnova, A.D. Kiriсhenko, T.I. Fetisova, O.L. Lopatin, A.A. Egorov
Key words: gigantic ovarian tumor, ascites, cirrhosis of the liver,surgical approach.
К субъективным симптомам относятся: боли в животе разнообразного характера, нарушения функции желудочно-кишечного тракта, начиная с легкого дискомфорта, наклонности к запорам и до явлений кишечной непроходимости различной степени выраженности, нарушения со стороны мочевыделительного тракта в виде затруднений мочеиспускания, уменьшения суточного диуреза и симптомы общего характера – слабость, потливость, похудание, недомогание, плохое самочувствие, быстрая утомляемость, головокружение, потеря трудоспособности, повышение температуры, нарушение сна, чувство тяжести и давления внизу живота, периодически возникающие или постоянные тупые ноющие боли, чувство распирания живота, нарушение акта дефекации, плохой сон и аппетит.
К объективным симптомам относится увеличение живота за счет накопления свободной жидкости в брюшной полости (асцит) или за счет активного роста опухолевых масс.
В какие бы сроки (от 1-4 мес. до значительно более поздних сроков) пациентки не обращалась к врачу, отмечается большее количество симптомов у больных при далеко зашедших стадиях заболевания по сравнению с больными при ранних стадиях.
Величина опухолевых масс преобладает у больных при поздних стадиях по сравнению с больными при ранних стадиях. Подвижность опухолевых масс оказывается больше при ранних стадиях, даже при различной величине опухолевых масс. Только гигантские опухоли (т.е. более 30 см в диаметре) обладают малой смещаемостью из-за своих размеров. Основными и наиболее частыми жалобами являются боли различной интенсивности внизу живота или в поясничной области ( 59,4%), в крестце. В большинстве случаев боль тупая, ноющая и тянущая, иногда острая, приступообразная. Острая боль возникает в связи с полным или частичным перекрутом ножки опухоли и некрозом участка опухоли. Часты дизурические явления, обусловленные давлением опухоли на мочевой пузырь.
Вторым по частоте симптомом можно считать нарушение менструального цикла (29,8%), возникающее за 1-12 мес. до появления пальпируемой опухоли и выражающееся в виде менометроррагии, альгодисменореи.
Нарушение менструального цикла по типу меноррагии чаще наблюдаются при смешанном характере доброкачественных эпителиальных опухолей (28,5%), аьгодисменорея – при эндометриоидных (36,3%), аменорея и нерегулярные менструации- при серозных (16,3%) и муцинозных (33,3%) опухолях. Кровотечения в глубокой менопаузе при наличии других симптомов гиперэстрогении (моложавый вид больной, нагрубание молочных желез, наличие железисто-кистозной гиперплазии эндометрия и др.) характерны для эпителиальной опухоли Бреннера.
Третий по частоте симптом – увеличение размеров живота- наблюдается у каждой пятой больной с доброкачественными эпителиальными опухолями ( особенно- при муцинозной цистаденоме) и в подавляющем большинстве наблюдений происходит за счет роста первичной опухоли. У больных же со злокачественными эпителиальными опухолями увеличение живота чаще всего за счет асцита. Живот приобретает шаровидную форму, сохраняющуюся при изменении положения тела.
Среди других симптомов у каждой шестой больной отмечается нарушение функции кишечника или мочевого пузыря и у каждой десятой больной – имеются диспепсические нарушения.
Приблизительно 20% женщин с бессимптомными опухолями жалоб не предъявляет.
Данные влагалищного исследования зависят от формы и величины опухоли. Матка, как правило, располагается кпереди, а киста – сбоку или позади от матки. Опухоль может пальпироваться как округое или овоидное образование различной величины. Диагноз устанавливается на основании анамнеза, клинического течения заболевания, данных бимануального или ультразвукового исследования. Папиллярные кистомы могут длительно существовать без видимых изменений. Нередко опухоль протекает почти бессимптомно, больные длительное время не подозревают о наличии опухоли и не обращаются за медицинской помощью. В ряде случаев больные обращаются к врачу по поводу быстрого увеличения живота. Пальпация живота безболезненна. К сожалению, этот признак не всегда оценивается правильно. Нередко симптомы заболевания обусловлены механическим воздействием опухоли на окружающие ткани и смежные органы. Это тупые ноющие боли преимущественно внизу живота, реже - в подложечной области или в подреберье. Боли бывают постоянными, но могут и прекращаться на определенный срок.
К клинической практике злокачественных опухолей яичников также отсутствуют патогномоничные признаки. На ранних этапах заболевания клиника весьма скудна, жалобы не специфичны. Развитие процесса протекает без каких-либо нарушений общего состояния здоровья или функций половых органов. Затрудняется дыхание за счет появления выпота в брюшной полости и плевре. Нарушается менструальный цикл по типу дисфункциональных маточных кровотечений. Уменьшается количество выделяемой мочи. Возникают запоры.
Диагноз опухолей яичников основывается на выявлении различной величины и формы опухолевого образования в малом тазу, безболезненного, умеренно или ограниченно смещаемого, с бугристой или гладкой поверхностью, имеющего плотную или тугоэластическую консистенцию. Бессимптомное развитие опухолевого процесса в яичниках на ранних стадиях заболевания вынуждает клиницистов разрабатывать более совершенные методы их распознавания и выделять так называемую группу больных повышенного риска. Степень выраженности боли зависит от индивидуальных особенностей женщины, порога ее болевой чувствительности и возможных дегенеративных изменений в опухоли. Активное раннее выявление рака яичников может быть осуществлено на основании анамнеза и данных обычного гинекологического исследования. Консистенция злокачественных опухолей яичников по пальпаторным данным неоднородная, кистозная с участками солидизации, поверхность бугристая. При попытке сместить опухоль ощущается болезненность. Подвижность опухолей часто ограничена из-за спаянности их со смежными органами. В поздних стадиях заболевания пальпируется увеличенный в размере и инфильтрированный большой сальник, обнаруживаются метастазы в пупке, надключичной области, по брюшине заднего маточно-прямокишечного углубления. Диагностика рака яичников, как и злокачественных опухолей других органов, основывается на совокупности данных анамнеза, пальпаторного обследования и результатов различных дополнительных методов. При подозрении на опухоль яичников следует обязательно проводить ультразвуковую томографию, которая является вторым этапом исследования после гинекологического. Эхоскопические аппараты, имеющие влагалищные датчики, позволяют с высокой степенью точности определить форму, размеры, локализацию опухолей и опухолевидных образований малого таза, а также составить представление об их структуре. Заподозрить рак яичников можно по беспорядочным эхо-сигналам, а также наличию множества эхонегативных теней округлой формы. Выявляется с помощью ультразвука и асцит до 1 литра. С помощью компьютерной томографии нередко удается определить локализацию и размеры опухолевого образования, а иногда оценить его внутреннюю структуру.
Чтобы избежать грубых ошибок в выборе тактики лечения больных с малосмещаемыми опухолями в малом тазу, следует помнить о необходимости исключить у них неорганную забрюшинную опухоль. Неорганные опухоли типа липом, расположенные забрюшинно, даже при небольших размерах могут симулировать опухоли яичников. В их распознавании неоценимо значение компьютерной томографии, которая позволяет не только установить забрюшинное расположение опухоли и локализовать место ее расположения, но и уточнить протяженность, связь со смежными анатомическими структурами и показать возможность хирургического удаления такой опухоли. Среди дополнительных методов исследования обязательным является цитологическое исследование мазков из осадка асцитической и плевральной жидкости, а также смывов, полученных при пункции дугласова пространства.
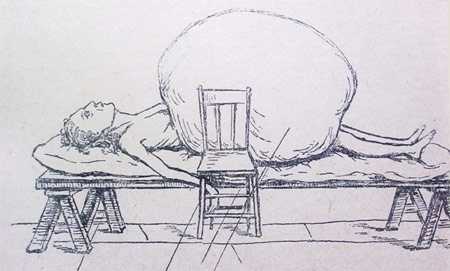
Колоссальная киста (Славянский).
Кедрова приводит в своей диссертации целый ряд случаев больших опухолей яичника и указывают на поразительно быстрый рост этих опухолей. В русской литературе неоднократно сообщалось о колоссальных опухолях яичников,весивших по много пудов (Груздев, Орлов, Черевков, Ульяновский, Демьянов, Стучинский и мн. др.) и чаще всего определяемых как железистые кистоаденомы. Описаны случаи, когда вес и величина этих кист превышали вес и величину тела их носителя. Так, Франц сообщает о кисте, весившей 80 кг, Спон из Америки сообщает о случае кисты, весившей 328 американских фунтов (1 американский фунт равен 453,59 граммов или 0,45359 кг. (Скробанский К.) [4].
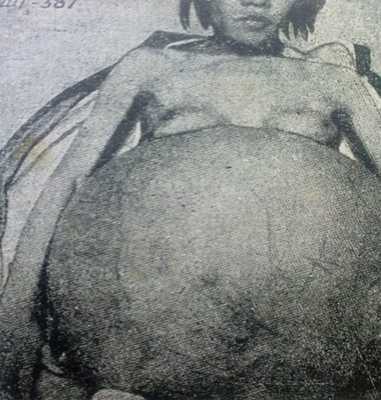
Гигантская киста яичника у 40-летней китаянки.
Окружность живота – 156 см. Больная все время в течение 4 лет сидела, большей частью с подвернутыми ногами. Заметила увеличение объема живота 10 лет назад. [5].
![Женщина с громадной опухолью яичника. Резкое исхудание. Окружность живота 160 см (Штеккель В.) [5].](/pimg3/lipidnokletochnaya-opuxol-yaichnika-8E942AF.jpg)
Женщина с громадной опухолью яичника. Резкое исхудание. Окружность живота 160 см (Штеккель В.) [5].
Штеккель В.: Величина опухолей может быть разнообразной, при известном терпении больной она может достигать гигантских размеров. Но подобные гигантские опухоли встречаются все реже, и в данное время мы уже значительно меньшие опухоли называем огромными: случай Керера, где вес опухоли, содержащей 26 л жидкости, был равен 33,3 кг, случай Каца с опухолью в 29 кг весом и с содержанием 25 л жидкости, причем вес тела после операции составлял 34,9 кг. [5].
Больная Н., 49 л., проживающая в г. Березовском, работающая продавцом по профессии, обратилась в ОКОД 05.05.2010. Направлена с места жительства с предварительным диагнозом: Опухоль яичника.
Из анамнеза пациентки: менструальный цикл установился с 15 лет, регулярный. Последние месячные – 13.04.2010. Беременностей – 2, закончились срочными самостоятельными родам, б/о, м/а-0. Контрацепцией в течение половой жизни не пользовалась. Гинекологические заболевания отрицает. Соматические заболевания: Гипертоническая болезнь-11. ХСН-1. ФК-11. Ожирение-1У (в течение жизни). Онкоанамнез не отягощен.
Увеличение объема живота пациентка начала отмечать с Х1.2009г, связала этот факт с ожирением и самостоятельно с Х1.2009 по 02.2010 принимала препараты для снижения массы тела (ксеникал, линдакса). Нарушений менструального цикла не было. За врачебной помощью обратилась лишь в 02.2010. На приеме у терапевта 16.02.2010 предъявляла жалобы на увеличение объема живота, отеки ног, выраженную одышку, снижение общей работоспособности, повышение массы тела до 155,5 кг.
Терапевтом выставлен предварительный диагноз: Цирроз печени. Асцит. Проведено УЗИ брюшной полости (16.02.2010) .Заключение: Диффузные изменения печени (кисты), очаговые изменения в правой доле печени. Гепатомегалия. Спленомегалия. Признаки портальной гипертензии. Структурные изменения в обеих почках. Признаки асцита. Назначены мочегонные препараты (верошпирон, фуросемид) в течение 2х недель, по окончании этого лечения больная отметила ухудшение самочувствия, усиление одышки, появление болей в пояснице, увеличение объема живота. В связи с неясным диагнозом и отсутствием ожидаемого эффекта от применения мочегонных препаратов пациентка с диагнозом: Цирроз печени, портальная гипертензия направлена в гепатологический центр г. Кемерова. В гепатологическом центре проведено дообследование, по результатам которого сделано заключение: Данных за цирроз печени нет (нет портальной гипертензии по данным УЗИ и ФГДС, печеночные пробы без изменений), тумор яичника. Консультирована онкогинекологом и с диагнозом: Гигантская опухоль яичника 05.05.2010 госпитализирована в гинекологическое отделение ОКОД. При госпитализации пациентка самостоятельно передвигалась с трудом, не могла находиться в горизонтальном положении на спине. Отмечалась выраженная отечность ног. Живот был резко увеличен в размерах, по наивысшей точке до 161 см. Кожа живота со вторичными изменениями (инфильтрация, гиперкератоз, множественные стрии и т.п.), преимущественно в гипогастрии (см. фото №1).
06.02.2010 с целью верификации диагноза и облегчения состояния пациентки под контролем УЗИ найдена точка интимного подрастания опухоли к передней брюшной стенке. Проведена пункционная биопсия опухоли. Эвакуировано 30 литров густой слизеобразной жидкости (см. фото №2). Цитологическое исследование жидкости: №2807-2818 от 11.05.2010: Слизь. Самочувствие и состояние пациентки улучшилось, что позволило повести дообследование: ФГС, ФКС, Р-н ОГК – патологии нет.
14.05.2010 пациентке Н. под ЭТН выполнена лапаротомия. Перед бригадой стояла задача найти рациональный оптимальный доступ в брюшную полость. Ориентиром были точки костных образований: crista iliaca anterior superior, которые были значительно выше точки пупка из-за перерастяжения передней брюшной стенки и свисания его в виде фартука. При лапаротомии был выбран верхнесрединный разрез выше пупка на протяжении 20 см по длиннику по выбухающей части опухоли. На размере отмечается повышенная инфильтрация передней брюшной стенки, выраженная лимфорея подкожной клетчатки. В операционную рану предлежит капсула опухоли, местами подрастающая к брюшине передней брюшной стенки. Опухоль многокамерная, с неровной поверхностью, гигантских размеров, исходящая из правых яичников, выполняла всю брюшную полость (50х70 см). Содержимое опухоли- жидкость муцинозного характера, бурого цвета. Опухоль удалена, направлена на срочное гистологическое исследование. Гистологический результат: цистаденома низкой степени злокачественности. Окончательный ответ после проводки. При ревизии органов брюшной полости: печень гладкая, л/узлы не увеличены. Кишечник, б/сальник не изменены. Матка до 8 нед., плотная. Левые придатки не увеличены.
Операция выполнена в объеме экстирпации матки с придатками с резекцией б/сальника. Послеоперационный период без осложнений. Окончательный гистологический результат: №5073-5106р от 21.05.2010: Муцинозная цистаденокарцинома правого яичника. Маточные трубы, шейка матки – обычного строения. Лейомиома тела матки до 1 см в Д. Эндометрий атрофичный. Текоматоз левого яичника. Б/сальник – обычного строения.
Суммарная масса удаленной опухоли яичника составила 53 кг.
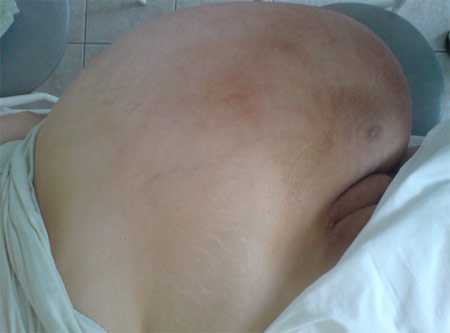
Фото №1 (при госпитализации, вид на боку лежа).
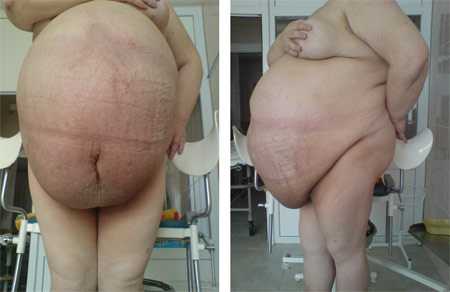
Фото №2, 3 (при гоcпитализации).
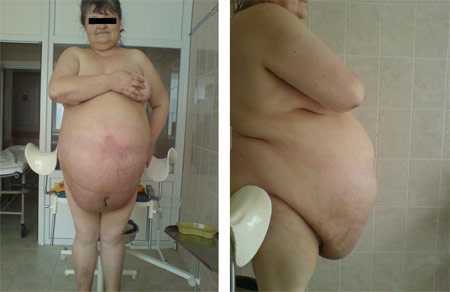
Фото №4, 5 (после эвакуации асцита – 30 л жидкости).
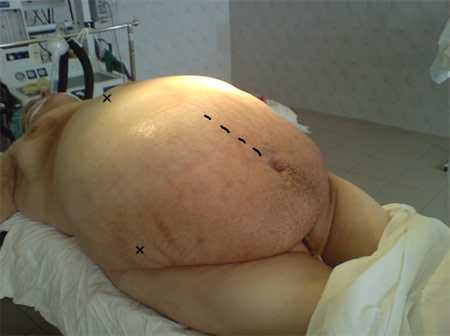
Фото №6 (разметки для оперативного доступа относительно костных ориентиров).
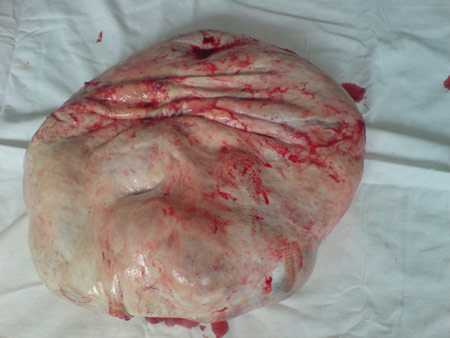
Фото №7 (гигантская опухоль яичника 700х500х500 мм).

Фото №8 (5-е сутки после операции).
Согласен Данный веб-сайт содержит информацию для специалистов в области медицины. В соответствии с действующим законодательством доступ к такой информации может быть предоставлен только медицинским и фармацевтическим работникам. Нажимая «Согласен», вы подтверждаете, что являетесь медицинским или фармацевтическим работником и берете на себя ответственность за последствия, вызванные возможным нарушением указанного ограничения. Информация на данном сайте не должна использоваться пациентами для самостоятельной диагностики и лечения и не может быть заменой очной консультации врача.
ЛИПИДОКЛЕТОЧНЫЕ ОПУХОЛИ
Липидоклеточные опухоли (син. липоидоклеточные опухоли, уст. син. овомаскулинома) — группа опухолей яичника неясного или сомнительного генеза, содержащих большое количество липохромного пигмента, объединенных одним термином на том основании, что все они состоят из клеток с типичной для стероидпродуцирующих клеток морфологией.
В 1939 г. для группы овариальных опухолей, сопровождающихся маскулинизацией, Роттино и МакГратом (A. Rottino, J. McGrath) был предложен термин «овомаскулинома». По современной классификации новообразований яичников, принятой ВОЗ (1973), опухоли этой группы относят к категории липидоклеточных опухолей.
К Липидоклеточным опухолям относят опухоли, исходящие из дистопированного коркового вещества надпочечников, из хилусных клеток яичника, а также лютеомы, которые разделяют на стромальные лютеомы и, если женщина беременна,— лютеомы беременности.
Этиология и гистогенез не установлены.
Патологическая анатомия
Липидоклеточные опухоли лишены топографических и микроскопических особенностей, которые необходимы для их идентификации.
Опухоль из дистопированного коркового вещества надпочечника — редкая опухоль яичников; встречается в любом возрасте, даже у девочек. Большей частью опухоль односторонняя, может достигать больших размеров и имеет форму четко очерченного узла охряно-желтого цвета. Подобно клеткам коркового вещества надпочечников, опухолевые клетки формируют обильно васкуляризированные тяжи и колонки. Цитоплазма клеток богата липидами, гл. обр. свободным и связанным холестерином. На гистол, препаратах цитоплазма выглядит пенистой, как бы пустой; ядра большей частью маленькие, гиперхромные.
Опухоль из клеток хилуса возникает в любом возрасте, но чаще между 40 и 50 годами. Обычно опухоль односторонняя, локализуется в области ворот яичника, на разрезе желтого цвета различных оттенков; как правило, небольшого размера. Патогномоничным для этого типа опухоли считается присутствие кристаллоидов Рейнке в цитоплазме опухолевых клеток, хотя даже лейдигомы яичек только в 40% случаев имеют эти цитоплазматические включения. Опухолевые клетки имеют обильную оксифильную, интенсивно красящуюся цитоплазму, мелкозернистую или гомогенную; в ней содержится различное количество липидов типа свободного и связанного холестерина. Опухолевые клетки формируют обширные поля, между к-рыми проходят тяжи рыхлой соединительной ткани с большим количеством кровеносных сосудов; клеточные границы могут быть плохо различимы.
Стромальная лютеома — редкая опухоль яичника, встречается чаще у женщин в период менопаузы. Опухоль располагается в толще коркового слоя яичника, состоит из лютеинизированных клеток межуточной ткани коркового слоя яичника с обильной цитоплазмой, к-рая в процессе гистологической обработки ткани вакуолизирована в различной степени за счет растворения цитоплазматических липидов (преимущественно холестерина). Опухоли обычно множественные, часто двусторонние, нередко сопровождаются явлениями стромального текоматоза яичников, или так наз. гипертекоза.
Лютеома беременности возникает только в период беременности, чаще у многорожавших женщин. Источником опухоли могут быть не только лютеинизированные стромальные клетки, но и тека-лютеиновые клетки атретических фолликулов, стимулированные хорионическим гонадотропином. Узлы при лютеоме беременности следует рассматривать скорее как результат очаговой гиперплазии лютеинизированных стромальных и тека-клеток, а не как истинную опухоль, поскольку после родов узлы подвергаются инволюции и утрачивают гормональную активность.
Клиническая картина
Клиническая картина однотипна, поскольку Липидоклеточные опухоли в основном обладают выраженной андрогенной активностью и вызывают Вирильный синдром (маскулинизацию женщины) в результате чрезмерной секреции опухолью андрогенов (см.). Опухоли из эктопированного коркового вещества надпочечников могут секретировать также избыточное количество кортикостероидов (см.). Картина заболевания характеризуется расстройством менструального цикла (см.) по типу опсо- или аменореи, первичным или вторичным бесплодием (см.), вирилизацией (см.) — увеличением клитора, оволосением на лице и теле по мужскому типу, огрубением голоса. В ряде случаев (при избыточном образовании кортикостероидов) может развиться синдром Кушинга (см. Кушинга синдром) и гиперостоз лобных костей, у детей — синдром преждевременного полового созревания (см. Гипергонадизм).
У больных с опухолью из дистопированного коркового вещества надпочечников обнаруживается повышенное (в 2—5 раз) содержание 17-кетостероидов в суточной моче. У больных с опухолью из хилусных клеток и лютеомами наблюдается резкое повышение уровня тестостерона в плазме периферической крови и в крови, оттекающей от яичника на стороне опухоли. Иногда встречаются Л. о., вырабатывающие чрезмерное количество эстрогенов, которые сопровождаются клин, картиной гиперэстрогенизма. Описаны случаи гормонально-неактивных опухолей без эндокринной клин, симптоматики.
По течению Липидоклеточные опухоли в основном доброкачественные. Злокачественные варианты встречаются среди опухолей из дистопированного коркового вещества надпочечника.
Диагноз (предположительный) ставят на основании вирильного синдрома и данных лабораторного исследования уровня экскреции 17-кетостероидов и их фракций с мочой, а также уровня тестостерона в плазме крови. Для установления источника избыточного образования андрогенов применяют пробу с торможением функции коркового вещества надпочечников дексаметазоном (см. Дексаметазоновая проба) и стимуляцией на этом фоне функции яичников хорионическим гонадотропином (см.). Для топической диагностики проводят рентгенографическое исследование органов малого таза: пневмопельвиорентгенографию (см. Пельвиграфия) или тазовую ангиографию (см.). Дифференцировать Л. о. приходится с опухолями коркового вещества надпочечников (см.), вирилизирующими гормонально активными опухолями яичников (см.), а также с текоматозомяичников, сопровождающимся развитием вирильного синдрома. Несмотря на то что гистогенез Л. о. еще не может быть достоверно установлен, делаются попытки разграничения опухолей этой группы. Так, если у женщины с вирильным синдромом овариального генеза обнаружена опухоль в области широкой связки матки или ворот яичника, можно думать об опухоли из дистопии коркового вещества надпочечника, поскольку в этих местах могут располагаться эктопированные адреналовые клетки. Решающим в установлении диагноза является патогистол, исследование удаленной опухоли с учетом ее локализации.
Лечение и Прогноз
Лечение оперативное, за исключением лютеом беременности, которые после родов подвергаются инволюции. Операция должна быть щадящей: удаляют только опухоль, сохраняя по возможности здоровую ткань яичника.
Прогноз благоприятный — удаление опухоли сопровождается исчезновением всех клин, проявлений заболевания. Даже в случае злокачественной опухоли своевременно проведенная операция дает благоприятный исход; рецидивы и метастазы наблюдаются крайне редко.
Библиография: Глазунов М. Ф. Опухоли яичников, с. 259, Л., 1961; Руководство по патологоанатомической диагностике опухолей человека, под ред. Н. А. Краевского и А. В. Смольянникова, с. 258, М., 1976; Старкова H. Т. Основы клинической андрологии, М., 1973; Norris H. J. а. Сhоrltоn I. Functioning tumors of the ovary, Clin. Obstet. Gynec., v. 17, p. 189, 1974; Norris H. J. a. Taylor H. B. Nodular theca-lutein hyperplasia of pregnancy (so-called «pregnancy luteoma»), Amer. J. clin. Path., v. 47, p. 557, 1967; Roth L. M. a. Sternberg W. H. Ovarian stromal tumors containing Leidig cells, Cancer, v. 32, p. 952, 1973; Scully R. E. Ovarian tumors, Amer. J. Path., v. 87, p. 686, 1977; Serov S. F., Scully R. E. a. Sobin L. H. Histological typing of ovarian tumours, Geneva, WHO, 1973.
Доброкачественные опухоли яичников
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки. Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота. Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
Общие сведения
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала. Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации. Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей. Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток. В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Классификация
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные). Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные. Основным видом стромальных опухолей является фиброма яичника.
- герминогенные опухоли. К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
По мере своего роста доброкачественные опухоли яичников обычно образуют ножку, в состав которой входят связки артерии, лимфатические сосуды, нервы. В связи с этим нередко клиника манифестирует с симптомов острого живота, обусловленного перекрутом ножки опухоли, сдавлением сосудов, ишемией и некрозом. У четверти пациенток с доброкачественными опухолями яичников наблюдается нарушение менструального цикла, бесплодие. При фибромах яичников могут развиваться анемия, асцит и гидроторакс, которые регрессируют после удаления опухолей.
Феминизирующие опухоли способствуют преждевременному половому созреванию девочек, гиперплазии эндометрия, дисфункциональным маточным кровотечениям в репродуктивном возрасте, кровянистым выделениям в постменопаузе. Вирилизирующие доброкачественные опухоли яичников сопровождаются признаками маскулинизации: аменореей, гипотрофией молочных желез, бесплодием, огрубением голоса, гирсутизмом, гипертрофией клитора, облысением.
Диагностика
Доброкачественные опухоли яичников распознаются с учетом данных анамнеза и инструментальных обследований. При гинекологическом исследовании определяется наличие опухоли, ее локализация, величина, консистенция, подвижность, чувствительность, характер поверхности, взаимоотношения с органами малого таза. Проведение ректовагинального исследования позволяет исключить прорастание опухоли в смежные органы.
Трансабдоминальное УЗИ и трансвагинальная эхография в 96% случаев позволяют дифференцировать доброкачественные опухоли яичников от миомы матки, воспалительных процессов в придатках. В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
При обнаружении любых опухолевых процессов в яичниках производится определение опухолевых маркеров (СА-19-9, СА-125 и др.). При нарушениях менструального цикла или постменопаузальных кровотечениях прибегают к проведению раздельного диагностического выскабливания и гистероскопии. Для исключения метастатических опухолей в яичники по показаниям выполняются гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия.
Диагностическая лапароскопия при доброкачественных опухолях яичников обладает 100%-ной диагностической точностью и нередко перерастает в лечебную. Истинные доброкачественные опухоли яичников дифференцируют с ретенционными кистами яичников (последние обычно исчезают в течение 1-3-х менструальных циклов самостоятельно или после назначения КОК).
Лечение доброкачественных опухолей яичников
Обнаружение доброкачественной опухоли яичника является однозначным показанием к ее удалению. Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования. Обычно вмешательство заключается в удалении пораженного яичника (оофорэктомии) или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
В перименопаузе, а также при двусторонней локализации доброкачественных опухолей яичников или подозрении на их малигнизацию удаление придатков производится вместе с удалением матки (пангистерэктомия). Доступом выбора при доброкачественных опухолях яичников в настоящее время является лапароскопический, позволяющий уменьшить операционную травму, риск развития спаечного процесса и тромбоэмболии, ускорить реабилитацию и улучшить репродуктивный прогноз.
Профилактика
Доказано, что длительный прием монофазных КОК обладает профилактическим действием в отношении доброкачественных опухолей яичников. Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом. Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Также известно, что женщины, перенесшие гистерэктомию или перевязку маточных труб, имеют меньшие риски развития опухолей яичников, хотя данный протективный механизм остается невыясненным. Определенное значение в профилактике доброкачественных опухолей яичников отводится достаточному употреблению растительной клетчатки, селена и витамина А. В качестве мер скрининга доброкачественных опухолей яичников выделяют регулярные гинекологические осмотры и УЗИ малого таза.
Рак яичников
Рак яичников – первичное, вторичное или метастатическое опухолевое поражение женских гормонопродуцирующих половых желез – яичников. На ранних стадиях рак яичников малосимптомен; патогномоничные проявления отсутствуют. Распространенные формы проявляются слабостью, недомоганием, снижением и извращением аппетита, нарушениями функции ЖКТ, дизурическими расстройствами, асцитом. Диагностика рака яичников включает проведение физикального и вагинального обследования, УЗИ, ЯМРТ или КТ малого таза, лапароскопии, исследование онкомаркера СА 125. В лечении рака яичников применяется хирургический подход (пангистерэктомия), полихимиотерапия, радиотерапия.
МКБ-10
Рак яичников стоит на седьмом месте в структуре общей онкопатологии (4-6%) и занимает третье место (после рака тела матки и рака шейки матки) среди злокачественных опухолей в онкогинекологии. Чаще рак яичников поражает женщин предклимактерического и климактерического периода, хотя не является исключением и среди женщин моложе 40 лет.
Причины
Проблема развития рака яичников рассматривается с позиций трех гипотез. Считается, что как и другие овариальные опухоли, рак яичников развивается в условиях длительной гиперэстрогении, что повышает вероятность опухолевой трансформации в эстрогенчувствительной ткани желез.
Другой взгляд на генез рака яичников основан на представлениях о постоянной овуляции при раннем наступлении менархе, поздней менопаузе, малом количестве беременностей, укорочении лактации. Непрерывные овуляции способствуют изменению эпителия стромы яичника, тем самым создавая условия для аберрантного повреждения ДНК и активации экспрессии онкогенов.
Генетическая гипотеза выделяет среди группы потенциального риска женщин с семейными формами рака груди и яичников. По наблюдениям, повышенный риск развития рака яичников ассоциирован с наличием бесплодия, дисфункции яичников, гиперплазии эндометрия, частых оофоритов и аднекситов, миомы матки, доброкачественных опухолей и кист яичников. Применение гормональной контрацепции длительнее 5 лет, напротив, снижает вероятность возникновения рака яичников практически вдвое.
По месту возникновения изначального очага рака различают первичное, вторичное и метастатическое поражения яичников.
- Первичный рак яичника сразу развивается в железе. По своему гистотипу первичные опухоли являются эпителиальными образованиями папиллярного или железистого строения, реже развиваются из клеток покровного эпителия. Первичный рак яичника чаще носит двустороннюю локализацию; имеет плотную консистенцию и бугристую поверхность; встречается преимущественно у женщин до 30 лет.
- Вторичный рак яичников. На его долю приходится до 80% клинических случаев. Развитие данной формы рака происходит из серозных, тератоидных или псевдомуцинозных кистом яичников. Серозные цистаденокарциномы развиваются в возрасте 50-60 лет, муцинозные - после 55-60 лет. Вторичные эндометриоидные цистаденокарциномы встречаются у молодых женщин, обычно страдающих бесплодием.
- Метастатическое поражение яичников развивается в результате распространения опухолевых клеток гематогенным, имплантационным, лимфогенным путями из первичных очагов при раке желудка, молочной железы, матки, щитовидной железы. Метастатические опухоли яичников обладают быстрым ростом и неблагоприятным течением, обычно поражают оба яичника, рано диссеминируют по брюшине малого таза. Макроскопически метастатическая форма рака яичников имеет белесоватый цвет, бугристую поверхность, плотную или тестоватую консистенцию.
Более редкие типы рака яичников представлены папиллярной цистаденомой, гранулезоклеточным, светлоклеточным (мезонефроидным) раком, аденобластомой, опухолью Бреннера, стромальными опухолями, дисгерминомой, тератокарциномой и др. В клинической практике рак яичников оценивается в соответствии с критериями FIGO (стадии I-IV) и TNM (распространенность первичной опухоли, регионарных и отдаленных метастазов).
I (T1) – распространенность опухоли ограничивается яичниками:
- IA (T1a) – рак одного яичника без прорастания его капсулы и разрастания опухолевых клеток на поверхности железы
- IB (T1b) – рак обоих яичников без прорастания их капсул и разрастания опухолевых клеток на поверхности желез
- IC (T1c) – рак одного или двух яичников с прорастанием и/или разрывом капсулы, опухолевыми разрастаниями на поверхности железы, наличием атипичных клеток в асцитических или смывных водах
II (T2) – поражение одного или обоих яичников с распространением опухоли на структуры малого таза:
- IIA (T2a) - рак яичников распространяется или метастазирует в маточные трубы или матку
- IIB (T2b) - рак яичников распространяется на другие структуры таза
- IIC (T2c) – опухолевый процесс ограничен поражением малого таза, определяется наличие атипичных клеток в асцитических или смывных водах
III (T3/N1) - поражение одного или обоих яичников с метастазированием рака яичников по брюшине или в регионарные лимфоузлы:
- IIIA (T3a) – наличие микроскопически подтвержденных внутрибрюшинных метастазов
- IIIB (T3b) – макроскопически определяемые внутрибрюшинные метастазы диаметром до 2 см
- IIIC (T3c/N1) - макроскопически определяемые внутрибрюшинные метастазы диаметром более 2 см или метастазы в регионарные лимфоузлы
IV (M1) – метастазирование рака яичников в отдаленные органы.
Симптомы рака яичников
Проявления рака яичников вариабельны, что объясняется многообразием морфологических форм заболевания. При локализованных формах рака яичников симптоматика, как правило, отсутствует. У молодых женщин рак яичников может клинически манифестировать с внезапного болевого синдрома, вызванного перекрутом ножки опухоли или перфорацией ее капсулы.
Активизация проявлений рака яичников развивается по мере распространения опухолевого процесса. Происходит нарастание недомогания, слабости, утомляемости, субфебрилитета; ухудшение аппетита, функции ЖКТ (метеоризм, тошнота, запоры); появление дизурических явлений.
При поражении брюшины развивается асцит; в случае метастазов в легкие – опухолевый плеврит. В поздних стадиях нарастает сердечно-сосудистая и дыхательная недостаточность, развиваются отеки нижних конечностей, тромбозы. Метастазы при раке яичников, как правило, выявляются в печени, легких, костях.
Среди злокачественных опухолей яичников встречаются гормонально-активные эпителиальные образования. Гранулезоклеточный рак яичников – феменизирующая опухоль, способствующая преждевременному половому созреванию девочек и возобновлению маточных кровотечений у пациенток в менопаузе. Маскулинизирующая опухоль – адренобластома, напротив, приводит к гирсутизму, изменению фигуры, уменьшению груди, прекращению менструаций.
Комплекс методов диагностики рака яичников включает проведение физикального, гинекологического, инструментального обследования. Распознавание асцита и опухоли может быть произведено уже в ходе пальпации живота.
- Гинекологическое исследование хоть и позволяет выявить наличие одно- или двустороннего овариального образования, но не дает четкого представления о степени его доброкачественности. С помощью ректовагинального исследования определяется инвазия рака яичников в параметрий и параректальную клетчатку.
- Методы визуализации. С помощью трансвагинальной эхографии (УЗИ), МРТ и КТ малого таза выявляется объемное образование неправильной формы без четкой капсулы с бугристыми контурами и неодинаковой внутренней структурой; оцениваются его размеры и степень распространенности.
- Диагностическая лапароскопия при раке яичников необходима для проведения биопсии и определения гистотипа опухоли, забора перитонеального выпота или смывов для цитологического исследования. В ряде случаев получение асцитической жидкости возможно посредством пункции заднего свода влагалища.
При подозрении на рак яичников показано исследование опухолево-ассоциированных маркеров в сыворотке (СА-19.9, СА-125 и др.). Для исключения первичного очага или метастазов рака яичников в отдаленных органах производится маммография, рентгенография желудка и легких, ирригоскопия; УЗИ брюшной полости, УЗИ плевральной полости, УЗИ щитовидной железы; ФГДС, ректороманоскопия, цистоскопия, хромоцистоскопия.

Лечение рака яичников
Вопрос выбора лечебной тактики при раке яичников решается с учетом стадии процесса, морфологической структуры опухоли, потенциальной чувствительности данного гистиотипа к химиотерапевтическому и лучевому воздействию, отягощающих соматических и возрастных факторов. В лечении рака яичников сочетается хирургический подход (пангистерэктомия) с проведением полихимиотерапии и радиотерапии.
Оперативное лечение
Хирургическое лечение локализованной формы рака яичников (I-II ст.) заключается в проведении удаления матки с аднексэктомией и резекцией большого сальника. У ослабленных или пожилых пациенток возможно выполнение надвлагалищной ампутации матки с придатками и субтотальной резекции большого сальника. В процессе операции обязательна интраоперационная ревизия парааортальных лимфоузлов с их срочным интраоперационным гистологическим исследованием. При III-IV ст. рака яичников производится циторедуктивное вмешательство, направленное на максимальное удаления опухолевых масс перед химиотерапией. При неоперабельных процессах ограничиваются биопсией опухолевой ткани.
Противоопухолевая терапия
Полихимиотерапия при раке яичников может проводиться на предоперационном, послеоперационной этапе или являться самостоятельным лечением при распространенном злокачественном процессе. Полихимиотерапия (препаратами платины, хлорэтиламинами, таксанами) позволяет добиться подавления митоза и пролиферации опухолевых клеток. Побочными действиями цитостатиков выступают тошнота, рвота, нейро- и нефротоксичность, угнетение кроветворной функции. Лучевая терапия при раке яичников обладает незначительной эффективностью.
Прогноз и профилактика
Отдаленная выживаемость при раке яичников обусловлена стадией заболевания, морфологической структурой опухоли и ее дифференцировкой. В зависимости от гистотипа опухоли пятилетний порог выживаемости преодолевает 60-90% пациенток с I ст. рака яичников, 40-50% - со II ст., 11% - с III ст.; 5% - с IV ст. Более благоприятны в отношении прогноза серозный и муцинозный рак яичников; менее – мезонефроидный, недифференцированный и др.
В постоперационном периоде после радикальной гистерэктомии (пангистерэктомии) пациенткам требуется систематическое наблюдение онкогинеколога, предупреждение развития посткастрационного синдрома. В профилактике рака яичников существенная роль отводится своевременному выявлению доброкачественных опухолей желез, онкопрофилактическим осмотрам, снижению воздействия неблагоприятных факторов.
Читайте также:
- Применение и токсикокинетика трициклических антидепрессантов (ТЦА)
- Костный мозг. Функции костного мозга. Миеломоноцитопоэз.
- Пучковая зона надпочечников. Сетчатая зона надпочечников. Мозговое вещество надпочечников.
- Рентгенография височной кости в осевой проекции. Рентгенография лицевого черепа
- Лечение язвенной болезни медикаментами и профилактика обострений
