Лучевая диагностика абсцесса жевательного пространства
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Ограниченный воспалительный процесс в полости рта или жевательном пространстве с гнойным расплавлением.
- Первичное распространение обычно в область щеки (к жевательным мышцам), в подъязычную и подчелюстную области
- Распространение на нёбо, полость рта или лицо встречается реже
- Вторичное распространение в около- и заглоточное пространство («опасное» пространство) и средостение
- Часто вызван (3-гемолитическим стрептококком.
- Первичное распространение на жевательное пространство, медиальную крыловидную мышцу и мягкое нёбо
- Вторичное распространение - как при одонтогенном абсцессе.
Клинические проявления
Абсцесс обычно имеет следующие симптомы:
- Часто зубная боль или лечение зубов в анамнезе
- Признаки воспалительного процесса (повышение температуры тела, уровня С-реактивного белка и СОЭ)
- У большинства пациентов наблюдается тризм и ограничение открывания рта
- Уплотнение тканей лица
- Часто неэффективная пероральная антибактериальная терапия в анамнезе.
Признаки абсцесса полости рта на КТ и МРТ снимках
Что бы обнаружить абсцесс полости рта, диагностика должна включать в себя несколько исследований, а именно:
Методы выбора
Применяют ли КТ для диагностики абсцесса полости рта
- Асимметричное мягкотканное образование с нечеткими контурами, инфильтрирующее расположенные рядом структуры
- Часто один или несколько очагов распада
- Выраженное усиление после введения контрастного вещества, иногда в виде кольцевидной структуры
- Часто сопутствующий шейный лимфаденит.
Что покажут снимки МРТ полости рта при абсцессе
- Высокая интенсивность сигнала на Т2-взвешенном изображении
- Низкая интенсивность сигнала на Т1 -взвешенном изображении
- Интенсивное усиление после введения гадолиния, особенно в режиме подавления сигнала от жировой ткани
- Кольцо усиления с нечеткими контурами
- Для остеомиелита нижней челюсти характерен отек костного мозга и усиление сигнала от костномозговой полости.
Отличительные признаки
- Полосовидная имбибиция подкожной жировой ткани
- Очаги распада
- Типичная клиническая картина
- Сопровождается острым гнойным верхушечным периодонтитом, особенно моляров
- Деструкция нижней челюсти в связи с сопутствующим остеомиелитом.
Что хотел бы знать лечащий врач
Заболевания, имеющие симптомы абсцесса полости рта
Флегмона
- Диффузная инфильтрация тканей, усиливающаяся после введения контрастного вещества
- Отсутствие кольцевидного усиления стенки абсцесса
Опухоли (преимущественно фибросаркома и рабдомиосаркома)
- Четкие границы с незначительной перифокальной реакцией или без нее
- Объемное образование повышенной плотности, гиперинтенсивное, наблюдаются деструктивные изменения
Односторонняя гипертрофия мышц
- Увеличение мышц без типичного усиления после введения контрастного вещества
Лечение абсцесса полости рта
- Вскрытие и дренирование, пункция и аспирация
- Парентеральная антибактериальная терапия (например, пенициллин) показана при остеомиелите.
Врачи каких специальностей диагностируют и лечат абсцесс полости рта
- Челесно-лицевой хирург (осмотр и операция по вскрытию абсцесса)
Прогноз
- Прогноз благоприятный после вскрытия, дренирования и парентеральной антибактериальной терапии
- В редких случаях может потребоваться повторное хирургическое вмешательство для дополнительного дренирования
Возможные осложнения и последствия
- В отсутствие лечения могут развиваться вторичные абсцессы, флегмона, некротический фасциит или медиастинит.
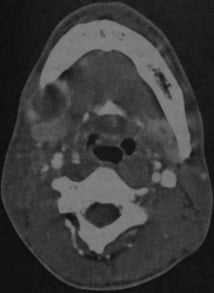
КТ с контрастированием: абсцесс дна полости рта справа с распространением под нижнюю челюсть. Абсцесс примыкает с правой стороны к телу нижней челюсти, определяется как образование со сниженной плотностью в центре, окруженное усиленной стенкой. Поднижнечелюстная железа смещена кзади (стенка абсцесса интактна, инфильтрация в данном случае отсутствует).
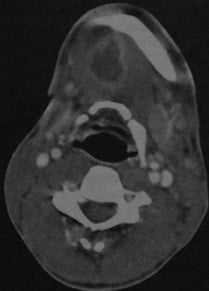
Абсцесс дна полости рта, расположенный справа около средней линии. КТ с контрастированием: объемное образование с типичным снижением плотности в центре, окруженное усиленной стенкой. Мелкий абсцесс слева, примыкающий к нервно- сосудистому пучку, с сопутствующим отеком поднижнечелюстных мягких тканей.
Лучевая диагностика абсцесса жевательного пространства
а) Терминология:
1. Аббревиатура:
• Абсцесс жевательного пространства (ЖП)
2. Определение:
• Абсцесс в ЖП, обусловленный одонтогенной инфекцией моляра или стоматологической процедурой
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о КТ с КУ: скопление жидкости с контрастирующейся стенкой в ЖП + остеомиелит задних отделов тела нижней челюсти
• Локализация:
о Нижняя часть ЖП возле задних отделов тела и ветви нижней челюсти
• Размер:
о Ранний абсцесс: часто небольшое (1 см) скопление жидкости возле нижней челюсти
о Тяжелый запущенный абсцесс: несколько сантиметров размером; полностью заполняет ЖП и распространяется за его пределы
• Морфология:
о Овоидная или округлая
о При прорыве в прилежащие глубокие пространства лица абсцесс может принимать неправильную форму с неровными контурами
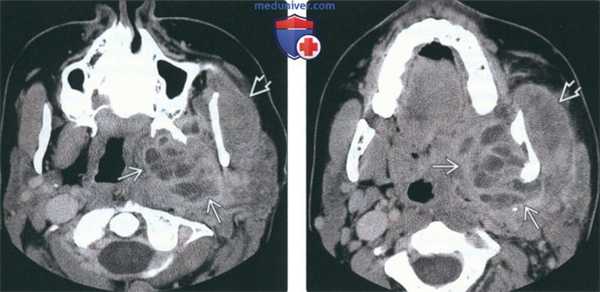
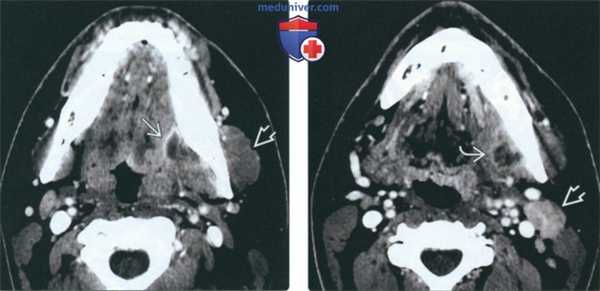
(Слева) На аксиальной КТ с КУ определяется большой многокамерный абсцесс внутреннего ЖП с вовлечением крыловидных мышц. Обратите внимание на утолщение и отек жевательной мышцы в наружном жевательном пространстве. У этого пациента 21 года девять месяцев назад был удален моляр слева, после чего появилась оталгия в сочетании с тризмом, неверно расцененные как проявления синдрома ВНЧС.
(Справа) На аксиальной КТ с КУ у этого же пациента определяется дальнейшее распространение абсцесса внутреннего ЖП в и отек жевательной мышцы.
2. КТ при абсцессе жевательного пространства:
• КТ с КУ:
о Патологический очаг в ЖП со сдавлением окологлоточного пространства в направлении спереди/снаружи-кзади/кнутри
о Очаг жидкостной плотности с толстым контрастирующимся «ободком» в жевательных мышцах = абсцесс ЖП:
- Отек и контрастирование прилежащих мышц без сопутствующей жидкости = миозит
- «Мутные» соседние жировые пластинки = целлюлит
о Линейные уплотнения в подкожной клетчатке и утолщение кожи помогают отличить злокачественную опухоль от инфекции
• КЛКТ и КТ в костном окне:
о Остеомиелит задних отделов тела и ветви нижней челюсти + инфекция 2-го или 3-го моляра:
- Остеомиелит нижней челюсти: деструкция кортикальной пластинки + периостальная реакция; отличительный признак - секвестрация
- Инфекция моляров: «лунка» или просветление вокруг корня моляра ± свищевой ход от зуба в соседние мягкие ткани с перфорацией кортикальной пластинки
• КТА:
о При распространении процесса в окологлоточное или заглоточное пространство возможен спазм проксимального сегмента внутренней сонной артерии (ВСА)
3. МРТ при абсцессе жевательного пространства:
• Т1 ВИ
о Сигнал низкой интенсивности возле нижней челюсти
• Т2 ВИ:
о Очаги с сигналом высокой интенсивности (абсцессы ЖП)
• Т1 ВИ С+:
о Очаге сигналом низкой интенсивности, окруженный контрастирующейся стенкой (абсцессЖП)
о Может быть виден свищевой ход от нижней челюсти
• МРА:
о При распространении абсцесса из ЖП в окологлоточное или заглоточное пространство может наблюдаться спазм ВСА
4. Сцинтиграфия:
• Остеосцинтиграфия:
о Может использоваться для оценки ответа остеомиелита нижней челюсти на антибиотикотерапию
5. Интраоральная или панорамная рентгенография:
• Часто обнаруживается апикальная рарефикация, связанная с нежизнеспособным кариозным зубом, ± секвестрация и периостальная реакция
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ - предпочтительный метод при подозрении на инфекцию:
- Чувствительность МРТ к инфекциям зубов и остеомиелиту ниже
• Выбор протокола:
о У пациента с острой инфекцией, тризмом и ограничением подвижности челюсти лучший метод диагностики - КТ с КУ в мягкотканном и костном окне:
- Малое время сканирования важно для исследования пациентов в тяжелом состоянии
- Позволяет оценить размер полости абсцесса в мягких тканях
- Позволяет выявить причинный зуб и оценить распространенность остеомиелита при отсутствии артефактов от зубной амальгамы или металла
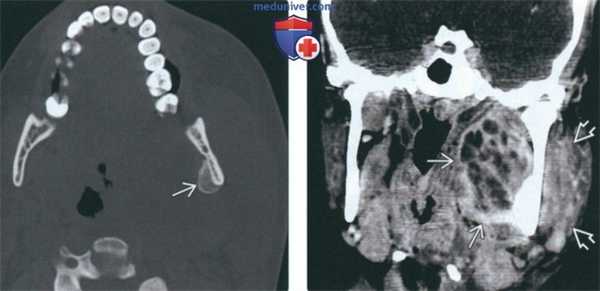
(Слева) На аксиальной КТ в костном окне у этого же пациента определяется периостальная реакция, характерная для остеомиелита нижней челюсти.
(Справа) На корональной КТ с КУ у этого же пациента определяется многокамерный абсцесс внутреннего жевательного пространства в сочетании с отеком и утолщением жевательной мышцы в наружном жевательном пространстве.
в) Дифференциальная диагностика абсцесса жевательного пространства:
1. Гипертрофия жевательной мышцы:
• Симптоматика: жевание одной стороной, дисфункция ВНЧС или скрежетание зубами по ночам
• Визуализация: одностороннее увеличение жевательных мышц:
о Отсутствие очаговых скоплений жидкости с контрастирующимся «ободком» или признаков целлюлита, миозита, фасцита
2. Атрофия жевательной мышцы:
• Симптоматика: поражение нижнечелюстной ветви ЧМН V
• Визуализация: атрофия жевательных мышц на стороне поражения; при этом на противоположной стороне мышцы выглядят увеличенными
3. Целлюлит и флегмона жевательного пространства:
• Симптоматика: отек и боль в области ЖП (как и при абсцессе ЖП)
• Визуализация: отек, целлюлит, миозит ± фасцит ЖП в отсутствие очаговых скоплений жидкости с контрастирующимся «ободком»
4. Остеорадионекроз нижней челюсти:
• Симптоматика: лучевая терапия головы и шеи в течение последнего года
• Визуализация: пермеативно-деструктивный фокус в нижней челюсти:
о Может сочетаться с отеком мягких тканей
о Редко жидкость с контрастирующейся стенкой:
- Может потребоваться игольная аспирация для исключения инфекции
5. Саркома жевательного пространства:
• Симптоматика: опухоль щеки каменистой плотности ± поражение ЧМН V
• Визуализация: инфильтративная опухоль ЖП с выраженным контрастированием и минимальными изменениями кожи и мягких тканей в смежных отделах:
о Отсутствие признаков целлюлита, миозита, фасцита, которые могли бы свидетельствовать об инфекции
6. Дегенеративное заболевание ВНЧС:
• Симптоматика: боль в ВНЧС, тризм или другие признаки дисфункции ВНЧС
• Визуализация: дегенеративные изменения ВНЧС:
о Отсутствие абсцесса ЖП
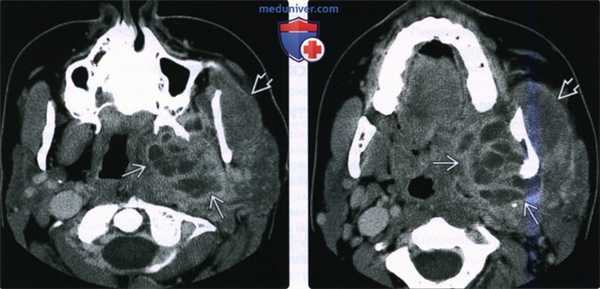
(Слева) На аксиальной КТ с КУ определяется абсцесс внутреннего жевательного пространства слева с вовлечением нижнего края медиальной крыловидной мышцы и воспалением жевательной мышцы. Этот пациент 22 лет с инфекцией моляра, не отвечающей на антибиотикотерапию, предъявляет жалобы на боль, отек и тризм.
(Справа) На аксиальной КТ с КУ у этого же пациента определяется распространение абсцесса книзу в левое поднижнечелюстное пространство. Также наблюдается реактивная лимфаденопатия II уровня.
г) Патология:
1. Общая характеристика:
• Этиология:
о Инфекция зубов (моляров) или стоматологические вмешательства, приводящие к остеомиелиту задних отделов тела нижней челюсти с возникновением дефекта кортикальной пластинки и прорывом гноя в ЖП
• Анатомия:
о Ткани ЖП окружены поверхностным листком глубокой фасции шеи
о Содержимым ЖП являются жевательные мышцы; задние отделы тела, ветвь и мыщелок нижней челюсти; и V3, входящий в нижнечелюстное отверстие
о Спереди к ЖП примыкают 2-й и 3-й моляр
о Височная ямка фактически представляет надскуловое ЖП
о Подвисочная ямка: носоглоточное ЖП + заверхнечелюстная жировая подушка (верхние отделы заднего щечного пространства)
2. Макроскопические и хирургические особенности:
• Кистозный очаг неправильной формы, заполненный вязкой бело-зеленой жидкостью (гноем), окруженной толстой стенкой из фиброзной соединительной ткани
• Отек окружающих тканей
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Основной симптом: тризм
о Другие признаки/симптомы:
- Лихорадка, лейкоцитоз
- Отек и болезненность щеки
- Плохое состояние зубов, экстракция 2-го или 3-го моляра, вмешательство на корневых каналах
- Болезненность и ограничение открывания рта затрудняют физикальное исследование
- КТ с КУ становится важнейшей частью обследования пациента при нарушении открывания рта
• Другие признаки/симптомы:
о Начальные проявления (напр., боль в ВНЧС и тризм) могут клинически имитировать дисфункцию ВНЧС
2. Демография:
• Возраст:
о У детей чаще наблюдается периостальная реакция; накостница рыхло прикреплена
о У пациентов старшего возраста более вероятны медикаментозные осложнения → повышенная подверженность остеомиелиту
• Эпидемиология:
о Частая причина поражения ЖП
о В странах с доступными антибиотиками и стоматологической помощью поражение ЖП возникает редко
о При недоступности антибиотиков и стоматологической помощи одонтогенный абсцесс ЖП становится распространенной проблемой
3. Течение и прогноз:
• Пероральная антибиотикотерапия не подходит при инфекции ЖП
• После завершения перорального приема антибиотиков клинически возникает рецидив заболевания
• Дренирование скоплений гноя позволяет быстро добиться излечения
4. Лечение:
• Удаление пораженного моляра (моляров)-метод первой линии
• Ранний абсцесс: агрессивная внутривенная антибиотикотерапия
• В большинстве случае требуется дренирование в сочетании с внутривенной антибиотикотерапией
• При остеомиелите нижней челюсти может потребоваться поднадкостничное дренирование, удаление секвестров, продленная внутривенная антибиотикотерапия
е) Диагностическая памятка:
1. Следует учесть:
• Вопросы рентгенологу при абсцессе ЖП:
о Присутствует ли остеомиелит нижней челюсти:
- При остеомиелите необходимо расширенное хирургическое вмешательство и длительная антибиотикотерапия
о Имеются ли абсцессы в других пространствах, кроме жевательного:
- Хирургу необходимо установить отдельный дренаж в каждое из пораженных пространств или рассечь фасцию между ними
о Поражено ли надскуловое жевательное пространство:
- Инфекция обычно распространяется краниально, т.к. поверхностный листок глубокой фасции шеи плотно прикреплен к нижнему краю нижней челюсти, что мешает каудальному распространению
2. Советы по интерпретации изображений:
• Дифференцируйте целлюлит ЖП с абсцессом
• При наличии неявной жидкости выполните КТ с КУ в отсроченной фазе:
о На мультидетекторном КТ сбор данных может быть завершен раньше, чем контраст достигнет стенки абсцесса
о В этом случае абсцесс можно пропустить
КТ, МРТ при абсцессе жевательного пространства
а) Определение:
• Абсцесс жевательного пространства, возникающий либо вследствие воспаления одного из моляров, либо как осложнение стоматологических процедур
1. Общая характеристика:
• Лучший диагностический критерий:
о КТ с контрастированием: в жевательном пространстве обнаруживается жидкость с периферическим кольцом накопления контраста ± остеомиелит задних отделов нижней челюсти
• Локализация:
о Нижняя часть жевательного пространства, возле ветви и задних отделов тела нижней челюсти
• Размер:
о Ранняя стадия: обычно небольшое (1 см) скопление жидкости возле нижней челюсти
о Поздняя, тяжелая стадия: может достигать нескольких сантиметров, заполняя все жевательное пространство и распространяясь за него
• Морфология:
о Форма: от овальной до круглой
о При прорыве в окружающие пространства может иметь неправильную или дольчатую форму
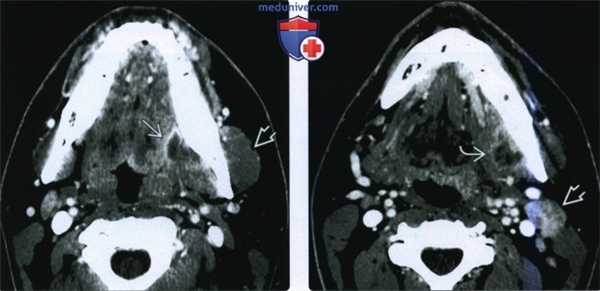
(Слева) При КТ с КУ в аксиальной проекции определяется гигантский многокамерный абсцесс медиальных отделов жевательного пространства, распространяющийся на крыловидные мышцы. Обратите внимание на отек и припухлость жевательной мышцы в латеральном жевательном пространстве. Пациентка - девушка 21 года, которой девять месяцев назад был удален левый нижний моляр. Все это время она предъявляла жалобы на тризм и боль в ухе, которые врачи ошибочно принимали за заболевание височно-нижнечелюстного сустава.
(Справа) При КТ с КУ в аксиальной проекции у этой же пациентки видно, что абсцесс распространяется в нижележащие ткани. Также имеется отек жевательной мышцы.
2. КТ при абсцессе жевательного пространства:
• КТ с КУ:
о Объемное образование жевательного пространства, которое смещает ОГП в заднемедиальном направлении
о Локальный участок жидкостной плотности, расположенный в пределах жевательных мышц с кольцом накопления контраста = абсцесс жевательного пространства
- Соседние мышцы отечны, накапливают контраст, жидкостное содержимое при этом отсутствует=миозит
- Окружающая жировая клетчатка «смазана» = целлюлит
о Линейная исчерченность подкожной жировой клетчатки и утолщение кожи помогают отличить воспалительный процесс от злокачественной опухоли
• КТ в костном окне:
о Обычно инфекционный процесс обнаруживается во втором или третьем моляре ± признаки остеомиелита задней поверхности тела и ветви нижней челюсти:
- Остеомиелит нижней челюсти: деструкция кортикального слоя с элевацией надкостницы
- Признаки инфекционного процесса в зубе и одонтогенного источника инфекции:
Постэктракционная лунка (после удаления зуба) ± газ
Понижение плотности структуры зуба ± газ в самом зубе (кариес) ± разрежение периодонта вокруг корня моляра
Фистула = линия пониженной плотности, которая идет от зуба через кость к окружающим мягким тканям
• КТ-ангиография:
о При распространении абсцесса в окологлоточное или заглоточное пространство возможен спазм проксимального отдела внутренней сонной артерии (ВСА)
3. МРТ при абсцессе жевательного пространства:
• Т1ВИ:
о Жидкость с сигналом низкой интенсивности возле нижней челюсти
• Т2ВИ:
о Локальное скопление жидкости с сигналом высокой интенсивности = абсцесс жевательного пространства
• ДВИ:
о Интенсивный сигнал (низкий кажущийся коэффициент диффузии), характерный для абсцесса
• Т1ВИ с КУ:
о Локальный участок с низкой интенсивностью сигнала, окруженный кольцом накопления контрастного вещества
о Иногда можно выявить свищевой ход, идущий от нижней челюсти
• МР-ангиография:
о При распространении абсцесса в окологлоточное или заглоточное пространство возможен спазм проксимального отдела внутренней сонной артерии (ВСА):
- Чаще наблюдается у детей, обычно разрешается самостоятельно
4. Сцинтиграфия:
• Сцинтиграфия костей:
о Может применяться для динамического контроля при антибактериальной терапии по поводу остеомиелита нижней челюсти
5. Ортопантомограмма:
• «Изъеденная» задняя поверхность тела нижней челюсти в области разрушенного моляра и периапикального абсцесса
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ является оптимальным методом диагностики при подозрении на инфекционный процесс:
- Позволяет более точно оценить состояние зубов, костей, наличие газа
- МРТ менее специфично в диагностике заболеваний зубов и остеомиелита
• Протокол исследования:
о У пациента с клиникой острого инфекционного процесса и тризмом наилучшим методом визуализации (ограничение открывания рта) будет КТ с контрастированием в костном и мягкотканном окне:
- Исследование проводится быстро, что важно при обследовании ослабленных пациентов
- Позволяет оценить размеры полости абсцесса
- Позволяет выявить причинный зуб и наличие остеомиелита
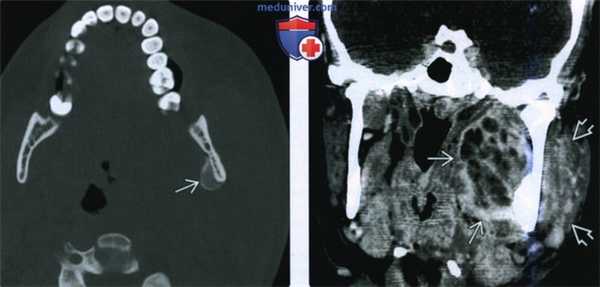
(Слева) КТ в коаном окне в аксиальной проекции у этой же пациентки. Формирование новой костной ткани в области надкостницы говорит о наличии остеомиелита нижней челюсти.
(Справа) При КТ с КУ в коронарной проекции у этой же пациентки в медиальных отделах жевательного проаранава определяется многокамерный абсцесс. В латеральном жевательном пространстве визуализируется увеличенная и отечная жевательная мышца.
1. Целлюлит, флегмона жевательного пространства:
• Клиническая картина: боль и отек в области жевательного пространства; клиника аналогична таковой при абсцессе жевательного пространства
• Визуализация: отек клетчатки жевательного пространства с целлюлитом, миозитом ± фасциитом без жидкостного содержимого и кольца накопления контраста
2. Остеонекроз нижней челюсти:
• Клиническая картина: обычно на фоне предшествующей лучевой терапии по поводу опухоли головы и шеи, либо на фоне использования бифосфонатов
о Послелучевой некроз на фоне предшествующей лучевой терапии по поводу опухолей головы и шеи:
- Визуализация: деструктивные изменения в нижней челюсти со снижением ее плотности ± отек мягких тканей
- Редко жидкость с границей накопления контраста:
Для исключения инфекционного процесса может потребоваться тонкоигольная аспирационная биопсия
о Бифосфонатный остеонекроз челюсти:
- Бифосфонаты (при внутривенном или пероральном использовании) используются для лечения метаболических заболеваний костной ткани, первичных или метастатических опухолей костей, гиперкальциемии при злокачественных новообразованиях
- Визуализация: при КТ определяется склероз костной ткани, варьирующий от небольшого утолщения твердой пластинки и альвеолярного гребня до выраженного склероза, напоминающего остеопороз:
Также может сочетаться с инфекционным процессом
3. Атрофия жевательной мускулатуры:
• Клиническая картина: повреждение нижнечелюстной ветви тройничного нерва
• Визуализация: из-за атрофии жевательных мышц здоровые мышцы на противоположной стороне выглядят увеличенными
4. Дегенеративные заболевания височно-нижнечелюстного сустава:
• Клиническая картина: боль в области сустава и тризм
• Визуализация: дегенеративные изменения в области сустава; абсцесс отсутствует
5. Гипертрофия жевательной мускулатуры:
• Клиническая картина: жевание на одной стороне, заболевания височно-нижнечелюстного сустава, ночное скрежетание зубами
• Визуализация: одностороннее увеличение жевательных мышц:
о Отсутствует жидкостное содержимое с кольцом периферического накопления контраста, целлюлит, миозит, фасциит
6. Саркома жевательного пространства:
• Клиническая картина: твердое новообразование в области щеки ± симптомы поражения тройничного нерва
• Визуализация: новообразование жевательного пространства с инфильтративным ростом, которое интенсивно накапливает контраст, изменения со стороны мягких тканей или кожи минимальные:
о Целлюлит, миозит, фасциит, которые говорят об инфекционном процессе, отсутствуют
(Слева) КТ с КУ, аксиальная проекция. Пациентка 22 лет с инфекционным процессом в области нижнего моляра. Антибактериальная терапия неэффективна. Пациентку беспокоят боль, отечность и тризм. При КТ определяется абсцесс левого медиального жевательного пространства, который затрагивает нижнюю часть медиальной крыловидной мышцы. Имеются признаки миозита жевательной мышцы.
(Справа) КТ с КУ, аксиальная проекция, эта же пациентка. Абсцесс распространяется вниз, в поднижнечелюстное пространство. Также имеется реактивная лимфаденопатия лимфоузлов II уровня.
1. Общая характеристика:
• Этиология:
о Кариес зуба (моляра) ± периодонтит/стоматологические процедуры; через дегисценции в кортикальном слое процесс распространяется далее, гной проникает в жевательное пространство ± остеомиелит тела нижней челюсти
• Анатомические особенности:
о Ткани жевательного пространства окутывает поверхностный листок глубокой фасции шеи
о В жевательном пространстве расположены жевательные мышцы, ветвь, задняя часть тела и мыщелок нижней челюсти, а также нижнечелюстная ветвь тройничного нерва, направляющаяся к отверстию нижней челюсти
о Второй и третий моляры соприкасаются с передней поверхностью жевательного пространства
о Височная ямка = надскуловое жевательное пространство
о Подвисочная ямка = жевательное пространство носоглотки + заверхнечелюстное жировое тело (верхний отдел задней части жевательного пространства)
2. Макроскопические и хирургические особенности:
• Кистозное образование неправильной формы, заполненное бело-зеленой густой жидкостью (гноем), которое окружают толстые стенки, состоящие из фиброзной соединительной ткани
• Отек окружающих тканей
1. Проявления:
• Типичные признаки/симптомы:
о Главный симптом: тризм
о Другие симптомы/признаки: лихорадка, лейкоцитоз, отек и болезненность в щечной области:
- В анамнезе: плохая гигиена полости рта или недавние стоматологические процедуры
- Осмотр: боль и затруднение при открывании рта делают осмотр проблематичным
• Другие признаки/симптомы:
о При первичном осмотре клиническая картина может напоминать клинику поражения височно-нижнечелюстного сустава (боль в области сустава и тризм)
2. Демография:
• Возраст:
о Частота увеличивается с возрастом:
- Заболевания зубов у пожилых людей встречаются чаще
• Эпидемиология:
о Частая причина поражения жевательного пространства
о В странах, где антибиотики и стоматологическая помощь доступны, встречается редко
3. Течение и прогноз:
• Предшествующей пероральной антибактериальной терапии обычно оказывается недостаточно для подавления развивающегося инфекционного процесса в жевательном пространстве
• После отмены перорального антибиотика болезнь возвращается
• Эвакуация гнойного содержимого ведет к быстрому выздоровлению
• При отсутствии лечения может привести к развитию флегмоны шеи или некротизирующего фасциита
4. Лечение:
• В первую очередь необходимо удалить причинный моляр
• В раннюю стадию лечение заключается в агрессивной внутривенной антибактериальной терапии
• В большинстве случаев показано хирургическое опорожнение абсцесса с последующей внутривенной антибактериальной терапией
• При остеомиелите нижней челюсти может потребоваться периостотомия и длительная внутривенная антибактериальная терапия
1. Следует учесть:
• Вопросы, на которой должен ответить рентгенолог:
о Вероятный источник инфекции (причинный зуб)?
о Имеется ли остеомиелит нижней челюсти?
- Если да, то объем хирургического вмешательства увеличится, а антибактериальная терапия будет более длительной
о Абсцесс имеется только в жевательном пространстве?
- Хирургу нужно либо делать отдельный доступ для каждого пространства, либо идти через листки фасции
о Вовлечено ли надскуловое жевательное пространство?
- Инфекционный процесс склонен распространяться наверх, поскольку поверхностный листок глубокой фасции шеи снизу плотно прикреплен к нижнему краю нижней челюсти
2. Советы по интерпретации изображений:
• Необходимо дифференцировать целлюлит жевательного пространства от абсцесса
• При обнаружении небольшого количества жидкости КТ с контрастированием можно сделать в отложенной фазе:
о Мультиспиральный компьютерный томограф может завершить сбор данных еще до того, как контраст достигнет стенок абсцесса
о В таком случае абсцесса можно не заметить
Паратонзиллярный абсцесс - симптомы и лечение
Что такое паратонзиллярный абсцесс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Садыхова Рагима Агаларовича, ЛОРа со стажем в 7 лет.
Над статьей доктора Садыхова Рагима Агаларовича работали литературный редактор Вера Васина , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Паратонзиллярный абсцесс (Peritonsillar abscess) — это острое гнойное воспаление околоминдаликовой клетчатки (ткани, расположенной между капсулой нёбной миндалины и мышцами глотки) [1] [2] [3] .
При заболевании краснеет и сильно болит горло, чаще с одной стороны. Пациенту трудно широко открывать рот, температура поднимается выше 38 °С, возникает выраженная слабость, головная боль и ломота в теле.
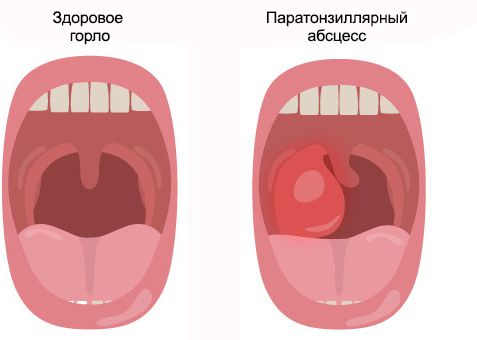
Паратонзиллярному абсцессу предшествует паратонзиллит. В отличие от абсцесса, при этом заболевании возникает лишь воспаление и отёк. Но если паратонзиллит не лечить, он переходит в абсцесс.
Паратонзиллярный абсцесс — это самая распространённая инфекция среди абсцессов глубоких тканей шеи и головы. Заболевание чаще возникает у молодых людей в возрасте от 20 до 40 лет, реже — у детей и пожилых пациентов. Мужчины и женщины болеют одинаково часто [4] [5] .
Причины паратонзиллярного абсцесса
Абсцесс развивается из-за того, что в мягкую, рыхлую околоминдаликовую клетчатку с прилежащих областей проникает агрессивная бактериальная инфекция, как правило аэробные и факультативно-анаэробные микробы. Самый типичный возбудитель заболевания — Streptococсus pyogenes группы А (бета-гемолитический стрептококк). Значительно реже абсцесс вызывают другие виды бактерий, обитающие в ротоглотке: фузобактерии, бактероиды и золотистый стафилококк [6] .
Ведущую роль в развитии паратонзиллярного абсцесса играют железы Вебера, основная часть которых расположена в верхней части нёбных миндалин. Эти железы механически очищают поверхность миндалин от отмершего эпителия, частичек пищи и бактерий. При инфицировании и воспалении возникает отёк и закупорка выходного соустья желёз Вебера. В результате из прилегающей клетчатки мягкого нёба гнойно-инфекционный процесс распространяется на окружающие ткани [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы паратонзиллярного абсцесса
Чаще всего паратонзиллярный абсцесс возникает либо на фоне острого тонзиллита (бактериальной ангины), либо спустя несколько дней после стихания или даже прекращения этого заболевания.
Проникшие в кровь продукты жизнедеятельности бактерий, разрушенные участки их клеточной стенки и антигены являются пирогенами — веществами, повышающими температуру тела. Поэтому при абсцессе температура поднимается выше 38 °С, возникает озноб, обезвоживание и выраженная слабость. Воспалению сопутствует отёк, из-за которого сдавливаются расположенные рядом нервные окончания — становится больно открывать рот, жевать и глотать. Часто во рту скапливается густая слизь, которую не удаётся проглотить.
При рефлекторном спазме жевательных мышц трудно полностью открыть рот, что приводит к гнусавости. Часто увеличиваются шейные и подчелюстные лимфоузлы, при поворотах головы возникает резкая боль, которая нередко отражается в ухе или зубе на стороне поражения [8] [9] [10] .
При паратонзиллярном абсцессе крайне редко появляются сопутствующие симптомы ОРВИ: заложенность носа, насморк, чихание и кашель.
Патогенез паратонзиллярного абсцесса
У здорового человека нёбные миндалины участвуют в формировании иммунитета — в них созревают лимфоциты. Здесь эти иммунные клетки учатся взаимодействовать с чужеродными антигенами и вырабатывать антитела против опасных для организма инородных агентов, которые попадают в ротовую полость.
Нёбные миндалины совместно с лимфатическими фолликулами задней стенки глотки, язычной, трубной и глоточной миндалиной (аденоидами) действуют как единый защитный комплекс — они борются с микробами и могут воспаляться одновременно. Это скопление лимфоидной ткани называют лимфоглоточным кольцом Пирогова — Вальдейера.
К развитию паратонзиллярного абсцесса предрасполагает сложное строение нёбных миндалин: они состоят из множества углублённых карманов (лакун), которые расположены в толще ткани и визуально напоминают фьорды.
Глубина лакун может достигать двух-трёх сантиметров. Их поверхность выстлана железами Вебера, которые механически очищают миндалины во время артикуляции, жевания и сжимания миндалин мышцами глотки при глотании, что можно сравнить с выжиманием рукой поролоновой губки.
![Лакуна в ткани нёбной миндалины [11]](/pimg3/luchevaya-diagnostika-abstsessa-B28134A.jpeg)
Снижение иммунитета, заражение патогенными бактериями, чаще всего бета-гемолитическим стрептококком, рубцы нёбных миндалин при длительном хроническом тонзиллите приводят к закупорке выводного протока желёз Вебера. Воспалительный отёк не позволяет продуктам жизнедеятельности бактерией и погибшим лимфоцитам выйти наружу в ротовую полость. В результате в ближайшей к нёбным миндалинам рыхлой клетчатке скапливается гной, который не может адекватно выйти наружу [9] [12] .
Классификация и стадии развития паратонзиллярного абсцесса
В Международной классификации болезней (МКБ-10) паратонзиллярный абсцесс кодируется как J36.
Заболевание развивается в три стадии:
- Отёк — начальный период болезни со слабыми симптомами. Пациенты редко обращаются за помощью на этой стадии, поэтому в клинической практике врача она почти не встречается.
- Инфильтрация (паратонзиллит) — возникает в первые сутки болезни, когда ещё нет сформированного очага. В этот период лимфоциты, нейтрофилы и воспалительные молекулы окружают область, куда проникли бактерии, что приводит к её уплотнению. На стадии инфильтрации эффективно лечение антибиотиками.
- Абсцедирование — возникает, как правило, на третьи-пятые сутки болезни и проявляется наиболее яркими симптомами. Медикаментозная терапия уже действует слабо, нужно создать путь для оттока гноя. Если на этой стадии поздно обратиться к врачу, то разовьются осложнения.
Выделяют несколько локализаций паратонзиллярного абсцесса:
- Передний (передне-верхний) — абсцесс возникает спереди от нёбной миндалины. Эта локализация встречается примерно в 75 % случаев, и её легче всего диагностировать [19] .
- Задний — гнойный очаг образуется позади нёбной миндалины. Встречается у четверти пациентов.
- Боковой — самая тяжёлая и одновременно самая редкая форма болезни, при которой гной располагается между мышцами глотки и шеи. При таком абсцессе чаще всего развиваются грозные осложнения.
- Нижний — возникает у нижнего края нёбной миндалины. Развивается у небольшого количества пациентов и может быть вызван инфекцией в области задних зубов [6][13][14][15] .
Осложнения паратонзиллярного абсцесса
Осложнения прежде всего связаны с отёком ротоглотки. Паратонзиллярный абсцесс опасен близостью к дыхательным путям и распространением гнойно-инфекционного процесса в глубокие отделы шеи, где располагается трахея и жизненно важные сосудистые и нервные пучки: сонная артерия, ярёмная вена и блуждающий нерв.
В результате могут возникнуть следующие состояния:
- Перекрытие дыхательных путей — затруднено дыхание и возникает удушье, из-за чего пациент может потерять сознание.
- Распространение гнойного процесса из шеи в грудную клетку — развивается медиастинит, т. е. воспаление средостения, в котором расположены трахея, аорта и сердце.
- Воспалительное повреждение крупных кровеносных сосудов шеи ( сонных и ярёмных ) — приводит к кровотечению в ротовую полость и средостение.
- Аутоиммунные заболевания — гломерулонефрит, ревматическое поражение клапанов сердца и сосудов, ревматоидный артрит. Эти болезни развиваются из-за системного воздействия бета-гемолитического стрептококка на иммунную систему. и септический шок — прогноз в этих случаях неблагоприятный [17][18] .
Диагностика паратонзиллярного абсцесса
При диагностике абсцесса важно, чтобы врач выяснил все жалобы и внимательно осмотрел пациента.
Сбор анамнеза и осмотр
На приёме доктор уточняет, как давно возникли и как быстро развивались симптомы. Также имеет значение тяжесть общего состояния и наличие подобных случаев ранее.
К наиболее специфическим жалобам относятся:
- выраженная односторонняя боль в горле;
- тризм жевательных мышц (трудно широко открывать рот); ;
- боль при прощупывании наружной поверхности шеи;
- сопутствующее плохое самочувствие, часто с высокой температурой.
При осмотре врач прежде всего обращает внимание на асимметричное выбухание передней или задней нёбной дужки на стороне боли (передняя дужка выбухает чаще, чем задняя), налёт на миндалине, её красноту и отёчность. Нередко появляется неприятный запах изо рта, возникает боль при прощупывании шеи и поворотах головы — когда нужно повернуться, пациент делает это всем телом.
Лабораторная диагностика
Лабораторная диагностика позволяет правильно подобрать терапию. Чтобы выявить возбудителя болезни и определить его чувствительность к антибиотикам, исследуется мазок из миндалины или со стенок вскрытого абсцесса. Важно брать мазок именно со стенок абсцесса, а не исследовать непосредственно гнойное отделяемое: протеолитические ферменты гноя могут разрушить бактерии, что даст ложноотрицательный результат.
Также проводится тест на дифтерийную палочку (бациллу Леффлера): на начальной стадии симптомы дифтерии глотки и паратонзиллярного абсцесса схожи.
В последнее время часто применяют Стрептатест — экспресс-метод выявления бета-гемолитического стрептококка, основанный на полимеразной цепной реакции. Этот тест можно провести в домашних условиях всем членам семьи.
Чтобы контролировать динамику болезни и выявить выраженные общие отклонения, проводится общий анализ крови и анализ на С-реактивный белок.
Инструментальная диагностика
Изредка, в нетипичных случаях, проводится УЗИ мягких тканей шеи и даже КТ/МРТ шеи с контрастом. Эти методы помогают исключить сосудистые и опухолевые поражения глотки, подтвердить или исключить предполагаемый диагноз, выявить точную локализацию абсцесса.
Дифференциальная диагностика
Паратонзиллярный абсцесс следует отличать от других заболеваний, поражающих ротовую полость.
К этим заболеваниям относятся:
- дифтерия;
- абсцесс язычной миндалины и ангина Людвига;
- новообразования рото- и гортаноглотки; ;
- аневризма и мальформация сонной артерии и ярёмных вен [8][13] .
Лечение паратонзиллярного абсцесса
Тактика лечения во многом зависит от стадии заболевания и тяжести симптомов, но всегда соблюдаются три главных принципа:
- если в мягких тканях есть гной, то необходимо создать путь для его оттока;
- чтобы полностью избавиться от возбудителя, антибиотики нужно принимать не меньше 10 дней, особенно это важно при заражении бета-гемолитическим стрептококком;
- симптомы интоксикации и воспаления можно снять обезболивающими и антигистаминными препаратами.
В стадии инфильтрации достаточно принимать антибиотики из группы пенициллинов широкого спектра действия (например, Амоксициллин) или цефалоспорины II–III поколения. Чтобы уменьшить боль и отёк, назначают симптоматические препараты.
В стадии абсцедирования уже сформирован гнойный очаг и требуется экстренная госпитализация и лечение в стационаре. На этой стадии проводят комбинированную терапию: абсцесс вскрывают через ротовую полость и применяют антибиотики широкого спектра действия. После местной анестезии делают разрез и разводят края раны, чтобы можно было удалить гной. При этом обычно со стенок абсцесса берут мазок и отправляют его на бактериологическое исследование.
Вскрытие абсцесса позволяет создать путь для оттока гноя и необходимо, чтобы снизить риск осложнений.
В последующие дни после операции следует разводить края раны, чтобы предотвратить её преждевременное слипание. Как правило, после вскрытия абсцесса состояние быстро улучшается, боль стихает и удаётся свободно открывать рот.
При длительном хроническом тонзиллите есть риск рецидива абсцесса, поэтому одновременно с его вскрытием могут быть удалены миндалины (абсцесстонзиллэктомия). Наличие в прошлом хотя бы одного эпизода абсцесса уже является показанием к удалению нёбных миндалин.
Чтобы снизить риск осложнений при вскрытии абсцесса, доктор должен убедиться в отсутствии аллергии на вводимые лекарства и не задевать предполагаемые участки с крупными сосудами. Для этого предварительно делают пробную пункцию с аспирацией из области наибольшего выбухания абсцесса (чтобы получить гной и провести его микробиологическое исследование).
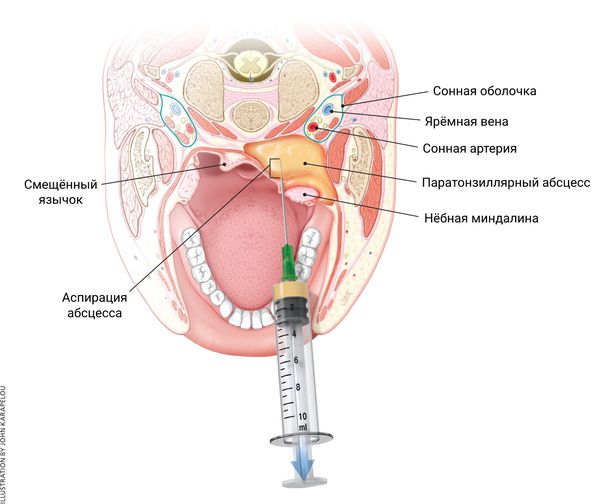
В первые дни болезни может применяться внутривенная терапия — вводят антибиотик, антигистаминное средство, солевой раствор и витамины. Лечение длится 10–14 дней и ускоряет выздоровление.
Редким, но основным побочным эффектом лекарственной терапии может быть диарея, а также вялость и сонливость. Как правило, при этих симптомах препарат отменять не нужно.
С особой осторожностью дозы лекарств рассчитывают при патологии печени и почек, а также у пациентов старше 60 лет с болезнями сердца. В таких случаях организму сложно преобразовывать и выводить медикаменты [14] [15] [17] [18] .
Особенностей лечения паратонзиллярного абсцесса у детей и беременных женщин нет.
Прогноз. Профилактика
При адекватной антибактериальной терапии прогноз, как правило, благоприятный. Рецидив возможен при развитии после абсцесса рубцовых изменений нёбных миндалин. Его вероятность составляет 20–30 %. С каждым эпизодом абсцесса риск рецидива и осложнений многократно увеличивается, поэтому в таких случаях рекомендуется удалить миндалины.
Особо тщательный подход к лечению с привлечением других специалистов потребуется пациентам с некомпенсированным сахарным диабетом и ВИЧ-инфекцией, а также при приёме гормональных и цитостатических препаратов, лечении рака, иммуносупрессивной терапии при пересадке органов. В таких случаях повышается риск сепсиса, медиастинита и гибели пациента.
Профилактика развития паратонзиллярного абсцесса :
Абсцесс околочелюстной
Околочелюстной абсцесс - это образование воспалительного гнойного очага в тканях челюстно-лицевой зоны лица. Проявляется локальной припухлостью, покраснением и флюктуацией (зыблением) кожи над очагом воспаления, асимметрией лица, затруднением и болезненностью глотания, явлениями интоксикации. Может развиться в разлитое воспаление – флегмону, с вовлечением в процесс окологлоточной и подглазничной области, шеи. Лечение всегда хирургическое – вскрытие и дренирование полости абсцесса.
МКБ-10
Общие сведения
Абсцесс околочелюстной – ограниченный очаг гнойного воспаления тканей челюстно-лицевой зоны. При отсутствии лечения абсцессов начинается гнойный распад и гнойное расплавление соседних тканей.
Причины околочелюстного абсцесса
Абсцесс вызывает стрептококковая и стафилококковая микрофлора, наиболее частой причиной являются заболевания зубов и воспалительные процессы в челюстно-лицевой зоне. Фурункулез, ангина, тонзиллит при хроническом течении осложняются околочелюстными абсцессами. Повреждения кожи и слизистой в области рта, занос инфекции во время стоматологических процедур могут спровоцировать абсцесс околочелюстной зоны.
Общие инфекционные заболевания, протекающие по типу сепсиса, в результате распространения микроорганизмов кровью и лимфой, вызывают множественные абсцессы в различных органах и тканях, в том числе и абсцессы околочелюстной зоны. Абсцесс околочелюстной зоны может возникнуть из-за травм лица. Во время военных действий и стихийных бедствий из-за отсутствия первой помощи, вывихи и переломы челюстей часто осложняются абсцессами. Околоверхушечные и перикоронарные очаги воспаления и пародонтальные карманы при обострениях могут спровоцировать абсцесс челюсти из-за резорбции костной ткани.
Симптомы околочелюстного абсцесса
Формированию абсцесса предшествует зубная боль как при периодонтите. Надкусывание в пораженной зоне усиливает болевые ощущения. Далее присоединяется плотный отек с формированием болезненного уплотнения. Для абсцесса, развивающегося под слизистой оболочкой, характерна яркая гиперемия и выпячивание пораженного очага. Иногда отмечается асимметрия лица.
При отсутствии терапии ухудшается общее состояние пациента: повышается температура тела, наблюдается отказ от пищи. После самопроизвольного вскрытия абсцесса боль стихает, контуры лица принимают нормальные очертания, общее самочувствие стабилизируется. Но из-за благоприятных условий для микроорганизмов в полости рта, процесс хронизируется, поэтому его самопроизвольное вскрытие не говорит об излечении.
При краткосрочных ослаблениях иммунной системы околочелюстные абсцессы обостряются. Возможно хроническое гноетечение из свищевых ходов, оно сопровождается неприятным запахом изо рта и заглатыванием гнойных масс. Происходит сенсибилизация организма продуктами распада, обостряются аллергические заболевания.
Для абсцессов дна полости рта характерна гиперемия в подъязычной зоне с быстрым образованием инфильтрата. Разговор и прием пищи становятся резко болезненными, отмечается гиперсаливация. Снижается подвижность языка, он слегка приподнимается кверху, чтобы не соприкасаться с формирующимся абсцессом. По мере увеличения припухлости, ухудшается общее состояние. При самопроизвольном вскрытии гной распространяется в окологлоточную область и шею, что ведет к возникновению вторичных гнойных очагов.
Абсцесс неба чаще возникает как осложнение периодонтита верхнего второго резца, клыка и второго премоляра. Во время формирования абсцесса наблюдается гиперемия и болезненность твердого нёба, после выбухания боль становится интенсивнее, прием пищи затрудняется. При самопроизвольном вскрытии гнойное содержимое распространяется на всю площадь твердого неба с развитием остеомиелита небной пластины.
Если возникает абсцесс щеки, то в зависимости от локализации и глубины, припухлость и покраснение могут быть более выражены с наружной стороны или со стороны слизистой полости рта. Болезненность очага умеренная, при работе мимических мышц боль усиливается. Общее состояние практически не страдает, но абсцесс щеки опасен распространением на соседние отделы лица еще до вскрытия гнойника.
Абсцесс языка начинается с болезненностью в толще языка, язык увеличивается в объеме, становится малоподвижным. Речь, жевание и глотание пищи резко затруднены и болезненны. Иногда при абсцессе может возникнуть чувство удушения.
Диагностика
Диагноз ставят на основании визуального осмотра стоматолога и жалоб пациента. Иногда в ходе опроса выясняется, что имели место быть фурункулы лицевой зоны, имеются хронические инфекционные заболевания. До визита к врачу рекомендуется принимать анальгетики, полоскать полость рта антисептическими растворами, самостоятельный прием антибиотиков недопустим. Конечной целью лечения является полная ликвидация инфекционного процесса и восстановление нарушенных функций в максимально короткий срок.
Лечение околочелюстного абсцесса
Схема лечения зависит от стадии заболевания, от вирулентности микроорганизма и от особенностей ответной реакции со стороны макроорганизма. Локализация абсцессов околочелюстной зоны, возраст пациента и наличие сопутствующих заболеваний существенно влияют на принципы лечения. Чем больше осложняющих факторов, тем интенсивнее должна быть терапия.
В период лечения абсцессов околочелюстной зоны рекомендуется соблюдать диету с преобладанием протертых супов и пюре. Если наблюдается стойкий отказ от пищи прибегают к внутривенному введению белковых растворов. При наличии сформировавшегося абсцесса показано его вскрытие с последующим дренированием полости. В остальных случаях прибегают к антибиотикотерапии, и только при ее нецелесообразности ставится вопрос о хирургическом лечении.
Антибиотики назначают в виде инъекций или в таблетированных формах, дополнительно проводят курс витаминотерапии. Показаны иммуностимуляторы и дезинтоксикационная терапия. Полоскание полости рта теплыми растворами фурацилина и соды снимает отечность и предотвращает распространение инфекции. При наличии ярко-выраженного болевого синдрома применяют анальгетики. При вовремя начатой комплексной терапии прогноз обычно благоприятный, выздоровление наступает в течение 6-14 дней.
Читайте также:
