Лучевая диагностика дилатации желчных путей
Добавил пользователь Владимир З. Обновлено: 24.01.2026
Предрасполагающими факторами являются повышенное содержание в желчи холестерина, нарушение содержания солей и фосфолипидов, застой и инфекция.
- Гемолитические заболевания: серповидноклеточная анемия, талассемия, наследственный сфероцитоз
- Холестаз: киста холедоха, болезнь Кароли, полное парентеральное питание, цирроз
- Нарушения метаболизма: ожирение, муковисцидоз, диабет, гиперлипидемия, беременность
- Кишечная мальабсорбция: болезнь Крона, бариатрическая хирургия, резекция подвздошной кишки
Генетика
- Семейная заболеваемость среди некоторых этнических групп: американские индейцы навахо, пима, чиппева.
Эпидемиология
- Наибольшая распространенность среди женщин с ожирением на пятом десятилетии жизни.
- У новорожденных редко, за исключением случаев предрасположенности, таких, как врожденная обструкция желчных протоков, обезвоживание, инфекция, гемолитическая анемия.
- У детей более старшего возраста сопутствует серповидноклеточной анемии, муковисцидозу, гемолитической анемии, болезни Крона.
Возраст
- Пик заболеваемости: пятое—шестое десятилетие жизни, увеличивается с возрастом
Пол

Патология
Макроскопические особенности
- 80% холестериновые камни, по определению содержащие > 50% холестерина
- 20% пигментированные камни, содержащие холестерин и кальция карбонат/билирубинат
- Пигментированные конкременты черного цвета встречаются при гемолитических расстройствах и циррозе
- Пигментированные конкременты коричневого цвета формируются при хронических бактериальных или паразитарных инфекциях, чаще в желчных протоках, чем в желчном пузыре
Микроскопические особенности
- Признаки острого/хронического воспаления стенки желчного пузыря различной степени выраженности.
Клинические проявления
Боли или дискомфорт в правом верхнем квадранте живота после приема жирной пищи.
Бессимптомная случайная находка при лучевом исследовании. Осложнения включают в себя острый или хронический холецистит, холедохолитиаз, холангит, панкреатит, желчнокаменную кишечную непроходимость и рак желчного пузыря.
Радиологические находки:
Ультразвуковое исследование (УЗИ):
- Высокоэхогенные структуры в просвете желчного пузыря дают интенсивную однородную акустическую тень.
- Подвижны, смещаются под действием гравитации.
- Ложноотрицательные результаты ультразвукового исследования: маленький сократившийся желчный пузырь, заполненный конкрементами, мелкие конкременты, эктопия/атипичное расположение желчного пузыря, пациент с ожирением/ неконтактный
Варианты УЗ‐картины
Скопление в ямке желчного пузыря ярких эхосигналов с акустической тенью, представляющих собой заполненный конкрементами желчный пузырь, может быть ошибочно принято за луковицу двенадцатиперстной кишки. Симптом двойной дуговой тени или симптом «стенка‐эхо‐ тень»: две эхогенных изогнутых линии, разделенные эхо‐прозрачной полосой (передняя стенка желчного пузыря, желчь, эхосигнал в виде изогнутой линии от конкремента, и тень позади него. Не отбрасывающие тени конкременты желчного пузыря (конкременты < 5 мм). Неподвижный фиксированный конкремент или неподвижный конкремент в шейке желчного пузыря.
Лучевая диагностика дилатации желчных путей
а) Визуализация:
1. Общая характеристика:
• Основные диагностические признаки:
о Тубулярные анэхогенные заполненные жидкостью структуры, сопутствующие ветвям воротной вены в их внутрипеченочных и внепеченочных сегментах
• Локализация:
о Внутрипеченочные и внепеченочные желчные протоки
2. УЗИ при дилатации желчных путей:
• УЗИ в черно-белом режиме
о Дилатация внутрипеченочных протоков
- Диаметр протоков > 2 мм
- Тубулярные анэхогенные ветвящиеся структуры, сопутствующие воротным венам:
Симптом «параллельного канала»
Зачастую самыми первыми из внутрипеченочных протоков расширяются протоки левой доли печени
- Расширенные протоки могут быть извитыми и иметь неравномерный просвет
- Проксимально у ворот печени сливающиеся тубулярные структуры формируют звездчатую структуру
о Дилатация внепеченочных протоков:
- Диаметр общего желчного протока > 6-7 мм или более чем 40% диаметра прилегающей воротной вены
- Анэхогенная тубулярная структура, в воротах печени параллельная основному стволу воротной вены и перпендикулярная печеночной артерии
- Расширение протоков может распространяться на внутрипеченочные протоки
• Цветовая допплерография:
о Позволяют достоверно дифференцировать расширенные протоки (в которых отсутствуют признаки кровотока) от прилегающих сосудистых ветвей печеночной артерии и воротной вены
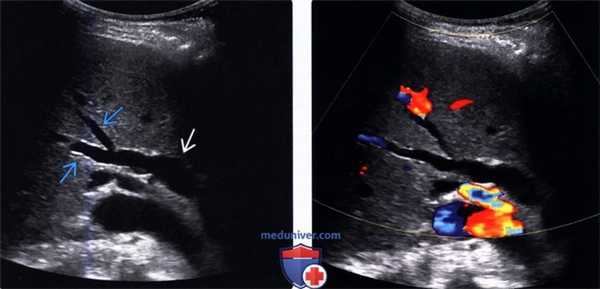
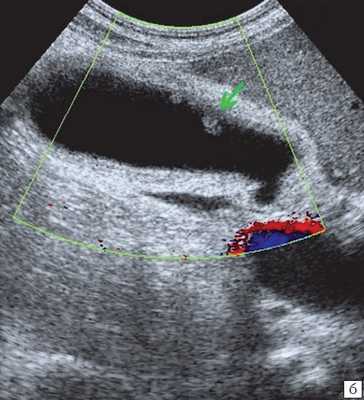
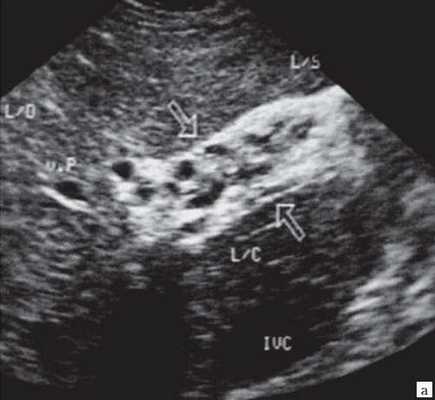
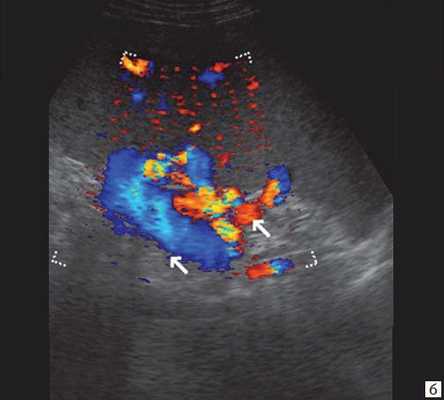
(Левый) На косом трансабдоминальном УЗ срезе в печени определяется умеренное расширение общего желчного протока и ответвляющихся внутрипеченочных протоков; эти изменения вызваны обструкцией протоков опухолью головки поджелудочной железы (не показана).
(Правый) При цветовой допплерографии у того же пациента отмечается отсутствие кровотока в расширенных тубулярных структурах, что указывает на то, что это и в самом деле расширенные желчные протоки. Следует выполнять цветовую допплерографию в повседневной практике для подтверждения дилатации желчных протоков.
3. КТ при дилатации желчных путей:
• В паренхиме печени определяются прилегающие к внутрипеченочным ветвям воротной вены тубулярные структуры с близком к нулю коэффициентом ослабления
• Между печенью и двенадцатиперстной кишкой внутрипеченочные протоки сообщаются с тубулярными структурами, имеющими близкий к нулю коэффициентом ослабления
4. МРТ при дилатации желчных путей:
• Т2-гиперинтенсивные тубулярные структуры в паренхиме печени
• Внутрипеченочные протоки сообщаются с Т2-гиперинтенсивными тубулярными структурами между печенью и двенадцатиперстной кишкой
5. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о Трансабдоминальное УЗИ используется в качестве первичного метода исследования для оценки степени, протяженности и причины обструкции желчных путей
о Под контролем УЗИ возможно проведение других инвазивных вмешательств
о КТ и МРТ позволяют получить более подробную информацию об анатомических изменениях и причине заболевания
• Рекомендации по методике проведения исследования:
о Методика УЗИ:
- Включает в себя подробное исследование в сагиттальной, поперечной и косой плоскостях, межреберный и субкостальный УЗ-доступы
- Внутрипеченочные протоки лучше визуализируются при глубоком вдохе
- Экранирующее действие кишечных газов минимально при положении пациента лежа на правом боку или полулежа в полусупинированном на правом боку положении
- Гармоническое изображение обеспечивает более детальную визуализацию расширенных протоков и их содержимого
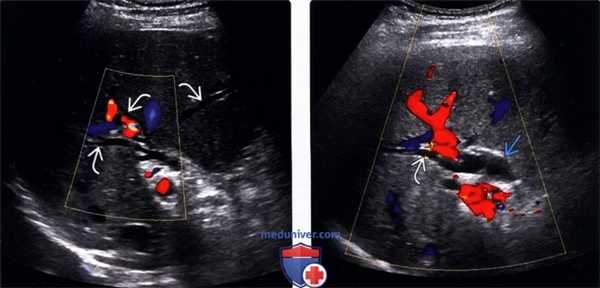
(Левый) При цветовой допплерографии на поперечном УЗ срезе печени наблюдается легкое расширение внутрипеченочных желчных протоков их диаметр немного превышает два миллиметра. Причиной легкой дилатации желчных протоков стала обтурация конкрементом (не показан).
(Правый) При цветовой допплерографии на поперечном УЗ срезе печени наблюдается небольшое расширение внутрипеченочных и внепеченочных протоков. У пациента был диагностирован стеноз ампулы в сочетании с холангитом, которые стали причиной дилатации желчных протоков.
б) Дифференциальная диагностика дилатации желчных путей:
1. Кавернома воротной вены:
• Кавернозная трансформация воротной вены; рацемозный конгломерат коллатеральных вен
• При цветовой допплерографии определяется кровоток в системе воротной вены
2. Тромбоз ветви воротной вены:
• Гипоэхогенный (острый) или эхогенный (хронический) дефект заполнения просвета основного ствола воротной вены и ее ветвей
• Цветовая допплерография: фрагментарный кровоток или полное отсутствие кровообращения
3. Вено-венозные коллатерали:
• Коллатерали между тромбированными/стенозированными печеночными венами и нормальными печеночными венами/во-ротной веной
• Цветовая допплерография: венозный кровоток
• Наблюдается при синдроме Бадда-Киари
4. Перибилиарные кисты:
• Мелкие кисты вдоль печеночных триад
5. Кисты холедоха:
• Врожденные кистозные расширения желчных путей
в) Патология. Общая характеристика:
• Этиология:
о Необструктивные причины:
- Пожилой возраст
- Перенесенная ранее холецистэктомия
- Врожденная патология (например, киста холедоха)
- Стеноз печеночной артерии у пациентов после трансплантации печени
о Обструктивные причины:
- Внутрипеченочные: конкремент, склерозирующий/СПИД-ассоциированный холангит, рецидивирующий пиогенный холангит, восходящий холангит, холангиокарцинома, травма и т.д.
- Внепеченочные: конкремент общего желчного протока, аденокарцинома головки поджелудочной железы, холангиокарцинома, сдавливание лимфоузлом, стриктура, стеноз ампулы и т.д.
г) Клинические особенности. Проявления:
• Зависит от вызвавшего дилатацию заболевания (например, острый холангит: боли в правом верхнем квадранте живота, лихорадка с ознобом)
• Механическая желтуха: безболезненная или сопровождающаяся болями в правом верхнем квадранте живота
д) Список использованной литературы:
1. Holm AN et al: What should be done with a dilated bile duct? Curr Gastroenterol Rep. 12(2):150-6, 2010
2. Rubens DJ. Ultrasound imaging of the biliary tract. Ultrasound Clinics. 2(3):391 -413,2007
3. Gandolfi L et al: The role of ultrasound in biliary and pancreatic diseases. Eur J Ultrasound. 16(3): 141-59, 2003
4. von Herbay A et al: Color doppler sonography avoids misinterpretation of the "parallel channel sign" in the sonographic diagnosis of cholestasis. J Clin Ultrasound. 27(8):426-32, 1999
Видео УЗИ оценка желчного пузыря и холедоха на фантоме - доступы
Редактор: Искандер Милевски. Дата обновления публикации: 22.1.2020
Лучевая диагностика патологии желчного пузыря и желчевыводящих путей

Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Заболевания желчного пузыря - это особый раздел в современной медицине, которому специалисты уделяют повышенное внимание 7. С одной стороны, патология желчного пузыря (например, полипы), может протекать совершенно бессимптомно, но имеет тенденцию к малигнизации 7. С другой стороны, некоторые заболевания, такие как конкременты желчного пузыря и желчевыводящих путей, сопровождаются сильными приступами болей и могут привести к тяжелым осложнениям. В результате длительного давления камнем на слизистую оболочку пузыря в ней могут возникнуть язвы и пролежни, образоваться дивертикулоподобные выпячивания, внутренние и наружные желчные свищи, перфоративные отверстия с развитием подпеченочного или поддиафрагмального абсцессов, желчного перитонита. Перемещение желчных камней может сопровождаться закупоркой пузырного протока, водянкой желчного пузыря или его эмпиемой. При обтурации камнем выходного отдела общего желчного протока наступает механическая желтуха. Длительное нахождение камня в желчных протоках и присоединение инфекции ведут к развитию холангита. Выпадение крупного желчного камня из желчного пузыря в кишку через образовавшееся соустье может привести к непроходимости кишечника [1, 3, 5-8, 10-12]. Поэтому своевременная диагностика заболеваний желчного пузыря и протоковой системы имеет очень важное значение.
Образование желчи в печени - процесс непрерывный, однако поступление ее в кишечник в норме происходит преимущественно в процессе пищеварения. Это обеспечивается резервуарной функцией желчного пузыря и его ритмическими сокращениями с последовательным расслаблением сфинктера Люткенса и далее сфинктера Одди, расположенного в месте впадения общего желчного протока в кишку (рис. 1).
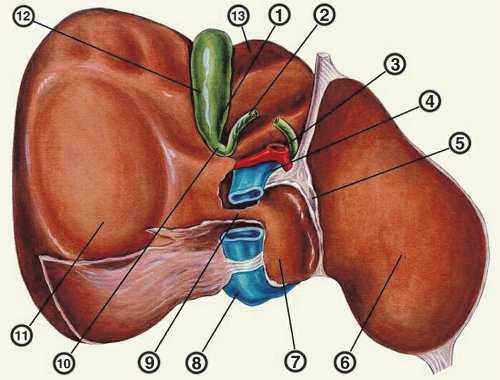
1 - дно желчного пузыря;
2 - пузырный проток;
3 - собственная печеночная артерия;
4 - воротная вена;
5 - желудочно-печеночная связка;
6 - левая доля печени;
7 - хвостатая доля печени;
8 - нижняя полая вена;
9 - хвостатый отросток;
10 - шейка желчного пузыря;
11 - правая доля печени;
12 - тело желчного пузыря;
13 - квадратная доля печени.
Натощак желчный пузырь содержит 30-80 мл желчи, но он может концентрировать печеночной желчи в 5-10 раз больше. При застое желчи в пузыре ее количество может увеличиваться. У женщин желчный пузырь в состоянии функционального покоя имеет несколько больший объем, чем у мужчин, но сокращается быстрее. С возрастом сократительная функция желчного пузыря снижается.
Ультрасонография является одним из самых информативных и доступных инструментальных методов диагностики заболеваний желчного пузыря 8.
Акустические свойства ультразвука позволяют выявлять мельчайшие эхогенные структуры, находящиеся в желчном пузыре.
С помощью УЗИ значительно сокращается время диагностического поиска. В отличие от компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) при УЗИ врач-исследователь сам непосредственно участвует в получении изображения, что имеет свои плюсы и минусы. Положительной является возможность более целенаправленного и детального исследования изучаемого объекта. Отрицательная сторона - качество изображения и его расшифровка в значительной степени зависят от опыта исследователя и правильности применяемых им методик.
Полипы в желчном пузыре имеются у 6% всего населения. В 80% случаев полипы в желчном пузыре отмечаются у рожавших женщин в возрасте после 30 лет. Так как полипы клинически себя никак не проявляют, диагностика их чаще всего случайна и происходит при проведении УЗИ у пациента по совершенно другим причинам 4.
Хотя причины появления полипов на стенках в желчного пузыря не установлены, а симптомы неочевидны, известны четыре типа таких образований. Наиболее часто по статистике в желчном пузыре у пациентов сегодня встречаются следующие типы [4, 5, 9].
Воспалительный полип желчного пузыря - является своего рода воспалительной реакцией самой слизистой оболочки желчного пузыря, проявляется у пациента в виде различных разрастаний грануляционной внутренней ткани пораженного органа.
Нередко врачи также ставят диагноз аденомы желчного пузыря. Так происходит потому, что это своего рода доброкачественная опухоль в виде полиповидного разрастания железистой ткани желчного пузыря больного.
Также следует отметить папиллому или полипоз желчного пузыря у некоторых пациентов. Такая папиллома представляет собой доброкачественную опухоль слизистой оболочки пузыря в виде различных по виду и структуре своеобразных папиллом или сосочковых разрастаний.
К самому распространенному типу относят так называемый холестериновый полип желчного пузыря, который представляет собой возвышение слизистой оболочки пузыря с холестриновыми отложениями на ней. Холестероз достаточно часто встречается среди пациентов, направленных на операцию с клиническим диагнозом "полипы" или "полипоз желчного пузыря", по некоторым данным от 42 до 95% случаев.
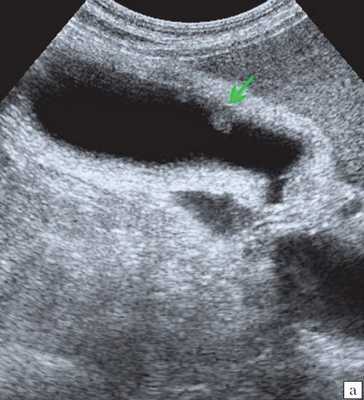
Ультрасонография является эффективным средством выявления полиповидной формы холестероза 5. Традиционной считается следующая сонографическая характеристика холестериновых полипов: неподвижные гиперэхогенные структуры, которые не дают акустической тени и прикрепляются к стенке желчного пузыря. Контуры таких образований, как правило, ровные, а размеры таких образований различны, чаще не превышают 10 мм (рис. 2).
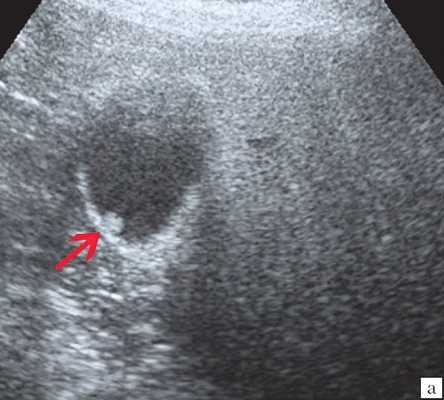
a) Одиночный полип в желчном пузыре (гиперэхогенное пристеночное неподвижное образование, с ровными контурами, без акустической тени).
б) Одиночный полип в желчном пузыре.
в) Полиповидно-сетчатая форма холестероза, полипы размерами до 5 мм, повышенной эхогенности.
г) Одиночный полип в желчном пузыре.
Однако, по некоторым данным, размеры холестериновых полипов могут быть более 20 мм. Кроме того, полипы больших размеров (в 7% от общего числа) могут иметь пониженную эхогенность и фестончатый контур.
Мелкие холестериновые включения, образующие диффузную сеточку в толще подслизистого слоя размерами 1-2 мм, выглядят как локальное утолщение или уплотнение стенки желчного пузыря и в некоторых случаях (см. рис. 2) вызывают реверберацию (эхографический симптом "хвост кометы").
При распространенном холестерозе визуализируются множественные гиперэхогенные образования, дающие картину "земляничного" желчного пузыря (рис. 3).
а) Множественные полипы в желчном пузыре, картина "земляничного" желчного пузыря.
б) В режиме цветного допплеровского картирования кровоток не регистрируется.
Характер ножки полипа традиционно учитывается в онкологической практике как признак, ассоциированный со злокачественной природой образования. Вероятность возможной малигнизации больше, если у него имеется широкое основание, а не тонкая ножка. Однако необходимо принимать во внимание возможность ложноположительной диагностики широкого основания при полипах больших размеров из-за их ограниченной смещаемости в просвете желчного пузыря. Дрожание, напоминающее пламя свечи, наблюдается у полипов небольших размеров и вытянутой формы, и указывает на их тонкую ножку 7.
Желчнокаменная болезнь (cholelithiasis; калькулезный холецистит) - заболевание, обусловленное наличием конкрементов в желчном пузыре и желчных протоках. Частота образования желчных камней увеличивается с возрастом, достигая 45-50% у женщин старше 80 лет. У мужчин желчные камни встречаются в 3-5 раз реже, у детей - крайне редко. Только в 20% случаев желчные камни существуют бессимптомно ("немые" конкременты) [5].
Существует два основных механизма образования желчных камней: печеночнообменный и пузырно-воспалительный. Печеночно-обменный механизм заключается в формировании желчных камней вследствие таких факторов, как несбалансированное питание с преобладанием в рацио не грубодисперсных животных жиров (свиного, бараньего, говяжьего) в ущерб растительным; нейроэндокринные нарушения, например, связанные с дисфункцией эндокринной системы возрастного характера и гипофункцией щитовидной железы; поражения печеночной паренхимы токсического и инфекционного генеза; гиподинамия и застой желчи. В результате печень продуцирует литогенную желчь, т. е. способную образовывать холестериновые или смешанные камни. При пузырно-воспалительном механизме желчные камни формируются под влиянием воспалительного процесса в желчном пузыре, приводящего к физико-химическим сдвигам в составе желчи (дисхолии). Изменение рН желчи в кислую сторону, характерное для любого воспаления, приводит к уменьшению защитных свойств коллоидов, в частности белковых фракций желчи, переходу мицеллы билирубина из взвешенного состояния в кристаллическое. При этом образуется первичный кристаллизационный центр с последующим наслоением других ингредиентов желчи, слизи, эпителия и др.
Желчные камни - плотные образования, количество которых может составлять от одного до нескольких тысяч, размер - до нескольких сантиметров в диаметре, масса - до 30 г и более. В желчном пузыре чаще встречаются камни округлой формы, в общем желчном протоке - эллипсоидной или продолговатой, во внутрипеченочных протоках ветвистой. В зависимости от состава различают холестериновые, пигментно-холестериновые, холестериново-пигментно-известковые, пигментные и известковые камни; на распиле они имеют пигментное ядро и слоистое строение.
Клиническая картина желчнокаменной болезни многообразна [5-6, 10]. Условно выделяют хроническую болевую, хроническую рецидивирующую, диспептическую, стенокардитическую и ряд других клинических форм. Характерным ультразвуковым признаком конкремента в желчном пузыре является его акустическая тень. Такая тень возникает из-за высокой плотности камня по сравнению с мягкими тканями. Наличие или отсутствие тени помогает отличить камень от полипа желчного пузыря (рис. 4).
а) Одиночный конкремент желчного пузыря (подвижная гиперэхогенная структура, дающая четкую теневую дорожку).
КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ в диагностике острого и хронического холецистита
Выявление заболеваний желчного пузыря, в том числе и воспалительных, является прерогативой традиционной рентгенографии, сцинтиграфии и ультразвукового исследования (УЗИ).
Клиническая больница № 1, Медицинский центр
Управления делами Президента РФ,
Главный клинический госпиталь МВД РФ,
РГМУ, Москва
Последние десятилетия ознаменовались прогрессом в лучевой диагностике. Одновременно развивается широкий спектр методов медицинской визуализации. Врачу поликлинического звена уже трудно оценивать их эффективность при конкретных нозологических формах. Типичным примером являются больные холециститом, которые нередко направляются для проведения компьютерной и магнитно-резонансной томографии.
Выявление заболеваний желчного пузыря, в том числе и воспалительных, является прерогативой традиционной рентгенографии, сцинтиграфии и ультразвукового исследования (УЗИ). В неотложной практической радиологии инструментальное обследование чаще всего ограничивается УЗИ, которое вполне адекватно отвечает на вопросы о состоянии стенок желчного пузыря, его содержимом, функции и окружающих структурах.
Проведение компьютерной томографии (КТ) желчного пузыря и желчевыводящих путей показано при нетипичной клинической картине, а также с целью дифференциальной диагностики заболевания и его осложнений.
Семиотические признаки поражения желчного пузыря, по данным КТ, аналогичны УЗИ семиотике его заболеваний. Симптомокомплекс холецистита индивидуален и неспецифичен. Острый холецистит в первую очередь характеризуется утолщением стенок пузыря и узловатостью его контуров. Однако утолщение стенок также встречается при циррозе печени, гепатите, портальной гипертензии, асците, панкреатите, почечной недостаточности и другой патологии. Обычно при остром холецистите наблюдается утолщение стенок до 3-5 мм и более, что обусловлено интрамуральным воспалением и отеком. Некоторую помощь в визуализации воспалительных изменений желчного пузыря играет внутривенное введение йодсодержащих контрастных препаратов. При этом достаточно вводить около 50 мл неионного препарата (ультравист, омнипак) с концентрацией 300-350 мгI/мл от руки и проводить сканирование в равновесной фазе.
Субсерозный отек может манифестироваться в виде тонкого, около 1 мм, гиподенсивного наружного края вокруг более плотного внутреннего слоя стенок пузыря. Интрамуральный отек крайне редко выявляется при КТ. При этом внутренняя слизистая оболочка и наружная серозная разделены гиподенсивным слоем, что получило название симптома «сэндвича».
Растяжение желчного пузыря до 5 см в диаметре и более — другой семиотический признак острого холецистита. Он также определяется при диабете, токсическом гепатите, окклюзии холедоха опухолью. Однако для перечисленных состояний утолщение стенок желчного пузыря нехарактерно.
Плохая визуализация стенок желчного пузыря и явления перихолецистита, по мнению большинства ученых, являются самыми важными и достоверными КТ признаками острого воспаления. Перивезикулярное изменение денситометрических показателей паренхимы печени до жидкостного уровня свидетельствуют о наличии воспаления и отека.
Камни желчного пузыря — возможно, самый неспецифический признак острого холецистита. Во-первых, наличие конкрементов может не сопровождаться острым воспалением, а во-вторых, КТ существенно уступает УЗИ в чувствительности при их выявлении.
Визуализация камней напрямую зависит от их химического состава, включающего три компонента: желчные пигменты, холестерин и кальций. Количество кальция играет определяющую роль в чувствительности КТ. При этом визуализируются только около 60% смешанных камней.
В последние годы опубликовано немало работ об использовании КТ для планирования ударно-волновой литотрипсии. Проблема в том, что около 14% пациентов с камнями желчного пузыря, выявляющихся на рентгенограммах, не могут быть кандидатами для литотрипсии из-за пигментного состава конкрементов. Аналогичная ситуация складывается по отношению к холестериновым камням, которые могут быть лизированы с помощью пероральной терапии хено- и урсодезоксихолевой кислотой. Почти 33% пациентов с камнями желчного пузыря, выявляющихся на рентгенограммах, показана консервативная терапия.
КТ более полезна при диагностике осложнений острого холецистита, поскольку в ряде случаев визуализирует перивезикулярные паренхиматозные изменения лучше, чем УЗИ. По данным литературы, до 25-30% острых холециститов осложняются эмпиемой, гангреной и перфорацией. Возникновение гангренозного холецистита можно предполагать при локальном скоплении жидкости рядом с желчным пузырем, утолщении стенок и перивезикулярном отеке. Флегмонозное перивезикулярное абсцедирование сопровождается уплотнением содержимого с денситометрическими показателями, превышающими плотность желчи. При этом конкременты вне пузыря свидетельствуют о его перфорации. Эти камни могут приводить к эрозии стенок и фистулообразованию окружающих полых органов, таких как двенадцатиперстная кишка (наиболее часто), толстая кишка и холедох. Прямым признаком эрозии желчевыводящих путей является аэрохолия, выявляемая при КТ. Описываются явления частичной тонкокишечной непроходимости, связанные с проникновением камней в тощую кишку.
Эмпиема желчного пузыря выявляется при КТ крайне редко, так как гной имеет тот же коэффициент абсорбции, что и желчь. В то же время геморрагический холецистит диагностируется легко ввиду значительного повышения показателей плотности содержимого, особенно на фоне перивезикулярного отека и жидкости.
Единственным патогномоничным признаком острого холецистита является газ в полости желчного пузыря, что свидетельствует об эмфизематозном характере воспалительного процесса. КТ лучше других методов лучевой диагностики выявляет наличие газа.
Хронический холецистит чаще попутно попадает в поле зрения врача компьютерной томографии при исследовании других органов брюшной полости.
К семиотическим признакам хронического холецистита относятся: неравномерное утолщение стенок желчного пузыря, повышение денситометрических показателей, наличие в нем конкрементов. Пузырь чаще сокращен вокруг камней, а не расширен. Нередко наблюдается его деформация и перегибы.
«Фарфоровый» желчный пузырь — нетипичное проявление хронического холецистита, связанное с пристеночной кальцинацией слизистой оболочки или гладкой мускулатуры органа. Актуальность КТ повышается ввиду частого сочетания «фарфорового» желчного пузыря и карциномы.
КТ может быть полезной у больных с затянувшейся лихорадкой, болями в животе и изменениями печеночных проб.
Таким образом, КТ не является методом выбора при обследовании больных с острым и хроническим холециститом. Однако нередко она позволяет получить дополнительную информацию, имеющую принципиальное значение для определения тактики лечения таких пациентов.
Некоторые аспекты диагностики и дифференциальной диагностики механической желтухи

Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Механическая желтуха (МЖ) - патологический синдром, обусловленный нарушением оттока желчи из желчных протоков печени в двенадцатиперстную кишку (ДПК). Проблема диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряла актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов 3.
Этиологические факторы механической желтухи
- Пороки развития: атрезии желчевыводящих путей; гипоплазия желчных ходов; врожденные кисты холедоха; дивертикулы ДПК, расположенные вблизи большого дуоденального сосочка (БДС).
- Доброкачественные заболевания желчных путей: желчнокаменная болезнь (ЖКБ), осложненная холедохолитиазом; вколоченные камни БДС; воспалительные стриктуры желчевыводящих путей; стеноз БДС.
- Воспалительные заболевания: острый холецистит с перипроцессом; склерозирующий холангит; псевдотуморозный панкреатит; паразитарные поражения печени в области ворот печени; воспалительные инфильтраты в области ворот печени; острый папиллит; увеличение лимфатических узлов печеночнодвенадцатиперстной связки.
- Опухоли: папилломатоз желчных ходов; рак печеночных и общего желчного протоков (ОЖП); объемные образования БДС; рак головки поджелудочной железы (ПЖ); метастазы и лимфомы в воротах печени.
- Структуры магистральных желчных протоков, развивающиеся в результате операционной травмы.
Инструментальная диагностика механической желтухи
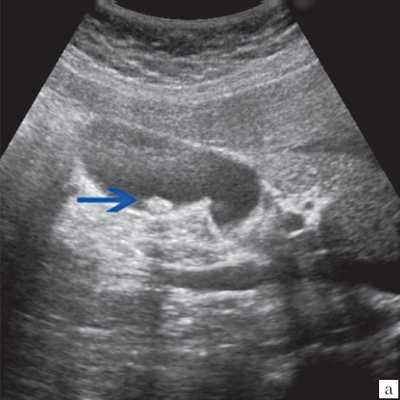
- Ультразвуковое исследование (УЗИ). Основным признаком МЖ при УЗИ является расширение внутрипеченочных желчных протоков (рис. 1). УЗИ позволяет не только выявить билиарную гипертензию, но и установить уровень блока.
При высоком билиарном блоке (обтурация на уровне ворот печени) при УЗИ визуализируются расширенные внутрипеченочные протоки при нормальном диаметре ОЖП (до 6 мм), желчный пузырь чаще нормальных размеров или уменьшен, возможно выявление в воротах печени объемного образования.
При низком билиарном блоке (обтурация на уровне холедоха, головки ПЖ, БДС) кроме расширенных внутрипеченочных протоков визуализируются расширенные внепеченочные протоки, желчный пузырь увеличен (рис. 2).
Если низкий блок обусловлен индуративным панкреатитом, при УЗИ имеет место увеличение органа в размере, могут выявляться кальцинаты в ПЖ (рис. 3). При опухоли головки ПЖ на фоне билиарной гипертензии визуализируется объемное образование в ПЖ (рис. 4). Критериями гипертензии главного панкреатического протока служит его расширение более 2 мм в теле и более 3 мм в головке ПЖ.
При ЖКБ, осложненной холедохолитиазом, выявляется увеличенный желчный пузырь с конкрементами, а также конкременты в холедохе (рис. 5).
Диагностируют очаговые поражения печени: эхинококковые и альвеококковые кисты; увеличенные лимфоузлы; местатазы. - Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Чрескожная чреспеченочная холангиография.
ЭРХПГ и холангиография под контролем УЗИ 3 могут сопровождаться и последующим лечебным эффектом (установкой потерянного дренажа,папиллотомией, холангиостомией). - Компьютерная томография - КТ и магнитно-резонансная томография (МРТ) печени и желчевыводящих путей.
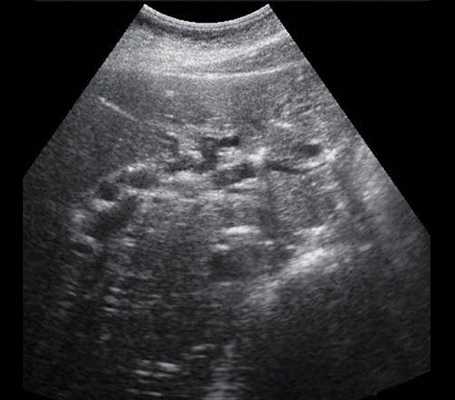
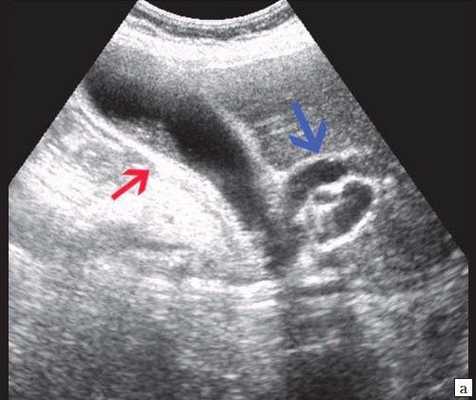
Рис. 1. Ультразвуковая картина билиарной гипертензии при механической желтухе.
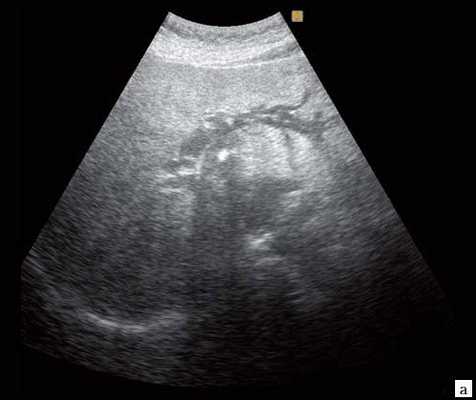
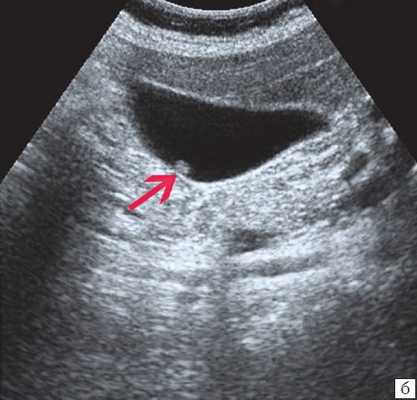
а) Расширенные внутрипеченочные протоки.
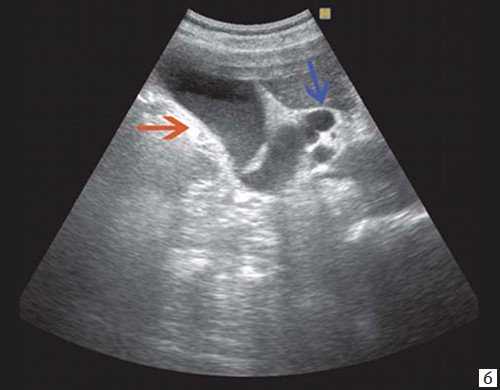
б) Увеличенный желчный пузырь с густой взвесью (красная стрелка) и расширенный ОЖП (синяя стрелка).
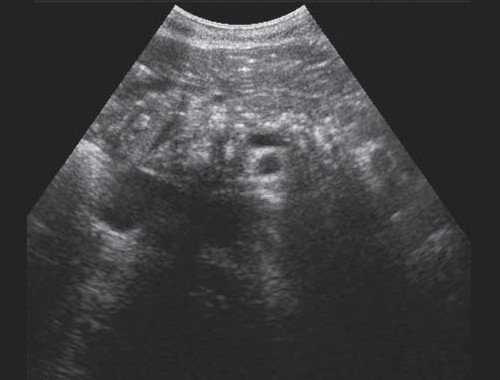
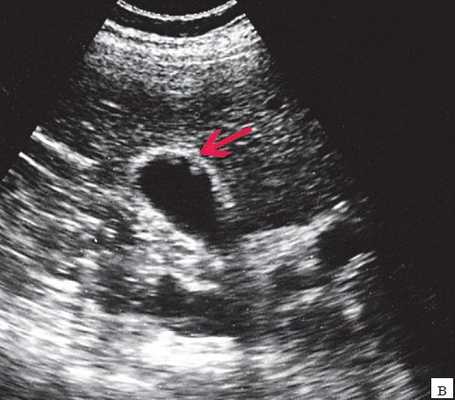
Рис. 3. Эхографическая картина хронического псевдотуморозного панкреатита. Кальцинаты в паренхиме ПЖ.
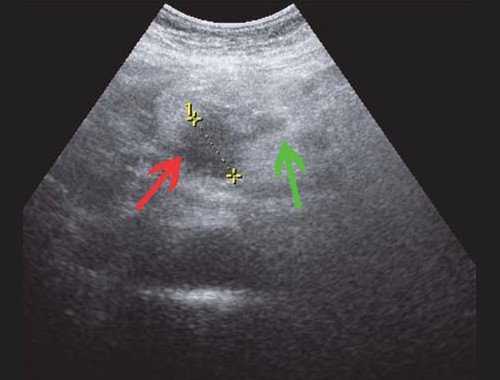
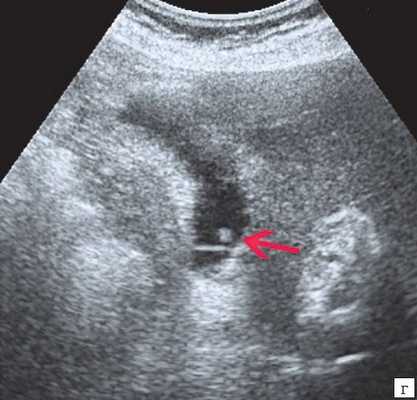
Рис. 4. Ультразвуковая картина опухоли головки ПЖ: образование в головке ПЖ (красная стрелка), расширенный панкреатический проток (зеленая стрелка).
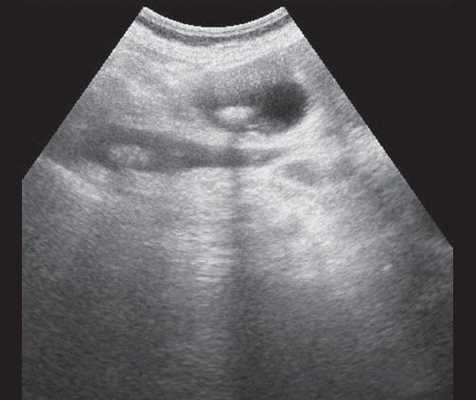
Рис. 5. Ультразвуковая картина билиарной гипертензии при механической желтухе, обусловленной ЖКБ, осложненной холедохолитиазом, конкременты в желчном пузыре и ОЖП.
Дифференциальный диагноз механической желтухи
Дифференциальную диагностику механической желтухи, в первую очередь, нужно проводить с паренхиматозной желтухой.
Паренхиматозная желтуха возникает при гепатитах и циррозах печени, развивается постепенно. Основной отличительный ультразвуковой признак паренхиматозной желтухи от механической - отсутствие расширения внутри- и внепеченочных желчных протоков.
Ультразвуковые признаки острого вирусного гепатита [4] включают увеличение размеров печени за счет обеих долей; в поздних стадиях возможно уменьшение размеров печени (симптом тающей льдинки); эхогенность паренхимы низкая (симптом темной печени); структура может быть однородной за счет выраженного отека паренхимы либо неоднородная (симптом выделяющихся сосудов); более выраженное обогащение сосудистого рисунка; уменьшение диаметра магистральных стволов печеночных вен; незначительное увеличение диаметра основного ствола воротной вены; снижение показателей скоростного и объемного кровотока по воротной вене; увеличение лимфоузлов в области гепатодуоденальной связки; спленомегалия (увеличение площади селезенки более 50 см²).
Ультразвуковые признаки хронического гепатита [4] включают увеличение размеров печени; контур печени четкий и ровный; закругление краев и увеличение углов; структура органа диффузно неоднородна; эхогенность паренхимы повышена; обеднение сосудистого рисунка на периферии; основной ствол воротной вены не расширен.
Ультразвуковые признаки цирроза печени 6 включают увеличение размеров печени на начальной стадии и уменьшение в терминальной; гипертрофию хвостатой доли печени; контуры становятся неровными, бугристыми; капсула четко не дифференцируется; структура паренхимы диффузно неоднородной со множественными участками повышенной эхогенности (очаги фиброза) и пониженной эхогенности (очаги регенерации); обеднение сосудистого рисунка на периферии.
При развитии портальной гипертензии [5, 7, 8] выявляются типичные эхографические признаки: увеличение диаметра портальной вены со снижением линейной скорости кровотока; изменение просвета портальной вены при глубоком вдохе не более 10%; увеличение диаметра селезеночной (свыше 8 мм), верхней и нижней брыжеечных вен; увеличение диаметра внепеченочной части воротной вены свыше 15 мм; гепатофугальное направление кровотока; выявление различных порто-портальных и порто-кавальных коллатералей (рис. 6); спленомегалия; асцит.
а) В-режим. Отсутствие типичного трубчатого анэхогенного ствола воротной вены с гиперэхогенными стенками. Ствол воротной вены виден как неоднородной структуры образование с множеством эхогенных, параллельно идущих стенкам сосуда перегородок (стрелка). Наличие гиперэхогенных участков в паравенозной области воротной вены.
б) Режим ЦДК. Выраженные крупные коллатерали в проекции воротной вены.
При паренхиматозной желтухе желательна гистологическая верификация диагноза. С этой целью рекомендовано выполнение пункционно-аспирационной биопсии (ПАБ) печени под контролем УЗИ.
Клиническое наблюдение
Пациентка Л., 73 лет, поступила в стационар с жалобами на пожелтение кожных покровов.
При УЗИ брюшной полости: расширены внутрипеченочные протоки (сегментарные до 6 мм, долевые до 10 мм). ОЖП 14-15 мм. Желчный пузырь 120 30 мм, стенка 3 мм, конкрементов не выявлено. ПЖ нормальных размеров, контуры ровные, четкие. Структура диффузно неоднородная, повышенной эхогенности. Панкреатический проток расширен до 5 мм. Заключение: ультразвуковая картина низкого печеночного блока с билиарной гипертензией, блок на уровне БДС, терминального отдела ОЖП (рис. 7).
а) Увеличенный желчный пузырь с густой взвесью внутри (красная стрелка) и расширенный ОЖП (синяя стрелка).
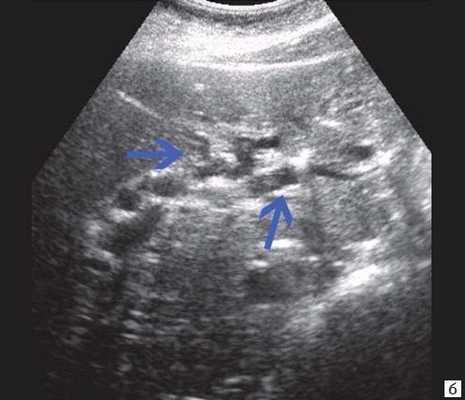
б) Расширение внутрипечоночных протоков (синяя стрелка).
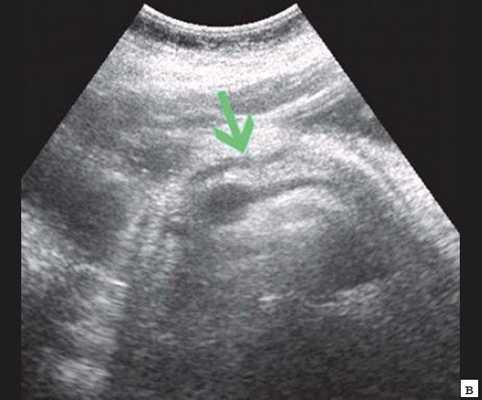
в) Расширение панкреатического протока (зеленая стрелка).
Мультиспиральная КТ с болюсным контрастированием: внутри- и внепеченочные желчные протоки расширены (долевые до 9 мм, общий печеночный проток (ОПП) 14 мм, интрапанкреатическая часть холедоха 12 мм). Вирсунгов проток расширен на всем протяжении до 6 мм. В проекции БДС визуализируется мягкотканое образование до 11 мм, накапливает контраст. Заключение: опухоль БДС с низким печеночным блоком.
Проведенные ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ) установили: БДС значительно увеличен в размере, напряжен, в области устья инфильтрация слизистой, бесструктурные мелкобугристые разрастания, контактная ранимость, катетеризация боковым папиллотомом безуспешна. Выполнено рассечение продольной складки торцевым папиллотомом с формированием супрапапиллярной фистулы. При ЭРХПГ контрастируется расширенный холедох, прерывающийся на уровне интрапанкреатического отдела, без эвакуации контраста. В фистулу по проводнику установлен "потерянный" дренаж холедоха (7 см), получен отток контраста в кишку. Заключение: эндоскопическая картина опухоли БДС. Состояние после ЭРХПГ, ЭПСТ. Установка "потерянного" дренажа холедоха.
Таким образом, был установлен диагноз: папиллярная аденома БДС. Острый холецистит. Паравезикальный абсцесс. Механическая желтуха.
Выводы
- Методы лучевой диагностики оказывают существенную помощь в диагностике и дифференциальной диагностике МЖ.
- Решающая роль в диагностике и дифференциальной диагностике МЖ первичного звена принадлежит УЗИ.
- На втором этапе исследования в зависимости от уровня блока показаны ЭРХПГ (возможно, в сочетании с ЭПСТ), КТ, МРТ, чрескожная чреспеченочная холангиография под контролем УЗИ.
- Малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать желтуху и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению.
Литература
- Tannapfel A., Wittekind C. (2004). Gallbladder and bile duct carcinoma. Biology and pathology. Internist 45: 33-41.
- Valle J., Wasan H. et al. (2010). Cisplatin plus gemcitabine versus gemcitabine alone for billiary tract cancer. N Engl J Med 362: 1273-1281.
- Wiedmann M.W., Mossner J. (2010). Molecular targeted therapy of biliary tract cancer - results of the first clinical studies. Curr Drug Targets 11: 834-850.
- Балашов А.Т. Возможность использования ультразвукового исследования при определении степени тяжести острого вирусного гепатита (обзор литературы) // Медицинская визуализация. 2007, N 1. С. 32-37.
- Михайлов М.К. Эхография в диагностике цирроза. М.: МЕДпресс-информ. 2003.
- Шипов О.Ю., Сюткин В.Е., Матюхина А.П., Иваников И.О. Особенности ультразвуковой картины у больных циррозом печени с разной степенью активности алкогольного гепатита // Медицинский журнал "SonoAce-Ultrasound". 2007. N 16. С. 46-51.
- Annet L., Materne R., Danse E. et al. Hepatic flow parameters measured with MR imaging and Doppler US: Correlations with degree of cirrhosis and portal hypertension // Radiology. 2003. V. 229. P. 409-414.
- Васильев В.А., Лисаченко Н.А., Цеханович К.Б. Возможности ультразвуковой допплерографии портальной системы в диагностике вирусных гепатитов // Материалы III научно-практической конференции с международным участием. Петрозаводск. 2004. С. 82-83.
УЗИ аппарат RS85
Читайте также:
- Микропапулезный туберкулид. Милиарная диссеминированная волчанка лица
- Спонтанная активность мышц. Признаки денервации на миограммах
- Лучевая диагностика кариеса зубов
- Опухоль Вилмса (нефробластома) - частота, причины
- Психопатологическая продукция при алкоголизме и наркомании. Отрицание болезни и деменция
