Лучевая диагностика опухоли оболочки периферического нерва
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
Злокачественная опухоль оболочек периферических нервов, развившаяся из слухового нерва: случай из практики и обзор литературы
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2017;81(4): 95‑100
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
Авторами представлен редкий случай наблюдения пациентки со злокачественной опухолью периферического нерва, развившейся из слухо-вестибулярного нерва, а также обзор литературы, включающий 30 известных случаев данной патологии.
ФГАУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
Список сокращений:
MPNST — злокачественная опухоль оболочек периферических нервов
МРТ — магнитно-резонансная томография
КТ — компьютерная томография
Злокачественная опухоль оболочек периферических нервов — malignant peripheral nerve sheath tumor (MPNST) относится к редкой и гетерогенной группе мезенхимальных злокачественных новообразований, рассматриваемых в большинстве публикаций как саркоматозный процесс. Эта группа опухолей составляет 5—10% всех сарком мягких тканей, с примерной частотой встречаемости 1 человек на 1 млн населения в год [1—4].
Последняя редакция морфологической классификации ВОЗ определяет два подтипа злокачественных опухолей оболочки периферического нерва: эпителиоидная MPNST и MPNST с периневральной дифференциацией, которые признаются достаточно различными по клиническому течению. Другие подтипы MPNST, такие как опухоль Тритона, железистая MPNST и др., которые ранее рассматривались отдельно, в настоящее время расцениваются как гистологические варианты [5]. MPNST могут развиваться как первично из клеток оболочки периферического нерва, так и при малигнизации нейрофибром и шванном [3]. Большинство MPNST развивается в толще мягких тканей из проксимальных частей периферических нервов верхних и нижних конечностей. Наиболее часто поражаются седалищные нервы, плечевое сплетение, крестцовое сплетение. Черепные нервы являются источником роста опухоли в менее чем 5% случаев [3, 6, 7]. Из интракраниальных MPNST чаще поражаются лицевой и слуховой нервы [2, 4]. На 1041 вестибулярную шванному приходится 1 случай MPNST слухового нерва [1]. До 50% MPNST развиваются у пациентов с нейрофиброматозом [8, 9].
Стоит отметить, что литературы по интракраниальным MPNST, в частности по опухолям, происходящим из акустико-фациальной группы нервов, крайне мало. В основном публикации представляют «случай из практики», и лишь в единичных работах анализируются серии наблюдений [1, 4].
Основными факторами риска возникновения MPNST являются нейрофиброматоз 1-го типа и предшествующее радиологическое лечение. В 8—13% случаев у пациентов с НФ 1-го типа в течение жизни развивается MPNST [10]. Большинство источников литературы [8, 9] представляют случаи малигнизации доброкачественных неврином или нейрофибром. Риск трансформации вестибулярной шванномы в MPNST после проведения радиологического лечения составляет от 1/500 до 1/2000 случаев [11—13]. В единичных исследованиях [4, 13—15] сообщается о развитии MPNST без предшествующего лучевого лечения.
Дифференциальный диагноз MPNST включает невриному, параганглиому, гемангиому, эпендимому, ангиолипому, солитарную фиброзную опухоль, лимфому, гемангиоперицитому, каверному, атипичную или анапластическую менингиому, бифросаркому, синовиальную саркому, меланому.
Метастазирование MPNST осуществляется как гематогенным путем, так и с током ликвора [6].
Лечение пациентов с данной патологией включает в первую очередь хирургическое удаление опухоли. Цель хирургического вмешательства — тотальное удаление, но и оно не предотвращает рецидива. В большинстве случаев радикальное удаление выполнить не удается ввиду инфильтративного роста опухоли. Радикальность в этом случае приводит к грубой инвалидизации или летальному исходу. Оперативное лечение необходимо дополнять лучевой терапией. Применение химиотерапии и ее эффективность оспариваются частью специалистов [1, 6].
Наиболее современное исследование, посвященное MPNST, представляет анализ 24 случаев MPNST слухового нерва, возникших без предшествующего хирургического и лучевого лечения [1]. Распределение пациентов по полу в серии наблюдений было равнозначное. Средний возраст пациентов на момент установления диагноза составил 44 года, что было примерно на 10 лет меньше, чем при спорадической вестибулярной шванноме [1, 16]. В клинической картине заболевания, помимо кохлеовестибулярного синдрома, выявлялся паралич лицевого нерва. По данным нейровизуализации определялись такие признаки, как нечеткость границ опухоли, отек ствола головного мозга, полости распада в опухоли [1].
Прогноз у пациентов с MPNST крайне неблагоприятный. Медиана продолжительности жизни с момента установления диагноза составляет 3 мес. Наиболее значимыми факторами, влияющими на эффективность лечения, признаются тотальное удаление, радиотерапевтическое лечение, женский пол [17].
Клиническое наблюдение
Пациентка К., 19 лет, поступила 02.03.16 в ННПЦН им. акад. Н.Н. Бурденко с жалобами на головокружения, боль в лице и области уха, слабость лицевой мускулатуры, сильную головную боль, тошноту и рвоту, двоение предметов перед глазами, онемение на лице.
Появление первых симптомов — сильной стреляющей боли в правом ухе и головокружений — отмечено 17.11.15 на фоне острой респираторной инфекции. Через 3 дня присоединилась сильная головная боль с тошнотой, рвотой, стал быстро снижаться слух на правое ухо. Впервые выполненная МРТ головного мозга 27.11.15 показала изменения в области правого внутреннего слухового прохода.
В результате выполненной 02.12.15 МРТ головного мозга с контрастным усилением, показавшей наличие интраканальной опухоли, распространяющейся в сторону мостомозжечковой цистерны, заподозрена невринома слухового нерва. Было принято решение проводить динамическое наблюдение. Однако 14.12.15 остро развилась слабость лицевой мускулатуры, стала нарастать интенсивность головокружений. Внепланово была выполнена контрольная МРТ головного мозга 13.01.16, где отмечалось увеличение экстраканальной части опухоли почти в 2 раза. В течение подготовки к хирургическому лечению отмечалось значительное ухудшение состояния: нарастание статодинамических нарушений, увеличение выраженности симптоматики со стороны правого мостомозжечкового угла, появление бульбарных нарушений, выраженных общемозговых симптомов. По МРТ головного мозга от 22.02.16 отмечалась прогрессия экстраканальной части опухоли до 3 см. На фоне терапии глюкокортикоидами, обезболивающими и противорвотными препаратами состояние пациентки стабилизировалось.
Пациентка поступила в ННПЦН им. акад. Н.Н. Бурденко в тяжелом состоянии. В клинической картине заболевания выявлялась развернутая симптоматика поражения правого мостомозжечкового угла в виде недостаточности тройничного, лицевого (паралич лицевой мускулатуры справа), слухового (глухота) нервов, бульбарных нарушений, правосторонней гемиатаксии. Также выявлялась выраженная общемозговая симптоматика, представленная головной болью, тошнотой и рвотой, локальными болями в области уха.
Учитывая темп развития симптомов, был заподозрен злокачественный характер опухоли. В день поступления (02.03.16) пациентке выполнена МРТ головного мозга и спинного мозга с контрастным усилением. Была выявлена диссеминация процесса с появлением опухоли в левом внутреннем слуховом проходе, множественных очагов патологического накопления контрастного вещества оболочек спинного мозга. Динамика распространения первичного очага и метастазирование представлены на рис. 1 и 2.
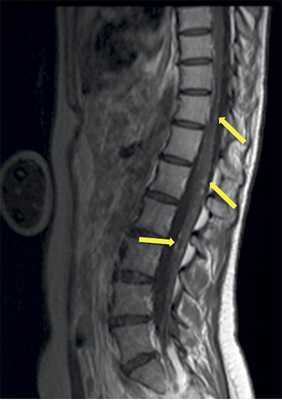
Рис 2. МРТ от 02.03.2016 - метастазирование опухоли по оболочкам спинного мозга (указаны стрелками).
Учитывая распространенность патологического процесса, низкий уровень статуса по шкале Карновского (40 баллов), было принято решение о паллиативной операции — расширенной декомпрессии задней черепной ямки от правого сигмовидного синуса до середины левой гемисферы мозжечка и краниовертебрального перехода, частичном удалении опухоли с экспансивной пластикой твердой мозговой оболочки.
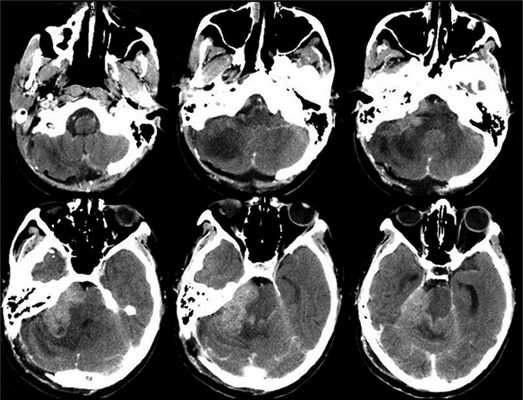
Рис. 3. Рис 3. КТ головного мозга, выполненная на 6-е сутки после операции. Признаки быстрого продолженного роста опухоли.
Таким образом, от появления симптомов до выявления опухоли на МРТ головного мозга прошло 10 дней, а длительность заболевания до летального исхода составила 136 дней.
Морфологическое исследование выявило злокачественную опухоль с кровоизлияниями и некрозами. Опухоль состояла из биполярных клеток с удлиненными отростками и овальными полиморфными ядрами, клетки местами формировали альвеолярные структуры. Фигуры митозов были видимы даже при относительно небольшом увеличении (рис. 4). Иммуногистохимическое исследование выявило: положительную экспрессию эпителиальных маркеров — цитокератина АЕ1/3 (+++) и эпителиального мембранного антигена EMA (++), гладкомышечного актина SMA (++), синаптофизина syn (+) в опухолевых клетках; экспрессию CD34 (+) в эндотелии сосудов. Экспрессии S100, глиофибриллярного кислого белка GFAP, общего лейкоцитарного антигена CD45 в опухолевых клетках не выявлено. Также в опухолевых клетках отсутствовала экспрессия INI1 при сохранной экспрессии антитела в эндотелии сосудов (рис. 5). Индекс мечения пролиферативного маркера Ki-67 — более 90% (рис. 6). Проводился дифференциальный диагноз между атипической тератоидно-рабдоидной опухолью, эпителиоидной саркомой, эпителиоидной злокачественной опухолью оболочек периферического нерва. Заключение: учитывая возраст, характер роста и распространение опухоли, иммуногистохимические данные более соответствуют диагнозу «эпителиоидная злокачественная опухоль периферического нерва (WHO grade IV)». Аутопсия не производилась.
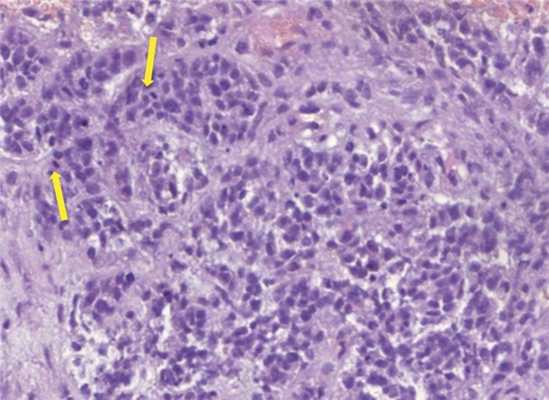
Рис. 4. Гистологический препарат опухоли. Окраска гематоксилином и эозином, увеличение Х300. Альвеолярные структуры и митозы (указаны стрелками).
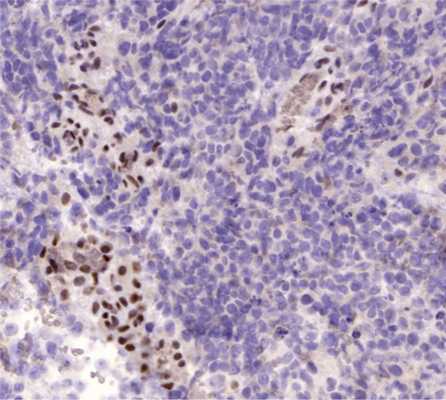
Рис. 5. Гистологический препарат опухоли. Иммуногистохимическое исследование, увеличение Х300. Отсутствие экспрессии INI1 в ядрах опухолевых клеток при сохранной экспрессии в эндотелии сосудов (внутренний контроль корректной работы антитела).

Рис. 6. Гистологический препарат опухоли. Иммуногистохимическое исследование, увеличение Х200. Высокий индекс мечения пролиферативного маркера Ki-67.
MPNST являются малоизученными опухолями, что связано с низкой частотой встречаемости (очень редко встречается MPNST слухо-вестибулярного нерва) и крайне неблагоприятным исходом. Выраженность симптоматики уже на ранних стадиях заболевания зачастую помогает диагностировать опухоль, когда она небольших размеров. Дифференциальный диагноз, в частности с невриномой слухового нерва, создает трудности в планировании оперативного лечения. К моменту операции пациенты имеют опухоли большого размера и признаки метастазирования по центральной нервной системе. Оперативное лечение на ранних этапах при условии радикального удаления и проведения последующей лучевой терапии увеличивает продолжительность жизни от 1 года до 3 лет. При отсутствии оперативного лечения в среднем через 3 мес после начала заболевания наступает летальный исход. Применение химиотерапии в настоящее время оспаривается.
Заключение
MPNST, развивающаяся из VIII пары черепных нервов, является редкой опухолью, представляющей большие трудности в хирургическом удалении и последующем адъювантном лечении. Отсутствие хирургического лечения приводит к летальному исходу в короткие сроки. Даже тотальное удаление опухоли не предотвращает развития рецидива. Прогноз заболевания неблагоприятный.
Авторы заявляют об отсутствии конфликта интересов.
Комментарий
Опухоли периферических нервов
Опухоли периферических нервов — опухолевые новообразования, поражающие ствол или оболочки нервов периферической нервной системы. Клинически проявляются парестезиями, болью, нарушением функции нерва (онемением и мышечной слабостью в зоне его иннервации). Диагностика включает клинический и неврологический осмотр, УЗИ, МРТ, электрофизиологические исследования. По показаниям проводится вылущивание опухоли или ее удаление вместе с участком нерва. При выявлении злокачественного характера новообразования оно удаляется вместе с нервным стволом в пределах интактных тканей.
Общие сведения
Опухоли периферических нервов — достаточно редкая патология нервной системы. Встречаются у лиц любого возраста, чаще у взрослых. Наиболее распространены опухоли серединного, локтевого, бедренного и малоберцового нервов. В неврологии и онконейрохирургии основополагающим является разделение новообразований периферических нервных стволов на доброкачественные и злокачественные. Доброкачественными являются нейрофиброма, невринома (шваннома), перинейрома, злокачественными — нейрогенная саркома (злокачественная шваннома). Нейрофибромы зачастую носят множественный характер. В 50% случаев они ассоциированы с нейрофиброматозом Реклингхаузена. В отдельных случаях доброкачественные опухоли периферических нервов могут брать начало в жировых клетках (липомы) и в сосудах (ангиомы) эпиневрия. От опухолевых образований нервных стволов следует отличать интраневральный ганглий (ганглион, псевдоопухолевую кисту) нерва, представляющий собой внутриневральное скопление муцинозной жидкости, заключенное в плотную оболочку.
Анатомические особенности периферических нервов
Периферические нервные стволы состоят из нервных волокон, каждое из которых покрыто слоем шванновских клеток. Нервные волокна внутри периферического нерва сгруппированы в отдельные пучки, окруженные соединительнотканной оболочкой - периневрием. Между пучками находится эпиневрий, представляющий собой рыхлую соединительнотканную структуру с расположенными в ней сосудами и скоплениями жировых клеток. Снаружи нервный ствол покрывает эпиневральная оболочка. Анатомически нервные волокна представляют собой отростки нейронов, расположенных в спинном мозге или нервных ганглиях. Сами нейроны в процессе своего развития утрачивают способность к восстановлению, но их отростки способны регенерировать. Таким образом, если тело нейрона сохранно и нервное волокно не имеет препятствий для роста, оно способно восстановиться.
В состав одного периферического нерва входят как безмиелиновые, так и миелиновые (мякотные) волокна. Последние имеют т. н. миелиновую оболочку, образованную слоями миелина, многослойно обворачивающими нервное волокно подобно рулону. Основная функция волокон — это проведение нервных импульсов, аналогично тому, как электрический ток движется по проводам. По миелиновым волокнам импульс проходит в 2-4 раза быстрее, чем по безмиелиновым. Если импульсы идут от центра к периферии, то такое волокно носит название эфферентное (двигательное), если импульсы проходят в обратную сторону, то волокно называется афферентное (чувствительное). Нервные стволы могут состоять только из афферентных или только из эфферентных волокон, но чаще они бывают смешанными.
Причины опухолей периферических нервов
Новообразования периферических нервных стволов возникают как результат бесконтрольного деления клеток различных тканей, входящих в структуру нерва. Так, невринома берет свое начало в шванновских клетках оболочки нервных волокон, нейрофиброма — в клетках соединительной ткани эпи- и периневрия, липома — в жировых клетках эпиневрия. Причины опухолевой трансформации нормально функционирующих клеток нервных стволов точно не известны. Предполагают онкогенное влияние радиации и хронического воздействия некоторых химических соединений, а также загрязненности окружающей среды. Ряд исследователей указывает на роль биологического фактора — онкогенного воздействия на организм отдельных вирусов. Кроме того, имеет значение пониженный фон противоопухолевой защиты организма. Провоцирующим триггером может выступать повреждение нерва вследствие травмы. Нельзя исключить и наследственно детерминированную предрасположенность к возникновению опухолей. Установлено, что у пациентов с нейрофибромами и болезнью Реклингхаузена имеются генные мутации в хромосоме 22, обуславливающие недостаточность фактора, ингибирующего опухолевую трансформацию шванновских клеток.
Симптомы опухолей периферических нервов
На ранних стадиях своего развития опухоли периферических нервов обычно имеют субклиническое течение. Типично медленное развитие опухолевого процесса. При поражении мелких ответвлений нервных стволов клинические проявления могут вообще отсутствовать.
Доброкачественные опухоли периферических нервов проявляют себя как плотные образования, которые можно пропальпировать. На начальных стадиях, как правило, они не вызывают болевых ощущений и чувства онемения. В зоне иннервации пораженного нерва зачастую наблюдаются парестезии — преходящие ощущения покалывания или «ползания мурашек». Перкуссия над областью опухоли вызывает усиление парестезии. Отличительными особенностями доброкачественного новообразования нерва являются его подвижность относительно прилежащих тканей, отсутствие смещаемости по длиннику пораженного нервного ствола и неподвижность при сокращении окружающих мышц. Неврологический дефицит (онемение, мышечная слабость) возникает на поздних стадиях, обусловлен блоком проведения импульсов в пораженном участке нерва при значительном разрастании опухоли и компрессии нервных волокон.
Злокачественные опухоли периферических нервов характеризуются интенсивным болевым синдромом, усиливающимся при перкуссии и пальпации по ходу нерва. В зоне иннервации пораженного злокачественной опухолью нервного ствола отмечается неврологический дефицит — снижение силы иннервируемых мышц (парез), гипестезия (чувство онемения и сниженная болевая чувствительность кожи), трофические изменения (бледность, истончение, похолодание, повышенная ранимость кожи). При злокачественном характере новообразования нерва оно плотно спаяно с прилежащими тканями и не смещается относительно них.
Основные виды опухолей периферических нервов
- Нейрофиброма — доброкачественное новообразование, развивающееся из фиброцитов соединительнотканных структур нервного ствола. Опухоль может быть единичной или множественной (чаще при нейрофиброматозе). Плексиформные нейрофибромы широко инфильтрируют ствол нерва и прилежащие ткани. Такие опухоли наиболее часто встречаются при болезни Реклингхаузена 1-го типа. В 5% случаев плексиформная нейрофиброма претерпевает злокачественную трансформацию.
- Невринома (шваннома) — новообразование, берущее начало из шванновских клеток нерва. Чаще наблюдается в возрастном периоде от 30 до 60 лет. Представляет собой округлое утолщение нервного ствола. Обычно имеет единичный характер и медленный рост. Крайне редко отмечается малигнизация с возникновением нейрогенной саркомы.
- Перинейрома (периневрома) — редкая доброкачественная опухоль из клеток периневрия. Имеет вид единичного или мультифокального утолщения нерва, протяженностью до 10 см.
- Липома — не нейрогенная доброкачественная опухоль, развивающаяся из жировой ткани эпиневрия. Чаще встречается среди лиц, страдающих ожирением. Имеет желтую окраску и плотно срастается с нервным стволом. Не малигнизируется.
- Нейрогенная саркома (нейрофибросаркома, злокачественная шваннома) — злокачественная опухоль из оболочек нерва, составляет 6,7% от общего числа сарком мягких тканей. По микроскопическому строению схожа с фибросаркомой. Более подвержены заболеванию лица мужского пола и среднего возраста. Нейрогенная саркома локализуется преимущественно на периферических нервах конечностей, реже — на шее. Редко метастазирует (примерно в 12-15% случаев). Наиболее типичны метастазы в легкие и лимфатические узлы. По микроскопическим особенностям выделяют железистый, меланоцитарный, эпителиоидный вариант опухоли.
Диагностика опухолей периферических нервов
В случае локализации опухоли в доступном для пальпирования месте предположительный диагноз может быть определен неврологом после проведенного осмотра. Для его уточнения, а также в случае глубокого расположения новообразования необходимо УЗИ, МРТ мягких тканей. В случае опухоли на УЗИ обнаруживается округлое или веретенообразное образование, локализующееся внутри нервного ствола или тесно связанное с ним.
Невриномы характеризуются ровным контуром, пониженной эхогенностью, неоднородностью структуры; при длительном существовании могут содержать кисты и кальцификаты. Нейрофибромы отличаются более однородной структурой, могут иметь волнистый контур. МРТ позволяет более точно и детально визуализировать опухоль, определить ее границы.
С целью оценки степени нарушения проведения нервных импульсов по пораженному участку нерва осуществляется электронейрография. Пункционная биопсия опухоли периферических нервов не проводится, поскольку провоцирует ускоренный рост и малигнизацию новообразования. Гистологическое исследование возможно при взятии образца ткани опухоли во время операции по ее удалению.
Лечение опухолей периферических нервов
Основным способом лечения новообразований периферических нервных стволов является радикальное хирургическое удаление опухоли. Однако, учитывая частое рецидивирование таких образований и травматичность оперативного вмешательства, нейрохирург рекомендует операцию только при наличии показаний. К последним относятся интенсивный болевой синдром, выраженное нарушение проводимости по пораженному нерву, сдавление опухолью сосудистого пучка, приводящее к ишемии конечности. Решение об операции в случае нейрофиброматоза Реклингхаузена чаще отрицательное, поскольку удаление нейрофибромы зачастую приводит к ее рецидиву и провоцирует рост других имеющихся опухолей.
Оперативные вмешательства в отношении доброкачественных новообразований подразделяются на 3 метода: вылущивание опухоли, ее резекция вместе с участком нервного ствола, краевая резекция нерва с опухолью. Последние два метода проводятся с наложением шва нерва. В ряде случаев образование большого дефекта при иссечении участка нервного ствола делает невозможным выполнение эпиневрального шва и требует проведения пластики нерва. При признаках злокачественности образования (отсутствие границ между опухолью и пучками нервных волокон, невозможность определить оболочки нерва), подтвержденных результатами интраоперационной экспресс-биопсии, проводится иссечение нерва с опухолью до границы здоровых тканей. В запущенных случаях может потребоваться ампутация конечности.
Лучевая диагностика опухоли оболочки периферического нерва
а) Терминология:
1. Аббревиатура:
• Злокачественная опухоль оболочки периферических нервов (ЗООПН)
2. Синонимы:
• Злокачественная шваннома, нейрогенная саркома, злокачественная неврилеммома, нейрофибросаркома
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Крупные и средние глубокие нервы:
- Седалищный нерв > плечевое сплетение, крестцовое сплетение
о Проксимальные отделы конечностей, забрюшинное пространство, заднее средостение; кожные покровы и кости (нижняя челюсть) поражаются реже
• Размер:
о >5 см
• Морфология:
о Веретеновидное объемное образование с нечетким контуром
(Слева) При МРТ в коронарной плоскости на Т1ВИ визуализируется крупное объемное образование, выходящее из полости малого таза через седалищную вырезку. Образование обладает изоинтенсивным сигналом по сравнению с мышцами. Следует отметить расширение крестцового отверстия справа. Определяется жировая инфильтрация правых ягодичных мышц вследствие хронической денервации.
(Справа) При МРТ в коронарной плоскости на Т2ВИ в режиме FS визуализируется ЗООПН крестцового сплетения/седалищного нерва, характеризующаяся гетерогенным гиперинтенсивным сигналом по сравнению с мышцами. Также выявляются расширение крестцового отверстия и атрофия ягодичных мышц справа. (Слева) У этого же пациента при МРТ с контрастным усилением в коронарной плоскости на Т1ВИ в режиме FS определяется гетерогенное контрастирование объемного образования и денервированных мышц. Опухоль распространяется в спинномозговой канал. Кроме того, у пациента были выявлены метастазы в печени.
(Справа) При МРТ коленного сустава в коронарной плоскости на Т1ВИ в подкожной клетчатке визуализируется крупное объемное образование с относительно четким контуром, содержащее гипоинтенсивные кальцификаты. В большинстве случаев опухоли такого типа обладают изоинтенсивным сигналом по сравнению с мышцами. Это образование располагается близко к поверхности кожи. (Слева) У этого же пациента при МРТ в аксиальной плоскости на ППВИ в режиме FS определяется объемное образование с гетерогенным гиперинтенсивным сигналом и наличием узлов дистрофической кальцификации.
(Справа) У этого же пациента при МРТ с контрастным усилением на Т1ВИ в режиме FS объемное образование с гетерогенным контрастированием, выраженным преимущественно в периферических отделах. При ЗООПН данная картина выявляется чаще, чем при нейрофиброме. Неконтрастирующиеся участки, вероятнее всего, соответствуют зонам некроза, давним кровоизлияниям или кальцификатам. Развитие опухоли из небольшого поверхностного нерва не является типичным для ЗООПН.
2. Рентгенография:
• Изменения отсутствуют или выявляется мягкотканное объемное образование:
о ± кальцификация (чаще встречается, чем в нейрофиброме) или поражение костей
3. КТ при злокачественной опухоли оболочки периферических нервов (ЗООПН):
• Инфильтративное объемное образование гетерогенной структуры вследствие наличия кровоизлияний или зон некроза
4. МРТ при злокачественной опухоли оболочки периферических нервов (ЗООПН):
• Гетерогенный сигнал на Т1 ВИ (от гипоинтенсивного до гиперинтенсивного):
о Гетерогенность более характерна для ЗООПН, чем для нейрофибромы
• Гетерогенный гиперинтенсивный сигнал при МРТ с последовательностями, чувствительными к жидкости:
о ± уровни жидкостей вследствие наличия кровоизлияний, кисты
• Интенсивное контрастирование гетерогенного характера:
о Диффузное, периферическое или узловое
• Признаки, позволяющие отличить ЗООПН от нейрофибромы (наличие, как минимум, двух из четырех признаков):
о Крупный размер
о Контрастирование периферических отделов опухоли
о Перитуморальный отек
о Кистозные полости в структуре опухоли
5. Радионуклидная диагностика:
• Остеосцинтиграфия:
о Повышение активности в фазе «кровяного пула», отсроченное накопление Тс-99m
о Повышение уровня накопления цитрата Ga-67
• ПЭТ:
о Повышенный уровень накопления F-18 ФДГ, SUV > 6,1
о ПЭТ с 11С-метионином характеризуется более высокой специфичностью
6. УЗИ при злокачественной опухоли оболочки периферических нервов (ЗООПН):
• Эхогенное объемное образование гетерогенной структуры с нечетким контуром и акустической тенью
• Отсутствует симптом «мишени», характерный для доброкачественной опухоли оболочки периферических нервов
• Гиперваскулярность при цветовой допплерографии
(Слева) При МРТ в сагиттальной плоскости на Т2 ВИ в режиме FS определяется гетерогенно гиперинтенсивное образование в глубоком нерве. В центре образования выявляется гипоинтенсивный очаг. Симптом «мишени» описан при всех типах опухолей оболочки периферических нервов, однако чаще выявляется при доброкачественных их формах.
(Справа) У этого же пациента при МРТ в коронарной плоскости в режиме STIR в малоберцовом нерве возле небольших нейрофибром (утолщения в виде четок) визуализируется крупное образование. Периферический отек и другие признаки, позволяющие дифференцировать доброкачественную опухоль от злокачественной, отсутствуют, однако было доказано, что это образование соответствует ЗООПН. (Слева) При МРТ в коронарной плоскости на Т2ВИ в режиме FS в передних отделах левого бедра визуализируется веретеновидное гетерогенно гиперинтенсивное объемное образование. Гиперинтенсивная зона в прилежащих мягких тканях, вероятнее всего, соответствует периферическому отеку, который при ЗООПН встречается чаще, чем при нейрофиброме.
(Справа) У этого же пациента при МРТ с контрастным усилением в коронарной плоскости на Т1ВИ объемное образование в передних отделах бедра с интенсивным слабогетерогенным контрастированием. Это образование располагалось по ходу сосудисто-нервного пучка и, как было доказано, представляло собой ЗООПН. (Слева) У пациента с НФ1 при МРТ в аксиальной плоскости на Т1ВИ в околопозвоночных мышцах справа визуализируется крупное объемное образование. Образование характеризуется почти гомогенным изоинтенсивным и слабогиперинтенсивным сигналом по сравнению с мышцами. В межпозвонковом отверстии слева выявляется второе объемное образование меньших размеров.
(Справа) При МРТ с контрастным усилением в аксиальной плоскости на Т1ВИ определяется гетерогенное контрастирование образования в околопозвоночных мышцах справа. При биопсии была выявлена ЗООПН. Также наблюдается контрастирование нейрофибромы в межпозвонковом отверстии слева и других интратекальных нейрофибром.
в) Дифференциальная диагностика злокачественной опухоли оболочки периферических нервов (ЗООПН):
1. Доброкачественная опухоль оболочки периферических нервов:
• Объемное образование с четким контуром, расположенное по ходу нерва
• Болевой синдром при отдыхе наблюдается реже
• По сравнению с ЗООПН характеризуется меньшими размерами и более четким контуром
• Большая вероятность выявления симптома «мишени» и симптома «фасцикул»
• Обызвествляются реже, за исключением старой шванномы
2. Плеоморфная злокачественная фиброзная гистоцитома/недифференцированная плеоморфная саркома:
• Объемное образование с гетерогенной структурой при МРТ ± уровни жидкостей
• Реже локализуется по ходу нерва
г) Патология:
1. Общая характеристика:
• Этиология:
о Злокачественная веретеновидноклеточная саркома, развивающаяся из нерва
• Сопутствующие патологические изменения:
о В 25-50% случаев выявляется при НФ1:
- Однако ЗООПН возникает только у - 10% пациентов с НФ1
о В 10-20% случаев возникает после облучения (латентный период 10-20 лет)
2. Микроскопия:
• Диагноз ЗООПН ставят при одном из трех следующих критериев:
о Саркома развивается из периферического нерва
о Саркома развивается из существующей доброкачественной опухоли оболочки периферических нервов
о Саркома: дифференцировка клеток в шванновские
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боли, слабость, нарушение чувствительности
о Внезапное увеличение существующей нейрофибромы
2. Демография:
• Возраст: 2-5 десятилетия жизни:
о На фоне НФ1: опухоль выявляется раньше, более широкий возрастной диапазон
• Пол:
о Некоторое преобладание женского пола; ЗООПН при НФ1: выраженное преобладание мужского пола
• Эпидемиология: 3-10% от всех сарком мягких тканей
3. Течение и прогноз:
• Неблагоприятный долговременный прогноз:
о Местное рецидивирование: 40-65%
о Отдаленное метастазирование: 40-68% (легкие > кости > плевра)
о Пятилетняя выживаемость: 23-44%
4. Лечение:
• Резекция ± химиотерапия или лучевая терапия
е) Список использованной литературы:
1. Schaefer IM et al: Malignant peripheral nerve sheath tumor (MPNST) arising in diffuse-type neurofibroma: Clinicopathologic Characterization in a Series of 9 Cases. Am J Surg Pathol. ePub, 2015
Злокачественная опухоль оболочки периферических нервов (ЗООПН) - лучевая диагностика
а) Визуализация:
• Веретеновидное объемное образование с нечетким контуром размером >5 см:
о Крупные и средние глубокие нервы
о Проксимальные отделы конечностей, забрюшинное пространство, заднее средостение
• КТ: инфильтративное объемное образование гетерогенной структуры вследствие наличия кровоизлияний или зон некроза:
о ± кальцификация или поражение костей
• МРТ:
о Гетерогенный сигнал на Т1 ВИ (от гипоинтенсивного до гиперинтенсивного)
о Гетерогенный гиперинтенсивный сигнал при МРТ с последовательностями, чувствительными к жидкости
о Интенсивное контрастирование гетерогенного характера, особенно по периферии
о В структуре опухоли могут выявляться кисты
о Может визуализироваться периферический отек
• УЗИ: эхогенное объемное образование гетерогенной структуры с нечетким контуром + акустическая тень:
о Гиперваскулярность при цветовом и энергетическом допплеровском исследовании
• Остеосцинтиграфия: повышенный уровень накопления Тс-99m
• ПЭТ: повышенный уровень накопления F-18 ФДГ, SUV >6,1
• При ангиографии в проксимальном и дистальном полюсах объемного образования выявляются штопорообразные сосуды
(Слева) Рисунок малого таза в коронарной плоскости: злокачественная опухоль оболочки седалищного нерва. Объемное образование имеет типичную веретеновидную форму и связь с нервом. Типичным признаком опухолей оболочки периферических нервов является поражение крупного глубоко расположенного нерва.
(Справа) При МРТ в аксиальной плоскости на Т1ВИ спереди малоберцовой кости визуализируется объемное образование с гетерогенным сигналом от изоинтенсивного до гипоинтенсивного по сравнению с мышцами. Видна «изъеденность» кортикального слоя прилежащих отделов малоберцовой кости. Полость костного мозга на этом уровне не изменена. (Слева) У этого же пациента при МРТ в аксиальной плоскости в режиме STIR визуализируется объемное образование с выраженным гетерогенным сигналом. Типоинтенсивные во всех последовательностях зоны, вероятнее всего, соответствуют кальцификатам, которые в структуре ЗООПН встречают чаще, чем в доброкачественной опухоли оболочки периферических нервов. Гиперинтенсивные участки могут соответствовать кровоизлияниям, кистам или зонам некроза, часто выявляющимся в опухолях обоих типов.
(Справа) При МРТ с контрастным усилением в аксиальной плоскости на Т1ВИ визуализируется объемное образование В с интенсивным гетерогенным контрастированием. Позади образования выявляется полукольцо жировой ткани.
б) Патология:
• Злокачественная веретеновидноклеточная саркома, развивающаяся из нерва:
о В 25-50% случаев выявляется при НФ1
о В 10-20% случаев возникает после облучения
• 3-10% от всех сарком мягких тканей
в) Клинические особенности:
• Боли, слабость, нарушение чувствительности
• Внезапное увеличение существующей нейрофибромы
• Латентный период роста радиоиндуцированных опухолей составляет 10-20 лет
• Неблагоприятный долговременный прогноз:
о Местное рецидивирование: 40-65%
о Отдаленное метасгазирование: 40-68% (легкие > кости > плевра)
Лучевая диагностика злокачественой опухоли оболочки периферического нерва (ЗООПН) позвоночника
а) Терминология:
1. Сокращения:
• Злокачественная опухоль оболочек периферических нервов (ЗООПН)
• Нейрофиброма (НФ)
2. Синонимы:
• Нейрофибросаркома
• Злокачественная шваннома
• Злокачественная неврилемм ома
• Нейрогенная саркома
3. Определения:
• Саркома мягких тканей, исходящая из оболочек периферических нервов или клетки которой имеют признаки дифференцировки в клетки этих оболочек
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Крупное инфильтративное, нередко с очагами кровоизлияний, мягкотканное образование, развивающееся на фоне исходно существующей плексиформной нейрофибромы
• Локализация:
о Паравертебральная, редко — интраспинальная:
- Заднее средостение
- Забрюшинное пространство
о Проксимальные сегменты конечностей вдоль сосудисто-нервных пучков:
- Чаще всего - плечевое сплетение и седалищный нерв
• Размеры:
о > 5 см
• Морфология:
о Четко ограниченное или инфильтративное образование мягких тканей
2. Рентгенологические данные злокачественной опухоли оболочки периферического нерва (ЗООПН) позвоночника:
• Рентгенография:
о Опухоль глубоких или поверхностных мягких тканей
о Расширение межпозвонкового отверстия
3. КТ при злокачественной опухоли оболочки периферического нерва (ЗООПН) позвоночника:
• Бесконтрастная КТ:
о Изо- или гиподенсное по отношению к мышцам образование мягких тканей
о Неоднородная структура, соответствующая очагам кровоизлияний, кальцинатам или некрозам
о Деструкция, эрозии костных структур
• КТ с КУ:
о Выраженное накопление контраста
4. МРТ при злокачественной опухоли оболочки периферического нерва (ЗООПН) позвоночника:
• Т1-ВИ:
о Изоинтенсивное мышцам образование мягких тканей
о Нечеткие границы
• Т2-ВИ:
о Неоднородно гиперинтенсивное образование:
- МР-картина отражает наличие кровоизлияний, кистозной дегенерации, кальцинатов
о Исчезновение гомогенности и симптома мишени у исходно существующей плексиформной нейрофибромы
• STIR:
о Гиперинтенсивное образование
• Т1-ВИ с КУ:
о Выраженное контрастное усиление, инфильтрация окружающих мягких тканей
5. Ангиография:
• Гиперваскуляризированное образование мягких тканей
6. Радиоизотопные методы исследования:
• Костная сцинтиграфия:
о Усиленное накопление изотопа сразу после введения РФП и при отсроченном сканировании
• ПЭТ:
о ПЭТ позволяет дифференцировать доброкачественные ООПН от ЗООПН у пациентов с нейрофиброматозом 1 типа
о ЗООПН являются метаболически активными опухолями, что выражается в усилении захвата ФДГ и отличает их от НФ:
- Пороговое значение SUVmax в 6,1 г/мл позволяет дифференцировать ЗООПН от доброкачественных ООПН с чувствительностью 94% и специфичностью 91 %
о ПЭТ с ФДГ менее надежно в отношении дифференциального диагноза ЗООПН с шванномами
- Шванномы могут характеризоваться уровнями SUV > 5 г/мл
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о ПЭТ/КТ с ФДГ каждые 6 месяцев в течение первых 2 лет и затем ежегодно
• Протокол исследования:
о T1-BИ, T2-BИ и FS T1-BИ с КУ в различных плоскостях
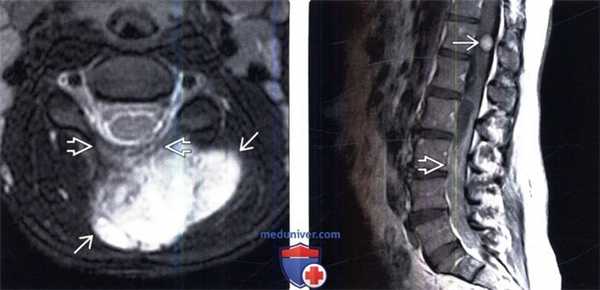
(Слева) Аксиальный срез, FS Т2-ВИ: крупное неоднородное гиперинтенсивное образование, представляющее собой ЗООПН, растущую в паравертебральные ткани шейной области из ветви задней первичной ветви спинномозгового нерва и сопровождающуюся инфильтративно-деструктивными изменениями дуги позвонка.
(Справа) Сагиттальный срез, Т1-ВИ с КУ: крупная диффузно накапливающая контраст интраспинальная ЗООПН, распространяющаяся по каналу от уровня L1-2. На уровне Т12 видна небольшая четко ограниченная нейрофиброма.
в) Дифференциальная диагностика:
1. Доброкачественная опухоль оболочек периферических нервов:
• Отсутствие инвазии в окружающие ткани
• Четкие границы
• Различная выраженность контрастного усиления
• Если у пациента с нейрофиброматозом 1 типа исходно существующая нейрофиброма начинается расти, появляется болевой синдром, должно возникать подозрение на злокачественную трансформацию опухоли
2. Другие саркомы мягких тканей:
• Опухоль не обязательно связана с сосудисто-нервным пучком
• Геморрагический и некротический компоненты
• Интенсивное контрастное усиление
3. Гематома:
• Отсутствие накапливающего контраст солидного компонента
• Всегда присутствует зона гипоинтенсивного Т2-сигнала
• Отек окружающих тканей
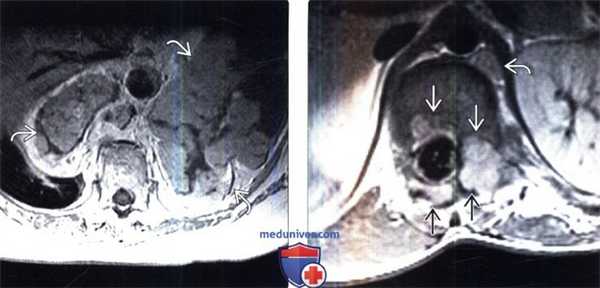
(Слева) Аксиальный срез, Т1-ВИ с КУ: крупная неравномерно-дольчатая ЗООПН забрюшииного пространства, характеризующаяся неоднородным контрастным усилением сигнала.
(Справа) Аксиальный срез, Т1-ВИ с КУ нижнегрудного отдела позвоночника: накапливающее контраст объемное образование в просвете левого неврального отверстия, деформирующее тело и задние элементы позвонка. Позади ножки диафрагмы слева также видна накапливающая контраст нейрофиброма.
1. Общие характеристики:
• Этиология:
о Клетки опухоли имеют признаки дифференцировки в шванновские клетки, периневральные клетки, фиброциты
о Опухоль развивается спонтанно или является результатом злокачественной дегенерации исходно существующей нейрофибромы:
- 50-60% случаев связаны с НФ1
- ЗООПН у пациентов, не страдающих НФ1, также развиваются на фоне исходно существующих нейрофибром
о В 11% случаев индуцирующим фактором является облучение
- Латентный период: 10-20 лет
• Генетика:
о НФ1: болезнь Реклингхаузена:
- Делеция длинного плеча 17 хромосомы:
Чем более протяженный участок делеции, тем выше частота развития ЗООПН
Аутосомно-доминантный тип наследования
Белок-супрессор опухолей: нейрофибромин
- 50% случаев связаны с вновь возникающими мутациями
• Сочетанные изменения:
о НФ1:
- Пятна «кофе с молоком»
- Кифосколиоз, другие аномалии позвоночника
- Дисплазия клиновидной кости, лентовидные ребра, ложные суставы длинных трубчатых костей
- Менингоцеле, эктазия твердой мозговой оболочки
- Глиома, астроцитома зрительного нерва
- Узелки Лиша
2. Стадирование, степени и классификация злокачественной опухоли оболочки периферического нерва (ЗООПН) позвоночника:
• Хирургические стадии:
о I стадия: низкая степень агрессивности
о II стадия: высокая степень агрессивности
о III стадия: низкая или высокая степень агрессивности, метастазы:
- Каждая стадия подразделяется на подстадии А = интракомпартментальная и В = экстракомпартментальная
• Низкая степень злокачественности: дифференцированные периневральные клетки
• Высокая степеньзлокачественности: высокий уровень митотической активности, ± некрозы, саркоматозная дифференциация клеток
3. Макроскопические и хирургические особенности:
• Крупное округлое или веретеновидное образование, связанное с крупным нервным стволом
• Отсутствие истинной капсулы
• Серо-бежевая мясистая опухоль
• Участки кровоизлияний и некрозов
• Инфильтрация окружающих тканей
• Распространение по ходу периневрия и эпиневрия
4. Микроскопия:
• Собранные в пучки гиперхромные митотически активные веретеновидные клетки:
о Нечасто встречающийся вариант, состоящий преимущественно из эпителиоидных клеток
о Изредка - признаки дивергентной дифференцировки клеток: в поперечнополосатые мышечные клетки (опухоль Тритона), железистую ткань
• Участки миксоидной стромы, минерализации
• Может обнаруживаться остаточная нейрофиброматозная ткань, зона перехода между нейрофибромой и саркомой
• Иммуногистохимия: положительные результаты исследования на протеины S100, LEU-7, виментин и нейрон-специфическую энолазу
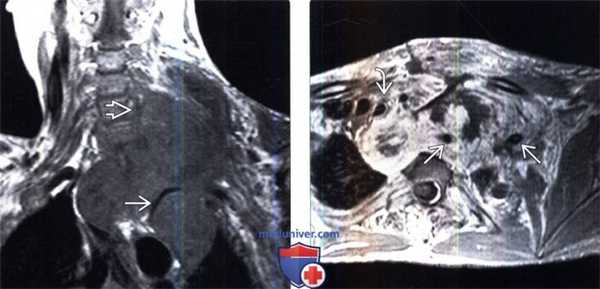
(Слева) На фронтальном Т1-ВИ пациента с НФ1 визуализируется крупная ЗООПН верхнего средостения и нижней части шеи, окружающая собой левую подключичную артерию и инфильтрирующая левое плечевое сплетение.
(Справа) На аксиальном Т1-ВИ с КУ у этого же пациента визуализируется крупная накапливающая контраст ЗООПН верхнего средостения, смещающая трахею вправо, окружающая левую подключичную артерию и распространяющаяся в левую надключичную ямку. Центральная неправильной формы зона, не накапливающая контраст, является участком некроза опухоли.
1. Клиническая картина злокачественной опухоли оболочки периферического нерва (ЗООПН) позвоночника:
• Наиболее распространенные симптомы/признаки:
о Локальный или корешковый болевой синдром, чувствительные нарушения
о Парапарез
о Растущее образование мягких тканей
• Особенности клинического течения:
о Поражение крупных нервных стволов:
- Седалищный нерв, плечевое или пояснично-крестцовое сплетение
о Внезапное начало роста исходно существующей нейрофибромы у пациента с НФ1
о Обычно диагностируется уже как опухоль IIb стадии (85%)
2. Демография:
• Возраст:
о Диагностируется в 4 десятилетии жизни (средний возраст 39,7 лет)
о У пациентов с НФ1 диагностируется в более молодом возрасте: 26-42 года (средний возраст 28,7 лет)
• Пол:
о М=Ж
о Пациенты с НФ1: М >Ж
• Эпидемиология:
о Частота в общей популяции: 0,001 %:
- ЗООПН развиваются у 10% пациентов с НФ1
о 50-60% пациентов с ЗООПН страдают НФ1
о 5-10% всех злокачественных опухолей мягких тканей
3. Течение заболевания и прогноз:
• Местные рецидивы: 26-65%
• Метастазирование: 20-65%
о Легкие, кости, плевра, печень
• Пятилетняя выживаемость: 10-50%
• Менее благоприятный прогноз у пациентов с НФ1:
о Более высокая частота рецидивов
о Меньшая продолжительность жизни
• Более благоприятный прогноз:
о Размеры опухоли < 5 см
о Широкая радикальная резекция опухоли
о Более молодой возраст пациента
4. Лечение злокачественной опухоли оболочки периферического нерва (ЗООПН) позвоночника:
• Хирургическая резекция:
о Лучшей резектабельностью отличаются опухоли периферической локализации:
- 20% паравертебральных ЗООПН против 95% опухолей конечностей
о Широкая резекция в пределах здоровых тканей (ширина границ резекции > 3 см)
• Пред- и послеоперационная лучевая терапия
• Эффективность химиотерапии при метастатических поражениях не доказана
• Лучевая терапия
о Контроль местного роста опухоли, минимальное влияние на продолжительность жизни пациентов
е) Диагностическая памятка. Следует учесть:
• Если исходно существующая плексиформная нейрофиброма начинает расти, следует думать о ее злокачественной трансформации
• КТ характеризуется гораздо более низкой точностью по сравнению с ПЭТ в отношении характеристики опухолей как злокачественных так и доброкачественных
Читайте также:
- Вульвовагинит: причины, симптомы и лечение
- Лихорадка Денге . Эпидемиология лихорадки денге. Патогенез лихорадки денге. Диагностика, лечение и профилактика лихорадки денге.
- Скелетные и мышечные осложнения параплегии - лучевая диагностика
- Локализованная фиброзная опухоль плевры (ЛФОП) на рентгенограмме, КТ
- Классификация опухолей носа и его пазух
