Лучевая диагностика острой поперечной миелопатии
Добавил пользователь Алексей Ф. Обновлено: 10.01.2026
Лучевая диагностика идиопатического острого поперечного миелита
а) Терминология:
1. Сокращения:
• Идиопатический острый поперечный миелит (ИОПМ)
2. Синонимы:
• Идиопатическая поперечная миелопатия
3. Определения:
• Воспалительное заболевание, характеризующееся поражением обеих половин спинного мозга и приводящее к двусторонним моторным, чувствительным и вегетативным нарушениям
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Центральное объемное поражение спинного мозга на протяжении >2 сегментов с эксцентричным контрастным усилением сигнала
• Локализация:
о Наиболее часто - грудной отдел спинного мозга
о 10% случаев - шейный отдел спинного мозга о Центральная локализация изменений в паренхиме спинного мозга
• Размеры:
о Протяженность по длиннику спинного мозга > 2 сегментов:
- Наиболее часто-3-4 сегмента
о Поражение > 2/3 поперечника спинного мозга на аксиальных изображениях
• Морфология:
о Четко ограниченный очаг
2. МРТ при идиопатическом остром поперечном миелите:
• Т1-ВИ:
о Равномерное увеличение объема спинного мозга в острую фазу заболевания:
- Менее распространенное, чем изменения интенсивности Т2-сигнала
о Изо- или гипоинтенсивность сигнала
о Атрофия спинного мозга на поздних стадиях заболевания
• Т2-ВИ:
о Гиперинтенсивность и увеличение объема спинного мозга
о Симптом центральной «точки»:
- Центральное серое вещество, окруженное зоной отека
• STIR:
о Гиперинтенсивность и увеличение объема спинного мозга
• Д-ВИ:
о Значительное снижение фракционной анизотропии (ФА) в очагах поражения и дистальных (нормально выглядящих) участках спинного мозга
о Снижение ФА в дистальных (нормально выглядящих) участках спинного мозга может быть связано с клиническим исходом заболевания
• Т1-ВИ с КУ:
о Вариабельная степень контрастирования гадолинием:
- Отсутствие контрастирования в 40-50% случаев
- Контрастирование чаще встречается при увеличении объема спинного мозга:
Более часто отмечается в подострую фазу заболевания
о Со временем разрешается:
Зона контрастного усиления сигнала менее протяженная, чем зона усиления Т2-сигнала
- Одиночные или множественные очаги поражения:
Фокальное, узелковое, минимальное или пятнистое контрастное усиление сигнала
Периферическое контрастное усиление сигнала
- ± контрастное усиление сигнала мозговых оболочек
о Контрастное усиление не может служить прогностическим фактором клинического течения заболевания
3. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Сагиттальные и аксиальные Т2-ВИ, Т1-ВИ с КУ
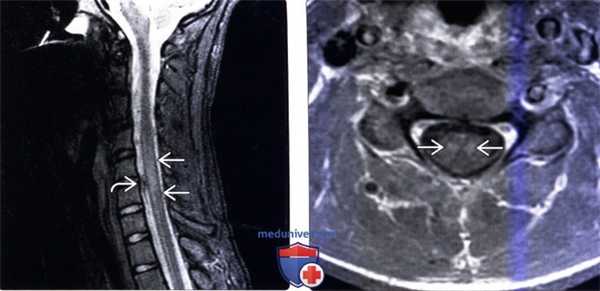
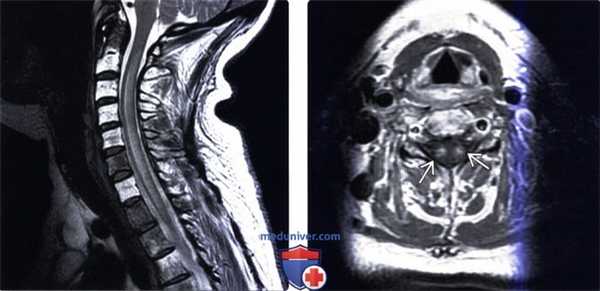
(Слева) Сагиттальный срез, STIR МР-И: патологическое увеличение объема и отек среднешейного отдела спинного мозга на протяжении трех позвоночных сегментов. Участок низкой интенсивности сигнала СМЖ вдоль вентральной поверхности спинного мозга представляет собой артефакт пульсации СМЖ.
(Справа) Аксиальный срез Т1-ВИ с КУ (этот же пациент) отмечается патологическое двустороннее контрастное усиление сигнала центральных отделов паренхимы на фоне патологического увеличения объема шейного отдела спинного мозга.
в) Дифференциальная диагностика идиопатического острого поперечного миелита:
1. Рассеянный склероз:
• Протяженность изменений < 2 сегментов, периферическая локализация очагов
• Поражение < 1/2 поперечника спинного мозга
• В 90% случаев - наличие интракраниальных очагов поражения
• Возвратно-ремитирующее течение заболевания
2. Оптиконейромиелит:
• Аутоиммунное воспалительное заболевание, характеризующееся поражением миелиновых оболочек аксональных волокон зрительных нервов и спинного мозга
• Распространенная (>3 позвоночных сегментов) гиперинтенсивность Т2-сигнала спинного мозга + контрастное усиление сигнала зрительных нервов
• Ограниченное поражение головного мозга
3. Новообразование спинного мозга:
• Во всех случаях должно определяться увеличение объема спинного мозга и распространенный перитуморозный отек его паренхимы
• Кистозный ± геморрагический компонент
• Диффузное или узелковое контрастное усиление сигнала
• Медленно прогрессирующее течение
4. Инфаркт спинного мозга:
• Вентральная или центральная локализация изменений, в начальную фазу заболевания увеличение объема спинного мозга выражено минимально
• В клинической картине на первый план выступают моторные нарушения
• Быстрое развитие клинической картины (минуты, реже часы и дни)
5. Дуральная артериовенозная фистула:
• Усиление интенсивности Т2-сигнала спинного мозга
• Хорошо выраженные сосудистые полости (расширенные вены) на поверхности спинного мозга
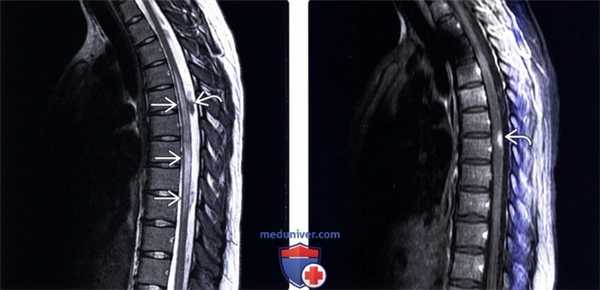
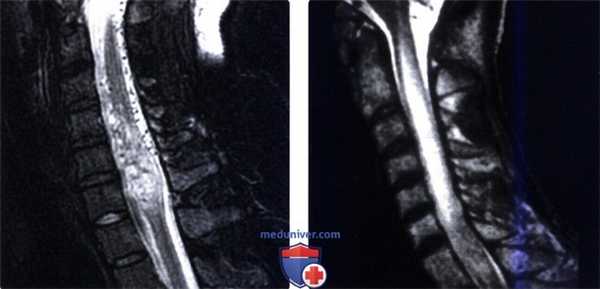
(Слева) Сагиттальный срез Т2-ВИ определяется протяженная гиперинтенсивность Т2-сигнала грудного отдела спинного мозга, захватывающая шесть сегментов. Такая МР-картина центрального отека спинного мозга с относительным сохранением периферических его отделов типична для ОПМ. Артефакт пульсации СМЖ является достаточно частой находкой и напоминает интрадуральное экстрамедуллярное образование.
(Справа) Сагиттальный срез, Т1 -ВИ FS с КУ (этот же пациент): в толще грудного отдела спинного мозга определяется единственный очаг контрастного усиления сигнала, протяженность которого намного меньше протяженности изменений Т2-сигнала.
г) Патология:
1. Общие характеристики:
• Этиология:
о Аутоиммунный процесс, связанный с образованием комплексов антиген-антитело
о Васкулопатия мелких сосудов → ишемия спинного мозга о Сочетанный демиелинизирующий процесс
о В качестве причин могут рассматриваться опухолевый и паранеопластический процессы, системные коллагенозы с поражением сосудов, ятрогенные факторы:
- Термин «идиопатический» в подобных случаях применять нельзя
о В некоторых случаях имеется связь с ранее перенесенной вирусной инфекцией или вакцинацией
• Сочетанные изменения:
о Депрессия:
- Риск развития депрессии > 50%, коррелирует с тяжестью чувствительных нарушений
о Периваскулярный воспалительный процесс
о Демиелинизация
2. Микроскопия:
• Некроз серого и белого вещества
• Разрушение нейронов, аксонов и миелиновых оболочек
• Астроцитарный глиоз
• Периваскулярная лимфоцитарная инфильтрация
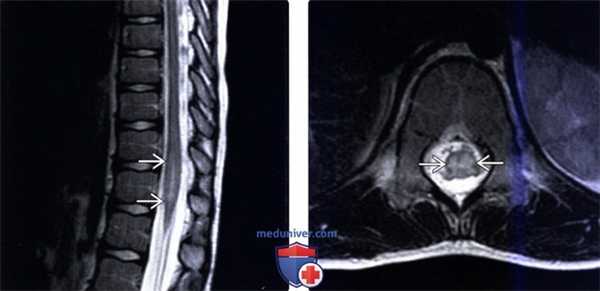
(Справа) Сагиттальный срез Т2-ВИ грудопоясничного отдела позвоночника отмечается умеренное расширение конуса спинного мозга, в центре которого определяется участок гиперинтенсивности Т2-сигнала, представляющий собой зону отека, захватывающую практически два позвоночных уровня.
(Слева) Представленное аксиальное Т2-ВИ этого же пациента подтверждает наличие очага патологического изменения Т2-сигнала, ограниченного практически только серым веществом спинного мозга. Объем конуса спинного мозга увеличен вследствие отека, однако изменений сигнала центрального канала спинного мозга, которые бы свидетельствовали о сирингогидромиелии, нет.
д) Клинические особенности:
1. Клиническая картина идиопатического острого поперечного миелита:
• Наиболее распространенные симптомы/признаки:
о Чувствительные нарушения:
- Нарушение болевой и температурной чувствительности
- Четко ограниченный уровень чувствительных нарушений
- Опоясывающая дизестезия на уровне поражения
- Восходящие парестезии в обеих нижних конечностях
о Другие симптомы/признаки:
- Параплегия или тетраплегия
- Вертеброгенный ± корешковый болевой синдром
- Тазовые нарушения
- Гипотония мышц и гипорефлексия на ранних стадиях заболевания
- Развивающиеся со временем спастичность мышц и гиперрефлексия
• Особенности клинического течения:
о Продромальный период, характеризующийся генерализованной ломотой в теле
о Предшествующая вирусоподобная инфекция
о Быстрое прогрессирование с развитием максимально выраженного неврологического дефицита в течение нескольких дней
• Критерии Объединенной рабочей группы по диагностике поперечного миелита (Transverse Myelitis Consortium Working Group):
о Критерии включения:
- Чувствительные, моторные и вегетативные нарушения, связанные с поражением спинного мозга
- Двусторонняя симптоматика
- Четко ограниченный уровень нарушения чувствительности
- Воспалительное поражение спинного мозга, подтвержденное наличием плеоцитоза ликвора, повышения индекса IgG или контрастирования гадолинием
- Регресс симптоматики в течение 4 часов - 21 дня с момента ее развития
- С момента своего развития симптоматика всегда сначала прогрессирует
- Компрессионные причины исключены на основании результатов лучевой диагностики
- При отсутствии воспалительных МР-изменений и изменений ликвора при первичном обследовании МРТ±люмбальная пункция могут повторяться через 2-7 дней
о Критерии исключения:
- Облучение спинного мозга в анамнезе в последние 10 лет
- Ишемия/инфаркт спинного мозга вследствие тромбоза передней спинномозговой артерии
- Артериовенозная мальформация спинного мозга
- Болезни соединительной ткани (саркоидоз, СКВ или синдром Шогрена)
- Инфекции ЦНС (сифилис, болезнь Лайма, микоплазма, ВИЧ, ТЛВЧ-1 или другие вирусные инфекции)
МР-изменения головного мозга, позволяющие заподозрить рассеянный склероз
- Клиника неврита зрительного нерва
о Пересмотр 2005 года:
- Острый частичный поперечный миелит (ПМ):
Небольшие очаги поражения спинного мозга, связанные с рассеянным склерозом (PC)
- Острый полный ПМ:
Продольно-распространенный ПМ
Включен в группу оптиконейромиелитов (ОНМ), поскольку в половине случаев рецидивов ИОПМ выявляются антитела к аквапорину-4
2. Демография:
• Возраст:
о Любой, пики заболеваемости в 10-19 и 30-39 лет
• Эпидемиология:
о Частота в популяции составляет два случая на 500 тыс. человек:
- В США ежегодно регистрируется 4,6 новых случая ИОПМ на 1 млн. населения:
Всего в США ежегодно регистрируется 1 200 новых случаев заболевания
о Согласно данным одного из исследований, большинство случаев регистрируется в зимне-весенний период
3. Течение заболевания и прогноз:
• Типично монофазное течение заболевания:
о Частота рецидивов, согласно имеющимся данным, составляет 24-40%
о При рецидивах необходимо исключать следующие заболевания:
- PC: в 2-8% случаев поперечный миелит прогрессируют в рассеянный склероз
- СКВ, антифосфолипидный синдром
- Сосудистая мальформация
• У 1/3 пациентов симптоматика полностью или практически полностью регрессирует:
о Положительная клиническая динамика наблюдается в течение в 2-12 недель с момента начала заболевания
о У детей прогноз в отношении выздоровления несколько более благоприятный, чем у взрослых
• У 1/3 пациентов наблюдается удовлетворительный регресс симптоматики:
о Остаточная спастичность мышц и нарушение мочеиспускания
• У 1/3 пациентов регресса не наступает:
о Стойкий полный неврологический дефицит
о Нарушение самообслуживания, требующее постороннего ухода
• Факторы, предвещающие неблагоприятный исход заболевания:
о Боль в спине
о Быстрое прогрессирование клинической симптоматики
о Спинальный шок: двигательные и чувствительные нарушения, тазовые нарушения, арефлексия
о Изменения МР-сигнала спинного мозга протяженностью > 10 сегментов
о Признаки выраженной денервации поданным электромиографии и изменение соматосенсорных вызванных потенциалов
о Обнаружение антител к аквапорину-4
4. Лечение идиопатического острого поперечного миелита:
• Внутривенная пульс-терапия глюкокортикоидами в высоких дозах
• Физиотерапия
е) Диагностическая памятка. Советы по интерпретации изображений:
• ИОПМ - это диагноз исключения, дифференциально-диагностический ряд при котором включает множество других заболеваний
• Центральное контрастное усиление сигнала гиперинтенсивных в Т2-режиме периферически локализованных очагов поражения паренхимы спинного мозга более характерно для рассеянного склероза
ж) Список использованной литературы:
1. Cree BA: Acute inflammatory myelopathies. Handb Clin Neurol. 122:613-67, 2014
2. Goh C et al: MRI in transverse myelitis. J Magn Reson Imaging. ePub, 2014
3. Cobo Calvo Aet al: Idiopathic acute transverse myelitis: outcome and conversion to multiple sclerosis in a large series. BMC Neurol. 13:135, 2013
4. Kitley J et al: Longitudinally extensive transverse myelitis with and without aquaporin 4 antibodies. JAMA Neurol. 70(11):1375-81, 2013
5. West TW et al: Acute transverse myelitis: demyelinating, inflammatory, and infectious myelopathies. Semin Neurol. 32(2):97-1 13, 2012
Лучевая диагностика острой поперечной миелопатии
а) Терминология:
1. Сокращения:
• Острый поперечный миелит (ОПМ)
• Рассеянный склероз (PC)
• Оптиконейромиелит (OHM)
2. Синонимы:
• Острые некомпрессионные миелопатии
3. Определения:
• Под термином «острый поперечный миелит» (ОПМ) объединяется достаточно широкая и разнородная группа заболеваний, сопровождающихся нарушением функции спинного мозга:
о Среди этиологических факторов выделяют воспалительные заболевания (ОПМ) + сосудистые нарушения + воздействие ионизирующей радиации + паранеопластические процессы + идиопатические причины (этиология неизвестна)
о ОПМ - это более специфический термин, подчеркивающий воспалительную природу нарушения функции спинного мозга:
- Воспалительный процесс подтверждается наличием соответствующих изменений ликвора и контрастного усиления МР-сигнала
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Гиперинтенсивность Т2-сигнала спинного мозга с незначительным увеличением его объема
о Контрастное усиление сигнала позволяет предположить воспалительную природу изменений, т. е. поперечный миелит
• Локализация:
о Любой уровень спинного мозга
• Размеры:
о Сегментарное, мультисегментарное или тотальное поражение о Поражение менее двух сегментов позволяет предположить PC
о Распространение изменений по длиннику спинного мозга бывает при ОНМ
• Морфология:
о Достаточно четко ограниченные изменения сигнала
2. МРТ при острой поперечной миелопатии:
• Т1-ВИ:
о Норма
о Фокальная или диффузная гипоинтенсивность сигнала
о Легкая гиперинтенсивность сигнала, связанная с петехиальны-ми кровоизлияниями (редко)
• Т2-ВИ:
о Фокальная или диффузная гиперинтенсивность сигнала
о Отек спинного мозга
• STIR:
о Гиперинтенсивность сигнала
• Т1-ВИ с КУ:
о Различная степень контрастного усиления:
- Отсутствие усиления, фокальное, диффузное или неоднородное усиление
- Может напоминать объемный процесс, возможно периферическое усиление или усиление сигнала мозговых оболочек
• При демиелинизирующих заболеваниях отек спинного мозга и контрастное усиление в динамике обычно разрешаются:
о Соответствует положительной клинической динамике
- В хроническую фазу процесса могут быть признаки атрофии спинного мозга
3. Несосудистые рентгенологические вмешательства:
• Миелография:
о Неспецифический отек спинного мозга
4. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Сагиттальные и аксиальные Т1-ВИ и Т2-ВИ с контрастированием:
- В 40% случаев ОПМ изменений МР-картины не бывает
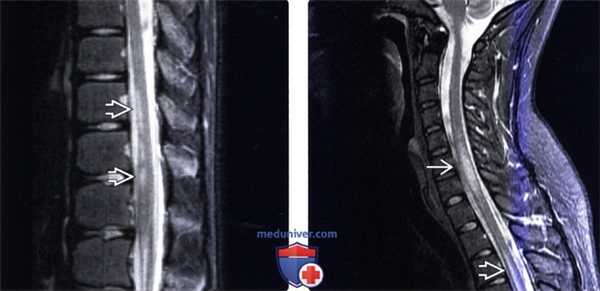
(Слева) Сагиттальный срез, Т2-ВИ с подавлением жировой ткани, пациент молодого возраста с быстро развивающейся миелопатией после недавно перенесенной вирусной инфекции: множественные гиперинтенсивные очаги вдоль вентральных отделов спинного мозга, согласующиеся с клиникой ОПМ.
(Справа) Сагиттальный срез, STIR МР-И, 25-летний пациент: усиление сигнала спинного мозга на уровне С6-С7, еще один похожий очаг располагается на уровне верхнегрудного отдела спинного мозга. Данные находки позволяют заподозрить PC, для которого характерны короткосегментарное поражение и множественность очагов.
в) Дифференциальная диагностика острой поперечной миелопатии:
1. Воспалительные причины:
• Приобретенные демиелинизирующие заболевания:
о PC:
- По результатам исследования только одного спинного мозга отличить PC от идиопатического ОПМ бывает сложно:
Периферическая локализация очагов
Поражение менее двух сегментов по длиннику спинного мозга
Размеры очага не превышают половину поперечника спинного мозга
Гомогенное или кольцевидное контрастное усиление сигнала в острую и подострую фазу заболевания
- Развитие PC вслед за клиникой ОПМ: 2-8%
- В 90% случаев обнаруживаются очаги поражения головного мозга
- Возвратно-ремитирующее течение заболевания О ОНМ:
- Продольно распространенная гиперинтенсивность Т2-сигнала паренхимы спинного мозга
- Отек спинного мозга
- Клинике ОПМ предшествует картина двустороннего ретробульбарного неврита зрительного нерва:
В 20% случаев первичным проявлением является ОПМ
- Другая (помимо клиники поражения спинного мозга и зрительных нервов) клиническая симптоматика выражена минимально
- Положительные результаты серологических исследований на OHM-IgG
о Острый диссеминированный энцефаломиелит (ОДЭМ):
- МР-картина может быть идентична проявлениям поражения спинного мозга при PC
- Из интракраниальных поражений наиболее часто встречаются поражения таламуса
- Более молодой возраст на момент дебюта заболевания
- Конституциональная симптоматика
- Монофазное клиническое течение
• Параинфекционный синдром:
о Вирусные, бактериальные, грибковые инфекции или паразитарные инвазии
• Системные аутоиммунные заболевания:
о Синдром Шогрена
о СКВ
о Антифосфолипидный синдром
о Болезнь Бехчета
о Смешанные системные заболевания соединительной ткани
• Паранеопластический синдром (выработка антинейрональных аутоантител на фоне онкологического заболевания):
о Описаны заболевания, связанные с выработкой различных типов антител: часто встречается при мелкоклеточном раке легкого:
- Антитела обнаруживаются примерно у 60% пациентов с паранеопластическим поражением центральной нервной системы (ЦНС):
Анти-Hu (ANNA 1), анти-Ri (ANNA 2), анти-Yo (РСА 1), амфифизин-lgG CRMP-5-IgG, aHTH-GAD6, NMDAR
• Токсическое поражение
о Отравление гликозидами маниоки
о Латиризм
о Печеночная миелопатия
2. Невоспалительные причины:
• Ионизирующее излучение
• Метаболические нарушения:
о Недостаточность витамина В12:
- Незначительное увеличение объема спинного мозга
- Патологическое изменение сигнала задних ± боковых столбов спинного мозга:
Гипоинтенсивность Т1- и гиперинтенсивность Т2-сигнала
- Отсутствие контрастного усиления
- Макроцитарная анемия со снижением уровня В12 в плазме
• Опухоли и кисты:
о Сирингогидромиелия:
- Центральный кистозный очаг
- Интенсивность сигнала, соответствующая СМЖ, во всех режимах исследования
- Отсутствие контрастирования гадолинием
о Опухоль спинного мозга:
- Диффузное или узелковое контрастное усиление сигнала
- Распространенный перитуморозный отек
- Кистозный ± геморрагический компонент
• Сосудистые заболевания:
о Инфаркт спинного мозга:
- Внезапное начало заболевания: развитие симптоматики в течение нескольких минут, реже — часов или дней
- Вентральная локализация изменений при минимальном начальном изменении объема спинного мозга
- Преимущественно моторные нарушения
- Отсутствие контрастного усиления сигнала в острую фазу заболевания
о Дуральная фистула (АВФ I типа):
- Хроническая клиника у пациентов пожилого возраста
- Сосудистые полости вдоль поверхности спинного мозга на МР-изображениях
- В большинстве случаев локализуются области дистального конца грудного отдела и конуса спинного мозга
- Диагноз ставится на основании результатов динамической МРА с контрастированием
3. Идиопатический ОПМ:
• Диагноз исключения:
о Центральная локализация очага
о Вариабельная степень контрастного усиления
• Отсутствие сочетанных интракраниальных поражений
(Слева) Сагиттальный срез, Т2-ВИ FS, пациент с множественным метастатическим поражением костей, которому ранее проводилась лучевая терапия: отмечается диффузное усиление сигнала спинного мозга. Дифференциальный диагноз здесь следует проводить в первую очередь между постлучевой миелопатией и пара неопластическим синдромом.
(Справа) Аксиальный срез, Т1-ВИ с КУ, пациент с генерализованным метастатическим поражением костей: фокальное контрастное усиление сигнала центрального серого вещества спинного мозга. Подобные изменения позволяют предположить паранеопластическую миелопатию.
(Слева) Сагиттальный срез, STIR МР-И, пациент с хронической шейной миелопатией: веретеновидное гиперинтенсивное расширение спинного мозга на уровне С4-С6 с наличием множества поверхностных сосудистых полостей. Картина соответствует артериовенозной мальформации спинного мозга.
(Справа) Сагиттальный срез, Т2-ВИ, пациент с опухолью области головы и шеи в анамнезе, по поводу которой проводилась лучевая терапия: определяются признаки постлучевой миелопатии в виде диффузной гиперинтенсивности сигнала и отека спинного мозга на уровне С2-С6.
1. Клиническая картина острой поперечной миелопатии:
• Наиболее распространенные симптомы/признаки:
о Чувствительные нарушения:
- Нарушение болевой и температурной чувствительности
- Четко выраженная граница нарушения чувствительности
- Восходящие парестезии в обеих верхних/нижних конечностях
о Другие симптомы/признаки:
- Боль в спине ± корешковая боль
- Параплегия/тетраплегия
- Частое мочеиспускание/дефекация, задержка мочеиспускания/стула, недержание
• Особенности клинического течения:
о Прогрессирование симптоматики вплоть до развития тяжелого неврологического дефицита в течение нескольких дней
2. Демография:
• Возраст:
о Заболевание встречается в любом возрасте
• Пол:
о При системных коллагенозах чаще болеют женщины
3. Течение заболевания и прогноз:
• У 30-50% пациентов на фоне лечения наблюдается полный регресс симптоматики
4. Лечение острой поперечной миелопатии:
• Аутоиммунные васкулопатии:
о Глюкокортикоиды
о Иммуносупрессивная терапия
о Плазмаферез, внутривенная терапия иммуноглобулинами
• Инфекционные причины:
о Глюкокортикоиды, противовирусные препараты, антибактериальная терапия
• Постлучевой миелит:
о Гипербарическая оксигенотерапия
е) Диагностическая памятка. Следует учесть:
• МРТ головного мозга для исключения интракраниальных поражений, наблюдающихся при PC, ОДЭМ и ОНМ
Лучевая диагностика лучевой миелопатии
а) Терминология:
1. Сокращения:
• Хронический прогрессирующий лучевой миелит (ХПЛМ)
• Поздняя лучевая миелопатия (ПЛМ)
• Лучевой некроз (ЛИ)
2. Определения:
• Повреждение паренхимы спинного мозга на фоне лучевой терапии злокачественных опухолей как собственно спинного мозга, так и близлежащих тканей
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Отек спинного мозга + контрастное усиление его паренхимы
• Локализация:
о В основном поражаются белое вещество, соответствующее локализации латеральных спиноталамических трактов, задние столбы спинного мозга
о Ограничено областью облучения:
- Границы зоны облучения нередко видны в виде жировой перестройки костного мозга тел позвонков
• Размеры:
о Зависят от размеров области облучения
о Клиническая симптоматика может отражать более протяженное повреждение спинного мозга по сравнению с его видимыми МР-изменениями
• Морфология:
о Веретеновидное утолщение спинного мозга с неправильной формы очагом контрастного усиления в его толще (ранний признак)
о Очаговая атрофия спинного мозга (поздний признак)
2. Рентгенологические данные лучевой миелопатии:
• Рентгенография:
о Изменений не выявляет
3. КТ при лучевой миелопатии:
• Бесконтрастная КТ:
о ± отек спинного мозга
о Нечувствительна в отношении диагностики лучевых изменений спинного мозга
• КТ с КУ:
о ± отек спинного мозга
о ± контрастное усиление спинного мозга
4. МРТ при лучевой миелопатии:
• Т1-ВИ:
о Утолщение спинного мозга, снижение интенсивности сигнала спинного мозга
о Очаговая атрофия спинного мозга как поздний признак
• Т2-ВИ:
о Веретеновидное утолщение спинного мозга, усиление интенсивности сигнала спинного мозга
о Очаговая атрофия спинного мозга, усиление интенсивности сигнала его паренхимы как поздние признаки
• STIR:
о Аналогичные Т2-ВИ изменения
о Снижение интенсивности сигнала при посглучевой жировой перестройке костного мозга тел позвонков
• Д-ВИ:
о Ограничение диффузии, свидетельствующее об ишемическом повреждении спинного мозга
• Т1-ВИ с КУ:
о ± кольцевидное или неправильной формы контрастное усиление, окруженное отечной паренхимой спинного мозга
о Накапливающий контраст очаг позднее становится очагом атрофии паренхимы спинного мозга
5. Несосудистые интервенционные рентгенологические исследования:
• Миелография
о Непрямые признаки повреждения спинного мозга:
- Отек спинного мозга
- Атрофия спинного мозга на поздней стадии заболевания
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Разноплоскостная МРТ, включающая исследование с КУ
• Протокол исследования:
о FST1 с КУ является наиболее чувствительным режимом диагностики поражений спинного мозга
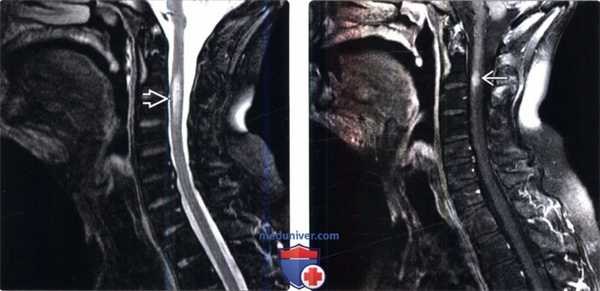
(Слева) Сагиттальный срез, FS Т2-ВИ, пациент после курса лучевой терапии по поводу рака полости рта: патологическое веретеновидное утолщение и гиперинтенсивность сигнала шейного отдела спинного мозга на уровне С2-СЗ. Обратите также внимание на диффузное подавление сигнала костного мозга тел позвонков вследствие его постлучевой жировой перестройки.
(Справа) Сагиттальный срез, FS T1-ВИ с КУ, пациент после курса лучевой терапии по поводу рака полости рта: в толще спинного мозга на уровне С2 определяется очаг накопления контраста. Обратите внимание на диффузное подавление сигнала костного мозга тел позвонков вследствие его постлучевой жировой перестройки.
в) Дифференциальная диагностика лучевой миелопатии:
1. Поперечный миелит:
• Более быстрое развитие клиники миелопатии
• Клинически значимые предрасполагающие факторы в виде недавно перенесенной вирусной инфекции или вакцинации
2. Рассеянный склероз:
• Множественные очаги ± контрастное усиление
• Очаги неоднородно гиперинтенсивного сигнала на Т2-ВИ
• Чувствительные нарушения на ранней стадии заболевания
• Периоды обострения и ремиссии клинической симптоматики
3. Инфаркт спинного мозга:
• Острое развитие клиники паралича
• Преимущественное поражение серого вещества спинного мозга
4. Астроцитома:
• Очень медленное развитие и прогрессирование заболевания
5. Киста:
• Медленное развитие симптоматики
• Наличие дискретной полости, нередко - эксцентричное ее расположение
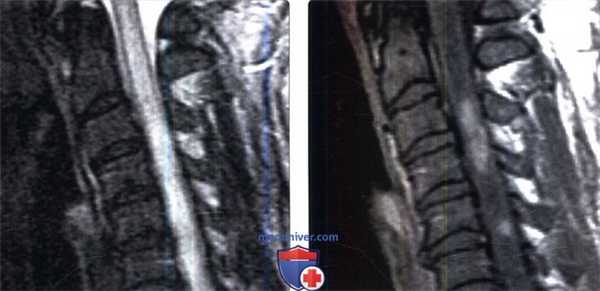
(Слева) Сагиттальный срез, Т2-ВИ: диффузное утолщение и гиперинтенсивность сигнала шейного отдела спинного мозга у пациента, получавшего ранее лучевую терапию по поводу рака носоглотки.
(Справа) Нa сагиттальном Т1 -ВИ с КУ у этого же па -циента определяется пятнистое контрастное усиление на протяжении нескольких сегментов в пределах утолщенного участка спинного мозга. Обратите также внимание на патологические снижение интенсивности сигнала паренхимы спинного мозга выше и ниже очагов усиления вследствие отека спинного мозга.
1. Общие характеристики:
• Этиология:
о Лучевое повреждение паренхимы спинного мозга
о Обычно развивается при дозах облучения > 50 Гр:
- Однако может наблюдаться и при меньших дозах
о Фракционирование дозы > 2 Гр за сеанс
о Одновременное проведение химиотерапии может служить предрасполагающим фактором:
- Особенно при интратекальном введении препаратов
• Сочетанные изменения:
о Жировая перестройка костного мозга позвонков в области облучения
2. Макроскопические и хирургическое особенности:
• Отек и утолщение спинного мозга
3. Микроскопия:
• Демиелинизация нервных волокон, наиболее выраженная в области боковых и задних столбов спинного мозга
• Макрофаги с большим числом липидных включений в цитоплазме
• Отечные астроциты
• Повреждение эндотелия
• Гиалиноз стенок интрамедуллярных сосудов
• Некроз
• Очаговые депозиты кальция
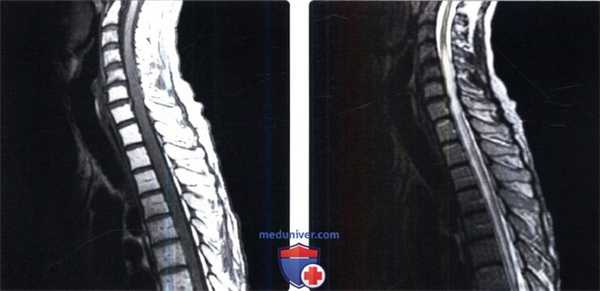
(Слева) Сагиттальный срез, Т1-ВИ: случай распространенных постлучевых изменений спинного мозга в виде значительного и диффузного веретеновидного утолщения нижнешейного и грудного отделов спинного мозга. Область облучения ограничена жировыми изменения костного мозга — тела С6, С7 и верхнегрудных позвонков.
(Справа) Нa сагиттальном Т2-ВИ пациента, получавшего лучевую терапию по поводу меланомы, определяются признаки распространенной постлучевой миелопатии шейного и грудного отдела спинного мозга в виде диффузной гиперинтенсивности сигнала этих сегментов спинного мозга.
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки
о Прогрессирующие чувствительные и моторные нарушения
• Другие симптомы/признаки:
о Тазовые нарушения
• Особенности клинической картины
о Прогрессирование чувствительных и моторных нарушений, развивающееся спустя один месяц → несколько лет после окончания фракционированной лучевой терапии
о Лучевая терапия по поводу рака легкого или носоглотки, лучевая терапия по поводу лимфомы (особенно в сочетании с интрате-кальным введением метотрексата) являются наиболее значимыми факторами риска
2. Демография:
• Возраст:
о Любой
• Пол:
о Половая предрасположенность отсутствует
• Эпидемиология:
о Нечасто встречающееся осложнение лучевой терапии
3. Течение заболевания и прогноз:
• В большинстве случаев состояние характеризуется неуклонно прогрессирующим течением
4. Лечение лучевой миелопатии:
• В некоторых случаях на ранней стадии заболевания бывает эффективна гипербарическая оксигенация
е) Диагностическая памятка:
1. Следует учесть:
• Тщательная разметка поля облучения и фракционирование общей дозы (особенно в случаях, когда доза облучения в расчете на один сеанс превышает 2 Гр)
2. Советы по интерпретации изображений:
• Поздняя очаговая атрофия спинного мозга в области сегментов, которые ранее характеризовались контрастным усилением сигнала
• Сопутствующая жировая перестройка костного мозга тел позвонков в зоне облучения является ключом к правильному диагнозу
• Патологические изменения спинного мозга не всегда можно увидеть на МР-томограммах
Миелопатия
Миелопатия — обобщенное понятие, используемое в неврологии для обозначения различных по своей этиологии поражений спинного мозга, обычно имеющих хроническое течение. Клинически они могут проявляться нарушениями силы и тонуса мышц, различными сенсорными расстройствами, дисфункцией тазовых органов. Задачей диагностического поиска при миелопатии является выявление причинного заболевания. С этой целью проводится рентгенография позвоночника, МРТ, ЭМГ, ЭНГ, ангиография, анализ ликвора, биохимические исследования крови, ПЦР-диагностика и др. Лечебная тактика основана на терапии основного заболевания, симптоматическом лечении и реабилитации при помощи ЛФК, механотерапии, массажа, иглоукалывания и физиотерапии.
Общие сведения
Миелопатия является комплексным понятием, включающим в себя любые дистрофические изменения спинного мозга, не зависимо от их этиологии. Как правило, это хронические или подострые дегенеративные процессы, происходящие в результате нарушения кровоснабжения и метаболизма отдельных спинномозговых сегментов. Зачастую миелопатия выступает в роли осложнения дегенеративно-дистрофических заболеваний позвоночника, сосудистой патологии, токсического воздействия, травмы позвоночника, дисметаболических изменений или инфекционных процессов. Поэтому в уточненном диагнозе перед термином «миелопатия» непременно должно стоять указание на природу поражения спинного мозга. Например, «ишемическая миелопатия», «компрессионная миелопатия» и т. д.
Этиология и патогенез миелопатии
В преобладающем большинстве случаев патологические процессы, приводящие к развитию миелопатии, локализуются вне спинного мозга. В первую очередь это дегенеративные изменения позвоночника (остеохондроз, спондилоартроз, спондилез, инволютивный спондилолистез) и травмы (перелом позвонка, подвывих или вывих позвонков, компрессионный перелом позвоночника). За ними следуют сосудистые заболевания (атеросклероз, тромбоз спинальных сосудов), аномалии развития позвоночника, опухолевые процессы в области позвоночника, метаболические нарушения (при диспротеинемии, сахарном диабете, фенилкетонурии, лизосомальных болезнях накопления), туберкулез и остеомиелит позвоночника. К патологическим изменениям спинного мозга может привести радиоактивное и токсическое воздействие на организм.
Реже встречаются миелопатии, обусловленные непосредственным поражением вещества спинного мозга. Первопричиной их возникновения могут являться: позвоночно-спинномозговая травма, инфекционные поражения и опухоли спинного мозга, гематомиелия, демиелинизация. Последняя может носить наследственный (при синдроме Русси-Леви, болезни Рефсума и пр.) или приобретенный (при рассеянном склерозе) характер. В исключительных случаях миелопатия развивается в качестве осложнения люмбальной пункции.
Среди патогенетических механизмов возникновения миелопатии преобладает компрессионный. Возможна компрессия межпозвоночной грыжей, остеофитами, отломками при переломе, опухолью, посттравматической гематомой, смещенным позвонком. При этом происходит как непосредственное сдавление спинного мозга, так и пережатие спинномозговых сосудов, следствием чего является гипоксия и нарушение питания, а затем дегенерация и гибель нервных клеток пораженного спинномозгового сегмента. Возникновение и развитие патологических изменений реализуется постепенно с увеличением компрессии. Результат — выпадение функции нейронов данного сегмента и блокировка проведения через него импульсов, идущих по проводящим путям спинного мозга.
Классификация миелопатии
В современной неврологии миелопатия традиционно классифицируется по этиологическому принципу.
- Спондилогенная (в т. ч. дискогенная) — связана с различными дегенеративными процессами позвоночного столба.
- Ишемическая (дисциркуляторная, атеросклеротическая, сосудистая) — развивается на фоне хронического нарушения спинномозгового кровообращения.
- Посттравматическая — обусловлена как непосредственной травмой спинного мозга (сотрясение, ушиб), так и с компрессионным воздействием гематомы, смещенных позвонков или их частей при переломе.
- Карциноматозная — является проявлением паранеопластического поражения ЦНС при лейкемии, лимфоме, лимфогранулематозе, раке легкого и др. онкологической патологии.
- Инфекционная — встречается при ВИЧ, сифилисе (нейросифилис), болезни Лайма, энтеровирусной инфекции у детей.
- Токсическая — обусловлена токсическим воздействием на ЦНС. Может наблюдаться при дифтерии.
- Радиационная — зависит от дозы и времени радиоактивного облучения. Радиационная миелопатия может возникать после лучевой терапии злокачественных новообразований.
- Метаболическая — редко встречающееся осложнение эндокринных и метаболических расстройств.
- Демиелинизирующая — результат наследственных или приобретенных демиелинизирующих процессов в ЦНС.
Симптомы миелопатии
Клинически миелопатия проявляется целым рядом неврологических симптомов, которые практически не имеют специфики, отражающей ее этиологию, и всецело зависят от уровня и степени поражения спинного мозга. В целом миелопатический симптомокомплекс включает периферический парез/паралич с мышечной гипотонией и гипорефлексией, развивающийся на уровне пораженных сегментов; центральный парез/паралич с мышечным гипертонусом и гиперрефлексией, распространяющийся ниже уровня локализации патологических изменений; гипестезиею и парестезию как на уровне поражения, так и ниже его; тазовые нарушения (задержка или недержание мочи и кала).
Ишемическая миелопатия
Спинномозговые сосуды гораздо реже подвергаются образованию атеросклеротических бляшек и тромбозу, чем церебральные (сосуды головного мозга). Как правило, это происходит у лиц старше 60 лет. Наиболее чувствительными к ишемии являются мотонейроны, находящиеся в передних рогах спинного мозга. По этой причине в клинической картине сосудистой миелопатии ведущее место занимают двигательные нарушения, что напоминает проявления БАС. Расстройства чувствительной сферы минимальны и выявляются лишь при тщательном неврологическом осмотре.
Посттравматическая миелопатия
Представляет собой развивающийся в зависимости от тяжести травмы и течения ближайшего посттравматического периода спинальный синдром. По клиническим проявлениям часто имеет много общего с сирингомиелией, в частности диссоциированный тип чувствительных расстройств: выпадение поверхностной (температурной, болевой и тактильной) чувствительности при сохранности глубокой (мышечно-суставной и вибрационной). Обычно посттравматическая миелопатия носит необратимый характер и составляет основу резидуальных (остаточных) явлений травмы. В отдельных случаях отмечается ее прогредиентное течение с прогрессированием сенсорных нарушений. Зачастую посттравматическая миелопатия осложняется интеркуррентными инфекциями мочевыводящих путей (циститом, уретритом, пиелонефритом); возможен сепсис.
Радиационная миелопатия
Наиболее часто наблюдается в шейных спинномозговых сегментах у пациентов, прошедших лучевую терапию рака глотки или рака гортани; в грудном отделе — у больных, получавших облучение по поводу опухолей средостения. Развивается в период от 6 мес до 3-х лет после лучевых нагрузок; в среднем спустя 1 год. В таких случаях миелопатия нуждается в дифференциальной диагностике со спинномозговыми метастазами имеющейся опухоли. Типично медленное прогрессирование клиники, обусловленное постепенным некрозом тканей спинного мозга. При неврологическом осмотре может выявляться синдром Броун-Секара. В цереброспинальной жидкости изменения не наблюдаются.
Карциноматозная миелопатия
Обусловлена токсическим влиянием опухоли и воздействием синтезируемых ею биологически активных веществ, что в конечном итоге приводит к некротическим изменениям спинномозговых структур. Клинический симптомокомплекс во многом повторяет неврологические нарушения при боковом амиотрофическом склерозе. Поэтому некоторые авторы относят этот вид миелопатии к особой форме БАС. В ликворе может выявляться плеоцитоз и умеренный гиперальбуминоз.
Диагностика миелопатии
Диагностический алгоритм при выявлении признаков миелопатии направлен на исключение другой, сходной по клиническим симптомам, патологии ЦНС и установление этиологического фактора, лежащего в основе дистрофических изменений спинного мозга. Он включает общий и биохимический анализ крови, рентгенографию позвоночника, МРТ позвоночника, электромиографию (ЭМГ), электронейрографию (ЭНГ), исследование вызванных потенциалов, МР- или КТ-ангиографию спинного мозга, люмбальную пункцию.
По показаниям при отсутствии возможности проведения МРТ в отдельных случаях могут быть выполнены миелография и дискография. При подозрении на инфекционную природу миелопатии проводится исследование крови на стерильность, RРR-тест, ПЦР-исследования, посев спинномозговой жидкости.
В ходе диагностического поиска невролог может привлекать к совместному консультированию других специалистов: вертебролога, фтизиатра, онколога, венеролога; при предположении о демиелинизирующей наследственной миелопатии — генетика.
Лечение миелопатии
Тактика лечения миелопатии зависит от ее этиологии и клинической формы. Она включает терапию причинного заболевания и симптоматическое лечение.
При компрессионной миелопатии первоочередным является устранение компрессии. С этой целью может быть показано удаление клина Урбана, дренирование кисты, удаление гематомы и опухоли. При сужении позвоночного канала пациент направляется к нейрохирургу для решения вопроса о возможном проведении декомпрессивной операции: ламинэктомии, фасетэктомии или пункционной декомпрессии диска. Если компрессионная миелопатия обусловлена грыжей межпозвоночного диска, то в зависимости от степени протрузии и состояния диска выполняется микродискэктомия или дискэктомия.
Лечение ишемической миелопатии заключается в устранении факторов компрессии сосудов и проведении сосудистой терапии. Поскольку сосудистый компонент присутствует в патогенезе практически любой миелопатии, подобное лечение входит в комплексную терапию большинства больных. Оно включает спазмолитические и сосудорасширяющие средства (дротаверин, ксантинола никотинат, папаверин, винпоцетин), препараты улучшающие микроциркуляцию и реологические свойства крови (пентоксифиллин).
При токсической миелопатии основу лечения составляет дезинтоксикация, при инфекционной — адекватная этиологии антибактериальная терапия. Большие трудности представляет лечение наследственной демиелинизирующей миелопатии и канцероматозной миелопатии при гемобластозах. Зачастую оно сводится к проведению симптоматической терапии.
Обязательными в лечении миелопатии являются препараты, улучшающие метаболизм нервной ткани и снижающие ее подверженность гипоксии. К ним относятся нейропротекторы, метаболиты и витамины (гидролизат мозга свиньи, пирацетам, гемодериват крови телят, вит В1, вит В6). Многим пациентам показана консультация физиотерапевта для оптимального подбора методов физиотерапевтического воздействия: диатермии, гальванизации, УВЧ, парафинотерапии и пр.
С целью увеличения объема двигательной активности, выработки навыков самообслуживания, предупреждения развития осложнений (мышечных атрофий, контрактур суставов, пролежней, застойной пневмонии) с ранних сроков заболевания больным миелопатией показано проведение ЛФК, массажа и реабилитационной физиотерапии (электростимуляция, электрофорез с неостигмином, рефлексотерапия, СМТ паретичных мышц, водолечение). При глубоких парезах ЛФК состоит в выполнении пассивных упражнений и механотерапии.
Прогноз и профилактика миелопатии
В случае своевременного устранения сдавления компрессионная миелопатия имеет благоприятное течение: при соответствующем лечении ее симптомы могут в значительной степени редуцироваться. Ишемическая миелопатия зачастую имеет прогрессирующее течение; повторные курсы сосудистой терапии могут на время стабилизировать состояние. Посттравматическая миелопатия, как правило, стабильна: ее симптомы не редуцируются и не прогрессируют. Неблагоприятный прогноз и неуклонно прогрессирующее течение имеют радиационная, демиелинизирующая и карциноматозная миелопатия.
Профилактика миелопатии заключается в предупреждении заболеваний, способных привести к ее развитию. Это своевременное выявление и лечение патологии позвоночника и сосудистых заболеваний; стабильная компенсация эндокринных и метаболических расстройств; предупреждение травматизма, инфекционных заболеваний, интоксикаций свинцом, цианидами, гексахлорофеном и др.
Посттравматическая миелопатия
Посттравматическая миелопатия — хроническое нейродегенеративное заболевание спинного мозга, возникающее после перенесенной спинальной травмы. Клиническая картина заболевания зависит от уровня и характера повреждения, включает сегментарные и проводниковые двигательные и сенсорные расстройства, мышечно-тонические, рефлекторные и тазовые нарушения. Диагностический поиск осуществляется при помощи рентгенологических, электрофизиологических и томографических исследований, при необходимости проводится спинальная пункция и анализ ликвора. Консервативная терапия состоит из сосудистых и нейрометаболических фармпрепаратов, физиотерапевтических методов, массажа и ЛФК. По показаниям возможно хирургическое лечение — спинальная декомпрессия, дискэктомия, стабилизация позвоночника и др.
Посттравматическая миелопатия развивается в промежуточном и позднем периодах позвоночно-спинномозговой травмы. По некоторым данным она формируется у 28% пациентов с травматическими повреждениями спинного мозга и позвоночника. Учитывая, что более 50% спинальных травм приходятся на людей наиболее трудоспособного и активного возраста (до 45 лет) и в 70-80% приводят к инвалидизации пострадавшего, следует подчеркнуть социальную значимость этой проблемы. Поэтому решение вопросов лечения и реабилитации подобных пациентов является важной задачей, над которой совместно трудятся специалисты в различных областях медицинских знаний — травматологии, неврологии, нейрохирургии, вертебрологии, ортопедии, реабилитологии. В отечественной медицине посттравматическая миелопатия входит в понятие травматическая болезнь спинного мозга.
Причины возникновения
Посттравматическая миелопатия своей первопричиной имеет либо непосредственное повреждение спинного мозга во время травмы позвоночника (спинальная контузия при ушибе позвоночника; травмирование спинномозгового вещества или оболочек мозга отломками при переломе позвонка; проникающее огнестрельное, колотое или резанное ранение; гематомиелия), либо вторичное поражение спинномозговых структур вследствие компрессии спинного мозга или питающих его сосудов посттравматической гематомой, смещенными позвонками при разрыве межпозвонкового диска или подвывихе позвонка.
Как правило, посттравматическая миелопатия формируется на фоне сохраняющейся после травмы позвоночника спинальной компрессии спинного мозга, обуславливающей сдавление его структур или блок субарахноидального пространства. Компрессия может усугубляться прогрессированием спаечного процесса в оболочках спинного мозга, облитерацией субарахноидального пространства, образованием посттравматической кисты или нерассасывающейся гематомы. Если на первый план выходит сдавление питающих спинной мозг сосудов, то посттравматическая миелопатия носит дисциркуляторный (ишемический) характер, поскольку формируется на фоне хронической недостаточности спинального кровообращения.
Посттравматическая миелопатия может носить постоянный резидуальный характер. В других случаях отмечается ее прогредиентное течение с нарастанием неврологического дефицита. К факторам, способствующим прогрессированию миелопатии относят: спаечный процесс в спинномозговых оболочках, стеноз позвоночного канала врожденного характера, наличие межпозвоночной грыжи, пролабирующей в спинальный канал, гиперплазию задней продольной связки, деформацию позвоночного канала и спинного мозга. Прогрессирующая посттравматическая миелопатия наблюдается в нескольких морфологических вариантах. В ее основе может лежать диффузная или локальная атрофия спинномозгового вещества, миеломаляция (очаговый некроз или глиоз), микро- или макрокистозная дегенерация. Возможно сочетание описанных морфологических изменений.
Симптомы
Посттравматическая миелопатия характеризуется различным по выраженности и вариабельным по клинике спинальным синдромом, тяжесть которого зависит от вида травмы и течения ее острого периода. Как правило, спинальный синдром включает сегментарные нарушения соответствующие уровню поражения и проводниковые расстройства ниже этого уровня. К первым относятся сегментарные сенсорные расстройства и периферические парезы с мышечной гипотонией и гипорефлексией. Ко вторым — проводниковые нарушения чувствительности и центральные парезы с мышечным спастическим гипертонусом и гиперрефлексией.
Высокая шейная миелопатия может сопровождаться бульбарным параличем, головокружением и вестибулярной атаксией, поверхностными сенсорными нарушениями на лице. Поражение спинного мозга до уровня крестцовых сегментов сопровождается тазовыми нарушениями по центральному типу — задержкой мочи в сочетании с ее периодическим недержанием, запорами и задержкой кала. При миелопатии на уровне SI-SIV и ниже наблюдаются тазовые нарушения периферического типа — истинное недержание мочи и энкопрез. Тазовые нарушения нередко провоцируют развитие инфекционных заболеваний мочевыводящей системы — уретрита, цистита, пиелонефрита.
Зачастую посттравматическая миелопатия протекает с диссоциированным вариантом чувствительных расстройств — сохранностью глубоких видов чувствительности и выпадением ее поверхностных видов. Подобная клиническая картина напоминает течение сирингомиелии, в связи с чем выделена как сирингомиелитический вариант. Если посттравматическая миелопатия обусловлена преимущественно сосудистыми нарушениями, то она протекает с преобладанием дисфункции двигательных нейронов, наименее устойчивых к гипоксии, в сравнении с сенсорными нейронами. В таких случаях заболевание может иметь клинику сходную с боковым амиотрофическим склерозом.
Диагностика
На диагностическом этапе пациент с миелопатией, имеющий в анамнезе травму позвоночника, должен быть осмотрен не только неврологом, но и травматологом. Неврологический осмотр и проведение электрофизиологических исследований (ЭМГ, ЭНГ) помогают установить уровень спинального поражения. Определить состояние костных структур на этом уровне позволяет проведение рентгенографии позвоночника, а лучше — КТ позвоночника. Наиболее исчерпывающую информацию о состоянии спинного мозга на сегодняшний день дает МРТ позвоночника. Она позволяет определить характер спинального поражения, степень компрессии спинного мозга, выявить наличие грыжи диска, эпи- или субдуральной гематомы, гематомиелии. Данные МРТ используются для решения вопроса о целесообразности хирургического лечения. При невозможности использования КТ или МРТ прибегают к контрастной миелографии. Однако этот диагностический метод менее информативен и опасен развитием осложнений.
Посттравматическая миелопатия дифференцируется с сирингомиелией, БАС, опухолью спинного мозга, дискогенной миелопатией, инфекционной миелопатией и т. п. В некоторых случаях для уточнения диагноза целесообразно проведение люмбальной пункции и исследование цереброспинальной жидкости. При подозрении на сосудистые нарушения рекомендована спинальная МР-ангиография. Наличие тазовых нарушений является показанием к консультации уролога с проведением цистоскопии, цистометрии, ЭМГ мочевого пузыря.
Лечение
В случаях, когда посттравматическая миелопатия имеет стабильное течение, достаточным является консервативное лечение, направленное на улучшение кровообращения и нейрометаболизма на уровне пораженных спинальных сегментов. Из вазоактивных препаратов применяют копламин, кавинтон, папаверин, но-шпу, для улучшения микроциркуляции — пентоксифиллин, экстракт гинкго билоба, никотиновую кислоту. К нейрометаболитам, используемым в комплексной терапии, относятся витамин В1, витамин В6, гидрализат из сыворотки телят. Наряду с фармакотерапией проводят физиотерапевтические процедуры — УВЧ, электростимуляцию, тепловые процедуры (парафинотерапию, озокерит), СМТ, электрофорез, рефлексотерапию и др. Для восстановления утраченной двигательной активности и профилактики контрактур суставов применяют лечебную физкультуру и массаж, при глубоких парезах — механотерапию.
Прогрессирующая посттравматическая миелопатия требует вмешательства нейрохирурга для решения вопроса о наличии показаний к хирургическому лечению. С целью устранения сдавления спинного мозга проводятся декомпрессивные операции — ламинэктомия и фасетэктомия, при наличии посттравматической грыжи осуществляется дискэктомия. По показаниям проводится дренирование посттравматической кисты, устранение посттравматической деформации позвоночного столба, фиксация позвоночника при его посттравматической нестабильности.
Посттравматическая миелопатия, сопровождающаяся тазовыми нарушениями, может потребовать проведения урологических манипуляций — катетеризации мочевого пузыря, его промываний, постановки катетера Фолея. При инфицировании мочевыводящих путей назначается соответствующее антибактериальное лечение.
Прогноз и профилактика
В течение первых двух лет после полученной спинальной травмы у 70% пациентов наблюдается частичный или полный регресс неврологической симптоматики, у 9% пациентов происходит ее прогрессирование, у 21% состояние остается без существенных изменений. В последующем примерно у половины пострадавших посттравматическая миелопатия имеет стабильное течение, у 30% больных отмечается некоторое постепенное улучшение и функциональная адаптация к возникшему дефекту. В 20% случаев посттравматическая миелопатия характеризуется медленным прогредиентным течением с постепенным усугублением имеющейся симптоматики.
Профилактика миелопатии тесно связана с профилактикой травматизма вообще и спинальных травм в частности, а также с адекватностью и своевременностью лечения позвоночно-спинномозговых повреждений. Пациенты с травмой позвоночника должны находится под наблюдением травматолога и невролога, проходить длительный курс реабилитации с тщательным дозированием нагрузок.
Читайте также:
