Лучевая диагностика синдрома Огилви (илеуса толстой кишки)
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Рентгенограмма, КТ при синдроме Огилви (илеусе толстой кишки)
а) Терминология:
1. Синонимы:
• Синдром Огилви, псевдообструкция ободочной кишки, псевдомегаколон, мегаколон взрослого возраста, адинамический илеус, функциональная обструкция, идиопатическая обструкция толстой кишки
2. Определение:
• Остро возникшая или длительно существующая дилатация ободочной кишки с наличием симптомов обструкции вне какой-либо механической причины:
о Остро возникшая дилатация является обратимым состоянием, имеющим место при тяжелых заболеваниях, а также возникающим после «больших» хирургических вмешательств
о Длительно существующая дилатация обусловлена запорами; отсутствуют причины возникновения илеуса, время от времени появляются симптомы обструкции
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Дилатация ободочной кишки при отсутствии механической причины обструкции в сочетании с адинамическим илеусом и вздутием живота
• Локализация:
о Проксимальные отделы толстой кишки (слепая кишка), затем остальные отделы толстой кишки:
- Закон Лапласа: часть толстой кишки, имеющая наибольший поперечный размер (слепая кишка) легче всего подвергается дилатации при возникновении обструкции или илеуса
• Размер:
о Слепая кишка может расширяться до 10-20 см
• Морфология:
о Стенка толстой кишки может истончаться или иметь нормальную толщину; имеет место массивное расширение просвета
2. Рекомендации по визуализации:
• Лучший метод диагностики:
о Компьютерная томография (КТ): позволяет дифференцировать механическую обструкцию и псевдообструкцию:
- Отсутствует риск экстравазации контраста в брюшину
- КТ позволяет идентифицировать причину обструкции, первичные патологические изменения толстой кишки (колит, заворот), патологические изменения внекишечной локализации, которые могли бы привести к дилатации толстой кишки (например, канцероматоз брюшины, панкреатит)
• Выбор протокола исследования:
о Рентгенография и КТ в качестве первичных методов исследования
о Клизма с контрастным веществом:
- Может быть методом лечения в некоторых случаях
- Гипертонический йодсодержащий контраст «вытягивает» жидкость в просвет кишки, стимулируя эвакуацию ее содержимого
- Тем не менее, существует опасность перфорации ободочной кишки при ее воспалении (например, при токсическом мегаколоне) или ишемических изменениях
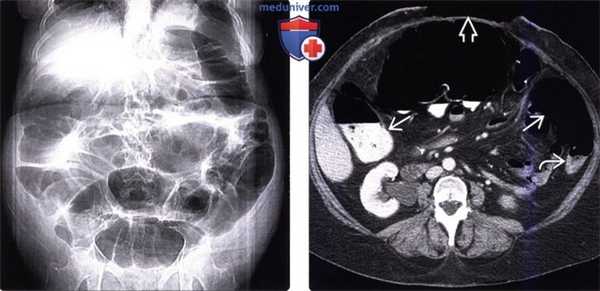
(Слева) На рентгенограмме в положении лежа на спине, выполненной женщине 63 лет, недавно перенесшей операцию по поводу вентральной грыжи, определяется диффузное расширение толстой кишки, при этом какого-либо расширения тонкой кишки не выявлено.
(Справа) На КТ у этой же пациентки визуализируется открытая рана после оперативного вмешательства по поводу грыжи. Толстая кишка диффузно расширена, в то время как тонкая кишка имеет нормальный поперечный размер. Расширение просвета толстой кишки сохраняется вплоть до прямой, хотя нисходящая ободочная кишка расширена в меньшей степени, что часто имеет место при илеусе, и не должно наводить на ошибочную мысль об обструкции.
3. Рентгенологические данные:
• Рентгенография:
о В прямой проекции:
- Дилатация слепой кишки, восходящей и поперечной ободочной кишки
- Наличие свободного газа означает перфорацию:
При перфорации ободочной кишки в брюшной полости обычно обнаруживается большое количество газа
• Ирригоскопия с водорастворимым контрастом:
о В дифференциальной диагностике обструкции и псевдообструкции чувствительность метода составляет 96%, специфичность 98%
о Позволяет исключить поражения, обусловливающие обструкцию
о При перфорации возможна утечка контрастного вещества
4. КТ при синдроме Огилви (илеусе толстой кишки):
• Чувствительность и специфичность КТ с внутривенным контрастным усилением составляет 91%:
о Метод позволяет точно отобразить расширенный просвет кишечника
о Типичная переходная зона селезеночный изгиб
- Нисходящая ободочная кишка часто растягивается в меньшей степени, чем более проксимальные отделы ободочной кишки
- Не следует путать илеус с обструкцией толстой кишки:
Чтобы сделать заключение об обструкции, необходимо оценить патологический процесс в переходной зоне
Это может быть, например, рак или острый панкреатит
о КТ позволяет обнаружить воспалительные изменения слизистой оболочки при их наличии:
- Так, помутнение окружающей жировой клетчатки свидетельствует о воспалении
- Подслизистый отек и гиподенсное «гало»
о Возможность оценки ишемических изменений^
- Ишемический колит с поражением селезеночного изгиба (наиболее частая локализация)
- Утолщение стенки, подслизистый отек, некроз, газ в стенке кишки
• Позволяет получить информацию о локализации и причине обструкции кишечника
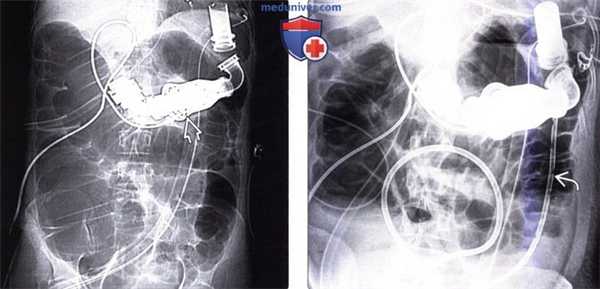
(Слева) На рентгенограмме у женщины 42 лет с кардиомиопатией, которой был внедрен аппарат для поддержки функции левого желудочка , на фоне чего появилась боль и вздутие живота, определяется выраженная дилатация толстой кишки. Диаметр слепой кишки составляет 11 см, поперечной ободочной — 8 см. На КТ, тем не менее, измеренный диаметр слепой кишки составляет 8 см, а поперечной ободочной -6 см.
(Справа) На рентгенограмме у этой же пациентки визуализируется дренажная трубка , установленная в просвете кишки во время эндоскопической процедуры, в результате чего была осуществлена декомпрессия, приведшая к уменьшению выраженности симптоматики.
в) Дифференциальная диагностика синдрома Огилви (илеуса толстой кишки):
1. Заворот слепой или сигмовидной кишки:
• Дилатация ободочной кишки, удлинение и перекрут ее брыжейки
• При прогрессирующей дилатации возникает риск ишемических изменений и перфорации
• Скручивание и обструкция просвета очевидны при ирригоскопии или КТ
2. Рак ободочной кишки:
• На КТ обнаруживается утолщение стенки короткого сегмента кишки и сужение просвета в области опухоли
• Часто возникает дилатация отделов ободочной кишки, расположенных проксимальнее опухоли
• Также часто обнаруживаются метастазы в печени и вторичное поражение лимфатических узлов
• Рак является наиболее часто причиной обструкции ободочной кишки у взрослых
3. Дивертикулит:
• Может приводить к сужению просвета, утолщению стенки длинного сегмента кишки, обструкции
• Обнаруживаются воспалительные изменения тканей около дивертикула, гиперемия брыжейки, возможно также наличие газа или абсцесса
4. Ишемический колит:
• Патогенез: гипоперфузия → окклюзия артериального или венозного русла
• Чаще всего происходит поражение селезеночного изгиба, затем сигмовидной кишки
• Обнаруживается утолщение стенки кишки, возможно, с включениями газа
5. Болезнь Гиршпрунга:
• Ирригоскопия: переходная зона, неравномерное сужение, неровная поверхность слизистой оболочки, замедление эвакуации контраста:
о Ободочная кишка проксимальнее переходной зоны расширена, в остальном не изменена; дистальные отделы кишки находятся в спавшемся состоянии, лишены ганглиев
6. Токсический мезоколон:
• Патологические изменения на рентгенограммах органов брюшной полости и КТ включают в себя дилатацию поперечной, в меньшей степени восходящей и нисходящей ободочной кишки: о «Отпечатки пальцев»: огрубление и неправильный контур слизистой оболочки, обусловленный отеком
о Расширение кишки с отсутствием гаустр
о Псевдополипы (воспалительные полипы)
о Данные анамнеза позволяют сделать правильное заключение
- Воспалительные заболевания кишечника или инфекционный колит, тяжелое состояние пациента
7. Инфекционный колит:
• КТ: повышенное накопление контраста слизистой оболочкой, подслизистый отек, утолщение стенок кишки, симптом «аккордеона», «мишени», воспалительные изменения тканей вокруг ободочной кишки, асцит
8. Застой каловых масс и стеркоркальные язвы:
• Рентгенография органов брюшной полости: дилатация ректосигмоидного отдела толстой кишки с заполнением ее просвета каловыми массами
• Пневматоз, инфильтрация околопрямокишечных тканей подозрительны на перфорацию
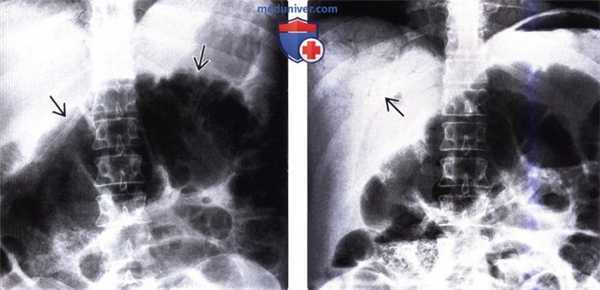
(Слева) На рентгенограмме в передне-задней проекции в положении пациента лежа на спине визуализируется растянутая газом толстая кишка в верхних отделах брюшной полости, левая часть которой располагается наиболее высоко.
(Справа) На рентгенограмме в передне-задней проекции у этого же пациента определяется газ в печени (в периферических ветвях воротной вены). Во время операции обнаружился заворот слепой кишки и ее брыжейки, осложненный ишемическим некрозом ее стенки.
г) Патология:
1. Общая характеристика:
• Этиология:
о Электролитный дисбаланс, метаболические нарушения
о Повреждения, полученные в результате оперативного вмешательства (23%), повреждения, не связанные с операцией (10%), заболевания сердца (10-18%)
о Уменьшение количества ганглионарных клеток
о Нарушение функций парасимпатической нервной системы (обусловленное приемом лекарственных препаратов, психогенного характера, а также приобретенное)
о Повреждение ганглиев в стенке кишки было обнаружено в нескольких случаях при илеусе толстой кишки, обусловленном приемом лекарственных препаратов
2. Микроскопия:
• Атрофические изменения, уменьшение количества интрамуральных ганглиев у некоторых пациентов
д) Клинические изменения:
1. Проявления синдрома Огилви (илеуса толстой кишки):
• Наиболее частые признаки/симптомы:
о Вздутие живота, боль, тошнота и/или рвота, отсутствие отхождения газов, запор
• Другие признаки/симптомы:
о Ишемические изменения вследствие нарушения венозного оттока и увеличения внутрипросветного давления:
- Что может привести к перфорации ободочной кишки:
С выходом каловых масс в брюшную полость и развитием перитонита
Показатели смертности составляют 25-30%, смертность выше в случаях, когда изменения развиваются на фоне ишемии толстой кишки (40-50%)
2. Демография:
• Возраст:
о Чаще всего страдают люди старше 60 лет
• Пол:
о М>Ж
• Эпидемиология:
о Ортопедические вмешательства (у 1 % пациентов после ортопедических операций возникает илеус толстой кишки)
о Операции на позвоночнике, другие состояния, характеризующиеся выраженной болевой симптоматикой, особенно, если пациент затем подвергается иммобилизации или находится на постельном режиме
о Ожоги (меньше 1%)
о Хроническая псевдообструкция кишечника:
- Тяжелая нейропатия и миопатия, проявляющаяся постоянной выраженной дилатацией и нарушением функции кишечника
- Характеризуется более постепенным началом, длительным течением, менее выраженным ответом на терапию
3. Течение и прогноз:
• Смертность увеличивается при запоздалой диагностике и неэффективном лечении
4. Лечение синдрома Огилви (илеуса толстой кишки):
• Поддерживающая терапия, внутривенное введение неостигмина
• Эндоскопическая декомпрессия:
о Введение декомпрессионного зонда в поперечную ободочную кишку с целью удаления газа, находящегося в ее просвете
о Изолированное введение зонда в прямую кишку не так эффективно
• Накожная цекостомия:
о Установка накожного катетера («поросячий хвостик») в слепую кишку и удаление газа из ее просвета
• Хирургическая цекостомия:
о ± Цекопексия (забрюшинная фиксация слепой кишки с целью предотвращения заворота)
о ± Резекция слепой кишки
• При хронической псевдообструкции кишечника:
о Эффективное медикаментозное лечение отсутствует
о Субтотальная колэктомия приводит к уменьшению выраженности симптоматики у большинства пациентов с хронической псевдообструкцией кишечника
е) Диагностическая памятка. Советы по интерпретации изображений:
• Диаметр слепой кишки больше 12 см (на рентгенограммах в положении лежа на спине в прямой проекции):
о В то же время, у многих пациентов, страдающих хроническим запором, (либо при илеусе) поперечный размер просвета кишки может быть больше, при этом не происходит перфорации
• Диаметр ободочной кишки всегда меньше на КТ по сравнению с рентгенограммами:
о Так, размер 8 см на КТ считается значительным расширением просвета
Лучевая диагностика синдрома Огилви (илеуса толстой кишки)
а) Визуализация:
• Дилатация ободочной кишки при отсутствии обструкции в сочетании с адинамическим илеусом и вздутием живота
• Дилатация слепой кишки выражена в большей степени по сравнению с другими отделами толстой кишки
• Первым методом исследования является рентгенография и КТ
• Клизма с контрастным веществом
о В некоторых случаях может использоваться как метод лечения
• При илеусе толстой кишки переходная зона располагается в области селезеночного изгиба:
о Расширение нисходящей ободочной кишки часто выражено меньше, чем более проксимальных отделов толстой кишки
(Слева) На аксиальной КТ без контрастного усиления определяется непропорциональное расширение слепой и восходящей ободочной кишки по сравнению с нисходящей ободочной кишкой и тонкой кишкой, которые не выглядят патологически измененными. Также не определяется признаков обструкции ободочной кишки или заворота.
(Справа) На рентгенограмме в положении лежа на спине у пациента с илеусом толстой кишки после оперативного вмешательства определяется расширение всей толстой кишки и минимальное количество газа в тонкой кишке. Также визуализируются клипсы в коже в нижних отделах живота справа после трансплантации почки, выполненной ранее. (Слева) На рентгенограмме, выполненной в положении лежа на спине молодой женщине, которая недавно перенесла открытую операцию на сердце, и у которой возникло вздутие живота, определяется расширение мобильной слепой кишки до 10 см, и слегка менее выраженное расширение поперечной ободочной кишки. В желудок введен зонд для искусственного кормления.
(Справа) На повторной рентгенограмме, выполненной на следующий день этой же пациентке, определяется прогрессирующее расширение слепой кишки до 14 см, а также поперечной ободочной кишки. Было принято решение о декомпрессии путем внутривенного введения неостигмина, интубации ободочной кишки и аспирации ее содержимого.
б) Дифференциальная диагностика:
• Заворот слепой и сигмовидной кишки
• Рак ободочной кишки
• Дивертикулит:
о Воспалительные изменения тканей вокруг ободочной кишки, гиперемия брыжейки
• Ишемический колит:
о Чаще всего поражается селезеночный изгиб, затем сигмовидная кишка
• Болезнь Гиршпрунга
• Токсический мегаколон:
о Пациент находится в тяжелом состоянии, у него определяются признаки активного колита
• Инфекционный колит:
о КТ: повышенное контрастное усиление слизистой оболочки, подслизистый отек
• Застой каловых масс, стеркоркальные язвы
в) Клинические особенности:
• Заболевание может прогрессировать вплоть до ишемических изменений и перфорации
• Лечение: поддерживающая терапия, неостигмин в/в
• Эндоскопическая декомпрессия:
о Чрескожная цекостомия
о Оперативная цекостомия и цекумэктомия
г) Диагностическая памятка:
• Увеличение диаметра слепой кишки более 12 см (на рентгенограммах в прямой проекции в положении пациента лежа на спине) позволяет предположить риск перфорации
• На КТ измеренный диаметр кишки всегда меньше:
о Диаметр кишки > 8 см предполагает выраженное расширение
Лучевая диагностика илеуса
а) Терминология:
• Равномерное расширение толстой и тонкой кишки с наличием газа в просвете, обусловленное отсутствием перистальтики кишечника без механической обструкции
б) Визуализация илеуса:
• КТ или обзорная рентгенография органов брюшной полости в положении лежа на спине, в положении стоя и лежа (латерография)
• Равномерная дилятация тонкой и толстой кишки без переходной зоны (между расширенным и спавшимся участками кишечника):
о Тонкая кишка на рентгенограмме имеет поперечный размер больше 3 см; на КТ ее размер составляет 2,5 см
о На рентгенограммах в положении пациента стоя и латерограммах определяются уровни «жидкость-газ»
(Слева) На рентгенограмме, полученной в положении пациента лежа на спине (мужчина 88 лет с жалобами на вздутие живота, с гипокалиемией, обусловленной приемом диуретиков), определяется равномерная дилатация толстой и тонкой кишки без явной точки перехода. После коррекции электролитного баланса признаки илеуса исчезли.
(Справа) На рентгенограмме, выполненной в положении лежа на спине женщине 90 лет, у которой после остеосинтеза шейки бедренной кости с использованием металлоконструкции возникло вздутие живота и появилась боль, определяется газовая дилатация толстой и тонкой кишки, которые имеют единообразный вид; точка перехода отсутствует. (Слева) На рентгенограмме органов брюшной полости, выполненной женщине 52 лет с циррозом печени, у которой нарастало увеличение живота, появилась рвота, определяется дилатация поперечной ободочной кишки и тонкой кишки, в других сегментах ободочной кишки газ не визуализируется. В полости таза и латеральных каналах определяется асцитическая жидкость.
(Справа) На КТ у этой же пациентки определяется асцит; визуализируется растянутый жидкостью кишечник. Газом заполнены только передние отделы кишечника, в то время как в задних отделах тонкой и ободочной кишки находится жидкость, что можно ошибочно интерпретировать как обструкцию тонкой кишки.
в) Дифференциальная диагностика:
• Обструкция тонкой кишки или ободочной кишки
• Псевдообструкция кишечника
• Синдром Огилви
• Аэрофагия
г) Клинические особенности:
• Илеус после операции является самой частой причиной задержки пациента в стационаре:
о Обычно самостоятельно разрешается в течение 3-7 дней
• Наиболее частые признаки/симптомы:
о Тимпанит при перкуссии живота, отсутствие отхождения газов
о Вздутие живота из-за избыточного количества газа, боль в животе, тошнота и рвота о «Немой» кишечник при аускультации
• Лечение:
о Этиологическое (коррекция гипокалиемии, сепсиса)
о Внутривенное введение жидкости, назогастральная зондовая аспирация
д) Диагностическая памятка:
• Возможные ошибки: илеус в сочетании с асцитом после недавнего хирургического вмешательства на кишечнике можно ошибочно интерпретировать на рентгенограммах как обструкцию кишечника:
о При необходимости дифференцировать илеус и кишечную непроходимость может применяться КТ
Рентгенограмма, КТ при илеусе
а) Определение:
• Равномерная газовая дилятация толстой и тонкой кишки без механической обструкции (вследствие отсутствия перистальтики)
1. Общая характеристика:
• Лучший диагностический критерий:
о Равномерная дилатация тонкой и толстой кишки без точки перехода (на рентгенограммах)
2. Рекомендации по визуализации:
• Лучший метод диагностики:
о Рентгенография органов брюшной полости в положении пациента лежа на спине, стоя; а также латерография О КТ (МПР) является более точным методом, позволяющим избежать множества диагностических ошибок
• Выбор протокола исследования:
о Пероральное контрастирование редко требуется при компьютерной томографии; пациенты могут плохо переносить контрастное вещество, принимаемое внутрь
3. Рентгенологические данные при илеусе:
• Рентгенография:
о Симметричное расширение толстой и тонкой кишки:
- Диаметр тонкой кишки, измеренный на рентгенограммах, составляет больше 3 см, и обычно превышает размер, полученный на КТ, т. к. изображение на рентгеновских снимках является увеличенным
о На рентгенограммах в положении пациента стоя и на латерограммах определяются уровни «жидкость-газ»
о Возможная ошибка в диагностике: илеус в сочетании с асцитом может имитировать обструкцию тонкой кишки:
- Газ скапливается преимущественно в брыжеечных сегментах кишечника (тонкой кишке, поперечной ободочной и сигмовидной кишке)
- Забрюшинные сегменты ободочной кишки в основном остаются свободными от газа и не визуализируются на рентгенограммах в положении лежа на спине
- КТ легко решает эту проблему, позволяя обнаружить генерализованную дилатацию тонкой и ободочной кишки и отсутствие точки перехода
о Изменения на рентгенограммах, выполненных после недавнего оперативного вмешательства, могут имитировать обструкцию тонкой кишки:
- Тонкая кишка расширена до уровня разреза
- Эти изменения могут быть проявлением илеуса и обычно проходят самостоятельно
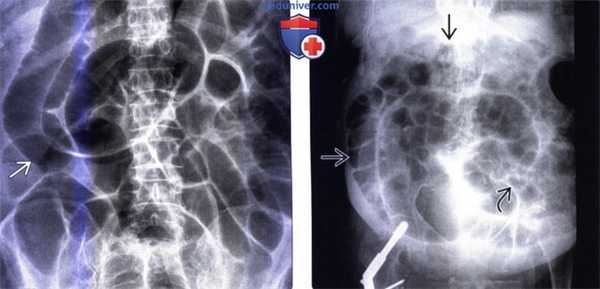
(Слева) На рентгенограмме, полученной в положении пациента лежа на спине (мужчина 88 лет с жалобами на вздутие живота, с гипокалиемией, обусловленной приемом диуретиков), определяется равномерная дилатация толстой и тонкой кишки без явной точки перехода. После коррекции электролитного баланса признаки илеуса исчезли.
(Справа) На рентгенограмме, выполненной в положении лежа на спине женщине 90 лет, у которой после остеосинтеза шейки бедренной кости с использованием металлоконструкции возникло вздутие живота и появилась боль, определяется газовая дилатация толстой и тонкой кишки, которые имеют единообразный вид; точка перехода отсутствует.
4. Рентгеноскопия при илеусе:
• Рентгеноскопия верхних отделов ЖКТ:
о Замедление транзита бариевого контраста по тонкой кишке
о Отсутствие признаков механической обструкции, отсутствие перехода между расширенным и спавшимся участками кишечника
• Контрастная клизма:
о Отсутствие обструкции ободочной кишки
о Беспрепятственное прохождение контраста через илеоцекальный клапан
5. КТ при илеусе:
• Дилатация тонкой и толстой кишки:
о Диаметр тонкой кишки больше 2,5 см
в) Дифференциальная диагностика илеуса:
1. Обструкция тонкой или ободочной кишки:
• Дилатация проксимальных отделов кишечника до уровня точки перехода, наличие поражения, являющегося причиной обструкции
• Каловые массы в кишечнике, обнаруживаемые сразу же проксимальнее области обструкции
2. Псевдообструкция кишечника:
• Причины:
о Миопатия или нейропатия внутренних органов
о Дегенеративные заболевания нервной системы (болезнь Паркинсона)
о Склеродермия
3. Синдром Огилви:
• Острая псевдообструкция ободочной кишки, часто возникающая после оперативных вмешательств или при сепсисе
• Чаще поражается правая часть ободочной кишки и слепая кишка, реже изменения затрагивают поперечную ободочную кишку
4. Аэрофагия:
• Заглатывание воздуха; часто имеет место у госпитализированных пациентов
• Особенно у пациентов, находящихся на зондовом энтеральном питании
• Избыточное количество газа в желудке, тонкой кишке, ободочной кишке без признаков их дилатации
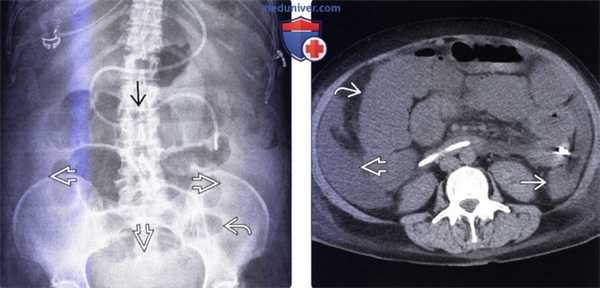
(Слева) На рентгенограмме органов брюшной полости, выполненной женщине 52 лет с циррозом печени, у которой нарастало увеличение живота, появилась рвота, определяется дилатация поперечной ободочной кишки и тонкой кишки, в других сегментах ободочной кишки газ не визуализируется. В полости таза и латеральных каналах определяется асцитическая жидкость.
(Справа) На КТ у этой же пациентки определяется асцит; визуализируется растянутый жидкостью кишечник. Газом заполнены только передние отделы кишечника, в то время как в задних отделах тонкой и ободочной кишки находится жидкость, что можно ошибочно интерпретировать как обструкцию тонкой кишки.
г) Патология. Общая характеристика:
• Этиология:
о Оперативные вмешательства на органах брюшной полости, общая анестезия
о Применение наркотиков (опиоидов)
о Электролитные нарушения (особенно гипокалиемия), гипотиреоидные состояния
о Симпатические влияния, обусловленные стрессом; цито-кин-обусловленные факторы воспаления
о Сепсис (особенно перитонит), мезентериальная ишемия, почечная колика
о Забрюшинное кровоизлияние, острый инфаркт миокарда, травма позвоночника
д) Клинические особенности:
1. Проявления илеуса:
• Наиболее частые признаки/симптомы:
о Вздутие живота, боль в животе, тошнота и рвота
• Другие признаки/симптомы:
о Запор, метеоризм, «немой» кишечник при аускультации
о Тимпанический звук при перкуссии живота, отсутствие отхождения газов
2. Демография:
• Эпидемиология:
о Илеус является самой частой причиной задержки пациента в стационаре после операции
3. Течение и прогноз:
• После операции илеус обычно разрешается самостоятельно в течение 3-7 дней
4. Лечение:
• Этиологическое (коррекция гипокалиемии, сепсиса)
• Внутривенное введение жидкости, назогастральная зондовая аспирация
е) Список использованной литературы:
1. Blumenfeld YJ et al: Risk factors for prolonged postpartum length of stay following cesarean delivery. Am J Perinatol. ePub, 2015
2. Gan TJ et al: Impact of postsurgical opioid use and ileus on economic outcomes in gastrointestinal surgeries. Curr Med Res Opin. 1-28, 2015
3. Moss G: The etiology and prevention of feeding intolerance paralytic ileus-revisiting an old concept. Ann Surg Innov Res. 3:3, 2009
Аденокарцинома кишки - симптомы и лечение
Что такое аденокарцинома кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мешечкиной Виктории Геннадьевны, онколога со стажем в 9 лет.
Над статьей доктора Мешечкиной Виктории Геннадьевны работали литературный редактор Вера Васина , научный редактор Вячеслав Михайличенко и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Аденокарцинома толстой кишки — это самая распространённая форма рака прямой кишки, опухоль развивается в толстой кишке и может метастазировать, как и большинство злокачественных новообразований.
Распространённость аденокарциномы толстой кишки
Аденокарцинома толстой кишки составляет около 95 % от всех случаев колоректального рака, который считается третьим по распространённости среди различных видов рака [19] . Риск развития рака толстой кишки в популяции достигает 5–6 % [1] . Каждый год в мире диагностируется около миллиона новых случаев.
Пятилетняя выживаемость для этого типа опухоли составляет около 60 % и зависит в первую очередь от степени распространения опухоли и уровня злокачественности [1] .
Факторы риска
Основной фактор риска аденокарциномы толстой кишки — возраст старше 65 лет. Риск развития аденокарциномы толстой кишки также возрастает при наличии некоторых наследственных синдромов:
- MutYH-ассоциированный полипоз (вызванный мутациями в гене MutYH);
- семейный аденоматоз толстой кишки;
- синдром Линча.
Благоприятным фоном для злокачественного перерождения клеток являются единичные или множественные полипы толстой кишки. Высокий риск перерождения в раковую опухоль имеют аденоматозные полипы. Отказ от их удаления может привести к развитию аденокарциномы.
Хронические воспалительные заболевания толстой кишки, такие как неспецифический язвенный колит и болезнь Крона, также повышают риск развития аденокарциномы.
К дополнительным факторам риска относят:
- высокое содержание в рационе красного мяса; ;
- сахарный диабет 1-го и 2-го типа; ;
- гиподинамию.
Радиационный фон и работа с химическими реагентами к развитию этого вида рака не приводят [1] [2] [3] [4] [6] [9] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденокарциномы кишки
Клинические проявления аденокарциномы толстой кишки зависят от расположения опухоли, её типа, темпа роста и наличия сопутствующей патологии. Ранние формы рака являются случайной находкой, так как могут никак себя не проявлять. Их выявляют при эндоскопическом исследовании кишечника по поводу других заболеваний (например, колита, дивертикулита, холецистита, гастрита и др.) или при полостных или гинекологических операциях — аппендэктомии, миомэктомии и кесаревом сечении.
Наиболее частые симптомы аденокарциномы толстой кишки:
- кровь в стуле;
- запоры или поносы;
- постоянные умеренные боли в животе;
- слабость;

Опухоли левого фланка (сигмовидной и прямой кишки, селезёночного угла, нисходящего отдела) чаще манифестируют с запоров, примеси прозрачной или розоватой слизи и тёмной крови в кале, болезненных позывов, отдающих в промежность.
Опухоли правого фланка (слепой кишки, восходящего отдела и печёночного угла) выявляют позднее, так как первые симптомы проявляются не сразу, а при обширном распространении опухоли, и носят общий характер: слабость, снижение аппетита, похудение, анемия, субфебрильная температура (37,1—38,0 °C). В некоторых случаях пациент самостоятельно обнаруживает плотное образование в животе, справа от пупка [12] .
Поиск причины анемии невыясненной этиологии часто приводит к обнаружению рака правой половины толстой кишки.
Патогенез аденокарциномы кишки
Аденокарцинома — это злокачественная опухоль, возникающая из железистых клеток и способная образовывать метастазы (вторичные очаги опухолевого роста). Чаще всего заболевание развивается на фоне длительно существующих полипов, или разрастаний слизистой.
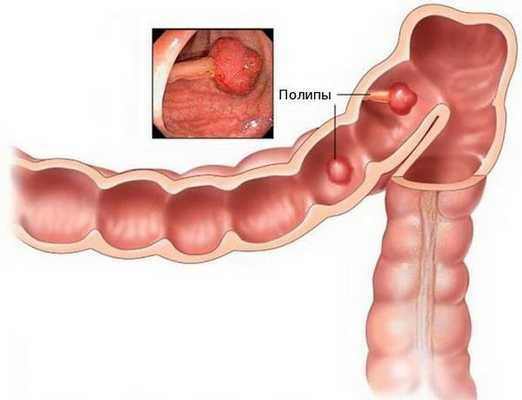
При хроническом повреждении полипов плотными каловыми массами и воспалении развивается дисплазия эпителия (нарушение деления и дифференцировки клеток), переходящая в рак. У кого-то этот процесс может занять десятки лет, у других развивается за два-три года.
Среди пациентов с раком проксимальных отделов толстой кишки преобладают женщины — вероятно, это связано с наличием гормональных рецепторов эстрогенов в этих отделах. Дистальный рак толстой кишки более характерен для мужчин.
В отличии от опухолей правого фланка, для которых нехарактерны генетические мутации, левосторонним локализациям присущи комплексные хромосомные аномалии, например множественные мутации в генах системы исправления повреждений ДНК. Эти особенности важны при подборе лечения и режима химио-, таргетной (целенаправленно воздействующей на специфические мишени в опухолевых клетках) или иммунотерапии [1] [5] [6] [7] [8] .
Классификация и стадии развития аденокарциномы кишки
Виды аденокарциномы толстой кишки в зависимости от локализации:
- рак слепой кишки;
- рак восходящей ободочной кишки;
- рак поперечной ободочной кишки;
- рак печеночного изгиба ободочной кишки;
- рак селезеночного изгиба ободочной кишки;
- рак нисходящей ободочной кишки;
- рак червеобразного отростка;
- рак сигмовидной кишки;
- рак ректосигмоидного отдела толстой кишки;
- рак прямой кишки.
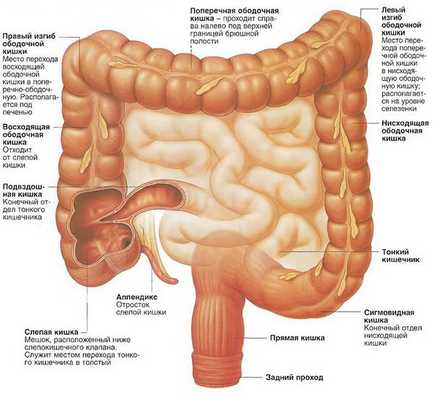
Согласно последней классификации ВОЗ, гистологически выделяют две степени злокачественности аденокарциномы толстой кишки, опираясь на долю железистых структур в составе опухоли: высокую и низкую.
Стадирование новообразований толстой кишки по системе TNM-8 (2017 г.) представлено схемой:
Исходя из этих данных, опухоли присваивают определенную стадию, и далее она уже не меняется. Дальнейшее распространение процесса обозначается как прогрессирование.
- I и II стадия — опухоль ограничена толстой кишкой;
- III стадия – наличие метастазов в лимфоузлах;
- IV стадия – наличие отдалённых метастазов [13][14] .
Осложнения аденокарциномы кишки
Наиболее частым осложнением аденокарциномы толстой кишки является обтурационная толстокишечная непроходимость. Она развивается у 26-69 % пациентов. Это осложнение наиболее характерно для опухолей левых отделов толстой кишки [15] . Поэтому перед началом лечения для минимизации рисков кишечной непроходимости пациентам рекомендуется формирование колостомы — специального отверстия, выводящего край кишки на переднюю брюшную стенку до опухолевого сужения. Решение о формировании колостомы принимается по данным колоноскопии.
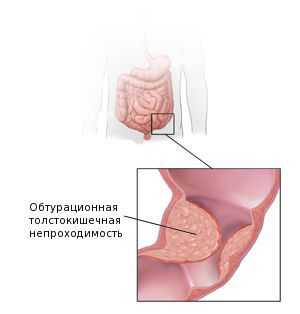
Также среди частых причин осложнений выделяют перфорацию и кровотечение из повреждённой опухоли. Это может явиться первым симптомом заболевания. Часто таких пациентов экстренно оперируют в условиях многопрофильного стационара, а не специализированного учреждения, и только при обследовании органов брюшной полости становится понятна причина перфорации.
При нарушении питания опухолевого узла и развитии его ишемии возможно воспаление в зоне роста опухоли, что тоже требует неотложной хирургической помощи [15] [16] [17] . Воспаление сопровождается общей слабостью и повышенной температурой тела.
Диагностика аденокарциномы кишки
Сбор анамнеза
Помимо описанных выше жалоб, с которыми первично обращаются пациенты, важны данные анамнеза. На первичном осмотре терапевту или онкологу следует отметить наличие наследственных синдромов, ассоциированных с раком толстой кишки, и хронических неспецифических воспалительных процессов толстой кишки, например неспецифического язвенного колита или болезни Крона.
Физикальное обследование
При физикальном обследовании, помимо общего осмотра и пальпации брюшной полости, обязательно проведение ректального пальцевого исследования, выявляющего изменения в области прямой кишки. Это один из самых простых диагностических приёмов, не требующий дополнительной подготовки и оборудования.
Лабораторная диагностика
Лабораторная диагностика включает:
- развёрнутый клинический и биохимический анализы венозной крови;
- коагулограмму (исследование белков системы свёртывания крови);
- анализ мочи.
Это анализы необходимы для исключения возможной сопутствующей патологии.
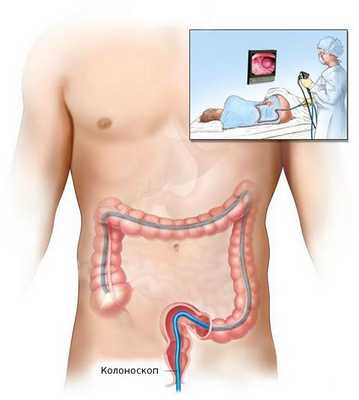
Биопсия
После общеклинического обследования проводят уточняющее исследование (биопсию) для определения гистологической структуры опухоли. Чаще всего биопсия выполняется во время колоноскопии — процедуры, при которой врач с помощи эндоскопа осматривает внутреннюю поверхность толстой кишки.
Ирригоскопия и КТ-колонография
При невозможности проведения колоноскопии врач может назначить ирригоскопию или КТ-колонографию.
Ирригоскопия — это рентгенологический метод обследования толстого кишечника с помощью контрастного вещества, вводимого через прямую кишку.
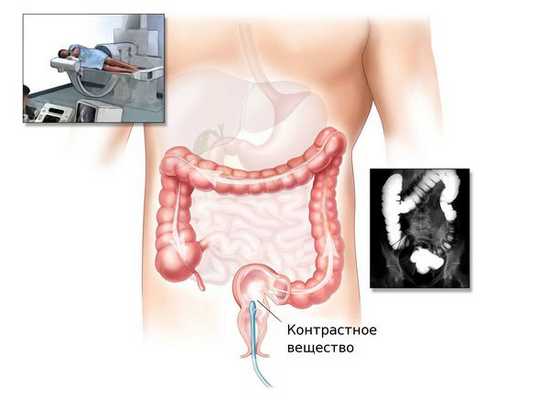
КТ-колонография — разновидность компьютерной томографии, проводимая при помощи компьютерного томографа.

Компьютерная томография (КТ)
КТ органов грудной клетки и брюшной полости с контрастом — стандарт обследования при раке ободочной кишки. Компьютерную томографию проводят для исключения метастазов в лёгких, лимфоузлах средостения, брюшной полости, канцероматоза (переноса раковых клеток из первичного очага), асцита (скопления жидкости в брюшной полости) и вторичного поражения печени.
Магнитно-резонансная томография (МРТ)
МРТ органов брюшной полости с внутривенным контрастированием применяют для планирования операции на печени при её вторичном поражении.
Для точной оценки размеров опухоли перед операцией и правильного стадирования по TNM проводится МРТ малого таза c применением контраста.
Дополнительно, при наличии болевого синдрома или изменений по КТ, проводится остеосцинтиграфия (ОСГ) — исследование состояния костей скелета.
При подозрении на вторичное поражение головного мозга (исходя из жалоб, осмотра и анамнеза) назначается МРТ головного мозга с внутривенным контрастированием.
Позитронно-эмиссионная томография, совмещённая с компьютерной томографией (ПЭТ/КТ)
ПЭТ-КТ не применяется как рутинный метод при первичной диагностике. Обследование проводят при подозрении на вторичные изменения по данным КТ или МРТ для получения дополнительных данных.
Обязательным этапом планирования лечения является пересмотр биопсийного или операционного материала на наличие MSI (микросателитной нестабильности, нарушении системы восстановления ДНК) и мутации генов семейства BRAF и RAS [18] .
Лечение аденокарциномы кишки
Выбор метода лечения аденокарциномы толстой кишки обусловлен стадией онкологического процесса и наличием или отсутствием соматической патологии.
0-I стадия
На ранних стадиях рака ободочной кишки проводятся органосохраняющие операции, например эндоскопическую резекцию слизистой с удалением в подслизистом слое. При поражении краёв резекции, сосудистой, лимфатической или периневральной инвазии (проникновении раковых клеток в периневрий — слои соединительной ткани, образующие оболочку вокруг пучков нервных волокон), как факторах неблагоприятного прогноза, рекомендуется проведение расширенной операции — повторной резекции краёв.
II–III стадия
При резектабельном (c возможностью удаления) локализованном и местнораспространённом раке ободочной кишки II–III стадий на первом этапе предпочтительно оперативное лечение. Объём хирургического вмешательства определяется индивидуально.
Химиотерапия проводится при поражении лимфатических узлов, прорастании опухолью серозной оболочки и соседних органов, наличии факторов риска.
При нерезектабельном раке ободочной кишки на первом этапе рекомендуется сформировать обходные анастомозы , колостому (выведение участка толстой кишки) или илеостому (выведение участка тонкой кишки). Эти методы снижают вероятность развития кишечной непроходимости на фоне предоперационной химиолучевой и химиотерапии.
При распространённом раке ободочной кишки с резектабельными или потенциально резектабельными синхронными метастазами в печени или лёгких выполняют R0-резекцию (в пределах здоровых тканей).
Радиочастотная абляция и стереотаксическая лучевая терапия применяются как дополнительные методы к резекции печени и как самостоятельные методы лечения. Действие радиочастотной абляции основано на нагревании с помощью радиоволн поражённых тканей до высоких температур (90–100 °С).
Стереотаксическая лучевая терапия — это один из видов радиохирургии, который состоит в применении высокоточного излучения, воздействующего на опухоли.
При резектабельных очагах рекомендуется их одномоментное хирургическое удаление.
На послеоперационном этапе при резектабельных метастатических очагах показано проведение адъювантной (следующей за операцией) химиотерапии. Также возможно проведение дооперационной химиотерапии до шести циклов, удаление метастазов и первичной опухоли с дальнейшим продолжением химиотерапии до достижения шестимесячной суммарной продолжительности лечения.
IV стадия
Основная цель лечения на IV стадии заболевания — перевод при помощи химиотерапии нерезектабельных метастазов в резектабельные. Хороший эффект даёт добавление к основному лечению таргетной терапии ( целенаправленно воздействующей на специфические мишени в опухолевых клетках) и иммунотерапии.
При проведении нерадикальной резекции возможно продолжение терапии предоперационной комбинацией химиопрепаратов и моноклональных антител (препаратов, избирательно воздействующих на определённую молекулу, от которой зависит развитие болезни ) до достижения суммарной шестимесячной продолжительности лечения.
При генерализованном раке ободочной кишки с нерезектабельными метастазами применяют комбинацию химиопрепаратов. Возможно добавление таргетных препаратов. Цель лечения — максимально долго контролировать развитие заболевания при сохранении качества жизни.
При проведении химиотерапии каждые 1,5-2 месяца оценивают резектабельность опухоли (по данным КТ, МРТ). При преобладании метастатического поражения печени проводят:
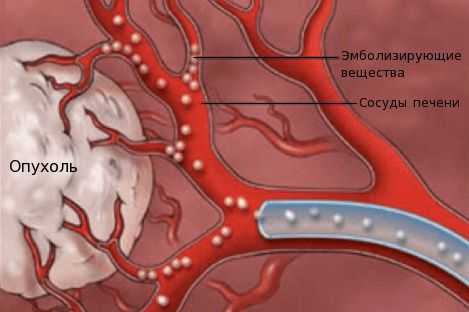
- химиоэмболизацию — введение в просвет сосудов, питающих опухоль, эмболов (специальных мелких частиц) для прекращения кровоснабжения новообразования;
- химиоинфузию в сосуды печени — установка катетера в сосуде, питающем опухоль, с последующим введением химиопрепаратов.
При наличии тяжёлой сопутствующей патологии, препятствующей проведению радикального лечения, рекомендуется проведение симптоматической терапии, паллиативной химиотерапии или химиолучевой терапии [1] [10] [18] .
Прогноз. Профилактика
Пятилетняя выживаемость при раке толстой кишки составляет 63 % [20] . Высокие показатели смертности связаны с поздней диагностикой заболевания. При развитии болезни метастазы чаще всего выявляются в печени, что обусловлено особенностями венозного оттока от кишечника через систему воротной вены печени.
Другой частой локализацией аденокарциномы толстой кишки является брюшина. Опухоль брюшины выявляется примерно у 10 % первичных пациентов. Вторичные метастазы брюшины выявляются примерно в 60 % случаев [10] .
Пятилетняя выживаемость у пациентов с метастазами рака толстой кишки в печень на симптоматической терапии не превышает 2 %. Медиана выживаемости (промежуток времени с момента постановки диагноза, в течение которого половина пациентов остаются живы) составляет 6—10 месяцев [10] .
Читайте также:
