Малярия глаз. Эпидемиология
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
С наступлением периода летних отпусков увеличива ется поток людей, отправляющихся в туристические поездки в страны с тропическим климатом. Но чтобы отдых за рубежом не был омрачен болезнью, следует знать о мерах профилактики наиболее распространенных заболеваний, с возбудителями которых возможна встреча. В случае же появления первичных симптомов болезни следует вовремя распознать их. Сегодня речь пойдет о малярии.
Этиология. Малярия — это паразитарное заболевание с острым, а иногда затяжным течением, характеризующееся наличием лихорадочных приступов, увеличением печени, селезенки, развитием анемии.
Инфицирование малярией происходит при укусе человека комаром рода Anopheles, который является переносчиком возбудителя, а сам комар заражается, питаясь кровью больного малярией или носителя половых форм малярийного плазмодия. Распространенность малярии имеет преимущественно очаговый характер. Стойкие очаги малярии сложились в районах с тропическим и субтропическим климатом. Это связано с тем, что половое развитие малярийного плазмодия, происходящее в организме комара, возможно при температуре от 16°С до 30°С. А выплод комаров рода Anopheles требует наличия чистых, малопроточных, хорошо прогреваемых водоемов.
Клинические проявления. Малярия характеризуется периодом острых приступов лихорадки (первичная атака), сменяющихся безлихорадочным периодом. У части нелеченных или недостаточно леченых больных лихорадка через 7-14 и более дней в течение 2-3 месяцев после прекращения первичной атаки возобновляется (ранние рецидивы).
После инкубационного периода различной длительности (от 1 до 6 недель в зависимости от вида возбудителя) у неиммунных больных может отмечаться продромальный период, характеризующийся познабливанием, головной болью, субфебрилитетом, недомоганием, миалгиями, иногда поносами (при тропической малярии). Следует помнить, что при трехдневной и овале-малярии возможна длительная инкубация (10-14 месяцев), что связано с наличием в клетках печени «спящих» форм паразита - гипнозоитов.
Малярийный приступ (пароксизм) протекает со сменой фаз: потрясающий озноб, жар, пот. В фазу озноба кожа бледная, холодная, шероховатая («гусиная») с цианотичным оттенком. Озноб продолжается от 10-15 минут до 2-3 часов и сопровождается очень быстрым подъемом температуры (до 39-40°С и выше). Усиливается головная и мышечная боль, появляется жажда, иногда рвота, бред. Лицо гиперемировано, кожа сухая, горячая на ощупь, тахикардия. Это стадия жара. Через несколько часов жар сменяется профузным потоотделением, температура тела критически падает до субнормальных цифр. Самочувствие улучшается, но остается слабость.
В целом малярийный пароксизм длится 6-12 часов, а при тропической малярии — до суток и более. После приступа наступает период апирексии. Он длится 48 часов при трехдневной малярии и 72 часа — при четырехдневной (рис. 1, 2). При тропической малярии пароксизм наступает в разное время суток и может возникать даже 2 раза в день, что объясняется наличием в крови нескольких генераций паразитов, развивающихся по разному «графику».
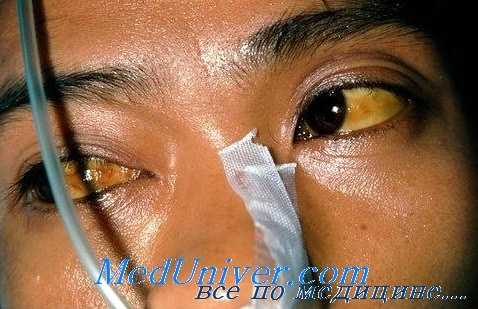
После 2-3 приступов выявляется увеличение и болезненность селезенки и печени, причем при первичной малярии спленомегалия обычно бывает умеренно выраженной, а при рецидивах и реинфекциях печень и селезенка резко увеличены и плотные, при этом степень увеличения селезенки всегда больше, чем печени. За счет массового распада эритроцитов развивается гемолитическая анемия, гипербилирубинемия. Кожа и слизистые оболочки становятся бледно-желтого цвета. В случае прогрессирования болезни отмечается нарастание слабости, анемизации.
Заподозрить малярию у больного позволят данные эпидемиологического анамнеза (пребывание больного в эндемичном по малярии регионе), типичные клинические проявления — наличие чередующихся малярийных пароксизмов, увеличение печени и селезенки. Верификация диагноза производится микроскопией толстой капли и мазка крови больного, в которой обнаруживаются паразиты.
Лечение. Противомалярийные препараты делятся на тканевые шизонтоциды (воздействуют на тканевые формы паразита) и гематоциды (воздействуют на эритоцитарные формы паразита). Выбор препарата зависит от возбудителя малярии и целей применения. Успех лечения малярии в значительной степени определяется своевременностью и правильностью выбора препарата.
Для лечения острых проявлений малярии назначают гематоциды.
Хинин сульфат назначается в дозе 10мг/кг с последующим приемом препарата в той же дозе через 8 часов, далее по 10мг/кг один раз в сутки в течение 7-10 дней. Если прием хинина per os невозможен(например при многократной рвоте), первая доза хинина назначается внутривенно. Если внутривенное введение также невозможно, проводят внутримышечные инъекции хинина с соблюдением мер предосторожности в связи с риском развития абсцессов.
Мефлохин назначается однократно взрослым в дозе 15мг/кг основания, детям — в меньших дозах. Мефлохин не должен назначаться ранее чем через 12 часов после последней дозы хинина. Таблетки мефлохина рекомендуется запивать большим количеством жидкости. Женщины детородного возраста должны воздерживаться от беременности, используя надежные противозачаточные средства в течение всего времени приема препарата, а также в течение 2 месяцев после приема его последней дозы.
Чтобы полностью вылечить (предупреждение отдаленных рецидивов) от малярии, вызванной P.vivax или P.ovale, по окончании курса гематоцидных препаратов применяют тканевой шизонтоцид — примахин. Препарат назначают в течение 14 дней в дозе 0.25 мг/кг основания в сутки. Штаммы P.vivax, резистентные к примахину, встречаются на островах Тихого океана и в странах Юго-Восточной Азии. В этих случаях можно рекомендовать принимать примахин в дозе 0.25 мг/кг в сутки в течение 21 дня. Прием примахина может вызвать развитие внутрисосудистого гемолиза у пациентов с дефицитом фермента глюкозо-6-фосфатдегидрогеназы (Г-6-ФД) эритроцитов. Таким больным при необходимости можно назначать альтернативную схему лечения примахином: 0.75 мг/кг в сутки 1 раз в неделю на протяжении 8 недель. Примахин также обладает гамонтотропным эффектом.
При обнаружении у больного P.falciparum в случаях нетяжелого течения и отсутствия прогностически неблагоприятных показателей препаратами выбора являются мефлохин, фансидар и галофантрин.
Галофантрин назначается 3 раза в день с интервалом 6 ч в дозе 8мг/кг на прием; курс лечения — одни сутки. При отсутствии мефлохина и галофантрина, наличии противопоказаний к ним или выявленной резистентности назначают хинин в комбинации с антибиотиками (тетрациклин, доксициклин). Тетрациклин назначают сначала в дозе 1.5 мг/кг, через 6 часов 5 мг/кг, далее в течение 7 суток по 1.5 мг/кг в сутки. Доксициклин назначается по 1.5 мг/кг однократно в течение 7 суток. Лечение хинином в таблетках проводится по той же схеме, которая описана выше.
При лечении тропической малярии со «злокачественным течением» (тяжелое течение с развитием осложнений) применяют хинин в виде внутривенных медленных (в течение 4 часов) капельных вливаний. В этих случаях рекомендуется начинать лечение с дозы хинина 20 мг на 1 кг массы тела, в дальнейшем использовать дозу 10 мг/кг. В качестве вводимой жидкости применяют 5% раствор глюкозы. Интервал между внутривенными капельными вливаниями хинина — 8 часов. Суточная доза хинина не должна превышать 30 мг/кг. Такая терапия проводится до выхода больного из тяжелого состояния, после чего переходят на его пероральное введение. Если у больного развивается острая почечная недостаточность, суточная доза хинина уменьшается до 10 мг/кг, ввиду кумуляции препарата.
В качестве альтернативного метода лечения этой формы тропической малярии, прежде всего, в районах, где отмечается резистентность к хинину (в частности, в некоторых районах Юго-Восточной Азии), можно использовать производные артемизинина для парентерального (внутримышечного или внутривенного) введения, назначаемые в течение 7 дней (по 25 мг/кг в первый день и 12.5 мг/кг — в последующие дни) в комбинации с одной дозой мефлохина. В тех случаях, когда пероральное или парентеральное введение препаратов невозможно ( например, при лечении тяжелой малярии в полевых условиях или у детей раннего возраста), можно использовать артемизинин в форме ректальных суппозиториев (RectocapO). RectocapO у больных тропической малярией не дает полного паразитоцидного эффекта, но предотвращает летальный исход и дает время для транспортировки больного в клинику.
Больные со злокачественным течением тропической малярии должны быть экстренно госпитализированы в специализированное отделение, имеющее оборудование для гемодиализа. Лечение осложнений тропической малярии проводят на фоне противомалярийной терапии по общим принципам.
Профилактика. Выезжающим в эндемичные по малярии регионы необходимо выяснить, имеется ли опасность заражения малярией в конкретном районе, куда планируется поездка; на какой сезон приходится наибольший риск заражения и каков спектр резистентности возбудителя малярии к антималярийным препаратам.
Во время пребывания в местах, где распространена малярия, следует принимать меры предосторожности по защите от укусов комаров: спать в комнатах, где окна и двери затянуты сеткой или сетчатым пологом, желательно пропитанным инсектицидом; с сумерек до рассвета одеваться так, чтобы не оставлять открытыми руки и ноги; открытые участки тела обрабатывать репеллентом, особенно оставаясь на открытом воздухе в вечернее и ночное время.
Профилактический прием противомалярийных препаратов рекомендуется людям, выезжающим в очаги средней и высокой эндемичности. Неимунные женщины не должны посещать районы, эндемичные по малярии, в период беременности.
В настоящее время препаратом выбора для профилактики малярии там, где отмечается резистентность возбудителя к хлорохину (делагилу), является мефлохин. Мефлохин рекомендуется принимать 1 раз в неделю по 250 мг в течение всего пребывания в очаге, но не более 6 месяцев. При приеме мефлохина возможны побочные реакции: тошнота, сердцебиение, головная боль, синусовая брадикардия. Изредка отмечаются судороги, психозы, сильное головокружение. Противопоказаниями к применению мефлохина являются беременность, психические заболевания, одновременный прием препаратов из группы b-блокаторов и антагонистов кальция. В день приема мефлохина не следует водить транспортные средства.
Галофантрин для профилактики малярии не применяют в связи с возможным развитием тяжелых побочных реакций, связанных с нарушениями ритма сердца.
В тех очагах, где сохраняется чувствительность возбудителей P.falciparum к хлорохину, и в очагах трехдневной малярии можно с целью профилактики использовать хлорохин в комбинации с прогуанилом (для взрослых — 300 мг основания хлорохина 1 раз в неделю и 200 мг прогуанила ежедневно). Противопоказаниями к профилактическому применению хлорохина являются его непереносимость, эпилепсия, псориаз.
Препараты следует принимать до выезда в очаг, а также в течение всего периода пребывания в очаге (в сезон, когда существует риск заражения) и еще 4 недели после выезда из очага. Для выявления возможных побочных реакций на прием мефлохина этот препарат рекомендуется начинать принимать за 2-4 недели до выезда в очаг малярии, хлорохин — за 1 неделю до выезда.
Итак, людям, планирующим выезд в регион, где распространена малярия, мы можем рекомендовать следующее:
- применять меры защиты от укусов комаров;
- принимать препараты для профилактики малярии до выезда в очаг, на протяжении всего периода пребывания в очаге в сезон, когда существует риск заражения, и в течение 4 недель после возвращения;
- узнать о возможных побочных реакциях при приеме противомалярийных препаратов и противопоказаниях к их применению;
- познакомиться с симптомами малярии и быть готовыми к возможному заражению, несмотря на прием препаратов для профилактики малярии; выяснить, кто из местных врачей имеет опыт лечения малярии; обеспечить себя препаратами для срочного самостоятельного лечения (необходимо иметь препараты для трех курсов лечения малярии при пребывании в очаге в течение 6 месяцев);
- всегда иметь при себе препараты на случай, если оказание срочной медицинской помощи невозможно;
- пациентам, принимавшим профилактически 300 мг хлорохина (основания) в неделю в течение 2 лет, дважды в год обследоваться у офтальмолога для выявления изменений в сетчатке (при появлении изменений следует заменить хлорохин другим препаратом).
Следует подчеркнуть, что универсальные рекомендации, учитывающие все факторы и все условия пребывания в очаге, вряд ли могут быть разработаны. Мы привели лишь основные моменты, которые следует учитывать в конкретных ситуациях.
Малярия глаз. Эпидемиология
Клиника малярии. Поражение глаз
Клиническая картина малярии характеризуется острыми приступами лихорадки, совпадающими с выходом мерозоитов из эритроцитов. Приступы начинаются с озноба, повышения температуры тела до 39— 40 °С, сопровождаются мышечными и головными болями и повторяются при 3-дневной и тропической малярии каждые 48 ч, при 4-дневной через 72 ч. После нескольких приступов печень и селезенка увеличиваются, а в связи с разрушением эритроцитов и интоксикацией постепенно нарастает гемолитическая анемия.
Особенно опасны злокачественные формы малярии, отличающиеся тяжелым течением и плохим прогнозом: коматозная малярия, тропическая алгидная малярия, гемоглобинурийная лихорадка, малярия с острой почечной недостаточностью, тифоидная, желтушная, геморрагическая малярия и другие формы. При тропической малярии, особенно ее тяжелых формах, часто наблюдается поражение нервной системы [Лобан К. М., Полозок Е. С].
Летальность при малярии составляет в среднем 1 %, но во время эпидемических вспышек может достигать 3—5%, а в отдельных пунктах — даже 20—40% [Лысенко А. Я.].
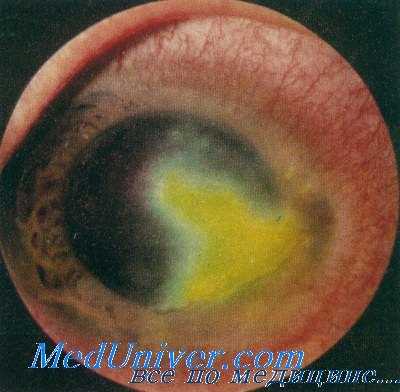
Кератит при малярии
Поражение глаз при малярии
Частота глазных поражений при малярии довольно высока, и со временем они могут оказаться наиболее серьезным последствием заболевания. Там, где малярия протекает более тяжело, в тропических странах, в гиперэндемических очагах, а также у истощенных детей, чаще наблюдаются глазные поражения [Bell R. W.].
Наиболее опасными по своим последствиям являются поражения роговицы. Существует, по-видимому, единое мнение, что причиной этой патологии является герпесвирусная инфекция [Duke-Elder S.]. Клинические формы герпесвирусных поражений глаз подробно рассмотрены нами в монографии по вирусным заболеваниям глаз [Майчук Ю. Ф.], поэтому нет необходимости вновь останавливаться на них.
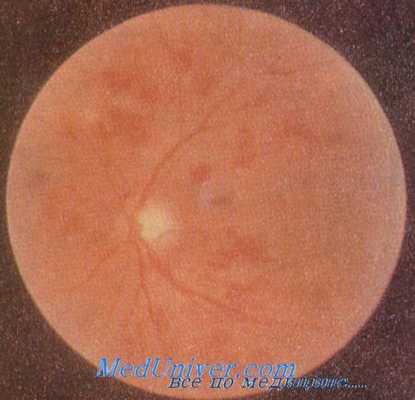
Кровоизлияния в сетчатку при малярии
Следует лишь подчеркнуть, что гернесвирусные кератиты при малярии обычно возникают вскоре после Мало что известно о других формах герпесвирусных поражений глаз при малярии, особенно внутренних оболочек, по всей вероятности, их просматривают на фоне тяжелого течения общего заболевания, требующего срочной диагностики и лечения.
Ириты и иридоциклиты при малярии встречаются редко, протекают легко, но склонны к рецидивам; хотя возбудители малярии — плазмодии — были обнаружены в хориоидальных сосудах, их патологическая роль не совсем ясна. I. Falcone у 3 больных с иридоциклитом при малярии наблюдал выраженный терапевтический эффект на фоне антималярийной терапии, но считал, что поражение глаз было, по-видимому, аллергического характера в связи с сенсибилизацией к продуктам распада малярийных паразитов. Предполагают, что в сосудах хориоидеи могут быть такие же эмболы, как и в сосудах других органов.
Именно с этим связывают возникновение отека, особенно вокруг диска зрительного нерва, и обнаружение на глазном дне желтовато-белых очагов со скоплениями пигмента.
Ретинальные кровоизлияния — частые находки при офтальмоскопии, проводимой у больных малярией, обычно их связывают с прогрессирующей анемией [Holler С. et al., Kayembe D. et al., Diallo S. J.]. Именно при наиболее выраженной анемии в случаях тропической малярии встречаются и более тяжелые поражения глаз. Некоторые исследователи высказывают мнение, что связь большинства поражений глаз с малярией является случайной [Wilcocks A., Manson- Bahr P. H.].
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Малярия (син.: перемежающаяся лихорадка, болотная лихорадка, Malaria, Paludisme Slisee-fieber) — группа острых протозойных трансмиссивных заболеваний, характеризующихся лихорадочными пароксизмами, нарастающей анемией, спленогепатомегалией, поражением нервной системы и других органов.
Малярия представляет серьезную, а в развивающихся странах наиболее серьезную опасность для здоровья населения [McGegor I. А.]. Как указывает О. П. Щепин, из инфекционных и паразитарных болезней, широко распространенных в Африке, малярия оказывает наиболее неблагоприятное влияние на человека. Во многих странах малярия остается одной из основных причин смертности населения, особенно детей. В некоторых странах Африки от малярии умирают 10—15% детей в возрасте до 4 лет.
В 1980 г. исполнилось 20 лет важной победе отечественной науки и практического здравоохранения — полной и стойкой ликвидации малярии почти на всей территории нашей страны [Лобан К. М., Полозок Е. С.]. В настоящее время в тактике ВОЗ основной акцент в борьбе с малярией в мире делают не на попытке полностью ликвидировать инфекцию, а на достижении контроля заболеваемости.
Поражение глаз при малярии встречаются нередко, причем именно глазные осложнения могут оказаться наиболее тяжелыми и иивалидизирующими последствиями [Bell R. W.].
Глазные проявления малярии
Сетчатка и хориоидея: ретинальныс кровоизлияния, пигментные отложения, дегенерация, пролиферативнын ретинит, тромбоз, спазм сосудов, эмболы в сосудах, парапапиллярный отек.
Роговица: древовидный, картообразный, стромальный кератит, помутнение, бельмо.
Сосудистая оболочка: ирит, иридоциклит, увеит, анизокория.
Конъюнктива: гиперемия, петехии, субконъюнктивальные кровоизлияния, иктсричность, ксероз.
Веки: блефарит, отек, лагофтальм.
Слезные органы: острый дакриоаденит, слезотечение.
Зрительный нерв: гиперемия диска, папиллит, неврит, геморрагии, атрофия.
Другие: кровоизлияния в стекловидное тело, катаракта, паралич аккомодации, паралич III, IV, VI нервов, скотома, потеря зрения.
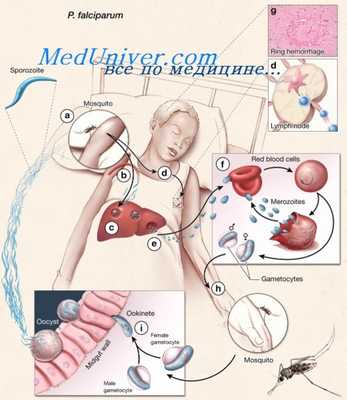
Эпидемиология малярии
Возбудители малярии — малярийные плазмодии (Plasmodium) — состоят из цитоплазмы, ядра и цитоплазматической мембраны. В организме человека паразитируют четыре вида плазмодиев: P. vivax — возбудитель 3-дневной малярии, P. malariae — возбудитель 4-дневной малярии, P. falciparum — возбудитель тропической малярии, P. ovale — возбудитель малярии типа 3-дневной.
Жизненный цикл малярийных паразитов сложный, протекает со сменой хозяев. Человек для них является промежуточным хозяином, в организме которого осуществляется бесполос размножение паразитов путем множественного деления (шизогония). Половая фаза развития (спорогония) происходит в теле окончательного хозяина— самок комаров рода Anopheles, и завершается образованием инвазионных форм паразита — спорозоитов. При укусе комара они попадают в кровь и лимфу человека, разносятся по организму и внедряются в паренхиматозные клетки печени.
Размножаясь, спорозоиты разрушают клетки печени, а выходящие из них мерозоиты попадают в кровь и продолжают развиваться в эритроцитах (эритроцитарная шизогония). Паразит проходит последовательные стадии, приводя к разрушению эритроцита, а освободившиеся мерозоиты попадают в плазму крови, откуда проникают в новые эритроциты, начиная новый цикл. После разрушения пораженных эритроцитов вместе с паразитами в кровь поступают токсичные продукты их обмена и распада самих эритроцитов.
С гибелью эритроцитов постепенно развивается анемия, увеличивается кровенаполнение селезенки, печени, костного мозга, разрастаются их ретикулоэндотелиальные клетки, а в конечном итоге развивается фиброз.
Малярия является облигатным трансмиссивным эндемичным протозоозом. Источником возбудителей является больной человек, в крови которого имеются половые формы малярийных паразитов. Основной путь заражения малярией трансмиссивный. Специфическим переносчиком возбудителей малярии являются самки комаров рода Anopheles. Возможны еще два пути передачи малярии: от матери плоду или новорожденному и при парентеральном введении инфицированной крови.
В период максимального расцвета малярия распространяется на большой части земного шара, включая почти все климатические зоны. В настоящее время насчитывается примерно 210 млн. случаев заболевания в год [Лысенко А. Я.].
Установление основных закономерностей развития и распространения малярийной инфекции, разработка химиотерапевтических средств и использование в качестве инсектицида ДДТ способствовали совершенствованию противомалярийных мероприятий и снижению заболеваемости в большинстве районов с умеренным климатом. Большую роль в борьбе с малярией в мире сыграла принятая ВОЗ в 1956 г. Программа ликвидации малярии.
Лечение малярии глаз. Профилактика
Кратко опишем общую противомалярийную терапию и отдельно рассмотрим лечение глазных поражений.
По действию на паразитов различают четыре группы специфических противомалярийных препаратов: гематошизотропные (хлорохин, амодиахин, хинин, акрихин)— действующие на эритроцитарных шизонтов, гистошизотропные (хиноцид, примахин, хлоридин, бигумаль)— влияющие на тканевых шизонтов, гамонтоцидные (хиноцид, примахин) —вызывающие гибель гамонтов, гамостатические (хлоридин, бигумаль) — препятствующие развитию гамонтов.
Распространение резистентных к хлорохину возбудителей малярии в Юго-Восточной Азии, Южной Америке, Африке (местами до 90%) потребовало создания альтернативных препаратов. Широкие полевые испытания, проведенные по программам ВОЗ, показали перспективность нового препарата — мефлохииа.
В каждом конкретном случае выбор препарата определяется клинической формой заболевания и типом действия препарата. Дозы и схемы применения препаратов выбирают в соответствии с клинической формой и тяжестью течения заболевания, наличием осложнений, со степенью чувствительности возбудителя к препарату в данной местности и т. д.
Следует учитывать, что многие противомалярийные препараты оказывают побочное действие, в том числе и на орган зрения. Так, хлорохин и близкие к нему препараты оказывают токсическое воздействие на орган зрения в связи с их мелантропностью.
При поражении глаз лечение проводят в соответствии с клинической картиной заболевания. К лечению герпесвирусных поражений глаз требуется индивидуальный подход [Майчук Ю. Ф.,].
В отдельных случаях при проведении лекарственной противовирусной терапии необходимо использовать дополнительные подходы. Так, при эпителиальном кератите химиотерапия может быть дополнена механическим удалением пораженных эпителиальных участков (соскабливание скребцом, удаление ватным тампоном или криоаппликатором, лазеркоагуляния).
При картообразном кератите и герпетической язве роговицы лечение начинают с активного применения противовирусных средств, предварительно отменив препараты, которые могли вызвать токсическую или аллергическую реакцию. Предпочтение следует отдать пролонгированным формам (на полимерной основе, глазные пленки), позволяющим уменьшить число введений. При тяжелых роговичных поражениях может потребоваться дополнительное применение физиотерапевтических воздействий (электро-, фоно- и магнитофорез, диатермия, микроволны и др.). При дисковидном кератите наряду с противовирусными препаратами применяют средства противовоспалительной терапии (дексаметазон, предпочтительнее в виде полимерного раствора или глазных пленок).
В оптимальной схеме лечения герпетических кератитов важное место занимают хирургические методы, особенно в микрохирургическом исполнении: лазеркоагуляния роговицы, лечебная пункция передней камеры в сочетании с введением лекарственного средства, лечебная пересадка роговицы и др. [Краснов М. М., Каспаров А. А.].
Ряд глазных поражений при малярии связан с феноменом эмболии сосудов паразитами. Терапия в этих случаях должна включать лекарственное воздействие на циркулирующих паразитов [Bell R. W.].
Кровоизлияния в стекловидное тело, субретинальные и ретинальные кровоизлияния могут приводить к значительному снижению зрения. Лекарственная терапия (ангиопротекторы и рассасывающие средства) может способствовать восстановлению зрения.
Ириты, иридоциклиты, увеиты обычно хорошо поддаются лечению; с этой целью местно применяют кортикостероиды и средства, расширяющие зрачок. В более тяжелых случаях может потребоваться применение дексаметазона в виде глазных пленок или подконъюнктивальных введений.
Как уже указывалось выше, хлорохин и близкие к нему препараты, обладающие меланотропностыо, могут вызвать макулопатию, обратимую только в ранних фазах. К числу тестов, используемых для раннего выявления дисфункции сетчатки, относят: обнаружение парацентральных скотом, особенно на красный цвет; тест с сеткой Лмслера, определение остроты стереоскопического зрения, электроретинографические и электроокулографические исследования. Характерные макулярные изменения обнаруживают с помощью флюоресцентной ангиографии, которая позволяет выявить разрывы ретинального пигментного эпителия. Следует иметь в виду, что хлорохин и близкие к нему препараты концентрируются в пигментном эпителии, поэтому макулярные поражения могут прогрессировать длительное время и после прекращения введения этих лекарств.
Профилактика малярии — это сложная система мероприятий, включающих прежде всего раннее выявление и лечение больных и паразитоносителей, борьбу с переносчиками возбудителей, меры по предупреждению нападения комаров на человека, личную химиопрофилактику или специфическую профилактику для предупреждения развития паразитов, попавших в организм человека. Для индивидуальной профилактики назначают внутрь хлорохин в дозе 0,3 г основания (1 раз в неделю) или амодиахин по 0,4 г основания в неделю.
Начинают химиопрофилактику за неделю до прибытия в очаг малярии, продолжают в течение всего периода пребывания в очаге и в дальнейшем на протяжении 3— 4 нед после выезда.
К. М. Лобан и Е. С. Полозок рекомендуют широко использовать с профилактической целью высокоэффективный комплексный препарат фонсидар, включающий сульфадоксин и пириметамин. Доза для взрослых 1 таблетка 1 раз в неделю. По такой же схеме применяют препарат метакелфин, включающий сульфален (келфизин) и хлоридин.
Малярия
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Малярия: причины появления, симптомы, диагностика и способы лечения.
Определение
Малярия – инфекционное заболевание, возбудителем которого является паразит рода Plasmodium. Переносчиками являются самки комаров рода Anopheles. В теле комаров, напившихся крови больного человека, формируется большое количество активных малярийных паразитов, которые при укусе комара попадают сначала в кровеносное русло, а затем в клетки печени человека.
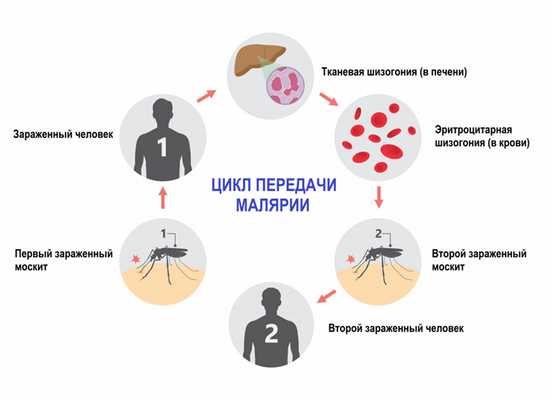
У человека встречается пять форм малярии, вызываемой соответствующим видом малярийного плазмодия. Интенсивность передачи зависит от факторов, связанных с паразитом, переносчиком, организмом человека-хозяина и окружающей средой.
Малярийные комары распространены почти повсеместно, но больше всего в странах с тропическим климатом. Они размножаются в стоячих, хорошо прогреваемых водоемах, где сохраняются благоприятные условия — повышенная влажность и высокая температура воздуха. Именно поэтому малярию называли раньше «болотной лихорадкой». Малярийные москиты внешне отличаются от других комаров: они немного крупнее, имеют более темную расцветку и поперечные белые полоски на ножках. Их укусы также отличаются от обычных комариных: кусаются малярийные москиты больнее, а укушенное место сильно отекает и зудит.
Более 100 стран, половина из которых находится в Африке, являются неблагополучными по малярии. Другие очаги массового заболевания – Юго-Восточная Азия, Восточное Средиземноморье, Западная часть Тихого океана и Америка.
Ежегодно на территории России регистрируются завозные случаи малярии из стран ближнего и дальнего зарубежья, где активно действуют очаги малярии.
Местные завозные очаги заболевания регистрировались на территориях Москвы, Московской, Ростовской, Самарской, Оренбургской, Нижегородской и Рязанской областей, Республике Татарстан, в Красноярском крае. Условия для формирования местного малярийного очага имеются на территории Пермского края.
Риск заражения малярией и развития тяжелой болезни значительно выше у младенцев, детей в возрасте до пяти лет, беременных женщин, больных ВИЧ. У взрослых людей в районах с умеренной или интенсивной передачей инфекции за несколько лет воздействия вырабатывается частичный иммунитет, который уменьшает риск развития тяжелой болезни в случае малярийной инфекции.
Другие пути передачи инфекции считаются более редкими:
- трансплацентарный путь — от больной матери к ребенку;
- гемотрансфузионный путь – при переливании крови;
- заражение через контаминированный медицинский инструментарий.
- спорогонии (многократного деления оплодотворенной клетки (ооцисты) с образованием спорозоитов) в организме комара;
- шизогонии (бесполое размножение) в организме человека:
- тканевая шизогония длится 1-2 недели, происходит в гепатоцитах и заканчивается выходом паразитов в кровеносное русло. Тканевая шизогония соответствует периоду инкубации и протекает без явных клинических признаков;
- эритроцитарная шизогония развивается, когда паразиты выходят в кровеносное русло, проникают в эритроциты и в них размножаются. В результате переполненные эритроциты разрываются, а в кровь попадают токсины. С этой фазой связано появление основных симптомов малярии.
Массивный распад эритроцитов может закончиться развитием гемолитической анемии, расстройства микроциркуляции, шока.
По этиологии:
- малярия, вызванная P. vivax (vivax-малярия, трехдневная малярия);
- малярия, вызванная P. ovale (ovale-малярия);
- малярия, вызванная P. falciparum (тропическая малярия);
- малярия, вызванная P. malariae (четырехдневная малярия);
- малярия-микст (смешанная, с указанием возбудителей).
- клинически выраженная (типичная);
- бессимптомное паразитоносительство.
- легкая;
- среднетяжелая;
- тяжелая;
- крайне тяжелая.
Симптомы болезни появляются через 7-15 дней после укуса инфицированного комара. В редких случаях симптомы манифестируют лишь спустя 5-12 месяцев (это характерно для малярии, вызванной P. vivax и P. ovale). В этот период происходит процесс преобразования и накопления паразитов в клетках печени. Остановить развитие заболевания могут только специфические противомалярийные препараты.
У детей могут наблюдаться дыхательная недостаточность, вызванная метаболическим ацидозом, и церебральная малярия.
Диагностика малярии
Лихорадка и озноб у человека, возвращающегося из эндемичной области, являются показанием для срочного обследования на малярию.
Перечень основных диагностических мероприятий:
1. Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Читайте также:
