Менингиома обонятельной ямки, бугорка турецкого седла
Добавил пользователь Alex Обновлено: 16.01.2026
Менингиома оболочек зрительного нерва и основной (клиновидной) кости
Менингиома оболочек зрительного нерва встречается исключительно редко. Кушинг на своем большом материале наблюдал только один случай. При этом медленно развивается экзофталм с выпячивание глаза прямо по оси с сохранением его подвижности. В дальнейшем наступает первичная атрофия зрительного нерва. Весьма трудно в таких случаях решить вопрос, является ли опухоль первичной и происходит ли она из оболочек самого зрительного нерва или же имеет место переход внутричерепной опухоли на оболочки нерва.
Рентгенологически диагноз может быть установлен только в том случае, если имеется обызвествление опухоли. Затруднительна при этом диференциальная диагностика с глиомой зрительного нерва. По мнению Кушинга, при менингиоме зрительного нерва канал не расширяется, в то время как при глиоме, когда опухоль проникла в канал, можно всегда обнаружить па рентгенограмме равномерное его расширение. Нам, однако, пришлось наблюдать один случай, где в равномерно расширенном канале отчетливо был виден утолщенный и обызвествленный зрительный нерв.
Этот случай не был проверен на операционном столе, вследствие чего мы затрудняемся сделать заключение о характере опухоли. Рентгенологическая картина все же позволяет высказать предположение о наличии в данном случае псаммомы зрительного нерва.
Менингиома большого и малого крыла основной (клиновидной) кости
Менингиомы, развивающиеся из оболочек области малого и большого крыла основной кости, имеют особенно большое значение с офталмологической точки зрения. Глазные симптомы могут быть в течение долгого времени единственным проявлением заболевания. Это и заставляет больных в первую очередь обращаться к глазному врачу. К сожалению, этот вопрос в нашей офталмологической литературе почти совершенно не освещен, чем и объясняется, что диагноз глазным врачом редко устанавливается правильно.
Одним из наиболее характерных симптомов, наблюдаемых при менингиомах этой области, является экзофталм. Выпячиванне глазного яблока развивается очень медленно, обычно прямо вперед, иногда отмечается и смещение книзу. Движения глазного яблока в течение долгого времени не ограничены, но в дальнейшем может наступить паралич глазодвигательного нерва или, когда в процесс вовлекается верхняя глазничная щель, — полная офталмоплегия. При этом нередко наблюдаются и тригемииальные расстройства.
Наличие экзофталма и является причиной того, что врачи часто ставят в таких случаях диагноз опухоли глазницы. Описаны случаи экзентерации орбиты в результате такого неправильного диагноза.
Если в процесс вовлекается канал зрительного нерва, то постепенно развивается атрофия зрительного нерва, заканчивающаяся, в конце концов, слепотой.
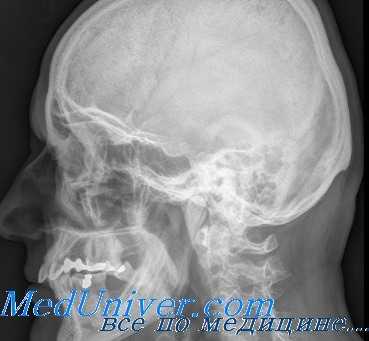
Кроме экзофталма и наступающей позже атрофии зрительного нерва, в некоторых случаях наблюдается и отек век, особенно выраженный утром после сна.
При направлении роста опухоли вперед развивается иногда характерный синдром: атрофия зрительного нерва с центральной скотомой па стороне поражения и застойный сосок на другой стороне. Этот синдром развивается постепенно. Вначале появляется центральная скотома. Появление скотомы объясняется тем, что зрительный нерв на стороне расположения опухоли сдавливается, в результате чего в первую очередь страдает наиболее чувствительный папилло-макулярный пучок; в дальнейшем развивается уже атрофия зрительного нерва.
Наличие центральной скотомы и отсутствие изменений на дне глаза заставляют многих врачей часто ставить при этом диагноз ретробульбарного неврита. При увеличении размеров опухоли может наступить повышение внутричерепного давления и развитие застойного соска па другой стороне.
Многие полагают, что этот синдром встречается главным образом при менингиоме обонятельной ямки. В действительности же он чаще наблюдается при менипгиомах области сфеиоидального гребня.
Менингиома крыльев основной (клиновидной) кости наблюдается преимущественно у женщин в возрасте 40—50 лет, причем левая сторона поражается чаще, чем правая. При менингиоме этой области часто развивается гиперостоз крыльев основной кости. Значительно реже отмечается истончение и разрушение их. В этом случае опухоль часто прорастает в глазницу.
Степень вовлечения большого и малого крыла основной кости и распространенность процесса можно определить на сагиттальном и боковом снимке черепа. В таких случаях необходимо всегда производить исследование и канала зрительного нерва, хотя и не всегда причиной атрофии зрительного нерва является сужение канала вследствие гиперостоза его стенок. Нам пришлось наблюдать случай с суженным каналом, при котором как глазное дно, так и острота зрения в течение долгого времени оставались нормальными. В дальнейшем наступила атрофия зрительного нерва и полная слепота.
Нужно полагать, что в таких случаях поражается внутричерепной отрезок зрительного нерва в результате сдавливания его близлежащей опухолью, вследствие чего развивается постепенно картина нисходящей атрофии.
При наличии гиперостоза крыльев основной кости часто возникают значительные трудности при диференциальной диагностике с так называемым идиопатическим гиперостозом. Для менингиомы более характерна некоторая крапчатость рисунка гиперостотической кости, но встречаются случаи, когда гипер-остоз при менингиоме имеет плотность слоновой кости и совершенно не отличается от идиопатического гиперостоза. При этом необходимо обращать внимание на границы утолщенной кости.
При идиопатическом гиперостозе границы крыльев основной кости более резко очерчены, чем при менингиоме. При менингиоме кость кажется как бы вздутой. Далее, при менингиоме крыльев основной кости чаще наблюдается расширение вен диплоэ и сфено-париетального синуса. Обусловлено это, вероятно, тем, что опухоль сдавливает кавернозный синус.
Диференциалыю-диагностическим признаком до известной степени может служить и тот факт, что при идиопатическом гиперостозе, несмотря даже на значительное выпячивание глазного яблока, движения его полностью сохранены. Это нам приходилось наблюдать даже при значительном сужении верхней глазничной щели. Объясняется это, очевидно, тем, что при идиопатическом гиперостозе щель очень медленно суживается, вследствие чего проходящие через нее нервы как бы приспосабливаются к новым условиям. Наблюдаемые же при менингиоме параличи тех или других мышц обусловлены воздействием опухоли на нервы, расположенные на основании черепа.
При менингиоме большого крыла у больных часто наблюдается выпячивание височной кости, чего не отмечается при идиопатическом гиперостозе.
Известное значение имеют и другие симптомы, наблюдаемые при менингиоме крыльев основной кости. К таковым относится нарушение психики, обусловленное проникновением опухоли под височную и лобную долю мозга. В последнем случае, когда опухоль поражает обонятельный нерв, наблюдается и односторонняя аносмия. К. Г. Тэриан наблюдал в ряде случаев и эпилептические припадки.
Несмотря все же на наличие ряда признаков, отличающих менингиому крыльев основной кости от идиопатического гиперостоза, диференциальный диагноз далеко не всегда возможен. Нам пришлось наблюдать два случая, когда на основании клинико-рентгенологической картины был поставлен диагноз менингиомы, а во время операции был обнаружен идиопатический гиперостоз при отсутствии какой-либо опухоли. В сомнительных случаях следует также производить исследование спинномозговой жидкости, в которой при менингиомах, по данным К. Г. Тэриана, в 78% наблюдается гиперальбуминоз.
Менингиома обонятельной ямки, бугорка турецкого седла
Менингиома: клиника и диагностика по рентгенограмме
Эта группа опухолей по своему воздействию на функции органа зрения может быть поставлена на второе место после опухолей области турецкого седла. До настоящего времени еще не решен вопрос о месте происхождения этих опухолей. По мнению одних авторов, они берут начало из покровных клеток поверхности твердой мозговой оболочки, обращенной к мозгу, или из эндотелия ее сосудов. Другие же полагают, что они происходят из паутинной оболочки.
Обычно менингиомы развиваются в местах прикрепления твердой мозговой оболочки к паутинной, у ее складок и в местах скопления арахноидальных клеток.
С офталмологической точки зрения нас больше всего интересуют менингиомы, исходящие из оболочек основания черепа, так как довольно часто первые симптомы этих опухолей проявляются со стороны органа зрения. В течение долгого времени эти симптомы могут быть единственными, указывающими на наличие внутричерепной опухоли.
Развиваются менингиомы обычно у людей среднего возраста, причем чаще у женщин, чем у мужчин.
Менингиомы растут медленно, не прорастают в окружающую мозговую ткань, а только отдавливают ее, в результате чего может наступить атрофия. Раздвигая мозговую ткань, опухоль может проникнуть глубоко в мозговые извилины. В зависимости от своего местоположения она достигает иногда больших размеров, не вызывая при этом каких-либо значительных мозговых симптомов.
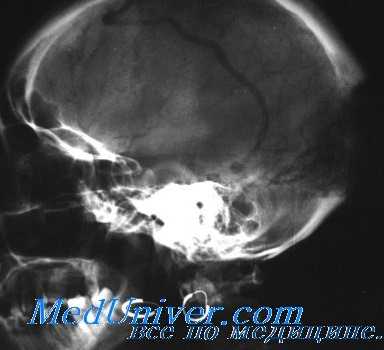
Располагаясь вблизи костей черепа, менингиомы могут вызывать изменения двоякого рода: узуры и разрушения или явления гиперостоза. Чем обусловлено развитие в кости того или другого процесса, еще пока не установлено. Большинство авторов считает, что гиперостоз является результатом реакции кости па проникновение в нее опухоли через гаверсовы каналы. Иногда наблюдаются одновременно разрушение кости и явления гиперостоза.
Благодаря этим изменениям в кости удается довольно часто с помощью рентгенологического исследования поставить диагноз менингиомы. Особое диагностическое значение имеет гиперостоз. Значительно труднее проводить дифе-ренциальпую диагностику с другими внутричерепными опухолями, когда менингиома вызывает узуру или разрушение кости. Когда опухоль проникает в кости свода черепа, то, наряду с гиперостозом, часто обнаруживают на рентгенограмме своеобразные новообразованные костные выступы, имеющие форму тонких игл (spiculae), которые расположены правильными рядами, перпендикулярно к поверхности кости.
Часто удается обнаружить на рентгенограмме большое количество сосудов вокруг конвекситальной менингиомы.
М. Б. Копылов и другие авторы отмечают, что сосуды эти имеют конвергентное направление к опухоли; клубок сосудов напоминает собой голову медузы. Нам приходилось наблюдать значительное расширение вен диплоэ и при базальных менингиомах.
Сравнительно редко наблюдается обызвествление менингиомы и ее капсулы (псаммомы).
В костях черепа при значительной величине менингиомы или когда она закрывает коммуникационные пути, отмечаются характерные для повышенного внутричерепного давления изменения в виде пальцевых вдавлений и изменений турецкого седла вторичного характера. При офталмоскопии в таких случаях обычно обнаруживают картину застойных сосков.
Менингиома обонятельной ямки занимает по частоте второе место после менингиом крыльев основной кости. В зависимости от местоположения опухоли развиваются те или другие симптомы. Менингиома обонятельной ямки может достигнуть иногда больших размеров. При своем развитии опухоль нередко переходит через среднюю линию на другую сторону.
Одним из наиболее частых признаков менингиомы обонятельной ямки является аносмия, которая вначале может быть односторонней и мало привлекает к себе внимание больных, вследствие чего врач легко может ее просмотреть.
В результате давления опухоли на крышу глазницы может развиться односторонний экзофталм со смещением глаза книзу. Изменения со стороны зрительного нерва наступают только тогда, когда опухоль при своем росте распространяется далеко кзади или когда она уже с самого начала развивается в заднем отделе обонятельной ямки. Заболевание зрительного нерва обычно протекает по типу ретробульбарного неврита с наличием центральной скотомы. Если отмечается развитие картины ретробульбарпого неврита сначала на одном, а затем и на другом глазу, всегда нужно подумать о наличии менингиомы обонятельной ямки.
При симметричном росте опухоли кзади может сдавливаться и хиазма, что приводит к битемиоральиой гемиапопсии, хотя в большинстве случаев она все же развивается асимметрично.
При билатеральном распространении опухоли сравнительно чаще, чем при других менингиомах основания черепа, отмечается развитие застойных сосков.
Диагноз менингиомы обонятельной ямки не всегда может быть установлен. Только в тех случаях, когда имеется гиперостоз подлежащей кости или отложение извести в самой опухоли, диагноз не представляет особых затруднений. При изучении рентгенограмм необходимо обратить сугубое внимание на состояние дна передней черепной ямки, которое может быть отдавлено опухолью книзу.
Менингиома бугорка турецкого седла развивается из твердой мозговой оболочки, покрывающей область бугорка седла. Менингиома в этой области представляет особый интерес для офталмолога, так как при этом в течение длительного времени могут наблюдаться исключительно глазные симптомы.
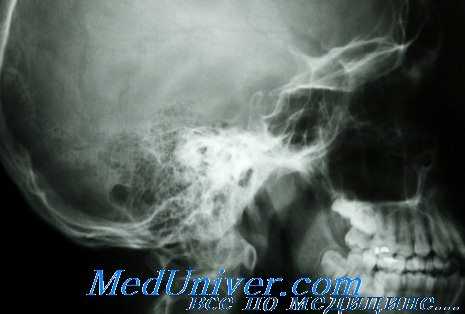
В первый период развития опухоли какие-либо симптомы вообще могут отсутствовать. Затем опухоль при своем росте начинает отдавливать хиазму кверху и кзади, в результате чего появляются первые симптомы в виде нарушения поля зрения. Начинает развиваться битемпоральная гемианопсия. Выпадение поля зрения почти всегда более выражено па одной стороне, прежде всего при этом начинается выпадение поля зрения на цвета. Развивающаяся нисходящая атрофия зрительных нервов также выражена в большинстве случаев на одной стороне.
При дальнейшем росте опухоли могут появиться гипофизарные симптомы, гипоталамические явления, поражение глазодвигательного нерва и, наконец, повышение внутричерепного давления.
При установлении диагноза менингиомы бугорка турецкого седла приходится преодолевать значительные трудности. Обусловлено это тем, что ряд разнообразных процессов, разыгрывающихся в этой области, дает почти сходную клиническую картину. В то же время рентгенологическое исследование также сравнительно мало добавляет характерного для менингиомы бугорка седла. В первый период развития опухоли турецкое седло совершенно не изменено. В дальнейшем в результате давления опухоли может наступить атрофия бугорка седла и истончение или полное исчезновение передних клиновидных отростков.
Очень редко удается обнаружить очаги обызвествления в опухоли. Нам пришлось наблюдать только один случай, когда у больной над бугорком седла была видна довольно интенсивная тень обызвествленной опухоли. Этот случай представляет собой большой интерес. Больная в течение долгого времени находилась под наблюдением авторитетных окулистов, которые применяли самое разнообразное лечение по поводу имевшейся у больной атрофии зрительных нервов. Только после первого рентгенологического исследования, которое было произведено спустя продолжительное время после начала заболевания, удалось выяснить причину атрофии зрительных нервов. Во время операции у больной была обнаружена менингиома бугорка турецкого седла.
Отсутствие рентгенологических признаков может до известной степени быть использовано и для диференциалыюй диагностики. Когда у больного среднего возраста развивается картина хиазмального синдрома, т. е. первичная атрофия зрительных нервов, битемпоральная гемианопсия, особенно асимметричная, следует всегда думать о менингиоме бугорка турецкого седла. Правда, хиазмальный синдром также может наблюдаться как при интраселлярной, так и при супраселлярной опухоли, но в этих случаях все же через тот или иной промежуток времени наступают характерные изменения турецкого седла, на которых мы уже достаточно подробно останавливались выше.
При наличии очагов обызвествления над турецким седлом необходимо исключить краниофарингиому, которая, как уже указывалось, в громадном большинстве случаев встречается в детском возрасте и часто сопровождается адипозо-генитальной дистрофией.
Трудности могут возникнуть и при диференциальной диагностике с оптохиазматическим арахноидитом. Более быстрое развитие симптомов говорит в пользу арахноидита.
Менингиомы, расположенные в других отделах мозга, обычно не дают глазных симптомов, вследствие чего мы и не будем на них останавливаться. При значительной их величине в результате повышения внутричерепного давления может наблюдаться картина застойных сосков.
Менингиома
Менингиома в большинстве случаев представляет собой доброкачественную опухоль, развивающуюся из клеток арахноэндотелия (твердой мозговой оболочки или реже сплетений сосудов). Симптомами новообразования являются головные боли, нарушение сознания, памяти; мышечная слабость; эпилептические приступы; нарушение работы анализаторов (слухового, зрительного, обонятельного). Диагноз ставится на основании неврологического обследования, МРТ или КТ головного мозга, ПЭТ. Лечение менингиомы хирургическое, с вовлечением лучевой или стереотаксической радиохирургии.
Общие сведения
Менингиома представляет собой опухоль, чаще всего доброкачественной природы, произрастающую из арахноэндотелия мозговых оболочек. Обычно опухоль локализуется на поверхности мозга (реже на конвекситальной поверхности либо на основании черепа, редко в желудочках, или в костной ткани). Как и для многих других доброкачественных опухолей, для менингиом характерен медленный рост. Довольно часто не дает о себе знать, вплоть до значительного увеличения новообразования; иногда бывает случайной находкой при компьютерной или магнитно-резонансной томографии.
Причины развития менингиомы
Выявлен генетический дефект в 22 хромосоме, ответственный за развитие опухоли. Он находится недалеко от гена нейрофиброматоза (НФ2), с чем и связывают повышенный риск развития менингиомы у пациентов с НФ2. Отмечена связь развития опухоли с гормональным фоном у женщин, которая и обуславливает большую заболеваемость женского пола менингиомой. Выявлена закономерная связь между развитием рака молочной железы и опухоли мозговых оболочек. Кроме того, менингиома склонна увеличиваться в размерах при беременности.
Также провоцирующими факторами развития опухоли могут быть: черепно-мозговая травма, радиоактивное облучение (любое ионизирующее, рентгенологическое излучение), всевозможные яды. Тип роста опухоли чаще всего экспансивный, то есть менингиома растет единым узлом, раздвигая окружающие ткани. Возможен и мультицентрический рост опухоли из двух и более очагов.
Макроскопически менингиома представляет собой новообразование округлой формы (или реже подковообразной), чаще всего спаянное с твердой мозговой оболочкой. Размер опухоли может составлять от нескольких миллиметров до 15 см и более. Опухоль плотной консистенции, чаще всего имеет капсулу. Цвет на разрезе может варьировать от серых оттенков до желтых с серым. Образование кистозных выростов не характерно.
Классификация менингиомы
По степени злокачественности выделяют три основных типа менингиом. К первому из них относятся типичные опухоли, разделяющиеся на 9 гистологических вариантов. Больше половины из них представлены менинготелиальными опухолями; около четверти составляют менингиомы смешанного типа и чуть более 10% фиброзные новообразования; остальные гистологические формы встречаются крайне редко.
Ко второй степени злокачественности следует отнести атипические опухоли, которые обладают высокой митотической активностью роста. Такие опухоли обладают способностью к инвазивному росту и могут прорастать в вещество головного мозга. Атипичные формы склонны к рецидивированию. И наконец, к третьему типу относят самые злокачественные или анапластические менингиомы (менингосаркомы). Они отличаются не только способностью проникать в вещество мозга, но и возможностью метастазировать в отдаленные органы и часто рецидивировать.
Симптомы менингиомы
Заболевание может протекать бессимптомно и никак не влиять на общее состояние пациента, вплоть до приобретения опухолью значительных размеров. Симптомы менингиомы зависят от той анатомической области головного мозга, к которой она примыкает (область больших полушарий, пирамиды височной кости, парасагиттальный синус, тенториум, мостомозжечковый угол и пр.). Общемозговыми клиническими проявлениями опухоли могут быть: головные боли; тошнота, рвота; эпилептические припадки; нарушения сознания; мышечная слабость, нарушения координации; зрительные нарушения; проблемы со слухом и обонянием.
Очаговая симптоматика зависит от расположения менингиомы. При расположении опухоли на поверхности полушарий может проявляться судорожный синдром. В ряде случаев при такой локализации менингиомы имеется пальпируемый гиперостоз костей черепного свода.
При поражении парасагиттального синуса лобной доли, возникают нарушения, связанные с мыслительной деятельностью и памятью. Если поражается ее средняя часть, то возникает слабость мышц, судороги и онемение в противоположной опухолевому очагу нижней конечности. Продолжающийся опухолевый рост приводит к возникновению гемипареза. Для менингиомы основания лобной доли характерны расстройства обоняния - гипо- и аносмия.
При развитии опухоли в задней черепной ямке могут возникать проблемы слухового восприятия (тугоухость), нарушения координации движений и походки. При расположении в области турецкого седла возникают нарушения со стороны зрительного анализатора, вплоть по полной потери зрительного восприятия.
Диагностика менингиомы
Диагностика опухоли представляет собой трудность, в связи с тем, что долгие годы менингиома может никак себя клинически не проявлять в виду ее медленного роста. Часто пациентам с неспецифическими проявлениями приписываются возрастные признаки старения, поэтому ошибочный диагноз дисциркуляторной энцефалопатии у больных с менингиомой не является редкостью.
При появлении первых клинических симптомов назначается полное неврологическое обследование и офтальмологическая консультация, в ходе которой офтальмолог исследует остроту зрения, определяет размеры полей зрения и проводит офтальмоскопию. Нарушения слуха являются показанием к консультации отоларинголога с проведением пороговой аудиометрии и отоскопии.
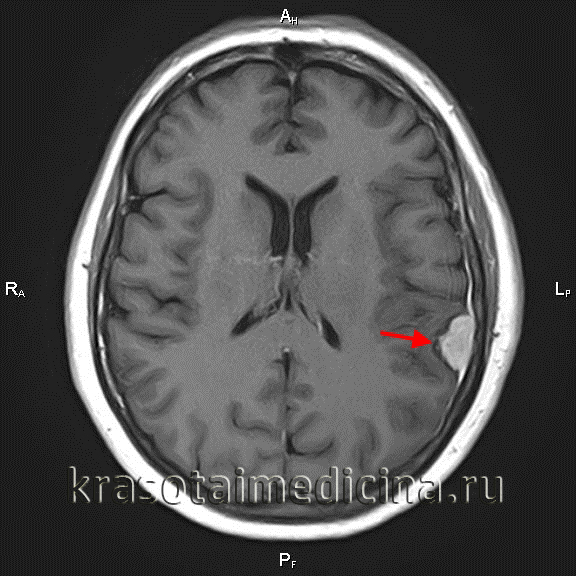
Обязательным в диагностике менингиомы является назначение томографических методов исследования. МРТ головного мозга позволяет определить наличие объемного образования, спаянность опухоли с твердой мозговой оболочкой, помогает визуализировать состояние окружающих тканей. При МРТ в Т1 режиме сигнал от опухоли схож с сигналом от мозга, в режиме Т2 выявляется гиперинтенсивный сигнал, а также отек мозга. МРТ может применяться во время операции для контроля удаления всей опухоли и для того, чтобы получить материал для гистологического исследования. МР спектроскопия применяется для определения химического профиля опухоли.
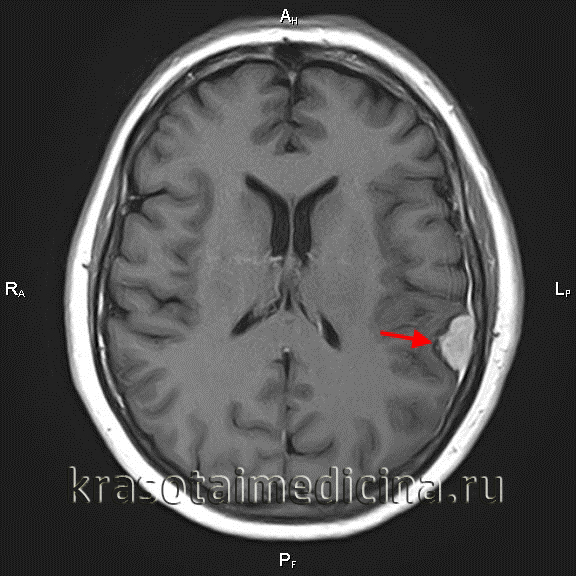
МРТ головного мозга (С+). Объемное образование в теменной области слева, широким основанием прилежащее к мягкой оболочке
КТ головного мозга позволяет выявить опухоль, но в основном применяется для определения задействования костной ткани и опухолевых кальцинатов. Позитронно-эмиссионная томография (ПЭТ головного мозга) применяется с целью определения рецидивирования менингиомы. Окончательный диагноз выставляется неврологом или нейрохирургом, исходя из результатов гистологического исследования биоптата, которое определяет морфологический тип опухоли.
Лечение менингиомы
Доброкачественные или типичные формы менингиом подвергаются хирургическому удалению. С этой целью вскрывается черепная коробка и производится полное или частичное удаление менингиомы, ее капсулы, волокон, пораженной костной ткани и примыкающей к опухоли твердой мозговой оболочки. Возможна одномоментная пластика образовавшегося дефекта собственными тканями или искусственными трансплантатами. В предоперационном периоде иногда прибегают к предварительной эмболизации менингиомы.
При атипичных или злокачественных опухолях с инфильтративным типом роста не всегда бывает возможным удалить опухоль полностью. В таких ситуациях удаляют основную часть новообразования, а за остальной наблюдают в динамике посредством неврологического обследования и данных МРТ. Наблюдение также показано для пациентов с отсутствием симптоматики; у пожилых пациентов с медленным ростом опухолевой ткани; в случаях, когда хирургическое лечение грозит осложнениями или не выполнимо, в виду анатомического расположения менингиомы.
При атипичном и злокачественном типе менингиомы применяется лучевая терапия или ее усовершенствованная разновидность − стереотаксическая радиохирургия. Последняя представлена в виде гамма-ножа, системы Новалис, кибер-ножа. Радиохирургические методики воздействия позволяют ликвидировать опухолевые клетки головного мозга, уменьшить размеры новообразования, и при этом не страдают окружающие опухоль ткани и структуры. Радиохирургические методики не требуют анестезии, не вызывают боли и не имеют послеоперационного периода. Больной обычно сразу может отправляться домой. Подобные методики не применяются при внушительных размерах менингиомы. Химиотерапия не показана, так как большинство опухолей твердой мозговой оболочки имеют доброкачественное течение, но в этой области ведутся клинические разработки.
Консервативная медикаментозная терапия направлена на уменьшение отека мозга и имеющихся воспалительных явлений (если они имеют место быть). С этой целью назначаются глюкокортикостероиды. Симптоматическое лечение включает в себя назначение антиконвульсантов (при судорогах); при повышенном внутричерепном давлении возможно проведение оперативных вмешательств, направленных на восстановление циркуляции цереброспинальной жидкости.
Прогноз
Прогноз типичной менингиомы при своевременном выявлении и хирургической ликвидации вполне благоприятный. Такие больные имеют показатель 5-летней выживаемость равный 70-90%. Остальные же типы менингиом склонны к рецидивированию и даже после успешного удаления опухоли могут приводить к летальному исходу. Процент 5-летней выживаемости пациентов с атипичными и злокачественными менингиомами составляет около 30%. Неблагоприятный прогноз наблюдается и при множественных менингиомах, составляющих около 2 % от всех случаев развития данной опухоли.
На прогноз также оказывают влияние сопутствующие заболевания (сахарный диабет, атеросклероз, ИБС - ишемические поражения коронарных сосудов и пр.), возраст пациента (чем моложе больной, тем лучше прогноз); показатели опухоли – расположение, размеры, кровоснабжение, вовлечение соседних структур головного мозга, наличие предыдущих операций на мозге или данных о проведении лучевой терапии в прошлом.
Спинальная менингиома
Спинальная менингиома — это неоплазия позвоночного канала, берущая своё начало в спинномозговых оболочках. Клинически проявляется прогрессирующим корешковым синдромом с переходом в симптоматику половинного и полного поражения поперечника спинного мозга на уровне расположения опухоли. Диагностируется спинальная менингиома по данным неврологического статуса, МРТ позвоночника, гистологического анализа интраоперационно полученного материала. Лечение нейрохирургическое: рекомендовано радикальное удаление, по показаниям возможна стереотаксическая операция. При злокачественном характере менингиома требует дополнительной пред- и/или постоперационной лучевой терапии.
МКБ-10
Спинальная менингиома встречается намного реже аналогичных новообразований головного мозга и занимает 1,2% общего числа менингиом. В структуре первичных опухолей спинного мозга на долю менингиом приходится 15-30%. В большинстве случаев спинальная менингиома является интрадуральной экстрамедуллярной опухолью. По данным клинических наблюдений, специалистами в сфере неврологии и нейрохирургии описаны отдельные экстрадуральные, экстраинтрадуральные менингиомы. В 99% случаев менингиома спинальной локализации представляет собой доброкачественное новообразование. Наиболее частая локализация опухоли (70% случаев) — грудной отдел позвоночника, типично вентролатеральное расположение неоплазии по отношению к длиннику спинного мозга. Больше половины случаев заболевания приходится на пациентов старше 60-летнего возраста. Женщины заболевают в 6-10 раз чаще мужчин.
Причины
Этиофакторы возникновения неоплазии полностью не изучены. Информация о них носит предположительный характер. Наиболее вероятным является мультифакторный механизм развития заболевания. Известные этиологические предпосылки можно разделить на 3 основные группы:
- Экзогенные. Предполагают вредоносное воздействие различных неблагоприятных факторов внешней среды: ионизирующего излучения, потребляемых с пищей нитратов, канцерогенов, содержащихся в пищевых продуктах, вдыхаемом воздухе. Указанные влияния обуславливают «поломки» в генетическом аппарате клетки, приводящие к изменению её свойств.
- Эндогенные. Определённую роль играет снижение противоопухолевой защиты организма, что частично объясняет преимущественно пожилой возраст больных. Дисфункция противоопухолевого механизма, в норме уничтожающего мутировавшие клетки, обуславливает размножение атипичных клеточных элементов мозговой оболочки.
- Наследственные. Повышенный риск возникновения менингиом у пациентов, страдающих нейрофиброматозом, свидетельствует о генетической детерминированности патологии. Локализацию генетического дефекта предполагают в 22-й хромосоме.
Патогенез
Воздействие выше указанных этиофакторов приводит к изменению основных свойств отдельных клеток мягкой мозговой оболочки спинного мозга. Не уничтоженные противоопухолевой защитой изменённые (атипичные) клетки начинают усиленно делиться, формируясь в неоплазию. Опухолевые клетки имеют более низкую дифференцировку, чем нормальные. В подавляющем большинстве случаев менингиома носит доброкачественный характер. Редко она состоит из крайне низкодифференцированных клеточных структур, обуславливающих злокачественные свойства опухоли.
Морфологически спинальная менингиома представляет собой плотный узел, чаще имеет капсулу. Типичен экстрамедуллярный экспансивный рост новообразования, раздвигающий прилежащие ткани. Первичная клиническая симптоматика обусловлена сдавлением спинномозговых корешков. Спинной мозг поражается вследствие ишемии при компрессии опухолью питающих его сосудов и в результате непосредственного сдавления растущей неоплазией. Компрессия проводящих путей обуславливает появление неврологического дефицита ниже уровня локализации опухоли.
Классификация
По локализации спинальная менингиома бывает шейная, грудная, пояснично-крестцовая. Выделяют неоплазии с экспансивным ростом и с мультицентрическим развитием из нескольких опухолевых очагов. По гистологической структуре менингиома классифицируется на фибробластическую, менинготелиоматозную, псаммоматозную, смешанную, светлоклеточную, папиллярную, хориоидную, рабдоидную. В клинической практике наибольшее распространение получила классификация, учитывающая характер роста, степень злокачественности и прогноз. В соответствии с указанными критериями выделяют 3 основных варианта спинальных менингиом:
- I тип. Медленно растущие доброкачественные неоплазии. Дают наименьшее число рецидивов после нейрохирургического удаления. Имеют наиболее благоприятный прогноз. К данной группе относится 94,5% менингиом спинального расположения.
- II тип. Атипичные опухоли, отличающиеся быстрым ростом, большой вероятностью рецидива. В связи с характером роста получили название «агрессивные». Прогностически менее благоприятны, чем неоплазии предыдущей группы. Наблюдаются в 4,7% клинических случаев.
- III тип. Злокачественные менингиомы с агрессивным инвазивным ростом, рецидивированием. Способны образовывать метастазы. Имеют неблагоприятный прогноз, составляют 1%.
Симптомы спинальной менингиомы
Характерно длительное субклиническое течение, обусловленное малыми размерами и медленным увеличением неоплазии. Клинически заболевание дебютирует симптоматикой классического корешкового синдрома. Сперва появляются симптомы раздражения спинномозгового корешка (интенсивная иррадиирующая боль, парестезии). В последующем интенсивность болевого синдрома падает, появляется и нарастает неврологический дефицит (снижение чувствительности, мышечная слабость, гипорефлексия), связанный с выпадением функции сдавленного опухолью корешка. Указанные клинические проявления локализуются в зоне иннервации поражённого корешка.
Спинальная неоплазия грудного отдела способна давать симптоматику, имитирующую поражение соматических органов. При локализации опухоли на уровне нижних грудных сегментов возникают боли в эпигастрии, напоминающие проявления гастрита, опоясывающие боли, характерные для острого панкреатита. При левостороннем расположении образования возникает кардиалгия, требующая дифференцировки от стенокардии. Корешковая стадия опухоли длится от нескольких месяцев до пяти лет.
По мере роста спинальная менингиома вызывает сдавление спинного мозга, манифестирующее синдромом Броун-Секара. Ниже уровня расположения неоплазии в гомолатеральной половине тела наблюдается центральный парез и выпадение глубокой чувствительности, в контрлатеральной — поверхностная гипестезия. Неврологический дефицит быстро нарастает, приобретает симметричный характер с симптомами полного поражения спинального поперечника. Ниже уровня поражения отмечается грубый центральный парез, выраженная тотальная гипестезия, трофические расстройства; нарушается произвольный контроль функции тазовых органов.
Осложнения
С течением времени компрессия спинного мозга приводит к дегенерации и гибели его нейронов, атрофии нервных волокон проводящих путей. Возникший неврологический дефицит приобретает необратимый характер, даже после удаления опухоли больной остаётся инвалидом. На уровне поражения возникают мышечные атрофии, ниже спастическое повышение мышечного тонуса приводит к развитию контрактур суставов. Трофические расстройства в денервированных тканях сопровождаются понижением защитной функции кожных покровов, что сопровождается их лёгким травмированием и затруднённой регенерацией. Указанные изменения благоприятствуют инфицированию с проникновением инфекционных агентов в кровоток, развитием сепсиса. Нарушения тазовых органов требуют постоянной катетеризации мочевого пузыря, что повышает риск инфицирования с возникновением уретрита, цистита, восходящего пиелонефрита. Наиболее опасным осложнением злокачественных менингиом является метастазирование.
Диагностика
Раннее диагностирование затруднительно, поскольку спинальная менингиома дебютирует симптомами радикулита, типичными для проявлений остеохондроза, а возраст большинства пациентов совпадает с периодом манифестации дегенеративных изменений в позвоночнике. Заподозрить новообразование возможно в случае молодого возраста больного, частого рецидивирования болевого синдрома, появления симптомов «выпадения» (неврологического дефицита), низкой эффективности стандартной терапии радикулита. Основными этапами диагностики выступают:
- Осмотр невролога. В неврологическом статусе в зависимости от стадии и локализации процесса определяются корешковые нарушения чувствительности, центральный моно-, геми-, пара- или тетрапарез, диссоциация Броун-Секара, тотальное выпадение чувствительности и т. п. Результаты осмотра невролога позволяют предположить уровень и распространённость поражения.
- Спинальная МРТ. Является основным методом диагностики неоплазии. МРТ позвоночника помогает определить размер, точное расположение, характер роста образования, степень спинальной компрессии. При наличии противопоказаний к магнитно-резонансным исследованиям проводится КТ-миелография.
- Гистологическое исследование. Осуществляется гистология операционного материала, в сомнительных случаях — интраоперационное исследование. Микроскопический и гистохимический анализ делает возможной точную морфологическую верификацию опухоли, позволяет установить окончательный диагноз.
Спинальная опухоль дифференцируется от радикулита, межпозвоночной грыжи, невриномы спинномозгового корешка, гематомы, миелита, сирингомиелии. При расположении в грудном отделе возникает необходимость в исключении гастродуоденита, острого живота, ишемической болезни сердца. В ходе МРТ менингиома требует дифференциации от прочих экстрамедуллярных спинальных опухолей: нейрофибромы, липомы, гемангиомы, хондромы.
Лечение спинальной менингиомы
Наиболее приемлемым способом лечения выступает радикальное удаление опухолевого образования. Выбор лечебной тактики осуществляется нейрохирургом в соответствии с локализацией, характером и распространённостью процесса, общесоматическим состоянием пациента. Выделяют 3 основные методики лечения:
- Открытая операция. Проводится радикальное удаление менингиомы с применением микрохирургической техники. Доступом к опухоли является ламинэктомия. Для предупреждения рецидива важное значение имеет полное удаление опухолевых тканей. С целью повышения радикальности операции предварительно выполняют эмболизацию питающих менингиому сосудов.
- Стереотаксическая хирургия. Менингиома подвергается дистанционному, точно направленному облучению ионизирующим (гамманож) или рентгеновским (кибернож) излучением. Стереотаксическое удаление — наиболее щадящая методика, не требующая разреза, минимизирующая воздействие на окружающие ткани. Ограничивает её применение высокий процент рецидивирования.
- Противоопухолевая терапия. Лучевая терапия назначается послеоперационно или паллиативно при невозможности полного удаления новообразования, злокачественном процессе. Дозиметрическое планирование проводится радиологом в индивидуальном порядке.
Прогноз и профилактика
Спинальная менингиома имеет преимущественно благоприятный прогноз. После радикального хирургического лечения опухолей I типа риск рецидивирования составляет 15%. Поздняя диагностика и лечение усугубляют неблагополучный прогноз, поскольку приводят к формированию необратимых изменений, инвалидизации пациента. Специфическая профилактика не разработана, общие предупредительные меры сводятся к ограничению неблагоприятных онкогенных воздействий. Вторичная профилактика направлена на ранее выявление рецидивов, включает регулярное наблюдение пациента нейрохирургом, проведение контрольных МРТ.
2. Клиника, диагностика и хирургическое лечение спинальных менингиом: Автореферат диссертации/ Фомичев В.Г. – 2005.
3. Результаты хирургического лечения спинальных менингиом/ Евзиков Г.Ю., Новиков В.А., Смирнов А.Ю., Буров С.А.// Нейрохирургия. – 2000. - №3.
4. Менингиома вентральной локализации на уровне краниовертебрального перехода/ Ступак В.В., Рабинович С.С., Митюков А.Е., Пендюрин И.В., Шабанов С.В.// Хирургия позвоночника. – 2014.
Читайте также:
