Методы обследования острого пиелонефрита
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пиелонефрит: причины появления, симптомы, диагностика и способы лечения.
Определение
Пиелонефрит — неспецифический инфекционно-воспалительный процесс, характеризующийся одновременным или последовательным поражением чашечно-лоханочной системы и паренхимы (основной ткани) почки. Пиелонефрит бывает как односторонним (поражена одна почка) и двусторонним (поражены обе почки).
Причины появления пиелонефрита
Почки имеют два типа тканей: гломерулярную и тубуло-интерстициальную. Первая осуществляет фильтрацию крови и образование мочи, вторая – ее сбор и отток из почек в мочеточники и мочевой пузырь. Пиелонефритом называют воспаление тубуло-интерстициальной ткани, отвечающей за сбор и вывод мочи в мочеточники. Основной причиной возникновения неосложненного заболевания являются бактерии, такие как кишечные палочки, стрептококки, стафилококки, протей и другие. Осложненный пиелонефрит вызывается теми же микроорганизмами, а также синегнойной палочкой и грибами.
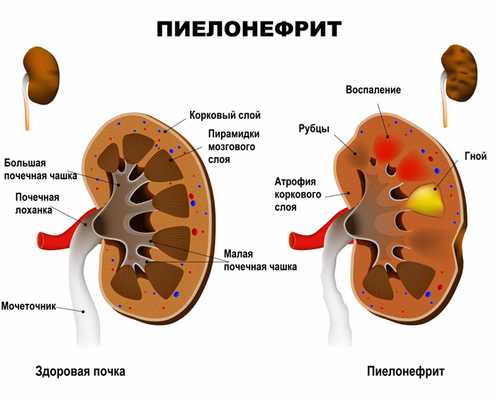
Заболевание может протекать в острой или хронической форме с периодическими обострениями.
Выделяют первичный пиелонефрит, связанный с проникновением и размножением микроорганизмов, и вторичный, вызванный нарушением оттока мочи.
Первичный острый пиелонефрит может манифестировать у практически здоровых людей после переохлаждения или стрессовых ситуаций. Острый обструктивный пиелонефрит обычно обусловлен нарушением оттока мочи, а острый необструктивный – восходящей инфекцией мочевых путей. Хронический пиелонефрит может быть исходом острого пиелонефрита, однако чаще возникает как относительно спокойно протекающий процесс.
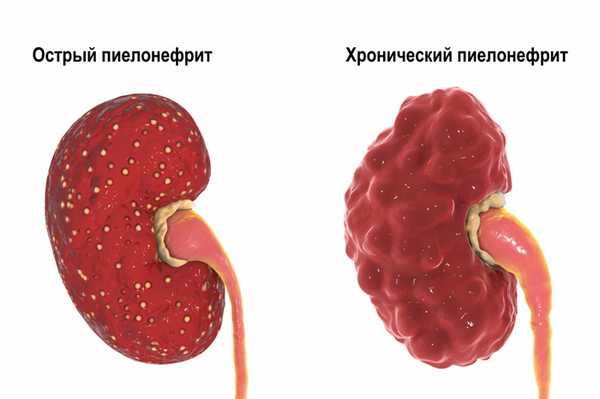
Каждое очередное обострение пиелонефрита сопровождается вовлечением в воспалительный очаговый процесс все новых участков функционирующей почечной паренхимы. В результате вторичного воспаления поверхность почки становится неровной, формируются крупные глубокие сегментарные рубцы, расширяется мочеточник. Чаще процесс локализуется в верхнем сегменте почки.
Болезнь распространена среди всех возрастных групп, встречается как у взрослых, так и у детей. Хронический пиелонефрит является самой распространенной патологией почек, заболеваемость составляет 18 случаев на 1000 человек, острый пиелонефрит — 1 случай на 1000 человек. Чаще заболевание диагностируется у женщин, что обусловлено анатомическим строением уретры – она шире и короче, чем у мужчин.
Женщины, в основном, заболевают до 40 лет, а у мужчин пиелонефрит развивается, как правило, в пожилом возрасте при нарушении уродинамики.
К развитию пиелонефрита предрасполагают следующие факторы:
- некоторые хронические соматические патологии (сахарный диабет, подагра, гиперкортицизм, атеросклероз, воспалительные заболевания органов малого таза и др.);
- бессимптомная бактериурия;
- снижение иммунного статуса организма;
- нарушения работы кишечника;
- аномалии почек и мочевыводящих путей;
- опущение почки (нефроптоз);
- мочекаменная болезнь;
- опухоли предстательной железы, сжимающие уретру;
- гормональный дисбаланс, прием глюкокортикоидов и гормональных контрацептивов;
- беременность, когда увеличенная матка давит на мочеточники, а повышение прогестерона снижает их сократительную способность.
- серозное воспаление;
- гнойное воспаление;
- апостематозный пиелонефрит;
- карбункул почки;
- абсцесс почки.
- активное воспаление;
- латентное воспаление;
- ремиссия или клиническое выздоровление.
В общем анализе мочи возрастает уровень лейкоцитов, что является первым признаком начала острого воспалительного процесса. В анализе крови регистрируются факторы воспаления.
Развернутая клиническая картина острого пиелонефрита:
- повышение температуры тела >38°C (иногда с ознобом);
- болезненность при пальпации в области почки с пораженной стороны (положительный симптом острого пиелонефрита);
- положительный симптом Пастернацкого с пораженной стороны (появление болевых ощущений при легком постукивании в поясничной области).
При хроническом пиелонефрите наблюдается сочетание следующих симптомов, выраженность которых зависит от степени тяжести заболевания:
- Болевой синдром в поясничной области выражен слабо и характерен для фазы активного воспаления. Боль может отдавать в паховую область и на переднюю поверхность бедра. Обычно при первичном пиелонефрите болевой синдром наблюдается с обеих сторон, при вторичном – с одной. Боль не зависит от положения тела. Часто аналогом боли может быть чувство зябкости в поясничной области.
- Интоксикация проявляется анемией, утомляемостью, общей слабостью, снижением работоспособности и познабливанием при сохранении нормальной температуры тела. В вечернее время может быть лихорадка.
- Возникает отечность лица в утренние часы.
- Артериальная гипертензия развивается в среднем у 50-75% больных, чаще отмечается в период обострений.
- Характерны учащенное мочеиспускание и никтурия (выделения большей части суточного объема мочи в ночное время).
- Изменения в общем анализе мочи носят непостоянный характер, выражаются в низком удельном весе мочи при отсутствии обострения, бактериурии и лейкоцитурии в период обострения заболевания.
При обследовании больного хроническим пиелонефритом обращают внимание на болезненность при пальпации в области почки, положительный симптом Пастернацкого с пораженной стороны, наличие полиурии.
Диагностика пиелонефрита
В качестве скринингового теста используют общий анализ мочи и УЗИ органов мочевыделительной системы.
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскоп.
Методы обследования острого пиелонефрита
Лучевая диагностика острого пиелонефрита
а) Определение:
• Острая инфекция паренхимы почки
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Клиновидные исчерченные очаги пониженного контрастирования и увеличение размеров почки при контрастной КТ
• Морфология:
о Пораженные области обычно имеют клиновидную форму; могут быть круглыми или опухолевидными
2. КТ при остром пиелонефрите:
• КТ с контрастированием:
о Локализованный или генерализованный отек
о Одностороннее или двустороннее (реже) поражение
о Клинообразные или закругленные участки скудного/полосатого окрашивания:
- Лучшая визуализация в нефрографическую и экскреторную фазы
- Мелкие очаги пиелонефрита могут быть пропущены на изображениях в кортико-медуллярную фазу
о Иногда опухолевидные; могут искажать нормальный контур почки
о Признаки могут сохраняться после клинического улучшения
о Околопочечные воспалительные изменения:
- Утолщение фасции Герота
- Тяжистое уплотнение околопочечной клетчатки
- Почечный, околопочечный абсцесс
3. МРТ при остром пиелонефрите:
• Т2-ВИ:
о Повышение ИС в пораженных областях почечной паренхимы
о Околопочечные воспалительные изменения
• ДВИ:
о Повышение ИС на изображениях, полученных с высоким фактором диффузии, и снижение ИС на карте измеряемого коэффициента диффузии
• Постконтрастное Т1-ВИ:
о Снижение контрастирования, проявляющееся полосами (подобно изображению при КТ с контрастированием)
4. УЗИ при остром пиелонефрите:
• Исследование в режиме серой шкалы:
о Локализованный или генерализованный отек
о Единственным признаком может быть одностороннее увеличение почки
о Плохая дифференциация в кортико-медуллярную фазу
о Очаговые области повышения или понижения эхогенности
о Более чем в 50% случаев значимые признаки отсутствуют
• Цветовая допплерография:
о Снижение перфузии в области пиелонефрита
• Энергетическая допплерография:
о Снижение перфузии в области пиелонефрита
5. Радионуклидная диагностика:
• Сцинтиграфия почки:
о Tc-99m-DMSA (димеркаптосукциновая кислота)
о Снижение накопления почечных кортикальных агентов в клиновидных участках, указывающих на ворота почки
о Трудно дифференцировать острые патологические очаги от рубцов
о Точечная коллимация, ОФЭКТ (однофотонная эмиссионная компьютерная томография) изображения улучшают диагностическую чувствительность и точность
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с контрастированием или МРТ с контрастированием Гд
• Совет по протоколу:
о «Полосатую» нефрограмму лучше визуализировать на томограммах, полученных во время нефрографической (через 60-100 с после инъекции контраста) или экскреторной (2-3 мин после инъекции) фаз
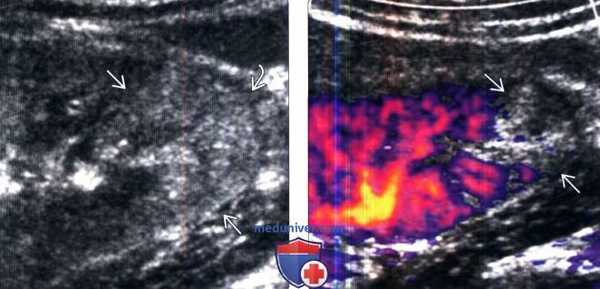
(Слева) УЗИ в режиме серой шкалы, сагиттальная плоскость сканирования: при остром геморрагическом пиелонефрите обнаружены клиновидные области повышенной эхогенности в нижнем полюсе и тонкий ободок прилежащей околопочечной жидкости.
(Справа) Энергетическая допплерография, сагиттальная плоскость сканирования: у данного пациента выявлено отсутствие потока в области пиелонефрита.
в) Дифференциальная диагностика острого пиелонефрита:
1. Инфаркт почки:
• Клиновидная картина отсутствия перфузии
• Симптом кортикального ободка при контрастной КТ (контрастирование из капсулярной артерии):
о Эмболы, васкулит, травма, расслаивающая аневризма аорты, атеросклероз
2. Почечноклеточный рак:
• Контрастируемое объемное образование, выбухающее из контура почки
• Инвазия околопочечного пространства, почечной вены
• Забрюшинная лимфаденопатия
3. Лимфома почки:
• Множественные визуализационные проявления
• Множественные объемные образования почки низкой плотности
• Чаще двусторонние
• Лимфаденопатия
4. Васкулит:
• Узелковый периартериит, системная красная волчанка, склеродермия, наркомания
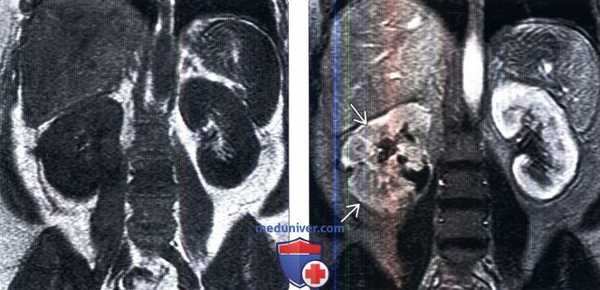
(Слева) МРТ почек, Т1-ВИ, коронарная проекция: аномалии не обнаружены.
(Справа) МРТ, контрастирование Гд, Т1-ВИ, коронарная проекция: у этого пациента выявлено снижение перфузии по всей правой почке из-за тяжелого пиелонефрита.
г) Патология:
1. Общая характеристика:
• Этиология:
о Восходящая инфекция (чаще):
- Факторы риска:
Пузырно-мочеточниковый рефлюкс
Нейрогенный мочевой пузырь
Гипертрофия предстательной железы
- Патогенез:
Escherichia coli (E. coli) (>80%)
Другие: Klebsiella, Proteus mirabilis, Enterococcus faecalis
о Гематогенная инфекция:
- Факторы риска:
Иммуносупрессия, внутривенная наркомания
- Патогенез:
Staphylococcus aureus, Е. coli
• Ассоциированные аномалии:
о Доброкачественная гиперплазия предстательной железы, пузырно-мочеточниковый рефлюкс, обструкция мочевыводящих путей
2. Макроскопические и хирургические признаки:
• Увеличенная почка
• Гнойные абсцессы, визуализируемые на поверхности коркового вещества
3. Микроскопия:
• Тубулоинтерстициальный нефрит
• Нейтрофильный инфильтрат
• Очаговое распределение
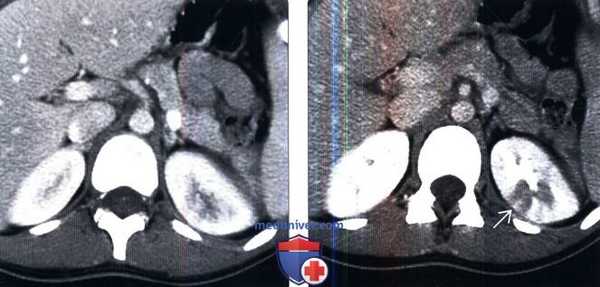
(Слева) КТ с контрастированием, аксиальная проекция, кортико-медуллярная фаза: аномалии левой почки не обнаружены.
(Справа) КТ с контрастированием, аксиальная проекция, экскреторная фаза: у этого пациента выявлено снижение перфузии верхнего полюса левой почки в связи с пиелонефритом.
д) Клинические особенности:
1. Клиническая картина острого пиелонефрита:
• Наиболее частые признаки/симптомы:
о Лихорадка, боли в боку, в реберно-позвоночном углу, тошнота, рвота, дизурия
• Лабораторные исследования:
о Лейкоцитоз
о Иногда положительная гемокультура
о Общий анализ мочи:
- Пиурия
о Бактериальный посев мочи:
- Положительная уринокультура (24%)
- Чаще преобладает Е. Coli
2. Демография:
• Пол:
о М:Ж= 1:5
о Повышенная заболеваемость у женщин до 40 лет и мужчин старше 65 лет
• Эпидемиология:
о Заболеваемость: 250000 случаев/год в США
о Госпитализация: 100000/год
о Высокая заболеваемость при обструкции, двойных почках, других аномалиях
3. Естественное течение и прогноз:
• Прогноз благоприятный при отсутствии осложнений или рецидивирующих инфекций
• Осложнения:
о Абсцесс почки
о Околопочечный абсцесс
о Рубцы почки
о Рекуррентные инфекции
о Терминальная стадия почечной недостаточности
4. Лечение:
• Антибактериальная терапия
е) Диагностическая памятка острого пиелонефрита:
1. Следует учесть:
• Диагноз острого пиелонефрита обычно клинический, основан на сочетании клинических и лабораторных данных
• При атипичных проявлениях, тяжелых случаях, отсутствии эффекта от антибактериальной терапии необходима визуализация
• Дифференцирование пиелонефрита от васкулита или инфаркта почки часто требует клинической корреляции
• Исключение основной врожденной аномалии у детей
2. Советы по интерпретации изображений:
• КТ с контрастированием и МРТ с контрастированием Гд: патологический очаг плохо визуализируется при раннем сканировании (кортико-медуллярная фаза):
о «Полосатую» нефрограмму лучше визуализировать в нефрографическую и/или экскреторную фазы
о Области гипоконтрастирования плохо визуализируются в кортико-медуллярную фазу
а) Терминология:
1. Аббревиатура:
• Острый пиелонефрит (ОП)
2. Определения:
• Инфекционное поражение паренхимы почки
• Не следует путать с пиелитом (воспалением почечной лоханки) или пионефрозом (инфекционное поражение в сочетании с обструкцией чашечно-лоханочной системы)
1. Общая характеристика:
• Важнейшие диагностические критерии:
о Поражение при ОП почти всегда асимметричное:
- Увеличение почки с потерей кортико-медуллярной дифференциации (КМД)
- «Географические области» измененной эхогенности или затухания сигнала в зависимости от режима исследования
- Утолщение уротелия
о Воспалительные изменения околопочечной клетчатки могут быть незначительными, но имеются почти всегда
• Локализация:
о Обычно односторонняя
о Отсутствует преимущественная локализация на боковой поверхности или в области полюса
о Инфекция поражает все корковое вещество, от пазухи до капсулы:
- Возможно вовлечение почечной лоханки и мочеточника
2. УЗИ при остром пиелонефрите:
• Серошкальное ультразвуковое исследование:
о Ультразвуковое исследование-более чувствительный метод выявления причин (обструкция) и осложнений (абсцесс) пиелонефрита, чем самого пиелонефрита
о Во многих случаях пиелонефрита почки выглядят неизмененными
о Асимметричный локальный или диффузный отек
о Изменение эхогенности и потеря кортико-медуллярной дифференциация
о Микроабсцессы или очаги некроза могут развиваться через 1-2 недели после возникновения инфекции
о Околопочечная клетчатка становится более гиперэхогенной вследствие отека и воспалительной инфильтрации
о Иногда визуализируется тонкий, анэхогенный ободок околопочечной жидкости
о Скопления газа в паренхиме (редко) могут указывать на эмфизематозный пиелонефрит:
- Требует экстренного лечения
о Пиелонефрит в сочетании с расширением чашечно-лоханочной системы указывает на пионефроз (гнойное расплавление), требующий экстренного хирургического вмешательства
• Цветовая допплерография:
о Несмотря на воспаление в почке, ее паренхима обычно обеднена сосудами
о Возможно небольшое повышение индекса резистентности дуговых артерий, однако это не является специфическим или чувствительным критерием
о Редкое осложнение-тромбоз почечной вены
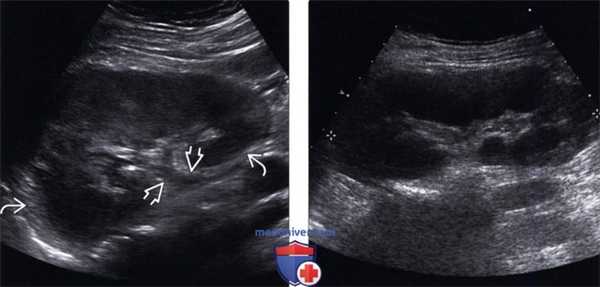
(Левый) На продольном УЗ срезе визуализируется практически полное отсутствие кортико-медуллярной дифференциации в инфицированной отечной почке. Визуализируется утолщение уротелия почечной лоханки и проксимального отдела мочеточника. Повышенная эхогенность воспаленной околопочечной клетчатки.
(Правый) На продольном ультразвуковом срезе визуализируется диффузная гипоэхогенная и отечная почка вследствие пиелонефрита.
3. КТ при остром пиелонефрите:
• Обзорная КТ:
о Можно обнаружить исчерченность околопочечной клетчатки или увеличение размеров почки
о Изменения могут не выявляться
о Важно исключить наличие конкрементов:
- Конкремент может вызвать обструкцию
- Мелкий фрагмент может стать очагом инфекции после литотрипсии
• КТ с контрастированием:
о Диффузное или локальное увеличение почки, иногда с облитерацией почечной пазухи
о Изменения на нефрограмме - классическая исчерченность -лучше всего визуализируется в экскреторную фазу:
- Клиновидные очаги со слабым контрастированием могут имитировать инфаркт
- Исчерченность на нефрограмме возникает вследствие частичной обструкции канальцев лейкоцитами и взвесью
о Утолщение уротелия лоханки или мочеточника
о Исчерченность или отек околопочечной или околомочеточниковой клетчатки
о Ищите асимметричное утолщение почечной фасции
4. Сцинтиграфия при остром пиелонефрите:
• Не используется при остром течении заболевания:
о Сцинтиграфия с DMSA используется для оценки степени склероза коркового вещества; обычно имеется у детей с хроническим рефлюксом
о Сцинтиграфия с 99 Тс-ДТПА или МАГ-3 позволяет оценить функцию почек при хроническом инфекционном процессе
5. Рекомендации по визуализации:
• Важнейшие методы визуализации:
о КТ-наиболее чувствительный метод выявления незначительных изменений паренхимы при остром пиелонефрите; однако высокая лучевая нагрузка и стоимость; выполнение обычно не требуется
о Ультразвуковое исследование используется для исключения обструкции или абсцесса, особенно у детей или при противопоказаниях к воздействию ионизирующего излучения
• Рекомендации по исследованию:
о Начальный метод исследования-УЗИ, затем, при необходимости, для выявления осложнений выполняется КТ
о Обратите внимание на асимметрию между почками в фазу контрастирования и в экстреторную фазу при многофазной КТ или МРТ
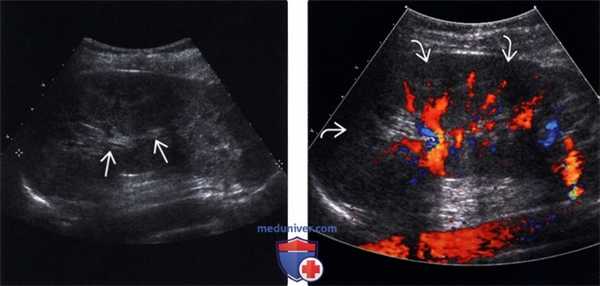
(Левый) На продольном УЗ срезе у пациента с острым пиелонефритом визуализируется увеличенная гипоэхогенная почка со снижением кортико-медуллярной дифференциации. Почечная пазуха уплощена вследствие диффузного отека почки.
(Правый) На продольном УЗ срезе с цветовой допплерографией визуализируется слабый периферический кровоток у того же пациента с острым пиелонефритом и отечной почкой.
1. Острый канальцевый некроз (ОКН):
• Ишемический или токсический
• ОП обычно не сопровождается снижением функции почек, в отличие от ОКН
2. Лимфома:
• Диффузная: увеличение почки и ↑ эхогенности
• Мультифокальная: увеличение почки и гипоэхогенные очаги
• Исключите забрюшинную лимфаденопатию
3. Острый инфаркт почки:
• Глобальный или сегментарный дефект наполнения сосудов при цветовой допплерографии в неизмененной/увеличенной почке
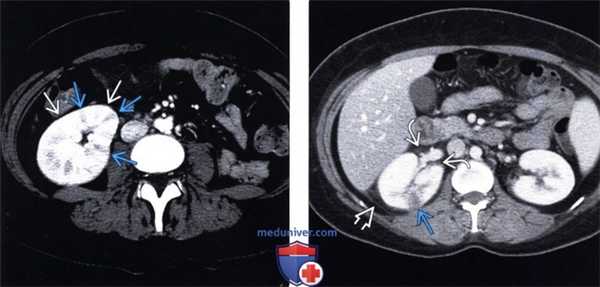
(Левый) На аксиальном КТ срезе с контрастированием визуализируется классическая диффузная «исчерченная нефрограмма» у пациента с острым пиелонефритом. Обратите внимание на чередующиеся пучки повышенного и сниженного контрастирования паренхимы.
(Правый) Очаговый клиновидный дефект контрастирования в правой почке, в сочетании с небольшой исчерченностью околопочечной клетчатки и утолщением заднего отдела почечной фасции у пациента с острым пиелонефритом. Эти признаки позволяют отличить острый пиелонефрит от инфаркта почки.
1. Общая характеристика:
• Этиология:
о Основной возбудитель: Escherichia coli
о Пути распространения инфекции: восходящий (85%) > гематогенный (15%)
о Факторы риска: обструкция, лоханочно-мочеточниковый рефлюкс, сахарный диабет, беременность, ИМПТ нижних отделов
2. Макроскопические и хирургические особенности:
• Абсцессы полюса почки: микроабсцессы на поверхности почки
• Сужение чашечек и увеличение почки
3. Микроскопия:
• Моноцитарная инфильтрация и склероз:
о Скопления нейтрофилов в канальцах могут сливаться и выходить с мочой в виде мочевых цилиндров
• Канальцевый или интерстициальный некроз
1. Проявления острого пиелонефрита:
• Основные симптомы:
о Лихорадка, общая слабость, дизурия, боли в боку и болезненность при пальпации:
- У маленьких детей проявления могут быть неспецифическими: нервозность и плохой аппетит
- У пожилых пациентов могут возникать изменения психики или потеря веса
• Лабораторные показатели:
о Кровь: ↑ СОЭ, ↑ лейкоцитов, гипопротеинемия
о Моча: ↑ лейкоцитов, мочевые цилиндры, протеинурия, положительное бактериологическое исследование
- Помните: отсутствие ИМПТ нижних отделов, особенно у детей, не исключает ОП
2. Демография:
• Возраст:
о Обычно взрослый (встречается и у детей)
• Пол:
о Ж>М
3. Эпидемиология:
о ↑ заболеваемость: М> 65 лет, Ж о Повышенный риск развития ИМПТ верхних отделов у беременных женщин вследствие гормональных изменений, влияющих на перистальтику мочеточников, а также беременной матки, вызывающей компрессию мочеточников
о Повышенный риск ИМПТ верхних и нижних отделов у диабетиков
4. Течение и прогноз:
• Благоприятный:
о Возможные осложнения:
- Образование абсцесса
- Тромбоз почечной вены
- Пионефроз
- Склероз коркового вещества
о Редкие осложнения, чаще встречающиеся у пациентов с сахарным диабетом:
- Папиллярный некроз
- Эмфизематозный пиелонефрит
5. Лечение острого пиелонефрита:
• Острый: антибиотикотерапия
е) Диагностическая памятка. Следует учесть:
• Выполнение фокусированного ультразвукового исследования на предмет конкрементов мочеточника при подозрении на ОП, включая трансвагинальный доступ для исключения конкрементов в дистальном отделе мочеточника:
о Наличие конкрементов требует изменения тактики ведения
• Картина пиелонефрита обычно асимметричная
• Сонографические изменения при остром течении могут быть незначительными
Хронический пиелонефрит - симптомы и лечение
Что такое хронический пиелонефрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лычагина Андрея Сергеевича, уролога со стажем в 17 лет.
Над статьей доктора Лычагина Андрея Сергеевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Хронический пиелонефрит — почечная патология, характеризующаяся длительно протекающим воспалительным процессом в почках. Вызывается воспаление разными видами бактерий, процесс затрагивает как чашечно-лоханочные структуры, так и интерстиций (соединительную ткань) почек. [1] [3]
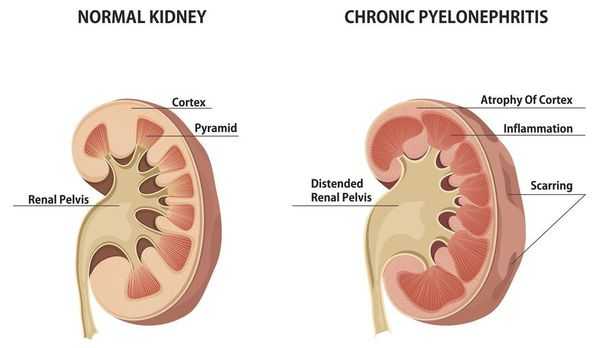
Эпидемиология хронического пиелонефрита такова, что на его долю приходится до 65% всех воспалительных заболеваний мочеполового тракта. Примерно в трети случаев описываемому заболеванию предшествует острый пиелонефрит. Отчетливо отмечено гендерное различие в частоте заболеваемости — преимущественно болеет женский пол (в 3-5 раз чаще). Объясняется этот факт особенностями анатомии женской мочевыделительной системы: короткая уретра, которая облегчает инвазию микроорганизмов в мочевыводящую систему.
Средняя заболеваемость составляет 18 случаев на 1000 населения. [2] [3]
Ведущий этиологический фактор, провоцирующий развитие хронического пиелонефрита — бактериальная флора. Хронический пиелонефрит вызывается как одним видом микроорганизмов, так и микробными ассоциациями, когда при бактериологическом исследовании выделяется сразу несколько видов микроорганизмов. [4] [7] Среди возбудителей выделяют:
- Escherichia coli (высевается у 75-95% пациентов);
- Staphylococcus saprophyticus (определяется в 5-10% случаев);
- Klebsiella pneumoniae
- прочие энтеробактерии (род Enterobacteriaceae);
- Proteus mirabilis;
- грибки;
- стафилококки;
- синегнойная палочка.
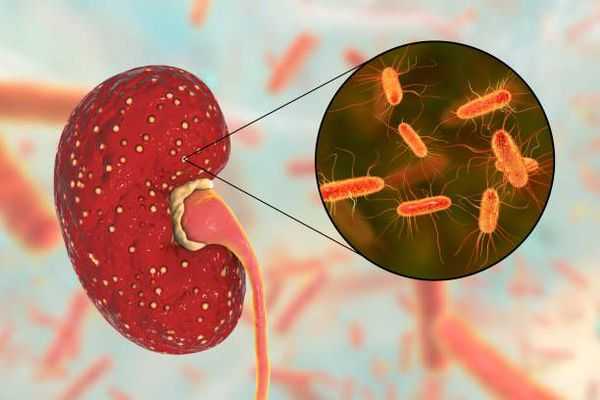
Особую роль в патогенезе хронического пиелонефрита играют так называемые L-формы возбудителей. Они отличаются высокой резистентностью к химиопрепаратам и возникают под действием нерациональной антибиотикотерапии. Именно их активизация в определённых условиях вызывает очередное обострение пиелонефрита. [4] [7]
Хронизации процесса в большинстве случаев предшествует острая атака пиелонефрита. Этому способствуют разнообразные факторы (большинство из них вызывают значимые нарушения уродинамики):
- ;
- переохлаждение; (опущение почки); ;
- стриктуры мочеточников;
- уретрит;
- пузырно-мочеточниковый рефлюкс (обратный заброс мочи из пузыря в мочеточники).
Вялотекущий воспалительный процесс любой другой локализации (тонзиллит, отит, абсцесс, стоматит, гастроэнтерит) способен длительное время поддерживать и провоцировать обострение хронического пиелонефрита. Хронические интоксикации (алкогольная, наркотическая и другие), иммунодефициты, соматические заболевания (сахарный диабет, метаболический синдром) также способствуют формированию хронического пиелонефрита.
У девушек в качестве провоцирующего фактора нередко выступает половая жизнь, а у женщин — беременность и роды.
В детском возрасте развитие данной патологии связано с аномалиями развития мочеполовой системы, например, с уретероцеле.
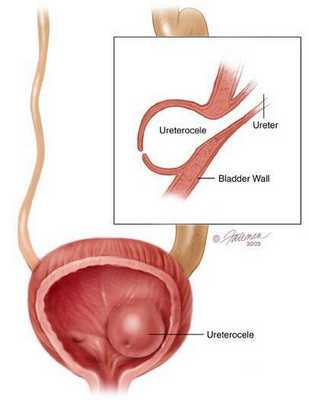
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического пиелонефрита
Клинические проявления пиелонефрита зависят от активности воспалительного процесса.
Для латентной фазы характерна скудная симптоматика. Больных беспокоит незначительное повышение температуры, отмечается повышенная утомляемость, периодические головные боли. Патологические проявления со стороны почек и других органов отсутствуют либо выражены в минимальной форме. Часть пациентов жалуются на полиурию и повышение артериального давления. В анализе мочи выявляется незначительная протеинурия, бактериурия, периодически появляются лейкоциты. [1] [3] [7]
Фаза активного воспаления проявляется следующими симптомами:
- чувство тяжести и боли в пояснице (в области почек) ноющего характера;
- дизурические явления в виде учащённого мочеиспускания;
- анемический синдром;
- стойкая гипертония;
- в анализе мочи определяется большое количество белка, лейкоцитов и бактерий, в тяжёлых случаях возникает гематурия (попадание крови в мочу).
При выраженном повышении артериального давления говорят о гипертоническом варианте хронического пиелонефрита, при этом гипертония носит злокачественный характер и с трудом поддаётся коррекции.
Хроническое поражение почек зачастую сопровождается гипохромной анемией. Это свидетельствует о развитии анемического варианта патологии.
В стадии стойкой ремиссии какие-либо значимые симптомы отсутствуют.
Для более наглядного восприятия симптомы разных фаз хронического пиелонефрита отображены в табличном виде. [4]
Острый пиелонефрит - симптомы и лечение
Что такое острый пиелонефрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Закуцкого Александра Николаевича, уролога со стажем в 16 лет.
Над статьей доктора Закуцкого Александра Николаевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Острый пиелонефрит — это воспалительное заболевание почек бактериальной причины с преимущественным поражением лоханки, чашечек и межуточной ткани паренхимы почек. В Международной классификации болезней отказались от термина «острый пиелонефрит», заменив его на «острый интерстициальный нефрит». [3]
Пиелонефрит следует отличать от гломерулонефрита. Обе формы нефрита характеризуются воспалением паренхимы почек, но при пиелонефрите поражается межуточная ткань, а при гломерулонефрите — клубочки почек. Поэтому пиелонефрит называют «интерстициальным нефритом», от слова «интерстиций» — межуточная ткань, а гломерулонефрит можно назвать «клубочковым нефритом», от слова «гломерула» — почечный клубочек. [2]
Причина пиелонефрита — бактериальная инфекция. Среди возбудителей заболевания лидирует кишечная палочка (Escherichia coli). Реже встречаются другие микробы, такие как протей, энтерококк, синегнойная палочка и стафилококк. [4]
Особую опасность представляют БЛРС+ бактериями. Аббревиатура «БЛРС» расшифровывается как «бета-лактамазы расширенного спектра действия». БЛРС — это группа бактериальных ферментов, которые позволяют бактериям игнорировать антибиотики. Благодаря БЛРС бактерии расщепляют и нейтрализуют несколько групп антибактериальных препаратов, включая пенициллины и цефалоспорины. Продуцировать подобные ферменты могут далеко не все микробы, довольно часто эта способность наблюдалась у кишечной палочки и клебсиеллы пневмонии. Современные микробиологические лаборатории всегда отмечают подобные микробы либо русской аббревиатурой БЛРС+, либо английским аналогом ESBL+. Согласно европейским данным, БЛРС, продуцируемые кишечной палочкой, встречаются в 10% случаев, а клебсиелла пневмонии продуцирует БЛРС в 20% случаев. Таким образом, проблема БЛРС+ бактерий имеет важное клиническое значение. [8]
Острый пиелонефрит может возникнуть в любом возрасте и у любого пола. Чаще всего заболевание возникает у женщин активного репродуктивного возраста, что объясняется особенностями строения женской мочеполовой системы. Однако нередко пиелонефрит выявляют у детей и половозрелых мужчин, поэтому возраст и пол заболевавшего не могут быть использованы в качестве дифференциального признака данного заболевания.
Симптомы острого пиелонефрита
Для острого пиелонефрита типично сочетание высокой температуры с болями в области воспалённой почки. Если почка располагается на своём месте, то боль беспокоит в проекции рёберно-позвоночного угла. При опущении почки боль возникает по фланкам живота. Пиелонефрит может затрагивать как одну почку, так и обе почки, соответственно боль может беспокоить как с одной стороны, так и с обеих сторон одновременно.
Выраженность боли может быть различной — от умеренной до интенсивной. Как правило, боль носит постоянный характер и не зависит от положения тела или движений. Иными словами, невозможно найти такое положение в кровати, когда боль будет беспокоить меньше или пройдет совсем. Также верно и то, что движения туловищем в виде сгибания, разгибания или поворотов не приводят к обострению болей.
В отдельных случаях боль носит приступообразный характер. Это характерно для пиелонефритов, которые возникают на фоне закупорки мочевых путей камнем. Если при классической почечной колике боль между приступами отступает совсем, то при сопутствующем пиелонефрите болевой синдром сохраняется и между приступами.
Развитие острого пиелонефрита может сопровождаться изменения со стороны мочеиспускания, хотя это не является обязательным условием. Можно отметить появление мути в моче и неприятного запаха. Кроме того, воспалённая моча потенциально способна спровоцировать учащённое мочеиспускание. В целом мочевые симптомы выходят на первый план только в том случае, если острый пиелонефрит осложняет уже имеющееся воспаление мочевого пузыря. [1] [4]
Патогенез острого пиелонефрита
Бактерия попадает в почку либо с кровью, либо с мочой. Кровяной занос бактериальной инфекции получил название «гематогенного» пути передачи. Иногда врачи говорят о нисходящем пути развития острого пиелонефрита. Например, тот же нелеченный бронхит может осложниться развитием пиелонефрита за счёт обильного поступления бактерий в кровь. Нужно понимать, что почки фильтруют кровь со всего организма, поэтому пиелонефрит может осложнить любой несвоевременно пролеченный гнойник, даже расположенный в ногах или руках.
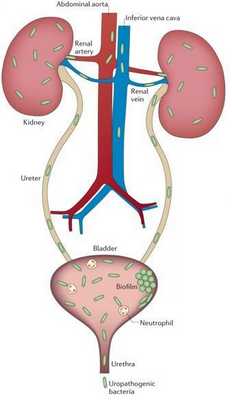
Альтернативой кровяному пути попаданию бактерий является мочевой путь распространения микробов. В научной литературе такой путь передачи возбудителя именуется «уриногенным», от слова «урина» — моча. Раньше такой путь заражения называли «восходящим», так как инфекция фактически "карабкается" вверх из мочевого пузыря. Вот почему очень важно своевременно пролечивать воспаление мочевого пузыря в виде цистита, не дожидаясь распространения бактерий вверх в почку.
Уриногенный путь передачи особенно характерен для детей из-за широкого распространения пузырно-мочеточникового рефлюкса. Так называют заброс мочи из мочевого пузыря обратно в почку. Несмотря на широкое распространение рефлюкса именно в детском возрасте, многие взрослые страдают аналогичным заболеванием. Особенно часто рефлюкс, то есть обратный заброс мочи, наблюдается при переполнении мочевого пузыря. Поэтому очень важно своевременно опорожнять мочевой пузырь. [8]
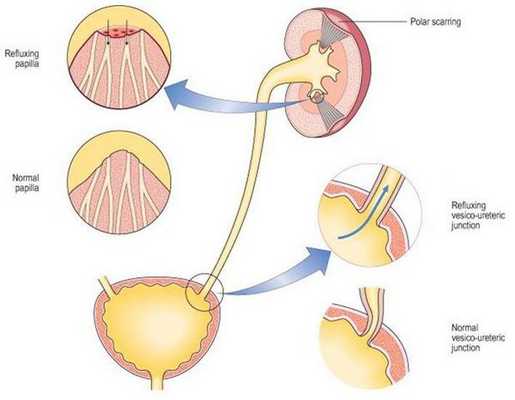
Классификация и стадии развития острого пиелонефрита
Традиционно острый пиелонефрит подразделяют на серозный и гнойный, хотя гнойный пиелонефрит является скорее осложнением острого пиелонефрита.
Существует несколько форм гнойного пиелонефрита:
- апостематозный пиелонефрит;
- абсцесс почки;
- карбункул почки;
- некротический папиллит;
- эмфизематозный пиелонефрит.
Если гнойников много, и они небольшие по размеру, то говорят об апостематозном пиелонефрите. В том случае, если гнойник большой и одиночный, то мы имеем дело с абсцессом почки.
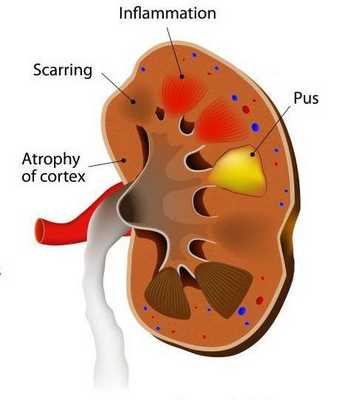
Почечный абсцесс нужно дифференцировать с карбункулом почки. Карбункул — это часть почечной паренхимы, погибшая вследствие закупорки крупного почечного сосуда микробным эмболом. Рано или поздно погибшие от эмболии ткани подвергаются гнойному расплавлению, что приводит к абсцедированию карбункула.
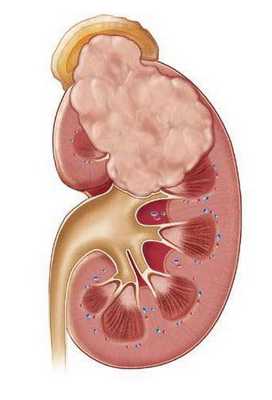
Особой формой острого пиелонефрита является некротический папиллит — это грозное и смертельно опасное заболевание. К счастью, эта болезнь встречается настолько редко, что даже опытные урологи со стажем работы в несколько десятков лет могут вспомнить лишь несколько случаев данной формы острого пиелонефрита. При некротической папиллите происходит некроз, то есть омертвление и гибель почечного сосочка. Это сопровождается почечной недостаточностью и появлением крови в моче. Причина некротического папиллита сходна с причиной карбункула: закупорка почечного сосуда микробным эмболом. Только при папиллите страдает сосуд, питающий почечный сосочек. [4]
Также пиелонефрит можно подразделить на первичную и вторичную форму. Первичный острый пиелонефрит развивается в интактной почке, то есть без аномалий развития, камней и значимых нарушений оттока мочи. Вторичный острый пиелонефрит возникает на фоне заболеваний, которые нарушают пассаж мочи. Между вторичной формой острого пиелонефрита и первичным обострением хронического пиелонефрита очень тонкая грань, поэтому в МКБ-10 введён код № 12 «Тубулоинтерстициальный нефрит, не уточнённый как острый или хронический». [3]
Осложнения острого пиелонефрита
Местные осложнения острого пиелонефрита включают апостематоз, абсцесс почки, эмфизематозный пиелонефрит, а также тромбоз почечных сосудов либо в виде карбункула почки, либо в виде некротизирующего папиллита. [10]
Эмфизематозный пиелонефрит является исключительно редким заболеванием и отличается от прочих гнойных осложнений пиелонефрита появлением пузырьков газа. Воздушные скопления могут быть в почечной паренхиме, полостной системе почек или даже в паранефральной клетчатке. К счастью, эмфизематозный пиелонефрит встречаются существенно реже других гнойных осложнений почки. [7]
Среди системных осложнений нужно отметить острую почечную недостаточность и синдром системной воспалительной реакции (сепсис). Именно поэтому часть пациентов нуждается в госпитализации в урологические стационары. В условиях стационара проводится регулярный контроль анализов и УЗИ для своевременного выявления осложнений острого пиелонефрита. [4]
Некоторые осложнения пиелонефрита в большей степени ассоциированы с хронической формой этого заболевания, но так как острый пиелонефрит может перейти в хронический, то нельзя не упомянуть о таком важном осложнении как мочекаменная болезнь. В некоторых ситуациях воспаление почечной паренхимы вызывают уреаза-продуцирующие микробы. Уреаза — это фермент, который позволяет бактериям расщеплять мочевину из мочи. После срабатывания фермента мочевина расщепляется до углекислоты и аммиака. Именно эти два компонента запускают сложный биохимический каскад, который приводит к образованию инфекционных камней: струвита и гидроксиапатита. К счастью, самый частый возбудитель пиелонефрита — кишечная палочка — не умеет производить уреазу, этой способностью обладают другие более редкие возбудители пиелонефрита — протей, клебсиелла и синегнойная палочка.
Важным осложнением острого пиелонефрита является хроническая форма этого заболевания. Именно поэтому очень важно диспансерное наблюдение после удачного излечения острого пиелонефрита. Словосочетание «диспансерное наблюдение» немного пугает своей бюрократической составляющей, но по сути это означает необходимость контролировать анализы мочи в течение минимум трёх месяцев после перенесённого острого пиелонефрита.
Диагностика острого пиелонефрита
Минимальный объём обследований:
- общий анализ мочи;
- посев мочи на флору с определением чувствительности к антибиотикам;
- клинический анализ крови;
- анализ крови на креатинин;
- УЗИ почек и мочевого пузыря.
Общий анализ мочи
Типичным для пиелонефрита является повышение уровня лейкоцитов и обнаружение бактерий. Могут быть и другие неспецифичные для данного заболевания изменения, включая повышенный уровень белка или положительный тест на нитриты. Обнаружение большого количества эритроцитов требует проведения дифференциальной диагностики с мочекаменной болезнью и гломерулонефритом.
Посев мочи на флору и чувствительность к антибиотикам
Этот анализ имеет смысл сдавать до назначения антибиотиков. Посев мочи позволяет выявить возбудитель пиелонефрита и определить наиболее эффективные антибактериальные препараты.
Клинический анализ крови
Неспецифическим признаком пиелонефрита является повышенный уровень лейкоцитов со сдвигом лейкоцитарной формулы влево. Как правило, больной с острым пиелонефритом повторяет клинический анализ крови два или три раза во время лечения. Данный анализ позволяет оценить эффективность антибактериальной терапии и своевременно сигнализировать о развитии гнойных осложнений в воспаленной почке.
Анализ крови на креатинин
Этот анализ является обязательным для всех пациентов с пиелонефритом прежде всего потому, что в ряде случаев острый пиелонефрит может осложниться развитием острой почечной недостаточности. Кроме того, анализ крови на креатинин необходим для решения вопроса о рентгенологическом исследовании почек с применением контраста.
УЗИ почек и мочевого пузыря
Ультразвуковое исследование позволяет исключить обструктивный пиелонефрит, связанный с нарушением оттока мочи из почки. Кроме того, УЗИ почек необходимо для своевременного выявления апостематоза, абсцесса и карбункула в паренхиме почки. Все вышеперечисленные термины используются для описания осложнений острого пиелонефрита.
Важнейшим преимуществом ультразвукового исследования является возможность повторения этого исследования в динамике без нанесения какого-либо вреда или даже дискомфорта организму. Важно помнить, что нормальные результаты УЗИ не исключают наличие острого пиелонефрита.
Рентгеновское обследование почек: внутривенная урография или компьютерная томография почек с внутривенным контрастированием.
Рентгеновское обследование почек является самым точным и достоверным методом диагностики. Традиционный рентген в виде внутривенной урографии подразумевает обязательное внутривенное введение йодсодержащего контраста. Это не всегда возможно из-за сопутствующих причин: аллергия на йод, приём гормонов щитовидной железы и повышенный уровень креатинина в крови. По сути, в настоящее время внутривенная урография необходима только для установления степени нефроптоза при опущении почек.
Значительно более широко применяется КТ почек (компьютерная томография). КТ относится к рентгеновским методам исследования, однако его информативность значительно выше, чем у обычного рентгена. Вопрос о введении йодсодержащего внутривенного контраста решается лечащим урологом индивидуально с каждым пациентом. [2] [4]
Лечение острого пиелонефрита
Стационарное лечение обычно требуется для беременных, детей, пожилых людей, пациентов с ослабленным иммунитетом, плохо контролируемым диабетом, после трансплантации почек и, конечно же, всех людей с обструкцией мочевых путей. Также желательно госпитализировать людей с острым пиелонефритом единственной существующей или единственно функционирующей почки. Здоровые, молодые, небеременные женщины, которые болеют неосложнённым пиелонефритом, могут лечиться амбулаторно.
Обычно острый пиелонефрит требует исключительно медикаментозного лечения. Показания к хирургическому лечению возникают крайне редко.
Первоначальный выбор антибиотика при остром пиелонефрите является эмпирическим. Через 4-7 дней антибактериальная терапия может быть скорректирована по результатам посева мочи. Эмпирический выбор антибиотика остаётся на усмотрение лечащего врача.
В национальных рекомендациях в качестве средства выбора при остром пиелонефрите указаны фторхинолоны второго и третьего поколения. [4] Тоже самое сказано и в рекомендациях Европейской ассоциации урологов. Между тем, ещё в 2016 году FDA (Управление по контролю качества пищевых продуктов и лекарственных препаратов) рекомендовала отказаться от использования данных антибиотиков из-за большого количества осложнений в отношении связок, суставов и периферических нервов. [6] Поэтому в качестве первой линии терапии рекомендуют использовать цефалоспорины третьего поколения.
Наиболее широко используемым цефалоспорином третьего поколения является цефтриаксон. Активно практикуется ступенчатая терапия с плавным переходом от внутривенно вводимого антибиотика к его пероральному аналогу. С внутривенного цефтриаксона можно перейти на пероральный цефиксим, который также относится к цефалоспоринам третьего поколения. Цефиксим больше известен под своими торговыми названиями: «Супракс», «Супракс солютаб» и «Панцеф».
Часто можно встретить комбинацию из двух антибиотиков для лечения острого пиелонефрита. Как правило, комбинируют цефалоспорины с фторхинолонами или аминогликозидами. Аминогликозиды в виде амикацина обладают явным нефротоксическим действием, поэтому их использование для эмпирической терапии оправдано только в тяжёлых случаях. В целом выбор антибиотика — на усмотрение лечащего врача. [9]
Показания к оперативному лечению возникают при гнойной форме воспаления и остром вторичном пиелонефрите. При вторичном пиелонефрите главная цель хирургического вмешательства состоит в дренировании мочи. Это можно сделать как путём установки почечного стента, так и благодаря чрезкожной пункционной нефростомии.
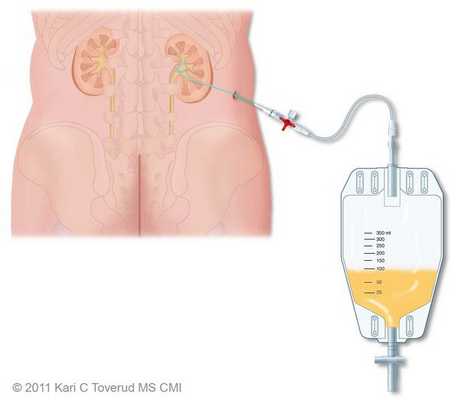
Гнойная форма острого пиелонефрита требует ревизии и декапсуляции почки, вскрытия гнойных очагов или даже нефрэктомии при гнойном разрушении большей части почки. [4]
Прогноз. Профилактика
Прогноз при пиелонефрите благоприятный. Большинство острых пиелонефритов успешно лечатся амбулаторно, и лишь небольшая доля случаев требует госпитализации. Тем не менее сохраняется определённый процент летальный исходов. Причиной неблагоприятного течения заболевания являются возраст старше 65 лет, присоединение острой почечной недостаточности, несвоевременно выявленные гнойные осложнения, требующие хирургического вмешательства, и тяжёлые сопутствующие заболевания наподобие декомпенсированного сахарного диабета. [5]
Составление плана индивидуальной профилактики начинается с изучения истории конкретного заболевания. В частности, необходимо ответить на вопрос, каким образом бактерии попали в почку: с кровью или с мочой? При гематогенном пути заражения необходимо санировать имеющиеся в организме очаги хронической инфекции, исключить переохлаждение и проводить профилактику сезонных простудных заболеваний. При уриногенном пути заражения необходимо заняться профилактикой воспалительных заболеваний мочевого пузыря.
В случае вторичной формы острого пиелонефрита целесообразно восстановить нормальный отток мочи из поражённой почки.
Вне зависимости от пути попадания микробов в почку всем пациентам рекомендуется потреблять достаточное количество жидкости и разнообразные урологические сборы растительного происхождения. [4]
Читайте также:
