Мицетома. Возбудитель и распространенность мицетомы
Добавил пользователь Skiper Обновлено: 29.01.2026
Мицетома (мадурская стопа, мадуромикоз, фикомицетома) - очаговое, хроническое, медленно прогрессирующее, часто безболезненное деструктивное заболевание, которое начинается в подкожной клетчатке и распространяется на соседние участки тела.
В 1842 г. Gill описал заболевание у больных, наблюдаемых в индийской провинции Мадура и назвал это заболевание «мадурская стопа» или мадуромицетома, выделив возбудитель Madurella и Actinomadura. В 1874 г. Carter дал полное описание заболевания в Индии. В настоящее время мицетома широко распространена в тропических регионах всего мира и менее часто встречается в зонах с умеренным климатом. Наиболее часто заболевание встречается в Мексике, Саудовской Аравии, Венесуэле, Йемене и в государствах, расположенных под Сахарой, как бы «поясом» тянущихся от Сенегала к западному побережью - через Мали, Нигер, Конго и Судан – к Сомали на восточном побережье Африки. Наиболее частые причинные агенты мицетом в Северной Америке - Ps. boidii, которую находят в почве США и Канады. M. mycetomatis и S. somaliniensis доминируют в тропических регионах Африки и Индии, а N. brasiliensis и A. madurae - наиболее частый возбудитель мицетом в Мексике, Центральной и Южной Америке. N. asteroides преобладает в Японии. Из 21 случая описанных Корнышевой В.Г. (1998) заболеваний мицетомой на территории России, половину наблюдали у жителей Кавказа, 6 (29%) были жители Азербайджана и 4(9%) - жители Санкт-Петербурга, треть больных были жители Европейской части бывшего СССР, единичные случаи описаны у жителей Сибири, Дальнего Востока, Средней Азии, Урала и Алтая. Сельские жители и строительные рабочие составили 50% больных. Описана мицетома стопы, обусловленная Ps. вoidii у жителя г. Грозного и мицетома предплечья у жителя Тирасполя (44 года), обусловленная Strept. somaliniensis, возникшая после открытого перелома, полученного во время пребывания больного на Дальнем Востоке.
Возникновение болезни Мицетома
Термин актиномицетома произошел от их возбудителя - актимицетов – бактерий, образующих ветвящийся мицелий. Когда причинными агентами являются грибы, то такой процесс называется эумицетома. Возбудители эумицетомы включают: Pseudoallescheria boydii, Madurella mycetomatis, Madurella griea, Exophiala jeanselnaei, Pyrenodueta romeroi, Leptosphaeria senegalensis, Neotestudine rosetee, Arthrographis kalrae, Fusarium spp., Corynespora, Polycitella, Cylindracapron, Curvularis и Acremonium. Возбудители актиномицетомы включают следующие аэробные актиномицеты: Actinomadura madurae, Actinomadura pelletierii, Streptomyces somaliensis, Nocardia brasiliensis, Nocardia asteroides, Nocardia otitis-caviarum, Nocardia transvalensis и Nocardia dassonvillei. Микроорганизмы, вызывающие мицетомы, отличаются географическим распространением, цветом друз и, возможны различия в клинических проявлениях, вызываемых ими патологических процессов.
Факторы риска - травматизация нижних конечностей при хождении босиком или в мало защищающей кожу обуви.
Течение болезни Мицетома
Мицетома возникает после проникновения в рану или ссадину почвы или прочего инфицированного субстрата (обычно разлагающиеся растительные остатки).
Характерны локальные поражения с отёками и множественные абсцессы со свищами.
Для ингаляционных поражений характерны поражения респираторного тракта.
Наиболее часты поражения стоп, возможно инфицирование ран любой части тела.
Иногда наблюдают вторичные поражения костей и бактериальные суперинфекции, часто заканчивающиеся летально.
Симптомы болезни Мицетома
Мицетому наиболее часто встречают у мужчин в возрасте от 20 до 40 лет. Однако следует помнить, что в эндемических регионах заболевание встречается и у детей и у пожилых людей. Соотношение мужчин к женщинам составляет 5:1 (по другим данным 3,7:1). Часто ее обнаруживают у фермеров и других работников сельскохозяйственных регионов, у бедуинов и кочевников, которые часто повреждают кожу колючками и занозами. Наиболее частые места инфекции – стопы, обычно тыл стопы (79%). По непонятной причине чаще поражается левая стопа. Безболезненные массивные опухолевидные уплотнения стопы «изрешечены» свищевыми ходями. Обычно жалобы редки, а температурная реакция возникает в случаях присоединения вторичной бактериальной инфекции. Случаи с вовлечением не стоп возникают вследствие работы с землей, сиденья и лежания на ней и включает другие части ног, торс, все части рук, голову, шею и ягодицы. Когда вовлекается волосистая часть головы, инфекция начинается обычно на задней части шеи ли и на лбу.
Ранние проявления – маленькие безболезненные папулы и узлы на подошве или тыле стопы, прогрессирующие в размере. Процесс быстрее развивается при актиномицетомах, чем при эумицетомах. Кожные проявления в виде отека, нарыва и формирования свищей. Когда процесс распространяется, подобные очаги наблюдают и в соседних частях. Старые свищевые ходы постепенно заживают и закрываются, но в других местах открываются новые. Таким образом, старые длительно протекающие мицетомы характеризуются множественными зажившими рубцами и свищами. После многих месяцев и лет течения возникает деструкция глубоких тканей, включая кости, что представлено как генерализованный отек, который, однако, в большинстве случаев остается безболезненным, исключая примерно 15% больных, обращающихся из-за болевого синдрома.
Заболевание прогрессирует как очаговые тканевые образования с формированием опухоли, участков нагноения и рубцов. Иногда формируется множество свищевых ходов, из которых выделяется гной с зернами. Инфекция никогда не распространяется гематогенно, однако может происходить распространение по лимфатическим путям - к региональным лимфатическим узлам и с последующим нагноением. Такие случаи требуют повторных хирургических вмешательств. Вовлеченные ткани могут также вторично загрязняться бактериями. Распространенность поражения мягких тканей лучше всего определять на магнитно-резонансной томографии (МРТ).
В костях через надкостницу масса зерен постепенно может переходить в костную ткань и костный мозг, и иногда в таких случается спонтанный патологический перелом. Рентгенологическое исследование определяет множественные остеомиелитические поражения, которое можно описать как полости и периостальные образования новой костной ткани. Также иногда наблюдают остеопороз, вызываемый давлением окружающих отечных тканей и атрофию. Вследствие хронического периостального фиброза суставы иногда тугоподвижны. При мицетомах черепа наблюдали диффузное истончение костей, вызванное давлением кожных образований и иногда трабекулы, в некоторых местах, хотя и очень редко, могут быть и небольшие области остеолиза.
Диагностика болезни Мицетома
В типичных случаях предполагать наличие мицетомы позволяет следующая триада симптомов:
1. Плотные отеки.
2. Множественные свищевые ходы с гноем, содержащим зерна (друзы).
3. Типичная локализация на стопе.
Характерные зерна, выделяющиеся из свищей, имеют диаметр 0,2-3,0 мм и могут быть черные, белые, желтые, розовые и красные – в зависимости от возбудителя. Например, зерна видов Actinomyces, Nocardia, а также P. boydii – белые или желтоватые, тогда как Madurella образует черные зерна. Зерна бывает трудно рассмотреть прямо на стекле и требуется их фиксация в парафине и рассечение во многих местах. Окраска гематоксилином-эозином адекватно определяет зерна и хорошо подходит для диагностики. Окраска по Граму хорошо обнаруживает ветвящийся мицелий в актиномикотических друзах, а окраска по Гомори-Грокотт и Шифф-реакция определяет более широкий мицелий при эумицетомах. Образцы часто различаются по цвету, размерам, плотности и содержанию гематоксилина в зернах.
Более точный диагноз зависит от выделения культуры причинного микроорганизма – посева зерен. Зерна грибов насколько это возможно должны быть свободны от посторонних бактерий и. Клиновидная глубокая биопсия мицетомы позволяет получать хороший материал как для гистологического, так и культурального исследования. Перед помещением на питательную среду, зерна должны быть промыты в 70% спирте и несколько раз - в стерильном физиологическом растворе. Исследование биоптата предпочтительнее посева выделений из свищей, поскольку те могут содержать поверхностные микроорганизмы или быть мертвыми. Для первичного выделения актиномикотические зерна выращивают на среде Lowenstein-Jensen, а грибные – на кровяном агаре. Среда Сабуро без антибиотиков подходит для субкультур.
Обычно готовят две чашки: одна помещается при 37°С, а другая при 26°С. Характерные колонии должны развиваться в течение 10 дней.
Бактериальные колонии обычно гранулярные или как головки. В то же время грибковые колонии или бархатистые или пушистые. Дальнейшую идентификацию проводят при микроскопии грибов в лактофеноле синем и бактерий в окраске по Граму и Цилю-Нильсену. Серологическая диагностика доступна только в специализированных центрах.
Дифференциальная диагностика.
В эндемических районах безболезненные типичные подкожные уплотнения должны рассматриваться как вероятная мицетома с последующим исследованием даже при отсутствии свищей. В случаях, когда мицетома вовлекает кости, ее могут спутать с хроническим бактериальным остеомиелитом. Ботриомикоз – хроническая бактериальная инфекция, проявляющаяся как плотные фиброзные подкожные образования со свищами, и тоже напоминает мицетому, поскольку даже зерна обнаруживают в виде гноя в тканевых образцах. Ботриомикоз встречается более часто, чем мицетома, и при нем иногда в процесс вовлекаются и внутренние органы. Этиологическим агентом ботриомикоза являются различные грам-положительные кокки (стафилококки, стрептококки) и грам-отрицательные бактерии (E. coli, Pseudomonas spp., Proteus sp.). При отсутствии свищей мицетома должна быть дифференцирована от доброкачественных и злокачественных опухолей, холодных абсцессов или от гранулем, возникающих в области уколов.
Лечение болезни Мицетома
Нужна образовательная программа, чтобы были обращения к врачу как можно раньше. Хирургические лечение, которое все еще предпочитают некоторые врачи, обычно ведет к немедленному рецидиву или искаженным результатам относительно безопасности жизни. Мицетома во всех ее стадиях может поддаваться только консервативной терапии или в комбинации с локальным хирургическим вмешательством. В хирургических вмешательствах проводят только операции по уменьшению объема, а ампутации и дизартикуляции должны быть исключены. Успех терапии зависит не только от разницы между актиномицетомами и эумицетомами, но и также от видов возбудителя.
Во всех случаях актиномицетомы используют комбинации двух препаратов. Одни из них всегда стрептомицина сульфат в дозе 14 мг/кг ежедневно в течение одного месяца и через день в дальнейшем. У больных с мицетомой, вызванной A. madurae, применяют дапсон перорально в дозе 1,5 мг/кг утром и вечером. При мицетомах, обусловленных S. somaliensis тоже проводят лечение сначала дапсоном, но при отсутствии результата после 1 месяца меняют на ко-тримоксазол (бисептол) в таблетках 23 мг/кг/день за два приема. Мицетомы, обусловленные A. pelletierii лучше отвечает на стрептомицин и ко-тримоксазол, то же относится к N. brasiliensis. Тем не менее, некоторые мицетомы, вызываемые Nocardia, в Америке лечат ко-тримоксазолом и дапсоном. Амикацин является препаратом второй линии, что связано с имеющимися побочными эффектами. Лечение состоит в введении 15 мг/кг/день за два приема – 3 недели и бисептол 35 мг/кг/день – 5 недель. Цикл повторяют дважды, и редко когда требуется проведение третьего курса. Эумицетома, вызванная M. mycetomatis часто отвечают на кетоконазол 200 мг 2 раза в день и оперативные местные очистки. Имеются данные об успешном применении итраконазола 200 мг 2 раза в день. Редкие случаи мицетом, вызванные Acremonium fasciforme, Aspergillus flavus или Fusarium хорошо отвечают на итраконазол в дозе 200 мг 2 раза в день. Внутривенное введение липосомального амфотерицина В использовали при мицетомах, обусловленных M. grisea и Fusarium spp. В общей дозе 3,5 г и c максимальной дневной дозой 3 мг/кг. В описанном случае была получена только временная ремиссия.
Во всех случаях медикаментозной терапии лечение продолжали не менее 10 мес. Хотя побочные эффекты и редки, больным в зависимости от выбора лекарственного препарата надо регулярно делать общие клинические анализы крови, мочи, определять биохимические показатели функции печени.
Течение и прогноз
Определяются локализацией и распространённостью процесса. Течение хроническое, длится 10–20 лет.
Поражения стопы или кисти часто приводят к ампутации. Смерть наступает от сепсиса или интеркуррентного заболевания.
Профилактика болезни Мицетома
Ношение обуви, надёжно защищающей стопы от мелких травм. Своевременная обработка мелких травм 5% спиртовым р-ром йода или другими дезинфицирующими препаратами.
Мицетома
Мицетома обычно проявляется в виде хронической болезни ступни, но может поражать любую часть тела. Инфицирование, по всей вероятности, происходит в результате проникновения грибков или бактерий в подкожные ткани вследствие травм. В настоящее время известно 70 видов бактерий и грибков, которые могут вызывать заболевание.
Как правило, мицетома поражает молодых людей в возрасте 15–30 лет, особенно мужчин, в развивающихся странах. Ей чаще всего подвержены люди с низким социально-экономическим статусом и работники физического труда, в частности земледельцы, чернорабочие и скотоводы.
Мицетома порождает многочисленные неблагоприятные медицинские и социально-экономические последствия для пациентов, населения и органов здравоохранения.
Впервые мицетома была выявлена в середине XIX века в Мадурае (Индия), и поэтому первоначально ее называли «мадурской стопой».
В настоящее время не имеется точных данных о заболеваемости мицетомой и ее распространенности. Тем не менее, важное значение для тяжести болезни и улучшения исходов лечения имеют диагностика и своевременное назначение терапии.
Распределение
Возбудители мицетомы распространены во всем мире, но эндемичны в тропических и субтропических районах так называемого «пояса мицетомы», в который, в частности, входят Боливарианская Республика Венесуэлу, Чад, Эфиопия, Индия, Мавритания, Мексика, Сенегал, Сомали, Судан, Таиланд и Йемен. Количество случаев заболевания варьируется в зависимости от страны, при этом наибольшее число заболевших в настоящее время регистрируется в Мексике и Судане.
Передача инфекции
Передача инфекции скорее всего происходит в результате проникновения возбудителя болезни в организм человека при получении незначительных ран или проникающих травм, обычно уколов колючками. Прослеживается явная ассоциация между мицетомой и людьми, ходящими босиком, и работниками физического труда.
Клинические особенности
Для мицетомы характерно сочетание безболезненных подкожных опухолевидных образований, многочисленных свищей и выделений с зерновидными образованиями. В зерновидных образованиях выявляется возбудитель инфекции. Мицетома обычно распространяется на соседние участки кожи, глубинные структуры и кости, приводя к разрушениям, деформации и утрате функций, что может быть смертельным. Мицетома в основном поражает конечности, спину и ягодичную область, но может быть затронута любая часть тела. В связи с медленным развитием болезни, ее безболезненным характером, тем, что люди не отдают себе отчет в том, что они больны, и нехваткой медицинских и здравоохранительных учреждений в эндемичных районах многие пациенты обращаются за медицинской помощью на поздних стадиях развития болезни, когда единственным вариантом лечения может быть только ампутация. Часто развивается вторичная бактериальная инфекция с поражениями, которые при отсутствии лечения могут причинять сильную боль, приводить к инвалидности и к развитию смертельного сепсиса (тяжелых инфекций всего организма). Инфекция не передается от человека к человеку.
Диагностика
Диагноз мицетомы устанавливают на основании клинической картины и идентификации возбудителей инфекции, которые могут быть обнаружены при непосредственном исследовании зерновидных образований, выделяемых из свищей. Образцы с клиническим материалом можно получить посредством диагностической тонкоигольной аспирационной пункции (ДТАП) или хирургической биопсии. Хотя микроскопическое исследование зерновидных образований способствует выявлению возбудителей, для их дальнейшей идентификации важное значение имеет культуральное исследование (посев), но даже в этом случае возможны ошибки в классификации. К наиболее надежным методам идентификации относится полимеразная цепная реакция (ПЦР), однако это исследование отличается высокой стоимостью и не имеет стандартизированных методик выполнения. Диагностических экспресс-тестов, пригодных для оперативного проведения диагностики в местах оказания помощи, не существует. Для оценки распространенности очага поражения и планирования тактики клинического ведения пациента используются такие методы визуализации, как рентгеновское исследование, ультразвуковое исследование, магнитно-резонансная и компьютерная томография.
Лечение
Выбор лечения зависит от возбудителя инфекции. При бактериальной мицетоме применяют комбинированную антибиотикотерапию, а лечение грибковой мицетомы состоит в назначении комбинированных противогрибковых препаратов и проведении хирургического вмешательства. Лечение требует длительного времени, имеет многочисленные побочные эффекты, дорого стоит, недоступно в эндемичных районах и, самое главное, зачастую не приводит к удовлетворительным результатам. Грибковая мицетома часто вызывает необходимость в ампутации и повторную инфекцию.
Профилактика и контроль
Мицетома не является болезнью, подлежащей уведомлению (о которой необходимо уведомлять в законодательном порядке), и глобальная система эпиднадзора за этим заболеванием пока еще разрабатывается. Программа по борьбе с мицетомой на сегодняшний день имеется только в Судане. Предотвращать эту инфекцию сложно, но людям, живущим в эндемичных районах или совершающим поездки в такие районы, следует рекомендовать не ходить босиком.
ВОЗ и глобальные ответные действия
В целях наращивания национального потенциала в области борьбы с мицетомой правительство Судана и ВОЗ организовали первый международный учебный семинар по проблеме мицетомы, прошедший с 10 по 14 февраля 2019 г. в Хартуме. На семинаре, в котором приняли участие более 70 медицинских работников из многих эндемичных по мицетоме стран, был представлен опыт Научно-исследовательского центра по мицетоме в Хартуме. Семинар стал уникальным поводом для обмена опытом и стандартизации практических методов диагностики, лечения и ведения эпиднадзора.
По завершении семинара состоялась Шестая международная конференция по мицетоме (Хартум, 15–17 февраля 2019 г.). Конференция приняла Хартумский призыв к действиям в отношении мицетомы, который обращен к широкому кругу участвующих сторон, призывая их принять конкретные меры в области политики и охраны общественного здоровья, направленные на сокращение бремени мицетомы.
Возможности
Для разработки стратегии общественного здравоохранения по профилактике мицетомы и борьбе с ней необходимо обеспечить сбор эпидемиологических данных о бремени этой болезни и инвестиции в научные исследования и разработки с тем, чтобы в условиях ограниченных ресурсов можно было бы обеспечить эффективные по затратам профилактику, диагностику, лечение на ранних стадиях и ведение пациентов.
В настоящее время наиболее оптимальный подход к сокращению заболеваемости и инвалидности в связи с мицетомой заключается в активном выявлении случаев заболевания и проведении ранней диагностики и лечения мицетомы с помощью имеющихся на сегодняшний день средств. Однако для решения проблемы мицетомы необходим ряд важных меры в области общественного здравоохранения. Вот некоторые из них:
- включение мицетомы в национальные системы эпиднадзора и создание реестра в тех странах, где распространена эта болезнь;
- интеграция вопросов выявления мицетомы в рамки подхода к ведению забытых тропических болезней с первичным поражением кожи, что позволит улучшить раннюю диагностику этой инфекции;
- улучшение доступа к диагностическим и лекарственным средствам и совершенствование клинических протоколов ведения пациентов;
- усиление профилактических мер (например, ношение обуви), направленных на снижение частоты новых случаев заболевания;
- повышение осведомленности о мицетоме в затронутых сообществах и наращивание потенциала медицинского персонала.
В настоящее время в Судане силами Инициативы по лекарственным средствам против забытых болезней и других партнеров проводится изучение безопасности и эффективности применения фосравуконазола в лечении грибковой мицетомы. В дополнение к ожидаемому повышению уровня излечиваемости больных, в случае успеха принятие этого метода лечения позволит сократить сроки лечения, улучшить приверженность терапии и обеспечить экономию финансовых ресурсов.
Мицетома. Возбудитель и распространенность мицетомы
Мицетома. Возбудитель и распространенность мицетомы
Мицетома — хроническое заболевание микотической и псевдомикотической природы, протекающее в виде грануломатозного поражения мягких тканей и костей конечностей и других частей тела с образованием характерных колоний грибов в виде разноцветных гранул. Заболевание распространено преимущественно в тропических странах с влажным климатом.
Первые описания мицетомы принадлежат О. Kaempfer (1712) Gill (1842) выделил заболевание в самостоятельную группу грибовидных опухолей Название «мадурская стопа» принадлежит Colebrook, наблюдавшему частые заболевания в г Мадур (ныне г. Мадурай в штате Тамил Наду, Индия) Грибковая природа болезни установлена в 1860 г Van Dyke-Carter предложившим ее название «мицетома»
Возбудителями мицетомы являются грибы Eumycetes и псевдомицеты Actinomycetes, образующие в пораженных тканях сплетения мицелия (друзы) в виде гранул (зерен) различного размера и цвета, что, наряду с культуральными и морфофизиологическими характеристиками, используется в их дифференциальной диагностике. Последняя необходима для выбора методов лечения, так как возбудители первой группы резистентны ко многим микоцидам.
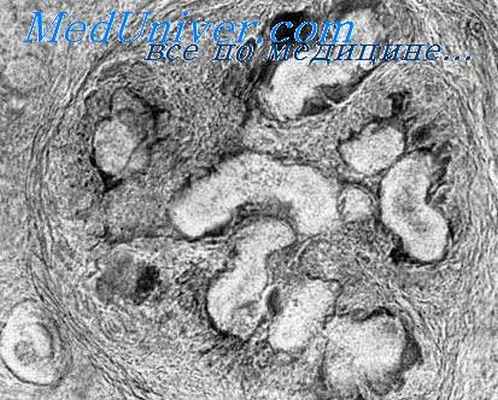
Возбудители мицетомы в течение длительного периода могут сохраняться в почве, но при увлажнении последней выделяют споры, обеспечивающие заражение человека Внедрение спор в большинстве случаев происходит в месте травмы кожи ног, рук или туловища растительными колючками, шипами или иными факторами внешней среды Заболевание чаще наблюдается у мужчин, занятых сельскохозяйственными работами, при ходьбе босиком или в открытой обуви Больной человек эпидемиологического значения не имеет
Заболевание регистрируется преимущественно в аридных или полуаридных регионах, число случаев болезни увеличивается после сезона дождей или разлива рек
После проникновения спор возбудителей через поврежденную кожу в подкожной клетчатке образуются мицелиальные формы, скопления которых (гранулы) приводят с формированию очагов грануломатозного воспаления. Разрушение последних сопровождается образованием кистозоподобных полостей (синусов) диаметром до 2-2,5 см, заполненных бесструктурной массой при Actinomycetoma или содержащих мицелий грибов при Eumycetoma в виде гранул различного цвета ( в зависимости от свойств возбудителя) Особенно много синусов формируется при красной мицетоме. Вовлечение в процесс костей сопровождается их разрушением и резорбцией. Длительное течение болезни приводит к грубой деформации пораженных конечностей.
При черной мицетоме часто поражается межмышечная фиброзная ткань, однако мышцы, нервы и внутренние органы в специфический процесс не вовлекаются, но в них могут развиваться дистрофические изменения В случаях мицетомы на голове с разрушением костей черепа твердая мозговая оболочка остается интактной и служит прочным барьером.
В процессе болезни вырабатываются преципитины, агглютинины и комплементсвязывающие антитела, имеющие важное диагностическое значение. Реакции клеточного иммунитета не выражены, что подтверждается результатами реакции Mantoux и других кожно-аллергических проб.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение мицетомы гайморовой пазухи
Мицетома гайморовой пазухи — грибковое новообразование шаровидной формы. На начальных стадиях никак не проявляется, но при разрастании заполняет всю полость пазухи, ухудшая качество жизни. Лечение только хирургическое. В нашем Центре проводится опытными челюстно-лицевыми хирургами с ЛОР-подготовкой. Операция выполняется по малоинвазивному ультразвуковому протоколу, в состоянии медикаментозного сна — атравматично, без боли и эмоционального напряжения.
Причины возникновения
Возбудителем мицетомы в гайморовой пазухе является грибковый мицелий рода Aspergillus. Человек постоянно вдыхает споры грибков, находящиеся в окружающем воздухе, но при нормальной работе иммунной системы они не страшны для организма. При ослаблении иммунитета мицелий способен прорастать в гайморовых пазухах. Новообразование неинвазивного характера — растет в полости верхнечелюстного синуса, но не проникает в его слизистую оболочку.
Основные причины, способствующие развитию грибкового тела:
- Прием иммунодепрессантов
- Неблагоприятная экология
- Онкологические заболевания
- Сахарный диабет
- Злоупотребление противовирусными препаратами
- ВИЧ-инфекция, СПИД
Отдельной причиной можно выделить некачественное стоматологическое лечение, в результате которого происходит попадание инородных тел в пазуху — пломбировочного материала, обломков инструментов. Такое возможно при анатомически близком расположении верхних жевательных зубов к носовому синусу, а у некоторых людей корни и вовсе находятся в пазухе, отделяются только слизистой оболочкой.
Без предварительной диагностики, не учитывая локализацию корней, стоматолог может не рассчитать усилия, проткнуть верхушку корня инструментом и протолкнуть пломбировочный материал в пазуху. Соли цинка в составе материала играют роль катализатора, запускают механизм образования мицетомы, особенно под влиянием общих факторов, ослабляющих защитные функции организма. Ускорить разрастание грибковой колонии может обломок инструмента в канале, выведенный за пределы верхушки корня в просвет пазухи. Такое случается при проведении лечения неопытным врачом без предварительной диагностики.
Компьютерная диагностика перед лечением жевательных зубов верхней челюсти — обязательное условие. 3D-снимки позволяют оценить расположение корней и спланировать безопасную тактику лечения. В нашем Центре КТ проводится на высокоточном компьютерном томографе Sirona с настройками ЛОР-режима, позволяющими оценить состояние пазухи, локализацию зубных корней по отношению к ней.
Симптомы
О разрастании грибкового тела человек не подозревает неделями, месяцами, а иногда и годами, все зависит от иммунитета организма. На начальных стадиях болезнь протекает бессимптомно, зачастую обнаруживается случайно при обследовании, назначенном с другими целями.
Постепенно грибковый шар увеличивается в размерах, появляются неприятные симптомы:
- головная боль
- заложенность носа
- неприятный запах в носу
- гнойно-слизистые выделения
- потеря обоняния
- боли в области носа и/или зубов
Возможно ощущение распирания. Слизистая оболочка носовой полости может посинеть. Для мицетомы свойственны также выделения творожистого характера.
Новообразование при разрастании вызывает воспаление и симптоматику, схожую с гайморитом, поэтому можно встретить термин «грибковый гайморит».
Мицетома в гайморовой пазухе на снимке КТ
Чем опасна мицетома верхнечелюстной пазухи
Если мицетому не удалить, она постепенно увеличивается в размерах, заполняя пазуху полностью. Даже незначительное количество пломбировочного материала может спровоцировать конгломерат грибковой инфекции, диаметром 3-5 сантиметров. Если инородное образование остается без внимания, качество жизни человека значительно ухудшается, иногда приводит к тяжелым последствиям:
- Затрудняется дыхание, соответственно ухудшается снабжение тканей и клеток организма кислородом
- Высока вероятность аллергической реакции, которая способна перерасти в бронхиальную астму, вызватьприступы удушья
- Продукты жизнедеятельности грибка, стекая по задней стенке горла, вызывают раздражение слизистой с последующим фарингитом
- Дисбаланс респираторной системы чреват хроническими ОРВИ, снижением стойкости к инфекциям, хроническим гайморитом
Почему стоит доверить лечение ЛОР-отделению стоматологии
К нам часто обращаются пациенты, уставшие от бесконечного лечения у ЛОР-врачей городских медучреждений. К сожалению, в организациях государственного финансирования можно месяцами ждать своей очереди на компьютерную томографию для уточнения диагноза. Без выявления причины ЛОР-врач поликлиники назначает стандартный протокол лечения, который не приносит результатов. Или же узкая специализация попросту не позволяет отоларингологу решить проблему стоматологического характера. В результате человек безрезультатно ходит по замкнутому кругу от одного врача к другому.
Лечением осложнений на гайморовых пазухах одонтогенного (или «зубного») происхождения должен заниматься специалист, одинаково разбирающийся в стоматологии и отоларингологии. ЛОР-стоматология объединяет эти два медицинских направления для решения проблемы в комплексе.
Наш Центр уже много лет специализируется на оказании помощи пациентам с совмещенной стоматологической и ЛОР-патологией. Программы лечения проводят челюстно-лицевые хирурги с ЛОР-подготовкой, кандидаты медицинских наук. Это думающие врачи с клиническим опытом от 5 лет, отточенными мануальными навыками и глубокими знаниями анатомии челюстно-лицевой области.
Грибковое тело околоносовых пазух

Грибковое тело околоносовой пазухи, или мицетома — это воспалительное заболевание придаточных синусов носа, спровоцированное грибками. В роли возбудителей чаще всего выступают грибы рода Aspergillus.
Грибковое тело формируется колониями аспергилл. Внешне оно напоминает шар от 1 мм диаметром, состоящий из аморфного вещества (наподобие пластилина) серо-черного или серо-желтого цвета. Колонии образуются внутри околоносовой пазухи при попадании на ее слизистую спор грибка.
Ежедневно человек контактирует с огромным количеством микроорганизмов, в том числе грибков. Споры аспергилл попадают в воздух из разлагающегося органического материала. При определенных условиях их концентрация в воздухе может быть очень большой. Однако при нормальной работе иммунитета патогены не способны проникнуть в полости организма. Такое возможно при серьезных иммунных нарушениях или при снижении защитных функций слизистых в результате их повреждения.
По морфологическим параметрам грибковое тело пазухи — это одна из форм микозного синусита. Заболевание характеризуется вялым, зачастую бессимптомным течением, и проявляется неспецифическими признаками. В запущенных случаях грибковые колонии заполняют всю пазуху и даже могут распространяться и на другие отделы дыхательной системы, включая легкие.
Заболевание ассоциировано с низким риском осложнений. Только при наличии тяжелых сопутствующих патологий и иммунных нарушений возбудитель может проникать в системный кровоток и распространяться по организму, что приводит к возникновению вторичных очагов. В тяжелых ситуациях аспергиллы способны проникать в головной мозг, провоцируя формирование абсцессов.
Грибковый синусит может протекать в двух формах:
- инвазивной, когда патогены проникают внутрь тканей, разрушая их;
- неинвазивной, при этом грибковые колонии произрастают на поверхности тканей, не проникая вглубь (именно к этому типу относится грибковое тело).
Инвазивные грибковые инфекции могут развиваться молниеносно, приводя к серьезным последствиям, или протекать хронически, постепенно разрушая ткани. Грибковое тело придаточной пазухи ввиду малосимптомного течения может оставаться не диагностированным на протяжении нескольких лет своего существования.
Симптомы
В начале развития грибковое тело околоносовой пазухи никак себя клинически не проявляет. По мере увеличения численности грибов повышается активность воспалительного процесса. У больного может возникать односторонняя заложенность носа, могут появляться выделения из одной ноздри. Характер патологического секрета может быть различным – водянистым, слизистым, гнойным или творожистым.
При увеличении грибкового тела в размерах внутри синуса повышается давление, что проявляется дискомфортными ощущениями в области проекции пазухи и глазниц. Возможны симптомы вторичного гайморита – ощущение распирания, гнойные выделения, потеря обоняния, гнусавость голоса и др.
Причины
Споры грибка могут распространяться аэрогенным путем и прорастать в пазухах при длительном нахождении человека в среде, в которой воздухе содержит высокие концентрации патогена (например, при работе на зерновых, овощных складах и других подобных предприятиях). Грибковому синуситу наиболее подвержены лица с состоянием иммуносупрессии, которая наблюдается при злокачественных опухолях, ВИЧ-инфекции, истощении организма, эндокринных нарушениях, сахарном диабете и пр.
Гораздо чаще грибковое тело пазухи возникает после неудачного стоматологического лечения верхних зубов (от клыков до 3 моляра). Дело в том, что периодонт верхушек корней зубов и слизистая пазухи разделены между собой тонкой костной пластинкой, а иногда корни зубов проникают в полость пазухи. В процессе лечения у стоматолога инструмент может проникнуть в пазуху. Не исключается прободение в пазуху пломбировочного материала, поскольку часто при удалении грибковых масс, среди них обнаруживают частицы пломбы. Поврежденная слизистая не может полноценно противостоять патогенам, в результате чего возникают благоприятные условия для развития грибкового воспаления.
Диагностика
Диагностика грибкового тела пазухи начинается с опроса пациента, сбора жалоб и анамнеза. На следующем этапе выполняется передняя и задняя риноскопия, в ходе которой определяют состояние слизистых полости носа. Для оценки структуры придаточных синусов проводят компьютерную томографию. Грибковое тело визуализируется на снимках как очаг затемнения с зернистой структурой, нередко с рентгеноконтрастным элементом в центре (пломбой). По томограммам можно определить локализацию и распространенность образования.
Воспользуйтесь уникальной возможностью и получите бесплатную консультацию по поводу плановой операции. Подробнее.

Методы лечения
Грибковое тело придаточной пазухи лечится исключительно хирургическим способом. Противогрибковые препараты местного и системного действия неэффективны при мицетоме. Сначала выполняют операцию по удалению грибковых масс, затем назначают медикаментозное лечение.
Хирургическое лечение
Для удаления грибкового тела проводят малотравматичную эндоскопическую гайморотомию. В процессе вмешательства в полость носа вводят эндоскоп (специальный инструмент, оснащенный оптической системой, лампочкой, каналом для инструментов). На первом этапе операции врач расширяет соустье (естественное отверстие, через которое пазуха сообщается с полостью носа). Далее эндоскоп вводят в полость синуса, исследуют ее и с помощью миниатюрного хирургического инструментария аккуратно отделяют грибковое тело от слизистой. В завершении операции полость промывают средствами с антигрибковой активностью.
После эндоскопической синусотомии на лице не остается шрамов, т.к. все манипуляции выполняются через естественные отверстия (носовые ходы и соустья пазух).
Консервативное лечение
Проводится только после операции. Его задача – предупредить рецидив заболевания и провести коррекцию выявленных нарушений.
Профилактика
Чтобы избежать развития грибкового синусита, следует своевременно лечить заболевания ЛОР-органов, а также заниматься общим оздоровлением организма и укреплением иммунитета. При необходимости пребывания в среде с высокой концентрацией грибковых спор, необходимо использовать средства индивидуальной защиты.
Мицетома, или грибковое тело околоносовой пазухи, является наиболее распространенной формой грибкового синусита. Почти в 100% случаев заболевание является осложнением эндодонтического лечения. Неспецифическая симптоматика заболевания приводит к тому, что пациенты склонны длительное время заниматься самолечением и обращаются к врачу, только спустя годы после появления симптомов. Зачастую на этой стадии уже имеются вторичные осложнения.
Современная отоларингология располагает уникальными возможностями для ранней диагностики мицетомы. Заболевание лечится хирургическим путем, так как крайне важно устранить грибковые массы из полости синуса в полном объеме. Использование малотравматичных методик позволяет проводить операции в рамках хирургии одного дня, в максимально комфортных для пациента условиях.

Реабилитация
Реабилитационный период длится 1-3 недели, что зависит от степени поражения пазухи и объемов операции.
На этапе восстановления рекомендуют регулярно проводить гигиену полости носа, отказаться от интенсивных занятий спортом, избыточных физических нагрузок и тепловых процедур.
Диагностикой и лечением патологии занимается врач-оториноларинголог.
Заболевание не считается особо опасным, однако наличие потенциально патогенных грибков в организме повышает риски возможных осложнений. Поэтому хирургическое вмешательство рекомендуется провести в плановом порядке в ближайшее время после диагностики.
Нет. Нужно устранить грибковые колонии хирургическим путем и после этого проводить лечение, направленное на профилактику рецидива. В противном случае по завершении медикаментозной терапии грибок продолжит свое развитие дальше.
Заболотный Д. И. / Диагностика и лечение грибковых синуситов.
Кунельская В. Я./ Микозы в отоларингологии — М. Медицина, 1989.-320 с.
Лопатин А. С. / Грибковые заболевания околоносовых пазух/ А.С. Лопатин // Рос. Ринология — 1999 — №1 — с.46-48.
Читайте также:
- МРТ септического артрита дугоотростчатого сустава позвоночника
- Хроническая внематочная беременность. Хорионический гонадотропин при внематочной беременности
- Сосуды микроциркуляторного русла. Артериолы. Прекапилляры. Посткапилляры. Венулы.
- Спермиогенез. Созревание сперматозоидов в яичках
- Эпидемиология лихорадки Ласса. Патогенез лихорадки Ласса
