МРТ-артрограмма при повреждении суставов стопы
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
МРТ-артрограмма при повреждении суставов стопы
а) Определения:
• Костно-хрящевое повреждение: линия перелома пересекает суставной хрящ и подлежащую кость
• Чресхрящевая травма: синоним костно-хрящевого повреждения
• Костно-хрящевой дефект: острая или хроническая травма
• Рассекающий остеохондрит: хроническая травма
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Отек субхондрального отдела кости специфическим признаком не является:
- Позволяет заподозрить костно-хрящевое повреждение
- Также может соответствовать ушибу кости или проявлениям остеоартроза
• Локализация:
о Суставной хрящ, субхондральная замыкательная пластинка и подлежащий медуллярный отдел кости
о В литературе достаточно подробно описаны костно-хрящевые повреждения купола таранной кости, однако повреждаться могут суставные поверхности и других суставов стопы:
- Подтаранный сустав, таранно-ладьевидный сустав, пяточно-кубовидный сустав и плюснефаланговые суставы
• Морфология:
о Изолированное повреждение хряща:
- Дефект хряща заполняется контрастным препаратом
- Края дефекта при острой травме расположены под острым углом, а при хронической-скруглены
- Хрящевая покрышка: жидкость распространяется под хрящевой лоскут, сохраняющий связь с интактным хрящом с одного края
о Костно-хрящевое повреждение:
- Чашеобразная гипоинтенсивная линия перелома под суставной поверхностью
- Отек субхондрального отдела кости
- Патологические изменения хряща могут не визуализироваться, если он успел восстановиться
- Поданным МР-артрографии костно-хрящевые и хрящевые фрагменты считаются нестабильными, если под них затекает контрастный препарат
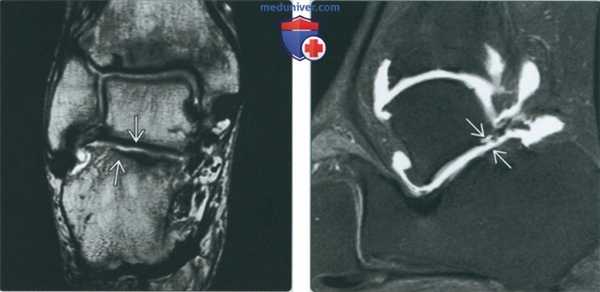
(Слева) МР-артрография в режиме Т1ВИ, коронарный срез, пациент 25 лет: визуализируется обширное повреждение суставного хряща подтаранного сустава вследствие перелома пяточной кости.
(Справа) МР-артрография в режиме Т1 ВИ, сагиттальный срез: спереди видны участки неизмененного хряща, а сзади - выраженное его истончение. В голеностопном суставе отмечаются признаки остеоартроза. У этого пациента подтаранный сустав сообщается с полостью голеностопного сустава. Лечение заключалось в артродезе обоих суставов.
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Во многих случаях костно-хрящевые повреждения выявляют при МРТ без инвазивной артрографии
о Артрография улучшает визуализацию:
- Позволяет оценить глубину и обширность повреждения хряща, а также обнаружить сопутствующие травмы связок
• Рекомендации по выбору протокола:
о Для мелких суставов стопы необходимо выбирать небольшое поле зрения
о Задний отдел подтаранного сустава:
- Сагиттальные срезы в режиме Т1 и протонной плотности с подавлением сигнала от жировой ткани
- Коронарные срезы в режиме Т1 с подавлением сигнала от жировой ткани
- Аксиальные срезы в режиме Т2 с подавлением сигнала от жировой ткани для оценки связок и сухожилий
о Плюснефаланговые суставы:
- Сагиттальные срезы в режиме Т1 и протонной плотности с подавлением сигнала от жировой ткани
- Аксиальные срезы в режиме Т1 с подавлением сигнала от жировой ткани
- Коронарные срезы в режиме Т1 и Т2 с подавлением сигнала от жировой ткани для оценки сесамовидных костей большого пальца
в) Дифференциальная диагностика повреждения суставов стопы:
1. Остеоартроз:
• Обширное истончение хряща вдоль линий приложения нагрузки
• Часто выявляют отек костного мозга
2. Стресс-перелом:
• Часто проявляется тупыми болями в заднем отделе стопы
• При МРТ визуализируется линия неполного перелома с отеком прилежащих отделов кости
3. Аваскулярный некроз:
• Различная выраженность отека костного мозга
• Субкортикальный отдел характеризуется извитой гипоинтенсивной границей:
о Отчетливая форма по сравнению с чашеобразным костно-хрящевым дефектом
• Может выявляться двойной контур (гиперинтенсивный и гипоинтенсивный)
4. Хондролиз:
• Быстрая деструкция суставного хряща
• Обычно характеризуется травматическим генезом, однако может возникать и в результате воздействия на сустав токсических веществ
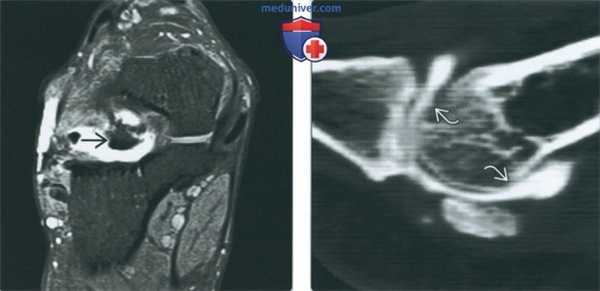
(Слева) МР-артрография в режиме Т1ВИ FS, коронарный срез: в пазухе предплюсны визуализируется крупный костный фрагмент, окруженный контрастным препаратом. Картина обусловлена несрастающимся костно-хрящевым переломом латерального отростка со смещением.
(Справа) КТ-артрография, сагиттальный срез: отмечается истончение хряща головки первой плюсневой кости в нескольких местах, что свидетельствует в пользу остеоартроза, а не травмы.
г) Патология. Общая характеристика:
• Этиология:
о Подтаранный сустав: травматическая внутренняя ротация
о Плюснефаланговые суставы: травматическое тыльное сгибание, воздействие осевой нагрузки или отведение
• Сопутствующие патологические изменения:
о Повреждение связок
о Перелом латерального отростка таранной кости:
- Угловой перелом, часто с вовлечением суставного хряща подтаранного сустава и латерального свободного пространства голеностопного сустава
д) Клинические особенности:
1. Проявления:
• Типичные признаки:
о Персистирующие боли после консервативного лечения травмы
2. Течение и прогноз:
• Костно-хрящевые повреждения могут приводить к развитию остеоартроза
• Костно-хрящевые повреждения 1-го плюснефалангового сустава считаются причиной тугоподвижности большого пальца (hallux rigidus)
3. Лечение:
• Удаление свободно лежащего фрагмента, выполнение хирургического микроперелома
• При тяжелой травме проводят артродез
е) Список использованной литературы:
1. Gorbachova Т et al: Plantar talar head contusions and osteochondral fractures: associated findings on ankle MRI and proposed mechanism of injury. Skeletal Radiol. 45(6):795-803, 2016
2. Kumar Vet al: Destructive post-traumatic chondrolysis of the subtalar joint: a case report and review of the literature. BMJ Case Rep. 2013, 2013
3. Schroder RJ et al: [Diagnostic value of MR analysis of cartilaginous lesions compared with intraoperative arthroscopy in calcaneal fractures] Rofo. 177(3):367-74, 2005
4. Choi CH et al: Occult osteochondral fractures of the subtalar joint: A review of 10 patients. J Foot Ankle Surg 40-3, 2002
Что показывает МРТ голеностопного сустава
МРТ – безвредное исследование с высокой степенью информативности. То, что показывает МРТ голеностопного сустава, помогает врачам в диагностике заболеваний, в наблюдении за развитием патологического процесса, результатами лечения. Особая роль принадлежит МР исследованию при подготовке к оперативному лечению.
МРТ не делается ургентно или при первом обращении больного за медицинской помощью. Сначала врач изучает жалобы, как появились и развивались симптомы заболевания, проводит осмотр, пальпацию, исследует объем движений в суставе и степень болезненности.
Первым методом, к которому прибегает врач, является рентген как самый недорогой и достаточно информативный метод визуализации. На снимках можно будет определить перелом, вывих, большие трещины, объемные образования в области сустава.
Вторым по частоте методом исследования идет УЗИ. При этом можно измерить толщину тканей – капсулы, хряща, сухожилия, определить ширину суставной щели, кисты, опухоли, увеличение количества внутрисуставной жидкости.
Какие заболевания покажет МРТ голеностопного сустава?
Но самым точным диагностическим методом является МРТ. При этом на снимках можно выявить изменения в структуре тканей менее 1 мм. Поэтому любая патология на МРТ будет видна намного раньше, чем при других методах исследования. А это большое преимущество в лечении, ведь чем раньше начать его, тем оно эффективнее. Иногда на ранней стадии можно обойтись без хирургического лечения. В случаях выявления опухолей шансы излечиться намного выше, при этом методы будут более щадящими, меньше объем оперативного вмешательства.
Поэтому МРТ широко используют в ортопедии и травматологии, онкологии. Вот, что показывает МРТ голеностопа:
Воспалительные болезни – артриты, бурситы, тендовагиниты, синовииты, фасцииты, васкулиты.
Опухоли доброкачественные и злокачественные мягких тканей и костей – остеомы, хондромы, саркомы, гемангиомы, фибромы, остеосаркому, наличие метастазов, стадию заболевания.
Синдром диабетической стопы – глубину поражения тканей, наличие некротических изменений в мягких тканях и костях.
Травматические повреждения голеностопа, щиколотки, пальцев стопы.
Инородные тела в этой области, в том числе в полости сустава, кроме случаев, когда они из металла.
Вальгусная деформация стопы, степень выраженности.
Артрозы при возрастных изменениях, из-за хронического воспаления, после травм. Иногда развивается пяточная шпора, импиджмент синдром голеностопного сустава – сближение таранной и большеберцовой костей, защемление между ними других тканей. При подагре страдает больше всего плюснефаланговый сустав большого пальца стопы.
Когда назначают МРТ голеностопного сустава?
Магнитно-резонансную томографию делают в следующих случаях:
Состояние после травм голеностопа, чтобы выявить наличие и характер поражения связок (растяжение, разрыв), мышц (ушибы, размозжение, некроз), сухожилий, сосудов (кровоизлияния в мягкие ткани), костей, суставов (вывихи, подвывихи, внутрисуставные переломы). Перелом обычно хорошо виден на рентгенограмме, но сопутствующие повреждения окружающих тканей видны только на МРТ.
Если область сустава отекает, кожа покраснела, горячая, беспокоит боль в покое и при движении, это говорит о воспалении. МРТ покажет степень выраженности воспалительных изменений, какие именно ткани затронуты. Это напрямую влияет на тактику лечения и выбор препаратов. Суставы воспаляются при ревматических процессах, нарушении обмена (подагра), аллергических и инфекционных артритах.
При дегенеративно-дистрофических процессах человек жалуется на боль в стопе, лодыжках, хруст в суставе, заклинивание, ограничение движений. Боль максимально выражена в начале движения, затем постепенно проходит по мере того, как человек «расходится». На МР снимках видно, насколько разрушен хрящ, есть ли изменения костной ткани под хрящевым слоем. Сначала хрящ истончается, сужается щель между суставными концами костей. Затем видны небольшие очаги разрушения хрящевой пластины, которые постепенно увеличиваются. Компенсаторно увеличивается плотность костной ткани на границе с хрящом. Могут выявляться очаги рассасывания в кости, экзостозы – костные наросты, которые травмируют соседние ткани.
Когда в области сустава видно образование, оно может быть болезненным, или боль при пальпации отсутствует. МРТ позволяет дифференцировать кисты от опухолей, определять их точное расположение, размеры. Данные о характере кровоснабжения, границах опухоли, состоянии окружающих тканей позволяют судить о том, это доброкачественное или злокачественное образование. Для уточнения часто прибегают к введению контраста. Он по кровеносным сосудам попадает в очаг и накапливается там. Опухоль можно рассмотреть более детально.
Аномалии развития определяют сразу после рождения. Серьезные отклонения требуют оперативного вмешательства, чтобы человек смог в дальнейшем полноценно стоять, ходить.
Бывает, что после травмы боль длительное время не проходит. Определить, в чем именно причина, помогает МРТ. Если нерв или сосуд ущемляется между костями или отечными тканями, человек чувствует боль, онемение, сложности при движении ногой, стопа может отекать, быть бледной, холодной, синеватого оттенка.
В профилактических целях МРТ рекомендуют проходить людям, если на голеностоп приходится повышенная нагрузка. Один раз в год советуют сделать МР снимки спортсменам, людям с избыточным весом, больным сахарным диабетом и другими подтвержденными метаболическими нарушениями, ревматическими болезнями.
МРТ голеностопного сустава, как проходит?
Процедура, то есть как делают МРТ голеностопного сустава, практически не отличается от обследования любой другой анатомической области. Необходимо снять все изделия из металла (часы, украшения, убрать телефон, ключи, банковские карты). Если металлические предметы находятся внутри тела пациента, от процедуры, скорее всего, в целях безопасности больного, придется отказаться. Это решит врач после предоставления специальных документов на изделие (клипсы сосудов, ЭКС, зубные и слуховые протезы, штифты, искусственные суставы и т. д.).
Человек остается в свободной одежде, подходящей для проведения МРТ. Ложится на стол. Врач или ассистент фиксируют ногу в нужном положении. Его тело, руки тоже фиксируют ремнями. Получить качественные снимки можно при неподвижности больного во время процедуры. Поэтому 30 – 60 минут (столько длится исследование) необходимо постараться лежать спокойно.
Стол заезжает в трубу – устройство, в котором создается сильное магнитное поле. Возбужденные атомы водорода в тканях и органах в ответ на воздействие магнитного поля испускают сигналы, которые и улавливает прибор. По ним компьютер воссоздает картину тканей в исследуемой области. Отдельные фото снимки объединяются в трехмерное изображение. Сустав можно исследовать в разных плоскостях.
Это и делает исследование таким ценным: как будто можно заглянуть внутрь голеностопного сустава и рассмотреть любое место с разных сторон с увеличением. Особенно ценная информация для хирургов: видны индивидуальные анатомические особенности строения сустава, места прохождения сосудов, нервов, их состояние. Врач планирует, исходя из полученной информации, оптимальный доступ к патологическому очагу, объем оперативного вмешательства, время, необходимое для выполнения манипуляций.
Если есть подозрение на опухоль или сосудистую патологию, проводят контрастное исследование. В вену вводят контраст на основе гадолиния и изучают анатомическую область по мере поступления в нее контраста и накопления. Иногда контраст вводят непосредственно в сустав. Это указывает врач ортопед-травматолог в направлении на МРТ.
Противопоказано введение контрастного вещества:
- при беременности;
- кормящим;
- людям с выраженными нарушениями почек.
Если запланировано введение контраста, в течение 6 – 8 часов до обследования не нужно есть. Гадолиний содержащие контрастные средства редко вызывает аллергию. Выводится из организма за 1 – 2 суток. Чтобы избежать возможных осложнений со стороны почек, людям с проблемами выделительной системы должны в ходе подготовки проводить дополнительные лабораторные тесты.
Детям, людям возбужденным, с психическими заболеваниями, которым сложно выдержать нужное время без движений, проводят седацию, то есть дают успокоительные средства перед исследованием.
Если человек крупного телосложения, не помещается внутрь томографа, ему можно пройти МРТ на аппаратах открытого типа. Ее точность несколько ниже, чем при закрытой МРТ, так как аппарат создает магнитное поле меньшей напряженности. Но это все равно более информативно, чем рентген, УЗИ, КТ.
Расшифровка МРТ голеностопного сустава
Расшифровкой занимается специалист функциональной диагностики и лечащий врач, который направил на МРТ. Детальные снимки и комментарии к ним подтверждают предполагаемую причину болезни или опровергают ее, уточняют уже известный диагноз. Для качественной интерпретации результата следует учитывать клиническую картину, лабораторные данные, результаты других исследований или проведенных ранее МРТ.
Важное преимущество МР исследования – то, что его можно проводить столько раз, сколько это требуется, не причиняя вреда больному. При МРТ нет лучевого воздействия на организм, поэтому такое исследование безопасно. По показаниям его проводят детям, беременным во 2 и 3 триместрах. Часто назначают серию МРТ с промежутком в недели, месяцы. Это покажет процесс в динамике, реакцию очага на терапию, развитие осложнений или улучшение. Сравнивают несколько снимков, полученных последовательно при различных обследованиях.
МРТ или КТ голеностопного сустава?
Если у пациента есть серьезные противопоказания для МРТ (металлические элементы внутри организма), можно как альтернативу назначить КТ. Как и рентген, это лучевой метод воздействия. Он хорошо показывает состояние твердых тканей – костей, косвенно позволяет судить о толщине хрящей. Однако его нельзя назначать так часто, как МРТ, потому что лучевая нагрузка для организма в больших количествах вредит.
Метод диагностики определяет врач: если есть подозрение на переломы, трещины, опухоли, кисты, некроз кости, выбор будет в пользу КТ. Когда нужно в подробностях рассмотреть мягкие ткани, образующие сустав, и вокруг него, предпочтение отдают МРТ.
В некоторых случаях использование этих сложных методов вообще не понадобится, так как врачу понятна клиническая картина, уточнений не требуется. Поэтому не следует самостоятельно назначать себе обследование и тем более лечение.
Следует обращаться в клинику. Точность исследования, кроме профессионализма врачей, зависит от модели томографа. При индукции магнитного поля у аппарата 1,5 Тесла качество снимков будет выше, лучше детализация, чем при использовании низкопольных томографов.
Визуализирующие возможности МРТ голеностопного сустава и стопы
Магнитно-резонансная томография – это современный метод исследования, позволяющий визуализировать патологические изменения в связках, мышцах, сухожилиях, нервах, сосудах и суставах стопы. Исследование проводят в сложных диагностических ситуациях, когда врачам не удается выявить причину болей другими методами. МРТ стопы позволяет обнаружить практически любые дефекты в тканях на самых ранних стадиях.
Магнитно-резонансную томографию делают всем пациентам, которые планируют оперироваться по поводу вальгусной деформации, плоскостопия или артроза голеностопного сустава. Обследование помогает врачам адекватно спланировать операцию и добиться лучших функциональных результатов.
МРТ голеностопного сустава и стопы крайне редко делают в диагностических целях. Как показала клиническая практика, для диагностики большинства заболеваний данной области достаточного рентгенографии и УЗИ.
Противопоказания к томографии
Некоторые люди считают, что МРТ нельзя делать при наличии металлических иплантатов, штифтов и накостных пластин. Однако это заблуждение. Большинство современных металлоконструкций изготавливают из сплавов, которые не разогреваются и не смещаются в магнитном поле.
МРТ следует проводить с большой осторожностью в тех случаях, когда в теле человека есть несколько металлических имплантатов больших размеров. При этом в ходе исследования врачи должны использовать дополнительные меры предосторожности. К примеру, они могут дать в руку пациенту специальную кнопку. Если тот почувствует жжение или дискомфорт, то сможет сразу же оповестить об этом медработников.
Абсолютные противопоказания к проведению МРТ:
- первый триместр беременности;
- новообразования различной природы;
- наличие электрокардиостимуляторов, искусственных клапанов сердца, кохлеарных имплантатов и инсулиновых помп;
- установленные нетитановые зажимы и клипсы на сосудах;
- подозрение на наличие металлических инородных тел в мягких тканях.
Магнитно-резонансную томографию не делают лицам с клаустрофобией и острыми психическими расстройствами. Причина – невозможность поместить исследуемого в аппарат МРТ.
Подготовка к обследованию
Перед проведением МРТ стопы человеку не требуется особая подготовка. Он может вести обычный образ жизни и питаться привычным образом. Перед самим исследованием пациенту достаточно снять с себя все украшения и одежду с металлическими деталями.
Прежде чем делать МРТ, обязательно проконсультируйтесь с врачом. Расскажите ему о своих хронических заболеваниях, аллергии, наличии любых протезов и имплантатов. Это поможет специалисту понять, можно ли вам обследоваться. При необходимости он даст вам полезные рекомендации.
Где и за сколько можно сделать МРТ стопы
В Москве и Санкт-Петербурге магнитно-резонансную томографию делают в большинстве крупных государственных больниц и частных лечебно-диагностических центров. В некоторых медицинских учреждениях обследоваться можно только по предварительной записи. Стоимость МРТ стопы в России колеблется в пределах 5000-7000 рублей.
Спросите у лечащего врача, где можно сделать МРТ голеностопного сустава. Скорее всего, он порекомендует вам сразу несколько мест.
Что показывает МРТ стопы и голеностопного сустава
Магнитно-резонансная томография позволяет получить трехмерное послойное изображение мягких тканей. На томограммах отлично визуализируются все структуры суставов стопы, связки, мышечные сухожилия, нервы и сосуды. Однако МРТ малоинформативна в диагностике заболеваний костей. С этой целью врачи обычно используют компьютерную томографию (КТ).
Таблица 1. МРТ-признаки заболеваний голеностопного сустава и стопы
| Патология | Характерные изменения на томограммах |
| Подошвенный фасциит | На МРТ врачи выявляют утолщение плантарной фасции и выраженный отек мягких тканей. На поздних стадиях у больных появляется пяточная шпора. Она представляет собой клювовидный нарост на подошвенной поверхности пяточной кости. Шпору можно обнаружить с помощью рентгенографии |
| Неврома Мортона | При данной патологии врачи выявляют у больного округлое опухолевидное образование. Оно локализуется в третьем межпальцевом промежутке. |
| Синовиты | Для заболевания характерны отек синовиальной оболочки и скопление в суставной полости жидкого выпота. Эти изменения видны и при ультразвуковом исследовании |
| Артроз голеностопного сустава | МРТ позволяет выявить дегенеративные изменения суставных хрящей на самых ранних стадиях остеоартроза стопы. На снимках они визуализируются в виде мелких дефектов хрящевой ткани. На более поздних стадиях у больного выявляют субхондральный склероз и изменения в костной ткани |
| Инфекционные и неинфекционные артриты | Характеризуются воспалением хрящей, отеком и утолщением суставной капсулы, скоплением жидкости в синовиальной полости. С помощью МРТ можно обнаружить ранние признаки ревматоидного, подагрического, псориатического и других артритов голеностопного сустава |
| Болезнь Севера | При данной патологии у пациента выявляют типичные изменения в пяточной кости. Симптомы болезни Севера чаще всего появляются у подростков и лиц молодого возраста |
| Плоскостопие и вальгусная деформация стопы | Заболевания можно диагностировать с помощью обычной рентгенографии. МРТ делают лишь в ходе подготовки к их хирургическому лечению |
Советы по оценке МРТ артрограммы голеностопного сустава
а) Терминология. Растяжением связок голеностопного сустава называют повреждение комплекса латеральных коллатеральных связок (ЛКС), возникающее обычно вследствие избыточной супинации и наружной ротации стопы. Высокое растяжение связок голеностопного сустава (растяжение синдесмозных связок) обычно возникает при избыточной пронации стопы.
б) Патология. МР-артрография чаще всего выполняется для оценки нестабильности голеностопного сустава, не поддающейся консервативному лечению, а также для оценки повреждения хрящевых структур или установления причины сохраняющихся после хирургического лечения болей. Во многих случаях по результатам этого исследования выясняется, что травма является более тяжелой и обширной, чем можно было предположить по клиническим данным. Нередко выявляют сопутствующие основной травме повреждения, а также патологические изменения, развивающиеся вследствие нестабильности сустава или нарушения походки. Например, в случае латеральной нестабильности голеностопного сустава пациент переносит вес на медиальный угол купола таранной кости, что приводит к асимметричному истончению хряща и субхондральному отеку.
в) Протокол исследования. Существуют различные мнения относительно выбора оптимальной плоскости среза для исследования голеностопного сустава и стопы. На наш взгляд, срезы лучше ориентировать в соответствии с осью таранной кости, что позволяет оценить медиальные и латеральные коллатеральные связки голеностопного сустава. Некоторые авторы предпочитают располагать срезы относительно оси большеберцовой кости. Поскольку повреждения голеностопного сустава часто являются множественными, поле зрения следует выбирать достаточно широким (обычно 14-16 см), чтобы оно включало в себя и задний отдел стопы.
Т1-взвешенные изображения следует получать в трех плоскостях. Как минимум в одной из них необходим режим подавления сигнала от жировой ткани, чтобы улучшить визуализацию хрящевых структур. В то же время не менее чем в одной из плоскостей исследование должно проводиться без этого режима, чтобы оценить состояние субхондрального отдела кости. Последовательности, чувствительные к жидкости, должны использоваться для получения изображений как минимум в двух плоскостях.
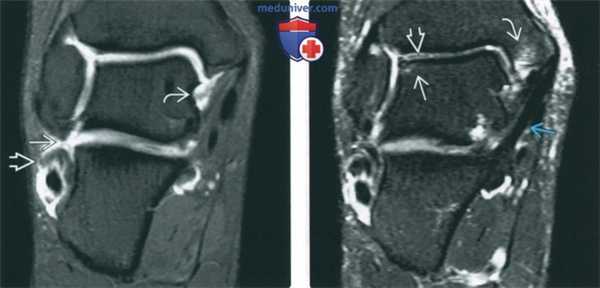
(Слева) МР-артрография в режиме Т1ВИ FS, первый из шести коронарных срезов, наглядно отражающий обширность повреждения медиальных и латеральных структур сустава при хронической нестабильности: определяется разрыв пяточно-малоберцовой связки и глубокого слоя дельтовидной связки. Короткая малоберцовая мышца расщеплена.
(Справа) МР-артрография в режиме Т2ВИ FS, коронарный срез: отмечается субхондральный отек таранной кости под нестабильным хрящевым фрагментом, а также отек костного мозга медиальной лодыжки. Большеберцово-пяточный пучок поверхностного слоя дельтовидной связки не изменен.
г) Оценка рентгенограмм. Перед выполнением КТ или МРТ не следует пренебрегать проведением рентгеноскопической артрографии. Рентгеноскопический контроль позволяет в режиме реального времени выявить затек контрастного препарата через дефект в связке. Кроме того, при рентгеноскопической артрографии признаки синовита во многих случаях видны лучше.
д) Последовательная оценка данных МР-артрографии. Важным диагностическим признаком является появление контрастного препарата вокруг сухожилий.
• Наличие контрастного препарата во влагалище сухожилия задней большеберцовой мышцы или сгибателя пальцев стопы указывает на разрыв удерживателя сгибателей и всего медиального фасциального рукава.
• Наличие контрастного препарата во влагалищах сухожилий малоберцовых мышц свидетельствует о разрыве пяточно-малоберцовой связки
• Наличие контрастного препарата во влагалищах сухожилий разгибателей обычно указывает на ятрогенную травму при введении препарата в полость сустава
1. Связки: должны быть натянуты, при этом дельтовидная, синдесмозные, латеральные коллатеральные, межпредплюсневые и предплюсне-плюсневые связки должны прослеживаться на всем протяжении. Глубокий слой дельтовидной связки в норме характеризуется поперечной исчерченностью, в то же время остальные связки должны иметь однородную гипоинтенсивную структуру. Промежуток между двумя отдельными пучками передней нижней межберцовой связки не следует ошибочно принимать за ее разрыв.
2. Хрящи: хрящевые суставные поверхности голеностопного сустава характеризуются небольшой толщиной. Затек контрастного препарата под хрящевой или костно-хрящевой фрагмент свидетельствует о нестабильности последнего.
3. Полость сустава: синовит проявляется неровным ворсинчатым контуром сустава. Свободные тела часто мигрируют в завороты синовиальной оболочки. Рубцевание приводит к угловой деформации контура сустава.
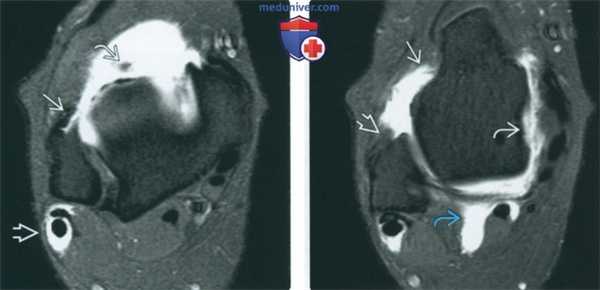
(Слева) МР-артрография в режиме Т1ВИ FS, аксиальный срез: определяется разрыв ПНМС. Наличие жидкости во влагалище сухожилий малоберцовых мышц обусловлено разрывом пяточно-малоберцовой связки. В увеличенном переднем завороте визуализируется свободное тело.
(Справа) МР-артрография в режиме Т1ВИ FS, аксиальный срез, проходящий ниже: определяется распространение жидкости вдоль шейки таранной кости через дефект в ПТМС (видна ее культя). Жидкость распространяется через дефект в глубоком слое дельтовидной связки. Наличие жидкости во влагалище сухожилия длинного сгибателя большого пальца не является признаком патологических изменений.
е) Последовательная оценка внесуставных структур:
1. Сухожилия: как правило, характеризуются гипоинтенсивной структурой: при переходе сухожилия с голени на задний отдел стопы вследствие изменения направления может отмечаться феномен «магического угла».
2. Удерживатели сухожилий: удерживатели сухожилий сгибателей и малоберцовых мышц в норме представляют собой тонкие гипо-интенсивные пучки, прикрепляющиеся соответственно к медиальной и латеральной лодыжкам.
3. Костный мозг: отек субхондрального отдела кости является признаком травмы или нестабильности сустава.
4. Нервы: должны иметь соответствующие размеры и волокнистое строение. Большеберцовый нерв может ущемляться в канале предплюсны опухолью, добавочными мышцами, расширенными венами или рубцом.
5. Мышцы: часто при периферической нейропатии или синдроме канала предплюсны возникает денервационный отек мышц, проявляющийся однородным повышением интенсивности сигнала на Т2 ВИ. Подошвенная фасция при всех последовательностях должна иметь небольшую толщину и гипоинтенсивную структуру.
6. Сосуды: обычно подошвенные вены достаточно широки, поэтому верхний порог их размера в норме выше.
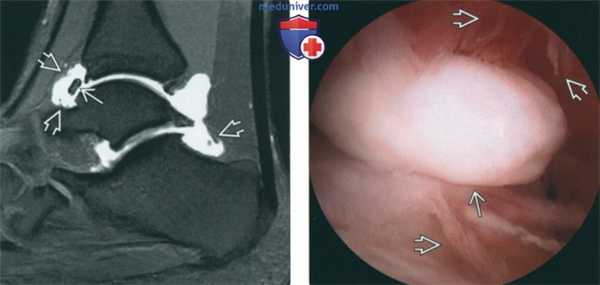
(Слева) МР-артрография в режиме Т1ВИ FS, сагиттальный срез: спереди визуализируется свободное тело. Листовидные выпячивания свидетельствуют о синовите. В этом случае полость голеностопного сустава сообщается с полостью заднего отдела подтаранного сустава, что является вариантом нормы, встречающимся в 15% случаев.
(Справа) Артроскопия голеностопного сустава: в переднем завороте определяются свободное тело и признаки синовита (листовидные выпячивания). Во многих случаях при хронической нестабильности повреждаются костные и мягкотканные структуры как с медиальной, так и с латеральной стороны. Поэтому следует помнить о возможной гиподиагностике вследствие феномена «удовлетворенности поиском».
ж) Находки, обусловленные механизмом травмы. Повреждение ЛКС: возникает вследствие избыточной супинации стопы и часто сочетается с другими травмами.
• Повреждение сухожилий малоберцовых мышц и их удерживателя клинически может быть и не заподозрено, однако оно часто является причиной сохраняющегося болевого синдрома и нестабильности голеностопного сустава после растяжения связок
• Костно-хрящевые повреждения могут возникать на медиальной или латеральной стороне купола таранной кости или нижней суставной поверхности большеберцовой кости
• Повреждение медиальных связок: может наблюдаться разрыв поверхностного слоя дельтовидной связки, возникающий, как правило, в месте прикрепления к медиальной лодыжке; может выявляться отрывной перелом области прикрепления медиального фасциального рукава и удерживателя сухожилий сгибателей; может развиваться как медиальная, так и латеральная нестабильность сустава
• Повреждение передней нижней межберцовой связки возможно в результате скручивания; при этом задняя нижняя межберцовая связка может оставаться интактной
• Повреждение дельтовидной связки возможно вследствие избыточной пронации стопы или сочетания супинации и наружной ротации стопы; возникновение сопутствующие повреждения зависят от механизма основной травмы.
• Пронационная травма сопровождается повреждением как переднего, так и заднего компонента синдесмоза
• Сочетание супинации и наружной ротации стопы приводит к повреждению удерживателя сгибателей и ЛКС; глубокий слой дельтовидной связки при поражении поверхностного слоя может оставаться интактным
з) Список использованной литературы:
1. Crim JR et al: Deltoid ligament abnormalities in chronic lateral ankle instability. Foot Ankle Int. 32(9):873-8, 2011
2. Alparslan L et al: Lateral ankle instability: MR imaging of associated injuries and surgical treatment procedures. Semin Musculoskelet Radiol. 12(4):346-58, 2008
МРТ-артрограмма при повреждении связок плюснефаланговых суставов стопы
а) Аббревиатуры:
• Латеральная коллатеральная связка (ЛКС)
• Медиальная коллатеральная связка (МКС)
1. Общая характеристика:
• Локализация:
о В большинстве случаев разрыв связок стопы может быть выявлен при стандартной МРТ без инвазивной артрографии
о МР-артрография выполняется преимущественно для оценки связок плюснефаланговых суставов
о Первый плюснефаланговый сустав:
- Избыточное тыльное сгибание: разрыв подошвенной связки
- Травматическая вальгизация большого пальца: разрыв МКС
- Разрыв ЛКС
- Избыточное подошвенное сгибание: разрыв дорсальной части суставной капсулы
о Второй плюснефаланговый сустав:
- Разрыв подошвенной связки
- Разрыв коллатеральных связок
2. Рекомендации по визуализации:
• Рекомендации по выбору протокола:
о Размер поля зрения 10-12 см
о Аксиальные срезы с подавлением сигнала от жировой ткани в режимах Т1 ВИ и Т2 ВИ
о Коронарные срезы в режиме Т1 ВИ с подавлением сигнала от жировой ткани
о Сагиттальные срезы в режиме Т1 ВИ с подавлением сигнала от жировой ткани
о Сагиттальные срезы в режиме Т1 ВИ без подавления сигнала от жировой ткани
• В острой фазе травму обычно можно выявить и без инвазивной артрографии
(Слева) МР-артрография в режиме Т1ВИ FS, аксиальный срез: визуализируется разрыв латеральной коллатеральной связки вследствие травматического приведения большого пальца. Отмечаются проксимальная ретракция волокон ЛКС и распространение контрастного препарата через дистально расположенный дефект. МКС не изменена.
(Справа) МР-артрография в режиме Т1ВИ FS, коронарный срез, этот же пациент: определяется дефект ЛКС. Мягкие ткани подошвы не изменены. (Слева) МР-артрография в режиме Т1ВИ FS, коронарный срез: определяется распространение контрастного препарата через дефект в проксимальном крае подошвенной связки 1-го плюснефалангового сустава вследствие избыточного тыльного сгибания большого пальца.
(Справа) МР-артрография в режиме PD FS, аксиальный срез, этот же пациент: определяется локальный разрыв подошвенной связки. Отмечается распространение жидкости в проксимальном направлении между медиальной и латеральной головками короткого сгибателя большого пальца. (Слева) Артрография 2-го плюснефалангового сустава, передне-задняя проекция: визуализируется распространение контрастного препарата через разрыв в подошвенной связке. Медиальнее и латеральнее разрыва контур подошвенной части сустава не изменен.
(Справа) Артрография, боковая проекция, этот же пациент: контрастный препарат распространяется вдоль влагалища сухожилия сгибателя пальцев.
3. МРТ при повреждении связок плюснефаланговых суставов стопы:
• Избыточное тыльное сгибание большого пальца:
о Дефект подошвенной связки, через который распространяется контрастный препарат:
- Обычно возникает в месте прикрепления сесамовидно-фалангового аппарата к проксимальной фаланге
- Также может выявляться возле шейки плюсневой кости
о Нарушение целостности дорсальной части суставной капсулы и коллатеральных связок
- Возникает при преходящем вывихе
о Субхондральный отек костного мозга
о Хрящевое или костно-хрящевое повреждение
• Травматическая вальгизация большого пальца:
о Дефект МКС, через который распространяется контрастный препарат
о Хрящевое или костно-хрящевое повреждение
• Травма коллатеральной связки:
о Дефект связки, через который распространяется контраст
• Повреждение подошвенной связки 2-го пальца:
о Дефект подошвенной связки, через который распространяется контрастный препарат:
- Обычно контрастный препарат выявляется дистально между подошвенной связкой и основанием проксимальной фаланги
о Подвывих проксимальной фаланги
о Распространение контрастного препарата вдоль влагалища сухожилий сгибателей пальцев
о В случае травмы часто происходит отрывной перелом с отделением небольшого фрагмента
4. Рентгенография:
• При рентгенографии стопы с нагрузкой часто выявляется подвывих или отклонение пальца в сторону, противоположную поврежденной связке
(Слева) МР-артрография в режиме Т1ВИ FS, коронарный срез: визуализируется обширный дефект подошвенной связки 2-го плюснефалангового сустава. Следует обратить внимание на контуры дефекта: целые волокна связки отсутствуют. Контрастный препарат распространяется вокруг сухожилия сгибателя, а также между головками 2-й и 3-й плюсневых костей.
(Справа) МР-артрография в режиме Т1ВИ FS, сагиттальный срез, этот же пациент: определяется распространение жидкости в сторону подошвы, а также вдоль влагалища сухожилия сгибателя. Дорсальная часть капсулы в визуально не изменена. (Слева) МР-артрография в режиме Т1ВИ FS, коронарный срез: визуализируется небольшой разрыв подошвенной связки 2-го плюснефалангового сустава. Через дефект в связке прошло небольшое количество контрастного препарата.
(Справа) МР-артрография в режиме Т1ВИ FS, коронарный срез, проходящий несколько дистальнее, этот же пациент: контрастный препарат, выявленный во влагалище сухожилия сгибателя, - достоверный признак разрыва подошвенной связки. (Слева) Артрография, передне-задняя проекция: визуализируется разрыв латеральной коллатеральной связки 2-го плюснефалангового сустава. Игла располагается в полости 2-го плюснефалангового сустава. Контрастный препарат распространяется через дефект в связке. Медиальнее определяется нормальный подошвенный заворот.
(Справа) МР-артрография в режиме Т1ВИ FS, коронарный срез, этот же пациент: определяется дефекте латеральной коллатеральной связке и распространение контрастного препарата в межплюсневую синовиальную сумку.
в) Дифференциальная диагностика повреждения связок плюснефаланговых суставов стопы:
1. Остеоартроз:
• Истончение хряща, нарушение конгруэнтности суставных поверхностей могут приводить к растяжению связок
2. Неврома Мортона:
• Боли сходны с таковыми при разрыве подошвенной связки 2-го плюснефалангового сустава
3. Межплюсневый бурсит:
• Жидкость в синовиальной сумке между головками плюсневых костей
• Сумка не сообщается с полостью сустава
4. Болезнь Фрейберга:
• Костно-хрящевое повреждение головки плюсневой кости
• При МРТ отмечаются линия перелома и гетерогенность структуры фрагмента
г) Патология. Общая характеристика:
• Этиология:
о Избыточное тыльное сгибание большого пальца:
- Обычно возникает при движении по искусственному покрытию в гибкой обуви
- Может происходить при занятиях скимбордингом 1
о Травматическая вальгизация большого пальца: избыточное отведение:
- Встречается намного реже, чем избыточное тыльное сгибание
о Повреждение коллатеральных связок:
- Возникает при резком приведении или отведении большого пальца
- Как правило, при движении босиком
о Избыточное подошвенное сгибание большого пальца:
- Часто происходит при игре в пляжный волейбол
о Повреждение подошвенной связки 2-го плюснефалангового сустава:
- Нетравматическое: наиболее частое, вследствие переноса нагрузки с 1-го на 2-й плюснефаланговый сустав:
Предрасполагающие факторы: мортоновская конфигурация стопы, вальгусная деформация большого пальца, хирургическое укорочение большого пальца
- Травматическое: вследствие избыточного тыльного сгибания
P.S. 1 Скимбординг - вид спорта: катание на доске по мелкой воде и мокрому песку
д) Список использованной литературы:
1. Maas NM et at: Metatarsophalangeal joint stability: a systematic review on the plantar plate of the lesser toes. J Foot Ankle Res. 9:32, 2016
2. Crain JM et al: MR imaging of turf toe. Magn Reson Imaging Clin N Am. 16(1):93-103,vi, 2008
3. Donnelly LF et al: Skimboarder's toe: findings on high-field MRI. AJR Am J Roentgenol. 184(5):1481-5, 2005
4. Mohana-Borges AV et al: Lesser metatarsophalangeal joints: standard MR imaging, MR arthrography, and MR bursography-initial results in 48 cadaveric joints. Radiology. 227( 1 ):175-82, 2003
5. Fabeck LG et al: Traumatic hallux valgus following rupture of the medial collateral ligament of the first metatarsophalangeal joint: a case report. J Foot Ankle Surg. 41(2):125-8, 2002
6. Yao L et al: Plantar plate of the foot: findings on conventional arthrography and MR imaging. AJR Am J Roentgenol. 163(3):641-4, 1994
Читайте также:
- Методика хирургической катетеризации яремной вены у новорожденных
- Режимы электрокардиостимуляции (ЭКС) и их кодирование
- Раннее выявление преэклампсии. Скрининг населения на преэклампсию.
- Нечувствительность к гливеку хронического миелолейкоза. Причины резистентности
- Инфекции листерий (Listeria): диагностика, лечение, профилактика
