Обзор кардиомиопатий
Добавил пользователь Alex Обновлено: 30.01.2026
Научный редактор: Строкина О.А., терапевт, врач функциональной диагностики. Практический стаж с 2015 года
Ноябрь, 2018.
Кардиомиопатия - это изменение мышцы сердца часто невыясненной причины.
Условием постановки диагноза "кардиомиопатия" является отсутствие (или исключение после обследования)
- врожденных аномалий развития,
- клапанных пороков сердца,
- поражения, обусловленного системными заболеваниями сосудов,
- артериальной гипертонии, ,
- некоторых редких вариантов поражения проводящей системы сердца.
Кардиомиопатии бывают первичными, когда патологический процесс затрагивает лишь сердце, и вторичными, развивающимися вследствие какого-либо системного заболевания.
Выделяют три основных типа поражения мышцы сердца при кардиомиопатиях, соответственно, выделяется 1
- дилатационная кардиомиопатия,
- гипертрофическая кардиомиопатия
- рестриктивная кардиомиопатия.
Такое разделение обычно основывается на оценке внутрисердечного кровообращения и уже на начальной стадии заболевания позволяет в ряде случаев установить направление поиска возможной причины процесса. При неустановленной первопричине поражения говорят об идиопатических формах той или иной кардиомиопатии.
Для дилатационной кардиомиопатии характерно нарушение сократительной функции сердечной мышцы (миокарда) с выраженным расширением камер сердца. Ее возникновение связывают с генетическими факторами, поскольку встречается семейный характер заболевания. Не меньшее значение имеют и наблюдаемые нарушения иммунной регуляции.
Симптомы дилатационной кардиомиопатии
Проявления дилатационной кардиомиопатии определяются нарастающей сердечной недостаточностью 2 :
- одышка при физической нагрузке,
- быстрая утомляемость,
- отеки на ногах,
- бледность кожи,
- посинение кончиков пальцев.
Прогноз при дилатационной кардиомиопатии весьма серьезен. Присоединение мерцания предсердий ухудшает прогноз. В первые 5 лет заболевания умирают до 70% больных, хотя при регулярной, контролируемой лекарственной терапии, несомненно, можно добиться продления жизни пациента.
Женщинам с дилатационной кардиомиопатией следует избегать беременности, так как частота материнской смертности при этом диагнозе очень высока. В некоторых случаях отмечено провоцирующее влияние беременности на развитие заболевания.
Диагностика
Лабораторная диагностика дает мало ценных данных для постановки диагноза, но она важна для контроля эффективности проводимой терапии в оценке состояния водно-солевого баланса, для исключения некоторых побочных эффектов препаратов, например цитопении.
Основным инструментальным методом диагностики всех видов кардиомиопатий является УЗИ сердца (эхокардиография). В большинстве случаев инструментальный диагноз дилатационной кардиомиопатии может быть поставлен при первом же ультразвуковом обследовании.
ЭКГ не имеет специфических критериев диагностики дилатационной кардиомиопатии, однако можно обнаружить различного рода нарушения ритма сердца вплоть до желудочковых аритмий (лучше выявляются при суточном Холтеровском мониторировании ЭКГ), признаки нагрузки на левый желудочек.
Рентгенологически определяется увеличение сердца, а чуть позже признаки венозного застоя в легких.
Коронарная ангиография - для исключения ишемических причин расширения камер сердца.
Прижизненная биопсия миокарда теоретически помогает исключить специфические причины (вирусы, амилоидоз).
Диагноз дилатационная кардиомиопатия - диагноз исключения. Он ставится тогда, когда все возможные причины нарушения сердечной деятельности исключены.
Лечение ДКМП
Лечение дилатационной кардиомиопатии направлено на борьбу с сердечной недостаточностью, предотвращение осложнений. В случае приобретенной ДКМП лечение направлено на главную причину.
Основные усилия в терапии направляются на улучшение сократительной функции миокарда и уменьшению симптомов сердечной недостаточности с помощью ингибиторов АПФ. Можно использовать любой из препаратов данной группы, но шире других в настоящее время используется эналаприл (ренитек, энап).
При наличии противопоказаний к применению иАПФ назначают сартаны (валсартан, лозартан), которые обладают теми же свойствами.
Выбор конкретного препарата определяется переносимостью, реакцией артериального давления, побочными эффектами.
Важное место занимает применение малых доз бета-блокаторов. Лечение начинают с минимальных доз препарат. В случае хорошей переносимости дозу можно увеличивать, наблюдая, не нарастают ли признаки сердечной недостаточности.
Перспективно применение препарата карведилол 3 - бета-альфа-блокатора, обладающего уникальным для этой группы положительным антиоксидантным влиянием на миокард.
Как и при лечении сердечной недостаточности, вызванной другими заболеваниями, традиционно большое значение имеет применение мочегонных. Их эффект отслеживается контролем веса больного (желательно несколько раз в неделю или ежедневно), измерением объема мочеиспускания, наблюдением за электролитным составом крови.
Из-за плохого прогноза заболевания больные дилатационной кардиомиопатией рассматриваются кандидатами на проведение трансплантации сердца.
Гипертрофическая кардиомиопатия 4 - заболевание, характеризующееся значительным увеличением толщины стенки левого желудочка без расширения его полости. Гипертрофическая кардиомиопатия может быть как врожденной, так и приобретенной. Вероятной причиной болезни являются генетические дефекты.
Симптомы гипертрофической кардиомиопатии
Чаще всего болезнь протекает бессимптомно или с незначительными симптомами. Многие больные порой даже не подозревают, что у них серьезное сердечное заболевание.
Проявления гипертрофической кардиомиопатии определяется жалобами на одышку, боли в грудной клетке, склонностью к обморокам, сердцебиению.
Вследствие нарушений ритма больные часто умирают внезапно. Гипертрофическая кардиомиопатия нередко обнаруживается у молодых мужчин, умерших во время занятий спортом.
У части больных постепенно развивается сердечная недостаточность. Иногда, особенно у пожилых, недостаточность кровообращения развивается внезапно после длительного благоприятного течения болезни на протяжении многих лет.
В результате нарушения расслабления левого желудочка наблюдается картина сердечной недостаточности, хотя сократимость левого желудочка остается на нормальных показателях вплоть до начала терминальной стадии болезни.
Причиной нарушения кровообращения при гипертрофической кардиомиопатии является снижение растяжимости камер сердца (прежде всего левого желудочка). Левый желудочек изменяет свою форму, что определяется преимущественной локализацией участка утолщения миокарда.
Для обследования пациента с подозрением на гипертрофическую кардиомиопатию используют лабораторные и инструментальные методы.
Лабораторные
1. Рутинная лабораторная диагностика:
- , , ,
- кардиальные ферменты - КФК, АСТ, АЛТ, ЛДГ),
- липиды крови,
- гормоны щитовидной железы,
- почечные и печеночные тесты,
- электролиты,
- мочевая кислота.
Все это позволяет выявить внесердечные состояния, которые могут ухудшить течение сердечной недостаточности.
2. Анализ крови на уровень мозгового натрийуретического пептида для оценки тяжести сердечной недостаточности. Его высокий показатель четко коррелирует с выраженностью диастолической (расслабляющей) функции сердца.
Инструментальные
Электрокардиограмма характеризуется прежде всего признаками утолщения левого желудочка, а также различными нарушениями ритма сердца.
Рентгенологически заболевание может не обнаруживаться долгое время, так как внешний контур сердца не меняется. Позднее появляются признаки легочной гипертензии.
УЗИ сердца (эхокардиография) - надежный способ ранней диагностики данного заболевания, поскольку способен обнаружить изменение внутреннего очертания полости левого желудочка.
Магнитно-резонансная томография МРТ сердца - более затратный метод, нежели УЗИ, но обладает большей разрешающей способностью. Благодаря ему специалисты получают более четкую картинку и информацию о структуре органа.
Прогноз при гипертрофической кардиомиопатии
Прогноз заболевания наиболее благоприятен в сравнении с другими формами кардиомиопатий.
Больные остаются длительное время работоспособны (с учетом их профессии). Однако у таких больных с повышенной частотой регистрируются случаи внезапной смерти.
Клиника сердечной недостаточности формируется достаточно поздно. Присоединение мерцательной аритмии ухудшает прогноз. Беременность и роды при гипертрофической кардиомиопатии возможны.
Лечение
Лечение направлено на снижение выраженности симптомов заболевания, улучшение качества жизни больного и предупреждение приступов внезапной сердечной смерти и прогрессирования заболевания.
Чаще всего используется верапамил или дилтиазем. Широко используются бета-блокаторы, которые способствуют уменьшению сердцебиения, препятствуют возникновению нарушений ритма и снижают потребность миокарда в кислороде.
Рекомендуется применение дизопирамида (ритмодан).
При выявленных нарушениях ритма (мерцательная аритмия) применяют амиодарон или соталол. В этом же случае необходима профилактика тромбообразования в левом предсердии, для чего вводят антикоагулянты (варфарин).
Также существует и хирургическое лечение гипертрофической кардиомиопатии:
Симптомы, виды и лечение кардиомиопатии у взрослых
Кардиомиопатия – это патология миокарда неуточненного генеза, которая не обусловлена поражением коронарных артерий, сердечных клапанов, перикарда, изменениями общей и легочной гемодинамики, и характеризуется кардиомегалией, прогрессирующей хронической сердечной недостаточностью.
Термин «кардиомиопатия» охватывает гетерогенную группу поражений миокарда с различной этиологией, но имеющих схожую клинику.
Этиология
Факторы, которые провоцируют возникновение КМП:
- наследственность;
- спорадические генные мутации;
- вирусные, бактериальные, грибковые инфекции;
- метаболические нарушения;
- аутоиммунные заболевания;
- врожденные и приобретённые пороки сердца;
- опухоли сердца;
- гормональные сбои;
- воздействие токсинов;
- злоупотребление алкоголем;
- стресс.
Классификация и патогенез
Существует множество классификаций кардиомиопатий. Наиболее полной является клиническая классификация.
Среди кардиомиопатий выделяют:
I. Нозологические формы:
- дилатационная;
- гипертрофическая (обструктивная);
- рестриктивная;
- аритмогенная кардиомиопатия правого желудочка;
- воспалительная:
- идиопатическая;
- аутоиммунная;
- постинфекционная;
- специфические кардиомиопатии:
- ишемическая;
- клапанная;
- гипертензивная;
- дисметаболическая:
- дисгормональная (тиреотоксикоз, гипотиреоз, надпочечниковая недостаточность, феохромацитома, акромегалия, сахарный диабет);
- наследственные болезни накопления (гемохроматоз, гликогенозы, болезнь Нимана-Пика и др.);
- дефициты электролитов, нарушения питания, дефицит белка, расстройство метаболизма калия, дефицит магния, анемия, дефицит витамина В1 и селена;
- Амилоидоз;
- Мышечные дистрофии;
- Нейромышечные расстройства;
- КМП во время беременности;
- Аллергические и токсические (алкогольная, радиационная, лекарственная).
II. Неклассифицированные кардиомиопатии:
- Фиброэластоз;
- Некомпактный миокард;
- Дилатационная КМП с незначительной дилатацией;
- Митохондриальная КМП.
Дилатационная кардиомиопатия (ДКМП). Это наиболее распространенный форма кардиомиопатии у взрослых. В 20-30% имеет семейную историю заболевания. Чаще встречается у мужчин среднего возраста.
Прогрессирование дистрофических процессов в кардиомиоцитах ведет к дилатации полостей сердца, снижению способности миокарда к сокращению, нарушению систолической функции, и в последствии заканчивается хронической сердечной недостаточности. Возможно присоединение митральной недостаточности, нарушений кровотока в коронарных артериях, ишемии миокарда, диффузного фиброза сердца.
ДКМП — заболевание с множественной этиологией. У каждого пациента можно определить одновременно несколько факторов провоцирующих заболевание, таких как воздействие вирусов, алкогольная интоксикация, курение, аутоиммунные нарушения, изменения гормонального фона, аллергии и др.
Гипертрофическая кардиомиопатия (ГКМП). Это генетически обусловленная форма заболевания с аутосомно-доминантным типом наследования и высокой пенетрантностью. Генная мутация ведет к гипертрофии миоцитов, которые располагаются в миокарде хаотично. Увеличивается количество рыхлого интерстиция.
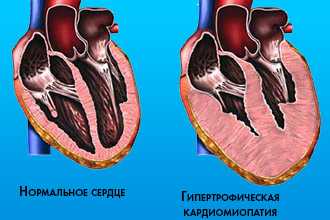
В основу патогенеза поставлена гипертрофия стенок миокарда левого (иногда — правого) желудочка. Объем желудочка не изменяется или уменьшается незначительно. Гипертрофия обычно асимметрична и вовлекает межжелудочковую перегородку. При проведении ЭхоКг обнаруживают присутствие систолического градиента давления в выносящем тракте.
Рестриктивная кардиомиопатия (РКМП). Этот вид встречается наиболее редко и вовлекает в патологический процесс эндокард. Возникает как первичная патология (эндомиокардиальный фиброз и синдром Леффлера), так и вторичным вариантом вследствие других заболеваний (амилоидоз, системная склеродермия, гемохроматоз, токсические повреждения миокарда).
В основе патогенеза РКМП — накопление в интерстициальной ткани бета-амилоида, гемосидерина или продуктов дегрануляции эозинофилов вокруг сосудов. В дальнейшем это ведет к фиброзированию и деструкции сердечной мышцы. Ригидность стенок миокарда вызывают нарушение диастолического наполнения желудочков, повышение системного давления и давления в малом круге кровообращения. Систолическая функция и толщина стенок миокарда практически не изменяется.
Аритмогенная правожелудочковая кардиомиопатия. Этот вид кардиомиопатий имеет наследственный характер (аутосомно-доминантный), хотя описаны и случаи отсутствия семейного анамнеза. Первые признаки кардиомиопатии появляются в детском и юношеском возрасте. Возникает в следствии генной мутации нарушается синтез структурных белков сердечной ткани. Основу патогенеза составляет постепенное вытеснение миокарда ПЖ фиброзной и жировой тканью. Это приводит к расширению его полости и снижению сократительной функции. Патогномоничный диагностический признак — образование аневризмы ПЖ.
Клиника и симптомы
Клиническая картина определяется основной триадой:
У 70-85% пациентов с ДКМП первым проявлением выступает прогрессирующая ХСН.
Главные симптомы:
- одышка при физических нагрузках, со временем и в покое
- мучительные удушья ночью;
- отеки конечностей;
- сердцебиение;
- болезненные ощущения в правом подреберье, увеличение живота;
- перебои в работе сердца;
- вертиго;
- обмороки.
При ГКМП на первый план выступают:
- одышка;
- давящие боли за грудиной;
- обмороки.
Пациенты с РКМП предъявляют жалобы на:
- сердцебиение, перебои в работе сердца;
- отеки;
- боли в правом подреберье.
При аритмогенной правожелудочковой КМП на первый план выступают:
- приступы головокружения;
- частые обмороки;
- перебои в работе сердца.
Диагностика
Важнейшим скрининговым диагностическим методом является ЭхоКГ. Главный критерий постановки диагноза — выявленная систолическая, диастолическая или смешанная дисфункция миокарда.
При физикальном обследовании отмечаются:
- перкуторное расширение границ сердца в обе стороны;
- систолический шум на верхушке и под мечевидным отростком;
- тахикардия, мерцательная аритмия, экстрасистолия, ритм галопа;
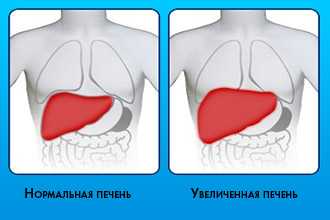
- признаки левожелудочковой недостаточности — периферические отеки, асцит, набухание яремных вен, увеличение печени;
- признаки легочной гипертензии – акцент II тона над легочной артерией, влажные мелкопузырчатые хрипы в нижних отделах легких;
Инструментальные методы:
На ЭхоКГ, зависимо от разновидности заболевания обнаруживают:
- ДКМП — дилатацию полостей сердца, снижение сократительной способности, гипокинезию задней стенки ЛЖ уменьшение ФВ, МК в виде «рыбьего зева».
- ГКМП – ассиметричную гипертрофию ЛЖ (толщина 15 мм. и более), предсистолическое движение МК, динамический градиент давления в выносном тракте.
- РКМП – утолщение заднебазальной стенки ЛЖ, ограничение подвижности задней створки МК, утолщение эндокарда, тромбообразование в полости желудочков.
Для уточнения диагноза и дифференциации с другими заболеваниями проводят:
- ЭКГ, круглосуточный мониторинг ЭКГ – наличие нарушений проводимости, аритмии, экстрасистолия;
- Рентгенограмму ОГК;
- Зондирование сердечных полостей, вентрикулографию;
- Биопсию миокарда;
- Функциональные кардиопробы;
- Лабораторные обследования — клинический анализ крови, мочи, определение АЛТ, АСТ, креатинина, мочевины, коагулограмму, электролиты.
Лечение
Мероприятия по лечению кардиомиопатии у маленьких детей и взрослых направлены главным образом на улучшение общеклинического состояния, уменьшение проявлений ХСН, повышение устойчивости к физическим нагрузкам, качественное улучшение жизни.
Протокол ведения больных с ДКМП разделяет методы лечения на обязательные и дополнительные.
Обязательные:
- Этиотропная лечение при вторичной КМП:
- хирургическое устранение причины (ишемическая, эндокринная КМП);
- этиологическое терапия воспалительных КМП.
- ингибиторы АПФ длительно;
- бета-блокаторы;
- диуретики;
- сердечные гликозиды;
- антагонисты альдостерона.
Дополнительные (при наличии показаний):
- Амиодарон при желудочковых экстрасистолиях;
- Допамин, добутамин;
- Нитраты;
- Антикоагулянты;
- Имплантация кардиовертера-дефибрилятора;
- Трансплантация сердца.
Пациентам с ГКМП назначают:
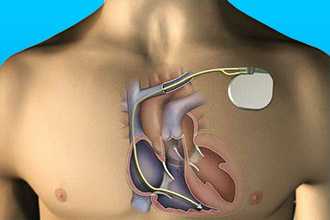
![Имплантация кардиостимулятора пациентам с ГКМП]()
- Основные:
- Бета-блокаторы;
- Блокаторы кальциевых каналов;
- Противоаритмические препараты;
- Ингибиторы АПФ;
- Оперативная миомэктомия;
- имплантация кардиостимулятора или кардиовертера-дефибрилятора.
Для терапии РКМП используют глюкокортикостероиды (преднизолон), цитостатики и иммуносупресанты. В случае выраженного фиброза выполняют эндокардэктомию с протезированием клапанов.
Лечение аритмогенной правожелудочковой КМП направлено на устранение и профилактику аритмий. Используют кордарон, бета-блокаторы. При неэффективности – имплантация автоматического кардиовертера-дефибрилятора, радиочастотная деструкция аритмогенной зоны, установка искусственного водителя ритма. В тяжелых случаях проводят вентрикулотомию.
Критерии качественного лечения:
- Снижение выраженности симптомов сердечной недостаточности;
- Увеличение ФВ левого желудочка;
- Устранение признаков задержки жидкости в организме;
- Повышение качества жизни;
- Продление интервалов между госпитализациями.
Прогноз и дальнейший скрининг пациентов
Трехлетняя выживаемость у больных с ДКМП – 40%.
Длительность жизни пациентов с ГКМП несколько дольше, однако годичная смертность все же достигает 4% (до 6% у детей). У 10% пациентов наблюдается спонтанный регресс заболевания. Наиболее высокие показатели летальности у больных РКМП – смертность за 5 лет достигает 70%.
Наиболее благоприятен исход при дисгормональной (в т.ч у женщин в период климакса) кардиопатии. При условии адекватной гормональной коррекции основного заболевания дистрофические процессы регрессируют.
![ЭхоКГ пациенту с КМП]()
В целом, при соблюдении рекомендаций, регулярном приеме препаратов, своевременном хирургическом вмешательстве и коррекции основного заболевания качество жизни возможно значительно улучшить.
Пациенты с КМП должны находится под диспансерным наблюдением, проходить обследования 1 раз в 2 месяца. Обязателен контроль ЭКГ, ЭхоКГ, коагулограммы, МНО.
Специфической профилактики возникновения КМП не существует. Очень важно проведение генетического анализа членов семьи пациента с установленной КМП с целью ранней диагностики заболевания.
Выводы
Несмотря на многочисленные исследования, направленные на поиск причин возникновения той или иной формы КМП, разработку скрининговых методов диагностики, актуальной остается проблема запоздалого выявления заболевания. Кардиомиопатия у взрослых имеет хроническое прогрессирующее течение. Поэтому важно соблюдать лечебный режим, четко следовать рекомендациям кардиолога и своевременно обращаться за медицинской помощью.
Для подготовки материала использовались следующие источники информации.
Кардиомиопатия: особенности протекания, лечения болезни. Прогноз выживаемости больных
Кардиомиопатия: особенности протекания, лечения болезни. Прогноз выживаемости больных
![Кардиомиопатия: особенности протекания, лечения болезни. Прогноз выживаемости больных]()
Диагноз кардиомиопатия подтверждается у пациента, когда мышцы его сердца подвергаются патологическим изменениям – дистрофическим и склеротическим. Особенности, позволяющие точно диагностировать заболевание и перейти к его терапии, – отсутствие других пороков сердца и его сосудов, воспалительных и опухолевых процессов, имеющих ишемический генез. Кардиомиопатия может быть нескольких видов, каждый из которых определяют изменения миокарда — функциональные и анатомические. Патология развивается при наличии первичных или вторичных причин. Заболевание требует медикаментозной терапии, иногда хирургического вмешательства. Лечение сопровождается щадящим режимом.
Виды патологии
Кардиомиопатия – это сердечная патология, которая имеет классификацию. В зависимости от причины, запустившей процесс изменения ткани миокарда, выделяют её первичную и вторичную формы. Болезнь подразделяется на несколько видов, определяющим фактором, позволяющим её классифицировать, является один из 4-х основных типов поражения сердечной мышцы:
- , при которой наблюдается расширение сердечных камер, нарушение сократительной функции сердца; — характерно изменение стенок левого сердечного желудочка, их утолщение, при её развитии полости желудочка не расширяются;
- рестриктивная кардиомиопатия – стенки сердечных желудочков практически утрачивают способность растягиваться, затрудняется попадание крови в левую сердечную камеру, предсердия испытывают увеличенную нагрузку;
- аритмогенная правожелудочковая кардиомиопатия – диагностируется редко, возникает из-за замены клеток миокарда фиброзной или жировой тканью, сопровождается изменением ритма сокращений желудочка.
- генетические нарушения, при которых клетки кардиомиоцитов неправильно формируются, что приводит к дефекту мышечных волокон сердца и их неправильному функционированию;
- интоксикация тканей органа, возникающая при воздействии ядохимикатов, алкогольных напитков, наркотиков, лекарственных препаратов (в большинстве случаев ими выступают противоопухолевые средства);
- заражение вирусами, прогрессирование заболеваний, вызванных ими (герпес, грипп, вирус Коксаки, цитомегаловирус);
- изменение гормонального баланса в организме;
- снижение иммунной защиты;
- перенесенные миокардиты;
- ишемическая и гипертоническая болезни сердца;
- аутоиммунные патологии, развивающиеся у больного;
- нарушения, связанные с балансом электролитов;
- фиброз миокарда;
- амилоидоз;
- заболевания нейромышечного характера;
- болезни накопления.
- регулярное повышение значений артериального давления;
- больной испытывает упадок сил, сильно утомляется даже при незначительной физической активности;
- движения сопровождаются выраженной одышкой;
- кожные покровы становятся бледными;
- кончики пальцев рук приобретают синюшность;
- нижние конечности заметно отекают.
- нарушение сердечного ритма;
- устойчивая бледность кожи;
- человек отмечает, что у него возникает постоянная слабость;
- наблюдается одышка;
- наличие боли в груди;
- могут наблюдаться нарушения сознания.
- сопровождение любого физического действия выраженной одышкой;
- появление отеков.
- выявляет признаки, сопровождающие сердечную недостаточность;
- обращает внимание на наличие синюшного оттенка кожных покровов, увеличение размеров вен, находящихся в области шеи;
- выслушивает тон сердца при помощи стетоскопа;
- проводит пальпацию и перкуссию области грудной клетки и сердца.
- электрокардиография – в результате исследования врач получает данные о наличии гипертрофии стенок желудочков сердца, его предсердий;
- суточный ЭКГ-мониторинг;
- ультразвуковое исследование методом ЭХО-кардиография с дуплексным сканированием, которое позволяет оценить состояние органа, особенности кровотока;
- рентгенографическое обследование сердца с ангиографией (используется рентгенографическое оборудование и контрастное вещество, которым заполняют сердечные артерии) при котором врач видит достоверную картину, позволяющую оценить размеры сердца, состояние сосудов, кровоток;
- магниторезонансная и компьютерная томография – высокоинформативный метод используется для оценки состояния и выявления патологических изменений сердца, позволяющий увидеть особенности его строения;
- биопсия сердечной ткани — исследование позволяет точно определить вид и степень поражения сердечной ткани.
- медикаментозное лечение;
- хирургическое вмешательство;
- переход пациента на особый рацион питания, исключение из его жизни сильных нагрузок – физических и эмоциональных.
- ингибиторы АПФ — необходимо пожизненное употребление лекарств этой группы;
- мочегонные средства для снижения отечности в тканях, легких;
- бета-блокаторы, способствующие регуляции частоты сердцебиений;
- нитраты для снижения артериального давления, снижения нагрузки на сердце и его потребности в кислороде;
- сердечные гликозиды в целях регуляции сократительной способности мышечной ткани;
- средства и витамины, которые улучшают питание сердечных клеток;
- антикоагулянты (при выявлении повышенной свертываемости крови, предрасположенности к образованию тромбов).
- желудочковая септальная миэктомия;
- 2-камерная электрокардиостимуляция;
- пересадка сердца от донора.
- тяжелый и умеренный физический труд;
- интенсивные занятия спортом;
- нервные перенапряжения.
- употребление диетического мяса и рыбы;
- преобладание овощей и фруктов в меню;
- отказ от соли и жирных блюд.
- при гипертрофической форме патологии – составляет от 60% до 70%;
- менее 40% при рестриктивной и дилатационной формах;
- после операции по пересадки сердца, длительность жизни составляет более 10 лет для 30-50% больных.
- Дилатационная — расширение камер сердца на фоне нарушений сократительной способности миокарда. Прогноз неблагоприятный. Выживаемость до 5 лет возможна лишь при своевременном лечении кардиомиопатии.
- Гипертрофическая — утолщение стенок левого желудочка. Отличается медленным прогрессированием.
- Алкогольная — дисфункция сердечных полостей, гипертрофия миокарда, вызванная излишним употреблением алкогольных напитков.
- Ишемическая — нарушение кровообращения в миокарде. Возможно протекание в симметричной, асимметричной форме. Прогноз неблагоприятный. Развитие патологии ведёт к тяжелому инфаркту, атеросклерозу венечных артерий. Для нормализации сердечного ритма врачи проводят пересадку сердца, коронарное шунтирование.
- Метаболическая — нарушение обменных процессов, дистрофия миокарда, спровоцированная физическими нагрузками, перенапряжением сердечной мышцы, дисфункцией печени (почек), авитаминозом.
- Токсическая — обусловлена долгим воздействием медикаментов на сердечные структуры.
- наследственный фактор;
- отравление алкоголем, ядами, токсинами, вирусами;
- стресс;
- физические нагрузки;
- нервозность;
- скудное, неправильное питание.
- воспаление сердечной мышцы;
- метаболические изменения на клеточном уровне;
- интоксикация организма;
- гормональный сбой;
- недостаток микроэлементов, витаминов;
- алкогольное, химическое, медикаментозное отравление;
- сбой обменных процессов.
- сбой аутоиммунных процессов;
- сердечная недостаточность;
- инфаркт миокарда;
- нарушение обмена веществ;
- цитомегаловирус;
- гепатит С;
- вирус коксаки;
- заболевания нейромышечной системы;
- дисбаланс электролитов;
- ишемия сердца;
- амилоидоз.
- ожирение;
- курение;
- злоупотребление алкоголем;
- повышенное содержание холестерина, липидов в крови.
- сбою функций миокарда;
- синдрому Рефсума;
- болезни Фабри;
- гемохроматозу.
- отечность;
- боль, жжение за грудиной;
- увеличение селезенки, печени в размерах;
- обморочное состояние;
- одышку;
- кашель;
- усиленное сердцебиение;
- побледнение, пожелтение покровов кожи;
- быструю утомляемость;
- головокружение;
- слабость из-за кислородного голодания, уменьшения объема сердечных выбросов крови.
- гипертрофия правого (левого) желудочка или левого предсердия;
- деформация комплекса-QRS;
- расширение полости сердца;
- ограничение подвижности или утолщение стенок;
- уменьшение полостных камер в объеме.
- эхокардиография;
- рентген сердца;
- биопсия тканей миокарда;
- МРТ; ;
- вентрикулография;
- анализ мочи, крови анализ крови;
- электрокардиография;
- УЗИ сердца.
- ингибиторы (Эналаприл, Рамиприл) для замедления развития сердечной недостаточности, снижения давления;
- блокаторы кальциевых каналов (Верапамил, Дилтиазем);
- бета-блокаторы (Метопролол, Пропранолол) для устранения признаков аритмии, тахикардии.
- Черезаортальная септальная миэктомия — удаление перегородки между желудочками для нормализации оттока крови в аорту, замедления прогресса сердечной недостаточности.
- Аннулопластика — трансплантация сердечных клапанов.
- Транскатетерная абляция — введение препаратов в межжелудочковую перегородку для уменьшения ее толщины.
- Трансплантация сердечной ткани с введением в нее стволовых клеток, что насыщает клетки кислородом и питательными компонентами. Методика прикрепления клеток к здоровым тканям восстанавливает функции не только сердца, но и легких, печени, почек. Нормализует отток жидкостей, повышает проходимость сосудов.
- тромбоэмболия;
- преждевременная остановка сердца; ; ;
- отек легких;
- тромбоэмболия;
- инфаркт миокарда; .
- развитию отека легких;
- тяжелым нарушениям дыхательной функции;
- хрипам с отделением розовой мокроты.
- пересмотреть образ жизни;
- дозировать физические нагрузки, поднятие тяжестей;
- соблюдать диету с включением овощей, фруктов, кисломолочных продуктов;
- отказаться от алкоголя, курения;
- регулярно наблюдаться у кардиолога.
- дилатационная;
- гипертрофическая (обструктивная или необструктивная);
- рестриктивная;
- аритмогенная дисплазия правого желудочка;
- перипортальная (послеродовая).
- инфекционные;
- метаболические:
- эндокринные (при гипо- и гипертиреозе, микседеме, акромегалии, феохромоцитоме, сахарном диабете, ожирении),
- при болезнях накопления (амилоидозе, гемохроматозе, саркоидозе, лейкозе, мукополисахаридозе, гликогенозе, липидозе),
- при дефиците микроэлементов, питательных веществ и электролитном дисбалансе;
- одышка при физической нагрузке (у некоторых больных в покое и в ночные часы), обусловленная венозным застоем крови в легких из-за диастолической дисфункции увеличенного левого желудочка сердца;
- кардиалгии, связанные с несоответствием коронарного кровотока весу миокарда;
- головокружения и синкопальные (обморочные) состояния; у детей они отмечаются при физической нагрузке и эмоциональном стрессе;
- учащенное сердцебиение из-за нарушений ритма сердца;
- быстрая утомляемость.
Причины возникновения
Специалисты, проводящие исследования природы кардиомиопатии, в настоящее время не могут утвердить полный, исчерпывающий список причин, вызывающих патологической изменение ткани сердечной мышцы. Наиболее вероятными считают:
Симптомы
В зависимости от того какой из видов кардиомиопатии развивается у больного, проявление симптомы будет иметь некоторые особенности.
Дилатационная форма патологии сопровождается признаками:
Такие симптомы возникают и сохраняются по причине нарастания сердечной недостаточности у больного – камеры органа расширяются, при этом утрачивается способность мышц сокращаться. Такое состояние становится смертельно опасным, требует регулярного лечения.
Развитие гипертрофической кардиомиопатии врач может заподозрить, если у пациента проявляются симптомы, связанные с постепенным прогрессированием сердечной недостаточности:
Если больной будет игнорировать признаки, не пройдет диагностические исследования и не получит качественного лечения – велика вероятность его внезапной смерти.
Другая форма патологии – рестриктивная, сопровождается функциональными нарушениями:
Аритмогенная кардиомиопатия может быть заподозрена у пациента в случаях, если он испытывает нарушения сердечного ритма, часто это значительное учащение сердцебиения при увеличении физической нагрузки.
Симптомы – боли в области грудины и за ней, сильная утомляемость, головная боль, одышка, возникающий по ночам кашель, отеки, тяжесть в ногах могут вызвать подозрение на развитие кардиомиопатии. При первичном осмотре больного врач:
Для подтверждения диагноза пациенту необходимо комплексное обследование организма. Его проводят с помощью инструментальной диагностики:
Комплексный подход предполагает проведение сразу нескольких исследований для выявления признаков кардиомиопатии сердца. Выбор конкретного метода зависит от наличия оборудования в клинике, наличия очереди для поведения диагностики, так как во многих случаях требуется оперативная информация для подтверждения диагноза для пациента.
![Кардиомиопатия: особенности протекания, лечения болезни. Прогноз выживаемости больных]()
При сердечной недостаточности кардиомиопатия – это состояние, требующее наблюдения в медицинском учреждении, назначения качественного лечения. Исходя из того, что кардиомиопатия нередко имеет неизвестную этиологию, к терапии подходят комплексно. Основными методами борьбы с патологией после подтверждения диагноза являются:
Выбор медикаментозного лечения зависит от вида кардиомиопатии, диагностированной у больного, особенностей его состояния. Для терапии назначают:
Если медикаментозное лечение кардиомиопатии нерезультативно, состояние пациента стабильно ухудшается, врачи принимают решение о проведении хирургического лечения. Применимы методы:
Последующая жизнь больного должна проходить в особом режиме. В медицинском учреждении ему рекомендуют ответственно относиться к физическим нагрузкам, исключить:
Если пациент до постановки диагноза имел вредные привычки – курил или регулярно употреблял алкоголь, отказ от них может существенно улучшить прогноз. Следует пересмотреть рацион питания. Здоровое меню при кардиомиопатии предполагает:
Прогноз
При подтверждении кардиомиопатии прогноз часто зависит от того, как быстро обратился больной за медицинской помощью и начал лечение. Медицинская статистика обладает данными о пятилетней выживаемости пациентов с указанным диагнозом:
Кардиомиопатия – опасная патология, требующая скорейшего обращения за медицинской помощью. Игнорирование симптомов часто приводит к неожиданному летальному исходу.
Причины, признаки, методы лечения кардиомиопатии
Причины, признаки, методы лечения кардиомиопатии
![Причины, признаки, методы лечения кардиомиопатии]()
Кардиомиопатия — видоизменение желудочков сердца миокарда. Это ряд патологий сердечной мышцы, вызванных разного рода причинами. Прогрессирующее течение при отсутствии правильного лечения при кардиомиопатии ведет к инвалидности, осложнениям: сердечная недостаточность, кислородное голодание тканей, застойные явления в отделах сердца, изменение стриктуры миокарда, желудочковая и предсердная аритмия. Прогноз – неоднозначный. Большую роль играют симптомы, форма, стадия заболевания, своевременно проведения диагностики и лечения кардиомиопатии.
Кардиомиопатия разновидности
Патология бывает первичная или вторичная. Первый вид делится на подвиды.
К вторичной кардиомиопатии относят дисгормональную форму, диагностируемую у женщин при климаксе. Она сопровождается появлением учащенного сердцебиения, спазмом мышцы сердца, недомоганием. Причины патологии — гормональные нарушения, сбой в работе миокарда. Прогноз – благоприятный. Трудоспособность восстанавливается при проведении правильно подобранной тактики лечения кардиомиопатии.
Факторы риска
Провоцирует развитие первичного заболевания:
В группу риска развития вторичной кардиомиопатии входят пациенты с инфекционными заболеваниями сердца, патологиями эндокринной (аутоиммунной) системы.
Вызвать болезнь могут:
Причины развития первичной миопатии не установлены. При врожденных патологиях сердечная мышца начинает неправильное развитие ещё при закладке тканей у плода. Болезнь, спровоцированная генетическим фактором, ведет к развитию дилатационной или идиопатической формы. Этому может предшествовать заражение организма бактериями, вирусами, токсинами, кардиомиоцитами. Другие причины:
Бактериальная, грибковая, вирусная, паразитарная инфекция могут вызвать поражение, привести к структурным видоизменениям миокарда.
При ишемии от недостатка кислорода начинает страдать сердечная мышца, при атеросклерозе резко сужаются артерии и просвет сосуда. Нехватка кислорода в сердечной ткани приводит к быстрому разрушению кардиомиоцитов. Провоцирующие факторы:
Кардиомиопатия — болезнь с «накопительными» особенностями, когда вредные вещества откладываются в толще в сердечной мышце, приводя к:
Нарушается работа миокарда и на фоне накопления гликогена в сердце.
Признаки болезни неспецифичны, присущи другим патологиям сердца. При кардиомиопатии пациенты жалуются на:
При любой форме кардиомиопатии изменяется сердечный ритм. В ходе проведения ЭКГ наблюдается:
Возможна недостаточность трикуспидального или митрального клапана.
Кардиомиопатия – заболевание мало чем отличающееся симптомами от других патологий сердечнососудистой системы. Это представляет трудности при диагностике, лечении кардиомиопатии.
В ходе проведения диагностических мероприятий в учет берутся жалобы пациентов, имеющиеся признаки (боль за грудиной, головокружение, обморок, одышка, учащенное сердцебиение).
Основные исследования, рекомендуемые к проведению:
Лечение на разных стадиях
Лечение кардиомипатии зависит от провоцирующих болезнь факторов. Если причиной патологии является попавшая в организм инфекция, то терапия направляется на ее устранение. При первичной форме заболевании направляют лечебные меры на восстановление деятельности сердечной мышцы, минимизацию симптомов. Основная цель — компенсировать сердечную недостаточность, восстановить функции сердца.
На начальном этапе лечение кардиомиопатии проводят медикаментозное. Назначаемые лекарства:
Если эффект от лекарств отсутствует при кардиомиопатии – хирургическое лечение, трансплантация сердца становятся единственным вариантом. Методы оперативной терапии при кардиомиопатии, операции и их особенности:
![Причины, признаки, методы лечения кардиомиопатии]()
При врождённом пороке и кардиомиопатии сердца лечение заключается в замене сердечного клапана.
Выбор лечебной тактики напрямую зависит от механизма, приведшего к сердечной недостаточности, вида патологии. При первичной кардиомиопатии применимы антибиотики, противовоспалительные препараты. При вторичной форме важно устранить признаки первичного заболевания.
При подозрении на кардиомиопатию пациентам рекомендована госпитализация, даже если выраженные симптомы болезни отсутствуют.
Если не начать лечение кардиомиопатии на раннем этапе, то с 90% вероятностью разовьется дисфункция сердечного клапана или сердечная недостаточность. Среди прочих осложнений:
Прогноз зависит от степени выраженности симптомов, формы протекающего заболевания.
Пациенты должны неукоснительно соблюдать все предписания лечащего врача, рекомендации по лечению кардиомиопатии. При тяжелом течении возможно проведение экстренного хирургического вмешательства по пересадке сердца. При дилатационной кардиомиопатии показано вживление кардиостимулятора.
Прогноз неблагоприятный при фиброзе сердца, когда даже пересадка органа не гарантирует выживаемость. Уберечь от смертельного исхода позволит лишь курсовое проведение поддерживающей терапии.
Если кардиомиопатия прогрессирует, ограничена трудовая деятельность, передвижение, способность к самообслуживанию, то пациентам присваивается инвалидность.
Терапия медикаментами малоэффективна при явно выраженной сердечной недостаточности. Если удается добиться устойчивой ремиссии в ходе лечения кардиомиопатии, то пациентам показан только легкий труд.
Патологические изменения в тканях сердечной мышцы из-за нехватки кислорода, острого некроза, застойных явлений в сосудах малого круга могут привести к:
В результате — остановке дыхания, смертельный исход.
Профилактика заболевания
При кардиомиопатии важно устранить любые провоцирующие факторы:
Кардиомиопатия — прогрессирующее заболевание, поэтому пациентам необходимо периодически проходить эхокардиограмму, держать работу сердца под постоянным контролем. Только своевременная диагностика поможет предупредить развитие патологии и ее осложнения.
Кардиомиопатии
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кардиомиопатия: причины появления, симптомы, диагностика и способы лечения.
Определение
Кардиомиопатии (КМП) – группа гетерогенных (разнородных) заболеваний, характеризующихся патологией сердечной мышцы с ее структурными и/или функциональными нарушениями, не обусловленными ишемической болезнью сердца, гипертензией, клапанными пороками и врожденными заболеваниями.
![Риск кардиомиопатии.jpg]()
Причины появления кардиомиопатийСчитается, что кардиомиопатия возникает как результат совокупности различных факторов: генетических (мутации генов), аутоиммунного воспаления (при некоторых бактериальных и вирусных заболеваниях), поражениях органов при генерализованном (полиорганном) заболевании.
Классификация кардиомиопатий
Согласно классификации Всемирной организации здравоохранения, кардиомиопатии делятся на идиопатические, специфические и неклассифицируемые болезни миокарда.
Клинические проявления варьируют от бессимптомных форм до тяжелых нарушений в работе сердца – вплоть до внезапной смерти, которая чаще всего регистрируется в детском или юношеском возрасте во время физической нагрузки или сразу после нее.
Пациентов беспокоят следующие симптомы:
Рестриктивная кардиомиопатия
При заболевании стенки желудочков становятся жесткими, нерастяжимыми (не обязательно утолщенными), что препятствует нормальному заполнению сердца кровью между ударами.
Симптоматика определяется тяжестью сердечной недостаточности, и длительное время заболевание может протекать бессимптомно. Пациентов беспокоят слабость, повышенная утомляемость, одышка даже при незначительной физической нагрузке, кашель, который может усиливаться в положении лежа, отеки, увеличение живота, у детей отставание в физическом развитии.Аритмогенная кардиомиопатия правого желудочка
Заболевание характеризуется прогрессирующим замещением клеток сердца правого желудочка жировой или фиброзно-жировой тканью, приводящим к атрофии и истончению стенки желудочка, его дилатации.
Длительное время аритмогенная кардиомиопатия протекает бессимптомно, хотя органическое повреждение, лежащее в основе заболевания, медленно прогрессирует. Клинические признаки заболевания (сердцебиение, пароксизмальная тахикардия, головокружение и/или обмороки) обычно появляются в подростковом возрасте. Ведущими клиническими проявлениями являются жизнеугрожающие аритмии и внезапная остановка кровообращения, которая наступает во время физических нагрузок или напряженной спортивной активности.
Ишемическая кардиомиопатия
Заболевание обусловлено диффузными морфофункциональными нарушениями, развивающимися в результате хронической и эпизодов острой ишемии миокарда.К развитию ишемической кардиомиопатии может привести обширный инфаркт миокарда или многочисленные мелкоочаговые инфаркты.
В типичных случаях клиническая картина включает стенокардию напряжения, кардиомегалию (увеличение сердца), хроническую сердечную недостаточность (причем у части больных отсутствуют клинические и ЭКГ-признаки стенокардии).
Симптомы идентичны проявлениям сердечной недостаточности у больных с дилатационной кардиомиопатией.
Гипертензивная кардиомиопатия
Заболевание развивается на фоне неконтролируемого повышенного артериального давления в течение долгого времени.Интенсивность симптомов зависит от степени тяжести заболевания и характера его течения. К самым частым жалобам пациентов можно отнести боль и ощущение сдавленности в груди, одышку, кашель, отсутствие аппетита, периферические отеки.
Метаболическая кардиомиопатия
Метаболическая кардиомиопатия — невоспалительное поражение миокарда, в основе которого лежит нарушение обмена веществ, приводящее к дистрофии миокарда и недостаточной сократительной функций сердца.
Клинические проявления многообразны и не являются специфичными, причем начальная стадия заболевания может протекать вовсе без симптомов, но со временем при отсутствии должного лечения развивается тяжелая сердечная недостаточность.
Воспалительная кардиомиопатия
Заболевание представляет собой сочетание миокардита и дисфункции миокарда. Пациенты жалуются на боль в груди, нередко иррадиирующую в левую руку, приступы учащенного сердцебиения, одышку при физической нагрузке, а затем и в покое, периферические отеки, быструю утомляемость.
Диагностика кардиомиопатии
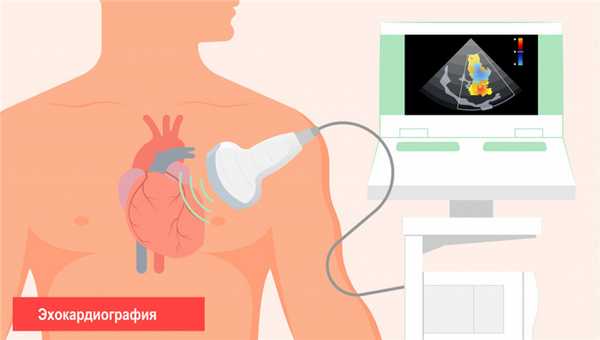
Диагностика кардиомиопатии строится на сборе анамнеза и лабораторных и инструментальных обследованиях больного. Основной диагностический критерий кардиомиопатии - наличие дисфункции миокарда, выявляемой при ультразвуковом обследовании сердца.
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
![Эхокардиограмма.jpg]()
Кроме того, назначают следующие исследования:- Общий анализ крови.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Comp.
Читайте также: