Опухоли глазницы. Диагностика опухоли глаза
Добавил пользователь Alex Обновлено: 29.01.2026
В орбите встречаются доброкачественные и злокачественные опухоли. Опухоли могут развиться первично из клетчатки, стенки орбиты, из других частей органа зрения, лежащих в орбите: зрительного нерва, слезной железы, мышц, метастатически при злокачественных новообразованиях других органов, а также могут распространяться с соседних частей (злокачественные опухоли верхней челюсти, остеомы лобной пазухи, глиомы сетчатки, саркомы сосудистой оболочки и т.д.) (рис. 91 см. в Приложении).
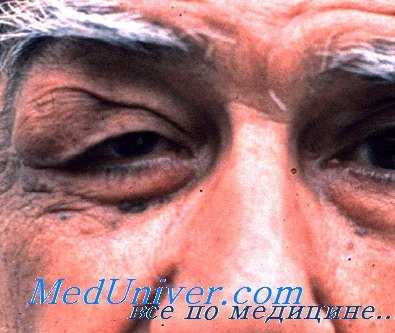
Доброкачественные опухоли растут медленно, очень быстро — злокачественные. Иногда трудно отличить первичные опухоли от вторичных. При вторичных опухолях значительные нарушения зрения и изменения глазного дна сочетаются с относительно небольшим экзофтальмом. Это — важный дифференциальный признак. Ранними симптомами орбитальных опухолей являются отек век, парестезия периорбитальной области и боли, часто значительные, иррадиирующие в соседние участки. Затем появляется экзофтальм, ограничение подвижности (подвижность не страдает при локализации опухоли в области мышечной воронки), смещение глазного яблока, диплопия, снижается острота зрения, появляется центральная скотома, или сужение поля зрения, на глазном дне — застойный сосок, атрофия зрительного нерва, кровоизлияния и отслойка сетчатки. Перечисленные симптомы бывают в различных сочетаниях, зависящих от величины, темпа роста, расположения и характера опухоли.
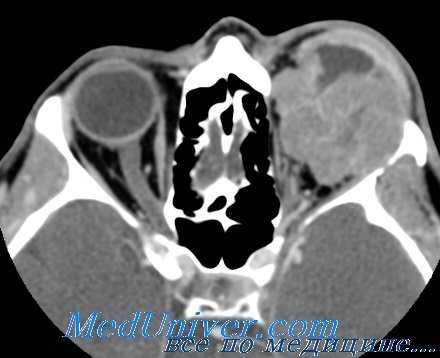
Диагностика опухолей орбиты — один из наиболее трудных разделов офтальмологии. Методами исследования являются рентгенография, при которой можно отметить истончение или разрушение стенок, увеличение размеров и затемнение пораженной орбиты, компьютерная томография, показывающая наличие опухоли, локализацию и протяженность, орбитография, основанная на рентгенологическом контрастировании орбиты, венография, термография орбиты, каротидная ангиография, В-метод эхографии (сканирование). При сосудистых поражениях орбиты и подозрении на злокачественную опухоль противопоказан метод орбитографии. Для определения злокачественности новообразования применяют радионуклеидное исследование с радиоактивным фосфором — 32 Р, йодом — 125 J и 131 J, стронцием — 85 Sr и др. Однако метод не точен, т.к. некоторые доброкачественные новообразования и псевдоопухоли орбиты могут накапливать изотоп, подобно злокачественным новообразованиям.
Как тест для диагностики опухоли и ее характера используют определение свободных сульфгидрильных и дисульфидных групп в сыворотке крови.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ОРБИТЫ
Дермоидные кисты (dermoidem cysticum). Развиваются из отшнуровавшихся тканевых зачатков зародышевой дермы. Гистологическое исследование показывает, что дермоиды имеют плотную капсулу, содержат потовые и сальные железы, волосяные фолликулы и волосы, чешуйки эпидермиса. Локализуются главным образом в верхнем углу орбиты, в области костных швов лобного отростка с отростком верхней челюсти или скулолобного шва и всегда связаны с надкостницей. Дермоидные кисты возникают также под мышцами дна полости рта, под языком, в языке, корне носа. Описан случай, где наряду с указанным содержимым отмечалось образование зубов, происходящих также из эктодермального зачатка. Дермоидные кисты имеют эластичную мягкую консистенцию, не спаяны с кожей, чаще наблюдаются в раннем детском возрасте. Растут медленно, рост обычно усиливается к концу 1-го года жизни, в юношеском возрасте и во время беременности. Могут быть рецидивы кисты, и в этих случаях может быть их озлокачествление. При росте опухоли может появиться экзофтальм со смещением глазного яблока, ограничением подвижности, снижением остроты зрения. При рентгеновском исследовании в месте образования кисты может быть углубление с ровными, четкими, иногда зазубренными краями, или нарушение целости костной стенки орбиты в виде сквозного дефекта. Дифференцировать дермоиды необходимо с мозговыми грыжами. Лечение оперативное.
Мозговая и менингиальная грыжи (еncephalocele, meningocele) — кистозные образования, локализующиеся в верхне-внутреннем углу глазницы между лобной, слезной костями и лобным отростком верхней челюсти или в области переносья и внутренней части надбровной дуги, или между лобной и решетчатой костями. Encephalocele — это выпячивание мозга с мозговыми оболочками, а Meningocele — выпячивание мозговых оболочек со спиномозговой жидкостью. Различают передние и задние грыжи. Мозговая грыжа при передней локализации может прощупываться, как малоподвижная мягкая опухоль. Может занимать верхнюю часть шва. Если она сообщается с полостью черепа, то можно видеть ее пульсацию, увеличение размеров при дыхании, плаче, кашле, натуживании, наклоне головы, при давлении на опухоль. Этого не бывает при дермоидах. Мозговую грыжу следует также дифференцировать с кровяной опухолью новорожденных, гемангиомой и врожденной кистой нижнего века.
Лечение — оперативное и производится нейрохирургом.
Гемангиома (Haemangioma) — наиболее часто встречающаяся врожденная опухоль глазницы. Опухоль может появиться в любом возрасте, начиная с раннего детства. Встречается в 2-3 раза чаще у девочек. Растут медленно, но могут быстро расти в первые месяцы и годы жизни. Встречается в виде простой ангиомы — это сплетение расширенных вен, кавернозной, заключенная в сумку опухоль, состоящая из сети полостей, наполненных свежей и свернувшейся кровью, рацемозной и смешанной (рис. 92 см. в Приложении).
В глазнице в большинстве случаев наблюдается кавернозная ангиома, которая часто локализуется в области мышечной воронки (рис. 93 см. в Приложении). При этой локализации глазное яблоко выпячено прямо вперед. При другой локализации имеется еще и смещение глазного яблока. Экзофтальм увеличивается медленно. У больных с кавернозными ангиомами болезненные ощущения обычно отсутствуют, общее состояние не страдает. Кроме всех других признаков орбитальной опухоли, для ангиомы характерно увеличение и уплотнение опухоли под влиянием напряжения, застоя в венозных сосудах головы и повторные подконъюнктивальные и подкожные кровоизлияния. Если произвести пункцию, то в случае ангиомы в шприц насасывается то или иное количество крови. Большое значение в диагностике имеет ангиография орбиты (Бровкина А.Ф., 2002).
При рентгеновском исследовании в первый период развития новообразования отмечается затемнение пораженной глазницы, затем увеличение ее размеров, истончение ее стенок, узуры, иногда гиперостоз кости. Наличие в области глазницы тромбированных сосудов помогает диагнозу. Наиболее точный диагноз помогает поставить компьютерная томография с контрастированием, а также ультразвуковое сканирование.
Лечение оперативное. Иногда успешна короткофокусная рентгенотерапия, особенно при простых ангиомах. Лучевая терапия при ангиомах до одного года жизни. Применяется также криотерапия и склерозирующая химиотерапия.
Остеома глазницы (Osteoma orbitae) — это вторичное образование и в большинстве случаев исходит из придаточных полостей. Растет медленно, в период роста длительно остается бессимптомной.
Локализуется во внутренних отделах орбиты, очень плотная на ощупь. Клиническая картина, как и при всех новообразованиях глазницы — экзофтальм, который развивается медленно, смещение глазного яблока, ограничение его подвижности, редко диплопия, неврит, застойный сосок и снижение зрения.
Течение остеомы может осложниться эмпиемой придаточной пазухи с последующим развитием субпериостального абсцесса, абсцесса мозга, менингита. Остеомы могут прорастать из пазух не только в орбиту, но и в интракраниальную полость. Решающим в диагностике является рентгеновское исследование. На рентгенограммах определяется четкая тень, по интенсивности напоминающая костную ткань. Размеры остеом разные — от малых, величиной с горошину, где лучше применение компьютерной томографии, до огромных, занимающих соответствующую пазуху и полость глазницы.
Лечение хирургическое с последующей пластикой орбиты. Остеома может сочетается с мукоцеле.
Слизистая киста придаточных пазух (Мucocele) — закупорка устья выводного протока придаточной пазухи со скоплением слизистого секрета. Секрет имеет вид светлой, опалесцирующей янтарного цвета тягучей, без запаха слизи, может быть коричневая или кофейно-шоколадная окраска при наличии измененных пигментов крови. По химическому составу в слизь входят муцин, холестерин и жир. При бактериологическом исследовании слизь почти всегда стерильна. Возникает мукоцеле чаще в лобной, реже в решетчатой и гайморовой пазухах. Растет медленно, воспалительные явления отсутствуют. Постепенно увеличиваясь в объеме, опухоль давит на стенку глазницы, которая атрофируется частично или полностью рассасывается, и опухоль внедряется в полость орбиты. В запущенных случаях, когда давление передается на зрительный нерв, могут появиться застойные изменения на глазном дне. Развиваются экзофтальм и смещение глазного яблока. На рентгенограммах ясно контурируется растянутая, пораженная пазуха, заметно смещение ее стенки в полость глазницы, а иногда разрушение стенки. Прозрачность пораженной пазухи не изменяется, лишь при нагноении она может быть несколько понижена. Рост опухоли может ускорить травма. Опухоль мягкая, эластичная. Если она локализуется во внутренней стенке глазницы, то напоминает растянутый слезный мешок. Атипичное положение кисты, свободно проходимые слезоотводящие пути при промывании, а также рентгенография или компьютерная томография орбиты и придаточных пазух носа помогают дифференциальному диагнозу. Дифференцируется мукоцеле также с опухолями орбиты и придаточных пазух носа, мозговыми грыжами и дермоидными кистами. Пока киста не вышла за пределы придаточной полости, она протекает бессимптомно. В ранних стадиях можно отметить некоторую припухлость у внутреннего угла глазницы или под верхним краем орбиты, в средней ее трети. При прощупывании грыжевидного выпячивания ощущается флюктуация. Иногда, задолго до появления внешних симптомов мукоцеле лобной полости, больные жалуются на головные боли. Это бывает в тех случаях, когда мукоцеле больше растет к задней стенке лобной полости и лобным долям мозга. Решающим в постановке диагноза, особенно при слабо выраженных клинических признаках, является компьютерная томография.
Нейрофиброма орбиты — это местное проявление общего страдания — нейрофиброматоза (болезни Реклингаузена). Диагностика не трудна, если имеются узелки по ходу периферических нервов и пигментные пятна цвета «кофе с молоком», расположенные на коже живота, груди, спины, которые являются постоянным и характерным признаком нейрофиброматоза. Иногда узелки бывают в радужной оболочке, склере, роговице и даже на глазном дне, могут быть глаукома, элефантиазис, психическая отсталость.
Диагностика затруднительна, если налицо только один симптом.
Если имеется изолированное поражение орбиты, то очень много ценного дает рентгенологическое исследование (компьютерная томография), при котором обнаруживаются изменения гиперпластического (гиперостоз) или атрофического (деформация костей орбиты или их деструкция) характера. Глазница увеличивается в объеме, в основном, в вертикальном направлении, неравномерно расширяется канал зрительного нерва, стенки его узурируются или разрушаются. При значительных изменениях костных стенок глазницы в процесс могут вовлекаться соседние кости. Нейрофиброма орбиты проявляется рано. Признаки болезни отмечаются уже при рождении ребенка. Считают, что нейрофиброматоз обусловлен дисплазией нейроэктодермальной ткани, причины появления которой остаются неясными (Сидоренко Е.И., 2002).
Лечение — хирургическое. При осложненной глаукоме — антиглаукоматозные операции.
Глиомы зрительного нерва. Они относятся к первичным опухолям зрительного нерва и проявляются в первые годы жизни ребенка. Развитие идет за счет глиальной ткани. У взрослых бывают менингиомы (эндотелиомы), при которых опухолевый процесс возникает в результате пролиферации эпителия твердой и паутинной оболочек нерва. Ведущим симптомом является появление одностороннего экзофтальма, который растет медленно, но может достигать больших размеров. В этих случаях возможно несмыкание глазной щели, высыхание роговицы, развитие в ней дистрофических процессов. В случае интракраниальной локализации глиомы, экзофтальма может не быть.
При глиоме снижается острота зрения от сдавления волокон зрительного нерва. Могут быть застойный диск, массивные кровоизлияния и отек сетчатки. Исход застоя — атрофия зрительного нерва. Ультразвуковое исследование и компьютерная рентгенотомография глазницы позволяют выявить глиому на ранних стадиях.
Дифференцируют с ангиомой, мозговыми грыжами, отеком Квинке, пульсирующим экзофтальмом, кровоизлиянием.
Лечение — оперативное. Операции делают совместно с нейрохирургами.
ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ОРБИТЫ
К злокачественным опухолям орбиты относятся рак и саркома.
Саркомы относятся к первичным злокачественным опухолям орбиты (рис. 94 см. в Приложении). Встречаются как у детей до 10 лет, так и у взрослых. Развивается из любой ткани орбиты. Саркомы могут также распространяться на глазницу из окружающих частей. Клинические симптомы, скорость развития опухоли, зависят от локализации опухоли, ее типа. Если опухоль локализуется у вершины орбиты, то вначале появляется боль при движении глазного яблока и снижение остроты зрения из-за сдавления зрительного нерва опухолью и лишь спустя некоторое время появляется экзофтальм. При локализации в переднем отрезке появляются отек век, ограничение подвижности глазного яблока, затем боль и чувство распирания в орбите. Рост саркомы, как правило, быстрый. У детей рабдомиосаркома является чрезвычайно агрессивной, у детей до 5 лет развивается эмбриональный тип, а после 5 лет — альвеолярный (Бровкина А.Ф., 2002). Излюбленной локализацией опухоли является верхне-внутренний квадрант орбиты с ранним вовлечением мышцы, поднимающей верхнее веко и верхней прямой мышцы, с появлением птоза, ограничением подвижности глаза, смещением его книзу и кнутри. У взрослых опухоль растет медленнее. Несколько медленнее растет фибросаркома, которая исходит из периорбиты. Консистенция фибросарком плотная, как хрящи и даже кость. Поражает больных в зрелые годы. Редко дает метастазы. Похожа по консистенции и быстроте роста на остеосаркому, которая почти всегда является вторичным орбитальным новообразованием, распространяющимся из соседних отделов. В месте своего образования дает костный дефект, хорошо видимый на рентгенограмме. В гайморовой пазухе преобладают раки с ороговением, аденосаркомы (рис. 95 см. в Приложении).
Саркомы крупноклеточные, веретнообразные, фибросаркомы, хондросаркомы, ангиосаркомы. При новообразованиях верхнечелюстной пазухи опухоль в III стадии выходит за пределы стенок пазухи, проникает в орбиту, полость носа, разрушает твердое небо.
Дает метастазы в подчелюстные узлы и шейные. Надо помнить о возможности вторичных опухолей орбиты. Одним из настораживающих симптомов, позволяющих заподозрить опухоль верхнечелюстной пазухи, — это возможная головная боль, боль в орбите, усиливающаяся ночью. Опухоли, расположенные на верхней, задней и передней стенках верхнечелюстной пазухи, нередко вызывают невралгию нижнеглазничного нерва. При росте опухоли в сторону орбиты нарушаются контуры ее нижней стенки. Орбитальный край становится бугристым, плотным. При разрушении нижней стенки орбиты формируется западение глазного яблока. Из гайморовой пазухи опухоли могут перейти на решетчатый лабиринт, а затем прорастают в орбиту. При этом отмечается смещение глазного яблока.
При саркоме смещение начинается раньше, чем при раке. Экзофтальм со смещением глазного яблока вызывает диплопию.
При врастании злокачественных опухолей в двигательные мышцы глазного яблока, происходит ограничение его подвижности и расстройство зрения. В результате распространения опухоли верхней челюсти в орбиту, может возникнуть отек век, который объясняется сдавлением путей оттока крови и лимфы. Рак орбиты может развиться первично и обычно в возрасте 26-27 лет и почти никогда не бывает у детей. Вторично распространяется с век, слезного мешка, конъюнктивы, придаточных пазух. Рак орбиты может возникнуть и как метастаз при раке других органов (молочной железы, матки, печени и др.). Растет медленнее, чем саркома, но клиническая картина сходна.
Лечение первичных злокачественных опухолей глазницы оперативное и лучевое, при вторичных — лечение лучевое.
При злокачественных новообразованиях часто прибегают к полной или неполной экзентерации орбиты. Если опухоль распространяется на придаточные пазухи, производится комбинированная операция — экзентерация орбиты и синусов. Эту операцию могут производить хирурги-стоматологи, поэтому мы описываем технику операции. Техника операции по Головину: проводят два параллельных горизонтальных разреза по брови и нижнему орбитальному краю и перпендикулярные им вдоль наружного и внутреннего края орбиты. В результате получается разрез в форме буквы Н, в котором двойной средней линией очерчиваются пораженные веки и обозначаются кожно-мышечные лоскуты для закрытия полости. Производят удаление содержимого орбиты. Всю надкостницу, вместе с содержимым глазницы отделяют распатором, от костных стенок глазницы до самой ее вершины. Только в области верхней и нижней глазничных щелей, где надкостница спаяна с краями этих щелей и у блока верхней косой мышцы, осторожно применяют ножницы. Все одетое надкостницей, имеющее конусообразную форму, содержимое глазницы вытягивают рукой или пинцетом вперед, крепкими ножницами пересекают мышечнонервный пучок у вершины глазницы и извлекают из последней. Останавливают кровотечение, удаляют подозрительные остатки тканей. Вскрывают пораженные придаточные пазухи носа, очищают их до здоровых тканей. Иногда удаляют почти всю нижнюю стенку гайморовой полости, носовой отросток верхней челюсти, слезную кость, часть носовой кости, носового отростка лобной кости и др.
Останавливают кровотечение тампонадой, гальвано-каутеризацией или диатермокоагуляцией. Затем кожные лоскутки стягиваются швами. В послеоперационном периоде применяют рыхлую тампонаду полости, тампоны оставляют на 3-4 дня, затем заменяют новыми. Через 7-8 дней начинают курс лучевой терапии. Позже применяют эктопротезирование.
Из осложнений во время экзентерации следует указать на кровотечение, иногда очень сильное. Рекомендуется тупая тампонада, наложение кровоостанавливающих пинцетов на оставшуюся у вершины глазную культю, которые иногда приходится оставлять на 1-2 дня, прижигание этой культи. При очень тяжелых кровотечениях прибегают к перевязке сонной артерии. Более редким осложнением являются повреждение стенок глазницы при отделении надкостницы. Особенно опасно повреждение задней половины верхней стенки глазницы, т.к. обнажается твердая мозговая оболочка, которая может быть травмирована и инфицирована.
Опухоли глазницы. Диагностика опухоли глаза
Вопрос об опухолях глазницы является одним из наиболее трудных и сложных в офталмологии. Трудность заключается главным образом в том, что глазной врач не может с помощью применяемых им методов исследования с достоверностью установить наличие опухоли. Между тем от своевременного и правильного диагноза сплошь и рядом зависит не только судьба глаза, но и жизнь больного. Глазные врачи часто ограничиваются лишь описанием наблюдаемых ими симптомов, и только тогда, когда опухоль глазницы становится видимой или может быть прощупана, диагноз ставится с большей уверенностью. Однако нередко и в этих случаях врач, вскрыв орбитальную полость, опухоли не обнаруживает.
При подозрении на наличие опухоли глазницы врач должен разрешить следующие вопросы:
1) имеется ли в глазнице действительно опухоль или воспалительный процесс;
2) откуда исходит опухоль;
3) каков характер опухоли (доброкачественная или злокачественная);
4) какова структура опухоли.
Кардинальный симптом опухоли глазницы — экзофталм — является только симптомом, который еще абсолютно ничего не говорит о характере самого процесса в глазнице. Экзофталм наблюдается при всех процессах, сопровождающихся увеличением содержимого глазницы. Следовательно, экзофталм может наступить в результате воспалительного процесса, при травматических повреждениях и как при доброкачественных, так и при злокачественных опухолях. Кроме того, экзофталм может наблюдаться и при экстраорбитальных процессах, расположенных, например, в полости черепа, иногда даже в местах, довольно отдаленных от глазницы.
Установить диагноз острого воспалительного процесса глазницы в общем нетрудно. Такие процессы, как флегмона глазницы, ретробульбарный абсцесс, тенонит, можно легко отличить от опухоли. Острое начало, быстрое развитие всей клинической картины, повышение температуры, боли и анамнестические данные обычно позволяют поставить правильней диагноз. Правда, бывают случаи, когда злокачественная опухоль, особенно в детском возрасте, дает исключительно быстрый рост, вследствие чего возникают трудности в диагнозе.
При хронических воспалительных процессах, как, например, при туберкулезе или сифилисе глазницы, диференциальный диагноз также далеко не всегда возможен.
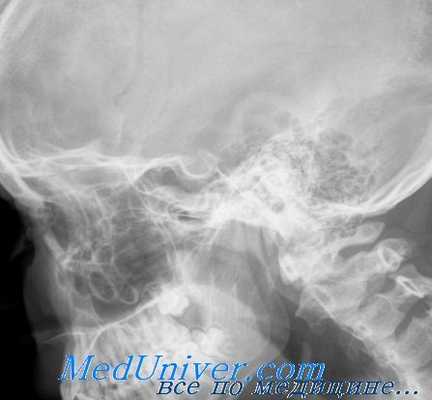
По клинической картине можно до известной степени решить и вопрос, откуда исходит опухоль. При расположении опухоли в мышечной воронке глазное яблоко выпячивается прямо вперед по оси. Движения глаза не ограничены. По мере увеличения опухоли может наступить смещение глаза в ту или другую сторону, чаще всего книзу. При расположении опухоли вне мышечной воронки, а также при пристеночном ее расположении глазное яблоко обычно смещается в сторону, противоположную местоположению опухоли. При этом наступает также ограничение подвижности глазного яблока, обусловленное чисто механическими причинами или, что бывает реже, поражением тех или других мышц.
При решении вопроса о месте исхода опухоли следует иметь в виду, что, наряду с первичными опухолями глазницы, имеются и вторичные опухоли, т. е. такие, которые проникают в глазницу из смежных областей, например, из придаточных полостей носа, из полости черепа и т. д. Не меньшее значение имеет вопрос о прорастании опухоли глазницы в смежную область.
Немаловажное значение имеет вопрос о характере опухоли, т. е. о том, имеем ли мы дело с доброкачественным или злокачественным процессом. Несомненно, что такое деление опухолей весьма условно. При этом должна приниматься во внимание не только структура опухоли, наклонность ее к метастазированию и т. д., но и расположение опухоли по отношению к органу зрения и к полости черепа.
При доброкачественных опухолях глазницы экзофталм развивается медленно, при злокачественных — более быстро. Однако и во втором случае рост опухоли в значительной степени зависит от ее структуры. Такие опухоли, например, как круглоклеточная саркома, у детей развиваются исключительно быстро, в течение 1—2 месяцев. Нам пришлось наблюдать случай значительного роста опухоли в течение одной недели. Другие же злокачественные опухоли, например, фибросаркома или эндотелиома, обычно инкапсулированные, могут развиваться весьма медленно.
Лишь в исключительно редких случаях структура опухоли может быть установлена клинически.
Таким образом, все изложенное выше с несомненностью указывает на то, что на основании одних только клинических признаков нельзя с полной уверенностью решить вопрос о наличии опухоли глазницы и тем более о тех изменениях, которые происходят в полости глазницы в связи с ростом опухоли. Здесь-то значительную помощь клиницисту может оказать рентгенологический метод исследования. С помощью такого исследования в ряде случаев удается не только уточнить диагноз и выяснить причину экзофталма, но также определить характер и структуру опухоли. Такой метод исследования позволяет также с большой точностью установить место исхода опухоли, направление ее роста и наличие прорастания в смежную область.
Не приходится доказывать, какое большое значение имеет установление всех указанных выше моментов для выбора того или иного метода лечения и для прогноза.
Изменения стенок глазницы при опухоли глаза. Диагностика расположения и направления роста опухоли гланизницы
При экспансивно растущей опухоли, подвергающей тонкие и эластичные стенки глазницы постоянному давлению, наступает постепенное увеличение объема глазницы. При равномерном давлении, что, впрочем, бывает довольно редко, можно отметить и равномерное увеличение размеров глазницы. Больше всего, однако, поддается действию давления внутренняя и нижняя стенки глазницы, как более тонкие.
В результате такого давления стенки глазницы истончаются, атрофируются, контуры и детали их сглаживаются. При ипфильтративпом же росте опухоли стенки глазницы узурируются и разрушаются. Таким образом, по характеру изменения костных стенок глазницы можно с известной долей вероятности судить о доброкачественности или злокачественности опухоли.
Однако при этом не следует упускать из виду, что и злокачественная опухоль, заключенная в капсулу, может в течение долгого времени давать рентгенологическую картину доброкачественной опухоли. Только тогда, когда опухоль начинает проявлять инфильтративный рост, в результате чего появляется изъеденность контуров костных стенок глазницы, можно с большей долей вероятности говорить о злокачественности процесса. Ясно, что при этом должны быть учтены и клинические данные: возраст больного, быстрота роста опухоли, болезненность и общее состояние.
При хорошей технике исследования иногда на рентгенограмме можно рассмотреть довольно отчетливо и тень мягкой опухоли. В общем, чем доброкачественнее опухоль, чем больше в ней фиброзной ткани, тем более отчетливым становится ее изображение на рентгенограмме.
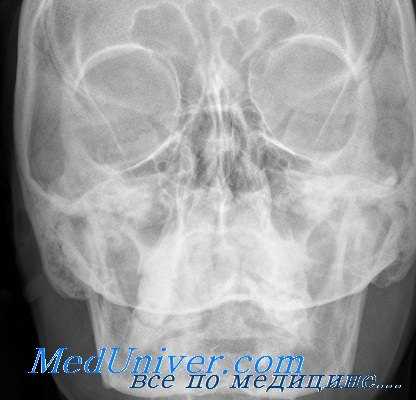
Делать выводы о структуре опухоли на основании одного только рентгенологического исследования нужно с большой осторожностью, ибо самые разнообразные опухоли могут дать одну и ту же рентгенологическую картину: наоборот, опухоли одной и той же структуры могут дать различную картину. Только в тех случаях, где имеются характерные участки обызвествления, можно с большей уверенностью говорить о структуре опухоли.
Исключительно большое значение для клинициста имеет вопрос о месте расположения опухоли и направлении роста. Как уже было сказано, местоположение опухоли можно установить и клинически. При наличии мягкой опухоли, не диференцируемой на рентгенограмме и расположенной вдали от костной стенки, рентгенологическое исследование мало что может добавить к клинической картине. Иначе обстоит дело при пристеночном расположении опухоли.
Ограниченное изменение кости в виде узуры, дефекта или гиперостоза с определенностью указывает на местоположение опухоли.
Особенно интересует окулиста направление роста опухоли. Это вполне понятно, если вспомнить о тесной топографо-анатомической связи глазницы с придаточными полостями носа и с полостью черепа.
Именно в этом отношении рентгенологическое исследование может принести большую пользу, так как в ряде случаев позволяет хирургу, еще до оперативного вмешательства, получить представление о возможном прорастании опухоли в смежную область и вообще более отчетливо наметить себе план оперативного вмешательства или же сделать вывод об иноперабильности данного случая.
Однако рентгенологически не всегда можно определить, имеется ли прорастание опухоли из глазницы в смежную область или в обратную сторону, особенно в далеко зашедших случаях. Патологоанатомически это также не всегда можно определить. Тем не менее, рентгенологическое исследование и в таких случаях дает возможность выяснить протяженность процесса и степень участия в нем той или иной области, что, конечно, представляет большой интерес для решения вопроса об операбильности данного случая и о подходе к операционному полю.
Болезни глазницы
Категории МКБ: Болезнь глазницы неуточненная (H05.9), Доброкачественное новообразование глазницы неуточненной части (D31.6), Другие болезни глазницы (H05.8), Острое воспаление глазницы (H05.0), Паразитарная инвазия глазницы при болезнях, классифицированных в других рубриках (H06.1*), Хронические воспалительные болезни глазницы (H05.1), Экзофтальм при нарушении функции щитовидной железы (E05.-+) (H06.2*), Экзофтальмические состояния (H05.2)
Общая информация
Краткое описание
Рекомендовано
Экспертным советом
РГП на ПВХ «Республиканский центр развития здравоохранения»
Министерства здравоохранения
и социального развития
от «30» сентября 2015 года
Протокол №10
Болезни глазницы – группа заболеваний, которые объединяет различные патологические состояния в орбите (истинные и ложные опухоли орбиты, эндокринные поражения и сосудистые заболевания, воспалительные, паразитарные и грибковые поражения) [1].
Название протокола: Болезни глазницы
Код протокола:
Код (ы) МКБ-10:
D31.6 Доброкачественное заболевание глазницы неуточненной части
Н05.0 Острое воспаление глазницы
Н 05.1 Хронические воспалительные болезни орбиты
Н 05.2 Экзофтальмические состояния
Н05.8 Другие болезни глазницы
Н05.9 Болезнь глазницы неуточненная
Н06.1 Паразитарная инвазия глазницы при болезнях, классифицированных в других рубриках
Н06.2 Экзофтальм при нарушении функции щитовидной железы
Сокращения, используемые в протоколе:
АЛТ – аланинаминотрансфераза
АСТ – аспартатаминотрансфераза
ВГД – внутриглазное давление
ЗН – зрительный нерв
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
УЗИ – ультразвуковое исследование
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые и дети.
Пользователи протокола: терапевты, педиатры, врачи общей практики, офтальмологи, офтальмохирурги, эндокринологи.
Оценка на степень доказательности приводимых рекомендаций [6].
Шкала уровня доказательности:
| Степень | Градация |
| А | Доказательство I уровня или устойчивые многочисленные данные II, III или IV уровня доказательности |
| B | Доказательства II, III или IV уровня, считающиеся в целом устойчивыми данными |
| C | Доказательства II, III, IV уровня, но данные в целом неустойчивые |
| D | Слабые или несистематические эмпирические доказательства. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация. [3]
По происхождению:
· врожденные;
· приобретенные.
По этиологии:
Воспалительные:
· флегмона;
· тромбоз пещеристой пазухи;
· остеопериостит;
· тенонит.
Опухоли (доброкачественные, злокачественные):
· первичные;
· вторичные;
· метастатические;
· ложные.
Сосудистые заболевания:
· заболевания артерий, вен;
· варикозное расширение вен орбиты.
Грибковые поражения;
Эндокринные растройства:
· тиреотоксический экзофтальм;
· эндокринная офтальмопатия.
Паразитарные заболевания:
· эхинококкоз,
· аскаридоз,
· филяриатоз.
По характеру воспалительного процесса:
Острый;
Хронический:
· гранулематоз Вегенера;
· саркоидоз;
· эозинофильная гранулема;
· амилоидоз.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне [3,4,5]:
· визометрия (без коррекции и с коррекцией) (УД – С)[6] *;
· авторефрактометрия или скиоскопия (УД – С)[6];
· тонометрия (бесконтактно) (УД – С)[6];
· биомикроскопия (УД – С)[6];
· офтальмоскопия (УД – С)[6];
· периметрия (УД – С)[6];
· экзофтальмометрия(УД – С)[6]*;
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· УЗИ глазного яблока (УД – С)[6];
· МРТ и КТ орбитальной области (УД – С)[6]*;
· рентгенография глазницы по Резе*.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· визометрия (без коррекции и с коррекцией) (УД – С) [6]*;
· авторефрактометрия или скиоскопия (УД – С) [6];
· тонометрия (бесконтактно) (УД – С) [6];
· биомикроскопия (УД – С) [6];
· офтальмоскопия (УД – С) [6];
· периметрия (УД – С) [6];
· Экзофтальмометрия (УД – С) [6]*.
Минимальный перечень обследования, проводимые для подготовки оперативному лечению при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО: нет
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится
Диагностические критерии постановки диагноза [3,4,5,6]:
Жалобы и анамнез:
Жалобы:
· боль в глазу с/без иррадиацией в одноименную половину головы, затылочную область, в зубы, верхнюю челюсть;
· ограничение подвижности глазного яблока;
· отёки кожи вокруг век;
· снижение остроты зрения;
· повышение температуры;
Анамнез:
· сведения о перенесенных ранее травмах головы, синдромных, инфекционных, заболеваниях.
Физикальное обследование:
Пальпация:
· болезненность глазного яблока,
· повышенные/пониженные офтальмотонус (УД – С)[6];
· определение конфигурации, консистенции, подвижности образования орбиты;
Общий осмотр:
· ограничение подвижности глазного яблока;
· выпячивание глаза;
· выпячивания костных стенок орбиты (гиперостаз);
· двоение при фиксации взгляда на объект;
· изменения репозиции глазного яблока;
· изменения положения век (ретракция и птоз);
· воспалительные изменения кожи век (гиперемия, отек, пастозность тканей век);
· нарушение чувствительности роговицы;
· изменение глазного дна;
· снижение зрения;
· изменение пульса (замедление/ускорение).
Лабораторные исследования:
· общий анализ крови: норма/анемия, эозинофилия, лейкоцитоз, ускорение СОЭ;
· биохимический анализ крови: белок и белковые фракции – диспротенемия в сторону увеличения Ɣ фракций.
Инструментальные исследования:
· визометрия – снижение остроты зрения;
· офтальмоскопия – застойные явления зрительного нерва (сосуды извиты, расширены), вторичная атрофия ЗН;
· тонометрия – изменение ВГД;
· периметрия – появление патологических скотом, сужение поля зрения;
· ультразвуковое исследование орбиты позволяет оценить состояние зрительного нерва, ретробульбарной клетчатки, экстраокулярных мышц глаза, слезной железы;
· КТ и МРТ позволяет выявить нарушение целостности кости, наличие и локализацию инородных тел, объем и локализацию повреждений мягких тканей орбиты и глазного яблока, наличие и расположение опухолей в различных частях орбиты;
Показания для консультации узких специалистов:
· консультация терапевта – для оценки общего состояния организма;
· консультация эндокринолога – при наличии гипо- или гиперфункции щитовидной железы или другой сопутствующей эндокринной патологии;
· консультация нейрохирурга – при распространении воспалительного процесса в полость черепа;
· консультация онколога – при подозрении на наличие злокачественных опухолей;
· консультация оториноларинголога – для исключения распр
остранения заболевания в околоносовые пазухи.
Дифференциальный диагноз
Дифференциальный диагноз.
Таблица – 1. Дифференциальная диагностика поражений глазницы с односторонней миопией и мукоцеле придаточных пазух.
| Клинический признак | Односторонняя высокая миопия | Мукоцеле придаточных пазух | Поражение глазницы |
| Экзофтальм | осевой | Со смещением | Осевой или со смещением |
| Изменение репозиции глазного яблока | Не изменена | Слабо изменена | Резко снижена или отсутствует |
| боль | отсутствует | отсутствует | Умерено или резко выражена |
| энофтальм | отсутствует | отсутствует | Выражен |
| Ретракция век, птоз | отсутствует | Умеренно выраженный птоз | Резко выражены |
| Воспалительные изменения кожи век | отсутствует | отсутствует | Умеренно или резко выражены |
Лечение
Цели лечения:
· уменьшение отеков, достижение (полной или частичной) репозиции глазного яблока, восстановление (полное или частичное) движения глазного яблока;
· нормализация соотношений анатомо-топографических структур орбиты;
Тактика лечения: [3,6,7,8]
Немедикаментозное лечение:
Режим – III;
Стол – №15.
Медикаментозное лечение:
· сульфацетамид натрия 30% по 2 капле 6 раз в день 10 дней, противомикробное средство для профилактики п/о воспаления переднего отрезка глаза (УД – С)[6];
· дексаметазон - 0,4%,капли глазные 0,1%, мазь глазная 0,1%,
· синтетический глюкокортикостероид оказывает противовоспалительное, противоаллергическое, десенсибилизирующее, средство для профилактики п/о воспаления глаза и глазницы (УД – С)[6];
· цефазолин 500мг, 1000мг внутримышечно 1 раз в день 7 дней антибактериальное средство для профилактики п/о воспаления глаза и глазницы (УД – С)[6];
· метронидазол 500 мг/100 мл внутривенно 1 раз в день 5 дней, противомикробное средство для профилактики п/о воспаления глаза и глазницы (УД – С)[6];
· диклофенак натрия 0,1% по 2 капли 3 раза в день 15 дней, противовоспалительное средство для профилактики п/о воспаления переднего отрезка глаза (УД – С)[6];
· метилпреднизолон 125 мг,500мг внутривенно 1 раз в день 3 дня. При системном применении оказывает противовоспалительное, противоаллергическое, десенсибилизирующее,противошоковое, антитоксическое и иммунодепрессивное действие (УД – С)[6];
Другие виды лечения: нет
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях:
Вид операции:
· орбитотомия (трансконъюктивальная, транскутанная) (МКБ 9 - 16.09).
Показания:
· наличие новообразования/кисты в орбите;
· наличие инородные тела в глазу;
· ограниченный участок фиброза/склероза (УД – В)[6].
Вид операции:
· экзентерация (МКБ 9 - 16.51)
Показания:
· распространение заболевания из глазницы в глазное яблоко (невозможность сохранить глаз) (УД – В)[6];
Вид операции:
· декомпрессия орбиты (МКБ 9 - 16.98)
Показания:
· отечный экзофтальм (УД – В)[6];
Дальнейшее ведение:
· наблюдения на амбулаторном уровне в течении от 1 недели до месяца;
· антибактериальное и противовоспалительное лечение от 30 дней до 45 дней;
· при развитии рецидива заболевания рекомендовано проведение дополнительного курса лечения.
Индикаторы эффективности лечения:
· отсутствие экзофтальма;
· отсутствие деформаций и косоглазия;
· устранение двоения в глазу;
· восстановление объема подвижности глазного яблока;
· уменьшение отека периорбиты.
Препараты (действующие вещества), применяющиеся при лечении
| Дексаметазон (Dexamethasone) |
| Диклофенак (Diclofenac) |
| Метилпреднизолон (Methylprednisolone) |
| Метронидазол (Metronidazole) |
| Сульфацетамид (Sulfacetamide) |
| Цефазолин (Cefazolin) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания к экстренной госпитализации: не проводится
Показания для плановой госпитализации:
· боль в орбитальной области;
· наличие новообразования;
· экзофтальм;
· отеки век;
· ограничение подвижности глазного яблока.
Профилактика
Профилактические мероприятия:
· соблюдение личной гигиены;
· санация очагов инфекции;
· исключение самолечения;
· строгое соблюдение назначений врача.
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы (необходимы ссылки валидные исследования на перечисленные источники в тексте протокола). 1) Бровкина А.Ф. Болезни орбиты. – М.: Медицинское информационное агенство, 2008. – 5 с. 2) Бровкина А.Ф. Эндокринная офтальмопатия М.-2004.-176 с. 3) Бровкина А.Ф. Болезни орбиты. – М.: Медицинское информационное агенство, 2008. – 251 с. 4) Гундорова Р.А., Малаев А.А., Южаков А.М. Травмы глаза. – М.: Медицина, 2009. – 368 с. 5) Хакимова Г.М, Тарасова Л.Н., Дроздова Е.А., Кузнецова Г.В. Особенности клиники целлюлита и субпериостального абсцесса орбиты у детей // Сб. научных работ под редакцией Х.П.Тахчиди «Актуальные проблемы офтальмологии», IV Всероссийская научная конф. молодых ученых. Москва, 2009. С. 69–70. 6) Атьков О.Ю., Леонова Е.С. Планы ведения больных «Офтальмология» Доказательная медицина, ГЭОТАР – Медиа, Москва, 2011, С.83-99. 7) Blake F., Siegert I., Wedl I. et al. The acute orbit: etiology, diagnosis, and therapy // J. Oral Maxillofac. Surg. 2006. Vol. 64. – № 1. P. 87–93. 8) Heufelder A.E., Joba W. Thyroid-associated eye disease //Strabismus.- 2000. -Vol.8. - Vol.101-111. 9) Tsujino K., Hirota S., Hagiwara M. et al. Clinical outcomes of orbital irradiation combined with or without systemic high-dose or pulsed corticosteroids for Graves' ophthalmopathy //Int. J. Radiat. Oncol. Biol. Phys. -2000. - Vol.48. - P.857-864
Информация
Список разработчиков протокола с указание квалификационных данных:
1) Долматова Ирина Анатольевна – доктор медицинских наук, заведующая курсом офтальмологии НУО «Казахстанско-Российский медицинский университет» г. Алматы.
2) Расулов Идрис Рашидович – врач офтальмолог II категории второго отделения, АО «Казахский научно-исследовательский институт глазных болезней», г. Алматы
3) Мажитов Талгат Мансурович – доктор медицинских наук, профессор АО «Медицинский университет Астана» врач клинический фармакологии высшей категории, врач-терапевт высшей категории.Указание на отсутствие конфликта интересов: нет.
Рецензенты: Утельбаева Зауреш Турсыновна – доктор медицинских наук, профессор кафедры офтальмологии РГП на ПХВ Казахского Национального медицинского университета им. С.Д. Асфендиярова», г. Алматы.
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Опухоли глазницы - лечение, прогноз
В глазнице могут развиваться новообразования как первичного, так и вторичного происхождения. К наиболее часто образующимся первичным опухолям относятся лимфома и рабдомиосаркома. Иногда в глазнице развивается саркома мягких тканей и опухоли нервной оболочки (включая глиому глазного нерва), а также менингиомы. Вторичные опухоли, развивающиеся в глазнице, вероятно, происходят от карциномы молочной или щитовидной железы, а также от карциномы бронха.
Клинические проявления опухоли глазницы. Поскольку глазница представляет собой жесткую полость, основным признаком развития опухоли является смещение глазного яблока в переднем направлении (проптоз). Из-за давления опухоли на наружные глазные мышцы или, реже, из-за паралича третьего черепного нерва может развиться офтальмоплегия.
Это особенно характерно для заднего смещения опухоли. У детей проптоз может быть выражен очень сильно и принимать обезображивающую форму. Часто развивается хемоз и инфекции, что нередко приводит к постановке ошибочного диагноза целлюлита. Панофтальмит может приводить к перфорации глазного яблока и односторонней слепоте, что особенно характерно для обширного опухолевого процесса.
Быстрое развитие хемоза и отека века свидетельствует о злокачественном характере опухоли. Выраженный проптоз при сохранении подвижности глазного яблока обычно является признаком медленнорастущей доброкачественной опухоли. Опухоли, расположенные в пределах мышечного конуса, в меньшей степени препятствуют движению глазного яблока, однако приводят к более выраженному проптозу и к более сильной потере зрения. При локализации опухоли вне пределов конуса развивается проптоз с боковым смещением, а ухудшение зрения наступает позже.
Обследование больных с опухолью глазницы. Крайне полезно провести рентгенографическое и томографическое обследование глазницы, в результате которого можно будет сделать заключение о состоянии глазницы и зрительного канала.
При проведении КТ это заключение может быть детализировано, поскольку будет получена информация о локализации, размере и степени распространения опухоли в пределах (и вне пределов) глазницы. При этом также получают сведения о степени эрозии кости и поражения мягких тканей. Ультразвуковые исследования могут помочь быстро обнаружить опухоль. По возможности следует проводить биопсию, однако она сопряжена с риском диссеминации опухоли, возникновения геморрагии и развития слепоты. При наличии инкапсулированной опухоли ее лучше всего удалить.
![Виды опухолей глазницы]()
Лимфома глазницы
Злокачественные лимфомы, развивающиеся в глазнице, обычно относятся к неходжкинскому типу и являются изолированными новообразованиями или частями генерализованной опухоли. Как и в случаях других лимфом, следует провести полное обследование больного, в результате которого иногда удается обнаружить системное заболевание. При обследовании сразу же проводят биопсию, поскольку опухоль обычно располагается спереди и хорошо поддается лучевой терапии.
Даже в случаях системной лимфомы для предотвращения локальных рецидивов наряду с системным лечением используют лучевую терапию. Обычно эффективными оказываются умеренные дозы порядка 30 Гр, назначаемые во фракциях на протяжении 3 недель.
Псевдоопухоль глазницы
Обычно при этой патологии развивается болезненная офтальмоплегия, которая часто сопровождается отеком века. При КТ-исследовании в задней части глазницы обнаруживается, как правило, аморфное новообразование, окружающее глазной нерв. Гистологически оно представляет собой полиморфный воспалительный инфильтрат, в котором иногда можно обнаружить монотипичные В-клетки, характерные для низкозлокачественной лимфомы
Заболевание быстро вылечивается стероидами, что предотвращает потерю зрения. Иногда наблюдается рецидивирование и «опухоль» может распространиться через глазничную щель на основание мозга. Эффективным средством лечения может оказаться лучевая терапия, однако в редких случаях болезнь приобретает угрожающий характер.
Рабдомиосаркома глазницы
Это опухоль эмбрионального типа, которая в основном развивается у детей и подростков, а также в юношеском возрасте, чаще у мужчин. Опухоль локально распространяется на верхнюю челюсть, придаточные пазухи носа, лобную кость и даже на головной мозг через переднюю или среднюю черепные ямки.
Гематологическим путем опухоль, в первую очередь, распространяется на легкое или в кость, однако это наблюдается реже, чем при рабдомиосаркомах другой локализации. В 25% случаев регистрируется поражение лимфатических узлов, особенно глубоко расположенных верхних шейных и пред-ушных. Часто отмечается быстрый рост опухоли, приводящий к тяжелому проптозу, хемозу и отеку века. Перед началом лечения необходимо, если возможно, попытаться установить стадию развития опухоли и провести пункцию костного мозга.
Раньше первичную опухоль удаляли хирургическим путем, однако сейчас все больше используют лучевую терапию, поскольку при этом отмечается меньше рецидивов. Обычно назначают высокие дозы, порядка 50 Гр за 5-6 недель. При этом если для предупреждения развития ксерофтальмии экранировать слезный аппарат, то у большинства больных сохраняется зрение.
В настоящее время широко используется адъювантная химиотерапия с применением рецептур, содержащих циклофосфамид, винкристин и актиномицин D или доксорубицин. Поскольку существует высокая вероятность распространения опухоли за пределы глазницы, до облучения назначают, по крайней мере, один курс химиотерапии. Кроме того, из-за быстро наступающего рассасывания опухоли улучшается самочувствие ребенка и упрощается процедура лучевой терапии.
Обычно химиотерапию проводят в течение года. Локальное облучение является эффективным средством контроля над ростом опухоли, даже тех случаях, когда присутствуют метастазы. При химиотерапевтическом лечении 5-летняя выживаемость больных составляет 40%, а при совместном использовании хирургического метода и лучевой терапии около 75%. Результат лечения оказывается особенно благоприятным у детей, для которых раньше предполагалась высокая вероятность диссиминирования опухоли.
![КТ при рабдомиосаркоме глазницы]()
КТ при рабдомиосаркоме глазницы
Опухоли слезной железы
Обычно эти опухоли рассматриваются совместно с новообразованиями глазницы, хотя они крайне редки. Они развиваются, главным образом, в юношеском возрасте, по гистологическим характеристикам напоминают опухоли слюнных желез, и наиболее часто представлены полиморфной аденомой и цистаденоидной карциномой.
Эти опухоли развиваются крайне медленно (дольше года), образуя плотные безболезненные новообразования. При быстром развитии опухоли больным необходимо делать биопсию, и, по возможности, проводить радикальную операцию. В случае если радикальное удаление слезной железы не представляется возможным (например, у больных с полиморфной аденомой или другой злокачественной опухолью), необходимо назначать лучевую терапию.
Даже после лучевой терапии в высоких дозах часто происходит возобновление роста локальной опухоли, и необходимо прилагать все усилия для борьбы с рецидивами. Настоящая карцинома слезной железы развивается редко, и опухоль рано распространяется за пределы глазницы. Злокачественные опухоли слезной железы относятся к различным группам, с трудом поддаются лечению и характеризуются крайне неблагоприятным прогнозом. Пятилетняя выживаемость больных составляет порядка 20%. На слезной железе также образуется лимфома, представляющая собой опухоль, развившуюся из лимфоидной ткани, ассоциированной со слизистыми оболочками (MALT).
Часто при этой опухоли проявляется синдром, по симптоматике близкий к синдрому Сьегрена. Эта разновидность неходжкинской лимфомы не вызывает болей, и прогноз обычно благоприятный.
![Аденома слезной железы]()
Аденома слезной железы
Техника облучения опухолей глазницы
Хотя рекомендуется экранировать роговицу, хрусталик и слезный мешок, невозможно добиться равномерного распределения дозы по всей полости орбиты, а также эффективного экранирования чувствительных структур глаза. Обычно применяют два поля обучения с клиновидными фильтрами.
Несмотря на сохранение зрительной функции у облученного глаза, не следует допускать попадания пучка на второй глаз. Необходимо попросить больного в момент облучения смотреть прямо в пучок и не моргать, с тем чтобы зафиксировать взгляд. При облучении на высоковольтной аппаратуре максимальная доза приходится на участок, расположенный в глубине за роговицей и даже возможно частично сохранить хрусталик.
Обычно роговицу полностью или частично экранируют с помощью простого экрана цилиндрической формы, и конъюнктива повреждается редко, поскольку эта часть глаза хорошо переносит низкие дозы облучения. При невозможности экранирования нередко развивается болезненный кератит, иногда наряду с иридоциклитом, или даже наблюдаются изъязвления роговицы. Отсутствие экранирования слезной железы обычно приводит к нарушению функции глаза, поскольку слезный аппарат чувствителен к облучению. Дозы, превышающие 30 Гр за 3 недели, сильно влияют на слезообразование, развивается сухость глаза, и больные нуждаются в регулярном закапывании лубрикантов.
Наиболее радиочувствительной структурой глаза является хрусталик, и после облучения в дозе несколько Гр может развиться катаракта. Однако, после облучения в дозах менее 15 Гр, лишь в редких случаях клинически тестируется помутнение хрусталика. При дозе облучения выше 25 Гр развитие катаракты почти неизбежно, однако, к счастью, ее можно удалить и имплантировать искусственный хрусталик.
Другие части глаза, такие как сетчатка и склера, обладают большей радиоустойчивостью, которая приближается к устойчивости центральной нервной системы, и после облучения в дозах, не превышающих 60 Гр, назначаемых в режиме фракционирования, клинически значимые изменения отмечаются крайне редко.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также: