Особенности возбудителя туберкулеза. Изменчивость палочки Коха
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Возбудитель туберкулеза – микобактерия, относится к семейству Micobacteriaceae. Различают туберкулезные микобактерии человеческого, бычьего и птичьего типов. Для человека они патогенны. Помимо патогенных для человека, в природе широко распространены сапрофитные микобактерии, или так называемые паратуберкулезные бациллы. Они содержатся в водопроводной и сточной воде, в молоке и масле, на овощах и ягодах. Их обнаруживают на коже, в промывных водах желудка и глотки, они выделяются со слюной, мокротой, калом и мочой. Морфологически они напоминают патогенные микобактерии, характеризуются кислотоустойчивостью. По этой причине возможны ошибки при распознавании природы микобактерий, а, следовательно, и характера патологического процесса. Паратуберкулезные бациллы в отличии от патогенных не вызывают типичных изменений в организме людей и животных. Принадлежность их к тому или другому виду устанавливается главным образом на основании их культуральных свойств и результатов прививки морским свинкам.
Микобактерии туберкулеза (МБТ) были открыты Р. Кохом в мокроте больного туберкулезом. Человеческий тип туберкулезного возбудителя: палочки прямые или изогнутые длиной 1,5–4 м толщиной 0,3–0,5 м. Величина палочек зависит от возраста микроба и условий его обитания. В тканях живого организма палочки могут удлиняться, что, по-видимому, зависит от замедленного их деления. В казеозных массах палочки располагаются неровными кучами по 2–3 и более. В различных условиях пребывания в организме палочки могут образовать нитевидные, ветвящиеся формы с булавовидными образованиями на концах нитей. Полиморфизм является характерным свойством микобактерий. Кислотоупорные МБТ обладают свойством медленно воспринимать анилиновые красители. Поэтому их окраска производится с применением протравы (карболовая кислота). При подогревании наиболее распространенным способом окраски является способ Циля-Нильсена.
При этой окраске в палочках отмечаются более яркие красные или фиолетовые гранулы. Исследование в электронном микроскопе позволило установить сложное строение их стенки из 3 слоев, а также наличие в цитоплазме ядра и гранул. В препаратах из культур, особенно на жидких средах, вирулентные МБТ располагаются в виде жгутов. В препаратах почти всегда имеются разной степени окраски округлые тельца (зерна). Это вегетативные формы, которые происходят в результате размножения микроба поперечным делением, и формы развития из зерен. Некоторыми учеными было доказано существование некислотоустойчивых культур МБТ, которые названы L-формами. Эти формы способны расти на обычных средах и превращаться в бактерии. L-формы представляются в виде телец с венцолью, внутри которого одно или два тельца. Эта пребациллярная некислотоустойчивая стадия является нормальной стадией микроба. Фильтрующиеся формы, зерна, кокки и палочки представляют формы закономерно протекающих стадий развития возбудителя. В частности полагают, что зернистые формы, среди которых могут быть мелкие фильтрующие элементы, представляют неклеточную стадию, а кокковые формы и палочки, вырастающие из кокков, – клеточную стадию развития микроба.
Микобактерии туберкулеза вне организма растут в чистых культурах на плотных и жидких среда, с хорошим доступом воздуха; однако они могут развиваться и в относительно анаэробных условиях, но очень медленно, скудно. На жидких специальных питательных средах МБТ растут на поверхности среды в виде морщинистой пленки. МБТ растут на питательных средах, содержащих минеральные соли, аминокислоты, углеводы, яичный белок и желток и особенно глицерин! Могут расти (более скудно) в средах из минеральных солей, особенно аммония. Оптимальная температура для роста 37–38?С. На плотных питательных средах МБТ растут в виде светло-кремового морщинистого или чешуйчатого суховатого налета, запах культур ароматический, очень характерный, очень редко микобактерии человеческого типа могут давать гладкие колонии. Культуры МБТ не всегда бывают типичны (особенно при антибактериальной терапии больных); они могут быть несколько влажными, содержать отдельные гладкие или пигментированные колонии. Туберкулезную природу выделенных нетипичных культур устанавливают «мышиной пробой» (1 или 0,1 мг вводят в вену хвоста 2 белым мышам, смерть наступает при явлениях генерализованного туберкулеза через 2–4 мес) наряду с пробой патогенности на морских свинках.
МБТ экзотоксина не выделяют. Однако фильтраты их культур на жидких питательных средах токсичны для животных, больных туберкулезом, что связанно с выделением в среду эндотоксина. МБТ выделяют также летучие токсины. Особенностью этих токсических веществ является их специфическое действие только на инфицированных и больных туберкулезом людей и животных.
2. Устойчивость возбудителя туберкулеза
Благодаря особому химическому строению микобактерии туберкулеза обладают значительной устойчивостью к физическим и химическим агентам. Во влажной мокроте микобактерии выдерживают нагревание в течении 30 мин при 75?C, при кипячении погибают через 5 мин. В выделенной мокроте МБТ погибают при 100?C через 45 мин. В мокроте, выделенной и сохраняемой в темноте при комнатой температуре, жизнеспособность палочек сохраняется не менее 4 мес, в рассеянном свете они погибают через 1—11/2 месяца. В суховоздушной камере при увлажнении с температурой 80?C МБТ выживают в течении 2 часов. В уличной пыли МБТ сохраняются до 10 дней, на страницах книг до 3 мес. В воде палочки выживают не менее 150 дней после заражения. МБТ выдерживают процессы гниения и могут несколько месяцев сохраняться в погребенных трупах. Препараты хлора и йода хорошо действуют на микобактерии.
Лекарственно устойчивые или резистентные микобактерии появляются у больных при антибактериальной химиотерапии, а иногда возникают и спонтанно (первичная устойчивость).
При испытании на лекарственную устойчивость следует пользоваться плотными питательными средами Гельберга, Петраньяни, Герольда и жидкими – синтетической средой Сотона (с плазмой), кровяной средой или плазмой.
. Лабораторная диагностика туберкулеза
1. Бактериоскопическое исследование
Лабораторная диагностика туберкулеза используется для установления специфической этиологии заболевания, подозрительного на туберкулез. Производят микробиологическое исследование материала от больных: мокроты,спинномозговой жидкости, плевральной жидкости, гноя, мочи, кала, пунктатов лимфатических узлов.
Исследование на возбудителя туберкулеза производят непосредственно в доставленном материале бактериоскопическими, а кроме того бактериологическими и биологическими методами. При необходимости исследовать свежую мокроту делают мазки препарата на предметных стеклах, высушивают на воздухе, фиксируют на пламени горелки. Затем препарат окрашивают карболовым фуксином, промывают водой и обесцвечивают 15–25 % раствором серной кислоты, промывают и докрашивают водным раствором метиленового спирта.
После подсыхания препарат подвергают иммерсионной микроскопии, просматривают 100 полей зрения (практически весь препарат). Туберкулезные микобактерии визуализируются как ярко-красные, тонкие, изящные, в одиночку или группами, большей частью лежащие вне клеток палочки. В настоящее время имеет распространение метод флотации с последующей микроскопией. Промывные воды желудка бактериоскопически, дальнейшее исследование проводят также, как и при исследовании мокроты. Мазок из гортани или зеваокрашивают по Цилю-Нильсену. Мочуцентрифугируют и готовят мазок из осадка мочи. Спинномозговую жидкость, взятую асептично, отстаивают сутки на холоде, после чего образуется тонкая фибринозная пленка (паутинка), в которой содержаться туберкулезные микобактерии. Делают мазок на предметном стекле, высушивают на воздухе, фиксируют, окрашивают по Цилю-Нильсену. Если пленочка не образовалась, то исследованию подвергают отцентрифугированный осадок.
Для обнаружения туберкулезных микобактерий применяется люминесцентная микроскопия, которая имеет ряд преимуществ перед прямой бактериоскопией в окрашенных препаратах. При люминесцентной микроскопии туберкулезные микобактерии светятся обычно золотисто-оранжевым светом на черном фоне (картина «звездного неба»); кислотоупорные сапрофиты – зеленоватым с апельсиновым оттенком.
При исследовании спинномозговой жидкости методом люминесцентной микроскопии положительные результаты можно получить в 12,5 раза чаще, чем при просмотре препаратов, окрашенных по Цилю-Нильсону.
Особенности возбудителя туберкулеза. Изменчивость палочки Коха
Изучение биологических свойств возбудителя, расшифровка молекулярных механизмов устойчивости к ПТП позволяет найти другие подходы к лечению больных туберкулезом, разработать новые препараты
Благодаря феномену изменчивости «палочки Koch» в 1919 г французским ученым A. Calmette и С. Guerin удалось изМ bovis, лишенных вирулентности и токсичности, но при этом сохранивших иммуногенные и аллергизирующие свойства, получить вакцину БЦЖ (bacille Calmette Guerin-BCG), которая до сих пор используется для иммунопрофилактики туберкулеза
Кроме «палочек Koch» среди кислотоустойчивых микобактерий есть микроорганизмы, которые отличаются культуральными, биохимическими свойствами, вирулентностью и патогенностью от МБТ Они получили название атипичных (нетуберкулезных) микобактерий Нетуберкулезные микобактерий могут вызвать у людей заболевания, называемые микобактериозами, при которых поражаются легкие и которые по своей клинической и морфологической картине очень сходны с туберкулезом
Заражение человека туберкулезом чаще происходит аэрогенным путем чепез органы дыхания, реже — алиментарным путем через желудочно-кишечный тракт. Описаны случаи внутриутробного заражения плода через сосуды плаценты или пупочную вену от больной туберкулезом матери.
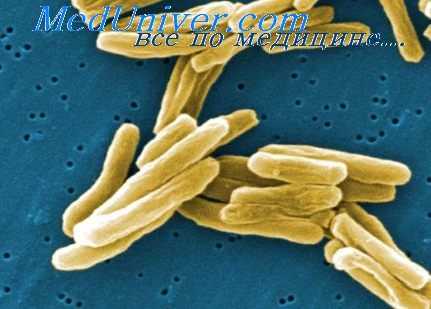
В 80-85% наблюдений специфический процесс развивается в органах грудной клетки, легких, лимфатических узлах, плевре. Остальные 20-15% приходится на долю внелегочных его локализаций: глаза, кости, мочеполовая система и др.
Развитие заболевания характеризуется формированием морфологических изменений специфического характера в различных органах и тканях. После попадания МБТ тем или иным способом в организм человека к ним направляются макрофаги, которые заглатывают их. В макрофагах БК могут сохраняться достаточно долго. В некоторых случаях процесс фагоцитоза заканчивается разрушением и выходом МБТ. Внеклеточно расположенные МБТ начинают усиленно размножаться, формируя скопления, вокруг которых возводится защитный вал.
Внешне это выглядит как образование бугорка, поэтому ранее туберкулез называли бугорчаткой. В некоторых случаях, несмотря на усилия организма, МБТ продолжают размножаться, бугорки растут, сливаясь между собой. Чаще в легких внутри очагов происходит расплавление ткани с образованием творожистых масс, которые называют казеозом. Очаг казеоза разрастается. Если он соединяется с бронхом, то казеозные массы выводятся наружу, образуя полость распада, которую еще называют каверной.
Продукты жизнедеятельности МБТ, токсические продукты распадающейся ткани нарушают функционирование различных систем организма больного, приводя, порой, к его гибели. Иногда бактерии можно обнаружить в неизмененных тканях лимфатических узлов, легких и других органах Это — так называемый латентный микробизм (А.И. Каграманов, 1947). Подобное явление можно объяснить особенностями взаимодействия макро- и микроорганизмов при сохранении врожденной резистентности ткани к туберкулезной инфекции и пониженной вирулентности возбудителя. Можно сказать, что без возбудителя не может возникнуть заболевание, однако сама по себе туберкулезная палочка без соответствующей благоприятной экспозиции макроорганизма и внешней среды не представляет фатальной угрозы. Вместе с тем, морфологические реакции отличаются значительным разнообразием, что связано с особенностями вирулентности туберкулезной палочки и состоянием реактивности макроорганизма.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кох и все его палочки
Обзор
Автор
Редактор
Пожалуй, ни одно инфекционное заболевание не обладало столь романтическим ореолом, как туберкулез. Эта болезнь внесла пронзительную нотку фатальности в творчество поэта Джона Китса и сестер Бронте, Мольера и Чехова. Но в реальной жизни чахотка оказывалась совсем не романтичной, а наоборот — грязной и мучительной. Вместе с томной бледностью приходили слабость, изнурительный кашель, легочное кровотечение и смерть. Этой кошмарной для тысяч людей реальности дали имя «белой чумы», ведь она уносила не меньше жизней, чем чума «черная», бубонная, просто убивала медленно. Не удивительно, что человек, «познакомивший» мир с возбудителем туберкулеза и давший надежду на победу над ним, был награжден Нобелевской премией. Формулировка Нобелевского комитета: «за исследования и открытия, касающиеся лечения туберкулеза». А звали этого человека Роберт Кох.

Рисунок 1. Рудольф Вирхоф (1821–1902). Немецкий врач, гистолог, патолог и ешё много-чего-лог, а также политический деятель со склонностью к реформаторству. Дополнил клеточную теорию Шванна и Шлейдена и нанес удар по популярной тогда гипотезе самозарождения организмов великим тезисом «Omnis cellula e cellula» («Клетка происходит только от клетки»). Установил строение множества тканей и органов, описал патогенез нескольких заболеваний. Заодно вывел немецкую санитарию на совсем иной уровень, руководствуясь мыслью, что врачи — «естественные адвокаты бедных», а потому должны принимать активное участие в решении социального вопроса.
Говоря о туберкулезе, мы вспоминаем не только классиков викторианской эпохи, но и палочки Коха, и туберкулин (антиген в реакции Манту), тоже коховский, и постулаты Коха, а вместе с ними и имя выдающегося ученого, человека, для которого туберкулез стал триумфом и трагедией, — Роберта Коха.
Кох родился 11 декабря 1843 года в местечке Клаусталь-Целлерфельд в Нижней Саксонии в семье горного инженера. Роберт оказался очень одаренным ребенком — уже в пять лет он поразил своих родителей тем, что научился самостоятельно читать, рассматривая газеты. В этом же возрасте его отдали в начальную школу, а через три года он уже поступил в гимназию. Кох учился с удовольствием и выказывал явный интерес к биологии. Что, очевидно, и определило его дальнейший выбор: в 1862 году он поступил в Гёттингенский университет, где увлекся медициной. Именно здесь, в Гёттингене, в то время преподавал знаменитый анатом Якоб Генле, труды которого были первыми ласточками в области микробиологии. Возможно, именно его лекции пробудили у юного Коха интерес к исследованиям микробов как возбудителей различных заболеваний.
В 1866 году Роберт Кох получает степень доктора медицины и в течение полугода работает в знаменитой берлинской клинике Шарите — под руководством великого Рудольфа Вирхова. Кстати, именно Вирхов будет регулярно подвергать критике микробную теорию Коха, противиться распространению его открытий и даже мешать карьере. Поначалу Вирхов вообще прямо говорил ученику, чтобы тот не тратил попусту времени на ерунду и занимался лечением людей.
Но уже в следующем году Кох женится на Эмме Фрац и получает место в больнице в Гамбурге. Еще два года молодая семья переезжает из города в город, пока наконец не оседает в Раквице, где Кох устраивается в местную лечебницу для душевнобольных. Но, кажется, размеренная жизнь совсем не для него. Несмотря на сильную близорукость, Кох сдает экзамен на военного врача и отбывает в полевые госпитали начавшейся в 1870 году Франко-прусской войны, где сталкивается не столько с хирургической практикой, сколько с молниеносно распространяющимися в окопах холерой и брюшным тифом.
Основываясь на опыте Пастера, который уже пытался найти возбудителя этого заболевания, Кох проводит многочисленные опыты над мышами. При помощи «прививок» крови, взятой из селезенки здоровых и умерших от сибирской язвы животных, он пытается заразить подопытных грызунов. Результаты экспериментов позволяют ему подтвердить предположение, что сибирская язва может передаваться через кровь.
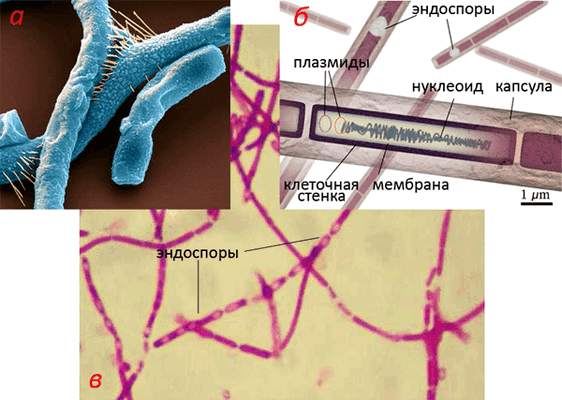
Правда, это Коха не удовлетворило. Он хотел также проверить, может ли сибирская язва передаваться без непосредственного контакта с заболевшим скотом. Роберт получает чистые культуры бактерий и тщательно их изучает, подробно зарисовывая и описывая процесс размножения Bacillus anthracis, попутно отмечая их уникальную способность пережидать неблагоприятные условия.
От открытия к применению: Bacillus anthracis и биотерроризм
Начнем с того, что общемировое название сибирской язвы — антракс (от греч. anthrakos — уголь: струп от сибиреязвенных карбункулов угольно-черный). Но существуют и специфические региональные наименования. У нас заболевание назвали так потому, что его вспышки фиксировались преимущественно в Сибири.
Bacillus anthracis — первая бактерия с доказанной болезнетворностью. Однако до Коха каким только не представляли возбудителя антракса. Знаменитый Карл Линней, например, в 1758 обвинил во всём дьявольскую бестию (Furia infernalis) — нитевидного червя с шипами на теле (младшего братишку Чупакабры так и не нашли). В середине XIX в. как минимум трое видели странные палочки в крови больных, но показать причинную связь с болезнью не смогли. Русский врач С.С. Андреевский путем самозаражения доказал возможность передачи сибирской язвы от животных людям, причем выжил и даже занял пост астраханского губернатора. Кох же не только выделил чистые культуры, фиксировал и окрасил для микроскопии эти грамположительные бациллы, но и точно описал их жизненный цикл. А это уже базис для разработки профилактических мер, а далее — вакцинации (здесь преуспел Пастер) и лечения.

Напрямую (как грипп или дифтерия) антракс между людьми или животными не передается, а вот ее инфекционные агенты — эндоспоры сибиреязвенной бациллы — могут сохраняться в почве (особенно в скотомогильниках) десятилетиями, даже векáми, «прорастая» при попадании в организм. Споры эти чрезвычайно устойчивы к физическим и химическим факторам, их относительно легко наработать (чтобы человек заболел, нужны тысячи спор); лёгочная форма заболевания часто смертельна даже при проведении антимикробной терапии. Потому-то и облюбовали этих бактерий и военные, и террористы. Все, наверное, помнят зариновую атаку 1995 года в токийском метро, организованную сектантами Аум Сенрикё (ныне — Алеф). А вот о распылении ими же суспензии спор и клеток B. anthracis в г. Камейдо близ Токио двумя годами ранее мало кто слышал (рис. 3а). Теракт провалился: ни один человек не заразился, потому что уровень теоретической подготовки и, видимо, недоступность иного биоматериала побудили сектантов распылить ветеринарный вакцинный штамм (Sterne 34F2), лишенный полноценной патогенности из-за неспособности формировать капсулу [1]. Ну хоть вонь, говорят, удалась.
А вот вторая, широко известная, биотеррористическая атака с применением этой палочки в 2001 году отправила на тот свет пять человек, ещё 17 заболели, но выжили. Конечно же, речь идет об американских «письмецах в конверте» (рис. 3б), содержащих вполне пригодные для заражения эндоспоры (штамм Ames). Конверты получили два сенатора-демократа и пять крупных новостных агентств. С самого начала расследования теракта экспертную помощь оказывал Брюс Айвинс — микробиолог, разработчик вакцин от сибирской язвы, старший исследователь Медицинского исследовательского института инфекционных болезней Армии США (USAMRIID, Форт Детрик), где ранее занимались разработкой биологического оружия, а сейчас — биозащитой (будем придерживаться официальной версии). Однако в 2008 г. уважаемый ученый узнал о подготовке фэбээровцами обвинения, в котором он будет единственным обвиняемым в атаке 2001 года. Имевший немалые проблемы с психикой (и при этом без проверки получивший работу в «оборонке»), Айвенс принял смертельную дозу препарата Tylenol PM (обычный парацетамол с димедролом). Большинство коллег и даже родственники жертв атаки отрицают итоги расследования (не мог незаметно подготовить биоматериал, был ярым католиком, выбор адресатов странный и т.п.), и только ФБР, наверное, верит, что к преступлению причастен всего один человек.
К 2015 году 173 государства ратифицировали конвенцию об отказе от разработки и накопления биологического оружия. Однако контролировать исполнение договора сложно, а в загашниках фортов и бывших «почтовых ящиков» элитные штаммы B. anthracis и иных инфекционных агентов тихо дремлют в ожидании «мирного использования», разрешенного конвенцией. Между тем, какие-то виды почтовых отправлений в США теперь стерилизуют, а изобретательные студенты рекомендуют подозрительные письма перед вскрытием гладить утюгом. Ну а если вскрыли, а там оно. Врачи пропишут какой-нибудь из антибиотиков: пенициллин, доксициклин или ципрофлоксацин. В 2012 году FDA одобрила лечение и (в особых случаях) экстренную профилактику легочной формы моноклональными антителами (Raxibacumab), нейтрализующими сибиреязвенный летальный токсин.
Редакция.
Результатом этой кропотливой работы стал труд, который при содействии профессора ботаники университета Бреслау Фердинанда Кона, был-таки опубликован в 1876 году в передовом ботаническом журнале Beitrage zur Biologie der Pflazen, детище Кона (который, кстати, относил бактерий к растениям). Несмотря на протесты Вирхова, считавшего, что болезни имеют внутреннюю природу, а их причина — «патология клеток», Кох приобретает определенную популярность, но не расстается со своей крошечной лабораторией в Вольштейне. Еще четыре года он совершенствует методы окрашивания и фиксации микроскопических препаратов, а также изучает различные формы бактериального инфицирования ран. В 1878 году он публикует свои работы по микробиологии.
Известность приносит свои плоды: в 1880 году Роберта Коха назначают советником в Имперском бюро здравоохранения в Берлине. Именно здесь у ученого появляется возможность собрать лучшую в его жизни лабораторию. Исследовательская работа сразу пошла в гору. Кох изобретает новый микробиологический метод — выращивание чистых культур бактерий на твердых средах. Например, на картофеле. А также новые методы окрашивания, позволяющие легко разглядеть и идентифицировать бактерий при помощи микроскопа. Уже через год он публикует работу «Методы изучения патогенных организмов» и вступает в полемику с коллегой по микробиологическому «цеху» Луи Пастером по поводу исследований сибирской язвы. Ученые разворачивают настоящую войну на страницах научных изданий и в публичных выступлениях.
И именно в этой лаборатории, укомплектованной отличными кадрами, оснащенной мощными микроскопами, лучшими материалами и лабораторными животными, Кох приступает к исследованию главного «убийцы» того времени — туберкулеза. Выбор темы, однако, многим его коллегам показался странным: большинство экспертов считало чахотку наследственным заболеванием. Ведь статистика показывала, что эта болезнь чаще всего распространяется внутри семей.
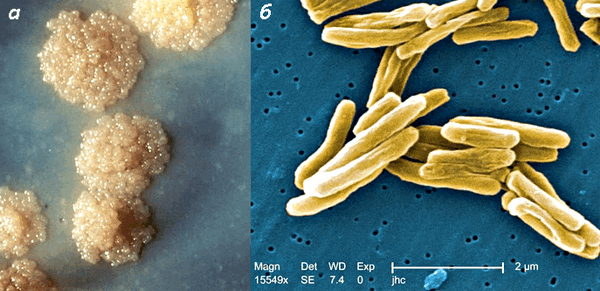
Тем не менее доктор Кох счел туберкулез обычной «природной» инфекцией. Работая в одиночку, тайком от коллег, он заперся в лаборатории почти на полгода — до тех пор, пока не смог выделить и вырастить культуру туберкулезной палочки Mycobacterium (рис. 4).
24 марта 1882 года Кох представил свои выводы на ежемесячной встрече Общества физиологов в Берлине (опять же, злокозненный Вирхов не дал выступить Коху на широком собрании берлинских медиков), по-настоящему ошарашив коллег, которые не могли не только аргументированно апеллировать, но и аплодировать.
Семнадцать дней спустя — 10 апреля 1882 года — Кох опубликовал свою лекцию «Этиология туберкулеза» [2], и факт открытия возбудителя смертельного заболевания не только стал новостным поводом для крупных медицинских изданий, но и облетел первые полосы ведущих газет во всему миру. В течение нескольких недель «Кох» стало буквально именем нарицательным.
Но Роберт Кох не остался почивать на лаврах. Он уезжает в правительственную научную экспедицию в Египет и Индию, где охотится за возбудителем холеры. И находит его — он выделяет микроб, который называет холерным вибрионом (рис. 5). Это открытие принесло ему не только дополнительную популярность, но и премию в 100 тысяч немецких марок.
Но уже довольно скоро, в 1885 году, доктор Кох возвращается к «любимому» туберкулезу, сосредоточившись теперь на поиске способов лечения этого заболевания. К тому времени он уже успел разойтись со своим учеником Эмилем Берингом [3]: они поспорили отнюдь не по поводу одного места из Блаженного Августина, а о том, может ли человек заражаться туберкулезом от животных. Кох, к тому времени уже «забронзовевший» авторитет, считал, что не может, а молоко и мясо зараженных животных безопасно. Ученик считал, что Кох неправ. Этого «великий» не стерпел, и между ними случился разрыв (хотя время показало, что прав-то был Беринг).
Кох спешил открыть свое средство от туберкулеза. В 1890 году ему удалось выделить туберкулин — вещество, вырабатываемое туберкулезной палочкой в процессе жизнедеятельности. Ученый полагал, что оно способно помочь в лечении чахотки, — и 4 августа 1890 года без тщательной проверки объявил: средство от туберкулеза найдено. Короткий и бурный триумф — ведь после открытия возбудителей «сибирки», чахотки и холеры выше авторитета в медицине, чем у Коха, не было. Но триумф обернулся трагедией и волной остракизма.
Интересно, что семнадцать лет спустя именно этот эффект туберкулина позволил применить его для туберкулиновой пробы — теста, диагностирующего туберкулез. Его разработал австрийский педиатр, ассистент иммунолога-нобелиата Пауля Эрлиха, Клеменс Пирке.

Рисунок 6. Клеменс фон Пиркé (1874–1929). Австрийский аристократ, педиатр, получивший прекрасное образование в ведущих университетах Европы. В 1906 г. ввел термин «аллергия». В 1907 г. продемонстрировал медицинской общественности туберкулиновую пробу: в царапину на предплечье пациента втирался туберкулин, по реакции кожи судили об инфицированности микобактериями. Пробу Пирке позже заменило подкожное введение туберкулина — по методике Шарля Манту. Фон Пирке покончил жизнь самоубийством вместе с постоянно страдавшей депрессией женой, приняв цианистый калий. Ученого выдвигали на получение Нобелевской премии пять раз, баллотировался он и в президенты Австрии, но. обывателям Пирке знаком лишь по монете в 50 евро (справа).
Тем не менее, карьера Коха продолжает продвигаться. Ему присуждают звание врача 1-го класса и почетного гражданина Берлина. Спустя год он становится директором вновь созданного Института гигиены в Берлине и профессором гигиены в Берлинском университете.
И снова исследовательская жилка (и чувство вины, и желание реванша) не дает жить Роберту Коху спокойно. В 1896 году он отправляется в Южную Африку, чтобы изучать происхождение чумы крупного рогатого скота. И хотя ему не удалось определить причину чумы, он смог локализовать вспышки этого заболевания, делая здоровым животным инъекции препарата желчи зараженных. Затем Кох исследует в Африке и Индии малярию, лихорадку Черной Воды, сонную болезнь у крупного рогатого скота и лошадей. Результаты своей титанической работы он публикует в 1898 году после возвращения в Германию.
Дома он продолжает исследования и в 1901 году на Международном конгрессе по туберкулезу в Лондоне делает заявление, порождающее в научных кругах много споров: бациллы человеческого и коровьего туберкулеза различаются. Ученого подвергли критике, но время показало, что он был прав (кстати, это тоже было предметом спора Коха и Беринга, и тут уже ошибался Беринг; сейчас известно, что туберкулез у животных и человека могут иногда вызывать другие, близкородственные M. tuberculosis, виды микобактерий, способные преодолевать межвидовой барьер).
В 1905 году Роберта Коха удостоили Нобелевской премии по физиологии и медицине «за исследования и открытия, касающиеся лечения туберкулеза». Но уже в 1906 году он возвращается в Центральную Африку для продолжения работ по изучению сонной болезни (трипаносомоза). Он находит, что синтезированный Эрлихом и Хата в 1905 году атоксил (на путать с современным энтеросорбентом из диоксида кремния — тогда это было органическое соединение мышьяка!) может быть эффективен при этом заболевании так же, как хинин против малярии.
До самого конца жизни Кох продолжал исследования по серологии и микробиологии. Он умер 27 мая 1910 года в санатории в Баден-Бадене. Смерть его тоже привела к интересным событиям. Тело Роберта Коха было кремировано, однако в Пруссии в то время законодательно не было разрешено захоранивать урны на кладбищах. В результате было принято решение создать мавзолей Коха прямо в институте его имени (рис. 7). 10 декабря 1910 года состоялась церемония захоронения праха. И поныне можно посетить этот мавзолей [4], увидеть портрет Коха, прочесть эпитафию: «Роберт Кох — работа и успехи». И просто побыть наедине с великим ученым, очень непростым человеком, без сомнения, достойным вечной памяти и благодарности человечества.

Рисунок 7. Мавзолей Коха, совмещенный с музеем, в Институте Роберта Коха в Берлине. В мире есть несколько памятников Р. Коху, а на 100-летний юбилей той самой, коховской, Нобелевской премии немцы выпустили марку с портретом их великого соотечественника, а Европейская академия естественных наук учредила медаль Коха, которая вручается лучшим врачам и биологам.
Ну и напоследок необходимо отметить, что это — второй текст из цикла «Нобелевские лауреаты», который создан не мной одним. Большую часть его написала замечательный научный и медицинский журналист и давний мой попутчик по жизни и по работе, Снежана Шабанова.
Палочка Коха или Mycobacterium tuberculosis
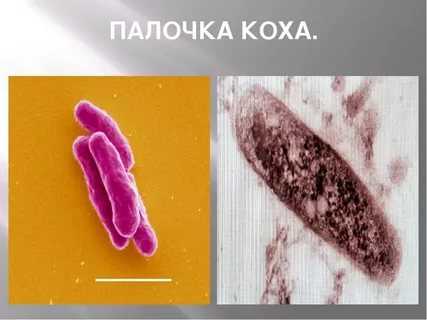
Опасной коварной причиной всемирно распространенной туберкулезной инфекции является палочка Коха, передающаяся от заболевшего человека с открытой формой здоровому через воздушные массы. Каждый заболевший может заразить до 15 человек. Что такое палочка Коха? – Это возбудитель туберкулёза, который передаётся не только через воздух и чаще всего поражает органы дыхания, но также и через пищевые продукты зараженных животных.
То есть, микобактерии попадают в воздух через кашель и слюну инфицированного человека (здоровый находится с ним в кратковременном (до 1 часа) или тесном контакте), алиментарным путем (через пищу, при условии сотенного наличия в ней патогенных клеток), через трансплацентарный путь (от беременной женщины своему ребенку).
Характеристика возбудителя
Свое название микобактерия получила по имени первооткрывателя, немецкого ученого Роберта Коха – номинанта Нобелевской премии, в конце 19 века.
Возбудитель относится к типам актинобактерий и размножается в течение 24 часов делением, но развиваются они медленно. Он очень устойчив к условиям внешней среды и перепадам температуры, благодаря своей структуре из трехслойной стенки и выделяемым токсическим веществам, которые способны разрушать клетки макрофагов, что встают первыми на борьбу с ней. Микобактерии попадают к человеку в раннем детстве, при этом не всегда вызывая болезнь. Палочка Коха – это возбудитель, который из-за своей патогенности, может локализоваться в разных органах организма (печени, почках, кишечнике, костях).
Палочка Коха склонна к изменчивости и прекрасно приспосабливается к изменяющимся условиям. Она обладает реакциями ферментов и сложным метаболизмом. Чтобы ее убить кипятя воду, нужно 15 минут. Она не боится вымораживания, а также три года сохраняет способность к жизнедеятельности в состоянии высушивания. До одного года она содержится в водах сточных канав.
Если у человека сильная иммунная система или он лечится химиотерапевтическими лекарствами, то палочка Коха способна стать L-формой и храниться так многие десятки лет, или может выработать стойкость к химическим антибактериальным лекарствам. Бацилла Коха – это старое название микобактерии. Как и 100 лет назад, она чаще поражает органы дыхания, вызывая опасное развитие туберкулеза легких.
Палочку Коха относят к прокариотам, так как ее цитоплазма не содержит высокоорганизованные органеллы, плазмиды для динамики генома (из-за которых обеспечивается устойчивость возбудителя к антибактериальным средствам). Хромосома состоит в огромном числе повторяющихся ДНК-последовательностей, поэтому этим обусловливается ее склонность к мутациям и персистенции. Палочка Коха, по сути, аэрофил и мезофил, который легко трансформируется в микроаэрофил, превращаясь в анаэроб, способна менять свой метаболизм. По развитию системы оксидаз и кислородному потреблению, она сходна с грибами.
Возбудитель бывает прямой или изогнутой формы (в виде палочки), считается слабо грамположительной. Растет слизистыми или морщинистыми колониями. Размножиться он может простым делением одной клетки на две или (редко) почкованием или ветвлением. Микобактерия может вызвать болезнь, спустя нескольких лет бессимптомного нахождения в неактивном состоянии в организме человека. Главными носителями антигенных свойств палочки являются белки. Дезинфектанты с хлором убивают возбудителя за 5 часов. Такой же эффект достигается и от применения хлорамина, третичных аминов, а также перекиси водорода, в больничных условиях – автоклавировании.
Роль иммунной защиты
При снижении иммунитета и усилении размножения, палочка Коха вызывает туберкулез. То есть, чтобы болезнь развилась, необходимо большое количество возбудителя и его высокая вирулентность. Резистентность организма всегда противостоит туберкулезу. Здесь на помощь иммунным клеткам может прийти введение противотуберкулезной вакцины. Детям до 7-го дня жизни вводят БЦЖ. При необходимости прививку повторяют в 7 лет. Могут сделать взрослым людям при их тесном взаимодействии с заболевшим в открытой форме туберкулезной инфекции.
В восприимчивости человеческого организма к микобактерии участвуют такие факторы, как недоедание (дефицит белка), присутствие хронических болезней (диабет, алкоголизм, нарушения работы желудка и кишечника, стрессы, длительный прием глюкокортикоидов, пожилой возраст, ВИЧ-инфекция).
Туберкулезная палочка десятилетиями живет в человеке, неопасна и находится в «спящем состоянии». Как только организм ослабнет, она «оживает». Виной этому вредные привычки, асоциальный образ жизни, нахождение в очаге постоянного инфицирования (тюрьмы, казармы), отказ от соблюдений санитарно-гигиенических правил.
Туберкулезная палочка у детей и ее наличие в организме обнаруживается при проведении пробы Манту. Положительный эффект на введенный внутрь кожи туберкулин (в количестве 2 ЕД) будет говорит об инфицировании ребенка. При этом, красная папула в месте укола будет больше 15 миллиметров. Дети с большой «пуговкой» (более 6 миллиметров) в обязательном порядке должны быть проконсультированы у фтизиатра.
Инфицированным малышам амбулаторно назначают прием противотуберкулезного препарата Фтивазит, убивающего палочку туберкулеза и витамин В6. Данный препарат не окажет вредного влияния на организм ребенка и даже улучшит аппетит.
Вследствие недоразвития (по возрасту) иммуннитета, малыш может заразиться от заболевших родственников, а также при посещении общественных мест.
Находясь в активном состоянии, палочка Коха стремительно множится, отравляя организм выделяемыми токсинами и вызывает сильную интоксикацию. Развиваясь в органах, палочка Коха дает такие клинические симптомы: физический упадок сил, общее недомогание, субфебрильную лихорадку, бледные кожные покровы, потерю веса, низкий аппетит, повышенную потливость по ночам, кашель более трех недель.
Туберкулезом инфицировано большинство людей, то есть, палочка Коха есть у каждого взрослого человека, но здоровый организм не дает ей развиваться. Носитель палочки туберкулеза способен заразить других людей только тогда, если у него выявлена открытая форма.
Анализы на туберкулезную инфекцию
Лабораторными исследованиями по обнаружению возбудителя считается взятие мокроты и материала бронхоскопии при жалобах пациента к врачу, позволяющими заподозрить болезнь. Обычно требуется три порции откашливаемой слизи, взятой в разные дни. Образцы мокроты фиксируют на стекле, окрашивают специальным путем и рассматривают под микроскопом. В ранних стадиях и у детей туберкулез может дать мазок с отрицательным ответом. Поэтому, желательно, повторить микроскопический анализ мокроты три раза. Иногда, при таком исследовании обнаруживается кровь, гнойные включения. Анализ на палочку Коха сдают в лабораторном центре тубдиспансера, частных центрах, так как он помогает установить фору заражения и ее активность.
К микробиологическим анализам относят также промывные воды желудка детей и тяжелых пациентов. Материалом могут служить также жидкости – из спинного мозга, из плевры, брюшной полости, суставов, а также кровяные, гнойные выделения имеющихся свищей и ран. Исследуют взятые при биопсии, операциях, пункциях лимфатических узлов, соскобах образцы ткани пораженных органов, костный мозг. Утреннюю мочу или среднюю порцию за день исследуют, чтобы исключить туберкулез мочевыделительной и половой системы. Для этой же цели у женщин берут колпачком Кафки менструальную кровь.
К видам бактериологических исследований относят такие методы:
- культуральный (посев биоматериала);
- прямой бактериоскопии выявляет возбудителя за один час;
- тест ПЦР определяет микобактерии во всех материалах, что важно для внелегочных форм заболевания;
- автоматизированной системы культивирования туберкулезной палочки;
- микроскопического исследования мазков.
В лабораторных условиях микобактерии окрашивают по Цилю — Нельсену (люминесцентно) или используют окраску флюорохромами. При выращивании микобактерий используют плотную яичную среду. Все анализы на обнаружение туберкулезной палочки Коха собираются по утрам, с запретом питьевого режима и приема пищи, на время исследования. Если пациент не может откашлять мокроту, проводят бронхоскопию под местным или общим обезболиванием, с предварительным запретом на прием пищи за шесть часов до процедуры. Исследования проводят для оценки жизнеспособности, массивности и скорости роста палочки, на основании которых подбирают препараты без устойчивости микобактерии.
Палочка Коха при ее раннем выявлении — результат успешного излечения пациента, что помогает понизить количество заражений ею и предупредить новые вспышки инфекции. Для раннего метода используют флюорографию. Таким образом, единственными способами обнаружить бактерию при ранних этапах болезни являются бактериологическое и флюорографическое исследования.
Профилактические меры
Заражение туберкулезной палочкой проще предупредить, чем потом длительно лечить вызванное ею заболевание. Желательно придерживаться повышенных гигиенических и санитарных правил, особенно, когда в квартире находится больной туберкулезом. Желательно, предоставить ему отдельную комнату, чтобы изолировать от здоровых домочадцев, что особенно важно для защиты детей и пожилых людей. У больного должны быть отдельными: посуда, белье, предметы гигиены. Комнату нужно часто проветривать и обрабатывать дезинфицирующими средствами (например, «Белизной»), использовать отдельную от остальных комнат тряпку.
Домочадцам рекомендуют принимать витаминные комплексы, препараты-иммуномодуляторы: бронхо-мунал, рибомунил, бронхо-ваксом, иммунал, а также хорошо питаться, включив в диету жиры и белки. Необходимо соблюдение правил гигиены дыхания: регулярное проветривание рабочего и домашнего помещения, правильное дыхание через нос, своевременное лечение очагов хронических инфекций в кариозных зубах и носоглотке (лечение фарингитов, тонзиллитов, ринитов). Нужно вести здоровый образ жизни, быть физически активным, закаляться. Часто бывать на воздухе. Солнечный свет и свежие воздушные массы убивают палочку, вызывающую болезнь Коха. Также не нужно забывать о вакцинации новорожденных прививкой БЦЖ, чтобы уберечь ребенка от заболеваний активной формы. БЦЖ защищает на 85 %. Отправляя ребенка на лето к дедушкам, бабушкам и тетям, стоит поинтересоваться у них, когда они были на рентгене в последний раз, и не кашляют ли они. И тогда никогда болезнетворные микробы не побеспокоят человека своим проявлением.
Врач высшей квалификационной квалификации клинико-диагностической лаборатории /заведующая/ Н.Л. Соколянская.
Задайте свой вопрос on-line консультанту
Горячая линия: 8 (017) 369-64-55
Стол справок: взрослые: 8 (017) 369-64-59, дети: 8 (017) 369-64-57
Возбудитель туберкулеза и его свойства
Возбудитель туберкулеза был открыт в 1882 году немецким ученым Робертом Кохом и назван в его честь палочкой (бациллой) Коха. В настоящее время в связи с изменением свойств бациллы Коха, которое произошло в последние десятилетия, общепринятым считается название микобактерия туберкулеза (МБТ).
При окрашивании мазка мокроты по Цилю-Нильсену микобактерии туберкулеза под микроскопом выглядят как красного цвета грамположительные палочки, расположенные под углом друг к другу скоплениями или изолировано на синем фоне (см. приложение). В основе выявления возбудителя туберкулеза микроскопическим методом лежит его стойкость к кислотам при окрашивании, поэтому палочки, которые обнаруживаются при микроскопии, называют кислотоустойчивыми бактериямии обозначают аббревиатурой КУБ.
У людей туберкулез вызывают два типа микобактерий туберкулеза:
1. Человеческий – M. Tuberculosis. Вызывает заболевание у 95-97 % пациентов.
2. Бычий – M. Bovis – возбудитель туберкулеза крупного рогатого скота. У человека туберкулез, вызванный M. Bovis, встречается в 3-5 % случаев.
По своим характеристикам МБТ неподвижны, кислотоустойчивы, не образуют спор и капсул, являются аэробами, не выделяют экзотоксины и гистолитические ферменты.
МБТ имеют следующие свойства:
1. Иммуногенность – способность вызывать иммунный ответ. Обусловлена антигенными комплексами клеточной оболочки, а также термолабильной фракцией рибосом
2. Патогенность – способность вызывать заболевание. Главный фактор патогенности – корд-фактор, обусловливает токсичность МБТ для тканей и препятствует их фагоцитозу макрофагами
3. Вирулентность – степень патогенности, возможность роста и размножения МБТ в организме, способность вызывать специфические патологические изменения в тканях
4. Изменчивость – способность приобретать новые свойства или терять старые признаки. Одним из видов изменчивости является образование фильтрующихся и L-форм МБТ, этот процесс называется персистированием. Возвращение в бактериальные формы называется реверсией.
МБТ растут твердой питательной среде, которая называется средой Левенштейна-Йенсена. Рост происходит при температуре 37-38 0 С и наличии кислорода. Продолжительность роста колоний составляет 4-8 недель. Чаще всего врач получает ответ из бактериологической лаборатории через 2 месяца. МБТ растут в виде характерных колоний кремового цвета (см. приложение).
Если колонии МБТ выросли, культура считается положительной и обозначается как К+.
Если колонии МБТ не выросли, то культура считается отрицательной и обозначается как К–.
Если ответ из лаборатории еще не получен, или нет возможности провести бактериологическое исследование, тогда у врача нет данных об этом исследовании, и в диагнозе указывает К0.
При температуре 42-43 0 С и ниже 22 0 С рост колоний замедляется, при температуре 50 0 С МБТ гибнут через 12 часов, при 79 0 С – через 30 минут и при 90 0 С – через 3-5 минут.
МБТ являются стойкими к воздействию внешних факторов. В уличной пыли они сохраняются в течение 2-3 месяцев, в сыром молоке – 18 дней, в комнатах с рассеянным дневным светом – 1-5 месяцев, во влажных и подвальных помещениях – до 6 месяцев. В высохшей мокроте и в темном месте МБТ сохраняют жизнеспособность на протяжении 6-12 месяцев.
Для уничтожения туберкулезных микобактерий в сырой мокроте необходимо ее кипячение в течение 5 минут или воздействие ультрафиолетового излучения в течение 2-3 минут. В высохшей мокроте микобактерии гибнут при 100 0 С через 45 минут. Двойное количество 5 % раствора хлорамина убивает МБТ в мокроте через 6 часов, 2 % раствора хлорной извести – через 24-48 часов.
Читайте также:
- Обменные трансфузии при серповидно-клеточной анемии. Особенности обменных трансфузий
- Взаимосвязь сцепления генов и частоты их рекомбинаций
- Лучевая диагностика муцинозной кистозной опухоли поджелудочной железы
- Изменение родинок (невусов) при беременности
- Иммуногенность вакцин. Оценка иммуногенности вакцинации.
