Паростальная остеосаркома - лучевая диагностика
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Первичные опухоли костей редкая и разнородная группа новообразований человека. В структуре заболеваемости злокачественными новообразованиями они составляют менее 1 % у взрослых и до 10% — у детей. В последние два десятилетия достигнут большой прогресс в лечении этих заболеваний. Благодаря современной химиотерапии, совершенствованию методов визуализации опухолей костей и успехам онкологической ортопедии в настоящее время большинство пациентов могут быть излечены, при этом конечность удается сохранить более чем в 80% случаев.
Биология первичных злокачественных опухолей костей
Биологическая активность сарком костей (остеосарком) и вероятность их метастазирования во многом зависит от морфологических особенностей, в частности степени полиморфизма, атипии, количества митозов и зон спонтанного некроза. Учет этих критериев позволяет выделить остеосаркомы высокой, промежуточной и низкой степени злокачественности.
Саркомы костей формируют в рамках того или иного анатомического отдела опухолевые массы, которые по периферии отличаются наименьшей степенью дифференцировки. Они отделены от внескелетных тканей псевдокапсулой или реактивной зоной, состоящей из клеток опухоли, элементов фиброзной ткани и воспалительного компонента, коррелирующего со степенью злокачественности. В результате прогрессирующего роста остеосаркома выходит за рамки одного отдела и вовлекает анатомические структуры соседнего отдела.
У большинства пациентов в момент установления диагноза остеосаркома поражены два анатомических отдела. Близлежащие суставные поверхности вовлекаются в опухолевый процесс редко, чаще это наступает при патологических переломах.
Саркомы костей высокой степени злокачественности метастазируют преимущественно гематогенно. Чаще всего метастазами поражаются легкие (более 80%), причем уже на ранних стадиях развития заболевания, т.е. до начала лечения. Костные метастазы наблюдаются редко (до 10%), особенно при запущенных опухолях. Метастатические поражения регионарных лимфатических узлов встречается в 7—10% случаев.
Стадирование
Процесс стадирования, влияющего на выбор тактики лечения, вида операции и оценку прогноза, включает определение степени злокачественности остеосаркомы, степени местной распространенности и наличия отдаленных метастазов.
Стандартная рентгенография — наиболее распространенный и доступный метод визуализации сарком костей (рис. 1). В специализированных клиниках точность установления диагноза и стадии процесса превышает 80%.
Рис. 1. Стандартная рентгенограмма больного с остеосаркомой большеберцовой кости
Компьютерная томография позволяет более точно оценить степень деструкции кости и структурные особенности внутрикостного и внекостного компонентов опухоли (рис. 2). КТ органов грудной клетки дает представление о наличии метастазов в легких и лимфатических узлах средостения.
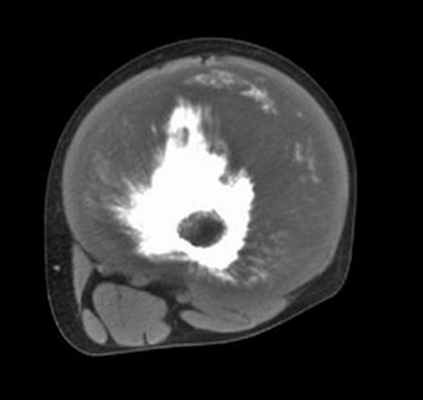
Рис. 2. КТ бедренной кости у больного с остеосаркомой
С помощью МРТ удается лучше оценить распространение опухоли внутри кости а также степень вовлечения внескелетных тканей (рис. 3).
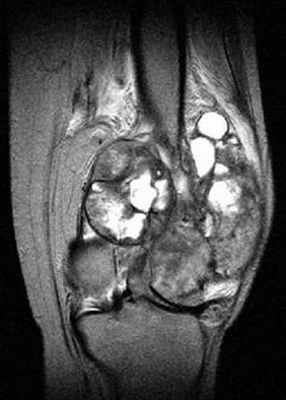
Рис. 3. МРТ в диагностике и стадировании сарком костей.
При местно-распространенных опухолях, когда есть подозрения в отношении вовлечения магистральных сосудов, выполняется ангиография (рис. 4).
Рис. 4. Роль ангиографии в диагностике и стадировании сарком костей
Планарная сцинтиграфия дает возможность определить распространенность опухоли по длине кости, а также выявляет отдаленные метастазы остеосаркомы в скелете (рис. 5).
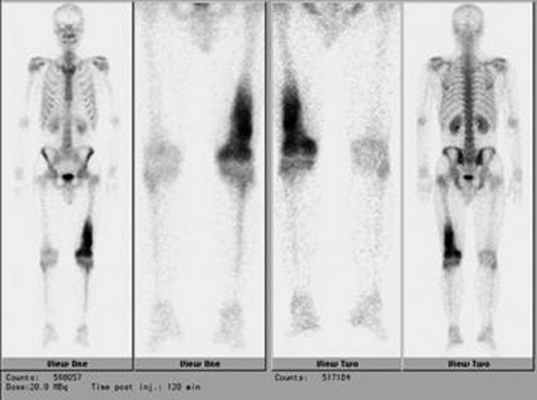
Рис. 5. Радиоизотопное исследование скелета при саркомах костей
При саркоме Юинга более точно наличие костных метастазов можно установить с помощью ПЭТили ПЭТ/КТ (рис. 6).
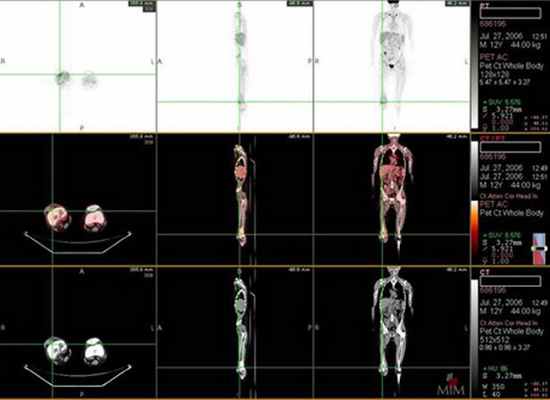
Рис. 6. ПЭТ/КТ в стадировании сарком скелета
Широкое распространение среди специалистов получила классификация, разработанная в начале 80-х годов прошлого века американским исследователем W. Enneking. Впоследствии она была одобрена американским и европейским обществами по изучению костно-мышечных опухолей в качестве рабочей классификации. При стадировании опухолей костей по Enneking учитываются следующие критерии: G — степень злокачественности (G1-2 — низкая степень; G3-4 — высокая). Т — местная распространенность (Т1 — в пределах кости; Т2 — выход за пределы кортикального слоя) М — отдаленные метастазы (М0 — без метастазов; М1 — отдаленные метастазы). В таблице 1. представлена система стадирования опухолей костей по W. Enneking.
| Таблица 1. Стадирование опухолей костей по Enneking | |||
|---|---|---|---|
| Стадия IА | G1, 2 | T1 | М0 |
| Стадия IВ | G1, 2 | T2 | М0 |
| Стадия IIА | G3, 4 | T1 | М0 |
| Стадия IIB | G3, 4 | T2 | М0 |
| Стадия IIIА | G3, 4 | T1 | М1 |
| Стадия IIIВ | G3, 4 | T2 | М1 |
Классическая остеосаркома, опухоли семейства саркомы Юинга, а также ЗФГ относятся по определению к G3-4, т. е. ко II-ой стадии.
Для стадирования и определения тактики лечения остеосаркомы используется также классификация по системе TNM (табл. 2).
T — Первичная опухоль
ТX — Недостаточно данных для оценки первичной опухоли
Т0 — Первичная опухоль не определяется
Т1 — Опухоль ограничена кортикальным слоем
Т2 — Опухоль распространяется за кортикальный слой
Как в классификации Enneking, так и в системе стадирования ВОЗ выделение критериев T3 и T4 признано нецелесообразным.
N — Регионарные лимфатические узлы
NX — Недостаточно данных для определения регионарных лимфатических узлов
N0 — Нет признаков метастатического поражения регионарных лимфатических узлов
N1 — Регионарные лимфатические узлы поражены метастазами
M — Отдаленные метастазы
МX — Недостаточно данных для определения отдаленных метастазов
М0 — Нет признаков отдаленных метастазов
М1 — Имеются отдаленные метастазы
Также учитывается степень дифференцировки опухоли (критерий G)
GX — Степень дифференцировки не может быть установлена
G1 — Высокая степень дифференцировки
G2 — Средняя степень дифференцировки
G3 — Низкая степень дифференцировки
G4 — Недифференцированные опухоли
| Таблица 2. Группировка опухолей костей по стадиям | ||||
|---|---|---|---|---|
| Стадия IА | G1, 2 | T1 | N0 | M0 |
| Стадия IВ | G1, 2 | T2 | N0 | M0 |
| Стадия IIА | G3, 4 | T1 | N0 | M0 |
| Стадия IIB | G3, 4 | T2 | N0 | M0 |
| Стадия III | Не определяется | |||
| Стадия IVА | любое G | любое Т | N1 | M0 |
| Стадия IVВ | любое G | любое Т | любое N | М1 |
Гистологическая классификация первичных злокачественных опухолей костей
Практически все злокачественные новообразования скелета в связи с их относительной редкостью создают в клинической практике значительные трудности, как в диагностическом, так и лечебном отношении. Врачи первичной лечебной сети в массе своей вообще плохо знакомы с этой областью онкопатологии, что нередко ведет на первых этапах обращения больных с нечеткими клиническими симптомами к постановке ошибочных диагнозов и назначению неадекватных лечебных мероприятий. Одной из главных проблем в этой области патологии является морфологическая верификация диагноза, которая абсолютно необходима для выбора режима ведения больных с саркомой костей, назначения лечебных мероприятий, осуществления контроля их эффективности и оценки прогноза заболевания.
В клинической онкологии особое значение приобрели вопросы классификации или уточненной нозологической систематики отдельных форм опухолевого поражения. В диагностическом и лечебном отношении эти классификационные схемы совершенно необходимы. Основным принципом классификаций опухолей является их гистологическое строение, которое в значительной мере отражает их гистогенез или тканевую принадлежность и в части случаев позволяет судить о степени их злокачественности. Классификации унифицируют признаки опухолей, что позволяет различным специалистам оценивать их с общих позиций и избегать разногласий в диагностической и лечебной трактовке.
Наиболее распространенной классификацией сарком костей в настоящее время считается классификация ВОЗ пересмотра 2002 года.
Следует особо подчеркнуть, что каждый патологоанатом, приступая к диагностике поражений скелета и, в первую очередь, костных опухолей, непременно должен лично ознакомиться с радиологическими данными (рентгенограммы, КТ и МРТ). До начала гистологического исследования патолог должен иметь представление о локализации поражения в пределах кости, его размерах, форме, степени разрушения костной структуры, наличии или отсутствии реактивных изменений в надкостнице и прилежащих мягких тканях. Полученная таким образом информация может в большинстве случаев оказаться весьма важной при диагностическом исследовании тканевого материала из очага поражения под микроскопом.
Паростальная остеосаркома - лучевая диагностика
Паростальная остеосаркома - лучевая диагностика
а) Терминология:
• Остеосаркома низкой степени злокачественности (ОС), развивающаяся на поверхности кости
(Слева) Рисунок: паростальная ОС. Обратите внимание на сравнительно зрелую кость в центре очага, окруженную менее зрелой остеоидной тканью и мягкими тканями. Такое зонирование типично для ОС низкой степени злокачественности. Кроме того патологический очаг распространяется интрамедуллярно. Это довольно характерный признак, который необходимо учитывать во время предоперационною планирования.
(Справа) Рентгенография в боковой проекции: в паростальной ОС визуализируется зрелая кость с отчетливым щелевидным просветом в зоне кортикального взаимодействия. Щелевидные просветы наблюдаются редко и не являются полными. (Слева) Рентгенография в боковой проекции: типичная паростальная ОС. Визуализируется утолщение и фактически слоистось заднего кортикальною слоя дистальною отдела бедренной кости. Костное образование достаточно зрелое.
(Справа) КТ, аксиальная проекция, без контрастною усиления: у этою же пациента подтверждается утолщение кортикальною слоя заднего отдела бедра. Также визуализируются литические участки, обусловливающие неоднородность очага. Мягкотканный компонент отсутствует, однако патологический процесс распространяется интрамедуллярно с образованием очагов склероза и лизиса.
б) Визуализация:
• В 90% случаев имеет метафизарное расположение:
о Значительно превалирует поражение дистального метадиафиза бедренной кости, заднего кортикального слоя (65%)
• Распространяется веретеновидно вдоль кости с тенденцией к «обертыванию» кости по мере роста:
о Неразрывно связана с поверхностью; вначале может иметь вид кортикального утолщения и ошибочно расцениваться в качестве признака консолидации стрессового перелома
о По мере увеличения опухоли она может прилежать к кортикальному слою, не прорастая его (вид щелевидного просвета)
• Зрелая у основания кость становится менее зрелой к периферии:
о Разделение по зонам противоположно таковому при оссифицирующем миозите
• МРТ: последовательности, чувствительные к жидкости:
о Неоднородный сигнал высокой интенсивности с низкоинтенсивным опухолевым костным компонентом
о На периферии патологического очага визуализируется высокоинтенсивная мягкая ткань
о Вовлеченные кортикальный слой и костномозговой канал характеризуются сигналом высокой интенсивности
• Накопление контрастного вещества костным мозгом и мягкими тканями
• Костномозговой канал поражается в 40-50%, что лучше всего отображается при МРТ:
о Протяженность интрамедуллярного поражения не влияет на прогноз в случае полной резекции
• Необходимо выполнять биопсию всех отличающихся участков мягких тканей:
о Могут представлять собой более злокачественные, дедифференцированные участки
о Дедифференцировка наблюдается в 16-43%
в) Клинические особенности:
• Чаще всего развивается в возрасте 20-40 лет; обычно появляется в чуть более старшем возрасте, по сравнению с обычной ОС
• Составляет 4-5% от всех остеосарком
• Наиболее часто встречающаяся поверхностная ОС (65%)
• Выживаемость в течение пяти лет составляет 90-95%
• При наличии очагов дедифференцировки (исходно или при рецидиве) прогноз заболевания аналогичен обычной ОС
Саркомы костей: лечение и диагностика
Саркомы костей лечение 1, 2, 3 стадии. Симптомы, признаки, метастазы, прогноз.
Общие сведения о происхождении сарком костей
К раку костей относят группу различных по особенностям клинического течения новообразований (от крайне медленно развивающихся до быстро растущих и рано метастазирующих опухолей).
Саркомы костей могут локализоваться в любых костях скелета. Однако наиболее часто поражаются длинные трубчатые кости, преимущественно бедренная, большеберцовая и плечевая. Реже поражаются кости таза, лопатка и ребра.
Вторичные (метастатические) опухоли костей встречаются в клинической практике значительно чаще первичных. При этом метастазами преимущественно поражаются позвонки, ребра, кости таза и др.
Наиболее часто метастазирует в кости рак молочной железы, легкого, предстательной железы, почки и щитовидной железы.
Какие бывают формы рака костей
Остеосаркома
Одна из наиболее распространенных форм злокачественных новообразований костной ткани. Опухоль обычно возникает у детей, подростков, лиц молодого возраста, у мужчин несколько чаще, чем у женщин. Остеосаркома может развиться в любой кости скелета, однако излюбленной ее локализацией являются длинные трубчатые кости и особенно нижних конечностей, в основном образующих коленный сустав.
Клинически различают две формы остеосаркомы: быстро развивающиеся опухоли с острым началом заболевания, резкими болями и более медленно развивающиеся опухоли с менее яркими клиническими проявлениями. При быстро растущих формах опухоли обнаружение легочных метастазов возможно во время первичного обследования.
Остеосаркома отличается от других сарком костей агрессивностью. Об этом свидетельствует ее склонность к быстрому росту, раннему гематогенному метастазированию. Метастазы обычно клинически проявляются спустя 6 – 12 месяцев от появления первых признаков заболевания. Наиболее часто метастазами поражаются легкие.
Саркома Юинга (костно-мозговая опухоль)
Занимает второе место по заболеваемости среди злокачественных новообразований костей, возникающих в подростковой и детской возрастных группах.
Опухоль чаще развивается на втором десятилетии жизни и достаточно редко у детей младше 5 лет. Мальчики болеют чаще. В противоположность остеосаркоме, саркома Юинга более склонна к поражению диафизов кости, а также плоских костей, включая кости таза, лопатку, ребра и тела позвонков.
Наиболее излюбленной локализацией саркомы Юинга являются длинные трубчатые кости конечностей и кости таза. Для клинической картины саркомы Юинга, наряду с появлением болей в пораженной кости, часто характерно наличие лихорадки, лейкоцитоза и ускоренной СОЭ. Отмечается местная гиперемия кожи.
Саркома Юинга приводит к быстрому разрушению кости, распространяется по костно-мозговому каналу, прорастает в окружающие ткани и рано метастазирует в кости, легкие, печень и др. органы. Метастазы в лимфатические узлы наблюдаются до 20 % случаев.
Хонросаркома — первичная злокачественная опухоль кости хрящевой природы.
У взрослых хондросаркома является вторым по частоте после остеосаркомы видом рака костей. В структуре первичных опухолей костей хондросаркомы занимают 10-20 %. Они могут возникать и как вторичные опухоли в результате малигнизации доброкачественных остеохондром или энхондром. Опухоль возникает обычно у лиц старше 40 лет, несколько чаще развивается у мужчин.
Хондросаркомы могут поражать любую кость скелета, однако преобладающей локализацией опухоли являются кости таза и бедренная кость. Нередко хондросаркома развивается в плоских костях, таких как лопатка, ребра, кости таза и черепа. Клиническое течение ходндросарком относительно медленное, но встречаются и быстрорастущие варианты заболевания.
Метастазы хондросаркомы развиваются в относительно поздние сроки. Для клинической картины характерно возникновение болей в пораженной области. При поражении костей таза симптомокомплекс включает в себя картину вовлечения нервных корешков, заключающийся в болевом синдроме и нарушении функции тазовых органов.
Cтатистика
Злокачественные опухоли костей в структуре онкологической заболеваемости составляют примерно 1 % от всех злокачественных новообразований. Первичные злокачественные опухоли костей наблюдаются в любом возрасте, но чаще всего в 15–40 лет.
По данным некоторых авторов, наиболее часто заболевают дети, подростки, лица молодого возраста, причем в подростковом и юношеском возрасте (до 20 лет).
Среди злокачественных опухолей костей наиболее часто встречается остеосаркома (50-60 %), на втором месте – саркома Юинга, далее следуют хондросаркома, фибросаркома и др.
У части больных злокачественные опухоли развиваются в результате малигнизации доброкачественных и опухолевидных образований.
Последние десять лет в Беларуси ежегодно регистрировалось от 90 до 140 случаев злокачественных опухолей костей.
Группы риска и факторы, предрасполагающие к развитию сарком костей
Причины развития опухолей костей изучены недостаточно. Нередко опухоли развиваются после травмы. Однако в настоящее время склонны считать, что травма просто привлекает внимание к уже существующей опухоли и не играет значительной роли в этиологии болезни, но способствует ее быстрому росту.
Саркомы могут развиваться в кости ранее подверженной облучению ионизирующей радиацией с целью лечения других злокачественных новообразований. Радиоиндуцированные саркомы костей обычно развиваются спустя не менее 3 лет после облучения.
Симптомы
Для злокачественных опухолей костей характерны следующие симптомы:
- деформация кости;
- появление хромоты, ограничение подвижности в суставе, прилежащем к опухоли;
- наличие болей, усиливающихся ночью (необязательный признак);
- общая и местная температурная реакция (более характерна для саркомы Юинга);
- наличие глубоко расположенной не смещаемой опухоли в мягких тканях вблизи кости.
Профилактика и раннее выявление сарком костей
Специфической профилактики опухолей костей нет. К процессам склонным к трансформации в злокачественные опухоли костей относят фиброзную дистрофию, хондромы, костно-хрящевые экзостозы и болезнь Педжета (деформирующий остеоз). По данным различных авторов частота их малигнизации может достигать 15 %.
Лечение предопухолевых заболеваний костей хирургическое. При множественном поражении костей необходимо проходить ежегодные контрольные осмотры у ортопеда-травматолога для раннего выявления малигнизации.
Диагностика рака костей
Ведущим методом диагностики рака костей является рентгенологическое исследование.
Наиболее значимыми рентгенологическими признаками злокачественной опухоли являются:
- наличие очага разрушения (деструкции) кости;
- наличие периостальной реакции в виде характерного козырька, длинных нитеобразных спикул, расположенных перпендикулярно по отношению к кости, появление рядом с пораженной костью, а также мягкотканного компонента с участками обызвествления.
Методы обследования перед назначением лечения
Диагноз сарком костей устанавливаются на основании данных морфологического исследования фрагмента опухоли, полученного путем биопсии и рентгенологического исследования.
Биопсия опухоли может быть выполнена путем трепанобиопсии (взятие материала опухоли с использованием толстой иглы, в том числе под рентгенологическим контролем) или открытой биопсии.
Обязательным является выполнение рентгенографии всей пораженной кости, а также КТ или МРТ. Эти исследования могут повторяться в процессе химиотерапии для оценки ее эффективности.
Для уточнения распространенности опухоли и выработки оптимальной тактики лечения проводится инструментальное обследование:
- КТ органов грудной клетки;
- ультразвуковое исследование органов брюшной полости;
- остеосцинтиграфия;
- биопсия костного мозга (при саркоме Юинга).
Стадии сарком костей
Классификация используется для наиболее часто встречающихся опухолей костей (остеосаркома, саркома Юинга, хондросаркома и др.). Стадия устанавливается на основании гистологического исследования и данных инструментального обследования (рентгенография, остеосцинтиграфия и др.).
- I стадия Все низкозлокачественные опухоли без метастазов;
- II стадия Все высокозлокачественные опухоли без метастазов;
- III стадия Все опухоли без метастазов с наличием нескольких очагов в одной кости;
- IV стадия Все опухоли с наличием метастазов в отдаленных органах и/или регионарных лимфатических узлах.
Методы лечение рака костей
В настоящее время принципы лечения некоторых видов злокачественных опухолей костей претерпели существенные изменения. Радикальные хирургические вмешательства могут являться самостоятельными методами лечения исключительно при высокодифференцированных (низкозлокачественных) опухолях (хондросаркома, фибросаркома, паростальная саркома).
Лечение низкодифференцированных (высокозлокачественных) опухолей (остеосаркома, саркома Юинга и др.), учитывая их высокую склонность к гематогенному метастазированию, предусматривает проведение после операции длительных курсов химиотерапии с целью профилактики развития метастазов или их лечения. При лечении радиочувствительных костных опухолей (саркома Юинга, лимфосаркома кости) используется лучевая, которая в сочетании с химиотерапией может излечить опухоль без операции.
Хирургическое лечение
Хирургическое вмешательство является главным составным элементом почти любого комплекса лечебных мероприятий при опухолях костей. К радикальным операциям при саркомах костей относятся ампутация, экзартикуляция и органосохраняющие операции.
Ампутации и экзартикуляции выполняют при далеко зашедшем опухолевом процессе (распад опухоли с выраженной интоксикацией, кровотечение из эрозированных магистральных сосудов, патологические переломы с выраженным болевым синдромом).
К расширенным радикальным операциям относятся межподвздошно-брюшное вычленение и межлопаточно-грудная ампутация, которые могут применяться при низкозлокачественных опухолях с более благоприятным прогнозом в случаях невозможности органосохраняющего лечения.
При опухолях, поражающих кости конечностей, предпочтение отдается органосохраняющим операциям с применением индивидуального эндопротезирования, а также костной пластики, в том числе микрохирургической аутотрансплантации кости.
Противопоказаниями к органосохраняющим оперативным вмешательствам являются:
вовлечение в опухолевый процесс основного сосудисто-нервного пучка на большом протяжении; патологические переломы с инфицированием и обсеменением тканей опухолевыми клетками;
обширное опухолевое поражение мышц.
Лучевое лечение
Лучевая терапия при злокачественных опухолях костей применяется редко, за исключением лечения саркомы Юинга и лимфомы кости. Иногда лучевое лечение используют при невозможности удалить опухоль или ее метастазы.
Химиотерапия
Химиотерапия широко применяется при лечении высокозлокачественных опухолей костей.
Целью химиотерапии до хирургического вмешательства (неоадъювантная химиотерапия) является воздействие на микрометастазы и уменьшение размеров опухоли.
Еще одним достоинством неоадъювантной химиотерапии является возможность на основании ответа опухоли на предоперационные курсы лечения определить ее чувствительность к используемым препаратам и при необходимости изменить схему лечения после операции.
Целью послеоперационной химиотерапия является подавление роста и уничтожение микроскопических метастазов (адъювантная химиотерапия) или лечение уже развившихся отдаленных метастазов (лечебная химиотерапия).
Обычно проводится от четырех до 10 курсов послеоперационной химиотерапии, в зависимости от вида опухоли.
При лечении остеосаркомы наиболее высокая эффективность установлена для комбинаций, включающих доксорубицин, цисплатин, ифосфамид, метотрексат. При лечении саркомы Юинга хорошо себя зарекомендовали и широко используются комбинации доксорубицина, винкристина, ифосфамида, дактиномицина, этопозида и циклофосфана.
При эффективности химиотерапии и наличии одиночных метастазов в легком, возможно их хирургическое удаление.
Наблюдение и обследование после проведенного лечения
При высокозлокачественных саркомах контрольные осмотры у онколога проводятся:
- в течение первых двух лет после завершения лечения – каждые 3 месяца;
- в течение третьего года – каждые четыре месяца;
- в течение четвертого и пятого года каждые 6 мес. и далее – ежегодно.
При низкозлокачественных саркомах наблюдение проводится каждые 6 мес. в течение 2-х лет и далее ежегодно.
Остеосаркома (краткая информация)
Остеосаркома - это рак костей, дети им заболевают редко. В этом тексте Вы получите важную информацию о болезни, о её формах, как часто ею заболевают дети и почему, какие бывают симптомы, как ставят диагноз, как лечат детей и какие у них шансы вылечиться от этой формы рака.
Оглавление
Что такое остеосаркома?
Остеосаркома – это редкая злокачественная опухоль, рак костей. Эту болезнь медики считают сóлидной опухолью [ солидная опухоль ]. Она возникает из мутировавших клеток [ клетка ] костей. Так как опухоль вырастает в самих костях (костной ткани), поэтому её называют первичной опухолью костей. Этим она отличается от метастазов в кости [ метастазы ], которые могут давать злокачественные опухоли, выросшие в других органах. Остеосаркомы бывают разных видов. Большинство из них очень быстро растёт и даёт метастазы по организму. Поэтому если их не лечить, то болезнь смертельна.
Как часто остеосаркома встречается у детей?
Если говорить о злокачественных опухолях костей, то остеосаркома – это самый частый вид рака костей. В Германии из миллиона детей и подростков младше 15 лет ежегодно остеосаркомой заболевает примерно 2 (иногда 3) ребёнка, то есть около 40 пациентов в год. В этом возрасте у детей среди всех видов рака остеосаркома составляет примерно 2,3%.
Правда, нужно сказать, что бóльшая часть заболевших детей – это дети старше 10 лет. Как правило, это подростки в период полового созревания (пубертатный период). Причём чем старше возраст ребёнка, тем чаще встречается у них остеосаркома. По статистике чаще всего остеосаркомой заболевают дети от 15 до 19 лет. Поэтому можно говорить о том, что именно в этом возрасте остеосаркома - это самый частый вид рака (более 5%). Девочки заболевают чаще всего в 14 лет, а мальчики – в 16 лет. Мальчики болеют чаще девочек.
В каких органах вырастает остеосаркома и как болезнь расходится по организму?
В основном остеосаркома вырастает в длинных трубчатых костях рук и ног, а именно в участках рядом с суставами (в медицине они называются метафиз костей). Более 50% всех остеосарком – это остеосаркомы вблизи коленного сустава.
Опухоль может охватывать только кости и костный мозг . Но чаще всего она переходит и на соседние мягкие ткани, например, на соединительные ткани, жировые ткани, мускулы и/или на ткани периферических нервов.
Примерно у 10-20% детей и подростков уже к моменту диагноза чётко видны метастазы на снимках. Однако всегда надо исходить из того, что у абсолютно всех детей опухоль уже успела дать мельчайшие метастазы (их называют микрометастазы). И они ушли по кровеносной и лимфатической системе в другие органы. Их не видно на снимках только потому, что они действительно мельчайшего размера. Чаще всего остесаркомы дают метастазы в лёгкие (около 70 %), реже – в кости и другие органы. Но метастазы могут быть одновременно и в лёгких, и в костях.
Очень редко (у менее, чем у 5 % заболевших детей) опухоль с самого начала начинает расти сразу в разных костях. В этом случае говорят о многоочаговой форме болезни.
Какие микроскопические особенности есть у остеосаркомы? Какие бывают виды опухоли?
Типичной особенностью остеосаркомы является то, что опухолевые клетки (в отличие от здоровых клеток, из которых растут кости) начинают производить незрелую костную ткань (остеоид). Это значит, что хотя из них и вырастает основное костное вещество, но в нём нет кальцинирования. Уже только по этой черте можно отделить остеосаркому от других опухолей костей.
Кроме этого микроскопические особенности у остеосаркомы очень многообразны, поэтому биологические свойства опухоли иногда бывают очень разными. Большинство остеосарком у детей и подростков начинают очень быстро расти и давать метастазы, то есть являются высокозлокачественными. Лишь очень немногие формы являются низкозлокачественными или среднезлокачественными.
Всемирная Организация Здравоохранения ( классификация ВОЗ ) делит остеосаркомы в зависимости от их микроскопических особенностей на несколько типов:
- классическая остеосаркома (высокозлокачественная)
- телеангиэктатическая остеосаркома (высокозлокачественная)
- мелкоклеточная остеосаркома (высокозлокачественная)
- низкозлокачественная центральная остеосаркома (низкозлокачественная)
- вторичная остеосаркома (как правило, высокозлокачественная)
- параоссальная остеосаркома (как правило, низкозлокачественная)
- периостальная остеосаркома (среднезлокачественная)
- высокозлокачественная поверхностная остеосаркома (высокозлокачественная)
Чаще всего дети заболевают классической остеосаркомой. Это примерно 80-90 % всех случаев. Поэтому классификация ВОЗ предлагает разделять эту группу на подвиды. Все остальные виды остеосарком встречаются редко (менее 5%). В плане лечения остеосаркомы обязательно учитывают степень её злокачественности.
Почему дети заболевают остеосаркомой?
Никто точно не знает, почему у детей появляется остеосаркома. Предполагают, что болезнь связана с интенсивным ростом детского организма, а также генетическими [ генетический ] причинами.
Также говорят о некоторых факторах, при которых повышается риск заболеть остеосаркомой. Например, радиоактивное излучение, которое ребёнок получил во время лучевой терапии [ лучевая терапия ]. Или определённые виды клеточного яда ( цитостатик и), которые применяются в курсах химиотерапии для лечения некоторых форм рака. Они могут разрушать генетический материал клеток, из которых состоят кости. И в результате начинает вырастать опухоль кости.
Кроме того удетей и подростков с определёнными врождёнными наследственными болезнями, например, двусторонняя ретинобластома или синдром Ли-Фраумени , риск заболеть остеосаркомой выше. Разные хронические костные болезни, такие, как, например, болезнь Педжета , также могут привести к остеосаркоме.
Но у большинства заболевших детей (90%) так и не удаётся найти ни одного из этих факторов риска.
Какие бывают симптомы болезни?
Чаще всего то место, где вырастает остеосаркома, болит и/или опухает.
Боли могут появляться спонтанно. Они становятся заметны при физической нагрузке. То место, где растёт опухоль, может припухать, быть горячим на ощупь, может покраснеть. Движения ребёнка затрудняются. И поначалу думают, что это последствия какой-то спортивной травмы или какого-то воспаления костной ткани. Иногда какая-то мелкая травма приводит к перелому кости в том месте, где растёт опухоль (врачи называют его "патологический перелом"). У некоторых детей (5%) этот перелом является первым симптомом, по которому находят саму болезнь. А болеть начинает только тогда, когда опухоль начинает расти внутри кости и окружающих её мягких тканях.
Если болезнь уже перешагнула начальную стадию, то могут появиться такие симптомы общего болезненного состояния, как высокая температура, потеря веса, слабость и/или утомляемость. От появления первых симптомов до того, как будет поставлен точный диагноз, может пройти от нескольких недель до месяцев.
Если у ребёнка/подростка появляются такие жалобы, как мы рассказали выше, это ещё не значит, что надо подозревать у него остеосаркому или какую-то другую злокачественную опухоль костей. Но мы всегда рекомендуем обращаться к опытному детскому врачу, если у детей начинают болеть кости. Именно потому, чтобы исключить подозрение на какой-то злокачественный процесс.
Как диагностируется остеосаркома?
Если после наружного осмотра [ наружный осмотр ] ребёнка и в истории болезни [ анамнез ] у педиатра есть подозрение на злокачественную опухоль костей, врач выдаёт направление в клинику со специализацией по этой форме онкологии (детская онкологическая больница).
Потому что, если подозревают такую опухоль, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка злокачественная опухоль костей. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать прогноз .
Исследования по снимкам и образцов тканей: Подозрение на злокачественную опухоль костей чаще всего подтверждают рентген овские снимки. Дополнительно с помощью таких методов диагностики по снимкам как магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) можно точно оценить размер опухоли, где именно она выросла, а также увидеть границы опухоли с соседними структурами (например, с мышцами и сухожилиями, или суставными сумками). Также на этих снимках можно хорошо находить так называемые „прыгающие“ метастазы („скип“-метастазы). Снимки МРТ (по сравнению со снимками КТ) дают более точную информацию о том, как опухоль выросла внутри костного мозга и в соседних мягких тканях. Поэтому на этапе начальной диагностики врачи предпочитают работать с ними, а также с рентгеновскими снимками костей. Чтобы окончательно подтвердить диагноз остеосаркомы, обязательно берут образец опухолевой ткани ( биопсия ), который исследуют разные специалисты.
Уточнение диагноза и поиск метастазов: Чтобы найти метастазы, делают рентгеновские снимки и компьютерную томографию лёгких, а также сцинтиграфию [ сцинтиграфия ] костей. Когда детей лечат по стандартизированным исследовательским протоколам, то им также проводят другую визуальную диагностику. Это могут быть, например, снимки ПЭТ ( позитронно-эмиссионная томография ). Далее исследователи сравнивают, какие виды визуальной диагностики являются более информативными [ методы исследования по снимкам ].
Исследования и анализы до курса лечения: До начала лечения у детей проверяют, как работает сердце ( эхокардиограмма – ЭхоКГ), проверяют слух ( аудиометрия ), почки и лёгкие, а также делают разные анализы крови. Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Как составляют план лечения?
После того, как поставили окончательный диагноз, врачи составляют план лечения. Специалисты, которые ведут пациента, составляют индивидуальную программу лечения (т.н. риск-адаптированное лечение), в которой учитываются определённые моменты. Их называют факторами риска ( прогностические факторы ), и от них зависит прогноз болезни.
Важные прогностические факторы у детей с остеосаркомой – это конкретный тип опухоли, где именно она выросла и насколько она уже успела распространиться по организму. Ответы на эти вопросы даёт та диагностика, о которой мы рассказали выше. Также большое значение имеет то, насколько опухоль можно удалить хирургическим путём (то есть полностью, или нет), и как болезнь отвечает на химиотерапию [ химиотерапия ]. Всё это учитывается, когда врачи составляют план лечения. Его цель – получить максимально эффективные результаты лечения.
Как лечат остеосаркому?
Детей с остеосаркомой всегда лечат с помощью операции (локальная терапия) и химиотерапии [ химиотерапия ]. Только в очень редких случаях, то есть детям с одним из видов низкозлокачествееной остеосаркомы, достаточно только хирургического вмешательства. В лечении не так важна лучевая терапия . Её могут назначить, если опухоль невозможно удалить полностью. В общей сложности курс лечения длится приблизительно от 9 до 12 месяцев.
Лечение делится на несколько этапов:
Химиотерапия до операции (предоперационный курс)
Как правило, лечение начинается с курса химиотерапии (около 10 недель). Этот курс может называться предоперационной химиотерапией, неоадьювантной химиотерапией, или индукционной химиотерапией. Его цель – уменьшить размер опухоли и убить её возможные метастазы . Это помогает сделать операцию более щадящей и более безопасной, и одновременно максимально эффективной. Кроме того химиотерапия способна убивать даже самые маленькие, ещё невидимые микрометастазы, и таким образом блокировать дальнейший рост опухоли.
Чтобы убить по возможности все злокачественные клетки, используют комбинацию из нескольких препаратов. Эти медикаменты задерживают рост клеток (цитостатики). Они уже доказали свою наибольшую эффективность у детей с остеосаркомой. В первую очередь это такие препараты, как метотрексат, адриамицин и цисплатин. Дети получают цитостатик и за несколько курсов. В это время они лежат в больнице. В перерывах между курсами химиотерапии их обычно отпускают домой. Только если у ребёнка появляются тяжёлые побочные эффекты (осложнения), его снова кладут в больницу.
Операция
Сразу после окончания химиотерапии опухоль удаляют хирургическим путём (по возможности полностью). Если у ребёнка есть метастазы, их также удаляют во время операции, чтобы увеличить шансы на полное выздоровление. Сегодня хирургическая техника достигла такого прогресса, что в большинстве случаев удаётся удалять опухоль и при этом сохранять тот орган, в котором она выросла. То есть детям больше не ампутируют конечности.
После операции патолог изучает удалённую остеосаркому. В своём заключении он должен оценить, насколько хорошо болезнь ответила на предоперационный курс химиотерапии. Для этого замеряется уровень оставшихся живых опухолевых клеток. Если он меньше 10%, то говорят о хорошем ответе на терапию. Таких результатов удаётся добиться примерно у половины всех детей с остеосаркомой.
Если опухоль и/или метастазы невозможно удалить полностью, то дополнительно могут назначить облучение всей зоны опухоли.
Химиотерапия после операции (послеоперационный курс)
После операции дети получают те же цитостатики, о которых мы рассказали выше, ещё как минимум 18 недель (послеоперационный курс химиотерапии). К ним могут добавляться также другие препараты, например, ифосфамид, этопозид, интерферон альфа. Это зависит от того, как болезнь ответила на лечение (то есть на предоперационный курс химиотерапии) и по какой конкретно схеме/плану терапии лечат ребёнка. Также послеоперационный курс химиотерапии может проводиться несколько дольше.
Как лечат рецидивы?
У детей с рецидив ом болезни (также как и у детей с первичной остеосаркомой) опухоль и все её очаги необходимо полностью удалять хирургическим путём. Тогда есть шанс на полное выздоровление.
Если спустя больше двух-трёх лет после постановки диагноза остеосаркомы у ребёнка находят только единичные (изолированные) метастазы в лёгких, то иногда достаточно только хирургической операции. Во всех остальных случаях дети снова получают курсы химиотерапии. В них могут назначаться такие препараты, как карбоплатин, этопозид или ифосфамид. В тех ситуациях, когда возможна лишь паллиативная терапия , ребёнку могут назначать облучение. В целом прогноз для детей с рецидивом неблагоприятный.
По каким протоколам лечат детей?
В мире во всех крупных лечебных центрах детей и подростков с остеосаркомой лечат по стандартизированным протоколам. В Германии такие программы/ протоколы лечения называются исследования оптимизации терапии . По ним лечат всех заболевших детей. Это клинические исследования, они контролируются. Их цель – увеличивать эффективность лечения (медики говорят о долговременной выживаемости). Одновременно они стремятся снижать осложнения от лечения и отдалённые последствия на организм ребёнка.
В Германии детей с остеосаркомой до июня 2011 г. лечили по протоколу EURAMOS 1. Этот протокол был разработан кооперированной научно-исследовательской группой по работе с остеосаркомой COSS (сокращение от названия группы "Cooperativen Osteosarkom-Studiengruppe"). Группа COSS была создана в германском Обществе Детских Онкологов и Гематологов (Gesellschaft für Pädiatrische Onkologie und Hämatologie, GPOH) и она тесно работает с другими ведущими исследовательскими группами. По этому протоколу работают многочисленные детские клиники и детские онкологические центры по всей Германии, а также клиники других европейских и северо-американских стран. Центральный исследовательский офис немецкой группы находится в клинике детской и подростковой медицины в госпитале Св. Ольги в городе Штуттгарт (руководитель: профессор др. мед. Штефан Билак).
Сейчас набор пациентов в исследование по протоколу закончен. Поэтому всех детей лечат по регистру COSS-Register, пока не откроется приём новых пациентов в новый протокол. Фактически лечение построено по всем клиническим рекомендациям из предыдущего протокола. Для тех детей, которые успели пройти приём (то есть до 30.06.2011 г.) в исследование по протоколу EURAMOS 1, и дальше работают все требования протокола.
Какие шансы вылечиться от остеосаркомы?
У детей и подростков с остеосаркомой прогноз болезни зависит от нескольких причин. Главными из них являются: конкретный тип опухоли, где именно она выросла, насколько болезнь успела распространиться по организму к моменту постановки диагноза, как опухоль ответила на курс химиотерапии до операции, насколько возможным было полное хирургическое удаление опухоли.
За последние три десятилетия результаты лечения злокачественной остеосаркомы достигли большого прогресса, когда всех заболевших детей стали лечить по единым протоколам (исследования оптимизации терапии). Благодаря тому, что лечение стало комбинированным, особенно после введения интенсивных стандартизированных курсов полихимиотерапии, доля выздоравливающих составляет 60% - 70%. О благоприятном прогнозе обычно говорят, если опухоль была полностью удалена хирургическим путём и болезнь хорошо отвечала на курс химиотерапии.
Хорошие шансы на выздоровление у детей с опухолями рук или ног, которые не дали метастазы – около 70%. Но здесь очень важно, как болезнь отвечает на курс химиотерапии. Если хорошо (то есть у ребёнка после проведённого курса осталось меньше 10% живых опухолевых клеток), то это считается гораздо лучшим прогнозом по сравнению с тем, когда болезнь плохо отвечает на лечение. При плохом ответе сразу повышается риск рецидива. Шансы на то, что рецидива будет, составляют менее 50%.
Если у ребёнка опухоль выросла на туловище, или опухоль очень большого размера, то прогноз считается менее благоприятным, чем у детей с опухолями конечностей, или с небольшими опухолями. Если есть метастазы, то важно, где именно они находятся и можно ли их удалить. У детей с единичными метастазами в лёгких, которые можно хирургически удалить, шансы на выздоровление выше, чем у детей с метастазами в кости, или с многоочаговой остеосаркомой.
Необходимое замечание: когда мы называем проценты выздоровевших детей, это значит, что мы даём только точную статистику по этой форме рака у детей. Но никакая статистика не может предсказать, выздоровеет конкретный ребёнок, или нет. Сам термин "выздоровление" надо понимать прежде всего как "отсутствие опухоли". Потому что современные методы лечения могут обеспечивать долговременное отсутствие злокачественной опухоли. Но у них есть нежелательные побочные эффекты и поздние осложнения. Поэтому детям после лечения нужна реабилитация . Также им нужна ещё долгое время ортопедическая помощь.
Остеосаркома у собак
Остеосаркома – злокачественная опухоль, возникающая в кости, способная к прямому атипичному остеогенезу (формирование костной ткани). В современных классификациях в качестве основного обозначения опухоли принят термин «остеосаркома» (название «остеогенная саркома» сохранено в качестве синонима).
Это наиболее распространенная первичная опухоль у собак. На нее приходится около 85% всех первичных костных опухолей. Она развивается в основном в костномозговых полостях зон с особенно быстрым ростом и статическим нагрузками (метафизы длинных трубчатых костей). Выделяют интрамедуллярные и поверхностные остеосаркомы.
Интрамедуллярная является наиболее распространенным вариантом остеосаркомы у собак и бывает трех видов: остеопластическая остеосаркома (характерны участки уплотнения костной структуры с нечеткими контурами, появляется периостальная реакция в виде «козырьков» или «треугольников» Кодмана, «спикулы»), интрамедуллярная остеосаркома (характерно разрушение губчатого вещества и коркового слоя кости вплоть до патологических переломов) и смешанная остеосаркома.
Патологический перелом при остеосаркоме
Поверхностная (паростальная) остеосаркома – редкий тип опухоли костей у собак, характеризующийся медленным течением, длительным отсутствием болевого синдрома и поздним (от момента появления) метастазированием. Часто владельцы собак не предают значения небольшому уплотнению на лапе у питомца, но впоследствии развивается бурный процесс рака кости у собаки.
Наиболее предрасположенными к раку кости породами являются сенбернары, немецкие доги, ирландские сеттеры, золотистые ретриверы, ротвейлеры и доберманы. В большинстве случаев (82%) бывают поражены конечности, реже раковая опухоль у собак развивается в коротких и плоских костях. Основное анатомическое распределения остеосарком у собак представлено в таблице 1 * .
Таблица 1. Анатомическое распределения остеосарком у собак
| Породы | Общее количество случаев, % | Конечности, % | Осевой скелет, % | Дистальная часть лучевой кости, % | Проксимальная часть плечевой кости, % | Соотношение остеосарком грудных и тазовых конечностей |
| Гигантские (более 40 кг) | 29 | 95 | 5 | 41,8 | 15 | 2,5 : 1 |
| Крупные (25 – 40 кг) | 55 | 79 | 21 | 14 | 19 | 1,5 : 1 |
| Средние (13 – 25 кг) | 11 | 66 | 33 | 10 | 18,5 | 1,7 : 1 |
| Мелкие (менее 13 кг) | 5 | 41 | 59 | нет | нет | 1 : 1 |
* Данные исследований 1215 случаев остеосарком у собак (Goldschmidt a. Thrall, 1985).
Причины заболевания
Этиология развития остеосарком у собак не достаточно изучена. Известны лишь некоторые факторы, способствующие развитию данного заболевания: эмбриональные и постэмбриональные нарушения, химические канцерогены и лучевые воздействия. В последние годы стало известно, что генетические причины включают нарушение функции не менее двух генов опухолевых супрессоров. У крупных пород могут играть роль микротравмы зон роста. Кроме того остеосаркомы у собак могут развиваться на месте хронического раздражающего процесса, например, остеомиелита, нестабильных переломов или установки металлических имплантатов.
Для определения стадии заболевания и тактики лечения используют классификацию по системе TNM.
- Т – оценка первичной опухоли.
Т0 – первичную опухоль нельзя определить.
Т1 – опухоль ограничена кортикальным слоем.
Т2 – опухоль распространена за кортикальный слой.
- N – характеристика регионарных лимфатических узлов.
Nх – недостаточно данных для определения регионарных лимфатических узлов.
N0 – нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – регионарные лимфатические узлы поражены метастазами.
- М – наличие отдаленных метастазов.
Мх – недостаточно данных для определения отдаленных метастазов.
М0 – нет признаков отдаленных метастазов.
М1 – есть отдаленные метастазы.
- G – степень дифференцировки опухоли (дополнительный критерий).
Gх – степени дифференцировки невозможно установить.
G1 – высокая степень дифференцировки.
G2 – средняя степень дифференцировки.
G3 – низкая степень дифференцировки.
G4 – недифференцированные опухоли.
Широкое распространение в научно-практической литературе получила классификация, разработанная американским исследователем W. Enneking (табл. 2).
Таблица 2. Стадии опухолей костей (по Enneking).
| Стадии | G | T | M |
| IA | G1, 2 | T1 | M0 |
| IB | G1, 2 | T2 | M0 |
| IIA | G3, 4 | T1 | M0 |
| IIB | G3, 4 | T2 | M0 |
| IIIA | G3, 4 | T1 | M1 |
| IIIB | G3, 4 | T2 | M1 |
Симптомы остеосаркомы у собак
При локализации на конечностях остеосаркома собак может некоторое время протекать бессимптомно либо сопровождаться симптомами действительной или предполагаемой травмы, такими как хромота, припухлость или болезненность при пальпации. Основными признаками опухолей костей у собак являются следующие.
Боль – основной и характерный симптом остеосарком у собак – носит упорный и прогрессирующий характер. Проявляется сильной хромотой и плохо купируется приемом нестероидных противовоспалительных средств. Данный симптом рака у собак обусловлен микропереломами, спонтанными переломами или отслоением периоста.
Припухлость или опухоль – второй характерный симптом рака кости у собак. При выраженном мягкотканом компоненте опухоли над ним возникает гиперемия кожи и характерный расширенный венозный рисунок.
Ограничение движения в близлежащем суставе, связанное с болевым синдромом, с последующим развитием так называемой болевой контрактуры – третий отличительный признак остеосаркомы у собак.
При подозрении на первичную костную опухоль животное подлежит полному и всестороннему клиническому обследованию, так как любое увеличение объема тканей у собаки (особенно крупной породы) в области метафиза является основанием для подозрения на опухоль кости, пока не доказано обратное.
Диагностика остеосаркомы собак
Рентгенография является необходимым методом диагностики остеосарком у собак. Для идентификации малейших изменений на ранних стадиях развития костных опухолей нужна очень хорошая техника, поскольку увеличение необходимо при исследовании костных трабекул. Для съемки иногда может потребоваться седация, так как костные опухоли очень болезненны, что может вызывать затруднения при правильном позиционировании животного. При проведении рентгенографического обследования можно выявить следующие характерные признаки остеосарком у собак:
- Остеопластические и остеолитические проявления рака кости.
- Слабо выраженные края областей разрушения кости.
- Утончение и лизис кортикального слоя.
- Появление «треугольника Кодмана» и радиальные шипы в виде «солнечных лучей», так называемые «спикулы».
- Пятнистый склероз (повышение плотности кости).
- Длинные переходы зоны к нормальной кости, никаких перегородок.
- Отек мягких тканей и пр.
Наиболее важным моментом в решении вопроса о характере опухолевого процесса кости у собак является морфологическое исследование. Биопсия производится для подтверждения диагноза, а также для уточнения гистологического строения опухоли с целью выбора метода лечения. Взятие материала из опухоли осуществляется закрытым и открытым путем. К закрытым методам относится аспирационная биопсия, которая производится путем пункции материала строго из центра поражения на глубину до костномозгового пространства. При этом в мазках, полученных из остеосаркомы у собак, определяют преимущественно овальные или полигональные клетки с центрально расположенными ядрами. Характерна красноватая зернистость цитоплазмы, ядра с выраженным полиморфизмом, грубой структурой хроматина и увеличенными ядрышками. Обнаруживают двух- и многоядерные гигантские клетки опухоли и высокую митотическую активность. Открытая биопсия остеосаркомы, помимо этого, позволяет установить степень дифференцировки опухоли (G), окончательную морфологическую принадлежность и степень лечебного патоморфоза (результат воздействия химиотерапии или лучевой терапии).
Также производится рутинное исследование крови у собак, больных остеосаркомой. В общеклинических анализах крови возможен умеренный лейкоцитоз. Маркер активности опухолевого процесса в крови – щелочная фосфатаза. Она повышается у собак с высоко злокачественными опухолями костей. Снижение показателей щелочной фосфатазы в процессе специального лечения – один из благоприятных прогностических факторов, указывающий на подавление опухолевой активности. Также рост показателей щелочной фосфатазы говорить о росте отдаленных метастазов остеосаркомы у собак.
Дифференцируют остеосаркому собак от травм, спонтанных или постоперационных остеомиелитов, грибковых остеомиелитов, кист костей, других видов первичных опухолей костей у собак (хондросаркома, фибросаркома, гемангиосаркома, лимфома), а также от метастатического поражения костей.
Лечение остеосаркомы
Только после получения всех результатов обследования и постановки окончательного диагноза на остеосаркому можно приступать к лечению, которое можно разбить на несколько этапов.
- Предоперационное (неоадъювантное) лечение остеосаркомы у собак направлено на сокращение опухолевого очага и воздействие на субклинические или клинически выявленные метастазы.
- Оперативное лечение направлено на ликвидацию первичного очага и отдаленных метастазов, улучшение качества жизни и достижения локального контроля над опухолевым процессом.
- Постоперационное (адъювантное) лечение направлено на профилактику рецидивов и метастазирования.
Так, как к моменту постановки диагноза у большинства животных уже имеются микрометастазы, то химиотерапия является обязательным пунктом в лечении остеосарком у собак. Последние исследования показали, что без химиотерапии животные с ампутацией, в среднем, проживают всего 3 мес., использование препаратов платины для собак (цисплатин и карбоплатин) в неоадъювантного и адъювантного лечения существенно увеличивает среднюю продолжительность жизни пациентов.
Хирургическое лечение остеосарком у собак возможно только на фоне неоадъювантной (предоперационной) химиотерапии и являет собой, чаще всего, высокую ампутацию конечности. Операции с сохранением конечности возможны только при опухолях дистальной части лучевой кости и адекватным ответом на предоперационную химиотерапию.
Лучевая терапия, как единственный метод лечения рака кости у собак, не дает ни местного излечения, ни предотвращает развитие метастазов, но может сыграть свою роль как паллиативная (симптоматическая) мера. У большинства собак лучевая терапия дает хорошее обезболивание, вплоть до полного исчезновения хромоты, но может быть использована только при опухолях без выраженного остеолиза (разрушение кости).
Прогноз при остеосаркомах у собак осторожный даже при лечении. Время выживания при поражениях конечностей без лечения около 3 мес., при предоперационном и постоперационном химиотерапевтическом лечении около 50% животных переживает более 1 года, а 1/3 – более 2-х лет. Поэтому, только адекватное и своевременное лечение может служить залогом выздоровления при раке кости у собак.
Автор статьи:
Каблуков А.Д.
ветеринарный врач хирург, онколог, кандидат ветеринарных наук
Читайте также:
