Плюсы и минусы катетерных стом (цекостома, гастростома, еюностома)
Добавил пользователь Владимир З. Обновлено: 15.01.2026
Классифицировать стомы целесообразно по следующим параметрам:
По месту наложения стомы:
ИЛЕОСТОМА — е сли выведен участок тонкой кишки;
КОЛОСТОМА — если выведена толстая кишка;
УРОСТОМА — если выведен мочеточник;
ТРАХЕОСТОМА — если сделано рассечение стенки трахеи.
Илеостомия – это оперативное вмешательство, при котором конечный отдел или петля подвздошной кишки выводится на переднюю брюшную стенку для формирования постоянного или временного свища.
Можно выделить следующие основные показания к наложению илеостомы:
- неспецифический язвенный колит;
- болезнь Крона;
- ишемический колит;
- осложнения опухолевых и воспалительных заболеваний толстой кишки (рак, колит, дивертикулит) с развитием острой кишечной непроходимости и перитонита;
- осложнения после операций на толстой кишке (несостоятельность швов анастомозов, перитонит, послеоперационная кишечная непроходимость и пр.);
- травмы и ранения кишечника при наличии перитонита;
- превентивное наложение разгрузочной илеостомы для защиты толсто-толстокишечных анатосмозов после операций по поводу рака и реконструктивных вмешательств.
При илеостомии стул обычно водянистый, реже пастообразный. Содержимое кишечника выходит через илеостому непрерывно через 4-5 часов после приема пищи, а его количество достигает 890-1500 мл. Выделения оказывают раздражающее воздействие на окружающую кожу.
Понос является частой причиной дегидратации (обезвоживание). Это важно помнить и употреблять много жидкости, чтобы не произошло обезвоживания организма.
Принципиальной разницей между этими видами стом является характер отделяемого кишечника.
Колостомия – это операция выведения конечного отрезка или петли ободочной кишки в рану передней брюшной стенки с формированием постоянного или временного толстокишечного свища.
Данное вмешательство выполняется по следующим показаниям:
при плановых или экстренных операциях по поводу рака нижней трети прямой кишки и анального канала. В этих случаях онкологические принципы требуют полного удаления прямой кишки с ее замыкательным аппаратом;
осложненные случаи ряда заболеваний толстой кишки – рак, неспецифический язвенный колит, ишемический колит, дивертикулит, абсцессы стенки кишки с ее перфорацией и развитием перитонита и кишечной непроходимости.
семейный кишечный полипоз;
превентивное наложение колостомы (обычно на поперечную ободочную кишку) при наложении низикх колоректальных анастомозов;
травмы толстой кишки с повреждением ее стенки (огнестрельные, мехунические, ожоговые);
рецидивы рака прямой кишки, шейки и тела матки и мочевого пузыря при возникновении опухолевого инфильтрата в малом тазу;
внутренние свищи между прямой кишкой и мочевым пузырем или влагалищем. Подобные свищи возникают при опухолевых поражениях, тазовых абсцессах и после травм (например, при родовых повреждениях);
тяжелые постлучевые проктиты (после лучевого лечения рака шейки матки);
врожденные аномалии типа атрезии ануса, мекониальной непроходимости у новорожденных и болезни Гиршспрунга;
болезнь Гиршспрунга – заболевание, связанное с врожденным недоразвитием нервно-мышечного аппарата толстой кишки, характеризуется тяжелыми запорами;
аноректальное недержание.
Может быть создана из любой части толстой кишки. И по тому, из какой части кишки сформирована стома, можно классифицировать стомы следующим образом:
- колостома – цекостома;
- колостома – трансверзостома;
- колостома – сигмостома.
Формируя у пациента колостому, хирург стремится решить следующие задачи:
Обеспечить эвакуацию стула и газов;
Провести декомпрессию вышележащих отделов кишечника (это особенно важно при острой кишечной непроходимости с дилятацией кишки):
По возможности компенсировать утрату функции прямой кишки с помощью полноценной колостомы и вспомогательных устройств и мероприятий;
Прекратить на время поступление кала в прямую кишку при травмах органов таза (повреждения прямой кишки при переломах, тяжелых родах, прямые травмы и пр.).
По времени существования колостомы делятся на временные и постоянные. Когда стома постоянная, то она принимает на себя функцию той части кишки, которая была удалена.
Выделения из колостомы будут различными по консистенции: от водянистых до пастообразных, в зависимости от локализации той части кишки, которая была удалена.
- рак мочевого пузыря;
- сморщенный мочевой пузырь;
- недержание мочи;
- врожденные аномалии;
- лучевая терапия;
- травма.
Слово «трахеотомия» происходит от греческих слов tracheia – дыхательное горло и tome – рассечение; слово «трахеостомия» включает ещё одно греческое слово – stoma – отверстие.
С учетом сказанного, трахеостомией называется операция рассечения трахеи (горлосечение) с последующим введением в её просвет канюли или созданием стомы путём сшивания краёв трахеальной и кожной ран для обеспечения дыхания или проведения эндоларингеальных, эндотрахеальных и эндобронхиальных диагностических и лечебных вмешательств.
Основными показаниями к трахеостомии являются:
1. Острый стеноз гортани:
- инородные тела
- химические и термические ожоги
- дифтерия
- ложный круп
- эпиглоттит
- двусторонний паралич голосовых складок
- опухоль
2. Нарушение дренажной функции трахеобронхиального дерева:
- тяжелая черепно – мозговая травма
- острая недостаточнось мозгового кровообращения
- опухоль головного мозга
- нарушение каркасности грудной клетки
- кома с нарушением глоточного и кашлевого рефлексов
- длительный астматический статус
- массовые пневмонии
3. Некомпетентность нервно-мышечного аппарата дыхания:
- бульбарная форма полиомиелита
- полирадикулоневрит
- повреждение спинного мозга в шейном отделе
- нейроинфекции (столбняк, бутулизм, бешенство)
- тяжелая форма миастении
Трахеостомия обеспечивает саму возможность жизни – дыхание и газообмен в лёгких!
Уход за трахеостомической трубкой.
Правильный выбор качественной трахеостомической трубки и регулярный уход — важный фактор снижения осложнений. В процессе дыхания через трахеостомическую трубку она нередко забивается густой слизью.
При проведении смены трахеостомической трубки надо учитывать, что трахеостомический ход формируется в течение 3-5 суток. Смена наружной трубки металлической трахеостомической канюли или пластмассовой трахеостомической канюли раньше этого срока может оказаться технически сложным.
Если появляется необходимость в выполнении этой процедуры в первые дни после наложения трахеостомы, то ее должен выполнять врач, хорошо владеющий техникой канюлирования трахеи.
Однако в первые дни после трахеостомии показаний для замены наружной трубки металлической канюли или пластмассовой термопластической канюли обычно нет.
Внутреннюю трубку металлической канюли в первые дни после операции 2-3 раза в день вынимают, промывают, очищают ватой, навернутой на гибкий зонд с нарезками, и кипятят. После кипячения трубку высушивают, смазывают маслом (вазелиновым, персиковым и т.д.) и вкладывают в наружную трубку.
Пластмассовая канюля хорошо санируется без извлечения из трахеостомы.
В последующие дни внутренние трубки металлических канюль ежедневно, по мере необходимости, извлекают, промывают, прочищают, стерилизуют кипячением и вставляют обратно.
Необходимость в промывании и стерилизации пластмассовой канюли возникает обычно через 1-2 недели. Из этих трубок хорошо отходит мокрота, они намного меньше чем, металлические трубки подвержены закупорке подсыхающей или густой слизью. Но и эти трубки при необходимости извлекаются из трахеостомического отверстия, промываются обычной и кипяченой водой, обрабатываются антисептиком (фурацилином) и вставляются обратно в трахею.
При обильном образовании вязкой мокроты трахеостомические трубки приходится доставать из трахеи и чистить несколько раз в день. Внутренняя трубка металлической трахеостомической канюли вставляется по каналу наружной трубки. Введение пластмассовой трубки первоначально проводится при сагитальном расположении ее щитка. Затем канюля осторожным и уверенным движением вводится в трахею, при этом одновременно ее щиток переводится во фронтальную плоскость. Введение в трахею пластмассовой канюли обычно вызывает кашлевой рефлекс.
При смене пластмассовых трубок или наружных трубок металлических канюль следует использовать трубки одного и того же диаметра. Если при этом для облегчения введения в трахею используются трубки меньшего диаметра, то быстро возникает сужение трахеостомы. Со временем это делает невозможным введение в трахею канюли достаточного для свободного дыхания размера и может потребовать хирургического расширения трахеостомического хода.
По форме выведенной кишки (только колостомы):
По количеству стволов:
По прогнозу в плане хирургической реабилитации:
По форме, в чисто практических целях, связанных с подбором средств ухода, возможно деление стом на:
Плюсы и минусы катетерных стом (цекостома, гастростома, еюностома)
Стома кишечника - классификация, проблемы, методы их исследования
Стома - это намеренно сформированное отверстие в кишечнике, открывающееся на поверхности кожи, с целью контролируемой декомпрессии и эвакуации содержимого, кормления или отключения заинтересованных дистальных отделов (анастомоз, воспаление, ректовагинальный свищ, недостаточность сфинктера).
Формирование стомы, в общем, становится менее распространенным вмешательством, чем ранее, но остается «неизбежным злом» в колоректальной хирургии. Гораздо хуже колостомы только плохая колостома.
а) Классификация кишечных стом
При классификации стом рассматриваются различные аспекты:
• Место наложения => колостома, илеостома, еюностома, гастростома; уростома.
• Специфическая локализация в толстой кишке: цекостома, трансверзостома, десцендо/сигмостома, промежностная стома.
• Тип конструкции: концевая или петлевая стома, пристеночная, континентная стома, катетеризируемая стома.
• Внешний вид: столбиком, на уровне кожи, приподнятая над уровнем кожи, катетеризируемая стома.
• Длительность наложения: временная или постоянная стома.
• Цель наложения: эвакуация содержимого, выключение дистальных отделов из пассажа кала, декомпрессия/доступ для желудочного или энтерального питания.

а - правильная стома,
б - неправильная стома
б) Общие проблемы (для стом любого типа):
• Тревога/фрустрация больного: необходимы непрерывное обучение и поддержка пациента (начать которые лучше всего еще до операции), помощь медсестры-стоматерапевта и групп поддержки стомированных больных, общение в интернет-чатах.
• Неправильный выбор места наложения стомы: маркировка в предоперационном периоде (наилучший вариант - через прямую мышцу живота, избегая кожных складок, области ношения пояса, неровных/вогнутых участков, костных выступов). Худые больные => ниже поперечной линии, проведенной через пупок. Полные больные => обычно необходима более высокая локализация (верхняя часть живота), так как в положении стоя происходит опускание «фартука» из подкожно-жировой клетчатки.
• Неправильная конфигурация или формирование стомы: в основном проблема у больных с ожирением или при значительном расширении кишки.
• Раздражение перистомальной кожи: неудовлетворительный уход или плохая стома (=> помощь медсестры-стоматерапевта), аллергические реакции (=> смена калоприемников), перистомальный кандидоз (=> местные противогрибковые препараты), перистомальная пиодермия (=> местные иммуносупрессоры).
• Воспалительные полипы: на обнаженной слизистой или кожно-слизистом переходе => деструкция с помощью местной аппликации нитрата серебра или электрокоагулятором.
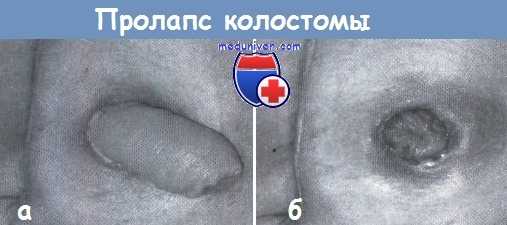
а - колостома после наложения,
б - пролапс колостомы
• Пролапс стомы: протрузия кишки, сопровождающаяся дискомфортом, кровотечениями и эстетическими проблемами => резекция, перенос на новое место, возможно, через забрюшинный тоннель, фиксация к передней брюшной стенке.
• Перистомальное грыжеобразование: увеличивающееся выбухание в области стомы, создающее сложности для ухода => сужение отверстия в апоневрозе и укрепление с помощью импланта (Gore-Tex или коллаген: метод «замочной скважины» или по Sugabaker), перенос стомы. Укрепление сеткой не рекомендуется, поскольку ее острые края могут вызвать эрозию стенки кишки.
• Острый некроз/ретракция стомы:
1) над апоневрозом => возможно консервативное лечение, при исходе в стриктуру/ретракцию => формирование стомы заново или ее закрытие;
2) под апоневрозом => риск свободной перфорации кишки => повторное формирование стомы в экстренном порядке.
• Хроническая ретракция, стриктура стомы: => закрытие стомы, если возможно, либо ее формирование заново, возможно, с переносом на новое место.
• Внутреннее грыжеобразование/узлообразование тонкой кишки вокруг сегмента толстой кишки, несущего стому, приводящее к непроходимости. Профилактика, по крайней мере, при формировании постоянных стом, путем закрытия латерального окна между кишкой и брюшной стенкой.
• Перистомальный абсцесс: дренируется как непосредственно возле стомы (в мешок калоприемника), так и в отдалении от нее (за пределами пластины калоприемника).
• Перистомальный свищ: в зависимости от отделяемого => ничего не предпринимать, фибриновый клей/коллагеновая пломба, формирование стомы заново, перенос на новое место (если причиной явилась имплантированная сетка => удаление сетки), установка стента с покрытием (?).
• Большое количество отделяемого по стоме: возможные причины - идиопатические, нарушение диеты (=> режим питания, клетчатка, закрепляющие вещества), частичная ТКН (=> избегать закрепляющих средств), избыточное потребление жидкости (=> уменьшить прием жидкостей), «серозит» (=> пробное лечение антибиотиками).
• Варикозные вены в перистомальной области (при портальной гипертензии): 1) профилактика: по возможности избегать наложения стом на длительный период у больных с циррозом печени; 2) лечение: разделение кожно-слизистого соединения и повторное подшивание стомы.
• Подтекание асцитической жидкости (например, при циррозе печени): => избегать формирования стом, плановая установка дренажа с клапаном (даже при нетяжелой форме цирроза).
в) Закрытие стомы:
• Как правило, легко выполнимо при петлевых стомах, но достаточно трудно - при резекциях с формированием концевой стомы по типу Гартмана. Использование антиадгезивных средств в момент формирования стомы (Seprafilm, SprayGel) упрощает ее закрытие. Лапароскопический и открытый доступ. Предпочтительное время для закрытия: не ранее 6-12 недель после операции. Предоперационная оценка анатомических особенностей (исследование с водорастворимым контрастом).
• В случае осложненной стомы: если стома еще необходима => реконструкция стомы, если нет, например, дистально сформированный анастомоз зажил => закрытие стомы.
г) Методы исследования стом:
• Клиническое исследование: осмотр, пальцевое исследование, введение прозрачной пластиковой трубки и подсветка для определения уровня жизнеспособности выше или ниже апоневроза, позиционные измения (грыжа?) и т.д.
• Эндоскопия.
• Рентгенконтрастные исследования: план лечения.
• КТ/МРТ: грыжа, абсцесс и т.д.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Стома
Стома для пациента — проблема по факту наличия, но абсолютная неизбежность по клиническим показаниям. Только единицы из тысяч стомированных пациентов позитивно воспринимают собственную стому, но и они живут мечтой когда-нибудь избавиться от неё.
Стомирование
Стомирование — процесс оперативного вмешательства, конечным результатом которого становится стома. Стомирование проводится при невозможности движения биологических жидкостей и воздуха вследствие блокировки заболеванием естественных анатомических путей.
В большинстве случаев стомирование проводится по экстренным показаниям, когда жизнь человека находится в опасности из-за прекращения движения воздуха или биологических субстратов.
Плановое наложение стомы имеет преимущества перед экстренной операцией по всем аспектам — клиническому и психологическому, потому что позволяет подготовить организм и сознание больного к существенному изменению жизнедеятельности.
Что такое стома?
Противоестественное отверстие может быть постоянным или временным, создаваемым на определённый срок для оптимальной подготовки и проведения операции по восстановлению проходимости органа.
При большом видовом и органном разнообразии стома относится к фистулам, как и свищ, только свищ — это всегда патологически образующаяся фистула, а стома — исключительно искусственная фистула.
Виды стом
В зависимости от органа стома называется:
- трахеостома — создается на передней поверхности шеи при рассечении стенки трахеи между двумя соседними хрящевыми кольцами для восстановления движения воздушного потока по верхним дыхательным путям. Аналогично называется вставляемая в трахеостомическое отверстие трубка, поддерживающая стенки трахеи от слипания; — отверстие в желудке, формируется на передней брюшной стенке для подачи пищи непосредственно в желудок при повреждении, стриктуре или опухоли пищевода;
- нефростома — сделанное при пункции небольшое отверстие, в отличие от других видов вывод мочи из почечной лоханки наружу осуществляется катетером, без соединения кожи со стенкой полого органа. Нефростома необходима при блокировке оттока мочи по мочеточнику, что возникает при опухолевом поражении забрюшинных лимфоузлов, стенозе мочеточника;
- уростома — формируется из части мочеточника и, часто, резецируемого отрезка тонкой кишки, открывается в поясничной области, как и нефростома необходима для пассажа мочи при полном удалении мочевого пузыря после травмы или при раке;
- цистостома — этот вид необходим при нарушении оттока мочи по мочевыводящему каналу — уретре при аденоме или раке предстательной железы, для чего в мочевой пузырь вводится катетер, моча собирается по нему в специальный мешок;
- колостома — противоестественное анальное отверстие при выведении на брюшную стенку толстой кишки, при сдавлении её извне, обтурации её просвета опухолью или значительном сужении рубцами, имеет несколько подвидов в зависимости от уровня стомирования на протяжении кишечной трубки;
- еюностома — вывод отрезка тонкой кишки наружу в верхней части живота, часто решает задачи аналогично гастростоме и накладывается при раке желудка или его ожоге;
- илеостома — выведение на брюшную стенку конечной части тонкой кишки, причины аналогичны стомированию толстой кишки — непроходимость;
- цекостома — стомирование слепой кишки, выходное отверстие находится внизу живота справа.
Виды толстокишечных колостом:
- асцендостома — в правом подреберье выводит наружу часть восходящего отрезка ободочной кишки;
- трансверзостома — накладывается в поперечно-ободочной кишке, следующем после восходящего отдела толстого кишечника, поэтому может выходить наружу под ребрами справа или слева и на небольшом расстоянии от средней линии живота;
- десцендостома — устанавливается на нисходящей части толстой кишки, формируется в левой половине живота сбоку ниже или выше линии талии;
- сигмостома — самый частый вид колостом, располагается внизу живота слева на уровне сигмовидной кишки, необходима при раке зоны перехода толстой кишки в прямую, а также при опухолях прямой кишки.
Кишечная стома по внешнему виду может быть:
- одноствольной, когда наружу открывается только верхняя и здоровая часть кишки, остальная трубка удаляется, анальное отверстие наглухо зашивается, как правило, к такому варианту стомы прибегают при злокачественных опухолях;
- двуствольной, если на живот выводятся две части рассеченной кишки, при петлевой стоме две выведенные кишки располагаются рядом, при раздельной между кишечными отверстиями оставляют небольшой участок кожи.
По длительности существования любая стома может быть:
- временной, то есть удаляемой после ликвидации причины, вызвавшей заболевание;
- постоянной.
Показания к стомированию
При стоме любого вида ведущее показание — необходимость восстановления проходимости анатомического пути в несколько измененном виде. Другое дело, что чаще всего первопричиной блокировки проходимости полого внутреннего органа становится именно злокачественная опухоль.
Доброкачественные заболевания и травмы реже приводят к необходимости стомирования, к примеру, к удалению большой протяженности толстой кишки вынуждают множественные дивертикулы.
Структура — рубцовое сужение мочеточника при мочекаменной болезни или после облучения забрюшинной области, гортани после травмы, желудка после ожога или кишечника в результате спаечной болезни, тоже может стать основанием для формирования обходного пути с помощью стомы.
Ещё реже стому накладывают с вспомогательной целью — для проведения лечебных мероприятий, на время выключая анатомическую область из функции, к примеру, делают трахеостому при необходимости длительной аппаратной вентиляции легких.
Как проходит стомирование
Стомирование зачастую производится по жизненным показаниям: остром удушье, кишечной непроходимости, препятствии оттоку мочи.
Любая экстренная операция должна выполняться также тщательно, как проводимое после предварительной многодневной подготовки плановое вмешательство, поэтому предпочтителен общий наркоз или достаточная спинномозговая анестезия.
Неадекватная хирургическая помощь, особенно спешка из-за тяжелого состояния пациента, может привести к последующим осложнениям стомы, с неизбежностью отсроченной хирургической реконструкции.
Противоестественное отверстие накладывается ниже зоны блока при гастростоме, еюностоме и трахеостоме. При поражении отделов кишечника и мочевыводящих путей — выше поражения.
Разработано множество методик стомирования, но результаты портят наличие у пациента злокачественного процесса или мешающего нормальному функционированию организма и приведшее на операционный стол патологическое состояние, не позволяющее оптимального восстановления из-за хронического дефицита нутриентов.
Наложение стомы технически несложное вмешательства, но требует особых хирургических знаний, снижающих вероятность развития связанных с оперативной методикой осложнений.
Восстановление
Восстановительный период после операции зависит от вида стомы, заживления тканей, и конечно, основного заболевания.
При колостоме наиболее продолжительное восстановление — не меньше двух недель только до выписки из стационара, и около месяца до нормализации самочувствия. Длительность обусловлена исходным состоянием пациента, в частности нутритивным статусом — возможностями питания до и после вмешательства, а также наличия обильной микрофлоры.
Осложнения
Кожные осложнения связаны с нефизиологичным соединением кожи и продуцирующей секрет слизистой оболочки, что приводит к хроническим дерматитам вокруг отверстия, разрастанию грануляций и вялотекущему воспалению. Той или иной степени выраженности неприятные кожные проявления пожизненны, не смотря на постоянное совершенствование предметов и медикаментов для ухода за стомой.
Наиболее опасны ранние осложнения со стороны самой стомы: некроз тканей, кровотечение, нагноение. Эти состояния, как правило, развиваются в ближайшее после операции время в стационаре, поэтому успешно лечатся.
Поздние осложнения: стриктура — рубцовое сужение, выпадение могут потребовать хирургической реконструкции.
Жизнь со стомой
Медицинская и фармацевтическая промышленность уделяют достаточно внимания стомированным пациентам, регулярно совершенствуя мешки и калоприемники, обеспечивая специальными перевязочными средствами, мазями и пленками для защиты окружающей стому кожи.
Часто для купирования осложнения достаточно изменить марку трахеостомической трубки или калоприёмника, но пациент мучается, потому что ему этого не посоветовал врач. Многие учатся оптимальному уходу за стомой самостоятельно — путем проб и ошибок, лишенные возможности получить профессиональный медицинский совет по банальной причине — недостаточности времени для подробной беседы с лечащим врачом.
В нашей клинике общению с больным уделяется столько времени, сколько требует клиническая ситуация и желание самого пациента. Мы знаем, что надо сделать, чтобы у пациента было меньше проблем со стомой, мы учим наших пациентов правильно ухаживать за стомой и жить с ней без излишних ограничений.
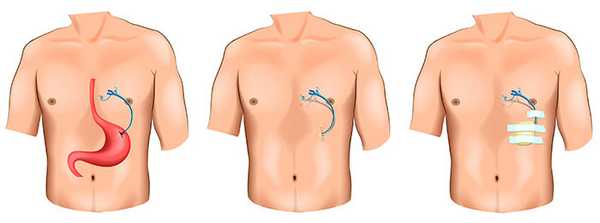
Гастростома
Одним из вариантов лечения непроходимости желудка и пищевода является наложение гастростомы. Благодаря такому вмешательству, создается искусственный ход через переднюю брюшную стенку, что позволяет пациенту нормально питаться, а врачу — проводить различные диагностические манипуляции. Операция может выполняться как при доброкачественных, так и при злокачественных заболеваниях.
Разновидности метода
Существуют временные и постоянные способы наложения гастростомы. В первом случае в желудок устанавливается резиновый катетер диаметром не более 1 см, через который вводится жидкая или полужидкая пища. Такой метод является относительно простым, но сопровождается физическим и психологическим дискомфортом для пациента, что связано с постоянным нахождением трубки в просвете желудка.
У каждого метода имеются свои достоинства, недостатки и особенности, поэтому выбор всегда осуществляется индивидуально.
Показания для наложения гастростомы
Метод применяется в самых разнообразных клинических ситуациях. Среди наиболее распространенных показаний к операции можно отметить:
- Опухолевые процессы в пищеводе и кардиальном отделе желудка, которые не могут быть вылечены путем радикальной операции из-за массивного местного распространения.
- Рубцовые стриктуры пищевода после травм и ожогов (с целью поддержания энтерального питания и бужирования).
- Заболевания центральной нервной системы, опухолевые процессы головы и шеи, инсульты, которые привели к развитию ротоглоточной дисфагии.
- Полная непроходимость пищевода у новорожденных (атрезия) — один из этапов подготовки к проведению пластической операции.
- Бронхо-пищеводные и трахео-пищеводные свищи.
Кроме показаний, у метода есть и противопоказания, которые определяются индивидуально для каждого пациента.

Эндоскопическая гастростомия
В современной хирургии для наложения гастростом применяют эндоскопическую гастростомию, осуществляется она следующим образом:
- Местная анестезия, при необходимости — седация пациента.
- Выполнение операционного доступа — эпигастральная область слева от белой линии живота. Для проведения операции необходим эффект трансиллюминации на кожу передней брюшной стенки в зоне пункции желудка. Кожа разрезается на 1 — 2 мм длиннее диаметра гастростомической трубки.
- Пунктирование желудка иглой — троакаром. Стилет извлекается, в желудок вводится проводник.
- Захват проводника эндоскопической петлей, которую предварительно вводят в просвет желудка через инструментальный канал гастроскопа.
- Выведение проводника через рот.
- Прикрепление к проводнику гастростомической трубки и ее введение в просвет желудка, затем — на переднюю брюшную стенку.
- Контрольный осмотр желудка при помощи эндоскопа.
- Ушивание раны.
Реабилитацию пациента можно начинать уже через сутки после проведения оперативного вмешательства.
Подготовка к операции и послеоперационный период
Специфической подготовки перед наложением гастростомы не требуется. Если у пациента выявляются нарушения электролитного баланса, которые развились вследствие отсутствия адекватного энтерального питания, то предварительно выполняется их коррекция. Кроме того, перед операцией необходимо пройти лабораторное и инструментальное обследование, которое включает в себя:
- Общий анализ крови и мочи.
- Биохимическое исследование крови.
- Фиброэзофагогастроскопия.
- Электрокардиография.
- Рентгенография органов грудной клетки и др.
За неделю до операции отменяется прием препаратов, влияющих на свертывающую способность крови. За сутки до установки гастростомы запрещен прием пищи, за 6 часов до вмешательства — воды.
В первый день после операции трубка для гастростомии остается открытой, конец ее погружают в сосуд-приемник. Затем начинают постепенное кормление через зонд, начиная с питательных смесей по 100 — 150 мл каждые 2 — 3 часа. К концу первой недели после вмешательства начинают питание по 400 — 500 мл жидкой или полужидкой пищей 4 — 5 раз в сутки. Если операция выполнялась на фоне тяжелого состояния пациента, то питательные смеси в первые сутки вводят капельно, с небольшими перерывами для контроля за опорожняемостью желудка. Постепенно таких больных переводят на стандартное дробное кормление.
Питание и уход за гастростомой
С целью снижения риска развития осложнений и сохранения нормального функционирования гастростомы, следует соблюдать следующие правила:
- Всегда промывать катетер после каждого приема пищи, а также утром и вечером. Для этого нужно использовать теплую кипяченую воду.
- Выпускать газы при помощи шприца Жане перед каждым кормлением.
- После каждого приема пищи нужно очистить кожу вокруг стомы и затем просушить ее салфеткой. Рекомендуется также регулярно обрабатывать кожу раствором антисептика.
- Фиксирующий диск гастростомы должен находиться на расстоянии нескольких миллиметров от поверхности кожи. При изменении веса, его нужно подтянуть или ослабить.
Питательная смесь для кормления вводится в резиновую трубку при помощи шприца Жане. Пища вводится медленно, по 100 — 150 мл каждые 5 минут. Специальные питательные смеси могут вводиться капельно.
Хирургическая реабилитация стомированных пациентов. Интервью журналу «Астом. Гид по активной жизни»
Царьков Петр Владимирович — хирург-колопроктолог, доктор медицинских наук, профессор хирургии. Являясь профессором Московского Государственного Университета им. М.В.Ломоносова, в течение долгого времени преподает курс "Колопроктология" для студентов факультета фундаментальной медицины. С 2008 года является национальным представителем России в Международном Обществе Университетских Колоректальных хирургов (International Society of University Colorectal Surgeons – ISUCRS). С 2008 года является членом правления Евроазиатской Ассоциации Колоректальных Технологий (Eurasian Colorectal Technologies Association – ECTA).
В июле 2006 года возглавил вновь созданное в ГУ РНЦХ им. акад. Б.В.Петровского РАМН отделение колопроктологии.
По итогам научной и практической деятельности в 2008 году Петру Владимировичу присвоено звание "Человек Года" Российского Научного Центра Хирургии им. акад. Б.В.Петровского.
Хирургическая реабилитация или воссоздание целостности кишечного тракта с закрытием стомы — одна из самых "горячих" тем. Как обстоят дела с реконструктивными операциями сейчас?
Современная колоректальная хирургия достигла такого уровня, что сегодня более 80% пациентов, оперированных по поводу того или иного заболевания толстой кишки, могут, в конечном итоге, вернуться к естественному выделению кишечного содержимого через задний проход. При этом уже возможно достичь вполне комфортных условий для пациента, восстановить адекватную функцию держания и выделения.
Когда говорят о постоянной стоме, то, как правило, имеется в виду рак толстой и прямой кишки, который привёл к необходимости полного или частичного удаления больного органа для сохранения жизни пациента. В силу целого ряда причин, а это и осложнения опухолевого процесса, и осложнения во время операции, не всегда удаётся выполнить операцию с восстановлением естественного хода кишечного содержимого в один этап. Сегодня наиболее распространённым видом операции является операция, сопровождающаяся формированием временной двуствольной или одноствольной стомы. Если говорить о временной двуствольной стоме, то лишь в исключительных случаях не удаётся провести восстановительную операцию и закрыть стому. Например, временная стома не выполнила свою защитную функцию и есть какие-то осложнения ниже этой стомы, которые не позволяют закрыть стому и нужно в первую очередь исправлять эти осложнения. Или же мы сталкиваемся, крайне редко, со случаями декомпенсации сопутствующих заболеваний, когда выполнение любого оперативного вмешательства опасно для жизни пациента.
Более серьёзный вопрос — восстановительная операция после формирования одноствольной стомы или после операции по типу операции Гартмана (или же собственно после операции Гартмана), когда остаётся анатомически короткая культя прямой кишки. В этих случаях реконструктивные операции бывают технологически очень сложны. Есть две основные причины, которые не позволяют выполнить реконструктивную операцию: технические причины и сопутствующие заболевания у пациента. К техническим причинам относится квалификация врачей, оснащённость больницы, наличие опыта подобных операций. Чем больше опыта у хирурга, который предлагает пациенту реконструктивную операцию, тем меньше вероятность, что он её не сможет выполнить. Мы, за все три с половиной года существования нашего отделения ни разу не отказали пациенту в проведении восстановительной операции по техническим причинам. Более сложный вопрос — сопутствующие заболевания. Если удаётся терапевтически компенсировать сопутствующие заболевания, то больной спокойно идёт на операцию. Если даже после терапевтической подготовки остаются проблемы, например, с ритмом сердца, то проводить реконструктивную операцию можно только в многопрофильной, хорошо оснащённой клинике, где наряду с колоректальной хирургией присутствует сердечно-сосудистое отделение, лёгочное отделение и так далее.
У вас был опыт проведения реконструктивных операций для пациентов с серьёзными сопутствующими заболеваниями?
В каких случаях проведение восстановительной операции невозможно или не рекомендуется пациенту?
Мы бессильны, то есть не можем восстановить непрерывность кишечника, только в одном случае — когда у пациента при первичной операции был удалён естественный задний проход.
Только для молодых пациентов, не имеющих никаких сопутствующих заболеваний, и желающих избавиться от дефекта образа тела, мы можем провести реконструктивную операцию с воссозданием заднего прохода. К сожалению, в этих случаях мы не можем на сто процентов восстановить функцию держания, воспроизводим её процентов на шестьдесят-восемьдесят, это сложнейшая хирургия и она индивидуальна. Решение принимается отдельно по каждому случаю и по каждому пациенту.
И одним из обязательных условий, помимо анатомических и медицинских показателей, должна быть высочайшая мотивированность пациента. Потому что очень сложно в этом случае поддерживать гигиену, ухаживать за собой, сложнее даже, чем при традиционной стоме. Пациент должен хорошо понимать последствия такой операции, в том числе и негативные, и должен быть готов преодолевать их совместно с нами. Он должен ставить перед собой задачи по регулированию диеты, по обязательному и неукоснительному приёму медикаментов, а не надеяться только на мастерство хирурга. Он должен понимать, что ему придётся идти на многие жертвы, для того только, чтобы сохранить свой образ тела.
Уход за абдоминальной стомой гораздо проще, чем уход за промежностной стомой.
Наш опыт говорит о том, что мы должны отговаривать пациентов от таких операций, а не рекомендовать их. Что, собственно, мы и делаем. Кроме тех случаев, когда пациент действительно готов сохранить свой образ тела любой ценой. Как правило, это молодые женщины, для которых выведение абдоминальной стомы часто связано с потерей социального, в первую очередь, семейного, статуса. И молодые женщины идут на операцию с созданием промежностной стомы, чтобы потом своей аккуратностью, правильностью питания компенсировать те неудобства, которые у них возникают.
В моей практике была молодая женщина, которую мы оперировали лет через шесть после экстрипации (удаления) прямой кишки. Вполне успешная, живая, подвижная, она скрывала от своего жениха характер перенесённой операции, а стому интерпретировала, как незажившую послеоперационную рану. Понятно, что вечно это тянуться не могло, и, когда встал вопрос о свадьбе, она пришла к нам с надеждой на восстановительную операцию с созданием промежностной стомы. Мы сделали успешную реконструкцию, но несмотря даже на высокую мотивацию пациентки, первые пол года она приходила ко мне в слезах и признавалась в суицидальных мыслях. Настолько тяжело давался ей период послеоперационной реабилитации. Потом всё изменилось: она смогла отрегулировать работу кишечника с помощью диеты, научилась конролировать выделительную функцию. После этого она счастливо создала семью и родила ребёнка.
Вот поэтому я называю эту операцию операцией молодых женщин. Людям пожилого возраста я бы эту операцию не рекомендовал.
До какого возраста разумно делать восстановительные операции?
Мы говорили в основном о восстановительных операциях пациентов с онкологическими заболеваниями, но существуют и другие причины выведения стомы. Какие особенности хирургической реабилитации существуют в случаях с язвенным колитом и болезнью Крона?
Существует ли возможность хирургической реабилитации для тех, кто был прооперирован по поводу язвенного колита десять и более лет назад и все эти годы живёт с постоянной стомой?
Для тех, кто перенёс операцию по поводу неспецифического язвенного колита восемь-двенадцать лет назад, важно знать, что НЯК часто перерастает в онкологическое заболевание прямой кишки, оставленной в ходе первичной операции. Риск возникновения рака очень высок, это статистически доказано мировой медициной. Раковые процессы, возникшие на почве язвенного колита протекают быстро, бурно, что представляет большую опасность. Мы предлагаем таким пациентам, во-первых, обязательно пройти обследование, во-вторых, удалить оставшуюся кишку. Одновременно можно выполнить реконструктивную операцию. Мы в любом случае удаляем всю слизистую прямой кишки и сохраняем только анальный канал. Если запирательная функция анального канала сохранена в достаточной мере, то прогноз по восстановительной операции вполне оптимистичный. Таким образом больной избавляется от угрозы ракового заболевания и от стомы.
Мы должны понимать, что как бы хорошо мы ни наладили уход за стомированными больными, какие бы гигиенические средства не изобрели, жизнь без стомы лучше и с психологической точки зрения и с точки зрения социализации пациентов. И мы в своём центре делаем всё возможное, чтобы как можно больше людей прошли хирургическую реабилитацию и избавились от стомы.
Записаться на прием
Читайте также:
- Нормальная микрофлора конъюнктивы глаз. Стафилококки глаз
- Невропатия подвздошно-подчревного и подвздошно-пахового нервов. Невропатия наружного кожного нерва бедра.
- Миотоническая дистрофия: причины, признаки, фенотип
- Врожденное укорочение бедренной кости. Расщепление кистей и стоп плода
- Лечение болезни Ходжкина у беременных
