Подъядерные (инфрануклеарные) поражения глазодвигательного нерва. Синдром сильвиева водопровода, параличи Бенедикта и Вебера
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Ядерное поражение глазодвигательного нерва. Синдромы Вебера, Нотнагеля, Клода и Бенедикта
Ядерное поражение глазодвигательного нерва встречается редко. Имеется описание ядерного поражения III пары при энцефалитах разной этиологии. Д.И. Фридберг, 1974, описывает энцефалит с синдромом злокачественного экзофтальма и глазодвигательными нарушениями. Нам пришлось наблюдать ядерное поражение III пары при ревматическом энцефалите, сепсисе. Помимо этого, ядерное поражение III пары ЧН наблюдается при острых нарушениях мозгового кровообращения в стволе, опухолях, ЧМТ, сирингобульбии, интоксикациях (ботулизме, дифтерии), энцефалопатии Вернике, синдроме Ламберта-Итона, миотонической дистрофии. Поскольку рядом с глазодвигательными ядрами располагаются другие структуры, они также могут быть вовлечены в патологический процесс с формированием сложной неврологической симптоматики.
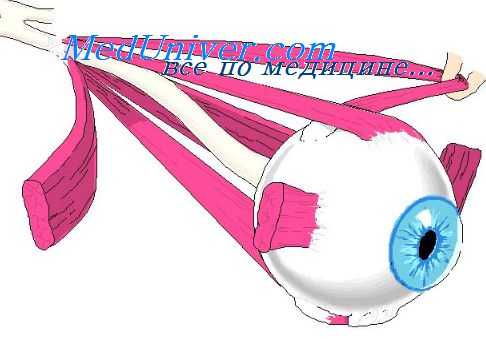
В крупноклеточном ядре III пары располагаются нейроны, связанные с определенными группами мышц.
Так, в верхней части ядра локализуется группа клеток, связанных с мышцей, поднимающей верхнее веко, затем следует группа клеток, от которых начинаются волокна к верхней прямой мышце, далее - к внутренней прямой, нижней прямой мышцам. Часть ядра, обеспечивающая иннервацию первых двух мыщц и последней, имеет одностороннюю иннервацию, остальные части крупноклеточного ядра - двустороннюю. От нижней части ядра идут волокна к нижней прямой мышце противоположного глаза. В связи с этим при; одностороннем ядерном поражении на стороне очага определяется птоз и ограничение подвижности глазного яблока вверх, на противоположной - вниз. Одностороннее поражение ядра глазодвигательного нерва практически не встречается. Может наблюдаться поражение ядер с двух сторон и чаще неравномерное, поэтому (больше теоретически) нарушается подвижность обоих глазных яблок связанная с мышцами, иннервируемыми III парой ЧН. Зрачковые реакции при этом остаются сохранными, и топический диагноз устанавливается на основании сопутствующей симптоматики, дифференциальный диагноз проводится с глазной формой миастении.
При ядерном поражении птоз «наступает последним», уже после того, как разовьется ограничение подвижности глазного яблока, а при поражении корешка III пары - первым. Однако отмеченная последовательность прослеживается не всегда. Так, при повреждении дистальной части корешка III нары, что чаще всего обусловлено аневризмой сосудов виллизиева круга, и качестве первого симптома выступает птоз, при сдавливании проксимальной части корешка - мидриаз (при вклинении крючка гиппокамповой извилины и тенториальное отверстие, например, при дислокационном синдроме). Это связано с особенностями хода волокон в дистальных отделах корешка III пары ЧН. Волокна, иннервирующие мышцу, поднимающую верхнее веко, проходят поверхностно.
Кроме ядерного синдрома выпадения может наблюдаться ядерный синдром раздражения (при энцефалитах, особенно эпидемическом). Он протекает в виде спазма конвергенции, спазма взора вверх, вертикального нистагма и обусловлен нарушением связей между ядрами III пары и ядром Бехтерева, имеющим отношение к заднему продольному пучку.
Поражение интрамедуллярной части корешка III пары приводит к возникновению альтернирующих синдромов, причиной их чаще всего является нарушение мозгового кровообращения, реже опухоли. Среди альтернирующих синдромов описываются:
1. Синдром Вебера - на стороне очага признаки поражения глазодвигательного нерва, на противоположной - пирамидный синдром в виде пирамидной недостаточности или пареза, реже плегии. Гемисиндром обычно сочетается с поражением VII и XII пар по центральному типу. Топика очага: место пересечения пирамидного пути интрамедуллярной частью корешка III пары (основание ножек мозга, зона васкуляризации парамедианными артериями).
2. Синдром Нотнагеля. Причиной его возникновения могут явиться: нарушение кровообращения, опухоль ствола с инфильтративным ростом, архноидит в области сильвиева водопровода. Синдром характеризуется посторонней нейропатией глазодвигательных нервов, двусторонними мозжечковыми симптомами с элементами хореоатетоидного гиперкинеза, двусторонним снижением слуха, иногда пирамидными симптомами.
Динамика синдрома: вначале у больного возникает мозжечковая атаксия, затем присоединяется нарушение функции III пары, которое начинается с изменений зрачка, зрачковых реакций, и только вслед за этим нарушается слух. Топика: оральная часть среднего мозга, метаталамус.
3. Нижний синдром красного ядра (Клода). Паралич мышц, иннервируемых III парой, на стороне очага и мозжечковая патология (гемитремор, интенционное дрожание) - на противоположной. Топика: задний отдел красного ядра и проходящий через него корешок III пары.
4. Синдром Бенедикта. Паралич мышц, иннервируемых глазодвигательным нервом, на стороне очага, на противоположной - хореоатетоз, интенционное дрожание (поражение красного ядра и денторубрального пути). Топика: медиальная часть покрышки среднего мозга.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Подъядерные (инфрануклеарные) поражения глазодвигательного нерва. Синдром сильвиева водопровода, параличи Бенедикта и Вебера
Симптоматология инфрануклеарных поражений глазодвигательного нерва будет изложена последовательно, начиная от области ядра к периферии. Мы начинаем с интрамезенцефального хода нервных волокон. Для клинических целей полезно на поперечном срезе через область четверохолмия различать три этажа. В верхнем этаже (tectum) находятся сильвиев водопровод и под ним ядра глазодвигательного нерва.
При поражениях его развиваются симптомы, описанные уже выше как синдром сильвиева водопровода.
В среднем этаже (tegmentum) по соседству с волокнами глазодвигательного нерва расположены nucleus ruber, substantia nigra и lemniscus medialis. Локализирующиеся здесь поражения могут одновременно с дорзальной частью fasciculi oculomotorii захватить и эти образования, а также и pedunculus cerebelli. Так, например, при односторонней локализации поражения в среднем этаже наряду с полным параличом глазодвигательного нерва на этой стороне на противоположной стороне наблюдаются следующие экстрапирамидные симптомы: дрожание, атетоз и повышение тонуса в руке и ноге.
Сочетание паралича глазодвигательного нерва с гемитремором противоположной стороны обозначается в клинической номенклатуре как синдром Бенедикта (Benedict).
В нижнем этаже (pedunculus) волокна глазодвигательного нерва находятся в ближайшем соседстве с пирамидным путем. Возникающее здесь поражение (обусловленное, например, облитерацией a. cerebri posterior) вызывает «hemiplegia alternans superior seu oculomoloria», так называемый паралич Вебера (Weber). При этом синдроме паралич глазодвигательного нерва сочетается с параличом ноги и руки на противоположной стороне.

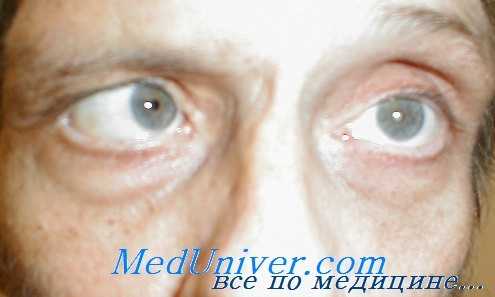
Частичный правосторонний паралич глазодвигательного нерва. Неполный птоз. Вследствие выключения функции внутренней прямой мышцы правое глазное яблоко отклонено кнаружи (перелом основания черепа) (по Бинту)
Так как на этом уровне к пирамидному пути еще примешаны супрануклеарные волокна лицевого и подъязычного нервов, то па стороне, противоположной поражению глазодвигательного нерва, развивается также «центральный», т. е. не дегенеративный, паралич лицевой мускулатуры и мышц языка. Чувствительность не страдает. Иногда при большей распространенности очага развиваются совместно синдромы Бенедикта и Вебера.
Поражение, локализующееся у места выхода ствола глазодвигательного нерва из ствола мозга, может захватить и проходящие в ножке мозга волокна пирамидного пути; тогда также развивается синдром Вебера. При этом синдроме, таким образом, нельзя решить, локализуется ли вызывающее его поражение внутри или вне мозгового ствола. Тетраплегия и двусторонний (часто полный) паралич глазодвигательного нерва говорят в пользу базального паралича нервов и пирамидного пути (синдром spatium interpediculare).
Синдром сильвиева водопровода, параличи Бенедикта и Вебера (как совместно с синдромом таламуса или без такового) могут также возникнуть и при облитерации отдельных ветвей a. cerebri posterior (ramus thalamo-geniculatus и идущие к среднему мозгу rami penetrantcs).
При травматических субарахноидальных и субдуральных гематомах часто наблюдается резкое расширение зрачка на стороне очага. В настоящее время предполагают, что этот мидриаз вызван сдавлением глазодвигательного нерва на основании со стороны gyrus hypoeampi в связи с давлением мозга через tentorium cerebelli.
На протяжении экстрацеребрального пути на основании черепа глазодвигательный нерв может подвергаться различным поражениям. Опухоли, люэтические (!), туберкулезные или травматические (при переломах основания черепа) менингиты могут вызвать частичные или полные параличи глазодвигательного нерва, нередко в сочетании с параличами других нервов (trochlearis, trigeminus, abducens, facialis, acusticus). Перед развитием паралича наблюдается миоз в качестве симптома раздражения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Паралич глазодвигательного нерва при аневризмах сосудов. Офтальмоплегическая мигрень
Паралич глазодвигательного нерва в виде единственного симптома мало говорит в отношении топической диагностики. В первую очередь надо думать об аневризмах a. cerebri posterior или cerebelli superior, между которыми проходит нерв и которые могут его сдавить (в этом кроется и возможность возникновения «симптоматической» офтальмоплегической мигрени).
Лишь во вторую очередь надо думать о невритах глазодвигательного нерва. Последние могут быть как моносимпатическими, так и наблюдаться при полиневритах на почве ревматизма, диабета и при других заболеваниях обмена веществ, инфекционных заболеваниях и интоксикациях.
При аневризмах обычно паралич захватывает также внутриглазные мышцы и периферические симпатические волокна (зрачок средней ширины, не реагирующий или вяло реагирующий на свет). Начинается остро или медленно прогрессирует. Если паралич существует более длительное время, то часто наблюдаются признаки ненормальной регенерации.
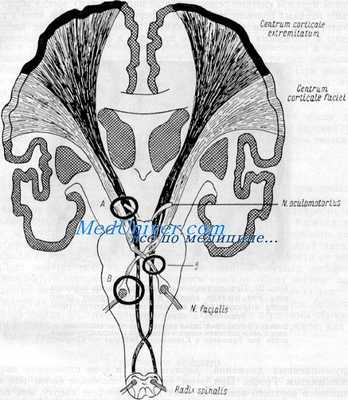
Возникновение альтернирующих гемиплегий.
А — очаг в pedunculus, вызывает hemiplegia alterna oculomotoria (паралич Вебера); B и b — очаг в мосту, вызывает hemiplegia alterna facialis; при В — с дегенеративной мышечной атрофией в области лицевого нерва, при b — без таковой (по Бингу)
Поражения глазодвигательного нерва, расположенные дальше кпереди,— будь то в стенке sinus cavernosus, в fissura orbitalis superior или в орбите,— распространяются обычно также в большей или меньшей степени на отводящий, блоковидный и тройничный нервы. Тяжелая общая симптоматология, наблюдающаяся при воспалительных тромбозах sinus cavernosus, а также при прорыве аневризмы сонной артерии в пещеристую пазуху, не оставляет места для сомнений в отношении локализации.
При обычной аневризме сонной артерии и наличии других симптомов поражение II и III ветвей тройничного нерва говорит больше об ограничении пространства в заднем отделе, в то время как поражение I ветви тройничного нерва указывает на ограничение пространства в переднем отделе sinus cavernosus. Последнее в практическом отношении невозможно отличить от еще несколько более периферичного поражения на уровне fissura orbitalis superior.
Наиболее частой причиной поражений в области верхней орбитальной щели являются опухоли, в особенности менингиоиы основной кости, обычно не сопровождающиеся болями. Экзофтальм указывает на локализацию в орбите. В виде исключения он наблюдается также при опухолях, прорастающих из полости черепа через верхнюю глазничную щель в орбиту. Могут присоединиться и симптомы со стороны зрительного нерва (скотомы, застойный сосок, более или менее резко выраженный венозный застой, первичная или вторичная атрофия).
Полезные данные для диагностики выявляются при рентгенологическом исследовании.
Подъядерные (инфрануклеарные) параличи отводящего нерва. Ретракционный феномен Дуана
Если мы опять спустимся к периферии, то из-за близкого соседства корешков отводящего и лицевого нервов при базальных процессах иногда создается возможность их совместного поражения на одной стороне. При этом возникают изменения, аналогичные ядерному параличу Фовиля, но без паралича взгляда. При базальных менингитах одновременно с отводящим нервом могут с различной интенсивностью поражаться и нервы III—VIII.
Моносимптоматичный паралич отводящего нерва, как уже отмечалось, в топическом отношении указывает только на инфрануклеарное поражение этого нерва.
В отличие от этого большое значение имеет паралич отводящего нерва при синдроме Градениго (Gradenigo). Синдром этот слагается из паралича отводящего нерва и поражения тройничного нерва (боли, гипостезия) на той же стороне, иногда совместно с гомолатеральным параличом лицевого нерва. Синдром этот наблюдается и при запущенном воспалении среднего уха. Поражение лицевого нерва возникает всегда непосредственно из среднего уха.
В отличие от этого поражение отводящего и тройничного нервов вызвано коллатеральным отеком или ограниченным менингитом в окружности верхушки пирамидки, к которой тесно прилегают отводящий нерв и ganglion Gasseri. Благодаря своему расположению у конца верхушки пирамидки также наиболее часто развиваются параличи отводящего нерва при переломах основания черепа.
При рассмотрении соответствующих отношений для глазодвигательного нерва уже было указано на возможность поражения отводящего нерва дальше кпереди в sinus cavernosus, fissura orbitalis superior и в орбите. Так как отводящий нерв проходит непосредственно в просвете синуса, то он здесь легко поражается аневризмами внутренней сонной артерии.
В единичных случаях паралич отводящего нерва наблюдается при спинномозговой анестезии, а также после обычных диагностических люмбальных пункций. Этот паралич развивается через 1—2 недели после пункции, обычно довольно внезапно, длится несколько недель и затем полностью или почти полностью проходит; патогенез его пока остается неясным.
Врожденный односторонний паралич отводящего нерва наблюдается у женщин чаще, чем у мужчин, слева чаще, чем справа; обычно сам больной его не замечает, и узнает о нем только от окружающих. Характеризуется он следующими особенностями. Большей частью это полный паралич и лишь в виде исключения он сопровождается двоением. Обычно при нем контрактура антагонистической внутренней прямой мышцы отсутствует.
При аддукции глаза в некоторых случаях наступает ретракция глазного яблока с пассивным сужением глазной щели. Вызвано это тем, что не может развиться физиологическое реципрокное расслабление парализованной или рубцово перерожденной наружной прямой мышцы (ретракционный феномен Дуана — Duan). При попытке к отведению глаза иногда в противовес этому наступает, легкий экзофтальм с расширением глазной щели (так как благодаря отсутствию сокращения наружной прямой мышцы и расслаблению внутренней прямой мышцы нормально остающаяся всегда постоянной сумма ретракторных сил теперь уменьшается).
Редко наблюдается врожденное содружественное косоглазие в сочетании с врожденным параличом отводящего нерва.
Синдром Стерджа-Вебера
Синдром Стерджа-Вебера — врожденный ангиоматоз, поражающий кожу, органы зрения и центральную нервную систему. Проявляется множественными врожденными ангиомами лицевой области, стойким эпилептическим синдромом, глаукомой, олигофренией, другими неврологическими и офтальмологическими симптомами. В ходе диагностики выполняется рентгенография черепа, КТ или МРТ церебральных структур, офтальмоскопия, измерение внутриглазного давления, гониоскопия, УЗИ глаза. Лечение включает противоэпилептическую терапию, консервативное и хирургическое лечение глаукомы, симптоматическую терапию. Прогноз во многих случаях неблагоприятный.
Общие сведения
Синдром Стерджа-Вебера — редко встречающееся врожденное ангиоматозное поражение церебральных оболочек, кожи и глаз. Распространенность находится на уровне 1 случай на 100 тыс. населения. Впервые пациента с таким синдромом описал в 1879 г. Стердж, затем в 1922 г. Вебер указал рентгенологические признаки, выявляемые при данном синдроме. В 1934 г. Краббе предположил, что у пациентов, наряду с ангиомами кожи, имеется ангиоматоз церебральных оболочек. В честь этих исследователей заболевание получило название синдром Стерджа-Вебера-Краббе. В связи с тем, что ангиомы лица локализуются в области иннервации кожи 1-ой и 2-ой ветвью тройничного нерва, в неврологии заболевание также известно под названием энцефалотригеминальный ангиоматоз. Наряду с нейрофиброматозом Реклингхаузена, синдромом Луи-Бар, туберозным склерозом, болезнью Гиппеля-Линдау и др., синдром Стерджа-Вебера входит в группу факоматозов — прогрессирующих нейрокожных заболеваний.
Причины синдрома Стерджа-Вебера
Синдром Стерджа-Вебера возникает в результате нарушений эмбрионального развития, приводящих к сбою дифференцировки экто- и мезодермальных листков. Большинство случаев составляет спорадическое появление синдрома, реже отмечается аутосомное (не сцепленное с полом) доминантное или рецессивное наследование с частичной пенетрантностью. Считается, что спорадические случаи обусловлены негативным воздействием на плод в эмбриональном периоде. Вредоносными факторами могут выступать экзо- и эндогенные интоксикации беременной, в том числе никотин, алкоголь, наркотики, различные медикаменты; внутриутробные инфекции; дисметаболические нарушения у будущей матери (например, некомпенсированный сахарный диабет или гипертиреоз).
Морфологическим субстратом заболевания является ангиоматоз — формирование и рост множественных сосудистых опухолей (ангиом), располагающихся на коже лица и в церебральных оболочках. Как правило, ангиоматоз оболочек затрагивает их конвекситальную часть, более часто наблюдается в затылочной и теменных зонах. Обычно ангиоматоз лица и ангиоматоз мозговых оболочек имеют гомолатеральное расположение, т. е. находятся на одной стороне. Однако нередко отмечается двусторонний характер поражения. В церебральных тканях, расположенных под ангиоматозно измененным участком оболочки развиваются дегенеративные процессы, происходит атрофия и избыточный рост глии, формируются кальцификаты.
Симптомы синдрома Стерджа-Вебера
Самым ярким признаком, характеризующим синдром Стерджа-Вебера, выступает ангиоматоз кожи лица. У всех пациентов сосудистое пятно является врожденным. Со временем оно может увеличиваться в размерах. Локализуется, как правило, в скуловой и подглазничной области. Бледнеет при надавливании. В начале имеет розовую окраску, затем приобретает ярко-красный или красно-вишневый оттенок. Внешний вид и распространенность ангиом различны, они могут представлять собой мелкие рассеянные очажки или сливаться в одно большое пятно, т. н. «пламенеющий невус». Ангиоматоз может охватывать полость носа, глотку, полость рта. В 70% случаев синдрома ангиоматоз является односторонним. В 40% изменения на лице сочетаются с ангиомами туловища и конечностей. Возможны и другие дерматологические симптомы: врожденные гемангиомы, локальные отеки мягких тканей, невусы, зоны гипо- и гиперпигментации. По некоторым данным в 5% случаев синдром Стерджа-Вебера протекает без характерного «пламенеющего невуса» на лице.
От 75% до 85% случаев энцефалотригеминального ангиоматоза протекают с судорожным синдромом, дебютирующим на первом году жизни. Характерны эпиприступы джексоновского типа, во время которых судороги охватывают конечности, контрлатеральные (противоположные) расположению ангиоматоза церебральных оболочек. Эпилепсия приводит к задержке психического развития, олигофрении, в отдельных случаях вплоть до идиотии. Может наблюдаться гидроцефалия, гемипарез и гемиатрофия контрлатеральных оболочечной ангиоме конечностей.
Со стороны органа зрения могут наблюдаться ангиомы сосудистой оболочки глаза, гетерохромия радужки, гемианопсия, колобомы. Примерно у трети больных диагностируется глаукома, которая вызывает помутнение роговицы, а в ряде случаев приводит к формированию гидрофтальма. В некоторых случаях синдром Стерджа-Вебера сочетается с дисплазией лицевого черепа, проявляющейся асимметрией лица; в других — с врожденным пороком сердца.
Патогномоничная триада проявлений синдрома («пламенеющий невус», нарушения зрения, неврологическая симптоматика) наблюдается лишь у пятой части больных. В остальных случаях сочетание симптомов значительно варьирует, в связи с чем на сегодняшний день выделено 10 клинических форм синдром Стерджа-Вебера. Нередки абортивные варианты синдрома, при которых клинические симптомы выражены лишь частично и в легкой степени.
Диагностика синдрома Стерджа-Вебера
Диагностировать синдром Стерджа-Вебера возможно по характерному сочетанию симптомов: наличию кожного лицевого ангиоматоза, эпиприступов и других неврологических проявлений, а также офтальмологической патологии (в первую очередь, глаукомы). Диагностический поиск проводится коллегиально неврологом, эпилептологом, офтальмологом и дерматологом.
При проведении рентгенографии черепа обнаруживаются зоны обызвествления коры, имеющие вид двойных контуров, как бы обводящих извилины в области церебрального поражения. КТ головного мозга визуализирует еще более обширные зоны кальцификации, чем показывает рентгенография. МРТ головного мозга выявляет участки дегенерации и атрофии церебрального вещества, истончения коры; позволяет исключить другие заболевания (внутримозговую опухоль, абсцесс головного мозга, церебральную кисту).
Электроэнцефалография дает возможность определить характер биоэлектрической активности мозга и диагностировать эпи-активность. Офтальмологическое обследование состоит из проверки остроты зрения, периметрии, измерения внутриглазного давления, офтальмоскопии и гониоскопии (при сохранности прозрачности роговицы), ультразвуковой биометрии глаза, АВ-сканирования.
Лечение и прогноз синдрома Стерджа-Вебера
В настоящее время синдром Стерджа-Вебера не имеет эффективного лечения. Терапия направлена на купирование основных проявлений. Проводится антиконвульсантная терапия вальпроатами, карбамазепином, леветирацетамом, топираматом.
Эписиндром зачастую оказывается резистентным к проводимому противоэпилептическому лечению, что требует перехода с монотерапии на прием комбинации из двух препаратов. В качестве одного из способов лечения применяется рентген-облучение черепа над пораженной ангиоматозом областью. По показаниям нейрохирургами может быть рассмотрен вопрос о проведении оперативного лечения эпилепсии.
Лечение глаукомы состоит в инстилляции глазных капель, снижающих секрецию внутриглазной жидкости: бримонидина, тимолола, дорзоламида, бринзоламид и пр. Однако подобная консервативная терапия зачастую оказывается малоэффективной. В таких случаях офтальмохирургами проводится хирургическое лечение глаукомы: трабекулотомия или трабекулэктомия.
К сожалению, при выраженной клинике синдром Стерджа-Вебера имеет неблагоприятный прогноз. Некупируемый эпилептический синдром приводит к выраженной олигофрении. Возможна потеря зрения, интракраниальные сосудистые нарушения, влекущие за собой вероятность развития инсульта.
Читайте также:
