Показания и подготовка к артроскопической аллотрансплантации мениска коленного сустава
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
а) Показания:
1. Отсутствие мениска после ранее выполненной тотальной или субтотальной менискэктомии
2. Симптомы в области соответствующей суставной щели при аксиальной нагрузке или физической активности
3. Ограниченное снижение высоты суставной щели или выраженные дегенеративные изменения
4. Интактный суставной хрящ, степень поражения которого не превышает III ст. по Outerbridge (например, I или II степень), за исключением случаев, когда одновременно планируется хондропластика требующих этого дефектов хряща
5. Пациенты молодого (физиологического) возраста.
6. Ошибки при выборе показаний:
• Аллотрансплантация мениска может быть противопоказана или быть не самым оптимальным методом лечения у пациентов со следующими состояниями: недостаточность передней крестообразной связки (ПКС) или других связочных структур коленного сустава, очаговые дефекты хряща IV степени по Outer-bridge при отсутствии замещения этих дефектов, грубые и диффузные дегенеративные изменения коленного сустава (например, уплощение мыщелков бедра, формирование остеофитов), некорригированная или выраженная вальгусная/ варусная деформация коленного сустава или статический тибиофеморальный подвывих, ограничение объема движений в коленном суставе (дефицит разгибания >5° или объем сгибания 35 кг/м 2 ), риск несостоятельности после трансплантации мениска может быть выше
7. Спорные вопросы:
• Молодые пациенты, перенесшие менискэктомию, но не предъявляющие никаких жалоб со стороны коленного сустава
• Пациенты с незрелой костной системой, особенно пациенты с нестабильными вариантами дискоидного мениска
• Профессиональные спортсмены и спортсмены высокого уровня, желающие вернуться к прежнему уровню спортивных нагрузок
• Пациенты старших возрастных групп
• Диффузные или обширные очаговые поражения хряща III/IV степени по Outerbridge
8. Варианты лечения:
• Для измерения размеров аллотрансплантата мениска традиционно использовалась стандартная рентгенография в строго прямой и строго боковой проекции, однако в настоящее время с этой целью все чаще используются MPT
• Обязательным условием является наличие обратной связи с банком тканей с тем, чтобы понимать, как проводится стерилизация аплотканей, какие используются методики измерений для выбора трансплантатов необходимого размера и насколько эти методики соответствуют тем, которые используете вы в процессе предоперационного планирования
• Трансплантаты наружного мениска нередко заготавливаются с оставлением костных мостиков
• Трансплантаты внутреннего мениска заготавливаются с использованием техники костных пробок, хотя также может использоваться и техника костных мостиков
б) Обследование перед артроскопически ассистированной аллотрансплантации мениска коленного сустава:
1) Физикальное исследование:
- Наличие выпота в суставе
- Оценка оси конечности в положении стоя (деформация или патологическая установка коленного сустава во фронтальной плоскости)
- Исследование походки для выявления динамической варусной установки коленного сустава или других нарушений походки
- Глубокое приседание из положения стоя
- Объем движений в коленном суставе
- Оценка силы мышц
- Исследование надколеннико-бедренного сустава:
• Крепитация
• Болезненность при пальпации и боль при придавливании надколенника к мыщелкам бедра
• Трекинг и стабильность надколенника
- Болезненность по ходу суставной щели
- Исследование менисков:
• Тест McMurray (на пораженной и здоровой стороне коленного сустава)
• Фессалийский тест
- Повреждение ПКС:
• Тест Лахмана
• Тест переднего выдвижного ящика
• Тест переднего подвывиха (pivot shift)
- Повреждение ЗКС:
• Тест заднего выдвижного ящика
• Тест активного сокращения четырехглавой мышцы
• Тест рекурвации коленного сустава
- Повреждения заднелатерального или заднемедиального угла коленного сустава:
• Тест наружной ротации (циферблатный тест) в положении 30° и 90°
• Варус/вальгус стресс-тест в положении 0° и 30°
2) Стандартная рентгенография:
1. Задне-передняя проекция в положении стоя при сгибании коленных суставов до 45°: диагностика в первую очередь патологии заднего отдела тибиофеморального сочленения, остеофитов в этом отделе сустава, уплощения и заострения краев мыщелков бедра
2. Рентгенография в прямой и боковой проекциях: подвывих большеберцовой кости, задние остеофиты мыщелков бедра:
• Рентгенография должна проводиться с использованием маркеров заданного размера, позволяющих оценить масштаб рентгеновского изображения и вычислить точные размеры необходимого трансплантата мениска
• Ширина мениска измеряется по рентгенограмме в прямой проекции от края одноименного бугорка большеберцовой кости до края ее плато
• Длина мениска измеряется по рентгенограмме в боковой проекции как расстояние от линии, параллельной передней поверхности большеберцовой кости, до линии, перпендикулярной заднему краю плато, и умножения полученного значения на 0,7 (для наружного мениска) или 0,8 (для внутреннего мениска) с поправкой на увеличение рентгеновского изображения
3. Рентгенография в проекции по Merchant для оценки состояния надколеннико-бедренного сустава
4. Рентгенография обеих нижних конечностей на длинных кассетах в положении стоя для оценки механической оси конечности, выявления конституциональной варусной установки коленного сустава и сравнения ее с противоположной конечностью
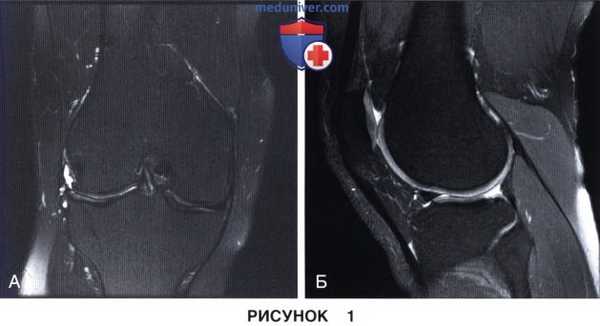
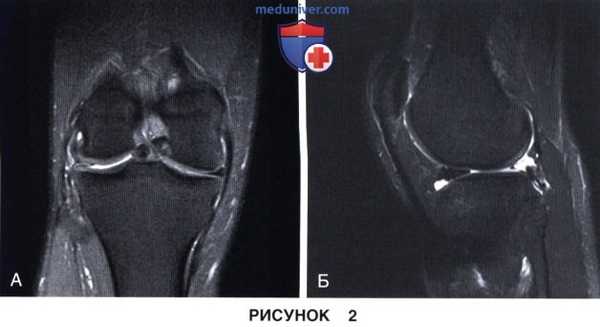
3) Магнитно-резонансная томография (МРТ):
1. Целостность мениска и состояние его периферической зоны (рис. 1 и 2):
• Остатки нативного мениска можно использовать в качестве шаблона для определения размеров необходимого трансплантата мениска
2. Оценка состояния суставного хряща, признаки отека субхондральной кости, прилежащих участков костного мозга или остеонекроза
3. Признаки повреждения крестообразных или коллатеральных связок коленного сустава
• Тщательная оценка состояния всех отделов тибиофеморального и надколеннико-бедренного суставов для исключения других потенциальных источников болевого синдрома
4) Обследование в условиях анестезии:
- Непосредственно перед операцией в условиях расслабления мышц необходимо еще раз оценить состояние коленного сустава, в т. ч. наличие перименисковых кист и выпота в полости сустава, объем пассивных движений, состояние связочного аппарата, тест McMurray и стабильность надколенника.
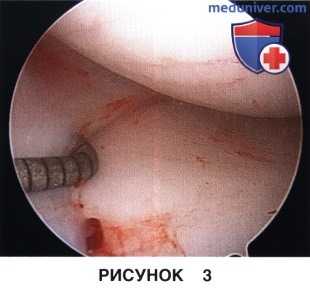
5) Диагностическая артроскопия:
1. Диагностическая артроскопия проводится для оценки выраженности внутрисуставных изменений и подготовки внутрисуставных структур для запланированного вмешательства, например, в случаях, когда после предшествующей артроскопии или другой диагностики коленного сустава уже прошло достаточно много времени
2. В ходе диагностической артроскопии подтверждается наличие дефицита (или недостаточности мениска) после выполненной ранее субтотальной или тотальной менискэктомии, оценивается выраженность вторичных хондральных изменений, которые также могут потребовать лечения, особенно в случаях, когда первичное вмешательство на коленном суставе выполнялось в другом учреждении или другим хирургом (рис. 3).
в) Хирургическая анатомия:
1. На коже необходимо маркировать все костные и мягкотканные ориентиры, необходимые для правильного и точного размещения артроскопических портов
2. При сохранении зоны прикрепления переднего рога мениска или необходимости доступа к точке прикрепления корня мениска можно запланировать и использовать ограниченные медиальные или латеральные парапателлярные артротомные доступы или расширение стандартных передних артроскопических портов
3. Заднелатеральный дополнительный доступ — в ходе шовной фиксации аллотрансплантата мениска следует помнить об анатомии общего малоберцового нерва, который в области этого доступа следует позади сухожилия двуглавой мышцы бедра
4. Заднемедиальный дополнительный доступ — при формировании этого доступа и использовании его для шовной фиксации мениска следует помнить о поднадколенниковой ветви подкожного нерва, которая следует позади медиальной коллатеральной связки (МКС).
г) Положение пациента:
1. Особенности укладки пациентов при артроскопических вмешательствах подробно описаны в отдельной статье на сайте.
2. Пациента укладывают на операционный стол в положение на спине
3. Под ягодичную область на стороне операции для предотвращения наружной ротации конечности подкладывается валик
4. Упор для стопы или боковой упор устанавливаются таким образом, чтобы обеспечивался полный объем движений в коленном суставе и оптимальный доступ к медиальному или латеральному отделу коленного сустава с возможностью, соответственно, вальгусного и варусного (укладка в виде «цифры 4») отклонения коленного сустава.
5. Нюансы:
• Упор для стопы или использование хирургом в качестве такого упора собственного бедра обеспечивает больше свободы для фиксации мениска при выполнении его шва
• Боковой упор или артроскопический ногодержатель должны устанавливаться таким образом, чтобы обеспечивать максимальную визуализацию и доступ к интересующему отделу (отделам) коленного сустава
• Подготовка трансплантата мениска на стерильной подставке Мейо может начинаться до укладки пациента и подготовительного этапа операции, что позволит сократить время оперативного вмешательства
6. Ошибки:
• Если используется турникет, следите за тем, чтобы он не был только венозным турникетом, поскольку в таком случае визуализация полости коленного сустава может сильно ограничиваться
7. Оснащение:
• В качестве упора для стопы и валика под ягодичную область можно использовать мешочки с песком, пакет с раствором для внутривенных инфузий, гелевые подушки или свернутую простыню
• Боковой упор
• Опционально: держатель для голени или артроскопический ногодержатель
• Прямой гемостатический зажим
• Спинальная игла 18G
• Артроскопический щуп
• Артроскопические корзинчатые кусачки
• Тупоконечный троакар
• Артроскопические рашпили
• Инструментарий для шва мениска по методике all-inside
• Артроскопический толкатель узлов
• Артроскопические ножницы или инструментарий для срезания нитей
• Высокоскоростной бор
• Остеотом шириной 10 мм
• Аккумуляторная дрель
• Тибиальный направитель для пластики ПКС
• Канюлированные римеры (различных размеров)
• Ретроградный ример/направляющая спица
• Ножницы Метценбаума
• Осциллирующая пила с полотном шириной 1 см
• Стерильные кортикальные пуговицы
• Шов проводник Hewson
• Прочный нерассасывающийся шовный материал размеров 0,2 и 2-0
Артроскопия коленного сустава при повреждении менисков: описание методов и техник
Во время операции.
Показания к артроскопии мениска
Артроскопическое вмешательство показано при серьезных травмах коленного сустава, когда врачи подозревают или уже обнаружили повреждение внутрисуставных структур. Артроскопию могут выполнять как в диагностических, так и в лечебных целях. В первом случае она позволяет выявить разрывы и надрывы менисков, повреждения крестообразных связок, синовиальной оболочки, суставного хряща и т.д. Во втором — дает возможность восстановить целостность структур коленного сустава, не вскрывая суставную полость и минимально травмируя мягкие ткани.
Артроскопию используют при значительных повреждениях менисков, когда консервативное лечение неэффективно. По возможности врачи стараются выполнять частичную резекцию мениска, его пластику, или накладывать шов. К тотальной менискэктомии (полному удалению) прибегают только в крайних случаях. Ведь полное удаление мениска приводит к увеличению нагрузки на суставные хрящи и дальнейшему развитию артроза. В то же время пластика и резекция позволяют сохранить функции колена и избежать дегенерации хрящевой ткани после операции.
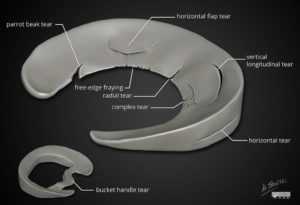
Виды повреждения мениска
Подготовка и наркоз
Еще на этапе планирования хирургического вмешательства пациент сдает ряд анализов и проходит полноценное обследование. При отсутствии противопоказаний врач назначает дату операции и рассказывает, как правильно к ней подготовиться. Во время подготовки больному следует тщательно соблюдать все рекомендации специалиста. Как минимум за 12 часов до артроскопии пациенту следует прекратить есть, пить и курить (поскольку препараты для анестезии должны вводиться натощак). За 30-40 минут до введения обезболивающих средств больному проводят премедикацию. Ее суть заключается в введении транквилизаторов и гипосенсибилизирующих препаратов. Премедикация снижает тревогу пациента и усиливает действие анестетиков.
Артроскопические вмешательства на менисках обычно проводятся под спинальной или регионарной анестезией. В первом случае обезболивающие препараты вводят в области позвоночника и тем самым блокируют нервные корешки, которые отвечают за иннервацию нижней конечности. Во втором случае блокируют бедренный и седалищный нервы, инфильтрируя анестетиками близрасположенные мягкие ткани.
В редких случаях, по особым показаниям, операцию выполняют под общей анестезией. Анестетики при этом вводят внутривенно, а больной находится на самостоятельном дыхании или дышит через ларингеальную маску. Местная анестезия при артроскопии используется крайне редко из-за слабого обезболивающего эффекта и непродолжительного действия.
Описание операци
Операцию начинают с обезболивания и обработки операционного поля. Кожу в области коленного сустава тщательно бреют, после чего несколько раз обрабатывают антисептиками. Это необходимо для того, чтобы предупредить занесение инфекции в синовиальную полость, где осуществляются манипуляции.
Все артроскопические вмешательства выполняют под визуальным контролем. Для визуализации внутрисуставных структур в суставную полость вводят артроскоп, который представляет собой жестко соединенные между собой трубку и окулярный оголовок. Изображение из артроскопа выводится на экран в операционной, что позволяет хирургу контролировать свои действия, а пациенту — наблюдать за ходом хирургического вмешательства.
Сначала ногу пациента сгибают и через небольшой разрез вводят канюлю. Затем — разгибают и через канюлю вводят артроскоп. Инструменты для артроскопических манипуляций вводят через небольшие разрезы длиной 4-5 мм. После операции артроскоп и все инструменты извлекают, а послеоперационные раны зашивают и заклеивают лейкопластырем.

Виды восстановления мениска
При повреждениях менисков используют несколько видов артроскопических техник:
- накладывание шва;
- пластика мениска;
- частичная резекция нестабильных фрагментов мениска;
- тотальная менискэктомия (полное удаление).
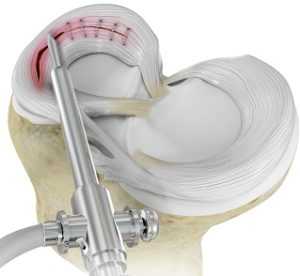
Сегодня врачи отдают предпочтение артроскопическому восстановлению мениска, поскольку оно дает лучшие клинические и рентгенологические результаты, чем частичная и полная менискэктомия. Целостность мениска восстанавливают путем наложения шва или с помощью пластики. Такая операция позволяет стабилизировать движения в суставе и добиться равномерного распределения осевой нагрузки на суставные поверхности бедра и голени. А это, в свою очередь, снижает риск последующего развития остеоартроза.
С другой стороны, при тяжелых повреждениях далеко не всегда удается восстановить целостность мениска. Поэтому врачам часто приходится выполнять частичную резекцию или полностью удалять его. Это дает менее благоприятные результаты.
Длительность операции
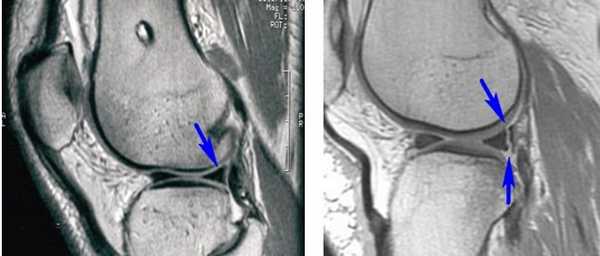
Длительность хирургического вмешательства обычно зависит от степени повреждения мениска. В среднем артроскопия длится 60 минут. В сложных случаях она может продолжаться 1,5-2 часа. На МРТ справа — разрыв заднего рога мениска, слева — здоровый мениск.
Как проходит восстановление мениска
Артроскопические вмешательства выполняются без вскрытия суставной полости, что значительно сокращает послеоперационную реабилитацию. При артроскопии ткани повреждаются гораздо меньше, чем при других операциях. А рубцы остаются практически незаметными за счет небольшой величины разрезов.
Первые несколько дней после операции человек находится в стационаре, а лечащий врач внимательно наблюдает за его состоянием. В это время больной принимает назначенные препараты и под контролем медперсонала выполняет специальные упражнения. За его послеоперационной раной тщательно ухаживают. После выписки из стационара больной продолжает заниматься и ухаживать за раной, но уже самостоятельно. Вместе с тем он выполняет все рекомендации, которые дал врач.
Стадия раннего заживления (первые 7-10 дней)
После артроскопии больному разрешают вставать сразу после того, как заканчивается действие анестезии. В первое время врачи рекомендуют использовать костыли или трость. На стадии раннего заживления человеку разрешают осторожно ходить в пределах квартиры, избегая появления болезненных ощущений в колене.
В этот период также рекомендуют:
- По 4-5 раз в день прикладывать к колену пакет со льдом, завернутый в полотенце. Держать его следует не менее 15-20 минут. Это поможет облегчить боли в колене и ускорить реабилитацию.
- Носить компрессионное белье или бинтовать конечность эластичным бинтом от стопы до средней трети бедра. Такая мера предосторожности необходима для профилактики тромбоэмболических осложнений в послеоперационном периоде.
- Придавать возвышенное положение голени и коленному суставу. В постели прооперированная конечность должна лежать на подушке, выше уровня сердца.
- Не реже 2-3 раз в день выполнять специальные упражнения. Каждая тренировка должна продолжаться 20-30 минут. Ежедневные занятия нужны для тренировки мышц и нормального восстановления функций конечности.
Если в области коленного сустава появляется припухлость и покраснение кожи, необходимо снизить нагрузку на конечность или временно отказаться от выполнения упражнений. И если отечность сохраняется дольше двух-трех дней, необходимо показаться лечащему врачу.
Стадия позднего заживления (10-14-й дни)
На данном этапе реабилитации к лечебной физкультуре добавляют занятия на велотренажере с нагрузкой, езду на велосипеде и упражнения с сопротивлением. При этом больному все еще приходится пользоваться костылями при ходьбе.
Третий этап (начиная с третьей недели)
В это время человеку можно выполнять различные упражнения, однако занятия спортом все еще запрещены. При отсутствии противопоказаний через месяц после операции больному разрешают ходить в ортезе с полной нагрузкой на прооперированную ногу. В течение второго месяца человек выполняет функциональные упражнения, которые позволяют восстановить мышечную силу, натренировать выносливость и полностью восстановить объем движений конечности.

Ортез на коленный сустав.
По окончании второго месяца больной может вернуться к свободному двигательному режиму, в том числе и занятиям спортом.
Возможные осложнения после операции
Артроскопия является одним из самых безопасных хирургических вмешательств на коленном суставе. Однако даже после него могут возникать осложнения, как ранние, так и отсроченные.
К ним относятся:
- Осложнения, вызванные анестезией. Могут возникать в результате индивидуальной непереносимости лекарственных препаратов, тяжелого состояния пациента или ошибок анестезиолога.
- Гемартроз — массивной кровоизлияние в суставную полость. Возникает крайне редко, после артроскопии практически не встречается.
- Тромбоэмболические осложнения. При адекватной профилактике и ношении компрессионного белья встречаются редко. В исключительных случаях у больным возникает тромбоз вен нижней конечности или тромбоэмболия легочной артерии (ТЕЛА).
- Затёк суставной жидкости. При чрезмерно быстром возобновлении физической активности синовиальная жидкость может вытекать из суставной полости и попадать в околосуставные ткани. Чтобы избежать этого, следует избегать ранней нагрузки на конечность.
- Повреждения нервов. Повреждение нервных веточек в ходе операции может стать причиной парестезий в области коленного сустава. В таком случае больной может ощущать «ползание мурашек» после артроскопии.
- Растяжение внутренней боковой связки. Возникает редко, в том случае, если хирург выполняет усиленные манипуляции, увеличивая расстояние между бедренной и большеберцовой костями для лучшего доступа к менискам.
- Деформирующий остеоартроз. Развивается в поздние сроки после артроскопии, в результате прогрессирующего повреждения суставных хрящей. Тяжело поддается лечению и со временем может приводить к нарушению функций и подвижности колена.
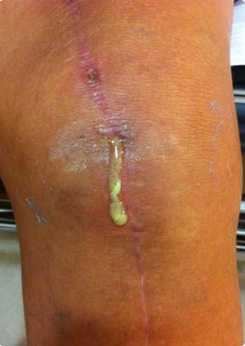
Риск осложнений в большой степени зависит от опыта и мастерства оперирующего хирурга, а также уровня учреждения, где проходит операция. Если вы хотите обезопасить себя, старайтесь лечить в лучших клиниках, а в качестве лечащего врача выбирать лучшего специалиста.
Что такое артроскопия коленного сустава: отзывы, осложнения, видео
Артроскопия коленного сустава – эндоскопическая операция, применяемая с целью развернутой диагностики и хирургического лечения различных суставных повреждений. Высокоинформативная визуальная методика позволяет высококачественно обследовать и лечить сустав закрытым способом, используя пункционные порталы, что существенно уменьшает степень операционной травмы, минимизирует болезненные ощущения и в значительной мере сокращает сроки восстановительного периода.
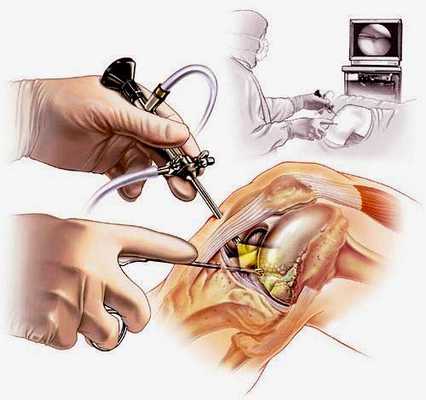
Наглядная схема проведения операции.
Как операцию, стали применять еще на рассвете 20 столетия. Но до нашего времени процедура прошла еще множество этапов совершенствования. И сейчас она стала по-настоящему незаменимым направлением в ортопедии, благодаря минимальной травматичности, стопроцентной диагностической достоверности и высокой эффективности.
Понятие и преимущества процедуры
Хирургия проводится с использованием специализированной волоконной оптики современного поколения, встроенной в инновационный прибор под названием артроскоп. Благодаря уникальному прибору процедура и получила свое название. В процессе производится внутреннее изучение костных и хрящевых тканей, менисков, сухожилий, мышц, связок, соединительнотканных элементов, синовиальной жидкости.
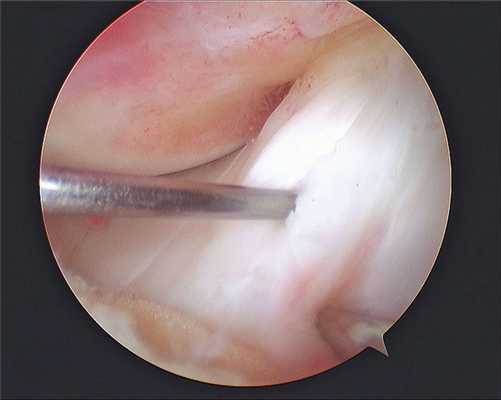
Изображение полости сустава.
В целях высокоинформативной диагностики специалист через микропортал вводит рабочую трубку устройства внутрь сустава, в которую вмонтированы система ультрасильных линз, мощный световой источник и видеозаписывающая цифровая техника. Все структуры, что «видит» артроскоп, визуализируются на экране в «живом» виде, причем изображение поступает в многократно увеличенном формате. Врач может найти точное расположение травмы или дегенеративных изменений, установить характер патологии, степень тяжести и принять меры.
Доказано, что артроскопия превосходит любые существующие способы диагностики. Она четко показывает изнутри все структурные единицы костного соединения в самых мельчайших подробностях, позволяет определить даже мелкие скрытые повреждения, которые нельзя выявить при помощи стандартной рентгеноскопии или артрографии, ультразвука, МРТ, КТ и прочих популярных методов визуализации.
Метод используется не только как средство диагностики, но и в качестве лечебно-восстановительной тактики. Обнаружив те или иные нарушения хрящевой поверхности, доктор может сразу же их ликвидировать. Оперативные манипуляции он выполнит через дополнительный разрез (размер около 6 мм) с использованием микрохирургических инструментов, при этом весь процесс он будет совершать, глядя на монитор.
Показания и противопоказания
Сразу отметим, что к негативным последствиям лечение приводит крайне редко. Однако такое не исключается, если ее стали делать вопреки противопоказаниям. Но сначала осветим рекомендации, а уже после ограничения.
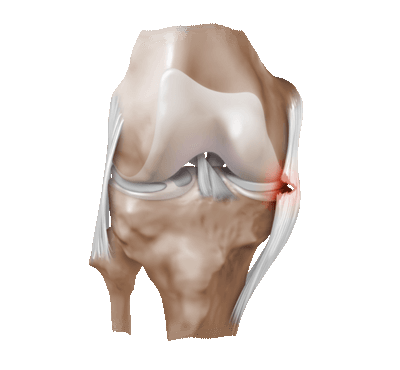
Частичный надрыв боковой связки коленного сустава.
Процедура может быть назначена при:
- неясной причине патологических симптомов, когда другие способы бессильны ее установить;
- разрывах связок, поврежденных сухожилиях;
- подозрении на вывих чашечки (надколенника);
- наличии свободных тел в полости;
- воспалении синовиальной оболочки неопределенного генеза; головки суставной кости;
- травмах, дегенеративно-дистрофических заболеваниях мениска; болезни и гонартрозе;
- внутрисуставных переломах и пр.
Она противопоказана при наличии таких недугов, как:
- гипертония;
- сахарный диабет в стадии декомпенсации;
- нарушенный баланс свертываемости крови;
- тяжелая дисфункция легочной или сердечной систем;
- локальные кожные воспаления.
С осторожностью выполняется лечебно-диагностическая артроскопия, последствия могут носить непредсказуемый характер, при аллергии на местный/общий анестетик. Поэтому обязательно сообщите специалисту, если у вас имеется склонность к аллергическим реакциям на любые медикаменты.
Подготовка пациента к операции
Подготовка заключается в тщательном осмотре пациента, сборе анамнеза, проведении основных инструментальных и лабораторных тестов. Пока врач не убедится, что это безопасная операция, не взвесит все за и против, операция невозможна. Поэтому вначале всегда назначают обход некоторых специалистов узкого профиля, например, кроме ортопеда или травматолога, в зависимости от ситуации, еще кардиолога, эндокринолога, пульмонолога, аллерголога и пр.
Предельно важно учесть абсолютно все результаты предварительной диагностики. Они будут влиять на выбор наркоза, особенная роль отводится подбору оптимально подходящего вида анестетика, который не причинит вреда организму.
Кроме врачебного обхода, пациенту выдают направления на ЭКГ и флюорографию, на прохождение лабораторных анализов крови и мочи. Удостоверившись, что за эту операцию браться целесообразно, проводят консультацию по подготовке. На консультации предупреждают, что за 12 часов до начала процедуры потребуется остановить прием пищи, за пару недель до нее прекратить прием антикоагулянтов (аспирина, гепарина и лекарств на их основе).
Пациенты, оставившие отзывы, сообщают о предостерегающих рекомендациях врачей по поводу курения и приема алкоголя. С вредными привычками придется расстаться за 10-14 суток до вмешательства и, конечно, постараться к ним после вообще не возвращаться или хотя бы свести к минимуму дозу. При намерении прибегнуть только к диагностике предоперационная подготовка осуществляется аналогичным правилам.
Описание микрохирургического процесса
В отзывах пациенты рассказывают, как быстро и безболезненно перенесли процедуру, при этом без общего наркоза. Это вполне вероятно, но не забывайте, что клинические случаи не у всех одинаковы, да и физиологический статус у каждого пациента свой. Поэтому было бы правильнее сказать, что боль, благодаря сильной местной анестезии практически невозможна. Однако постоперационные неприятные ощущения в области прооперированного участка немного беспокоить какое-то время, скорее всего, будут.
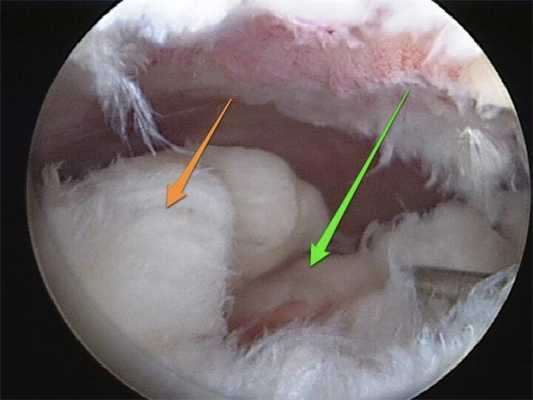
Разволокнение связок при их разрыве.
Видео позволяет разобраться во всех тонкостях процесса. Их предостаточно на просторах интернета. Но ввиду того, что специфические сюжеты не каждый сможет досмотреть до конца, мы предлагаем о важных моментах просто и спокойно почитать.
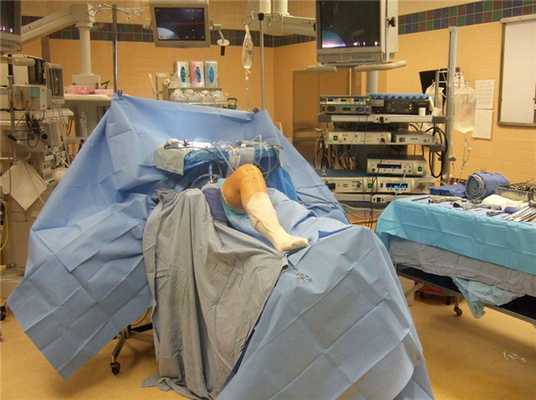
Расположение пациента на операционном столе.
Исходя из этиологии и степени патологических изменений, состояния больного и сопутствующих заболеваний, анестезиологическое средство подбирается индивидуально. Чаще всего применяется местный наркоз, то есть анестезия регионарного типа (эпидуральная или проводниковая). Регионарный анестетик содержит лидокаин, ропивакаин или бупивакаин. К основному раствору для усиления анестезирующего эффекта могут добавить в мини-дозе лекарство из категории опиатов. В некоторых ситуациях, все же, уместен общий внутривенный наркоз.
Сначала, вне зависимости от планов хирурга, будет осуществлена диагностическая артроскопия. Она предусматривает введение эндоскопического зонда в виде стержня в полость костного соединения. Когда наркоз вступит в силу, тогда начинается диагност-хирургия. Для этого полусогнутую в колене конечность ближе к бедру жгутируют для уменьшения кровотока, после чего делают прокол (6 мм), через который подается контраст-вещество, чтобы усилить видимость суставных и околосуставных структур. Далее через этот операционный порт вводится трубка. Специалист досконально осматривает каждый миллиметр проблемного органа.
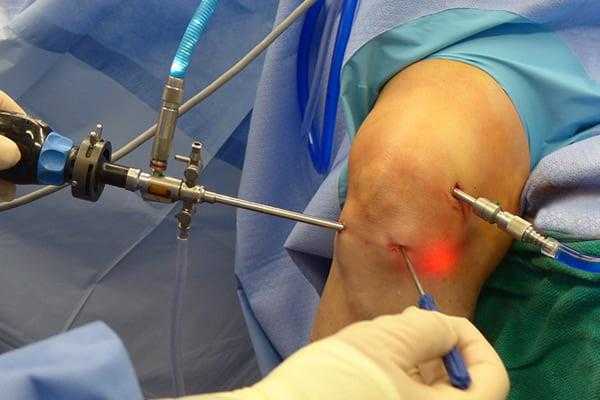
Операционное поле, можно видеть свечение внутри.
Видео в реальном времени транслируется на экране, выявляет любые существующие дефекты в больном сочленении. Если врач посчитает нужным выполнить регенерацию патологических элементов, он создаст дополнительный разрез (6-8 мм), через который нужным инструментом из микрохирургического набора устранит обнаруженный дефект. Он может сделать частичную резекцию костно-хрящевых тканей, пластику связок и сухожилий, сшивание или удаление (частичное, полное) мениска, экспроприировать хондромные тела, извлечь выпот и гной, ввести противовоспалительные лекарства, взять фрагмент тканей или синовии для изучения их состава и др.
По окончании хирургии операционное поле промывается, а весь инструментарий извлекается. Доктор производит обработку дезинфицирующими составами рану, ставит дренаж и делает маленький шов, который закрывает стерильным лейкопластырем. На прооперированное колено, чтобы придать ему максимальную обездвиженность, накладывается плотная фиксирующая повязка от стопы до середины бедра.
На весь сеанс уходит в среднем 1 час, в отдельных случаях – до 3 часов. Восстановительные меры несложные, но их нужно строго соблюдать, чтобы не спровоцировать опасные осложнения. О негативных явлениях, которые способны развиться, речь пойдет дальше.
Осложнения после артроскопии коленного сустава
Как любой хирургический способ, данный метод, даже при всей своей миниинвазивности, может иметь неблагоприятный исход. К осложнениям приводят несоблюдение реабилитационных норм, нарушение принципов асептики и антисептики, врачебные ошибки. Неблагополучная картина возникает нечасто, поэтому паниковать не стоит. Нужно изначально со всей долей ответственности отнестись к выбору клиники.
Отзывы пациентов после артроскопии коленного сустава вместе с данными официальной статистики позволили нам сформировать список самых частых эксцессов. В него входят следующие негативные явления, возникающие в ранний или отдаленный послеоперационный период:
- повышение общей температуры тела;
- ярко выраженный перманентный или периодический болевой синдром в области сустава, нередко иррадирующий в голень, тазобедренный сегмент;
- локальная гиперемия, отечность, гипертермия;
- местные инфекции, абсцессы;
- тромбоэмболия сосудов;
- внутрисуставное кровоизлияние;
- артрит на фоне воспаления, бурсит;
- кровотечение из раны;
- боль и онемения из-за повреждения нервных образований;
- нарушение целостности связок, как следствие некорректных манипуляций хирурга.
Особенности восстановления
Для предупреждения отекания мягких тканей покрывающих колено к ране прикладывают холод. Сухие компрессы со льдом положены каждые 60-90 минут на начальных этапах реабилитации. Человеку необходимо оставаться в стационаре под наблюдением специалистов минимум двое суток. Ему прописываются хорошие болеутоляющие препараты, а также средство из серии антибиотиков для профилактики инфекционного патогенеза. Вставать разрешается уже на 3 день, но ходить позволяется исключительно с ходунками или костылями. Оберегать ногу от полной нагрузки надо не менее одной недели.
Успех артроскопической операции на коленном суставе всецело завит от качества постоперационного ухода. Полное восстановление наступает примерно через 1-1,5 месяца, все это время нужно выполнять в строгом порядке все пункты реабилитационной программы, индивидуально составленной высококомпетентным реабилитологом.
Интенсивными темпами восстановиться помогают массаж, комплекс ЛФК, физиотерапия, упорный труд и терпение. Приблизительно через 7-10 дней возможна отмена поддерживающих средств для передвижения, человеку разрешается передвигаться так, как этого требует природа, а именно, без поддержки на двух ногах с равнозначной нагрузкой, движения при этом плавные и медленные, шаг мелкий. Лечебная гимнастика и ходьба определенный промежуток времени осуществляются в специальном функциональном ортезе, надетом на проблемную ногу.
Занятия лечебной физкультурой на ранних сроках щадящие. В первую неделю занимаются, как правило, в положении лежа. Основу комплекса составляют напряжение/сокращение тазобедренных мышц, поднятие прямой конечности на 45 градусов с 5-секундным удержанием, разминка голеностопа. К лимфодренажному массажу прибегают с целью снятия послеоперационного отека. Он выполняется профессионально обученным массажистом вручную или посредством микротокового аппарата. В поздний период прописываются велотренировки, плаванье, ходьба и бег в воде.
Заключение
Выявить причину дисфункции суставов зачастую проблематично привычными приемами диагностики, вроде компьютерной или магниторезонансной томографии, рентгена, УЗИ. В этом случае на помощь приходит визуальный «исследователь» суставной полости – артроскоп, применяемый в ортопедической практике с целью получения полных и достоверных сведений о состоянии сочленения.
Процедура очень высоко ценится специалистами, ведь помимо такого высокоинформативного обследования, она позволяет параллельно исправлять обнаруженные недостатки, причем делать это высокотехнологично, без травматического рассечения надсуставных мягких тканей и без обнажения костного соединения.
Предпочтительнее будет обследовать, а если потребуется, прооперировать колено, в одной из высокоспециализированных клиник Европы. Там данной методикой владеют на высшем уровне. Замечательные хирурги-ортопеды по этой части работают в Чехии, об этом значится в европейских научно-медицинских источниках. Да и, как показывают отзывы, артроскопия голеностопного сустава, коленного сочленения в Чехии, пациентов привлекает цена.
Показания и подготовка к артроскопической аллотрансплантации мениска коленного сустава
1. Небольшие (• Клиническая симптоматика включает отек, боль и механические симптомы
• Оптимально размеры дефекта не должны превышать 2 см 2 , однако метод может применяться при дефектах площадью до 4 см 2 .
2. Возраст пациента младше 50 лет
3. Высокие функциональные запросы
4. Спорные вопросы:
• Воспалительный артрит
• Морбидное ожирение
• Другие заболевания, которые так или иначе могут отразиться на качестве интеграции аутотрансплантата
5. Варианты консервативного лечения:
• Нестероидные противовоспалительные средства
• Внутрисуставное введение глюкокортикостероидов
• Протезы синовиальной жидкости
• Разгрузочные брейсы
• Вспомогательные средства опоры (трости, ходунки)
• Модификация физической активности
• Коррекция веса
6. Варианты хирургического лечения:
• Корригирующая остеотомия у пациентов с деформацией оси конечности
• Дефекты площадью менее 2 см 2
• У пациентов с низкими функциональными запросами или слабовыраженной клинической симптоматикой: дебридмент, микрофрактуринг
• У пациентов с высокими функциональными запросами или выраженной клинической симптоматикой: дебридмент, микрофрактуринг, остеохондральная аутотрансплантация
• При неэффективности вышеперечисленных методов лечения: остеохондральная аллотрансплантация, имплантация аутологичных хондроцитов
б) Обследование перед остеохондральной аутотрансплантации коленного сустава:
1. Анамнез: сбор анамнеза должен включать анализ всех ранее зафиксированных травм коленного сустава, протоколов хирургических вмешательств, артроскопических фото- и видеоматериалов
2. Стандартное рентгенологическое исследование: рентгенография в прямой проекции в положении стоя, в боковой проекции, в проекции по Merchant, в заднепередней прямой проекции в положении сгибания 45° для оценки сужения суставной щели, рентгенография конечностей целиком на длинной кассете для оценки оси конечности
3. Магнитно-резонансная томография (МРТ): позволяет оценить размеры и протяженность хондрального поражения и диагностировать другую патологию коленного сустава (например, несостоятельность менисков или связок) (рис. 1)
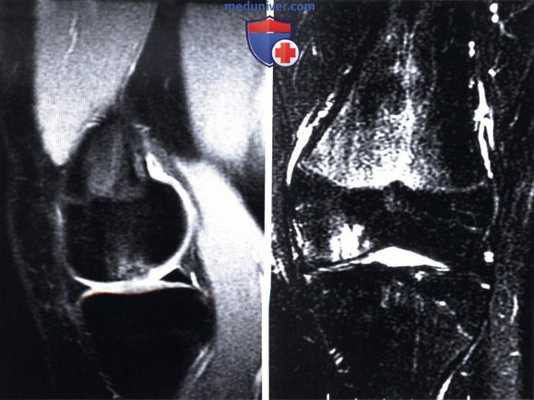
РИСУНОК 1. На предоперационной МР-томограмме определяется дефект хряща внутреннего мыщелка бедра и выраженный отек подлежащей субхондральной кости.
(А) Сагиттальный срез. (Б) Фронтальный срез.
4. Лечение сопутствующей патологии должно проводиться одновременно или непосредственно перед остеохондральной аутотрансплантацией.
5. Нюансы обследования пациента:
• Доступ для введения остеохондральных аутотрансплантатов может проходить через сухожилие надколенника. В таких случаях сухожилие надколенника во избежание избыточной травмы следует разделять строго по ходу его волокон.
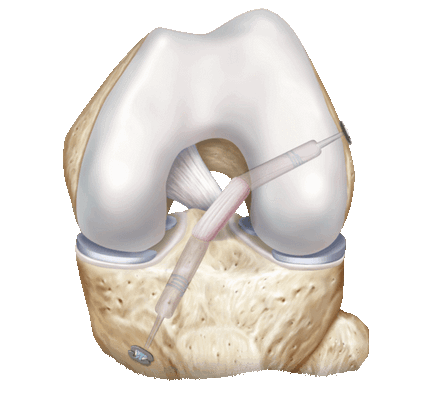
в) Положение пациента:
1. Пациент укладывается в положение на спине, а нога помещается в стандартный артроскопический ногодержатель. Мы при артроскопических вмешательствах на коленном суставе свешиваем ногу пациента за край стола, сгибаем колено и отдаем предпочтение ногодержателю. Такая укладка обеспечивает большую гибкость маневрирования при работе с хондральными дефектами задних отделов мыщелков бедра
2. На бедро оперируемой конечности накладывается турникет, однако в его применении необходимости в большинстве случаев не возникает. Если забор или имплантация остеохондрального трансплантата проводятся с использованием небольшого открытого доступа, то мы раздуваем турникет, однако перед ушиванием раны для достижения адекватного гемостаза турникет распускается.
Артроскопия при артрозе (гонартрозе) коленного сустава: помогает или нет?
Деградация внутреннего мыщелка.
Для чего проводится артроскопия
Большинство случаев деформирующего артроза не обходится без хирургического лечения. На 2-3 стадиях болезни медикаментозная терапия становится малоэффективной. Нестероидные противовоспалительные средства (НПВС) и стероидные гормоны перестают справляться с болью и воспалением. А хрящевая ткань продолжает разрушаться несмотря на прием хондропротекторов и внутрисуставные инъекции гиалуроновой кислоты.
В молодом возрасте многие пациенты отказываются от эндопротезирования и ищут всевозможные способы отложить замену коленного сустава.
Сегодня в хирургическом лечении гонартроза используют три операции: артроскопию, корригирующую остеотомию и тотальное эндопротезирование. У ортопедов нет единого мнения насчет выбора того или иного метода.
Доминирующую позицию среди оперативных методик пока что занимает эндопротезирование — полная замена коленного сустава искусственным эндопротезом. Однако специалисты все больше склоняются к органосохраняющим операциям, которые дают возможность сохранить анатомо-функциональную целостность коленного сустава. К таким операциям и относится артроскопия. Она обеспечивает хороший функциональный результат и позволяет отложить эндопротезирование как минимум на несколько лет.
Плюсы и минусы операции
Главный плюс артроскопии в том, что она является органосохраняющей операцией. В отличие от эндопротезирования, она не требует удаления коленного сустава и установки искусственного имплантата.
Артроскопия — это малоинвазивное хирургическое вмешательство, которое проводится без вскрытия суставной полости. Все манипуляции хирург выполняет через маленькие разрезы, под визуальным контролем (для этого в полость сустава вводится специальная камера). Благодаря этому реабилитация после артроскопии длится недолго и протекает относительно легко.

Во время процедуры.
Минусом артроскопии является ее низкая эффективность в пожилом возрасте и у пациентов с гонартрозом 3-4 стадии. В запущенных случаях в ее выполнении нет смысла, поскольку вскоре после этого все равно придется делать эндопротезирование. Однако у молодых пациентов с остеоартрозом 2-3 стадии, у которых сохранена ось нижней конечности, артроскопия позволяет добиться значительного эффекта и дольше сохранять трудоспособность.
Необходимость хирургического вмешательства
Артроскопию делают не ранее, чем на 2-й стадии гонартроза, когда у пациента разрушено 20-25% хрящевой ткани. Показанием для хирургического вмешательства может быть нарушение подвижности сустава, рецидивирующий синовит или хронический болевой синдром, который не поддается консервативному лечению. К хирургическому вмешательству также могут прибегать в тех случаях, когда человек не хочет в больших количествах принимать противовоспалительные препараты. Как известно, регулярный прием НПВС может навредить желудочно-кишечному тракту.
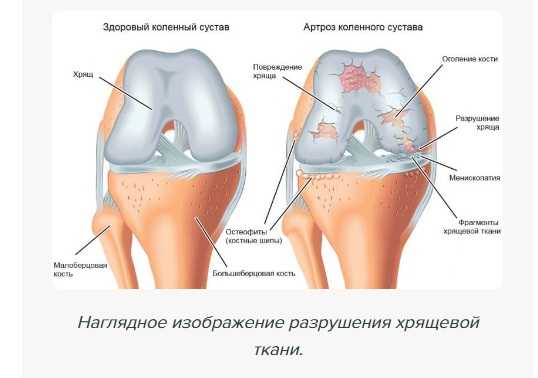
Людям трудоспособного возраста, у которых ограничена подвижность колена, артроскопия помогает вернуться к нормальному образу жизни. А пациентам с постоянной болью — на несколько лет почувствовать облегчение и отказаться от приема обезболивающих средств (полностью или частично).
Как проводится вмешательство
Операция выполняется под спинальной или периферической регионарной анестезией. Во время артроскопии пациент находится в сознании и может наблюдать за всем происходящим на экране.
Перед хирургическим вмешательством кожу в области коленного сустава обрабатывают с соблюдением всех правил антисептики. Затем хирург делает несколько небольших разрезов. Через них он вводит в полость сустава хирургический инструментарий и артроскоп с камерой. Во время операции изображение выводится на экран, чтобы хирург мог выполнять нужные манипуляции под визуальным контролем. За ходом хирургического вмешательства может наблюдать и сам пациент.
Операция при артрозе коленного сустава 3 и 4 стадии
Для пациентов с артрозом 3 и 4 стадии «золотым стандартом» лечения является эндопротезирование. Полная замена коленного сустава позволяет полностью избавиться от хронических болей и восстановить утраченные функции конечности. В отличие от артроскопии, эндопротезирование гарантирует длительный результат. Современные эндопротезы могут успешно служить до 15-20 лет.
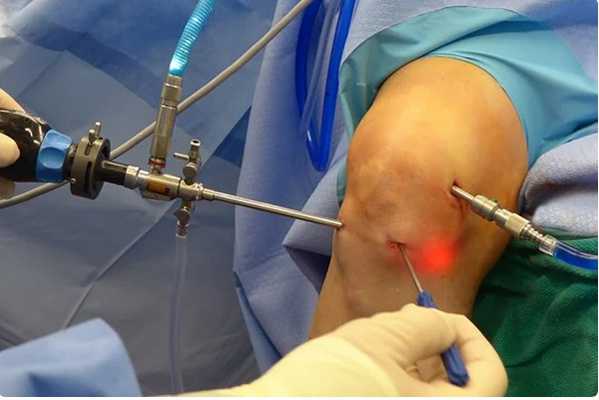
Разрушение хрящей при выраженном артрозе, вид через артроскоп.
В запущенных случаях, по особым медицинским и социальным показаниям, пациентам рекомендуют артродез. Это операция отчаяния, которая предусматривает полное обездвиживание сустава. В таком случае сохраняется опороспособность конечности, но ее функции сильно страдают.
Типы операций при гонартрозе
Сегодня существует несколько видов артроскопических вмешательств. Наиболее распространенные из них:
- Артроскопический лаваж и дебридмент — санационная операция, в ходе которой хирург промывает суставную полость и удаляет из нее фрагменты разрушенных хрящей. — операция, направленная на восстановление разрушенных хрящей. Вместе с выполнением хондропластики хирург может удалять искривленные мениски, менять форму поврежденных связок и капсулы и т.д.
- Плазменная абляция — воздействие холодом на суставной хрящ. Вызывает уплотнение коллагена в хряще и тем самым улучшает его структурное и функциональное состояние.
- Лазерная артроскопия — предусматривает воздействие на хрящи, субхондральную кость, мениски и синовиальную оболочку специальным лазером. Это высокоэффективная методика, которая пока что используется редко, но продолжает активно внедряться в клиническую практику.
Пациентам, у которых нарушены осевые параметры конечности, вместо артроскопии чаще всего делают корригирующую остеотомию. Операция более инвазивна, но дает гораздо лучший эффект. Она позволяет восстановить ось нижней конечности и добиться хороших функциональных результатов.
Осложнения и последствия
Артроскопия — наиболее безопасная из всех операций на коленном суставе. В редких случаях она может сопровождаться интра- и послеоперационными осложнениями: повреждением нервов, растяжением внутренней боковой связки, затеком внутрисуставной жидкости или кровоизлиянием в суставную полость. Очень редко возникает инфицирование и нагноение. Частота развития осложнений при артроскопических вмешательствах составляет не более 1-2%. Для сравнения: после эндопротезирования неблагоприятные исходы операции и осложнения возникают у 4% пациентов.
Послеоперационная реабилитация
Восстановительный период обычно длится не дольше двух месяцев. А послеоперационные раны заживают в течение 10-14 дней.
В первые дни после артроскопии больному требуется щадить конечность и придавать ей возвышенное положение. Для профилактики тромбоэмболических осложнений ему также необходимо носить компрессионное белье. Лечебную гимнастику пациенту назначают уже на следующий день после операции. Сначала больной занимается в постели, лежа на спине, а затем — в положении стоя.
Подведем итоги
Артроскопические операции эффективны при гонартрозе 2-3 стадии, когда сохранена ось нижней конечности. Они позволяют улучшить функциональное состояние колена и временно избавиться от симптомов артроза. Но скорее всего через несколько лет коленный сустав все равно придется заменить. Поэтому артроскопию следует рассматривать только как временную меру, позволяющую отложить эндопротезирование.
Пациентам с запущенным остеоартрозом следует рассматривать другие варианты хирургического лечения. Наиболее эффективной операцией в этом случае является тотальное эндопротезирование коленного сустава.
Читайте также:
- Гормоны кишечника и их функция
- Случай типичного периостита как исход несвоевременного лечения осложненного кариеса
- КТ, МРТ при хондросаркоме височно-нижнечелюстного сустава (ВНЧС)
- Субарахноидальное кровоизлияние: причины, симптомы и лечение
- Гистологические исследования в гематологии. Показания к трепанобиопсии
