Пример лимфогранулематоза средостения. Лимфосаркома средостения
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Пример лимфогранулематоза средостения. Лимфосаркома средостения
Приводим выписку из истории болезни больной, у которой были выражены симптомы лимфогранулематоза средостения.
Больная Б., 33 лет, обратилась в клинику 10/1 1997 г. и была госпитализирована с диагнозом кисты переднего средостения. Больна около года. Отмечала вначале субфебрильное повышение температуры, слабость, потливость, сухой кашель. С октября состояние ухудшилось, похудела, появились боли в груди, одышка.
При осмотре и пальпации выявлены плотные лимфатические узлы в левой подмышечной впадине. На рентгенограмме затемнение в переднем средостении, имеющее нечеткие контуры. Картина крови: Нb 50%, эр. 2 350 000, л. 11000, э. 8%; РОЭ 22 мм в час.
Биопсия лимфатического узла, удаленного из подмышечной впадины, показала наличие гигантских клеток, эозинофильную инфильтрацию, фиброзные изменения тканей.
При лимфогранулематозе, помимо рентгенологических местных признаков, обычно наблюдается сложная клиническая симптоматика: повышение температуры, изменения крови (лейкоцитоз, эозинофилия, ускорение РОЭ), пигментация кожи, кожный зуд. Эти симптомы иногда выражены слабо и не фиксируются в истории болезни.
Часто наблюдается множественное увеличение периферических лимфатических узлов. Так, Бредфорд в 52% из 174 случаев лимфогранулематоза средостения отмечал поражение лимфатических узлов. Дали из 90 больных только у одного не мог найти увеличенные периферические лимфатические узлы. Мы в одном из 8 наблюдений также не зарегистрировали поражения периферических лимфатических узлов.
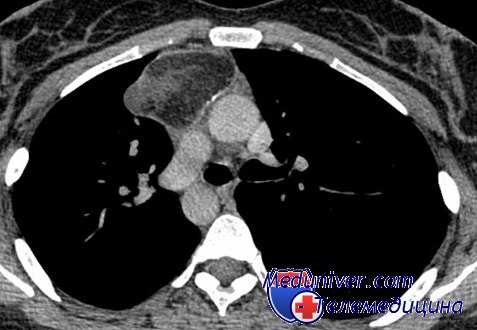
Таким образом, системное поражение лимфатических узлов является важным в установлении правильного диагноза лимфогранулематоза. Особенно помогает в этих случаях биопсия лимфатического узла.
Иногда приходится прибегать к другому диагностическому приему — пробной диагностической рентгенотерапии. М. И. Неменов, И. Л. Тагер, С. Г. Коломенский, Шлифер, Флавелл (Flavell) и многие другие считают, что при пробном облучении можно быстро установить чувствительность опухоли к рентгеновым лучам и таким образом определить ее форму. При лимфогранулематозе рентгенотерапия дает улучшение, а при лимфосаркоме средостения и в некоторых случаях при тимоме опухоли под влиянием рентгеновых лучей быстро исчезают (Ленк, М. И. Неменов, 3. В. Манкин, С. А. Рейнберг, Л. Д. Подлящук и др.). Раковые опухоли медиастинальных отделов легкого и метастазы рака в средостение менее всего чувствительны к лучевой терапии.
Лимфосаркома средостения
Из других видов злокачественных опухолей средостения следует остановиться на саркоме. Чаще всего наблюдаются лимфосаркомы средостения, представляющие собой прогрессивно растущие опухоли, которые быстро приводят к сдавлению сосудов и органов средостения. Обычно лимфосаркома в отличие от метастатического рака развивается симметрично и вначале не смещает, а сдавливает органы средостения. Затем может возникать девиация трахеи, смещение пищевода, сердца. Лимфосаркомы нередко достигают больших размеров.
Больной З., 16 лет, обратился в клинику 11/Х 1991 г. с жалобами на сильную одышку, боли в груди, отечность лица и шеи. Временами отмечает удушливый кашель, после которого лицо синеет, появляется охриплость голоса. Заболел 2 месяца назад; в настоящее время симптомы болезни усилились.
Больной нормального телосложения, бледен. Небольшой цианоз губ, отечность лица, напряжение вен шеи. Температура нормальная, пульс 100 ударов в минуту. Артериальное давление 150/90 мм, венозное — 200 мм водяного столба. Гемоглобин 60%, лейкоцитов 11 200; РОЭ 36 мм в час. При перкуссии грудной клетки отмечается расширение границ сосудистого пучка, при аускультации — рассеянные сухие хрипы в легких. Границы сердца в норме, тоны глухие.
На рентгенограмме видна большая тень опухоли, с неровными контурами, занимающая переднее средостение, имеющая срединное положение. Определяется передаточная пульсация опухоли. Диагноз: лимфосаркома. 1/XI при пробной торакотомии установлено, что опухоль неоперабильна. Рентгенотерапия привела к быстрому уменьшению опухоли, но через 7 месяцев больной умер от множественных метастазов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лимфогранулематоз и лимфосаркома средостения. Пример злокачественной опухоли средостения
Анализ показывает, что в рентгенологической картине лимфогрануломатоза и лимфосаркомы имеются очень сходные признаки. Некоторым отличием лимфосаркомы может служить редкость ее односторонней локализации, более выраженная многоконтурность, сравнительно частое образование плеврального выпота.
Главным критерием в дифференциальной диагностике между лимфосаркомои и лимфогрануломатозом служит клиническая картина. Оба эти заболевания имеют довольно выраженные отличительные признаки по сравнению с медиастинальной формой рака легкого. При этой форме рак обычно локализуется в области расположения трахеи и главных бронхов. Поражение в большинстве случаев носит односторонний характер, контуры часто неровные или тяжистые, трахея и бронхи обычно сдавливаются. Реже наблюдается плевральный выпот.
Злокачественные опухоли вилочковой железы по рентгенологическим проявлениям напоминают лимфосаркому и лимфогрануломатоз. Но в отличие от последних тимомы, как правило, локализуются непосредственно за грудиной, чаще имеют сплющенную овальную или конусовидную форму редко вовлекают в процесс трахею, главные бронхи и особенно пищевод ввиду его отдаленности от опухоли.
Обычно очень трудно отличить метастатическое поражение лимфатических узлов средостения от лимфогрануломатоза и лимфосаркомы.
Таким образом, на основании данных клинического и рентгенологического исследования имеется возможность дифференцировать различные злокачественные опухоли средостения. Примером может служить следующее наше наблюдение.
Больной О., 17 лет, поступил в клинику института 27/III 1954 г. с жалобами на незначительную одышку во время подъема по лестнице, боли в левой половине грудной клетки и в левой руке.

Два месяца назад после падения у него появились боли в правом боку и правом плече. Лечился амбулаторно по поводу «плеврита». Но вскоре появились боли в грудной клетке слева и в левой руке, а затем и незначительная одышка. Лечение не дало эффекта. Через полтора месяца при первом же рентгенологическом исследовании у больного определили злокачественную тимому, с чем его и направили в наш институт для рентгенотерапии.
Юноша удовлетворительной упитанности. Общее состояние хорошее. Кожные и видимые слизистые покровы обычного цвета. Правая надключичная область пастозна, слегка выбухает; в глубине ее пальпируется малоподвижный плотный лимфатический узел размером 1,5 X 2 см. В легких спереди до обеих парастернальных линий определяется укорочение перкуторного звука и ослабление везикулярного дыхания. Патологических изменений со стороны сердца и других внутренних органов не установлено.
Анализ крови: Нb 60%, эр. 3 780 000, цветной показатель 0,8, л. 5000, э. 4%, п. 3%, с. 56%, лимф. 24%, мои. 13%; РОЭ 35 мм в час. Анализ мочи: следы белка, единичные гиалиновые цилиндры, неизмененные эритроциты 1—2 в поле зрения, слизь в большом количестве. Температура субфебрильная.
Рентгенологическое исследование: срединная тень почти на всем своем протяжении расширена в обе стороны за счет патологического затемнения, занимающего большую часть переднего средостения. Это интенсивное, неоднородное затемнение имеет дольчатую форму с бугристыми четкими контурами, расположенными местами (справа) в виде «кулис». На жестком снимке с передержкой и на томограммах более отчетливо выявляется дольчатый характер патологического образования и узлы, расположенные на различной глубине, видны также неизмененные трахея и главные бронхи. Пищевод не изменен.
Очаговых и инфильтративных изменений в легких не определяется. Куполы диафрагмы подвижны, синусы свободны. Корни легких, сердце и аорта не определяются из-за наложения на них описанного затемнения.
Нам удалось получить данные о результатах флуорографического исследования больного, произведенного в сентябре 1953 г., т. е. за 5 месяцев до клинического проявления заболевания. В заключении отмечалось, что сравнительно с предыдущими флуорографическими исследованиями у больного появилась «сглаженность сердечной талии», расцениваемая как признак сочетанного порока митрального клапана.
Полученные клинические и рентгенологические данные свидетельствовали о быстро развивающемся злокачественном процессе в переднем средостении, видимо, с метастазированием в надключичные лимфатические узлы. Таким образом, первые два этапа дифференциальной диагностики не представляли никаких затруднений. Но необходимо было определить гистологическую сущность этой опухоли. Практически в первую очередь приходилось думать о трех заболеваниях: лимфогранулематозе, лимфосаркоме и злокачественной опухоли вилочковой железы.
Медиастинальную форму рака легкого можно было исключить хотя бы потому, что больному было 17 лет, и рентгенологическая картина совершенно не соответствовала этому виду злокачественной опухоли.
Лимфома средостения
Лимфома средостения – опухоль злокачественного типа, развивающаяся из медиастинальных лимфатических узлов. В большинстве случаев лимфома средостения проявляется симптомами сдавления органов грудной полости: кашлем, затруднением дыхания и глотания, болями в грудной клетке; часто отмечается кожный зуд, ночная потливость. Лимфома средостения обнаруживается с помощью рентгенографии и КТ, диагноз подтверждается после проведения медиастиноскопии, гистологического и иммуноморфологического исследования фрагмента опухоли. Стандартные схемы лечения лимфом предусматривают проведение лучевой и химиотерапии; в некоторых случаях возможно хирургическое удаление опухоли средостения.
МКБ-10
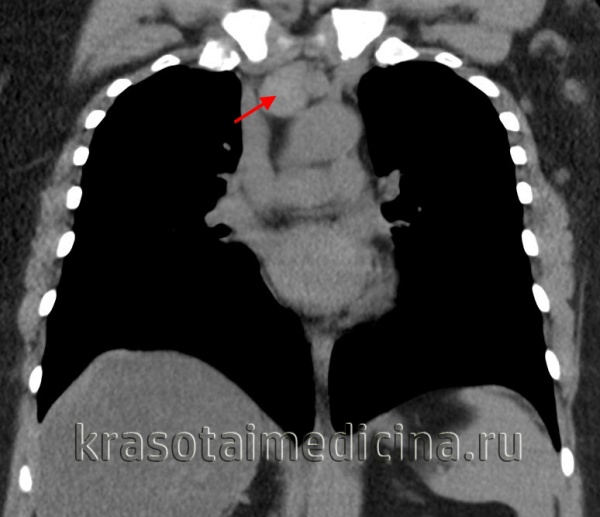
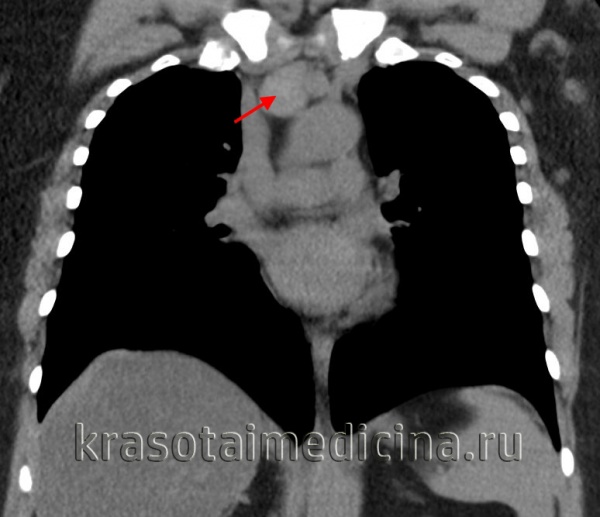
Общие сведения
Под термином «лимфома средостения» понимаются неходжскинские (ретикулосаркома, лимфосаркома) и ходжкинские (лимфогранулематоз) лимфомы, первично поражающие лимфоузлы средостения. Среди всех опухолей средостения лимфомы составляют немногочисленную группу, тем не менее, частота поражения средостения при лимфогранулематозе составляет до 90%, а при неходжкинских лимфомах - до 50%. Медиастинальные лимфомы преимущественно обнаруживаются у лиц молодого и среднего возраста (20-45 лет).
Чаще всего лимфомы локализуются в передне-верхнем этаже средостения. Длительное индолентное (при лимфогранулематозе) или быстрое агрессивное (при лимфосаркоме) течение затрудняют своевременное выявление злокачественных лимфом. Решение этой проблемы требует интеграции усилий специалистов в области онкологии и торакальной хирургии.
Причины лимфомы средостения
В большинстве случаев непосредственная причина развития лимфомы средостения у конкретного пациента остается невыясненной. Однако гематологии известны факторы, повышающие вероятность возникновения лимфоидных неоплазий в популяции в целом. В группу повышенного риска включены пациенты:
- переболевшие инфекционным мононуклеозом, вирусным гепатитом С
- страдающие аутоиммунной патологией (СКВ, ревматоидным артритом и др.)
- те, чьи ближайшие родственники страдали гемобластозами
- имеющие генетические патологии, характеризующиеся первичным иммунодефицитом – это синдромы Вискотта-Олдрича, Луи-Бар (с-м атаксии–телеангиэктазии), Дункана и др.
- проходящие химиотерапевтическое или лучевое лечение по поводу других онкозаболеваний
- лица, получающие иммуносупрессивную терапию после трансплантации органов.
Среди неблагоприятных экзогенных факторов первостепенное значение придается производственным вредностям, экологическому неблагополучию, избыточной инсоляции, повышенному потреблению животных белков. Влияние употребления алкоголя и табакокурения на развитие лимфом однозначно не подтверждено.
Лимфомы средостения могут иметь первичное (изначально развиваются в медиастинальном пространстве) или вторичное происхождение (являются метастатическими новообразованиями или проявлением генерализованной формы лимфогранулематоза).
Симптомы лимфомы средостения
Ходжкинские лимфомы
Лимфогранулематоз средостения на начальных этапах протекает с минимальной симптоматикой. Нередко увеличение медиастинальных узлов, выявленных с помощью рентгенографии грудной клетки, является единственным признаком заболевания. Начальные клинические проявления обычно включают недомогание, повышенную утомляемость, бессонницу, пониженный аппетит, похудание. Характерны периодические подъемы температуры тела, сухой кашель, потливость по ночам, кожный зуд.
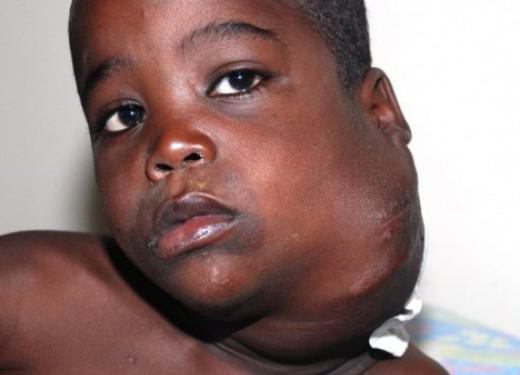
В поздних стадиях ходжкинской лимфомы средостения развивается компрессионный синдром, вызванный сдавлением структур средостения. Клиническим выражением этого синдрома может служить одышка, тахикардия, нарушение глотания, осиплость голоса, одутловатость шеи и лица (синдром верхней полой вены). При осмотре часто определяется увеличение шейных и подмышечных лимфоузлов, выбухание грудной клетки, расширение подкожных вен на груди.
Неходжскинские лимфомы
Чаще бывают представлены ретикулосаркомой, нодулярной или диффузной лимфосаркомой средостения. Они отличаются стремительным инфильтративным ростом и ранним метастазированием в легкие, костный мозг, селезенку, печень, кожу. При лимфосаркоме средостения преобладают признаки компрессионного медиастинального синдрома – затруднение дыхания, удушливый кашель, дисфония, цианоз, сдавление ВПВ.
Примерно у 10% пациентов с лимфомой средостения возникает экссудативный плеврит или хилоторакс, вызванные затруднением венозного или лимфатического оттока либо опухолевой инвазией плевры. В далеко зашедших стадиях опухоль может прорастать перикард, аорту, диафрагму, грудную стенку.
Диагностика
Лимфомы медиастинальной локализации не всегда диагностируются при рентгенологическом обследовании. Компьютерная томография, более детально, чем обзорная рентгенография позволяет рассмотреть конгломерат опухоли, увеличение лимфоузлов средостения, вовлечение паратрахеальных, трахеобронхиальных, прикорневых лимфатических узлов. Диагностическая значимость магнитно-резонансной томографии в верификации лимфом средостения признается не всеми авторами.

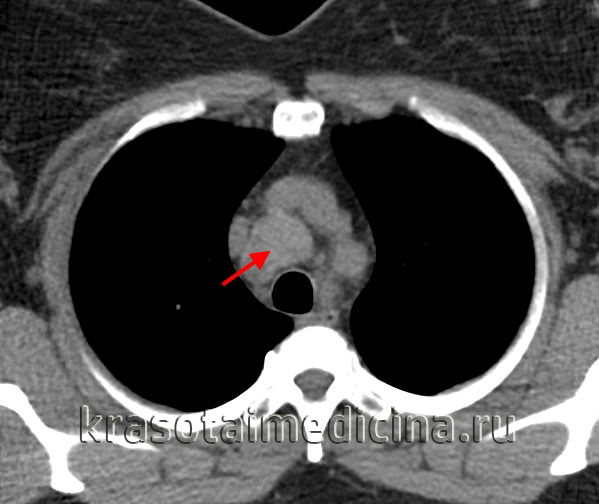
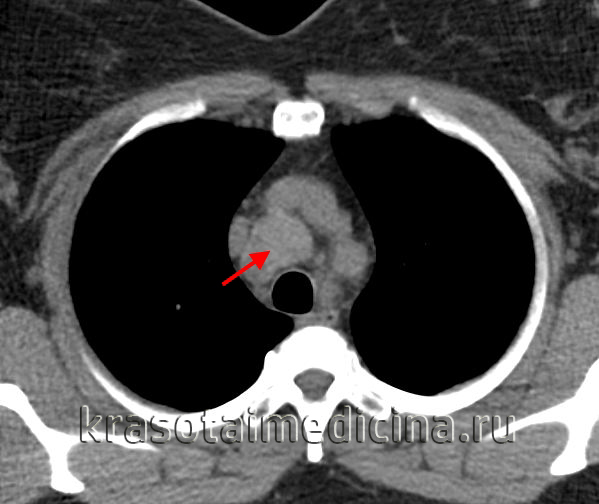
КТ ОГК. Объемное образование в средостении (патологически измененный лимфоузел), подтвержденная лимфома.
В дополнение к названным исследованиям используется УЗИ средостения, позволяющее оценить состояние внутригрудных лимфоузлов, недоступных для рентгенологической визуализации. Еще более высокочувствительным методом служит лимфосцинтиграфия с цитратом галлия. Для выявления компрессии трахеи и бронхов проводится бронхоскопия.
Поскольку тактика лечения лимфомы средостения определяется гистологическим и иммуногистохимическим типом опухоли, то обязательным этапом диагностики является биопсия. При увеличении доступных для пальпации лимфоузлов проводят эксцизионную, пункционную или прескаленную биопсию. В остальных случаях прибегают к операционной биопсии с помощью медиастиноскопии, парастернальной медиастинотомии, диагностической торакоскопии.
Дифференцировать лимфому средостения необходимо с другими медиастинальными опухолями, кистой средостения, саркоидозом, туберкулезом ВГЛУ, эхинококкозом, лимфаденитом различной этиологии, метастазами рака легкого, медиастинитом и др.

Лечение лимфомы средостения
Выбор протокола лечения лимфомы средостения зависит, главным образом, от типа и распространенности опухоли. При локальном лимфогранулематозе показана местная лучевая терапия. Иногда при изолированном поражении медиастинальных лимфоузлов прибегают к их хирургическому удалению с последующим лучевым лечением. Алгоритм лечения распространенных стадий лимфогранулематоза предусматривает проведение комбинированной химиолучевой терапии или полихимиотерапии.
Лимфосаркомы средостения также хорошо поддаются лечению с помощью консервативных методов – лучевой и химиотерапии. Многие онкологи и торакальные хирурги в последние годы высказываются за обоснованность хирургического удаления лимфомы средостения. В операбельных случаях операция может быть произведена уже на диагностическом этапе (так называемая тотальная биопсия), однако большинство хирургов признает целесообразность ее выполнения после предварительной противоопухолевой терапии (удаление остаточной опухоли).
Прогноз
Успешность лечения и выживаемость пациентов с лимфомой средостения во многом зависит от иммуноморфологического диагноза. 5-летний безрецидивный порог выживаемости при локальных формах лимфомы Ходжкина преодолевают 90% больных; при IV стадии лимфогранулематоза, даже после полихимиолучевого лечения этот показатель составляет не более 45%. Лимфосаркомы имеют гораздо более неблагоприятный прогноз ввиду быстрой генерализации процесса и частого рецидивирования.
1. Клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний/ Ассоциация онкологов России (авторский коллектив). - 2014.
2. Неходжкинские лимфомы из периферических T-клеток с преимущественным поражением средостения/ Мазурок Л.А. , Тумян Г. С., и др.// Клиническая онкогематология. – 2008 – Т.1, №3.
3. Дифференциальная диагностика В-клеточных лимфом средостения из крупных клеток: Диссертация/ Артемьева А.С. – 2015.
Лимфогранулематоз
Лимфогранулематоз - злокачественная гиперплазия лимфоидной ткани, характерным признаком которой является образование гранулем с клетками Березовского-Штернберга. Для лимфогранулематоза специфично увеличение различных групп лимфатических узлов (чаще нижнечелюстных, надключичных, медиастинальных), увеличение селезенки, субфебрилитет, общая слабость, похудание. С целью верификации диагноза осуществляется биопсия лимфоузлов, диагностические операции (торакоскопия, лапароскопия), рентгенография грудной клетки, УЗИ, КТ, биопсия костного мозга. В лечебных целях при лимфогранулематозе проводится полихимиотерапия, облучение пораженных лимфоузлов, спленэктомия.
Лимфогранулематоз (ЛГМ) – лимфопролиферативное заболевание, протекающее с образованием специфических полиморфно-клеточных гранулем в пораженных органах (лимфоузлах, селезенке и др.). По имени автора, впервые описавшего признаки заболевания и предложившего выделить его в самостоятельную форму, лимфогранулематоз также называют болезнью Ходжкина, или ходжкинской лимфомой. Средний показатель заболеваемости лимфогранулематозом составляет 2,2 случая на 100 тыс. населения. Среди заболевших преобладают молодые люди в возрасте 20-30 лет; второй пик заболеваемости приходится на возраст старше 60 лет. У мужчин болезнь Ходжкина развивается в 1,5-2 раза чаще, чем у женщин. В структуре гемобластозов лимфогранулематозу отводится втрое место по частоте возникновения после лейкемии.
Причины лимфогранулематоза
Этиология лимфогранулематоза до настоящего времени не выяснена. На сегодняшний день в числе основных рассматриваются вирусная, наследственная и иммунная теории генеза болезни Ходжкина, однако ни одна из них не может считаться исчерпывающей и общепризнанной. В пользу возможного вирусного происхождения лимфогранулематоза свидетельствует его частая корреляция с перенесенным инфекционным мононуклеозом и наличием антител к вирусу Эпштейна-Барр. По меньшей мере, в 20% исследуемых клеток Березовского-Штернберга обнаруживается генетический материал вируса Эпштейна-Барр, обладающего иммуносупрессивными свойствами. Также не исключается этиологическое влияние ретровирусов, в т. ч. ВИЧ.
На роль наследственных факторов указывает встречаемость семейной формы лимфогранулематоза и идентификация определенных генетических маркеров данной патологии. Согласно иммунологической теории, имеется вероятность трансплацентарного переноса материнских лимфоцитов в организм плода с последующим развитием иммунопатологической реакции. Не исключается этиологическое значение мутагенных факторов - токсических веществ, ионизирующего излучения, лекарственных препаратов и других в провоцировании лимфогранулематоза.
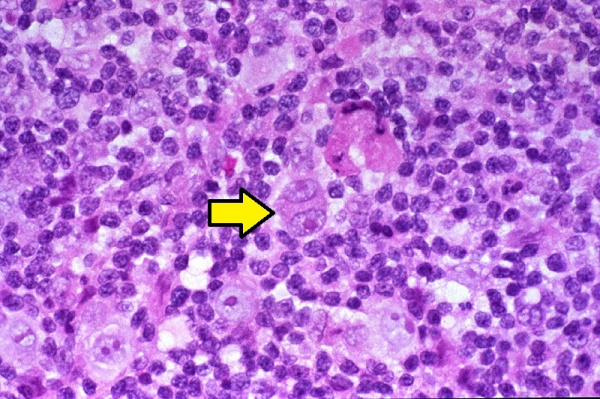
Предполагается, что развитие лимфогранулематоза становится возможным в условиях Т-клеточного иммунодефицита, о чем свидетельствует снижение всех звеньев клеточного иммунитета, нарушение соотношения Т-хелперов и Т-супрессоров. Главным морфологическим признаком злокачественной пролиферации при лимфогранулематозе (в отличие от неходжкинских лимфом и лимфолейкоза) служит присутствие в лимфатической ткани гигантских многоядерных клеток, получивших название клеток Березовского-Рид-Штернберга и их предстадий – одноядерных клеток Ходжкина. Кроме них опухолевый субстрат содержит поликлональные Т-лимфоциты, тканевые гистиоциты, плазматические клетки и эозинофилы. При лимфогранулематозе опухоль развивается уницентрически - из одного очага, чаще в шейных, надключичных, медиастинальных лимфатических узлах. Однако возможность последующего метастазирования обусловливает возникновение характерных изменений в легких, ЖКТ, почках, костном мозге.
Классификация лимфогранулематоза
В гематологии различают изолированную (локальную) форму лимфогранулематоза, при которой поражается одна группа лимфоузлов, и генерализованную – со злокачественной пролиферацией в селезенке, печени, желудке, легких, коже. По локализационному признаку выделяется периферическая, медиастинальная, легочная, абдоминальная, желудочно-кишечная, кожная, костная, нервная формы болезни Ходжкина.
В зависимости от скорости развития патологического процесса лимфогранулематоз может иметь острое течение (несколько месяцев от начальной до терминальной стадии) и хроническое течение (затяжное, многолетнее с чередованием циклов обострений и ремиссий).
На основании морфологического исследования опухоли и количественного соотношения различных клеточных элементов выделяют 4 гистологические формы лимфогранулематоза:
- лимфогистиоцитарную, или лимфоидное преобладание
- нодулярно-склеротическую, или нодулярный склероз
- смешанно-клеточную
- лимфоидное истощение
В основу клинической классификации лимфогранулематоза положен критерий распространенности опухолевого процесса; в соответствии с ним развитие болезни Ходжкина проходит 4 стадии:
I стадия (локальная) – поражена одна группа лимфоузлов (I) либо один экстралимфатический орган (IE).
II стадия (регионарная) - поражены две или более группы лимфатических узлов, расположенных с одной стороны диафрагмы (II) либо один экстралимфатический орган и его регионарные лимфоузлы (IIE).
III стадия (генерализованная) – пораженные лимфоузлы расположены с обеих сторон диафрагмы (III). Дополнительно может поражаться один экстралимфатический орган (IIIE), селезенка (IIIS) либо они вместе (IIIE + IIIS).
IV стадия (диссеминированная) – поражение затрагивает один или несколько экстралимфатических органов (легкие, плевру, костный мозг, печень, почки, ЖКТ и др.) с одновременным поражением лимфоузлов или без него.
Для обозначения наличия или отсутствия общих симптомов лимфогранулематоза на протяжении последних 6 месяцев (лихорадки, ночной потливости, похудания) к цифре, обозначающей стадию болезни, добавляются буквы А или В соответственно.
Симптомы лимфогранулематоза
К числу характерных для лимфогранулематоза симптомокомплексов относятся интоксикация, увеличение лимфатических узлов и возникновение экстранодальных очагов. Часто заболевание начинается с неспецифических симптомов – периодической лихорадки с температурными пиками до 39°С, ночной потливости, слабости, похудания, кожного зуда.
Нередко первым «вестником» лимфогранулематоза служит увеличение доступных для пальпации лимфоузлов, которые больные обнаруживают у себя самостоятельно. Чаще это шейные, надключичные лимфатические узлы; реже - подмышечные, бедренные, паховые. Периферические лимфоузлы плотные, безболезненные, подвижные, не спаяны между собой, с кожей и окружающими тканями; обычно тянутся в виде цепочки.
У 15-20% пациентов лимфогранулематоз дебютирует с увеличения лимфоузлов средостения. При поражении медиастинальных лимфоузлов первыми клиническими признаками болезни Ходжкина могут служить дисфагия, сухой кашель, одышка, синдром ВПВ. Если опухолевый процесс затрагивает забрюшинные и мезентериальные лимфоузлы, возникают абдоминальные боли, отеки нижних конечностей.
Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
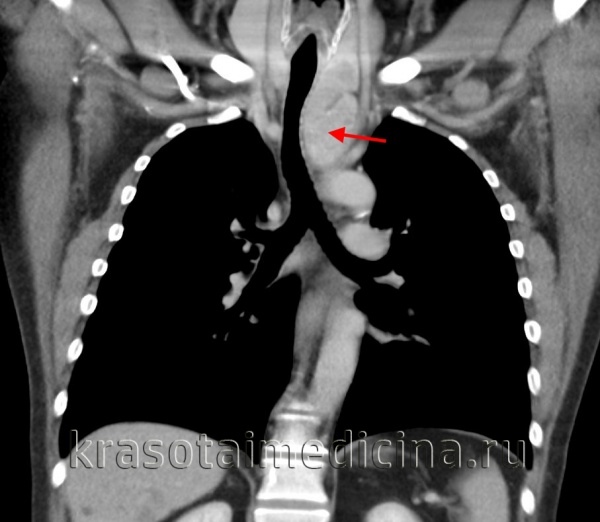
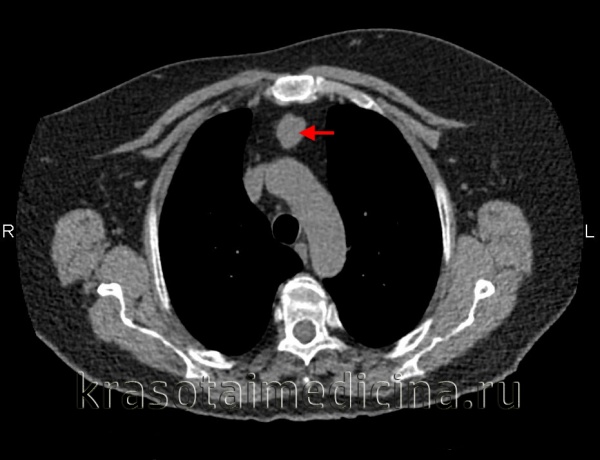
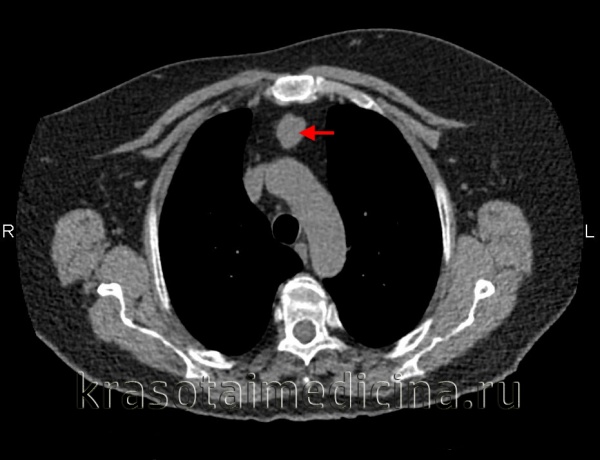
Опухоли и кисты средостения составляют 3-7% в структуре всех опухолевых процессов. Из них в 60-80% случаев выявляются доброкачественные опухоли средостения, а в 20-40% - злокачественные (рак средостения). Опухоли средостения возникают с одинаковой частотой у мужчин и у женщин, преимущественно в возрасте 20-40 лет, т. е. у наиболее социально-активной части населения.
Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
Анатомия средостения
Анатомическое пространство средостения спереди ограничено грудиной, позадигрудинной фасцией и реберными хрящами; сзади - поверхностью грудного отдела позвоночника, предпозвоночной фасцией и шейками ребер; по бокам - листками медиастинальной плевры, снизу – диафрагмой, а сверху - условной плоскостью, проходящей по верхнему краю рукоятки грудины.
В границах средостения располагаются вилочковая железа, верхние отделы верхней полой вены, дуга аорты и ее ветви, плечеголовной ствол, сонные и подключичные артерии, грудной лимфатический проток, симпатические нервы и их сплетения, ветви блуждающего нерва, фасциальные и клетчаточные образования, лимфатические узлы, пищевод, перикард, бифуркация трахеи, легочные артерии и вены и др. В средостении выделяют 3 этажа (верхний, средний, нижний) и 3 отдела (передний, средний, задний). Этажам и отделам средостения соответствует локализация новообразований, исходящих из расположенных там структур.
Классификация
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
- неврогенные новообразования (невриномы, неврофибромы, ганглионевромы, злокачественные невриномы, параганглиомы и др.)
- мезенхимальные новообразования (липомы, фибромы, лейомиомы, гемангиомы, лимфангиомы, липосаркомы, фибросаркомы, лейомиосаркомы, ангиосаркомы)
- лимфоидные новообразования (лимфогранулематоз, ретикулосаркомы, лимфосаркомы)
- дисэмбриогенетические новообразования (тератомы, внутригрудной зоб, семиномы, хорионэпителиомы)
- опухоли вилочковой железы (доброкачественные и злокачественные тимомы).
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
В верхнем средостении чаще всего обнаруживаются тимомы, лимфомы и загрудинный зоб; в переднем средостении - мезенхимальные опухоли, тимомы, лимфомы, тератомы; в среднем средостении - бронхогенные и перикардиальные кисты, лимфомы; в заднем средостении - энтерогенные кисты и неврогенные опухоли.

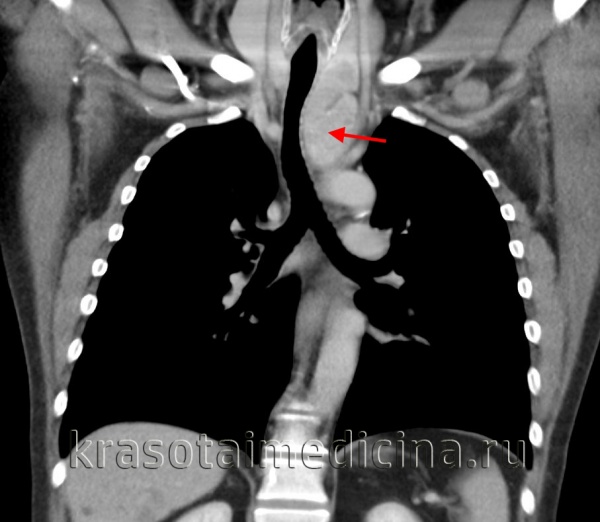
КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.
Симптомы опухолей средостения
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
Болевой синдром
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессионный синдром
Компрессия венозных стволов, прежде всего, проявляется так называемым синдромом верхней полой вены (СВПВ), при котором нарушается отток венозной крови от головы и верхней половины туловища. Синдром ВПВ характеризуется тяжестью и шумом в голове, головной болью, болями в груди, одышкой, синюшностью и отечностью лица и грудной клетки, набуханием вен шеи, повышением центрального венозного давления. В случае сдавления трахеи и бронхов возникают кашель, одышка, стридорозное дыхание; возвратного гортанного нерва - дисфония; пищевода – дисфагия.
Специфические проявления
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
- Рентгеновская диагностика. Комплексное рентгенологическое обследование в большинстве случаев позволяет четко определить локализацию, форму и размеры опухоли средостения и распространенность процесса. Обязательными исследованиями при подозрении на опухоль средостения являются рентгеноскопия грудной клетки, полипозиционная рентгенография, рентгенография пищевода. Данные рентгенологического исследования уточняются с помощью КТ грудной клетки, МРТ или МСКТ легких.

- Эндоскопическая диагностика. При опухолях средостения используются бронхоскопия, медиастиноскопия, видеоторакоскопия. При проведении бронхоскопии исключается бронхогенная локализация опухолей и прорастание опухолью средостения трахеи и крупных бронхов.
- Пункционная биопсия. Также в процессе исследований возможно выполнение транстрахеальной или трансбронхиальной биопсии опухоли средостения. В ряде случаев взятие образцов патологической ткани осуществляется посредством трансторакальной аспирационной или пункционной биопсии, проводимой под ультразвуковым или рентгенологическим контролем. При подозрении на лимфоидные опухоли средостения выполняется костномозговая пункция с исследованием миелограммы.
- Хирургическая биопсия. Предпочтительными способами получения материала для морфологического исследования являются медиастиноскопия и диагностическая торакоскопия, позволяющие осуществить биопсию под контролем зрения. В некоторых случаях возникает необходимость в проведении парастернальной торакотомии (медиастинотомии) для ревизии и биопсии средостения. При наличии увеличенных лимфоузлов в надключичной области проводят прескаленную биопсию.
Лечение опухолей средостения
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
1. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищик В.Г. – 2008.
Читайте также:
