Принципы консервативного лечения травм селезенки. Тактика
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Категории МКБ: Другие и неуточненные травмы живота, нижней части спины и таза (S39), Размозжение и травматическая ампутация части живота, нижней части спины и таза (S38), Травма кровеносных сосудов на уровне живота, нижней части спины и таза (S35), Травма органов брюшной полости (S36), Травма тазовых органов (S37)
Общая информация
Краткое описание
Абдоминальная травма или травма живота – это нарушение анатомической целостности или функционального состояния тканей или органов брюшной полости, забрюшинного пространства и таза, вызванное внешним воздействием [1, 9].
ATLS – Advanced Trauma Life Support (протокол оказании помощи пострадавшим при травме тренировочного курса для врачей)
ЭРХПГ – эндоскопическая ретроградная холангиопанкреатография
Пользователи протокола: хирурги, акушеры-гинекологи, урологи, травматологи, анестезиологи-реаниматологи, врач общей практики, врачи/фельдшеры скорой медицинской помощи.
Уровень I – Доказательства, полученные в ходе проспективного, рандомизированного, двойного слепого исследования.
Уровень II – Доказательства, полученные в ходе проспективного, рандомизированного, не слепого исследования.
Класс А – Рекомендации, которые были одобрены по согласованию по крайней мере 75% процентов мультисекторной группы экспертов.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
• сочетанная травма: в сочетании с травмой головы, позвоночника, спинного мозга, шеи, груди, опорно-двигательного аппарата.
Открытая травма (раны): колотые, резаные, рубленые, рваные, ушибленные и их сочетания, огнестрельные (пулевые, осколочные, минно-взрывные)
• с повреждением органов БП (одиночные или множественные): повреждение полых органов, повреждение паренхиматозных органов, повреждение сосудов.
• органов брюшной полости: повреждение полых органов, повреждение паренхиматозных органов, повреждение сосудов;
• забрюшинного пространства: повреждение полых органов, повреждение паренхиматозных органов, повреждение сосудов.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• биохимический анализ крови (определение глюкозы крови, билирубина и фракций, АСТ, АЛТ, тимоловой пробы, креатинина, мочевины, щелочной фосфатазы, амилазы крови);
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
• лапароцентез «шарящим катетером» (диагностический перитонеальный лаваж) с лабораторным исследованием полученной жидкости
• боли в ране и (или) в животе различной локализации, интенсивности и ир-радиации. При повреждении печени боли отдают в надплечье справа, при травме селезенки – слева;
• на сухость языка, тошноту, рвоту, задержку газов, отсутствие стула, затруднение при мочеиспускании;
Для выявления тупой травмы большое значение имеет высота, с которой произошло падение, либо скорость транспортного средства, на которой произошла авария.
При проникающих ранениях важны расстояние, с которого был сделан выстрел, вид оружия и пули, длина ножа.
В бессознательном состоянии следует выяснить анамнез по возможности у сопровождающих лиц.
• при проникающем ранении живота оно может означать повреждение печени, селезенки или магистрального сосуда;
• при тупой травме вздутие живота может быть обусловлено паралитической кишечной непроходимостью, которая возникает при повреждении органов забрюшинного пространства (особенно — поджелудочной железы) и спинного мозга;
• вздутие живота, асимметрия, исчезновение дыхательных экскурсий передней брюшной стенки наблюдаются у пострадавших с разлитым гнойным перитонитом, доставленных более чем через 12 часов после травмы полых органов;
• симптом Грея Тернера (цианоз боковой поверхности живота) и симптом Каллена (цианоз пупочной области) указывают на забрюшинную гематому;
• прямые признаки травмы – раны, ссадины, кровоподтеки, кровоизлияния. В то же время отсутствие их на брюшной стенке не исключает наличия тяжелой травмы внутренних органов! При проникающих ранениях находят входное и выходное отверстия, перед рентгенографией отмечают их скрепками для бумаг.
При наличии раны, выпадение из раны внутренних органов и тканей (чаще - пряди большого сальника, реже - петли тонкой кишки), истечение из раны кишечного содержимого, желчи, мочи с соответствующим окрашиванием повязки (белья) и запахом являются прямыми признаками проникающего ранения.
Косвенные признаки проникающего ранения: симптомы общей кровопотери, интоксикации и перитонита, а также пневмоперитонеум (исчезновение печеночной тупости при перкуссии), гидроперитонеум (притупление в отлогих местах), которые выявляются при перкуссии живота.
• при пальпации живота отмечают объемные образования, болезненность, напряжение мышц передней брюшной стенки, крепитацию над костями таза и нижними ребрами;
• диффузное напряжение мышц передней брюшной стенки и болезнен-ность ее при пальпации – признаки повреждения внутренних органов, но этот же симптом является характерным и для изолированной травмы прямых мышц передней брюшной стенки;
• положительный симптом Щеткина-Блюмберга указывает на развитие перитонита, но может отсутствовать в первые часы после травмы;
• положительный симптом Куленкампфа – болезненность и положительные симптомы раздражения брюшины при отсутствии напряжения передней брюшной стенки характерны для гемоперитонеума;
• укорочение перкуторного звука в боковых отделах живота указывает на скопление в брюшной полости свободной жидкости (кровь, экссудат, транссудат, кишечное содержимое, гной, моча и т.д.);
• симптом Джойса: укорочение перкуторного звука, границы которого не меняются при изменении положения тела (поворот на бок) – характерный признак забрюшинной гематомы;
• исчезновение «печеночной тупости» (зоны укорочения перкуторного звука над областью печени) указывает на разрыв полого органа в брюшной полости, когда свободный газ скапливается под правым куполом диафрагмы. Отсутствие данного признака не исключает разрыва полого органа.
Отсутствие перистальтических шумов при одновременном отсутствии резкого вздутия указывает на травму внутренних органов. Вздутие и отсутствие перистальтических шумов может наблюдаться при забрюшинной гематоме и в поздних стадиях перитонита. Отсутствие кишечных шумов в течение 5 мин – показание к диагностической лапаротомии, особенно при проникающих ранениях.
Ректальное исследование: если кровь выделяется из заднего прохода или остается на перчатке при пальцевом исследовании, для выявления повреждений прямой кишки проводят ректороманоскопию.
Назогастральный зонд и мочевой катетер обязательно устанавливаются всем пациентам с подозрением на травму живота. Присутствие крови в полученной жидкости – признак повреждения верхних отделов ЖКТ или мочевых путей.
• нарушения сознания (сопутствующая черепно-мозговая или спинномозговая травма), алкогольное и наркотическое опьянение значительно изменяют болевую чувствительность и затрудняют обследование;
• анальгетики (наркотические и ненаркотические) не назначают до постановки окончательного диагноза.
• показатели гемоглобина и гематокрита сразу при поступлении малоинформативно для оценки состояния больного и объема кровопотери, однако при продолжающемся кровотечении полученные данные служат отправной точкой для динамического наблюдения;
• лейкоцитоз свыше 20х109/л в отсутствие признаков инфекции свидетельствует о значительной кровопотере или о разрыве селезенки (ранний признак);
• повышение активности сывороточной амилазы – признак повреждения поджелудочной железы или разрыва кишки;
• гематурия у 75-90% больных с травмами почек. микрогематурия характерна для малых повреждений; микрогематурия в сочетании с шоком и макрогематурия – для больших повреждений почек. однако это правило соблюдается не всегда, у 24-34% больных с повреждениями почечной ножки и у 28% больных с огнестрельными и колотыми ранами почки гематурия вообще отсутствует;
• исследование промывной жидкости при диагностическом перитонеальном лаваже (лапароцентез «шарящим» катетером): содержание эритроцитов в промывных водах, свыше 108/л или лейкоцитов свыше 5х105/л расценивается как положительный тест на гемоперитонеум. ДПЛ не указывает на глубину повреждения, в 1%-2% случаев возможны осложнения метода, требующих лапаротомии (уровень доказательства – 2); данный метод в основном предназначен для быстрого и эффективного определения гемоперитонеума и имеет ограниченные возможности для диагностики повреждений кишки и диафрагмы, и фактически бесполезен для диагностики повреждений забрюшинно расположенных органов. [3].
Инструментальные исследования:
Первичная хирургическая обработка с ревизией раны – основной и наиболее информативный метод диагностики при открытых травмах живота. Позволяет установить проникающий характер ранения, определить тактику ведения пациента. Наличие дефекта брюшины, как правило, является показанием к широкой срединной лапаротомии.
Вульнерография – контрастная рентгенография раневого канала. При проникающем ранении контрастное вещество попадает в брюшную полость, растекаясь между петлями кишечника и вызывая болевые ощущения. При непроникающем ранении контраст в виде озера скапливается в мягких тканях. Отрицательные данные вульнерографии не позволяют абсолютно исключить проникающий характер ранения. Тем не менее, становится известным общее направление и длина раневого канала, что облегчает выполнение первичной хирургической обработки (при наличии показаний).
УЗИ – признаки наличия свободной жидкости в брюшной полости указывают на повреждение органов. Визуализируются подкапсульные и центральные гематомы паренхиматозных органов. Используется также для динамического наблюдения и решения вопроса о тактике ведения (тенденция к прорыву в брюшную полость).
УЗИ должно рассматриваться как первичный метод при ТТЖ для исключения гемоперитонеума, при негативном или неопределенном результате ДПЛ и КТ дополняющие друг друга методы (уровень доказательства – I, сила рекомендации – А) [5]. Противопоказание - нестабильная гемодинамика пациента.
КТ – диагностика повреждений паренхиматозных органов, аорты, очагов кровоизлияний в брюшной полости и забрюшинном пространстве. Использование рентгеноконтрастных веществ (в/в или внутрь) расширяет возможности КТ и позволяет одновременно визуализировать паренхиматозные и полые органы брюшной полости. Повреждения почек и забрюшинные гематомы выявляют с помощью КТ живота, которую нужно провести каждому больному с гематурией и стабильной гемодинамикой (Уровень рекомендации - C)[3]. Необходимость проведения ИВЛ пациенту не является противопоказанием к КТ. Противопоказание - нестабильная гемодинамика пациента. Когда имеется подозрение на повреждение печени/селезенки КТ позволяет исключить повреждения требующие экстренного оперативного вмешательства (Уровень рекомендации - В) [3]. КТ рекомендуется у гемодинамически стабильных пациентов с неоднозначными данными физикального осмотра, сочетанной неврологической травме или множественной экстраабдоминальной травме. При негативном результате КТ пациент госпитализируется для динамического наблюдения (уровень доказательства – I) [5]. КТ позволяет выбрать консервативную тактику ведения у пациентов с солидным характером повреждения внутренних органов (уровень доказательства – I) [5]. У гемодинамически стабильных пациентов ДПЛ и КТ являются дополняющими друг друга методами диагностики (уровень доказательства – I) [5]. КТ не может использоваться как единственный метод диагностики для исключения повреждений кишки, диафрагмы, поджелудочной железы (Уровень рекомендации - В) [3]. КТ БП достоверно идентифицирует гемоперитонеум у пациентов с ТТЖ (Уровень рекомендации - В)[3]. Пероральное введение контраста при КТне является обязательным при диагностике ТТЖ (Уровень рекомендации - В) [3].
Рентгенография брюшной полости с захватом диафрагмы – позволяет установить разрыв полого органа (свободный газ), жидкость в брюшной полости, переломы костей таза, позвоночника, повреждение диафрагмы. Свободный газ лучше всего выявляется при положении пострадавшего на левом боку и горизонтальном направлении рентгеновских лучей (латерографии). Свободная жидкость в брюшной полости выявляется в виде пристеночных лентовидных теней в латеральных каналах и расширении межпетлевых промежутков, особенно хорошо заметных на фоне пневматоза кишечника. Также признаками травмы являются: смещение газового пузыря желудка, измененное расположение кишечных петель, инородные тела. При переломах нижних ребер возможны повреждения печени, селезенки, почек.
Экскреторная урография – обязательна при нестабильной гемодинамике. Достаточно одного снимка через 5-10 мин после введения рентгеноконтрастного вещества. Контраст можно добавить к инфузируемым растворам. Если состояние больного позволяет, продолжают исследование, каждые 5 мин до полной визуализации почек, мочеточников и мочевого пузыря. При подозрении на сопутствующую черепно-мозговую травму экскреторную урографию следует отложить до проведения КТ головы, чтобы не исказить ее результаты.
Контрастная цистография - при переломах кистей таза необходимо исключать внутрибрюшинный и внебрюшинный разрывы мочевого пузыря.
Ангиография – для диагностики повреждений крупных сосудов. Исследование проводят также при подозрении на артериовенозный свищ или ложную аневризму артерий.
Лапароцентез «шарящим» катетером или диагностический перитонеальный лаваж – быстрый и эффективный метод. Позволяет обнаружить гемоперитонеум, содержимое полых органов, истекающих в брюшную полость при их повреждении (кишечное содержимое, желчь, моча). Для положительного результата этого теста достаточно получить 5-10 мл явной крови. В случае если жидкость не получена, в брюшную полость вводят 1 литр теплого физиологического раствора с последующим микроскопическим исследованием промывной жидкости (см. п.12.3). При использовании ДПЛ принятие тактического решения основывается на данных аспирации содержимого и микроскопическом анализе промывных вод (уровень доказательства – II) [5]. Противопоказан при резком вздутии живота, множественных послеоперационных рубцах передней брюшной стенки. При отсутствии опыта может привести к осложнениям (травме органов, сосудов) или ложному заключению.
Диагностическая лапароскопия позволяет визуально обследовать брюшную полость и оценить степень повреждений и тем самым окончательно решить вопрос о необходимости лапаротомии. Противопоказания: резкое вздутие живота, наличие множественных рубцов на передней брюшной стенке, крайне тяжелое состояние, обусловленное шоком, повреждением груди, головного мозга, а также при
Динамическое наблюдение (повторное УЗИ, либо КТ или ДПЛ) оправданно у гемодинамически стабильных пациентов с неопределенным результатом УЗИ (уровень доказательства – II) [5].
• консультация гинеколога: при выявлении или подозрении на травму наружных или внутренних половых органов у женщины;
• консультация реаниматолога: для определения показаний для лечения больного в условиях реанимационного отделения;
• консультация анестезиолога: для определения типа анестезия при оперативном вмешательстве, а также согласование тактики ведения предоперационного периода;
Принципы консервативного лечения травм селезенки. Тактика
После того, как выбрано консервативное лечение, должна быть продолжена интенсивная терапия, а при необходимости выполнены другие диагностические и лечебные процедуры. Для специфического неоперативного лечения травм селезенки научное обоснование недостаточно, и большинство рекомендаций является просто следствием здравого смысла и мнений специалистов.
Большинство пациентов в начале неоперативного лечения должно находиться в условиях отделения интенсивной терапии, включая тех, кто имеет повреждения селезенки II степени и выше, а также пациентов с сочетанными повреждениями, которые затрудняют контроль гематокрита и последовательные физикальные исследования.
Исключениями для наблюдения в отделении интенсивной терапии являются пациенты с небольшими повреждения селезенки I степени. Однако даже в этих случаях пациента сначала нужно помещать в отделение интенсивной терапии, если наблюдение в обычной палате будет ненадежно.
В начальном периоде наблюдения пациенты не должны принимать пищу, так как может потребоваться быстрое оперативное вмешательство, что наиболее вероятно в раннем посттравматическом периоде. В назогастральной аспирации нет необходимости, если она не требуется по другим причинам. Мнение о необходимости строгого постельного режима спорно.
Хотя есть некоторые теоретические причины, подтверждающие преимущества постельного режима, эмпирических подтверждений этому нет. Ранняя активизация обычно полезна для пациентов с травмой и должна, в общем, практиковаться и у пациентов с повреждениями селезенки. Постельный режим должен соблюдаться один-два дня, если нет других причин, требующих неподвижности.
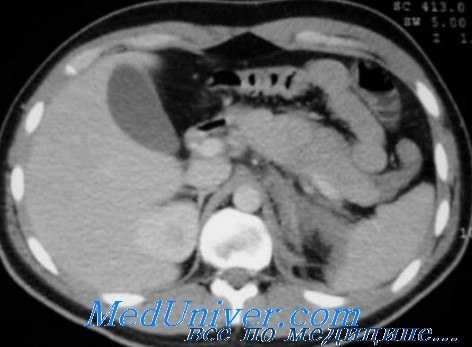
Необходимо пристально наблюдать за гемодинамикой и выполнять последовательные физикальные исследования. Проводится контроль диуреза. Последовательные показатели гематокрита должны сравниваться друг с другом и с показателем при поступлении. Как было отмечено, на изменения гематокрита может влиять кровотечение из сочетанных повреждений, так же как и кровотечение из селезенки; это важно при наблюдении за пациентом.
Многие хирурги следуют практике принимать определенный показатель гематокрита за значение границы, после пересечения которой они выполняют хирургическое вмешательство. На это предельное значение, вероятно, влияет наличие сочетанных повреждений.
При неоперационном наблюдении за больным необходима вакцинация против менингококка, стрептококка и гемофилуса. Исходя из некоторых теоретических соображений, вакцинация считается более эффективной если селезенка сохранена. Поэтому при консервативном ведении лучше вакцинировать пациентов в начале лечения, а не после того, как возникнет потребность в спленэктомии.
Аргументация такой практики несколько противоречива; очень трудно обосновать расчет времени выполнения вакцинации у пациентов после спленэктомии, потому что встречаемость непреодолимого постспленэктомического сепсиса очень мала.
Продолжительность пребывания в отделении интенсивной терапии не имеет четких определений, и на практике сильно варьирует. В большинстве центров пациентов с травмами селезенки оставляют в отделении интенсивной терапии в течение 24-72 часов, а затем переводят в обычную палату, при условии стабильности и отсутствии противопоказаний связанных с другими повреждениями. С этого времени пациенту обычно позволяют есть, если другие повреждения не препятствуют питанию через рот.
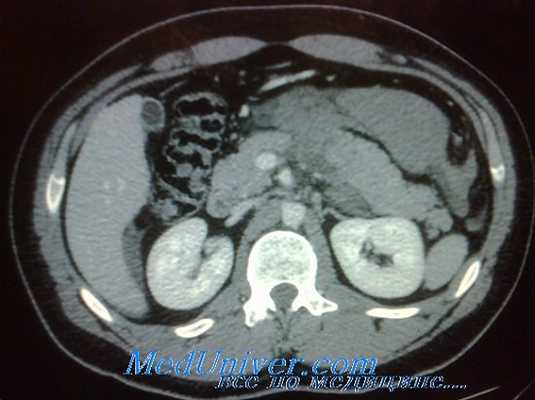
Как долго пациент должен оставаться в стационаре, также неясно, в этом отношении остается большой практический разброс. Однозначных преимуществ какого-либо подхода не выявлено, но большое многоцентровое исследование показало, что большинство неудач неоперативного лечения происходит в течение первых 6-8 дней после травмы. В нашем учреждении принято стационарное наблюдение в течение примерно семи дней. Этот подход имеет очевидные финансовые и страховые проблемы, но позволяет захватывать большинство отсроченных кровотечений, пока пациент находится в стационаре.
То, как долго держать пациента, в некоторой степени зависит от природы повреждения селезенки. Очевидно, что простые повреждения требуют более короткой госпитализации, чем более тяжелые повреждения. Во многих ситуациях сочетанные повреждения диктуют продолжительность госпитализации в большей степени, чем повреждения селезенки. Принимая решение о выписке, иногда следует учитывать место проживания пациента и доступность медицинской помощи. Госпитализация пациентов, которые живут далеко от медицинской помощи, возможно должна быть более длительной.
Профилактика венозных тромбозов может быть иногда трудна у пациентов с травмами селезенки, которые наблюдаются без операции. Устройства для последовательной компрессии нижних конечностей всегда уместны и должны использоваться в повседневной практике. Фармакологическая профилактика более проблематична из-за возможности кровотечения из селезенки. Ранняя мобилизация важна для минимизации тромбоэмболических осложнений. Через 24-48 часов успешного неоперативного лечения при необходимости целесообразно начать профилактику тромбоза глубоких вен в форме либо определенной дозы гепарина, либо низкомолекулярного гепарина.
При показаниях со стороны сочетанных повреждений также приемлема профилактика варфарином, начиная со второй недели после травмы. Важно отметить, что эти рекомендации основываются преимущественно на здравом смысле, а не на строгих данных. Частота клинически значимых тромбоэмболических эпизодов у пациентов с повреждениями селезенки и частота неудач оперативного лечения у получающих антикоагулянты достаточно низка, что затрудняет изучение рисков и преимуществ антикоагулянтной профилактики у этих пациентов.
Тема КТ-контроля пациентов с неоперативным лечением повреждений селезенки также неоднозначна. Большинство серий показывает, что КТ либо не нужна, либо ее влияние на лечение чрезвычайно мало. В литературе, касающейся КТ наблюдения, высказывается большое разнообразие мнений, от отсутствия потребности в наблюдении до наблюдения через короткие интервалы.
Середина принимается некоторыми хирургами, которые исследуют селезенку в динамике с помощью КТ только если они намереваются разрешить пациентам вернуться к контактным видам спорта или другим видам деятельности, несущим риск травмы селезенки. Политика учреждения, в котором работает автор, состоит в обследовании только тех пациентов, у которых сохраняется абдоминальная симптоматика через неделю наблюдения. Иногда у этих пациентов развиваются псевдоаневризмы селезенки, даже если при первичной КТ не было выявлено затемнений.
Трудно предположить судьбу этих псевдоаневризм, если их оставлять нелеченными, но они могут иметь впечатляющий вид и подлежат ангиогра-фической эмболизации.
При выписке пациентам рекомендуется не заниматься в дальнейшем контактными видами спорта и другими видами деятельности, сопряженными с возможностью ударов по туловищу. Оптимальный срок этого ограничения неизвестен, но обычно рекомендуемые сроки колеблются от двух до шести месяцев. Существует экспериментальное доказательство того, что большинство поврежденных селезенок не восстанавливает свою нормальную целостность и прочность ранее 6-8 недель после травмы, так что рекомендация воздерживаться от контактного спорта в течение 2-6 месяцев представляется вполне резонной.
Кроме контактного спорта, после успешного неоперативного лечения особых ограничений не предполагается.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Отбор пациентов с травмами селезенки для консервативного лечения. Критерии
Неоперативное лечение травм селезенки постепенно стало применяться чаще. Хотя приблизительно 40% пациентов с повреждениями селезенки требуется немедленное оперативное вмешательство, консервативное лечение оправдано у гемодинамически стабильных пациентов.
Правильный отбор пациентов является наиболее важным элементом неоперативного лечения, которое, безусловно, возможно у многих пациентов с травмами селезенки. Экстренное хирургическое вмешательство все еще иногда необходимо для остановки опасного для жизни кровотечения. Установить, каким пациентам показана экстренная хирургия, а каких можно сначала лечить консервативно, иногда достаточно трудно, хотя было показано, что гемодинамический статус, возраст, степень повреждения селезенки, объем гемоперитонеума и сочетанные повреждения в принципе коррелируют с успехом или неудачей нехирургического лечения.
Принятие правильного решения критически важно, кроме того, при решении необходимо помнить о том, что у пациентов с травмой селезенки может развиться смертельное кровотечение.
Чрезвычайно важна в определении адекватности нехирургического лечения гемодинамическая стабильность пациента. Гемодинамическая стабильность не совсем объективная концепция, что, в частности, подтверждает отсутствие согласованного определения, но гипотензия (систолическое кровяное давление < 90 мм рт. ст. у взрослых) обычно считается заслуживающей внимания.
Гипотензия на догоспитальном этапе или в отделении экстренной помощи служит основанием для беспокойства и требует повышенного внимания в отношении продолжающегося кровотечения. Пациенты, которые были гемодинамически нестабильны на догоспитальном этапе с сохранением состояния в начале пребывания в отделении неотложной помощи, в большинстве случаев являются неподходящими кандидатами на КТ живота. Им требуется или прямое направление в операционную, или, чаще, на ультрасонографию или ДЛБП для объективизации процесса принятия решения.
Учитывая гемодинамическую стабильность, другой важной предпосылкой для принятия решения о нехирургическом лечении является исследование живота пациента. У пациентов, находящихся в сознании, способных сотрудничать при физикальном исследовании, важно отсутствие диффузного, не разрешающегося перитонита. Хотя пациенты с травмой селезенки часто имеют абдоминальные симптомы, связанные с наличием крови в брюшной полости, и нередко локальную боль и болезненность в левом верхнем квадранте, явные признаки диффузного перитонита могут быть проявлениями повреждения кишки и требуют ревизии брюшной полости.
Если пациент с травмой селезенки направляется на КТ и последующее консервативное лечение, важно продолжать динамическое физикальное наблюдение. При ухудшении результатов обследования решается вопрос о закрытом повреждении кишечника. Наиболее частой КТ находкой у пациентов с закрытой травмой кишечника является наличие свободной жидкости в брюшной полости. У пациентов с повреждением селезенки свободная жидкость может быть ошибочно отнесена исключительно за счет травмы селезенки, и сочетанное повреждение может быть пропущено; физикальное исследование приобретает в этой связи еще большее значение.
Частота успеха неоперативного лечения травм селезенки во многих опубликованных сериях воистину впечатляет. Сообщается о частоте успеха неоперативного лечения 95% и более у детей и приблизительно 80% или выше у взрослых. Однако высокие показатели вводят в заблуждение, потому что относятся только к группе пациентов, для которой выбрано неоперативное лечение, а не ко всем пациентам с травмами селезенки. Если включить пациентов, которым была выполнена немедленная спленэктомия, общая частота спасения селезенки составит около 50-60% у взрослых пациентов.
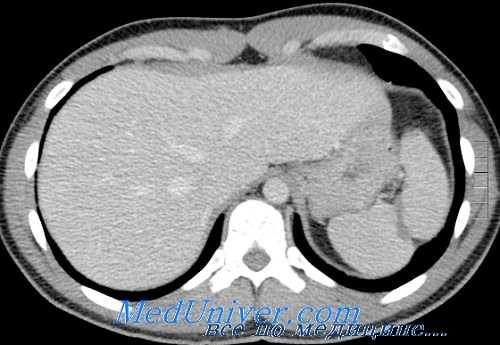
Также важно помнить, что эти серии обычно не включают пациентов, у которых начальным решением было неоперативное лечение, но стала необходимой экстренная операция в связи с ухудшением в отделении неотложной помощи или при КТ. Опубликованные серии нехирургически пролеченных селезенок обычно включают только пациентов, которые были достаточно стабильны, чтобы перенести КТ живота, и у которых при КТ был выявлен разрыв селезенки. Можно доказать, что это отобранная группа. Пациенты, которые стали нестабильными до или во время сканирования и были экстренно взяты в операционную, обычно не учитываются, как пациенты, которые подверглись «неоперативному» лечению.
На самом деле, эти пациенты, если о них вообще упоминается, помещаются в группу «оперативного лечения», а не в группу «неудавшегося неоперативного лечения». Эта группа по общему признанию мала, но важна. Ни в коем случае нельзя считать, что все повреждения селезенки можно лечить нехирургически; некоторых пациентов приходится брать в операционную непосредственно из противошоковой палаты без выполнения КТ их разорванной селезенки. Наконец, литературу по успешному неоперативному лечению травм селезенки следует интерпретировать с пониманием, что в ней имеется тенденция в пользу серий, где частота успеха высока.
Другие важные соображения относительно уместности неоперативного лечения, помимо гемодинамической стабильности и симптоматики со стороны живота, касаются медицинской среды и некоторых специфических характеристик пациента. Неоперативное лечение проводится только при возможности плотного наблюдения. Если постоянное наблюдение в условиях стационара попросту невозможно, может быть отдано предпочтение хирургической ревизии. Также, если быстрая подготовка операционной и немедленное оперативное вмешательство в случае продолжающегося или отсроченного кровотечения невозможно, то можно выбрать хирургическое лечение. Наконец, жизненная ситуация пациента после выписки иногда может быть важна в процессе принятия решения.
Для пациентов, которые после выписки направляются в места, чрезвычайно удаленные от медицинской помощи, последствия отсроченного кровотечения отчасти тяжелее, чем если бы они находились достаточно близко к месту выполнения хирургического вмешательства. В таких обстоятельствах подходящего в остальных отношениях кандидата на консервативное лечение лучше подвергнуть хирургическому вмешательству.
Для пациентов, которые достаточно стабильны для выполнения КТ, при обнаружении разрыва селезенки неоперативное лечение допустимо при сохранении стабильности. Помимо жизненно важных функций, одним из наиболее часто отслеживаемых параметров является гематокрит. Обычной практикой является определение предела, ниже падение гематокрита не допускается. Если гематокрит падает до этого уровня или ниже, выполняется хирургическое вмешательство. Такой подход работает лучше всего, если нет сочетанных повреждений; когда такие повреждения присутствуют, может быть достаточно трудно определить, продолжается ли кровотечение из селезенки или гематокрит падает вследствие кровотечения из других повреждений.
В целом общепризнано, что гемодинамически стабильные пациенты без очевидных или прогрессирующих симптомов перитонита при возможности постоянного наблюдения являются приемлемыми кандидатами на неоперативное лечение. Споры ведутся по поводу конкретных групп пациентов и их пригодности для неоперативного лечения.
Дети обычно являются прекрасными кандидатами для консервативного лечения. Вследствие механизмов травмы, которую переносят дети, в отличие от взрослых, дети чаще имеют изолированные повреждения селезенки. Относительная толщина капсулы селезенки также больше у детей, что, возможно, наделяет ее большей структурной целостностью. Селезенка у детей чаще разрывается параллельно артериальным сосудам, а не поперек. Такая ориентация повреждений селезенки способствует уменьшению кровопотери из паренхимы органа.
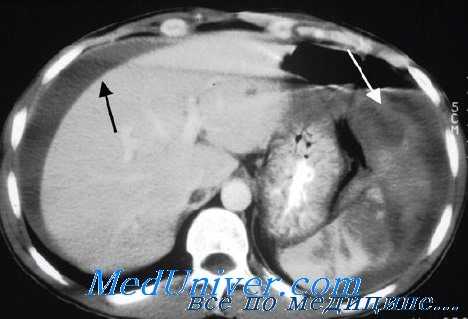
Дети также имеют превосходный физиологический резерв и минимум сопутствующих заболеваний. Наконец, риск спленэктомии в отношении иммунологических последствий считается более высоким у детей, особенно у маленьких детей, чем у взрослых.
Существуют некоторые доказательства того, что у пациентов старшего возраста прогноз в отношении оперативного лечения хуже, чем у более молодых пациентов, и в нескольких сериях было показано, что у пациентов старше 55 лет неоперативное лечение менее успешно. Другие серии, посвященные вопросу возрастного порога 55 лет и неоперативного лечения, показывают отсутствие различий в успехе неоперативного лечения в этой группе по сравнению с более молодыми пациентами.
Хотя факты в этой области несколько противоречивы, данные крупного многоцентрового исследования показали, что у пожилых пациентов неоперативное лечение чаще заканчивается неудачей.
Наличие тяжелых сочетанных повреждений, особенно травм головы, является еще одним относительным противопоказанием к неоперативному лечению повреждений селезенки. Как уже отмечалось, контроль гематокрита у пациентов с тяжелыми сочетанными повреждениями может быть проблематичным. Более того, есть соображения относительно влияния продолжающегося или отсроченного кровотечения из селезенки на прогноз тяжелой черепно-мозговой травмы.
Хотя эти факторы не означают необходимость оперативного вмешательства у всех пациентов, которые попадают в эти группы, они должны снизить порог показаний к операции на индивидуальной основе.
Нет единого мнения о том, что считать «неудачей» неоперативного лечения. Каждый хирург и разные учреждения определяют свои критерии для оперативного вмешательства, а процесс принятия решения в значительной степени субъективен. Как уже отмечалось, четкая связь между тяжестью повреждений по данным КТ и успешным или неудачным неоперативным лечением отсутствует. Частично это противоречие отражает несовершенство систем балльной оценки и недостаточную чувствительность КТ.
Также вероятно, что существуют некоторые различия в подходе и пороге для оперативного вмешательства. В некоторых ситуациях соображение о «плохо выглядящей» при КТ селезенке может подталкивать к скорому хирургическому вмешательству, что делает неудачное консервативное лечение тяжелых травм селезенки самореализующимся пророчеством.
Объективным результатом КТ, перспективным в качестве прогностического фактора неоперативного лечения является затемнение в поврежденной паренхиме селезенки. Считается, что такое затемнение означает продолжающееся кровотечение, когда наблюдается вскоре после травмы, и псевдоаневризму, когда наблюдается на поздних снимках. Имеются доказательства, что при наличии этого признака шансы на последующее успешное неоперативное лечение существенно уменьшаются.
Контрастную «кляксу» при первичной КТ нужно оценить с помощью ангиографии и, при продолжающемся кровотечении приенить эмболизацию, если имеется такая возможность. Контрастная «клякса» связана с более высокой потребностью в оперативном вмешательстве (67% против 6% у взрослых, 22% против 4% у детей). Этот подход представляется резонным, так как ангиография с эмболизацией сосудов селезенки увеличивает частоту успеха у пациентов, которых лечили консервативно. Наиболее заметное улучшение наблюдается у пациентов с повреждениями селезенки тяжелой степени. Доступные данные показывают увеличение успеха неоперативного лечения с 67% до 83% при повреждениях IV степени и с 25% до 83% при повреждениях V степени.
Несколько более агрессивный подход состоит в том, чтобы подвергать всех пациентов с травмами селезенки, с затемнениями или без, ранней ангиографии и, при необходимости, эмболизации. В большинстве центров подобное лечение повреждений селезенки не проводится, иначе количество нелечебных ангиографии было бы слишком большим.
Хирургическое лечение травм селезенки. Варианты операций
В принципе, перед операцией необходимо вводить антибиотики, но продолжение антибиотикотерапии в послеоперационном периоде не требуется, если нет сочетанных повреждений. Декомпрессия желудка назогастральным или орогастральным зондом важна для уменьшения объема желудка и облегчения визуализации и мобилизации селезенки. Обязательно напоминают анестезиологу, чтобы он не только ввел назогастральный или орогастральный зонд, но и оставил его на постоянной аспирации.
Срединный разрез является лучшим для операции при травме селезенки, так же как и для большинства операций на органах брюшной полости. Он универсален, может быть продлен вверх и вниз, и он — также самый быстрый разрез, если важна скорость доступа. При операциях по поводу повреждения селезенки часто удобно расширить разрез кверху и влево от мечевидного отростка. Этот маневр улучшает экспозицию левого верхнего квадранта, особенно у крупных пациентов и при остром реберном угле.
Даже в случае неудачи неоперативного лечения из-за отсрочки и малой вероятности сочетанных повреждений, быстрый доступ в живот часто важен и лучше всего достигается через срединный разрез. Левый подреберный доступ может быть методом выбора в единственной ситуации: у пациента с патологическим ожирением, если при предоперационной КТ было выявлено изолированное повреждение селезенки.
Как при любой лапаротомии по поводу травмы, важно быстро обследовать все четыре квадранта брюшной полости у пациентов с очень нестабильной гемодинамикой. Верхние квадранты нужно тампонировать. Это первичное обследование брюшной полости не должно быть окончательным и должно использоваться только для быстрого осмотра всех четырех квадрантов и тампонирования. Окончательное лечение всех повреждений не должно предприниматься, пока весь живот не будет обследован.
После тампонирования верхних отделов живота необходим последовательный осмотр с особым вниманием к областям, где располагались сгустки во время первичного тампонирования. У пациентов, у которых на основании предоперационного обследования или после неудачного консервативного лечения предполагается изолированное повреждение селезенки, необходимо обратить прямое внимание на верхний левый квадрант. Если другие внутренности представляются поврежденными сильнее и кровоточат больше, чем селезенка, то селезенка переводится на вторую очередь с сохранением тампонирования до нужного момента. Напротив, быстрая спленэктомия часто является мудрым началом в случае множественных серьезных повреждений, потому что позволяет устранить селезенку как источник продолжающейся кровопотери.
Когда внимание обращено в левый верхний квадрант, необходимо обследовать там все структуры. Сначала нужно осмотреть большую кривизну желудка и левый купол диафрагмы. Левая часть диафрагмы осматривается повторно после мобилизации селезенки, если таковая необходима. Обследование диафрагмы особенно важно при проникающей травме, но проводится и при закрытой травме, чтобы не пропустить повреждение, включая ятрогенное повреждение, возможное во время мобилизации селезенки.
Если левая половина диафрагмы разорвана у пациента, перенесшего закрытую травму, и селезенка находится в левой половине грудной полости, ее нужно вытянуть обратно в живот через дефект. Также нужно осмотреть левую долю печени, левую почку и хвост поджелудочной железы. Если селезенка мобилизуется, то осмотр хвоста поджелудочной железы облегчается по мере мобилизации.
Переднюю и переднебоковую поверхность селезенки иногда можно довольно легко осмотреть через срединный разрез до какой-либо мобилизации селезенки, особенно если пациент худой и имеет широкий реберный угол. Если пациент полный и/или реберный угол узкий, то адекватное обследование без некоторой мобилизации селезенки может быть очень трудным. Если левый верхний квадрант осмотрен полноценно и нет признаков какого-либо кровотечения или повреждения селезенки, то мобилизация селезенки не требуется.
При небольшом повреждении селезенки, не являющимся основной причиной лапаротомии, или если селезенка не кровоточит при операции, то ее мобилизация необходима не всегда. Мобилизация селезенки определенно обеспечивает лучшую визуализацию всех имеющихся повреждений, но она связана с риском усугубления повреждения селезенки. Определение потребности в мобилизации селезенки является вопросом здравого смысла, но, если есть сомнение, лучше всего мобилизовать селезенку, чтобы иметь возможность прояснить объем поражения и восстановить или удалить селезенку по необходимости. Важно соблюдать максимальную осторожность во время мобилизации селезенки, чтобы не усугубить ее травму.
Селезенку следует мобилизовать постепенно; это позволяет адекватно провести процедуру с минимальным расширением повреждения. Соответствующая мобилизация также позволяет лучше осмотреть левую почку, левую половину диафрагмы и заднюю поверхность хвоста и тела поджелудочной железы. Последовательность мобилизации селезенки также важна тем, что она позволяет расчитывать на сохранение селезенки и ушивание до этапа перевязки ворот.
При мобилизации селезенки важно учитывать, насколько кзади она расположена. Также следует помнить, что имеется значительная вариабельность длины различных связок вокруг селезенки, следовательно — мобильности селезенки до выполнения какой-либо диссекции. При правильном выполнении, даже селезенки с очень короткими окружающими связками и селезенки у пациентов с ожирением можно поднять до уровня передней брюшной стенки или выше него.
Первый шаг в мобилизации селезенки — пересечение латеральных прикреплений селезенки, селезеночно-диафрагмальной и селезеночно-почечной связки. Этот этап должен быть начат с острой диссекции, а затем продолжен при сочетании тупой диссекции и дальнейшей острой диссекции. Диссекция должна быть выполнена вверх почти до уровня пищеводного отверстия диафрагмы так, чтобы были пересечены все латеральные и верхние прикрепления.
Пересечение латеральных прикреплений иногда облегчается путем острого рассечения на пальце или зажиме. У крупных пациентов и тех, у кого селезенка расположена очень далеко кзади, может потребоваться выполнение острой диссекции.
После пересечения латеральных прикреплений, следующий шаг — мобилизация селезенки и хвоста поджелудочной железы в едином блоке в медиальном направлении. Один из самых простых способов — подложить подушечки концевых фаланг правой руки под селезенку и хвост поджелудочной железы, чтобы они прилегали к подлежащей левой почке. Почку можно легко пропальпировать, потому что она достаточно плотная и обеспечивает великолепный ориентир правильности слоя для диссекции.
Частая ошибка — попытка мобилизовать только селезенку, без прилежащей поджелудочной железы. Не трогать поджелудочную железу проще, если хирург работает не так далеко кзади и не в слое между хвостом поджелудочной железы и почкой.
Если хвост поджелудочной железы не мобилизуется вместе с селезенкой, то степень возможной мобильности селезенки ограничена в большей степени и сложнее избежать повреждения селезенки или хвоста поджелудочной железы. Ворота селезенки можно повредить сзади, когда пальцы хирурга пытаются пройти медиально и вперед. Поджелудочную железу сложнее увидеть, если она не мобилизуется с селезенкой, и железу можно повредить при пережатии ворот при необходимости удаления селезенки. Поджелудочная железа достаточно вариабельна по длине и поэтому степень мобилизации будет в каждом случае различной. У пациентов с очень короткой поджелудочной железой для адекватной мобилизации селезенки требуется очень небольшая мобилизация железы, если она вообще нужна. Напротив, если поджелудочная железа довольно длинная, потребуется мобилизация значительной части ее хвоста и тела, чтобы вывести селезенку кпереди и к средней линии.
После того, как селезенка и поджелудочная железа были мобилизованы в едином блоке, становится очевидно, что следующим удерживающим прикреплением селезенки являются короткие желудочные сосуды. Так как селезенка имеет двойное кровоснабжение — из ворот и коротких желудочных сосудов, можно пересечь короткие желудочные сосуды без нарушения жизнеспособности селезенки.
Лучший способ пересечь короткие желудочные сосуды — попросить ассистента поднять селезенку и хвост поджелудочной железы в операционное поле, а затем надежно пережать сосуды, начиная с проксимальной стороны на большой кривизне желудка. Короткие желудочные сосуды обязательно зажимают и перевязывают. Они могут быть маленькими и малозаметными, соблазняя вариантом простого пересечения рыхлой ткани между селезенкой и желудком ножницами или электроножом. Этого не следует делать, так как короткие желудочные сосуды могут кровоточить сразу или позднее. Короткие желудочные сосуды как следует из названия, не очень длинные. Поэтому нередко желудочный конец коротких желудочных сосудов захватывается с небольшой частью желудка. В таких случаях перевязка коротких желудочных сосудов с фрагментами стенки желудка может привести к некрозу желудка и его последующей перфорации. Этого можно избежать, перитонизируя узлы на коротких желудочных сосудах со стороны желудка несколькими серозно-мышечными швами по Лемберту.
Последним этапом полной мобилизации селезенки, является разделение селезеночно-ободочной связки между нижним полюсом селезенки и селезеночным изгибом ободочной кишки. Случайные сосуды в этой связке должны быть пересечены между зажимами. Во время пересечения коротких желудочных сосудов и селезеночно-ободочной связки кровотечение из селезенки может быть приостановлено путем пальцевого прижатия ворот. Иногда, если пациент обескровлен и кровотечение профузное, на время выполнения последних этапов мобилизации селезенки может быть наложен зажим на структуры ворот. Пережатие en mass можно делать только в чрезвычайных обстоятельствах, так как оно увеличивает риск повреждения хвоста поджелудочной железы; предпочтительнее пережатие пальцами.
После полной мобилизации селезенки возникает возможность для ее полного обследования. Также можно осмотреть заднюю поверхность хвоста и тела поджелудочной железы. Целесообразно после мобилизации тампонировать ложе селезенки, чтобы прекратить любое небольшое кровотечение, а также поднять селезенку и хвост поджелудочной железы в рану. Во время этой тампонады можно обследовать левый надпочечник и повторно осмотреть левый купол диафрагмы.
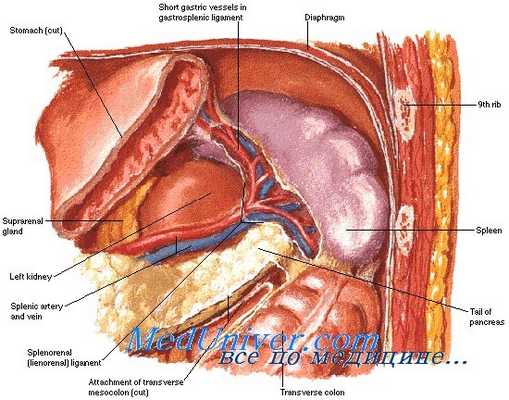
Что делать с селезенкой после ее мобилизации — вопрос сложный. При принятии решения учитываются такие факторы как степень повреждения селезенки, а также общее состояние пациента и наличие каких-либо других внутрибрюшных повреждений. Конечно, если селезенка вообще не повреждена, то ее нужно оставить на месте. Также, если есть простое повреждение селезенки без кровотечения, селезенку можно просто вернуть в левый верхний квадрант и другого лечения не потребуется. Если есть травма селезенки I степени, которая кровоточит минимально или совсем не кровоточит, то для остановки или предотвращения кровотечения в дальнейшем можно применить гемостати-ческие препараты.
Существует несколько гемостатических средств. Это микрофибриллярный коллаген, желатиновая губка и фибриновый клей. Независимо от того, какой препарат выбран, кровотечение из селезенки должно быть остановлено к моменту ушивания брюшной стенки.
Если повреждение более тяжелое (степени II и III), а общее состояние пациента не слишком серьезное, то можно выполнить спленорафию. Спленорафия стала использоваться несколько реже по мере роста популярности неоперативного лечения. Так как мы более не оперируем так много на селезенке, особенно при повреждениях легкой степени, количество обнаруживаемых во время операции повреждений селезенки, подходящих для спленорафии, уменьшилось, как и опыт спленорафии. Самый простой вариант спленорафии был описан выше и представляет собой нанесение местных агентов. Электрокаутеризация селезенки помогает редко и имеет ограниченный успех. Коагуляция в струе аргона показала себя перспективной в моделях травм селезенки у животных и может быть полезна для гемостаза, особенно паренхимы, лишенной капсулы.
Селезенку также можно шить, особенно если капсула интактна, но она не удерживает швы достаточно хорошо, и поэтому для укрепления швов рекомендуется использовать прокладочный материал. Было описано несколько методов шва селезенки; использование монофиламентных нитей имеет некоторые преимущества в том, что они меньше прорезывают паренхиму при протягивании. Швы не следует затягивать слишком туго. Паренхима селезенки довольно мягка, даже при интактной капсуле, и легко затянуть шов так туго, что паренхима прорежется.
Резекция селезенки также была описана, и она возможна вследствие сегментарного строения кровоснабжения селезенки. Полюс или даже половину селезенки можно удалить, и оставшаяся селезенка выживет, при условии, что кровоснабжение со стороны ворот будет сохранено. Один из методов резекции селезенки состоит в том, чтобы перекрыть кровоток к поврежденной части органа, а затем наблюдать демаркацию на жизнеспособную и нежизнеспособную часть. Поврежденная нежизнеспособная часть удаляется, а гемостаз образующегося среза паренхимы селезенки производится либо швами, либо путем обертывания гемостатической сеткой.
В некоторых случаях также используется обертывание всей или части поврежденной селезенки рассасывающейся сеткой. Эти методы отнимают относительно много времени, но показатели успеха высоки, отчасти из-за тщательного отбора пациентов. Такой подход должен быть зарезервирован для хорошо отобранных случаев изолированных повреждений селезенки у чрезвычайно стабильных пациентов.
После ревизии брюшной полости спленэктомию нужно выполнять пациентам, которые нестабильны или имеют серьезные сочетанные повреждения. Это обычно нужно делать при самых тяжелых степенях повреждений селезенки (степени IV и V), если было избрано хирургическое лечение. Кровотечение из паренхимы селезенки может быть временно остановлено пальцевым прижатием ворот, пока проводится мобилизация селезенки; пережатие ворот en mass должно быть оставлено для лишь немногих особых случаев, учитывая, что это увеличивает риск повреждения прилегающего хвоста поджелудочной железы. Если принято решение об удалении селезенки, это лучше всего сделать путем последовательной диссекции и пересечения структур ворот. Для больших сосудов должна применяться перевязка с прошиванием; важно перевязывать артериальные и венозные ветви раздельно, чтобы избежать образования артерио-венозного свища. Как указано в разделе «Анатомия селезенки», чтобы полностью отделить ворота, обычно требуется пересечь несколько различных селезеночных артерий и вен. В ходе диссекции нередко можно встретить несколько добавочных селезенок, так как чаще всего добавочная ткань селезенки располагается в воротах. Если встречаются добавочные селезенки, их нужно по возможности оставить на месте.
Отдельный случай — это пациент после неудачного неоперативного лечения. Большинство из них подвергается спленэктомии, а не спленорафии. Существует несколько причин высокой частоты спленэктомии у пациентов, которые оперируются после неудачного консервативного лечения. Селезенка становится несколько мягче после периода неоперативного лечения, чем она была до травмы. Поэтому мобилизация селезенки и спленорафия становятся более трудными. Также вероятно, что повреждения, которые не удалось вылечить консервативно, тяжелее излеченных. Одним из возможных факторов влияния может быть, что хирург, оперирующий на селезенке после неудачного неоперативного лечения, уже решил, что проблема в селезенке, и психологически готов к спленэктомии на момент операции. В худшем случае это означает выполнить спленорафию и получить неудачный результат, что потребует еще одного визита пациента в операционную.
Как уже говорилось выше, полезно тампонировать ложе селезенки на время последних этапов ее мобилизации и при спленэктомии. После удаления селезенки, тампоны из левого верхнего квадранта нужно удалить и снова осмотреть ложе селезенки. Осмотр ложа облегчается при использовании свернутой брюшной салфетки. Салфетка помещается глубоко в ложе селезенки, а затем разворачивается пальцами хирурга вверх, по направлению к пересеченным сосудам ворот селезенки. В ходе этого осмотра важно максимально возможно отвернуть салфетку и большую кривизну желудка, чтобы хорошо осмотреть культи коротких желудочных сосудов. Кроме осмотра большой кривизны, ложе селезенки также проверяется на предмет кровотечения из краев пересеченного связочного аппарата органа.
Аутотрансплантация ткани удаленной селезенки относится к спорным темам. Она регулярно практикуется некоторыми хирургами, тогда как другие не выполняют ее никогда. Ткань селезенки имеет поразительную способность выживать в эктопических локализациях, даже без четко определяемого кровоснабжения. Большая или меньшая степень спонтанного спленоза после спленэктомии по поводу травмы встречается достаточно часто, и у пациентов со спленозом в некоторой степени определяются функции селезенки после спленэктомии. Наблюдение, что случайные отсевы фрагментов ткани селезенки могут выживать и функционировать, привело к логическому предположению, что после спленэктомии части аутоселезенки могут быть целенаправленно пересажены в другие места. Было описано несколько методов аутотрансплантации селезенки. Один из наиболее частых состоит в разделении селезенки на фрагменты, которые укладываются в сделанные в сальнике карманы.
Дренирование после спленэктомии или спленорафии обычно не применяется, так как это может увеличить частоту послеоперационных осложнений. Дренирование показано, если имеется сочетанное повреждение поджелудочной железы или почки с риском послеоперационного подтекания мочи.
Читайте также:
