Признаки предсердного ритма. ЭКГ при выскальзывающем ритме предсердий
Добавил пользователь Владимир З. Обновлено: 27.01.2026
сердца, когда интервалы RR отличаются друг от друга более чем на 0,1'' или частота его сокращений отличается от принятых нормативов. При анализе ритма сердца надо учитывать: наличие или отсутствие сцепления Р с комплексом QRS, где расположен водитель ритма (номотопный
– из синусового узла) или гетеротопный – (из участков проводящей системы сердца). Если ритм гетеротопный – стойкий он или преходящий. При преходящем ритме смотрят, нет ли закономерностей его возникновения, имеет ли место ретроградная проводимость импульса на предсердия. Если ритм частый, не возникает ли периодически аберрантное нарушение проводимости в желудочках или явление сверхнормальной проводимости импульсов в атриовентрикулярном узле.
При некоторых аритмиях наблюдается атриовентрикулярная диссоциация, то есть наличие двух независимых водителей ритма (один для предсердий, – другой – для желудочков).
При тахиаритмиях их причиной может быть феномен reentry – круговая волна возбуждения, когда один и тот же импульс повторно возвращается к месту своего возникновения.
При анализе нарушения ритма сердца не следует забывать, что аритмии часто являются следствием коронарных нарушений, диагностика которых имеет более важное значение, чем тщательный анализ ритма.
Существует ряд классификаций нарушения ритма сердца. Многие из них сложны и неудобны для практики. Предлагается примерная, простая для практического использования классификация аритмий.
1. Номотопные нарушения ритма
1.1. Синусовая тахикардия.
1.2. Синусовая брадикардия.
1.3. Синусовая аритмия.
1.4. Миграция водителя ритма.
2. Гетеротопные нарушения ритма сердца.
2.1. Пассивная гетеротопия.
2.1.1. Предсердные ритмы.
2.1.4. Выскальзывающие импульеы. 2.2. Активная гетеротопия.
2.2.2. Пароксизмальная тахикардия (предсердная, узлавая, желудочковая).
2.2.3. Фибрилляция и трепетание предсердий.
2.2.4. Фибрилляция желудочков.
3. Парасистолия (сочетание двух центров автоматизма).
91. НОМОТОПНЫЕ НАРУШЕНИЯ РИТМА
9.1.1. Синусовая тахикардия
Сннусовая тахикардия – наиболее частое нарушение ритма сердца. Причины тахикардии: неврозы с повышением тонуса симпатического отдела нервной системы, гипертиреоз, физическая и эмоциональная нагрузка, сердечная недостаточность и др. Синусовая тахикардия уменьшает диастолу сердца, ухудшает кровоснабжение миокарда и способствует быстрому изнашиванию сердца.
ритм синусовый, имеется сцепление Р с комплексом QRS, количество зубцов Р равно количеству комплексов QRS, PQ в пределах нормы, комплекс QRS (если нет внутрижелудочковой блокады) не уширен, интервалы RR==RR. Частота сердечных сокращений превышает 80 в мин и может достигать 160 – 200 в мин, особенно при физической нагрузке. При выраженной тахикардии у пожилых лиц возможна депрессия ST более 1,0 мм (тахикардиальный синдром), которая сохраняется некоторое время после прекращения тахикардии (посттахикардиальный синдром). Тахикардия в таких случаях выявляет скрытую коронарную недостаточность.
9.1.2. Синусовая брадикардия
Встречается у физически тренированных людей, при ваготонии, синдроме слабости синусового узла, при передозировке сердечными гликозидами, β -адреноблокаторами, кордароном, блокаторами кальция, препаратами раувольфии.
Нередко брадикардия возникает при неврологических заболеваниях: нарушении мозгового кровообращения, опухолях мозга. Синусовая брадикардия увеличивает диастолу сердца, улучшая кровоснабжение миокарда.
ритм синусовый, имеется сцепление Р с комплексом QRS, число Р равно количеству комплексов QRS, интервал PQ в пределах нормы, желудочковый комплекс не изменен, интервалы RR=RR и превышают 1,0 секунду, частота пульса менее 60 в мин, сегментный ST чуть выше изолинии и переходит в высокоамплитудный с пологим восходящим и крутым нисходящим коленом зубец Т (ваготоническая кривая).
9.1.3. Синусовая аритмия
Синусовая аритмия чаще наблюдается в детском и подростковом возрасте, в связи с вегетативной дисрегуляцией. Вариантом синусовой аритмии является дыхательная аритмия. Наличие синусовой
аритмии у взрослых лиц указывает на нестабильную работу синусового узла. В то же время нельзя считать нормой отсутствие разброса интервалов RR. В норме синусовый узел состоит из 3 частей (верхняя, средняя и нижняя), каждая из которых попеременно вырабатывает импульсы, создавая разброс интервалов RR, Когда интервалы RR стабильно равны, функционирует только один участок синусового узла.
ЭКГ признаки дыхательной аритмии:
ритм синусовый, количество зубцов Р соответствует комплексам QRS, зубец Р имеет сцепление с комплексом QRS. Величина и форма Р одинакова в пределах одного отведения. Интервалы RR отличаются более чем на 0,1''.
9.1.4. Миграция водителя ритма
Под миграцией водителя ритма понимается его смещение по проводящей системе между синусовым и атриовентрикулярным узлом и обратно. Миграция водителя ритма может наблюдаться у практически здоровых лиц на фоне ваготоний, но чаще возникает при передозировке сердечными гликозидами, β -адреноблокаторами, блокаторами кальция, противоаритмическими препаратами хинидинового ряда, препаратами раувольфии, при интоксикации калием у больных почечной недостаточностью в стадии олиго- и анурии.
1) изменяется форма, амплитуда и полярность Р в пределах одного отведения;
2) наблюдается аритмия в сокращении желудочков, интервалы RR отличаются друг от друга более чем на 0,1'';
3)при миграции водителя ритма изменяется интервал PQ, при смещении водителя ритма к атриовентрикулярному узлу интервал PQ укорачивается (рис. 22).
Клиническая оценка миграции водителя ритма
При нормальной частоте сердечных сокращений миграция водителя ритма выявляется случайно, на фоне выраженной брадикардии возможно снижение гемодинамики с проявлением недостаточности кровоснабжения мозга. У больных с миграцией водителя ритма необходимо отменить препараты, угнетающие автоматизм синусового узла, назначить атропин 0,1 % р-р по 0,7 мл п/к 2 раза в день или препараты белладонны (белласпон, беллатаминал), а также АТФ, рибоксин. Необходимо лечить основное заболевание, на фоне которого развилась миграция водителя ритма.
9.2 ПАССИВНАЯ ГЕТЕРОТОПИЯ
При снижении автоматизма синусового узла или его угнетении функцию автоматизма берут на себя предсердия, атриовентрикулярный узел, пучок Гиса, проводящая система желудочков.
9.2.1. Правопредсердный ритм
При правопредсердном ритме зубец Р снижен, двухфазный или отрицательный. Чем ближе к атриовентрикулярному узлу расположен водитель ритма, тем выраженнее отрицательная направленность зубца Р. Интервал PQ обычно 0,12–0,16''. Ритм желудочков правильный, частота его 60–80 в минуту.
При нижнем правопредсердном ритме отрицательный Р регистрируется во II, III, avF, V 1 –V 6 отведениях. Появление отрицательного Р связано с необычным распространением возбуждения по предсердиям.
Разновидностью правопредсердного ритма следует считать ритм коронарного синуса. Импульсы исходят из так называемого узла Цана – скопления нервных клеток, расположенных в нижней части
.правого предсердия. Импульс на предсердия распространяется ретроградно, это приводит к регистрации отрицательных Р во II, III, avF отведениях, Р avR – положительный, PV 1 –V 6 положительный или двухфазный (+ –). Интервал PQ 0,1–0,12'', частота сердечных сокращений около 60 в 1 минуту. Ритм коронарного синуса может отличаться от правопредсердного ритма только укороченным интервалом PQ.
Причины правопредсердного ритма примерно те же, что и миграции водителя ритма. Правопредсердный ритм и ритм коронарного синуса имеют наследственную предрасположенность. Лечебные мероприятия однотипны.
9.2.2. Левопредсердный ритм
Импульсы для возбуждения сердца исходят из левого пред-
сердия, Р 1 , avL, V 3 –V 6 отрицательный, Р avR положительный, интервал PQ примерно 0,12''. При расположении водителя ритма в нижних отделах левого предсердия ЭКГ картина такая же, как при нижнем правопредсердном ритме и ритме коронарного синуса. В таких случаях говорят о нижнепредсердном эктопическом ритме. Обычно нижнепредсердный эктопический ритм носит преходящий характер.
9.2.3. Ритм атриовентрикулярного соединения
Атриовентрикулярный узел является центром автоматизма II порядка, вырабатывает импульсы с частотой 40–60 в 1 минуту. Импульсы из атриовентрикулярного соединения распространяются ретроградно на предсердия и антеградно на желудочки. Выделяют 3 варианта ритма из атриовентрикулярного соединения.
1) Возбуждение предсердий предшествует возбуждению желудочков. В этом случае отрицательный Т предшествует QRS, PQ–0,1''– 0,08'', комплекс QRS не изменен, интервалы RR= RR, частота сердечных сокращений менее 60 в 1 минуту. Водитель ритма расположен в верхней трети АВ соединения (рис. 23).
2) Возбуждение предсердий идет одновременно с возбуждением желудочков. В этом варианте отрицательный Р наслаивается на ком-
плекс QRS (рис. 24).
3) Ритм из атриовентрикулярного соединения с возбуждением желудочков, предшествующих возбуждению предсердий. Водитель
ритма расположен в нижней трети узла. (рис. 25). Отрицательный Т наслаивается на сегмент ST. Отрицательный Р регистрируется во всех отведениях, кроме avR.
Ритм АВ соединения может встречаться у больных ИБС, кардиосклерозом, а также у лиц с ватотонией или при интоксикации препаратами, угнетающими функцию автоматизма.
При частоте ритма не менее 50 в 1 минуту клиническая симптоматика может отсутствовать, при ритме около 40 сокращений сердца в мин могут быть признаки недостаточности кровоснабжения мозга. Необходимо попытаться перевести узловой ритм в синусовый. С этой целью проводят атропинизацию и назначают терапию, улучшающую функцию синусового узла (АТФ, рибоксин, эссенциале). Необходимо лечение основного заболевания.
9.2.4. Идиовентрикулярный ритм
В ряде случаев центром автоматизма становится проводящая система желудочков. Эктотический очаг может находиться в разветвлениях правой или левой ножки пучка Гиса. Поскольку проводящая система желудочков считается центром автоматизма III порядка, число импульсов составляет 20– 40 в 1 минуту. Импульс вначале возбуждает тот желудочек, где находится эктотический очаг, и затем окольным путем через анастомозы в ножках пучка Гиса переходит на противоположный желудочек. Импульс, исходящий из правого желудочка, напоминает блокаду левой ножки пучка Гиса, из левого желудочка – блокаду правой ножки пучка Гиса.
Наиболее часто идиовентрикулярный ритм возникает при дистальном варианте полной поперечной блокады и всегда указывает на тяжелое поражение миокарда, предшествует асистолии или фибрилляции желудочков и обычно требует кардиостимуляции. Для идиовентрикулярного ритма характерны уширенные деформированные комплексы QRS более 0,12'', напоминающие блокаду ножек пучка Гиса
Интервалы RR=RR, очень редко импульсы из желудочков ретроградно проходят на предсердия и позади комплексов QRS могут следовать отрицательные Р, количество которых равно комплексам QRS.
Чаще же на изолинии регистрируются предсердные зубцы РР=РР, ритм предсердий в несколько раз чаще ритма желудочков, сцепление Р с комплексом QRS отсутствует. Желудочковый ритм может сочетаться с мерцанием и трепетанием предсердий (феномен Фредерика).
9.2.5. Выскальзывающие импульсы
При редком ритме в связи с синоаурикулярной или атриовентрикулярной блокадой появляются импульсы чаще из атриовентрикулярного узла, реже из желудочков. Выскальзывающие импульсы носят одиночный характер, они выполняют компенсаторную функцию. Выскальзывающему импульсу предшествует пауза, более длительная, чем нормальный RR (рис. 27, 28).
Выскальзывающие импульсы следует дифференцировать с экстрасистолами. Различие заключается в том, что экстрасистоле предшествует более короткая пауза, чем обычный интервал RR, выскальзывающему импульсу предшествует пауза более длинная, чем нормальный интервал RR.
9.3. АКТИВНАЯ ГЕТЕРОТОПИЯ
При активной гетеротопии возбудимость эктопических очагов может значительно превышать функцию автоматизма синусового узла. Этот процесс может быть связан с ишемией миокарда, воспалением сердечной мышцы, накоплением катехоламинов, которые резко повышают возбудимость миокарда. Многие формы активной гетеротопии угрожают жизни больного и требуют неотложной терапии.
Преждевременное возбуждение и сокращение сердца или его отделов называется экстрасистолией. По месту их возникновения экстрасистолы подразделяются на предсердные, узловые, стволовые и же-
лудочковые. Экстрасистолы могут быть редкими и частыми (более 4 экстрасистол на 40 сокращений сердца), единичными, групповыми (2–5 экстрасистол подряд), залповыми по типу короткого пароксизма (5–7 экстрасистол), а также ритмированными (аллоритмия). Под аллоритмией понимается правильное чередование экстрасистолических и нормальных комплексов. При бигеминии после каждого нормального комплекса, следует экстрасистолический, при тригеминии экстрасистолия возникает вслед за двумя нормальными комплексами, квадригеминия – за тремя комплексами и т. д. Экстрасистолы могут исходить из одного и того же участка проводящей системы (монотонные) и разных участков (лолитопные). Экстрасистолы могут появляться в начале диастолы (ранние R на Т), середине диастолы и в конце. Ранние экстрасистолы опасны и могут спровоцировать фибрилляцию желудочков. После экстрасистолы появляется пауза бóльшая, чем нормальный интервал RR. Компенсаторные паузы могут быть полными и составлять 2RR интервала между нормальными комплексами, включая экстрасистолу, и неполные – менее 2RR интервалов.
Существует несколько механизмов происхождения экстрасистол: теория .повторного входа импульса – reentry, при этом импульс повторно может распространиться на миокард, вызывая его преждевременное возбуждение. Экстрасистолия может быть обусловлена повышением возбудимости миокарда ниже синусового узла в результате ишемии, воспаления, дефицита калия, накопления катехоламинов и др.
При ритмированной экстрасистолии в миокарде возможно наличие 2 водителей ритма по механизму парасистолии.
преждевременное сокращение сердца от импульсов из предсердий. Импульс распространяется ортоградно к атриовентрикулярному узлу, пучку Гиса, проводящей системе желудочков и ретроградно к синусовому узлу. Распространяясь ортоградно, импульс вызывает деполяризацию предсердий и желудочков. Ретроградное распространение импульса нейтрализует формирующийся импульс синусового узла, после чего импульс начинает формироваться вновь, поэтому компенсаторная пауза будет неполная. Форма зубца Р предсердной экстрасистолы зависит от локализации импульса, если импульс из верхних отделов – зубец Р мало отличается от обычного, из нижних отделов – Р отрицательный. Интервал PQ предсердной экстрасистолы в пределах нормы (рис. 29).
При ранних предсердных экстрасистолах импульс может блокироваться и не проводиться на желудочки (рис. 30).
Блокированную предсердную экстрасистолу следует дифференцировать с неполной атриовентрикулярной блокадой II степени. Интервал РР блокированной экстрасистолы короче обычного РР интервала, компенсаторная пауза меньше 2RR интервалов.
Экстрасистолы из атриовентрикулярного соединения
При преждевременном импульсе из АВ соединения последний распространяется ортоградно по пучку Гиса, проводящей системе желудочков на миокард и ретроградно на предсердия и синусовый узел. При этом он разряжает формирующийся импульс синусового узла. В связи с ретроградным проведением импульса зубец Р отрицательный, компенсаторная пауза неполная. При импульсе из верхней трети АВ соединения отрицательный Р предшествует комплексу QRS, из средней трети узла – наслаивается на комплекс QRS, из нижней трети– следует позади комплекса QRS (рис. 31).
Предсердные и атриовентрикулярные экстрасистолы называются суправентрикулярными экстрасистолами. Их общим признаком является неизмененный комплекс QRS. Найти и определить форму зубца Р не всегда представляется возможным.
Стволовые (гисовые) экстрасистолы
Преждевременные импульсы формируются в пучке Гиса. Импульс распространяется ортоградно, ретроградная проводимость его блокирована, в связи с чем зубец Р перед комплексом QRS отсутствует, компенсаторная пауза полная (рис. 32).
Возникает в связи с преждевременными возбуждениями из проводящей системы желудочков. Эктолический очаг локализуется в правой или в левой ножке пучка Гиса. Поэтому вначале возбуждается миокард того желудочка, в проводящей системе которого возник импульс, затем по анастомозам импульс передается на другую ножку лучка Гиса
и вызывает возбуждение другого желудочка. Ретроградная проводимость импульса на предсердия блокирована, поэтому зубец P перед комплексом QRS отсутствует, желудочковый комплекс деформирован
и уширен, ширина QRS превышает 0б12'', наблюдается дискордантность основного зубца QRS и конечной части. Зубец R или S переходит непосредственно в зубец Т, компенсаторная пауза полная (рис. 33).
Если экстрасистола исходит из правого желудочка – она напоминает блокаду левой ножки пучка Гиса, если из левого желудочка – блокаду правой ножки пучка Гиса.
При экстрасистолах из основания сердца в стандартных отведениях основные зубцы положительные, из верхушки сердца – отрица-
Эктопические суправентрикулярные ритмы
Различные ритмы могут происходить из суправентрикулярных очагов (обычно в предсердиях). Диагностируется по электрокардиографии. Многие случаи являются бессимптомными и лечения не требуют.
Включая эктопические суправентрикулярные ритмы
Полифокусная предсердная тахикардия
Непароксизмальная узловая тахикардия
Миграция предсердного водителя ритма
Предсердная экстрасистолия
Предсердные экстрасистолы (ПЭ), или преждевременные сокращения предсердий (ПСП), – часто встречающиеся эпизодические сокращения. Они могут возникать у здоровых людей с или без провоцирующих факторов (например, кофе, чай, алкоголь, псевдоэфедрин) или могут быть симптомом сердечно-легочной патологии. Они распространены у пациентов с хронической обструктивной болезнью легких Хроническая обструктивная болезнь легких (ХОБЛ) Хроническая обструктивная болезнь легких (ХОБЛ) – ограничение воздушного потока, вызванное воспалительным ответом на вдыхаемые токсины, чаще всего сигаретный дым. Менее распространенными причинами. Прочитайте дополнительные сведенияПредсердная экстрасистолия (ПЭ).
В отведении II, после 2 синусового сокращения, Т волна деформирована вследстсвие ПЭ. Из-за того, что ПЭ возникает раньше относительно цикла синусового ритма, водитель ритма синусового узла перезапускается, и пауза, меньшая, чем полная компенсаторная, предшествует следующему синусовому сокращению.
ПЭ могут проводиться на желудочки нормально, аберрантно или могут не проводиться, обычно после ПЭ следует неполная компенсаторная пауза. Аберрантно проведенные ПЭ (обычно с морфологией блокады правой ножки пучка Гиса) следует отличать от преждевременных сокращений желудочкового происхождения.
Предсердные выскальзывающие сокращения – эктопические предсердные сокращения которые возникают на фоне длинных пауз синусового ритма или синус-ареста. Они могут быть одиночными или множественными; выскальзывающие комплексы из одного фокуса могут образовывать продолжительный ритм, называемый эктопическим предсердным ритмом. Частота сердечных сокращений обычно медленнее, морфология Р-зубца, как правило, отлична от синусового ритма, и PR-интервал слегка короче, чем при синусовом ритме.
Предсердная тахикардия
Предсердная тахикардия – регулярный ритм, обусловленный последовательной быстрой активацией предсердий из одного предсердного очага. Частота сердечных сокращений обычно от 150 до 200 уд/минуту; однако при очень быстром предсердном ритме дисфункции атриовентрикулярного (АВ) узла или при дигиталисной интоксикации может иметь место АВ–блокада Атриовентрикулярная блокада Атриовентрикулярная (АВ) блокада – частичное или полное прерывание проведения импульса от предсердий к желудочкам. Наиболее частой причиной является идиопатический фиброз или склероз проводящей. Прочитайте дополнительные сведения Предсердная тахикардия – наименее частая форма (5%) наджелудочковых тахикардий и обычно возникает у пациентов со структурной патологией сердца. Другими причинами являются: раздражение ткани предсердий (например, перикардит Перикардит Перикардит – воспаление перикарда, часто ассоциирующееся с накоплением жидкости в полости перикарда. Перикардит может быть вызван различными причинами (например, инфекционными заболеваниям. Прочитайте дополнительные сведенияСимптомы такие же как и у других видов тахикардий (например, слабость, головокружение, ощущение сердцебиения и реже – обмороки).
Диагноз основан на анализе электрокардиограммы (ЭКГ); Р зубцы с отличной от синусового ритма морфологией предшествуют комплексам QRS, однако могут быть и скрыты в предшествующем Т зубце (см. рисунок Истинная предсердная тахикардия Истинная предсердная тахикардия ).
Истинная предсердная тахикардия
Данная тахикардия с узкими комплексами QRS возникает в результате аномального автоматического фокуса или внутрипредсердного ре-ентри. Р зубцы предшествуют комплексам QRS; часто это тахикардия с длинным интервалом RP (PR < RP), но может быть и тахикардия с коротким интервалом RP (PR > RP), если имеет место медленное атриовентрикулярное проведение.
Вагусные приемы могут быть использованы для замедления частоты сердечных сокращений, позволяют визуализировать Р-зубцы, когда они скрыты; однако данные маневры обычно не купируют аритмию (признак того, что АВ узел не является обязательной частью для циркуляции данного типа тахикардии).
Лечение включает поиск и устранение основных причин, а также урежение частоты сокращений желудочков при использовании бета-блокаторов или блокаторов кальциевых каналов. Пароксизм может быть купирован кардиоверсией Кардиоверсия-дефибрилляция при воздействии постоянного тока (ПТ) Необходимость в лечении аритмий зависит от симптомов и степени тяжести аритмии. Лечение направлено на причины заболевания. При необходимости проводится непосредственно антиаритмическая терапия. Прочитайте дополнительные сведения . Фармакологические подходы по профилактике и предотвращению предсердной тахикардии включают антиаритмические препараты Антиаритмические средства Необходимость в лечении аритмий зависит от симптомов и степени тяжести аритмии. Лечение направлено на причины заболевания. При необходимости проводится прямая антиаритмическая терапия, что включает. Прочитайте дополнительные сведения Iа, Ic и III класса. При неэффективности консервативных приемов альтернативой является применение учащающей стимуляции Электрокардиостимуляторы Необходимость в лечении аритмий зависит от симптомов и степени тяжести аритмии. Лечение направлено на причины заболевания. При необходимости проводится прямая антиаритмическая терапия, что включает. Прочитайте дополнительные сведенияПолифокусная предсердная тахикардия
Мультифокальная предсердная тахикардия (хаотическая предсердная тахикардия) – нерегулярный ритм, обусловленный случайной активностью нескольких эктопических предсердных очагов. По определению, частота сердечных сокращений > 100 ударов в минуту. За исключением частоты признаки и свойства сходны с миграцией предсердного водителя ритма. Симптомы, когда они возникают, проявляются в виде учащенного сердцебиения. Мультифокальная предсердная тахикардия может быть вызвана основным легочным нарушением, таким как хроническое обструктивное заболевание легких Хроническая обструктивная болезнь легких (ХОБЛ) Хроническая обструктивная болезнь легких (ХОБЛ) – ограничение воздушного потока, вызванное воспалительным ответом на вдыхаемые токсины, чаще всего сигаретный дым. Менее распространенными причинами. Прочитайте дополнительные сведения , и электролитные нарушения, например, гипокалиемия Гипокалиемия Гипокалиемия – снижение концентрации калия в сыворотке 3,5 мЭкв/л ( 3,5 ммоль/л), обусловленное уменьшением его общих запасов в организме или патологическим его перемещением в клетки. Наиболее. Прочитайте дополнительные сведения . Лечение ориентировано на устранение первичного заболевания.
Непароксизмальная узловая тахикардия
Непароксизмальная узловая тахикардия обусловлена аномальным автоматизмом АВ-узла или прилежащей к нему ткани; обычно возникает после операций на открытом сердце, острого нижнего инфаркта миокарда, миокардита или интоксикации сердечными гликозидами. Частота сердечных сокращений (ЧСС) от 60 до 120 уд/минуту, таким образом, обычно бессимптомна. ЭКГ представляет собой регулярный ритм с нормальными комплексами QRS без идентифицируемых Р-зубцов или с ретроградными зубцами Р (инвертированы в нижних отведениях), которые возникают незадолго до ( < 0,1 секунды) или после комплекса QRS. От пароксизмальной наджелудочковой тахикардии ритм отличается более низкой ЧСС, также постепенным возникновением и купированием. Лечение направлено на причины заболевания.
Миграция предсердного водителя ритма
Миграция предсердного водителя ритма (полифокусный предсердный ритм) – нерегулярный ритм, обусловленный случайной активностью нескольких эктопических очагов, расположенных в предсердиях. По определению, частота сердечных сокращений ≤ 100 ударов в минуту. Данный тип аритмии наиболее часто возникает у пациентов с легочной патологией, гипоксемией, ацидозом, при интоксикации теофиллином или при сочетании данных факторов. На ЭКГ морфология Р-зубца различна от удара к удару, и имеется ≥ 3 разных его форм. Наличие Р-зубцов отличает миграцию предсердного водителя ритма от фибрилляции предсердий Фибрилляция предсердий Фибрилляция предсердий – это быстрый нерегулярный предсердный ритм. Симптомы включают: перебои в работе сердца и иногда – слабость, снижение толерантности к физической нагрузке, одышку, пресинкопальные. Прочитайте дополнительные сведения . Лечение направлено на причины заболевания.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Признаки предсердного ритма. ЭКГ при выскальзывающем ритме предсердий
Признаки предсердного ритма. ЭКГ при выскальзывающем ритме предсердий
При правопредсердном среднебоковом ритме амплитуда положительного зубца РI > РII. Зубец РIII отрицательный неглубокий. PaVL,V2-V6 положительный. PV1 (+ -) или положительный.
При правопредсердном нижнем ритме зубец Р, положительный, низкий, PaVL,aVR положительный. РII,III,aVF отрицательный. PV1 двухфазный (+ -) или отрицательный. PV5,V6 сглаженный или низкий положительный.
При левопредсердном верхнезаднем ритме зубец РI, aVL отрицательный (РI иногда сглаженный). РII,III,aVF положительный. Р положительный типа «щит и меч» (двугорбый с более высокой или заостренной второй фазой). PV5,V6 сглаженный, или низкий положительный, или неглубокий отрицательный.
При левопредсердном нижнем ритме зубец PaVL положительный, РI положительный низкий или отрицательный неглубокий. РII,III,aVF отрицательный. PV1 положительный, часто типа «щит и меч». РV2 положительный. PV5,V6 отрицательный.
Больной К., 34 лет. На ЭКГ: первые четыре и последние три цикла — синусовая аритмия, которая после большой паузы, следующей за четвертым синусовым циклом, сменяется предсердным ритмом с положительным низким зубцом РII, расположенным перед неизмененным желудочковым комплексом. Положительный низкий зубец РII (меньшей амплитуды, чем синусовый РII) указывает направление среднего вектора Р влево и меньше вниз, чем вектор Р синусовый, т. е. исходит из средней части боковой стенки правого предсердия. В связи с такой локализацией эктопического центра интервал Р - Q (0,22 сек.) не укорочен, а даже несколько удлинен по сравнению с синусовым ритмом (0,19 — 0,20 сек.). Возможно, такое удлинение Р - Q обусловлено отсутствием непосредственного соединения эктопического центра с межузловыми путями быстрого проведения импульса.
Заключение. Синусовая аритмия. Транзиторный правопредсердный ритм.
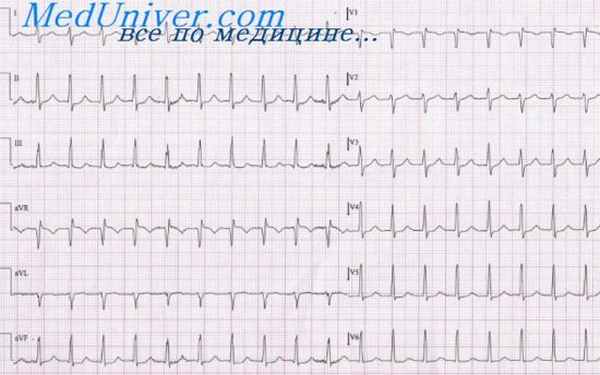
Больной С, 25 лет. На ЭКГ: ритм эктопический — предсердный, так как изменен зубец Р. расположенный перед обычным, суправентрикулярной формы комплексом QRS. Число сокращений 63—75 в 1 мин. Зубец РI,II,III,aVF положительный (PII > РIII > PI), что указывает на направление вектора Р вниз влево. Зубец PV1-V3 отрицательный, зубец PV4-V6,aVL двухфазный (- +), что свидетельствует об ориентации вектора Р назад и влево во второй половине возбуждения. Описанное направление вектора Р обусловлено локализацией источника эктопического ритма в передней стенке верхней части правого предсердия.
Эта локализация, вероятно, является причиной довольно большого интервала Р - Q (0,20 сек.), так как эктопический центр располагается в стороне от межузловых путей быстрого проведения.
Заключение. Правопредсердный ритм. Вертикальное положение электрической оси сердца.
Больной М., 65 лет. Клинический диагноз: гипертоническая болезнь ПБ стадии. На ЭКГ: зубец РII,III,V1-V4 отрицательный, уширенный (0,13 сек.) и расщепленный. Зубец РI положительный. PV5,V6 двухфазный (- +). Такое направление зубца Р свидетельствует об ориентации вектора Р влево, вверх и назад в связи с локализацией источника ритма в передней стенке нижней части правого предсердия. Интервал Р - Q = 0,20 сек. Частота ритма 80 в 1 мин.
Заключение. Ускоренный ритм из нижней части правого предсердия, возникший, вероятно, вследствие повышения автоматизма эктопического центра в правом предсердии. Замедление внутрипредсердной проводимости. Возможно ГЛП. Блокада левой передней ветви пучка Гиса. ГЛЖ.
Аритмия
Аритмия — определение, отражающее изменение частоты, регулярности, источника возбуждения сердца и различные виды нарушения его электрической проводимости.
Нарушение сердечного ритма — широко распространенное заболевание современности.
Обилие причинных факторов, разность электро-физиологических механизмов формирования аритмий и топографии зон исполнения данных механизмов, различие ЭКГ-показателей, проявлений и прогноза определяет полиморфизм расстройств сердечного ритма.
Классификация аритмии
Беря во внимание место зарождения электрического импульса и специфику его проведения от узла-пейсмейкера к желудочкам аритмии возможно систематизировать так:
- нарушение генерирования электрического импульса;
- изменения проводимости (блокады и дополнительные пути проведения);
- комбинированные нарушения ритма.
- сбои автоматизма источника возбуждения (синусовые бради-, тахикардия, синусовая аритмия, синдром слабости синусового узла, предсердная асистолия);
- эктопические всплески (эктопические ритмы, экстрасистолия, выскальзывающие комплексы, миграция водителя ритма, пароксизмальная тахикардия, трепетание, фибрилляция предсердий, желудочков)
Блокады сердца делят по признаку топографии того участка, где происходит замедление/прерывание движения электрической волны. Их наименования соответствуют локации. Рассматривают синоатриальную, внутрипредсердную, предсердно-желудочковую, внутрижелудочковую блокады.
Врожденные аномалии при наличии дополнительных путей проведения служат основой для возникновение синдромов преэкзитации (предвозбуждения) желудочков.
Комбинированные нарушения - это парасистолия, предсердно-желудочковые диссоциации, сочетание блокад с нарушением ритма (синдром Фредерика) и др.
По прогнозу различают: неопасные аритмии, вероятно опасные, опасные для жизни.
Опираясь на это нарушения дифференцируют на требующие лечения и подлежащие только наблюдению в течение времени.
Этиология возникновения аритмии
Благодатной почвой для начала аритмии может стать довольно длинный список заболеваний, причем как сердечно-сосудистой, так и других систем организма. Это гипертоническая болезнь, ИБС и инфаркт миокарда, сердечная недостаточность, воспалительные, дистрофические заболевания миокарда, пороки клапанов (врожденные и приобретенные), аномалии развития сердца. Часто причиной нарушений ритма является неблагополучие эндокринной системы (гипо- и гиперфункция щитовидной железы, синдром Конна, феохромоцитома, климакс), нервной, бронхолёгочной, пищеварительной систем. Спровоцировать аритмию могут болезни, касающиеся всего организма (анемия, инфекционные заболевания и отравления).
Значимые факторы риска: злоупотребление алкоголя, крепким чаем или кофе, любые формы курения, прием некоторых медикаментов.
Помимо этого голодание, несбалансированная диета, обеднённость пищи витаминами и микроэлементами, обезвоживание, то есть любые обстоятельства нарушения водно-электролитного обмена или кислотно-основного состояния могут привести к сбою нормальной электрической деятельности сердца. Также имеет значение наследственная предрасположенность.
Однако примерно у 1/10 пациентов даже при высококачественном обследовании не удается установить причину аритмии (идиопатическая аритмия).
Симптомы аритмии
Клиника аритмий может быть весьма различной и зависит от формы нарушения. Охарактеризуем наиболее встречаемые.
Аритмии, связанные с нарушением автоматизма синусового узла. Здесь возможны варианты с изменением темпа генерации электрических сигналов и сокращений сердца в сторону возрастания (синусовая тахикардия) или снижения (синусовая брадикардия), а также неравными временными интервалами между систолами (синусовая аритмия). Нормальной ЧСС для здорового взрослого считают от 60 до 90 сокращений в минуту. Тахиаритмия больше 90 уд/мин будет ощущаться учащенным сердцебиением. При брадикардии менее 40 уд/мин беспокоит слабость, головокружение, вероятны обмороки из-за падения перфузии мозга, а при частоте более 40 уд/мин обычно ассимптомна, как и синусовая аритмия.
Ощущением замирания, вздрагивания, «кувыркания», перебоев в работе сердца проявляются эктопические сокращения. Об эктопии говорят, если точкой рождения электрического сигнала не является синусный узел. Если сокращение от эктопического импульса наступает раньше времени, до завершения этапа расслабления сердца, говорят об экстрасистолии. Добавочные очаги возбуждения могут присутствовать на разных уровнях и соответственно генерировать суправентрикулярные (предсердные, предсердно-желудочковые) и желудочковые экстрасистолы. Часто несвоевременные сокращения чередуются с нормальными синусовыми, могут быть одиночными, парными или групповыми.
Три и более систолы кряду, единых в своем несинусовом происхождении, считают эктопическим ритмом (предсердный, атриовентрикулярный, идиовентрикулярный). Когда неестественный очаг возбуждения обладает высокой активностью и, подавляя синусовый, становится водителем ритма, возникает пароксизмальная тахикардия (ЧСС более 140 уд/мин). Больной при этом отмечает интенсивное сердцебиение.
Трепетание — ритмическое сокращение предсердий/желудочков с очень большой частотой (200-400 в мин). Фибрилляция (350-700 уд/мин) — беспорядочное малопрдуктивное сокращение миокарда, по-другому именуемое мерцанием. Трепетание и мерцание предсердий относительно благоприятно. Ввиду тормозящего, фильтрующего действия АВ-узла на желудочки проводится лишь часть электрических возбуждений, благодаря чему они сокращаются с частотой на порядок ниже (обычно не более 160 /мин). Самочувствие страдает сходным с тахикардией и экстрасистолией образом, может присоединяться одышка, головокружение, боль в сердце.
Трепетание и фибрилляция желудочков - жизнеугрожающе состояния и в отсутствие экстренных мер (дефибрилляция) быстро приводят к смерти больного.
Блокада сердца — ослабление или полное прекращение электрической проводимости определенного участка проводящей системы. Она может появляться и исчезать без лечения (тогда ее именуют преходящей), или быть постоянной. Симптомы здесь зависимы от местоположения, степени блокады, при легких формах отсутствуют, при средних и тяжелых соответствуют нерегулярности ритма, брадиаритмии.
Вообще, отсутствие симптомов аритмии — довольно частое явление, и выявление сбоев ритма происходит случайно при обследовании по другой причине.
Диагностика аритмии
На вооружении медиков состоит несколько способов выявления аритмий и каждый имеет свои особенности.
- ЭКГ — общедоступный метод, дает информацию о ритме пациента в данный момент времени, позволяет зафиксировать постоянные нарушения и преходящие, если те присутствуют в момент регистрации.
- Холтер-мониторинг ЭКГ — 24-х часовая запись электрокардиограммы. Данным методом возможно установить все нарушения в работе сердца за сутки.
- ЭхоКГ — УЗИ-исследование сердца. Дает возможность зрительно установить наличие аритмии и выявить органическую причину ее возникновения.
- Провокационные тесты : ортостатическая проба, чреспищеводное электро-физиологическое исследование, внутрисердечная регистрация ЭКГ), - способны искуственно вызвать и зарегистрировать аритмию когда не удается зафиксировать ее при суточном мониторинге ввиду преходящего характера.
Лечение аритмии
Нужно ли лечить аритмию? Некоторые из расстройств, как единичные наджелудочковые или желудочковые экстрасистолы при отсутствии органического поражения сердца, неопасны и не требуют лечения. В других случаях от своевременности распознавания и оказания помощи зависит жизнь человека.
Лечение нарушений ритма зависит от этиологии, вида нарушения, состояния больного, наличия противопоказаний для тех или иных методов воздействия.
Выделяют несколько подходов к лечению:
- воздействие на причину возникновения;
- влияние на факторы, провоцирующие аритмию;
- действие на механизмы аритмогенеза;
- воздействие на переносимость аритмии пациентом
Все лечебные воздействия при нарушении ритма делятся на медикаментозные и немедикаментозные. Подбор фармпрепаратов всегда осуществляется врачом и должен контролироваться повторяющимися регистрациями ЭКГ. Исходя из подхода к лечению, используются лекарства разной направленности действия, часто на помощь приходят антиаритмики. Высокую эффективность показывают амиодарон, соталол, пропафенон, верапамил и др.
Немедикаментозное направление включает электрические методы: кардиоверсия и дефибрилляция, временная и постоянная электростимуляция; радиочастотное разрушение эктопического очага, оперативное лечение органических заболеваний сердца (аномалии развития, пороки клапанов), являющихся причиной развития аритмии.
Важно отметить, что диагностику на всех этапах и лечение нарушений ритма осуществляет только врач. Часто уже при расспросе, объективном обследовании пациента (пальпация пульса, аускультация сердца) удается заподозрить характер аритмии, а дополнительные исследования позволяют уточнить диагноз, причину заболевания и подобрать правильное лечение.
Понятие «аритмия» означает любой сердечный ритм, отличный от нормального синусового. Некоторые виды аритмий, например синусовая аритмия, умеренная синусовая брадикардия, являются нормой и не требуют каких-либо мер воздействия, в том числе ограничений приема кофе. В официальных клинических рекомендациях по нарушениям ритма сердца употребление кофеина указано в качестве этиологического фактора только для наджелудочковой экстрасистолии и синусовой тахикардии. При этом для лечения рекомендуется отказ от употребления именно крепкого кофе. Вопрос влияния кофеина на развитие аритмии остается спорным и дискутабельным ввиду отсутствия качественных научных исследований в этой области.
Официальные российские клинические рекомендации по нарушениям ритма сердца не содержат информации о запрете авиаперелетов пациентам с аритмиями. Однако следует помнить, что во время взлета и посадки в салоне самолета меняется атмосферное давление, при наборе высоты уменьшается количество кислорода, что может быть опасным для лиц с сердечно-сосудистыми заболеваниями. Если причина аритмии – ишемия (кислородное голодание) сердечной мышцы, перелет может спровоцировать или усилить ее. Возможность использования воздушного транспорта необходимо обсуждать в лечащим врачом-кардиологом.
При нарушениях ритма сердца спортивные нагрузки принесут пользу только в случае разумного подхода и внимательного контроля за состоянием здоровья. Возможность физических занятий, их характер и объем при аритмиях оценивается врачом-кардиологом. Принимаются во внимание вид аритмии, причина ее возникновения, наличие других заболеваний, общее состояние сердечно-сосудистой системы и организма в целом. При неправильном подходе спорт может ухудшить здоровье и привести к серьезным осложнениям. Наиболее безопасными видами физической активности при аритмиях являются: йога, пилатес, ходьба, ЛФК.
Признаки предсердного ритма. ЭКГ при выскальзывающем ритме предсердий
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 80 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Разные виды нарушений ритма встречаются в разном процентном соотношении:
- Так, согласно статистике, львиную долю среди нарушений ритма с наличием основной сердечной патологии составляют предсердная и желудочковая экстрасистолия, которые встречаются в 85% случаев у пациентов с ИБС.
- На втором месте по частоте пароксизмальная и постоянная форма мерцания предсердий, которая встречается в 5% случаев у лиц старше 60 лет и в 10% случаев у лиц старше 80 лет.
Тем не менее, еще чаще встречаются нарушения работы синусового узла, в частности, тахикардия и брадикардия, возникшие без патологии сердца. Наверное, каждый житель планеты испытывал учащенное сердцебиение, вызванное нагрузкой или эмоциями. Поэтому эти виды физиологических отклонений статистической значимости не имеют.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
- Нарушения ритма сердца.
- Нарушения проводимости по сердцу.
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
В синусовом узле, проявляющееся синусовой тахикардией, синусовой брадикардией и синусовой аритмией — тахиаритмией или брадиаритмией.
По ткани предсердий, проявляющееся предсердной экстрасистолией и пароксизмальной предсердной тахикардией,
По атрио-вентрикулярному соединению (АВ-узлу), проявляющееся атриовентрикулярной экстрасистолией и пароксизмальной тахикардией,
По волокнам желудочков сердца, проявляющееся желудочковой экстрасистолией и пароксизмальной желудочковой тахикардией,
В синусовом узле и по ткани предсердий или желудочков, проявляющееся трепетанием и мерцанием(фибрилляцией) предсердий и желудочков.
Причины нарушений сердечного ритма
Нарушения ритма могут быть обусловлены не только серьезной патологией сердца, но и физиологическими особенностями организма. Так, например, синусовая тахикардия может развиться при быстрой ходьбе или беге, а также после занятий спортом или после сильных эмоций. Дыхательнаябрадиаритмия является вариантом нормы и заключается в учащении сокращений при вдохе и урежении сердцебиения при выдохе.
Однако, такие нарушения ритма, которые сопровождаются мерцательной аритмией (мерцанием и трепетанием предсердий), экстрасистолией и пароксизмальными видами тахикардий, в подавляющем большинстве случаев развиваются на фоне болезней сердца или других органов.
Заболевания,при которых возникают нарушения ритма
Патология сердечно-сосудистой системы, протекающая на фоне:
- Ишемической болезни сердца, в том числе стенокардии, острых и перенесенных инфарктов миокарда,
- Артериальной гипертонии, особенно с частыми кризами и длительно существующей,
- Пороков сердца,
- Кардиомиопатий(структурных изменений нормальной анатомии миокарда) вследствие вышеперечисленных заболеваний.
Внесердечные заболевания:
- Желудка и кишечника, например, язва желудка, хронический холецистит и др,
- Острые отравления,
- Активная патология щитовидной железы, в частности гипертиреоз (повышенная секреция гормонов щитовидной железы в кровь),
- Обезвоживание и нарушения электролитного состава крови,
- Лихорадка, сильное переохлаждение,
- Отравление алкоголем,
- Феохромоцитома — опухоль надпочечников.
Кроме этого, выделяют факторы риска, способствующие появлению нарушений ритма:
- Ожирение,
- Вредные привычки,
- Возраст более 45 лет,
- Сопутствующая эндокринная патология.
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 вмин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительнымурежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 вмин) и характеризуются кратковременными приступами потери сознания, называемыми приступами МЭС.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача скорой помощи или поликлиники.
Как диагностировать патологию?
Установление диагноза нарушения ритма не представляет труда, если пациент предъявляет типичные жалобы. До первичного осмотра врача пациент может самостоятельно подсчитать у себя пульс и оценить те или иные симптомы.
Однако непосредственно вид нарушений ритма устанавливается только врачом после проведения ЭКГ, так как у каждого вида свои признаки на электрокардиограмме.
Кроме ЭКГ, которое может быть выполнено уже по приезду бригады медицинской скорой помощи на дому у пациента, могут понадобиться дополнительные методы обследования. Они назначаются в поликлинике, если пациент не был госпитализирован стационар, или в кардиологическом (аритмологическом) отделении стационара, если у пациента были показания для госпитализации. В большинстве случаев пациенты госпитализируются, потому что даже легкое нарушение сердечного ритма может стать предвестником более серьезного, жизнеугрожающего нарушения ритма. Исключение составляет синусовая тахикардия, так как она часто купируется с помощью таблетированных препаратов еще на догоспитальном этапе, и угрозы для жизни в целом не несет.
Из дополнительных методов диагностики обычно показаны следующие:
- Мониторирование артериального давления и ЭКГ в течение суток (по Холтеру),
- Пробы с физической нагрузкой (ходьба по лестнице, ходьба на беговой дорожке — тредмил-тест, езда на велосипеде — велоэргометрия),
- Чрезпищеводная ЭКГ для уточнения локализации нарушения ритма,
- Чрезпищеводное электрофизиологическое исследование (ЧПЭФИ) в случае, когда нарушение ритма не удается зарегистрировать с помощью стандартной кардиограммы, и приходится простимулировать сердечные сокращения и спровоцировать нарушение ритма, чтобы выяснить его точный тип.
В некоторых случаях может потребоваться проведение МРТ сердца, например, если у пациента подозреваются опухоль сердца, миокардит или рубец после инфаркта миокарда, не отражающийся на кардиограмме. Такой метод, как УЗИ сердца, или эхокардиоскопия, является обязательным стандартом исследования для пациентов с нарушением ритма любого происхождения.
Лечение нарушений ритма
Терапия нарушений ритма и проводимости различается в зависимости от вида и от причины, вызвавшей его.
Так, например, в случае ишемической болезни сердца пациент получает нитроглицерин, препараты, разжижающие кровь (тромбоАсс, аспирин кардио) и средства для нормализации повышенного уровня холестерина в крови (аторвастатин, розувастатин). При гипертонии оправдано назначение гипотензивных препаратов (эналаприл, лозартан и др). При наличии хронической сердечной недостаточности назначаются мочегонные препараты (лазикс, диакарб, диувер, верошпирон) и сердечные гликозиды (дигоксин). Если у пациента имеется порок сердца, ему может быть показана хирургическая коррекция порока.
Вне зависимости от причины, неотложная помощь при наличии нарушений ритма в виде мерцания предсердий или пароксизмальной тахикардии, заключается во введении пациенту ритмовосстанавливающих (антиаритмиков) и ритмоурежающих препаратов. К первой группе относятся такие препараты, как панангин, аспаркам, новокаинамид, кордарон, строфантин для внутривенного введения.
При желудочковой тахикардии внутривенно вводится лидокаин, а при экстрасистолии — беталок в виде раствора.
Синусовая тахикардия может быть купирована приемом анаприлина под язык или эгилока (конкора, коронала и др) внутрь в таблетированной форме.
Брадикардия и блокады требуют совершенно иного лечения. В частности, внутривенно пациенту вводятся преднизолон, эуфиллин, атропин, а при низком уровне артериального давления — мезатон и допамин вкупе с адреналином. Эти препараты «разгоняют» сердечный ритм и заставляют сердце сокращаться чаще и сильнее.
Прогноз нарушений ритма при отсутствии осложнений и при отсутствии органической патологии сердца благоприятный. В противном же случае прогноз определяется степенью и тяжестью основной патологии и видом осложнений.
Читайте также:
