Признаки сложного разрыва мениска коленного сустава
Добавил пользователь Валентин П. Обновлено: 16.01.2026

Глазков Юрий Константинович Главный врач
- травматолог-ортопед
- травматолог-хирург
- спортивный травматолог
- ортопед
- Механизм развития
- Причины
- Виды
- Проявления
- Диагностика
- Повреждение заднего рога медиального мениска – лечение
- Реабилитация
Средняя частота травматического или патологического повреждения колена составляет 60-70 случаев на 100000 населения. У мужчин травматическое нарушение встречается в 4 раза чаще, чем у женщин.
Механизм развития
Колено
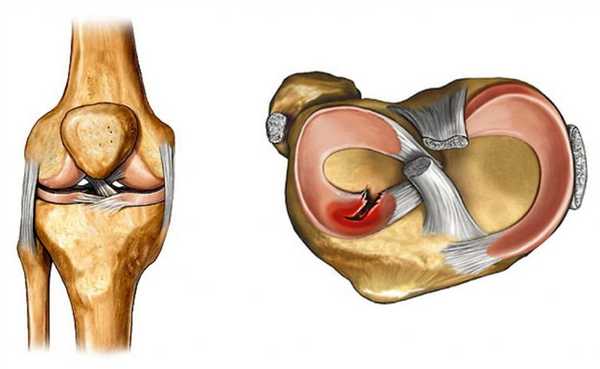
Колено
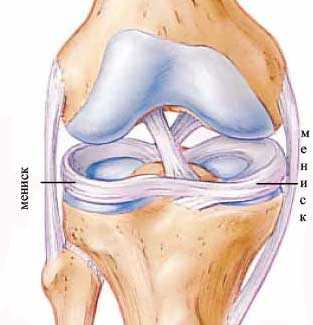
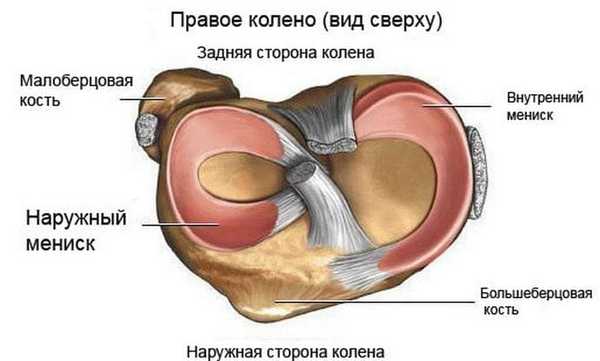
Колено имеет сложное строение. Сустав включает поверхности мыщелков бедренной кости, впадины голени, а также надколенник. Для лучшей стабилизации, амортизации и снижения нагрузки в суставной щели локализуются парные хрящевые образования, которые называются медиальный (внутренний) и латеральный (наружный) мениски. Они имеют форму полумесяца, суженные края которого направлены вперед и назад – передние и задние рога.
Наружный мениск является более подвижным образованием, поэтому при чрезмерном механическом воздействии он немного смещается, что предотвращает его травматическое повреждение. Медиальный мениск закреплен связками более жестко, при воздействии механической силы он не смещается, вследствие чего более часто происходит повреждение в различных отделах, в частности в области заднего рога.
Причины
Повреждение заднего рога медиального мениска является полиэтиологическим патологическим состоянием, которое развивается под действием различных факторов:
- Воздействие кинетической силы в область колена в виде удара или падения на него.
- Чрезмерное сгибание колена, приводящее к натяжению связок, которые фиксируют мениски.
- Ротация (вращение) бедренной кости при зафиксированной голени.
- Частая и длительная ходьба.
- Врожденные изменения, являющиеся причиной снижения прочности связок колена, а также его хрящей.
- Дегенеративно-дистрофические процессы в хрящевых структурах колена, приводящие к их истончению и повреждению. Данная причина наиболее часто имеет место у пожилых людей.
Выяснение причин позволяет врачу не только подобрать оптимальное лечение, но также дать рекомендации в отношении профилактики повторного развития.
Нарушение структуры и формы медиального мениска в области заднего рога классифицируется по нескольким критериям. В зависимости от выраженности травмы выделяется:
степени повреждения мениска
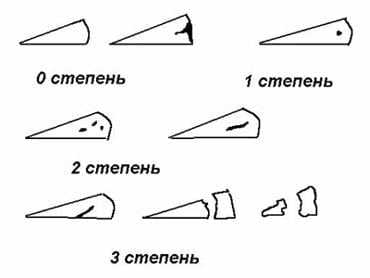
степени повреждения мениска
В зависимости от основного причинного фактора, приведшего к развитию патологического состояния хрящевых структур колена, выделяется травматическое и патологическое дегенеративное повреждение заднего рога медиального мениска.
По критерию давности перенесенной травмы или патологического нарушения целостности данной хрящевой структуры выделяется свежее и застарелое повреждение заднего рога медиального мениска. Также отдельно выделено комбинированное повреждение тела и заднего рога медиального мениска.
Проявления
Клинические признаки повреждения заднего рога медиального мениска являются относительно характерными и включают:
- Боль, которая локализуется на внутренней поверхности коленного сустава. Выраженность болевых ощущений зависит от причины нарушения целостности данной структуры. Они более интенсивные при травматическом повреждении и резко усиливаются во время ходьбы или спуска по лестнице.
- Нарушение состояния и функций колена, сопровождающееся ограничением полноты объема движений (активные и пассивные движения). При полном отрыве заднего рога медиального мениска может иметь место полный блок в колене на фоне резкой боли.
- Признаки развития воспаления, включающие гиперемию (покраснение) кожи области колена, припухлость мягких тканей, а также локальное повышение температуры, которое ощущается после прикосновения к колену.
При развитии дегенеративного процесса постепенное разрушение хрящевых структур сопровождается появлением характерных щелчков и хруста в колене во время выполнения движений.
Диагностика
Клинические проявления являются основанием для назначения врачом объективной дополнительной диагностики. Она включает проведение исследований, в первую очередь направленных на визуализацию внутренних структур сустава:
Диагностика
Артроскопия позволяет также проводить лечебные манипуляции под визуальным контролем после дополнительного введения в полость сустава специального микроинструментария.
Повреждение заднего рога медиального мениска – лечение
После проведенной объективной диагностики с определением локализации, выраженности нарушения целостности хрящевых структур сустава, врач назначает комплексное лечение. Оно включает несколько направлений мероприятий, к которым относятся консервативная терапия, хирургическое оперативное вмешательство, а также последующая реабилитация. Преимущественно все мероприятия дополняют друг друга и назначаются последовательно.
Лечение без операции
В случае если было диагностировано частичное повреждение заднего рога медиального мениска (1 или 2 степень), то возможно проведение консервативного лечения. Оно включает применение лекарственных средств различных фармакологических групп (нестероидные противовоспалительные медикаменты, витаминные препараты, хондропротекторы), выполнение физиотерапевтических процедур (электрофорез, грязевые ванны, озокерит). Во время проведения терапевтических мероприятий обязательно обеспечивается функциональный покой для коленного сустава.
Хирургическое вмешательство
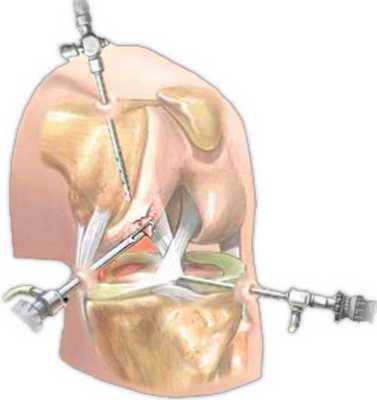
Хирургическое вмешательство
Хирургическое вмешательство
Основной целью операции является восстановление анатомической целостности медиального мениска, что позволяет обеспечить нормальное функциональное состояние коленного сустава в последующем.
Хирургическое вмешательство может осуществляться открытым доступом или при помощи артроскопии. Современное артроскопическое вмешательство считается методикой выбора, так как оно обладает меньшей травматичностью, позволяет значительно уменьшить длительность послеоперационного, реабилитационного периода.
Реабилитация
Независимо от вида проводимого лечения обязательно назначаются реабилитационные мероприятия, которые включают выполнение специальных гимнастических упражнений с постепенным увеличением нагрузки на сустав.
Своевременное проведение диагностики, лечения и реабилитации нарушения целостности медиального мениска колена позволяет достичь благоприятного прогноза в отношении восстановления функционального состояния коленного сустава.
Повреждения менисков, повреждение крестообразных связок, повреждение коллатеральных связок, патология синовиальных складок, удаление инородных тел коленного сустава, лечение патологии надколенника, лечение дефектов хряща, лечение артроза коленного сустава (гонартроза)
Разрыв медиального мениска
- Особенности повреждения
- Этиология
- Виды
- Симптомы
- Диагностика
- Консервативная терапия
- Медикаментозное лечение
- Физиотерапевтические процедуры
- Реабилитация
- Хирургическое лечение
- Прогноз
Особенности повреждения
мениск
мениск
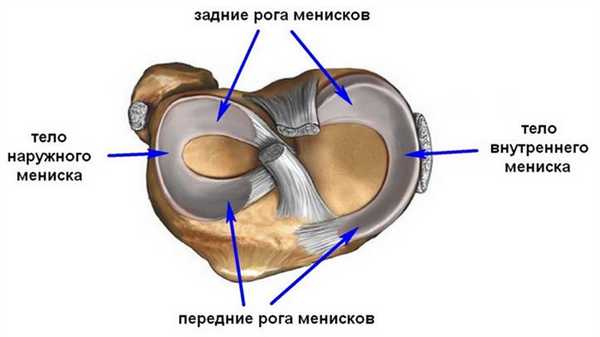
Суставная щель коленного сустава содержит парные хрящевые структуры, которые имеют название мениски. Выделяется латеральный (наружный) и медиальный (внутренний мениск). Они имеют форму полумесяца и состоят из более широкого тела, переднего и заднего рогов. Данные структуры выполняют важные функции, они обеспечивают стабилизацию и амортизацию сустава.
Наружный мениск закреплен менее жестко, при механическом воздействии он может смещаться, поэтому его повреждения развиваются реже. Внутренний мениск закреплен более жестко, поэтому при чрезмерных воздействиях он более легко и часто подвергается повреждению.
Так как рога менисков содержат в себе меньший объем хрящевой ткани, то нарушение целостности обычно имеет место в области их локализации. Более выраженное механическое воздействие может вызвать повреждение мениска в области рогов и тела.
Этиология
Повреждение хрящей в виде разрыва различной степени выраженности происходит вследствие воздействия различных этиологических (причинных) факторов, из них наиболее часто встречаются:
- Перенесенная в прошлом или острая травма колена, которая является результатом чрезмерного сгибания сустава, удара или падения на него, а также подворачивания ноги (вращение бедра при зафиксированной голени). Травматические изменения преимущественно имеют место у молодых людей, ведущих активный образ жизни или занимающихся подвижным спортом.
- Дегенеративно-дистрофические изменения в хрящевой ткани, развивающиеся на фоне возрастных изменений, нарушения питания (трофика) и приводящие к снижению ее прочности. Данная причина часто имеет место у пожилых людей, что связано с общими возрастными изменениями (процессы инволюции).
- Врожденное ослабление хрящевых структур, обусловленное изменениями на генетическом уровне (изменяется функциональная активность генов, отвечающих за синтез межклеточного вещества хрящевой ткани). Повреждение менисков в этом случае развивается на фоне обычных нагрузок у детей или молодых людей.
- Длительное воспаление структур крупных суставов, приводящее к нарушению их функционального состояния. Данный этиологический фактор имеет место при развитии аутоиммунного патологического процесса (ревматоидный артрит, ревматизм), характеризующегося образованием иммунокомпетентными клетками аутоантител, поражающих собственные ткани, преимущественно структур опорно-двигательной системы.
Знание факторов, которые стали основной причиной повреждения мениска дает возможность медицинскому специалисту подобрать оптимальную реабилитацию, а также дать рекомендации в отношении профилактики его развития.
Для удобства диагностики и выбора оптимального лечения все повреждения медиального мениска колена разделяются на несколько основных групп в зависимости от нескольких критериев. По локализации выделяется изолированный разрыв заднего рога (встречается чаще всего), или тела мениска. В зависимости от выраженности нарушения целостности хрящевой ткани классификация включает:
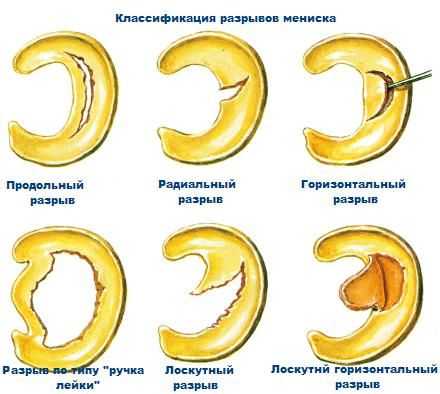
Виды
- Частичный разрыв, при котором имеет место очаговое нарушение целостности с сохранением общей анатомической структуры и формы мениска.
- Полный разрыв – нарушение целостности затрагивает всю толщину хряща, при этом образуется отломок, который может смещаться относительно других структур колена.
Для более точного определения выраженности повреждения существует классификация по Stoller, в которой выделяется 4 степени:
- 0 степень – изменений нет.
- 1 степени – имеются небольшие очаговые изменения.
- 2 степень – более выраженные изменения, имеющие линейную форму и не выходящие за поверхность хряща.
- 3 степень – изменения затрагивают всю толщу хряща, при этом имеет место полный разрыв мениска.
Классификация разрыва внутреннего мениска колена возможна на основании результатов тщательного клинического обследования, а также данных объективной диагностики, в частности с использованием МРТ (магнитно-резонансная томография необходима для классификации по Stoller).
Симптомы
Повреждение внутреннего мениска колена в виде разрыва характеризуется появлением нескольких основных клинически признаков:
- Боль, локализующаяся преимущественно с внутренней стороны колена. Ее интенсивность зависит от причины повреждения (после травмы боль острая, а при дегенеративно-дистрофических процессов развивается постепенно). Она увеличивается при попытках выполнения движений в колене, а также на фоне нагрузок на нижние конечности.
- Ограничение подвижности с уменьшением объема движений в колене, вплоть до полного их блока, который имеет место при полном разрыве мениска, сопровождающегося резким возникновением острой боли.
- Воспалительные признаки, включающие покраснение кожи (гиперемия), увеличение в объеме мягких тканей (отек), а также усиление болевых ощущений, которые могут присутствовать в покое.
Выраженность клинических симптомов зависит от локализации и степени тяжести патологического процесса. При постепенном разрушении хрящевой ткани на фоне дегенеративно-дистрофических процессов признаки появляются постепенно, они могут усиливаться в течение достаточно большого периода времени.
Для выбора лечения, адекватного для степени и локализации травмы, врач после клинического обследования назначает объективную диагностику, включающую методы визуализации структур колена. К ним относится рентгенологическое исследование, УЗИ, МРТ, КТ, артроскопия. При помощи МРТ выполняется классификация по Stoller, определяется степень тяжести, а также какой именно разрыв мениска. Лечение без операции врач назначает после объективной диагностики.
Консервативная терапия
Консервативная терапия
После того, как был диагностирован разрыв медиального мениска, лечение без операции назначается только на основании определенных критериев, к которым относится расположение, особенности и выраженность повреждений. Медицинский специалист обязательно учитывает причину патологического состояния.
Обычно удается назначать консервативные мероприятия, если были определены небольшие изменения, которые не распространяются за пределы поверхности хряща. Неполный разрыв мениска без операции лечится при помощи лекарственных средств, физиотерапии и реабилитационных мероприятий. Во время проведения лечения для колена обеспечивается функциональный покой, что достигается иммобилизацией (обездвиживание) при помощи тугих повязок или гипсовой лонгеты.
Медикаментозное лечение
Лекарственные средства, их дозировка и режим применения определяются медицинским специалистом индивидуально для каждого пациента с обязательным учетом различных факторов, таких как возраст, пол человека, локализация и выраженность повреждения. Медикаментозная терапия преимущественно включает применение лекарственных средств нескольких фармакологических групп:
- Нестероидные противовоспалительные медикаменты – препараты используются для снижения выраженности воспаления средней интенсивности. Обычно назначаются таблетированные или инъекционные лекарственные формы в комбинации с препаратами для наружного применения (крем или мазь).
- Глюкокортикостероиды – гормональные препараты, которые назначаются при выраженном длительном воспалении, в частности на фоне аутоиммунной реакции.
- Хондропротекторы – группа лекарственных средств, которые снижают скорость течения процесса разрушения хрящевой ткани, а также способствуют ее восстановлению.
- Витамины – позволяют ускорить течение процессов регенерации тканей, а также улучшить общее состояние пациента.
В качестве альтернативного метода консервативной терапии возможно внутрисуставное введение тромбоцитарной массы (биологический препарат, представляющий собой взвесь тромбоцитов в физиологическом растворе). Она содержит в себе биологически активные соединения «факторы роста», которые стимулируют процессы регенерации в хрящевой и соединительной ткани.
Физиотерапевтические процедуры
Физиотерапия подразумевает применение различных физических факторов, которые снижают выраженность воспалительных, дегенеративно-дистрофических процессов, а также способствуют более быстрому восстановлению тканей. Для этого в зависимости от тяжести патологического процесса и технических возможностей медицинского учреждения могут применяться:
- озокерит;
- грязевые ванны;
- электрофорез с различными противовоспалительными лекарственными средствами.
Длительность использования физиотерапевтических процедур определяется медицинским специалистом индивидуально. Они обычно комбинируются с медикаментозным лечением.
комплекс лечебной физкультуры
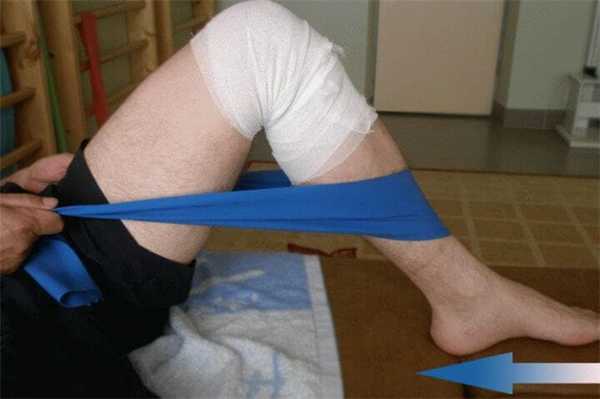
комплекс лечебной физкультуры
После базового терапевтического курса назначаются восстановительные процедуры и мероприятия. Они предполагают проведение специальных физических тренировок в комплексе лечебной физкультуры (ЛФК). При этом нагрузка на колено увеличивается поэтапно, и это дает возможность хрящевым структурам адаптироваться к ней во избежание повторного повреждения.
В связи с достаточно длительным нахождением сустава в состоянии функционального покоя существует риск развития контрактур (соединительнотканные спайки), поэтому реабилитация с выполнением упражнений необходима для предотвращения развития данного осложнения. Длительность курса таких мероприятий зависит от вида проведенного лечения, а также от выраженности повреждений. Обычно она варьирует в пределах периода времени от нескольких месяцев до полугода.
Хирургическое лечение
Операция является методом радикального лечения. Она назначается при нецелесообразности или неэффективности консервативной терапии, обычно при полном разрыве внутреннего мениска. Сегодня используются методики выполнения операции открытым доступом, а также при помощи артроскопии. Артроскопическое вмешательство в современных медучреждениях является методом выбора, так как оно характеризуется меньшей травматизацией тканей, а также длительностью реабилитационного периода.
Прогноз
Эффективность консервативной терапии зависит от многих факторов, которые учитываются врачом перед ее назначением, к ним относятся:
- Возраст пациента – у пожилых людей процессы регенерации протекают более медленно.
- Выраженность повреждений, определенная при помощи дополнительных методик визуализации и классифицированная по Stoller.
- Локализация изменений – разрыв рога дает благоприятный прогноз по отношению к повреждению тела мениска.
- Общее состояние организма человека, а также наличие или отсутствие сопутствующей соматической патологии.
- Длительность времени, прошедшего с момента повреждения и до начала выполнения лечебных мероприятий.
Для определения эффективности консервативных мероприятий назначается повторное контрольное объективное исследование. В случае неэффективности проведенного лечения разрыва внутреннего мениска врач решает вопрос о необходимости выполнения операции.
Современные методики своевременного лечения частичного разрыва внутреннего мениска без операции дают возможность получить благоприятный долговременный результат в отношении восстановления функционального состояния поврежденных структур.
Разрыв задней крестообразной связки - симптомы и лечение
Что такое разрыв задней крестообразной связки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коновалова Евгения Александровича, травматолога со стажем в 13 лет.
Над статьей доктора Коновалова Евгения Александровича работали литературный редактор Юлия Липовская , научный редактор Никита Геращенко и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Разрыв задней крестообразной связки (posterior cruciate ligament rupture) — это повреждение самой крупной внутрисуставной связки коленного сустава. Эта травма серьёзно снижает качество жизни, так как вызывает боль и чрезмерную подвижность сустава, что нарушает нормальную походку и значительно ускоряет износ и разрушение суставных поверхностей [1] .
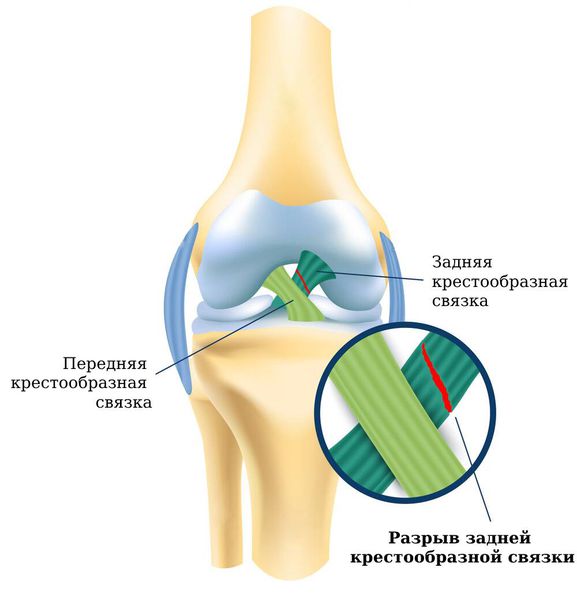
Такая травма в основном встречается у мужчин, но случается редко. Так как задняя крестообразная связка (ЗКС) более толстая и прочная, она повреждается в среднем в 15 – 30 раз реже, чем передняя (ПКС) [11] .
Причины разрыва ЗКС
Как правило, разрыв ЗКС происходит из-за очень сильного удара по голени спереди. В каких случаях это может произойти:
- при дорожно-транспортном происшествии: когда бампер автомобиля ударяет пешехода по передней поверхности голени; когда водитель или пассажир ударяется передней поверхностью голени о приборную панель автомобиля при резком торможении или столкновении;
- в контактных и высокоскоростных видах спорта (футбол, хоккей, лыжи, рэгби и др.): когда лыжник или сноубордист ударяется передней частью голени о препятствие; при столкновении игроков, например во время футбола или регби и т. д.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы разрыва задней крестообразной связки
Основные жалобы в остром периоде, который длится примерно 2 недели:
- Щелчок и боль в колене в момент травмы, после чего становится сложно или невозможно ходить.
- Выраженный отёк. Как правило, он развивается в течение первого часа после травмы. В отличие от повреждения ПКС, при разрыве ЗКС отёк и гематома распространяются и на заднюю поверхность голени. Это связано с тем, что задняя треть связки находится за пределами капсулы коленного сустава и сообщается с подколенной ямкой.
- Симптомы «псевдоблокады», т. е. невозможность согнуть или разогнуть ногу в суставе, при попытках это сделать ощущается противодействие.
При хроническом (застарелом) разрыве ЗКС беспокоит боль, ощущение «разболтанности» в коленном суставе и значительные затруднения при ходьбе. Боль появляется из-за повреждений хряща и мениска, как в момент травмы, так и в результате разрушения хряща. Иногда колено «не слушается», нога подгибается в колене, её сложно контролировать, всё это признаки нестабильности коленного сустава [6] .
Патогенез разрыва задней крестообразной связки
Задняя крестообразная связка, как и передняя, состоит из спирально идущих коллагеновых волокон, которые обеспечивают её прочность и сравнительно большую растяжимость. Верхним концом ЗКС и ПКС прикрепляются к бедренной кости, нижним — к углублениям на большеберцовой кости. Посередине связки перекрещиваются, поэтому их и называют крестообразными.
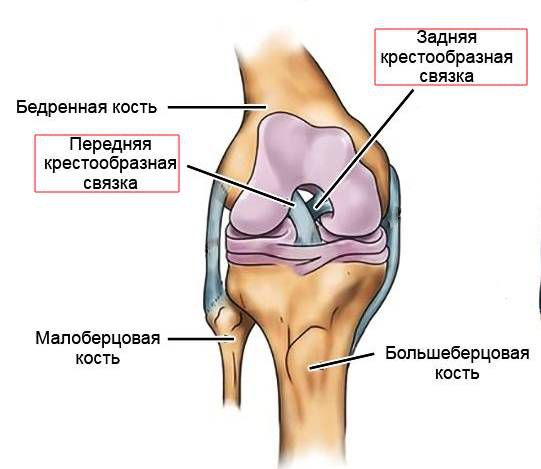
Основная функция крестообразных связок — поддерживать стабильность коленного сустава, обеспечивать правильные движения и взаимодействие суставов при ходьбе. ЗКС при этом удерживает голень от смещения назад.
Исходя из основной функции ЗКС, становится понятен и механизм получения травмы. Если в момент травмы голень сильно смещается назад, то ЗКС чрезмерно натягивается и, как следствие, происходит её разрыв [9] .
Нужно учитывать, что в крестообразных связках проходят нервные волокна, которые передают в головной мозг информацию о положении тела и отдельных его частей в пространстве. Повреждение этих волокон при разрывах связок приводит к последующей нестабильности сустава, так как без обратной связи от сустава невозможно скоординировать работу мышц, окружающих сустав. Это нарушает биомеханику движения и ведёт к преждевременному износу хрящей, менисков и других структур сустава.
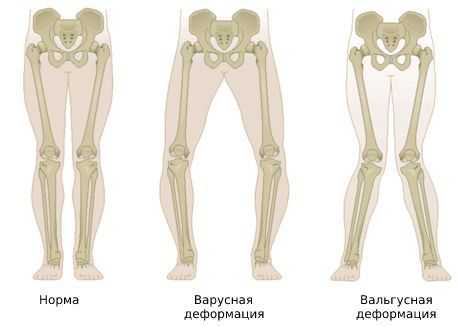
Впоследствии развивается деформирующий гонартроз — суставной хрящ истончается и разрушается, а под ним повреждается кость. При этом появляется ноющая боль в колене, сначала при длительной нагрузке, затем в покое и даже ночью. Со временем из-за нарушения биомеханики походки и увеличения нагрузок на сустав развивается вальгусная (X-образная) либо варусная (O-образная) деформация коленного сустава [8] .
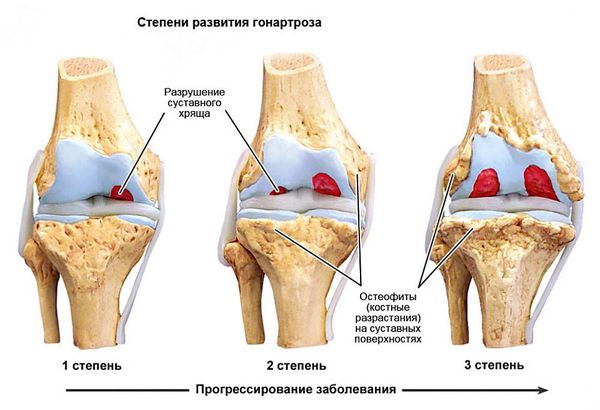
Классификация и стадии развития разрыва задней крестообразной связки
Степени повреждения ЗКС:
- Микроразрыв — незначительное растяжение связки. Может проявляться умеренным отёком сустава и болью. Движения могут быть ограничены, но стабильность сустава не нарушена.
- Частичный разрыв — умеренное растяжение. Отёк и боль выражены сильнее, стабильность сохранена, но появляется риск повторного разрыва из-за снижения прочности связки.
- Полный разрыв. Проявляется значительным отёком, сильной болью, нестабильностью в суставе, из-за чего невозможно опереться на ногу.
Типы повреждения задней крестообразной связки в зависимости от давности и распространённости процесса:
- острые разрывы;
- застарелые разрывы и хроническая недостаточность;
- частичные разрывы и рубцевание;
- отрыв костного фрагмента.
Чтобы оценить острые и хронические повреждения связок коленного сустава, в практике используется классификация вывихов в коленном суставе R. C. Schenck в модификации D. C. Wascher.
Осложнения разрыва задней крестообразной связки
- . Это шишка под коленом, которая связана со скоплением синовиальной жидкости. Избыток синовиальной жидкости вызван хроническим воспалением коленного сустава, а воспаление, в свою очередь, является следствием микротравм хряща из-за неправильных движений в суставе.
- Пателлофеморальный артроз. Представляет собой поражение хрящевой ткани надколенника и бедренной кости. Патология связана с чрезмерной нагрузкой на сустав, которая вызвана его нестабильностью.
- Рецидивирующая нестабильность.
Диагностика разрыва задней крестообразной связки
Предположить разрыв связки и в дальнейшем поставить окончательный диагноз можно ещё в острый период травмы. Прежде всего диагноз ставится на основании механизма травмы, а также жалоб, описанных выше, данных анамнеза, результатов инструментальных методов обследования и специальных тестов.
Чтобы диагностировать повреждение ЗКС, врач обязательно проводит специфические тесты:
- Тест Godfrey. Пациент лежит на спине, повреждённая нога согнута в коленном и тазобедренном суставе под углом 90°, мышцы максимально расслаблены. В этом положении при повреждении ЗКС голень провисает. Для сравнения нужно провести тест и на здоровой ноге.
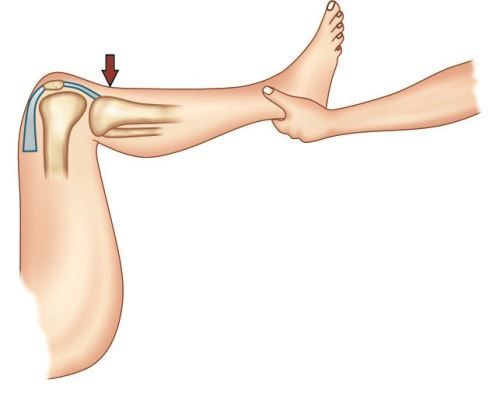
- Тест «заднего выдвижного ящика». Пациент лежит на спине, нога согнута в коленном суставе под углом 60–90°. Врач давит на большеберцовую кость, оценивая на сколько она смещается назад (как выдвижной ящик) и есть ли болевые ощущения. Тест выполняется поочерёдно в трёх положениях голени: при развороте наружу, внутрь и в нейтральном положении. Смещение голени назад в нейтральном положении говорит о повреждении ЗКС и задненаружных стабилизаторов коленного сустава, а при развороте голени наружу — только ЗКС.
![Тест «заднего выдвижного ящика» [13]](/pimg3/priznaki-slozhnogo-razriva-53FA566.jpg)
- Рекурвационный тест. Пациент лежит на спине, ноги выпрямлены. Врач поднимает повреждённую ногу за стопу. Если ЗКС повреждена, происходит переразгибание в коленном суставе. При сопутствующем разрыве ПКС степень переразгибания увеличивается. Обязательно нужно провести тест и на здоровой ноге, так как переразгибание может быть вариантом нормы или указывать на синдром гипермобильности суставов.
- Активный динамический тест четырёхглавой мышцы. Пациент лежит на спине, колено согнуто под углом 60°. При активном напряжении четырёхглавой мышцы бедра провисающая голень, смещается вперёд. Этот тест наиболее информативен при застарелых разрывах задней крестообразной связки.
![Активный динамический тест четырёхглавой мышцы [14]](/pimg3/priznaki-slozhnogo-razriva-DCDED.jpeg)
- Реверсивный PIVOT-SHIFT тест. Пациент лежит на спине. Врач отводит и поворачивает наружу повреждённую ногу, согнутую в коленном суставе под углом 60–90°. В этом положении при наличии разрыва ЗКС определяется патологическое смещение голени назад. Затем врач устраняет подвывих — разгибает голень, что сопровождается щелчком и визуальным смещением голени вперёд.
- Обратный тест Lachman. Пациент лежит на животе. Врач обхватывает рукой верхнюю часть наружной поверхности голени, стопу фиксирует в подмышечной впадине. Другой рукой охватывает бедро чуть выше надколенника, затем пытается сместить голень вперед относительно бедра. О разрыве ЗКС при этом тесте будет говорить смещение голени назад [5] .
В остром периоде обязательно проводится рентгенография коленного сустава. Рентген позволяет исключить либо выявить сопутствующие повреждения костей, которые могут косвенно указывать на повреждение ЗКС или вызывать симптомы задней нестабильности сустава. Например, на рентгене можно выявить отрыв костного блока в месте крепления ЗКС. При этой патологии сустав тоже становится нестабильным, но ЗКС может быть не повреждена [2] .
Вместо рентгена можно сделать магнитно-резонансную томографию (МРТ) коленного сустава. Это самый информативный метод диагностики повреждений ЗКС. Он позволяет увидеть мягкие ткани сустава и поставить окончательный диагноз.
На разрыв ЗКС будут указывать следующие признаки: связку не видно, нарушена непрерывность волокон связки или они расположены неправильно. Косвенно о наличии разрыва говорит заднее смещение большеберцовой кости и волнистый контур связки.
![Здоровая ЗКС и её разрыв на МРТ [12]](/pimg3/priznaki-slozhnogo-razriva-0FF2C.jpeg)
Чтобы оценить нестабильность сустава, может проводиться артрометрия при помощи артрометра КТ-1000, но этот аппарат есть не везде.
![Артрометр [15]](/pimg3/priznaki-slozhnogo-razriva-355E4.jpeg)
Лечение разрыва задней крестообразной связки
Консервативное лечение
Консервативные методы лечения включают:
- Пункцию сустава, если в нём скопилось много крови.
- Протокол RICE, при котором охлаждают место травмы (например, прикладывают лёд), накладывают компрессионную повязку, оставляют ногу в покое и кладут её на возвышенность.
- Пункцию сустава, противовоспалительные препараты, внешнюю фиксацию повреждённой ноги при помощи ортеза или суппорта.
- Физиотерапию после устранения симптомов острой фазы. Процедуры подбирает врач-физиотерапевт индивидуально для каждого пациента.
- Лечебную физкультуру, реабилитационные мероприятия и упражнения, направленные на восстановление работы повреждённого сустава и укрепление окружающих его мышц.
Консервативное лечение как самостоятельный метод обычно не способно полноценно восстановить функцию сустава, так как порванная ЗКС не может срастись самостоятельно. Это значит, что все симптомы и признаки нестабильности сустава никуда не исчезнут [3] .
Хирургическое лечение
Единственный метод, который позволяет полностью восстановить повреждённый сустав при разрыве ЗКС — это артроскопия.
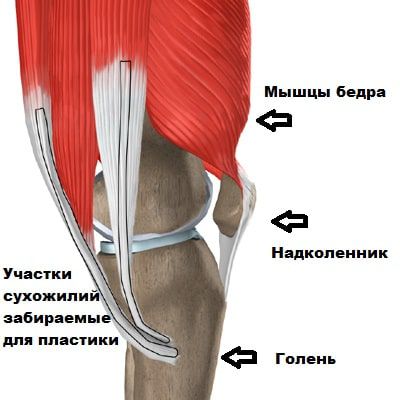
Для восстановления связки используют два вида трансплантатов: аутотрансплантаты (из собственных сухожилий) и аллотрансплантаты (из трупных связок или сухожилий). В России в клинической практике чаще применяют первый вид.
Как и любая операция, артроскопия требует предоперационной подготовки и сдачи анализов.
На первом этапе операции хирурги-ортопеды извлекают и обрабатывают трансплантат, чаще всего его берут из собственной связки надколенника или из сухожилия полусухожильной мышцы.
На втором этапе формируют каналы в бедренной и большеберцовой кости, удаляют остатки разорванной ЗКС и проводят подготовленный трансплантат через костные каналы в физиологическое положение [7] .
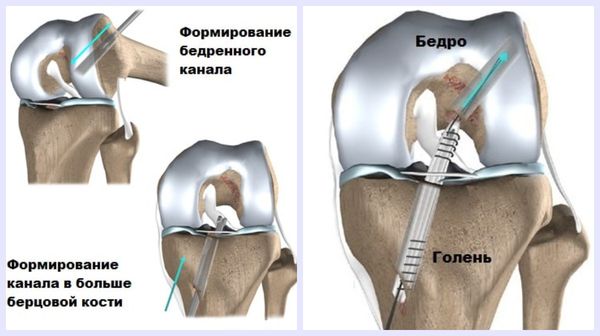
Второй этап операции осуществляется артроскопически — через несколько проколов в коленном суставе с использованием видеоаппаратуры, что снижает травматичность операции и ускоряет восстановительный период. Длительность операции всегда строго индивидуальна.
Послеоперационный период
После операции в течение 3–4 дней пациент находится в стационаре. В этот период врач следит за состоянием больного и процессом заживления послеоперационной раны. Также проводится противовоспалительная и антибактериальная терапия, адекватное обезболивание и регулярные перевязки раны.
Через 3–4 дня после операции больного выписывают. После выписки пациент наблюдается в поликлинике, где ему делают перевязки, контролируют выполнение комплекса ЛФК и физиотерапевтических упражнений, которые помогают быстрее восстановиться. Это обязательная часть лечения, без качественной реабилитации невозможно добиться хорошего результата. На 14-е сутки после операции снимают операционные швы.
Прооперированную ногу обездвиживают на 4 недели с помощью гипса, тутора или шарнирного ортеза. В этот период придётся ходить на костылях, постепенно увеличивая нагрузку на ногу. В первые дни после операции нагружать ногу нельзя, затем нагрузку увеличивают на 25 % каждую неделю, к 4-й неделе обычно разрешается полная нагрузка. Когда опороспособность ноги восстанавливается до уровня 75 %, обычно это происходит к 3-й неделе, разрешается перейти на один костыль. Полностью отказаться от костыля можно, когда восстановится нормальная походка с перекатом от пятки к пальцам стопы [10] .
Заниматься спортом, например посещать спортзал, плавать или бегать, можно не раньше, чем через 6 месяцев после операции.
Послеоперационные осложнения
- Нагноение послеоперационной раны, гнойный синовит. Это самое тяжёлое осложнение, оно связано с несоблюдением асептических условий во время выполнения перевязок. Чаще всего это происходит, когда перевязки выполняются самостоятельно в домашних условиях.
- Отрыв трансплантата от места прикрепления в костном канале. Крайне редкое осложнение, обычно оно связано с травмой колена.
- Аллергические реакции на лекарственные препараты, используемые в лечении.
- Контрактура коленного сустава. Это ограничение движений в коленном суставе. Чаще всего она развивается из-за отсутствия или неправильной реабилитации после операции.
При использовании аллотрансплантата осложнением может стать его отторжение, крайне редко происходит заражение ВИЧ-инфекцией [3] .
Прогноз. Профилактика
Более чем у 95 % пациентов функции сустава полностью восстанавливаются, но для этого нужно своевременно и правильно провести лечение и реабилитацию.
Примерно к 4-му месяцу после операции искусственно созданная связка приживается. В дальнейшем трансплантат окончательно перестраивается и по свойствам становится максимально похож на полноценную «родную» ЗКС [4] .
Без операции прогноз неблагоприятный. Со временем развивается деформирующий гонартроз, который требует эндопротезирования — большой и травматической операции по замене коленного сустава на искусственный имплантат.
Рецидивы возможны, если пациент нарушает рекомендации врача или снова травмирует ногу. Также к повторному повреждению могут привести ошибки при проведении операции.
Профилактика разрыва ЗКС
Системы чётких и последовательных мероприятий по профилактике повреждений ЗКС не существует. Снизить риск травмы у спортсменов поможет полноценно выполненная разминка, укрепляющие тренировки и специальные упражнения. При беге, прыжках и рывках важно соблюдать правильную технику. В быту и на производстве нужно придерживаться общеизвестных правил безопасности.
Разрыв передней крестообразной связки - симптомы и лечение
Что такое разрыв передней крестообразной связки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коновалова Евгения Александровича, травматолога со стажем в 13 лет.
Над статьей доктора Коновалова Евгения Александровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Маргарита Тихонова
Разрыв передней крестообразной связки (anterior cruciate ligament injury) — это одна из самых тяжёлых травм коленного сустава. Повреждение сопровождается щелчком в колене и невозможностью продолжать физическую активность. Затем появляется отёк и становится трудно сгибать и разгибать ногу в суставе.
![Разрыв передней крестообразной связки [13]](/pimg3/priznaki-slozhnogo-razriva-5E74A2.jpg)
Распространённость
Разрыв передней крестообразной связки (ПКС) является частой травмой коленного сустава. Встречается в 4 случаях на 1000 человек и занимает второе место после травмы мениска. ПКС — это самая травмируемая связка коленного сустава. Для сравнения: повреждения задней крестообразной связки встречаются в 15–30 раз реже, так как она примерно в 1,3–2 раза толще и в 2 раза прочнее ПКС [11] .
При занятии спортом разрыв ПКС у женщин происходит в среднем в 4–10 раз чаще, чем у мужчин [1] . Предположительно, это связано с более слабыми подколенными сухожилиями. Также встречается мнение, что на силу и гибкость связок могут влиять гормональные факторы. Однако это утверждение остаётся спорным и его ещё предстоит доказать [12] .
Причины разрыва ПКС
Прямая травма — возникает при ударе по бедру, голени и колену. Чаще встречается у спортсменов, например у футболистов, борцов и боксёров. Реже разрыв связки происходит при ДТП.
Непрямая травма — возникает, когда нет прямого удара по коленному суставу. Может произойти из-за резкого отклонения бедра с туловищем внутрь или наружу. Голень при этом повёрнута или фиксирована. Из-за такого отклонения в коленном суставе возникает «скручивание», вызывающее разрыв связки.
Чаще всего ПКС разрывается при отклонении голени наружу и кручении бедра внутрь. Особенно такая травма распространена среди спортсменов: футболистов, гандболистов, баскетболистов и волейболистов.
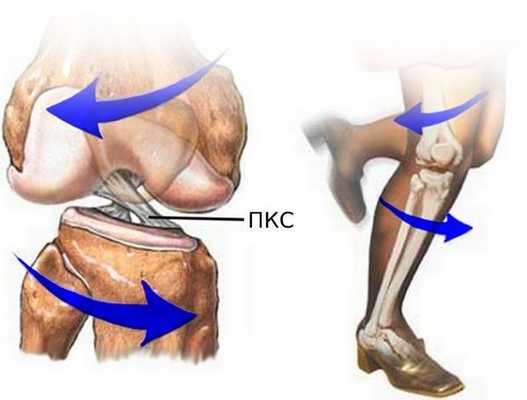
Зачастую при такой травме, помимо разрыва ПКС, повреждается внутренний мениск, а при сильном скручивании разрывается внутренняя боковая связка. Такое сочетание повреждений называют «несчастливой триадой» или «взрывом коленного сустава» [1] . При отклонении голени внутрь и кручении бедра наружу к травме ПКС может присоединиться разрыв наружного мениска.
![Фантом стопы [14]](/pimg3/priznaki-slozhnogo-razriva-F2F40F.jpg)
Механизм, обусловленный лыжным ботинком, — так называют травму, которая встречается среди горнолыжников, использующих высокие и жёсткие лыжные ботинки. При падении на спину бедро и туловище смещаются назад, ботинок при этом удерживает голень. В результате ПКС избыточно натягивается, что может привести к её разрыву.
Симптомы разрыва передней крестообразной связки
Симптомы острого периода:
- щелчок в колене в момент травмы;
- невозможность опираться на ногу и продолжать физическую активность;
- выраженный отёк коленного сустава, возникающий, как правило, в течение часа после травмы;
- симптомы «псевдоблока» — пациент не может согнуть и разогнуть ногу в суставе.
При застарелом разрыве передней крестообразной связки возникает боль, ощущение нестабильности и «расшатанности» в коленном суставе. Боль может появиться при повреждении хряща и мениска как в момент травмы, так и при развившемся гонартрозе. Больные жалуются, что «колено не слушается», «нога подгибается в колене», «ногу сложно контролировать» [3] . Из-за «расшатанности» в колене они часто оступаются, спотыкаются и падают.
Патогенез разрыва передней крестообразной связки
Передняя крестообразная связка состоит из спирально расположенных коллагеновых волокон, которые обеспечивают её прочность и растяжимость [7] [10] . Своим верхним концом ПКС прикрепляется к бедренной кости, а нижним — к большеберцовой. На середине хода ПКС пересекается с задней крестообразной связкой. И з-за характерного перекрёста данные связки и получили своё название [8] [9] .
![Передняя и задняя крестообразные связки [15]](/pimg3/priznaki-slozhnogo-razriva-3F7EB.jpg)
Передняя крестообразная связка состоит из трёх пучков:
- Передневнутренний — самый длинный, расположен поверхностно и наиболее подвержен травмам. Как правило, при частичных повреждениях связки разрывается именно он.
- Задненаружный — лежит глубже предыдущего, наименее подвержен разрывам.
- Промежуточный.
Основная функция ПКС — удерживать голени от смещения. Чаще всего разрывы связки вызваны кручением на опорной ноге, когда бедро и корпус вращаются, а голень со стопой остаются фиксированными. Повреждение ПКС приводит к нестабильности в коленном суставе, т. е. дискомфорту от смещения голени относительно бедра.
Если такое состояние длится долго, то суставные хрящи, мениски и остальные структуры сустава изнашиваются и развивается деформирующий артроз. Этот процесс протекает с разной скоростью, зависящей как от травмирующего агента, так и от генетической предрасположенности. Со временем пациент начинает ощущать ноющую боль в колене, сначала при длительной нагрузке, а затем и в покое, дискомфорт не проходит даже во сне.
Больной начинает « щадить » ногу и меньше на неё опираться. Из-за этого нарушается биомеханика походки, увеличивается нагрузка на структуры сустава и возникает вальгусная (X-образная) либо варусная (O-образная) деформация.
Классификация и стадии развития разрыва передней крестообразной связки
Типы повреждения ПКС в зависимости от давности и распространённости травмы:
- острые разрывы;
- застарелые разрывы и хроническая нестабильность;
- частичные разрывы и рубцевание волокон;
- отрыв ПКС вместе с костным фрагментом [3] .
Степени повреждения ПКС:
- Незначительное растяжение связки (микроразрыв). Проявляется умеренным отёком и болью. Движения ограничены, но стабильность сустава сохранена.
- Умеренное растяжение (частичный разрыв). Отёк и боль выражены сильнее, стабильность сустава сохранена, но прочность связки снижена, что может приводить к многократным повторным травмам.
- Полный разрыв. Проявляется сильным отёком, интенсивной болью и нестабильностью в суставе. На больную ногу сложно опираться [1] .
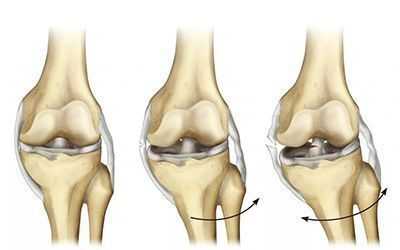
Осложнения разрыва передней крестообразной связки
- контрактура коленного сустава — снижение подвижности колена как при сгибании, так и при разгибании;
- посттравматический артроз коленного сустава;
- хроническая нестабильность коленного сустава [1] .
Диагностика разрыва передней крестообразной связки
Крестообразные связки помогают поддерживать стабильность коленного сустава и нормальную биомеханику походки. Они также важны для правильного взаимодействия суставных поверхностей при ходьбе, беге, сгибании и разгибании голени. Поэтому следует своевременно выявлять и лечить их повреждения.
Заподозрить разрыв ПКС можно по вышеописанным симптомам, данным анамнеза, результатам специальных тестов и инструментальных методов обследования. Предположить повреждение и поставить окончательный диагноз можно ещё в острый период травмы. При значительном скоплении крови в полости сустава (гемартрозе) пациент чувствует распирание в коленном суставе, прикосновения к нему резко болезненны, возникает выраженный отёк колена.
Специфические тесты
При диагностике повреждений ПКС обязательно проводят специфические тесты.
- Тест Лахмана — нога согнута в колене под углом 20–30 ° , стопа лежит на кушетке. Одной рукой врач фиксирует бедро, обхватывая его в дистальной части, а другой — плавно тянет голень вперёд.
- Тест переднего выдвижного ящика — в отличие от теста Лахмана, нога согнута под углом 90 ° .
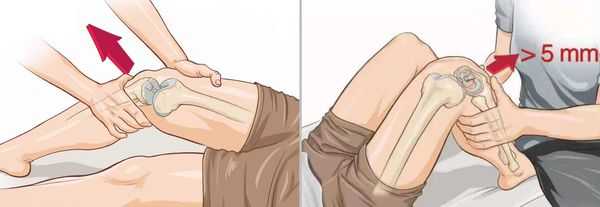
Оба метода позволяют выявить чрезмерное смещение голени кпереди и определить его степень. Чтобы сравнить результаты, тесты обязательно проводят и на здоровой ноге.
- Тест смещения стержня — пациент лежит на спине, врач одной рукой обхватывает коленный сустав, а второй придерживает стопу и отводит ногу с поворотом внутрь, т. е. придаёт вальгусную нагрузку. Если повреждена ПКС, то при разгибании происходит передний подвывих большеберцовой кости. Затем при сгибании ноги в коленном суставе примерно на 20 – 40 ° подвывих вправляется. Существуют различные модификации данного теста: градуированный тест смещения Якоба, модифицированный и мягкий тест смещения стержня [3] . Эти методы не всегда подтверждают разрыв ПКС, поэтому может потребоваться несколько разных тестов.
- Тест Мартенса — пациент лежит на спине, врач одной рукой обхватывает заднюю поверхность голени ниже коленного сустава, другая рука лежит на нижней трети бедра. Затем доктор одной рукой смещает голень вперёд и одновременно другой рукой отводит бедро назад. Вначале теста нога практически разогнута в коленном суставе. При достижении угла сгибания около 30 ° подвывихнутая боковая часть большеберцовой кости вправляется. Врач выявляет это при пальпации и по субъективным ощущениям пациента, который чувствует, что колено «встало на место».
- Тест Слокума — пациент лежит на боку на стороне неповреждённой ноги, согнутой в тазобедренном и коленном суставах. Травмированная нога развёрнута внутрь, а стопа максимально разогнута. Врач обхватывает бедро и ощупывает головку малоберцовой кости. При повреждении ПКС происходит подвывих боковой части головки большеберцовой кости. После сгибания в коленном суставе подвывих проходит.
- Тест перекрещивания Арнольда — проводится в положении стоя, врач фиксирует стопу повреждённой ноги. Затем пациент скрещивает над ней здоровую ногу, поворачивая таз и туловище в травмированную сторону. При повреждении ПКС возникают неприятные ощущения смещения коленного сустава.
- Тест подворачивания Якоба — пациент стоит возле стены, повернувшись к ней здоровой стороной, и равномерно распределяет вес тела на обе ноги. Врач поворачивает коленный сустав внутрь. В это время пациент сгибает ногу в колене. При ПКС возникает подвывих головки большеберцовой кости и ощущение подворачивания ноги в коленном суставе.
- Тест подёргивания Хьюстона — пациент лежит на спине, нога согнута в коленном суставе на 60–70 °. Одной рукой врач обхватывает голень и поворачивает её внутрь; другой — придаёт вальгусную нагрузку на уровне верхней трети голени. Затем нога плавно разгибается. Как только угол сгибания достигает 20 °, происходит спонтанный подвывих головки большеберцовой кости. Это говорит о разрыве ПКС.
Чтобы подтвердить диагноз, врач вряд ли будет использовать все тесты: обычно достаточно несколько методов. К ним прибегают, если разрыв связки не удалось выявить сразу, а по данным анамнеза и МРТ доктор подозревает её повреждение. Тесты может проводить только врач, самостоятельно их делать нельзя.
Инструментальные методы диагностики
Самым информативным методом диагностики ПКС является магнитно-резонансная томография (МРТ) коленного сустава. МРТ позволяет визуализировать мягкие ткани в области сустава и поставить окончательный диагноз [2] .
Признаки разрыва ПКС:
- связка не визуализируется;
- нарушена непрерывность её волокон;
- нетипичное расположение волокон;
- косвенные признаки — связка имеет волнистый контур, большеберцовая кость смещена вперёд, задняя крестообразная связка значительно отклонена назад.
В остром периоде обязательно проводится рентгенография. Метод позволяет исключить или выявить сопутствующие повреждения костных структур, которые могут указывать на разрыв ПКС:
- Перелом Сегонда — отрывной перелом межмыщелкового возвышения большеберцовой кости (места прикрепления передней крестообразной связки). Целостность связки при этом не нарушена, однако характерные симптомы её разрыва присутствуют.
- Отрыв связок вместе с фрагментом кости.
- Перелом головки малоберцовой кости.
Лабораторные анализы для диагностики разрыва ПКС не используются, поскольку они не дают никакой информации о состоянии сустава.
Лечение разрыва передней крестообразной связки
В остром периоде необходимо устранить боль, отёк и воспаление. При выраженном отёке коленного сустава проводят пункцию для эвакуации крови. Также назначают противовоспалительные препараты, на поражённую ногу прикладывают холод и обеспечивают покой.
После стихания острой фазы показан фиксатор — бандаж, ортез или суппорт. Его носят, чтобы стабилизировать коленный сустав и приступить к более качественной реабилитации. Основным минусом является строгий подбор по размеру и модели.
Восстановить подвижность сустава поможет лечебная физкультура и физиотерапия [3] . ЛФК проводится с первых часов после получения травмы и продолжается 8 – 10 месяцев после операции.
Однако ЛФК и симптоматическая терапия не всегда помогают восстановить нормальную работу сустава. Единственным методом, позволяющим полностью восстановить функции сустава, является артроскопическая реконструкция [1] .
Для операции используют трансплантаты:
- Аутотрансплантаты — из собственной связки надколенника, сухожилий подколенных мышц и сухожилий малоберцовой группы мышц.
- Аллотрансплантаты — из трупного материала. Существует гипотетический риск заражения инфекционными заболеваниями (ВИЧ, гепатит и т. д.), но он ничтожно мал. В России банков тканей мало, поэтому такие трансплантаты применяются редко.
Сперва трансплантат извлекается и обрабатывается, затем его устанавливают и фиксируют в области разорванной связки, остатки которой предварительно удаляются.
Все манипуляции на суставе производятся малоинвазивно, т. е. через несколько проколов и под контролем видеоаппаратуры. Это значительно уменьшает травматичность и позволяет пациенту быстрее восстановиться.
После операции больной наблюдается в стационаре 3 – 4 дня. Ему назначаются противовоспалительные и обезболивающие препараты. Также контролируется заживление и проводятся регулярные перевязки послеоперационной раны.
Затем, в среднем на две недели, на прооперированную ногу накладывается гипс или жёсткий ортез. Это создаёт неподвижность в суставе, уменьшает послеоперационный отёк и боль. Ходить в этот период следует с костылями, постепенно повышая нагрузку на ногу: в первые дни после операции без нагрузки, затем каждую неделю увеличивают на 25 %, к 4-й неделе выходят на полную нагрузку.
Полностью отказаться от костыля можно, когда восстановилась нормальная походка и пациент может перекатываться с пятки на носок. Чтобы ускорить заживление и улучшить питание тканей в области сустава, следует выполнять комплекс изометрических упражнений, т. е. сокращать мышцы без нагрузки.
Реабилитация
После выписки из больницы пациенту необходимо обратиться к реабилитологу, который подробно расскажет, как действовать дальше. Чтобы восстановить функции прооперированной ноги, назначается ЛФК и комплекс физиотерапевтического лечения. Методы физиотерапии подбираются строго индивидуально физиотерапевтом.
Также пациенту потребуются регулярные перевязки: не реже, чем раз в 3 – 4 дня. На 14-й день после операции снимают швы. Все эти манипуляции проводятся в поликлинике [4] .
При своевременном адекватном лечении и правильно проведённой реабилитации прогноз благоприятный. Более чем у 95 % пациентов функции сустава полностью восстанавливаются.
В среднем к 4-му месяцу после операции искусственно созданная связка полностью приживается. В дальнейшем трансплантат окончательно перестраивается и по своим свойствам максимально приближается к полноценной «родной» передней крестообразной связке [4] .
Без оперативного лечения прогноз неблагоприятный. Со временем почти неизбежно формируется деформирующий гонартроз. Это осложнение требует одномыщелкового либо тотального эндопротезирования коленного сустава — большой и травматической операции по замене коленного сустава на искусственный имплантат.
При нарушении рекомендаций врача или повторной травме возможны рецидивы. Также к повторному повреждению могут привести ошибки при проведении операции.
Профилактики повреждений ПКС, как системы чётких и последовательных мероприятий, к сожалению, не существует. Снизить риск травмы у спортсменов поможет полноценно выполненная разминка, укрепляющие тренировки и специальные упражнения в условиях нестабильности. При беге, прыжках и рывках важно соблюдать правильную технику. В быту и на производстве необходимо придерживаться общеизвестных правил безопасности.
Лечение повреждения внутреннего мениска коленного сустава
Механизм развития
Стабильность, прочность, амортизацию колена, а также достаточно высокий объем движений в нем обеспечивается хрящами, расположенными в щели между мыщелками бедра и углублениями голени. Они парные. Выделяется два мениска – наружный (латеральный) и внутренний (медиальный). Для данных хрящей характерна форма, напоминающая полумесяц. Широкую часть называют телом. Узкие участки обращены кпереди и кзади. Они называются передними и задними рогами.
Внутренний хрящ имеет более жесткую фиксацию связками, поэтому он чаще подвергается изменениям. Нарушение целостности реализуется за счет нескольких основных механизмов, к которым относится выраженный ушиб, падение на согнутую конечность (особенно часто хрящ травмируется при падении на твердую поверхность с острым краем – ступенька, бордюр), а также подворачивание (вращение голени при фиксированном бедре или наоборот). Повреждение преимущественно всего локализуется в области заднего рога, так как он обладает наименьшей прочностью.
Изменение структуры внутреннего хряща колена является полиэтиологическим процессом, который может развиваться вследствие воздействия нескольких провоцирующих факторов:
- Травма, приводящая к реализации нескольких патогенетических механизмов изменений, развивающихся в хрящевых структурах. Она обычно имеет место у достаточно молодых лиц, а также у спортсменов – как у профессионалов, так и у любителей.
- Приобретенное уменьшение прочности хрящей, которое наблюдается у лиц более старшего возраста на фоне развития дегенеративных изменений, являющихся следствием нарушения питания (трофики) тканей.
- Наследственное изменение свойств хрящей, определенное нарушением функционального состояния генов, при этом изменения целостности могут происходить у детей на фоне невысоких для своего возраста нагрузок (ходьба, бег, приседания).
- Воспаление, развивающееся в течение относительно длительного (в течение нескольких лет) времени и частично затрагивающее хрящи. Оно обычно имеет место на фоне хронической инфекции или аутоиммунной патологии, при которой вырабатываются антитела к тканям организма.
Выяснение причины патологического состояния необходимо для адекватной этиотропной терапии, направленной на устранения ее воздействия, а также чтобы предотвратить подобные травмы в будущем.
Для удобства достоверного обнаружения изменений, а также использования максимально целесообразного соответствующего лечения, все изменения внутреннего хряща классифицируются по нескольким характеристикам. По выраженности нарушений выделяется:
разрыва мениска виды
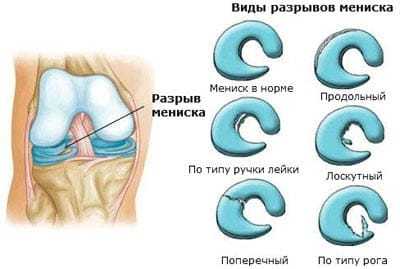
разрыва мениска виды
По расположению выделяют разрыв заднего (развивается наиболее часто), переднего рога и тела. Исходя из основного механизма развития и причинного фактора, классификация включает патологические процессы и травматические повреждения.
Клиника
Симптомы изменений, развивающихся вследствие травмы, появляются остро, их интенсивность пропорциональна степени нарушений. В их числе:
- Боль, развивающаяся главным образом с внутренней стороны колена и усиливающаяся при попытке осуществления активных или пассивных движений в нем.
- Ограничение подвижности, которое может достигать полного блока при отрыве части хряща и его вклинивании. Любые попытки движений обычно приводят к резкому усилению ощущений дискомфорта.
- Воспалительные проявления в виде покраснения, отечности мягких тканей. Они ведут к визуально заметному увеличению колена. Наблюдается локальное повышение температуры (коленный сустав становится горячим на ощупь).
При патологических нарушениях, ведущих к дегенерации внутреннего хряща, симптоматика развивается постепенно в течение достаточно длительного периода времени. Боль вначале может отсутствовать, затем она появляется и усиливается при нагрузках на ногу. Движения могут сопровождаться характерными «щелчками» и «хрустом», что указывает на развитие дегенеративно-дистрофических процессов в хрящевой ткани.
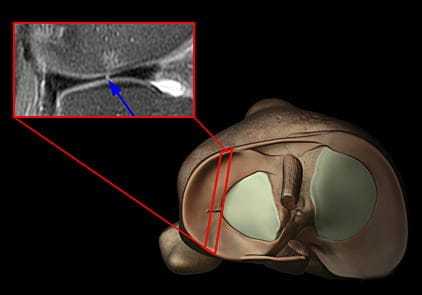
Перед началом адекватного лечения врач обязательно назначает достоверную инструментальную диагностику с визуализацией структур колена, включая мениски. В современных медицинских клиниках она выполняется с использованием рентгена, ультразвукового обследования, магнитно-резонансной (МРТ) и компьютерной (КТ) томографии, а также артроскопии.
МРТ обладает высокой диагностической ценностью, оно используется для проведения классификации нарушений по Stoller (классификация включает четыре степени тяжести, определяемые по определенным критериям).
Артроскопия является инвазивным методом диагностики, при котором проводится непосредственный осмотр структур на экране монитора за счет введения в полость сустава артроскопа, оснащенного видеокамерой с освещением.
Принципы лечения
Основной задачей терапевтических мероприятий является исправление нарушений хрящей колена, а также его функционального состояния. Они являются комплексными и направленными на все звенья патогенетического механизма, могут включать несколько направлений:
- Консервативные (безоперационные) мероприятия.
- Операция.
- Восстановление.
Определение объема проводимого лечения осуществляется лечащим специалистом на основании результатов клинического субъективного обследования и дополнительной инструментальной диагностики.
Если на основании проведенной комплексной диагностики было выявлено маловыраженное повреждение внутреннего мениска коленного сустава, лечение может включать только выполнение консервативных мероприятий без операции. К ним относятся:
- Обеспечение покоя, которое достигается за счет применения тугих повязок эластическим бинтом или накладывания гипсовой лонгеты.
- Назначение медикаментозных средств различных групп – противовоспалительные (глюкокортикостероиды или нестероидные препараты) медикаменты для снижения интенсивности воспаления, хондропротекторы, способствующие восстановлению хрящевой ткани, а также предотвращающие ее дальнейшее разрушение, витамины для улучшения течения обменных процессов.
- Физиотерапевтические процедуры, которые имеют особое значение при постепенном хроническом развитии нарушений. Они включают магнитотерапию, электрофорез с медикаментами, озокерит.
Комплекс мероприятий консервативного лечения позволяет достичь неплохого терапевтического эффекта и обойтись без хирургической операции, но только в случае неполного разрыва внутреннего хряща.
Операция
Если имеет место полный разрыв, при котором изменения затрагивают весь медиальный мениск коленного сустава, лечение обычно включает проведение операции. Ее основной целью является пластика измененных структур или удаление части хряща при невозможности его восстановления. Современная операция выполняется при помощи 2-х основных методов:
Артроскопическая методика
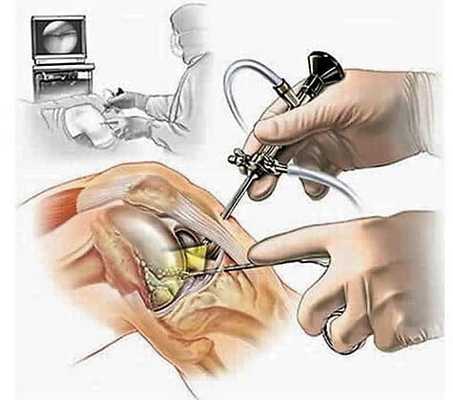
Артроскопическая методика
Благодаря внедрению в клиническую практику артроскопической операции удалось достичь значительного снижения травматичности хирургического лечения, уменьшить длительность времени, необходимого для:
- регенерации тканей и восстановления подвижности;
- всего курса лечения и пребывания человека в медицинском учреждении.
Послеоперационное восстановление
После проведения оперативных манипуляций, независимо от методики их выполнения пациент в течение определенного периода времени находится в стационаре медицинского учреждения. Назначается комплекс мероприятий, направленных на скорейшую регенерацию тканей области послеоперационной раны и профилактику осложнений:
- Ограничение подвижности ноги.
- Периодическая обработка операционных шовных материалов специальными антисептиками, которые обычно применяются в виде раствора.
- Назначение антибактериальных средств для профилактики инфекции.
- Применение кровеостанавливающих медикаментов, чтобы предотвратить кровотечения, особенно после выполнения оперативных манипуляций открытым доступом.
Среднее время послеоперационного периода определяется методом выполнения операции. Оно варьирует от 3-5 до 10 дней.

Реабилитация
Выполнение реабилитационных мероприятий является не менее важным этапом, чем основной курс лечения. Оно подразумевает покой для колена непосредственно после операции или консервативной терапии с последующим выполнением специальных занятий, подразумевающих определенные движения.
По мере восстановления тканей амплитуда движений и нагрузка постепенно увеличиваются. Это дает возможность для адаптации хрящевой ткани к нагрузкам и последующему восстановлению функционального состояния колена.
Лечение дома
Проведение терапевтических мероприятий в домашних условиях возможно только при назначении безоперационного лечения. Если возникает необходимость парентерального (внутримышечного, подкожного или внутривенного) введения лекарственных средств, то пациент получает лечение в амбулаторных условиях. Для этого он посещает манипуляционный кабинет медицинского учреждения, где ему проводятся необходимые манипуляции.
Попытка самостоятельной терапии повреждения внутреннего хряща без прохождения необходимого комплекса диагностических исследований может стать причиной развития различных осложнений, включая ущемление части поврежденного мениска с его вклиниванием в суставную щель. Такие осложнения приводят к необходимости последующего выполнения хирургической операции.
Прогноз при правильной и своевременной терапии изменений медиального мениска в целом является благоприятным. После безоперационного лечения или хирургической операции с обязательным последующим выполнением восстановительных и общих рекомендаций обычно функции колена полностью восстанавливаются. Исключением является необходимость удаления части или всего хряща, с последующим выполнением имплантации.
Использование современных методик терапии в специализированных медицинских клиниках, включая артроскопическую операцию, позволило значительно сократить послеоперационный и реабилитационный период, а саму терапию сделать максимально комфортной для пациента.
Читайте также:
- Причины апластической анемии - конституционная апластическая анемия Фанкони
- Врожденная краснуха. Клиника и диагностика врожденной краснухи
- Поражение головного мозга при гельминтозах
- Таз танцоров. Тазобедренный сустав артистов балета
- Ретроперитонеоскопическая дискэктомия. Техника ретроперитонеоскопической дискэктомии.
