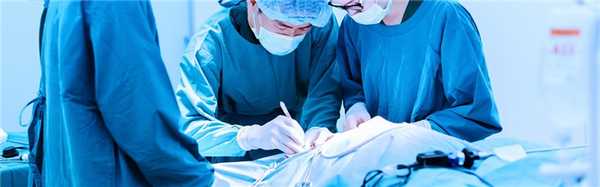
Ретроперитонеоскопическая дискэктомия. Техника ретроперитонеоскопической дискэктомии.
Добавил пользователь Alex Обновлено: 09.01.2026
Техника дискэктомии задним доступом. Методика дискэктомии задним доступом.
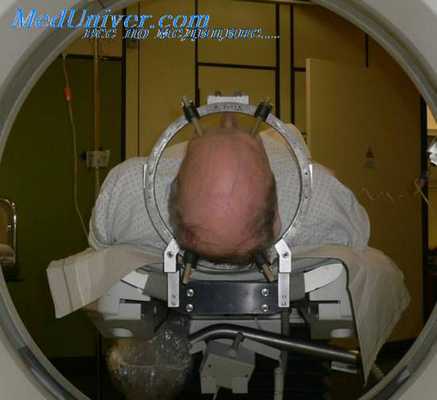
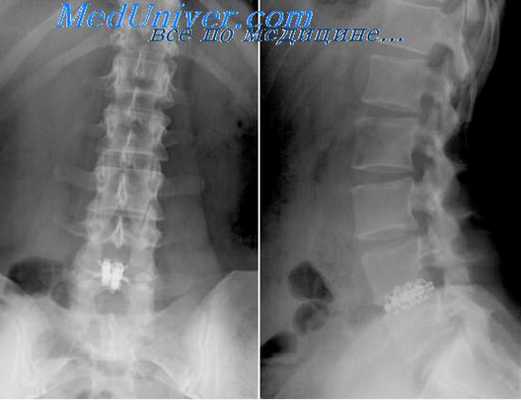
Вмешательство может успешно выполняться как под местной, так и под общей анестезией с обязательным использованием рентгеноскопического контроля. Перед операцией рентгенологически уточняется уровень патологии. После обработки операционного поля 22G иглой, вводимой на расстоянии 1,5-2 см от средней линии на уровне соответствующего межпозвоночного промежутка, рентгенологически уточняется уровень пораженного диска. Игла следует вперед в направлении нижнего края верхней пластины дуги в точку, расположенную между остистым отростком и суставным отростком.
При таком расположении иглы разрез кожи расширяется краниально и каудально до длины 10-15 мм, что зависит от конституции пациента. После этого ножницами производится рассечение апоневроза. Затем производится скелетизация заднего полукольца позвонка, производится тщательный гемостаз биполярной коагуляцией, вводится операционный тубус. Возможно последовательное введение по игле увеличивающихся в диаметре дилататоров, а после введения самого большого ди-лататора происходит замена его на операционный тубус, или тубуляр-ный ретрактор, который удерживается фиксирующей системой, присоединенной к операционному столу. Дилататоры создают «операционный коридор» для тубулярного ретрактора. Перед введением эндоскопа через операционный тубус удаляются мягкие ткани.
В полость операционного тубуса вводится эндоскоп, уточняется локализация его дистального конца, коррегируется расположение инструментов. Эндоскопически определяют нижний край пластинки дуги вышележащего позвонка. Мягкие ткани, лежащие на пластине и покрывающие интерламинарное пространство, удаляются питуитарными кусачками. При помощи коагуляции осуществляется гемостаз. Желтая связка отделяется от подлежащей костной основы с помощью кюреток и удаляется кусачками. При помощи кусачек Kerrison и специальной дрели (например, MedNext High Speed) можно произвести ламинотомию, медиальную фасетэктомию. После удаления связок определяется твердая мозговая оболочка и нервные корешки. С помощью корешкового ретрактора корешок смещается медиально. При необходимости эпидуральные вены фиксируются биполярной коагуляцией и пересекаются микроножницами.
Задняя поверхность диска обнажается и, при необходимости, рассекается задняя часть фиброзного кольца. Ткань диска, секвестры удаляются, осуществляется декомпрессия нервных структур. Контроль декомпрессии осуществляется эндоскопически. После выполнения дискэктомии производится осмотр операционного поля и тубулярный ретрактор удаляется. На мягкие ткани накладываются послойные швы.
С начала XIX ст., со времен французского физиолога Bichat, функции организма принято делить на соматические и вегетативные. Соответственно этому нервная система разделяется на соматическую (автономную) и вегетативную. Автономная нервная система обеспечивает восприятие внешних раздражителей и осуществление двигательных реакций скелетной мускулатурой.
Вегетативная нервная система обеспечивает постоянство внутренней среды организма, его психической и физической деятельности. Значительные вегетативные нарушения могут привести к смерти больного.
На основании физиологических, фармакологических и, отчасти, морфологических признаков вегетативная нервная система разделяется на симпатическую и парасимпатическую. В большинстве органов, иннервируе-мых вегетативной нервной системой, раздражение симпатических и парасимпатических волокон вызывает противоположный эффект. В норме же наблюдается равновесие между тонусами двух отделов вегетативной нервной системы. Многочисленные исследования показали, что между ними существует не только антагонизм, но и синергизм. Парасимпатический отдел вегетативной нервной системы -это система текущей регуляции физиологических процессов, а симпатический — система тревоги, защиты, мобилизации резервов, необходимых для активного взаимодействия с окружающей средой.
Delmas и Laux так описывали симпатическую нервную систему: «Неистощимо богатая в бесконечной сложности, симпатическая нервная система вкраплена во все ткани в виде мелкой и густой сети, по которой, как по чистой канве, центральная (цереброспинальная) система вышила свои узоры из периферических нервов повсюду, куда должен быть донесен произвольный нервный импульс».
Вегетативные расстройства наблюдаются достаточно часто. Практически при всех заболеваниях в большей или меньшей степени имеют место вегетативные проявления различной степени выраженности: от доминирующих в клинической картине до минимально проявляемых симптомов. В качестве самостоятельных заболеваний вегетативные расстройства выступают редко. Как правило, они являются вторичными, ибо возникают на фоне различных психических, неврологических, соматических заболеваний, что и определяет их отчетливую синдромальность.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ретроперитонеоскопическая дискэктомия. Техника ретроперитонеоскопической дискэктомии.
Тораколюмбальная дискэктомия. Эндоскопическая дискэктомия заднебоковым доступом.
Проведение эндоскопической нуклео- и дискэктомии на уровне Th12/L1 требует комбинированного доступа. Как правило, она выполняется с использованием правостороннего торакоскопического и эндоскопического забрюшинного доступа с баллонной дилатацией.
Подобные операции выполняются значительно реже, чем другие эндоскопические вмешательства на позвоночнике. Поэтому показания и противопоказания к их проведению в настоящее время четко не определены.
Больного укладывают на левый бок, с выдвинутым валиком, по подмышечной линии кпереди от двенадцатого ребра хирург выполняет кожный разрез длиной один сантиметр. С помощью оптического порта Visiport и пальца хирург формируется забрюшинная полость.
Описываемый Visiport состоит из тубуса троакара, в который установлено устройство с прозрачным торцом в виде сферы, имеющим прорезь. В имеющуюся прорезь, во время нажатия курка Visiport, выходит лезвие полукруглой формы на один миллиметр вперед. После вставления в порт Visiport обычный десяти миллиметровый телескоп обычной видеокамеры, хирург имеет возможность наблюдать на экране монитора ткани. Чаще всего именно в ткани упирается камера монитора.
Путем последовательных нажатий на курок хирург последовательно раздвигает и разъединяет ткани. Последовательно хирург проходит все слои, при этом стараясь не задеть сосуды видимые на экране, что является неплохой методикой профилактики кровотечения. По мере завершения полости необходимых размеров сердцевина порта Visiport извлекается, при этом телескоп оставляется в тубусе троакара.
Кроме этого, для создания полости в забрюшинном пространстве могут применяться баллонные диссекторы-дилататоры.
После создания достаточной полости в забрюшинном пространстве производится идентификация анатомических структур и под контролем зрения вводятся три дополнительных порта:
• 5 миллиметровый - под 12 ребром по задней подмышечной линии;
• 12 миллиметровый - на боковой границе спиналъных мышц, ниже предыдущих троакаров;
• при необходимости вводится трансдиафрагмальный 12 миллиметровый троакар по средней подмышечной линии в 10-м межреберьи.
После рассечения диафрагмы вводится последний рабочий троакар, который после визуализации и рентгенконтроля уровня операции обеспечивает прямой доступ к межпозвоночному пространству. После выполнения дискэктомии дефект диафрагмы ушивается.
Эндоскопическая дискэктомия заднебоковым доступом
Прототипом современной технологии выполнения эндоскопической нуклео- и дискэктомии заднебоковым доступом является методика перкутанной дискэктомии, разработанная и внедренная в клиническую медицину японским исследователем S.Hijikata в 1975 г.
Благодаря использованию высококачественной современной светооптической аппаратуры, эндоскопическая дискэктомия на поясничном отделе позвоночника во многих клиниках мира зарекомендовала себя как эффективная, безопасная и экономически выгодная операция. Обеспечивая надежную декомпрессию нервных и сосудистых структур спинного мозга, не уступающую по эффективности традиционным вмешательствам, она обладает всеми положительными сторонами, которые присущи минимально инвазивным методикам.
Проведение эндоскопической нуклео- и дискэктомии на поясничном отделе позвоночника показано большинству пациентам, которые являются кандидатами на открытые оперативные вмешательства. В настоящее время эта методика, в основном, применяется у больных с протрузиями межпозвоночных дисков и сублигаментозными грыжами без разрыва задней продольной связки.
Именно проведение декомпрессии в заднебоковой поверхности межпозвоночного диска, вдали от спинномозгового канала дает этой методике существенные преимущества, сводя до минимума послеоперационный спаечный процесс и уменьшая возможность рецидива грыжи.
Методика ретроперитонеоскопической дискэктомии. Этапы ретроперитонеоскопической дискэктомии.
Для проведения эндоскопической операции ретроперитонеальным доступом используются два вида баллонов: специально изготовленные фирмами по производству медицинского оборудования и баллоны, изготавливаемые самостоятельно из медицинских перчаток. Баллон-диссектор состоит из:
• рабочей части, которая раздувается;
• груши, с помощью которой производится нагнетание жидкости и, как правило,
• манометра, показывающего уровень создаваемого давления.
Баллон перед введением одевается на эндоскоп и через него под давлением происходит нагнетание либо стерильной воды, либо физиологического раствора хлорида натрия. Использование воздуха не рекомендуется во избежание развития воздушной эмболии и повреждения органов забрюшинного пространства в случае разрыва баллона. Рабочий объем баллона при нагнетании жидкости составляет обычно 400 мл. Объем баллонного диссектора, необходимый для обеспечения спиналъной эндоскопической операции, определяется интраоперационно и зависит от многих факторов, но, прежде всего, от комплекции больного и объема оперативного вмешательства. Использование баллонного диссектора обеспечивает:
• расширение ретроперитонеального пространства для выполнения эндоскопических манипуляций;
• атравматичность диссекции тканей забрюшинного пространства;
• гемостаз.
После создания необходимого размера полости в забрюшинном пространстве баллон сохраняется в раздутом состоянии в течение нескольких минут (5—7 мин.) для обеспечения достаточного гемостаза.
В результате нагнетания в баллонный диссектор жидкости в забрюшинном пространстве постепенно формируется полость, которая приводит к смещению брюшины и органов брюшной полости в противоположную сторону. Затем вводится второй порт, место введения которого зависит от степени смещения брюшины. Он располагается несколько латеральнее смещенной брюшины. Через него чаще вводится ретрактор, позволяющий отводить содержимое брюшной полости в сторону, что обеспечит беспрепятственный подход к поясничному отделу позвоночника.
Затем можно установить еще один-два порта. Один из них — 11 миллиметровый - вводится под углом 30 к телу позвонка. Он используется для введения инструментов. Другой порт можно устанавливать на том же уровне каудально или краниально. Этот вопрос решается индивидуально по отношению к конкретному пациенту. Он используется для введения эндоскопа при выполнении манипуляций на позвоночнике. После создания достаточного размера полости производится осмотр органов забрюшинного пространства. Визуализируются m.iliopsoas. Эта мышца лежит на переднелатеральной поверхности позвонков.
Определяется мочеточник, обычно достаточно подвижный и при необходимости легко смещаемый, и пульсация аорты.
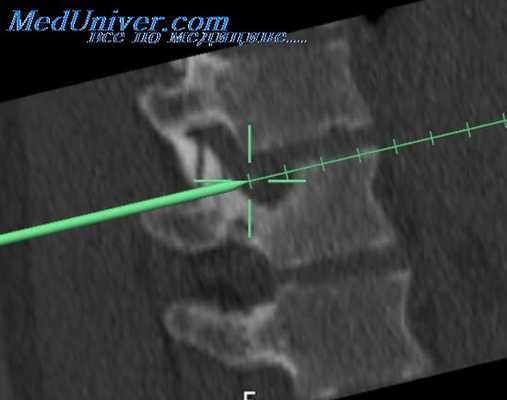
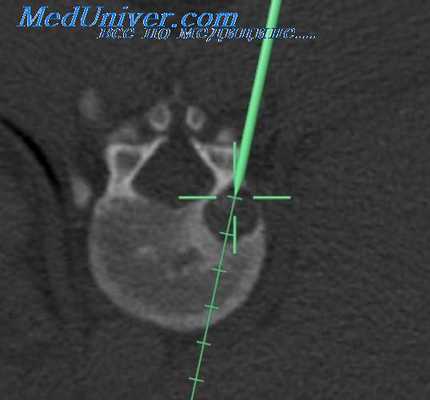
Затем продолжается эндоскопическая диссекция тканей около позвоночника. Сегментарные сосуды (aa.lumbales и vv.lumbales) при необходимости, в зависимости от хода операции, выделяются, клипируются и пересекаются между клипсами. Это позволяет увеличить подвижность брюшной аорты и нижней полой вены, дает возможность подойти к передним и переднебоковым отделам позвонков поясничного отдела. После этого этапа визуализируются передняя поверхность межпозвоночного диска и передняя продольная связка. В диск вводится игла Steinmann и рентгенологически уточняется уровень патологии. Затем производится выделение m.psoas major с боковой поверхности позвонков.
После диссекции мышцы необходимо зафиксировать ее, чтобы она не мешала производить манипуляции на позвоночнике. A.Olinger, U.Hildebrandt рекомендуют для этой цели использовать две иглы Kirschner. Их устанавливают чрезкожно в позвонки таким образом, чтобы произошло смещение m.psoas major с оптимальным обзором места вмешательства. После уточнения расположения поврежденного межпозвоночного диска, при помоши эндоскопических инструментов рассекается фиброзное кольцо, а затем удаляется пульпозное ядро. Вмешательство выполняется по тем же принципам, что и лапароскопическая дискэктомия.
После удаления диска проводится стабилизация позвоночно-двигательного сегмента. Для этой цели можно использовать аутотрансплантаты (гребень подвздошной кости), аллотрансплантаты (трупную кость) или системы интеркорпоралъной фиксации (кейджи).
Размер кейджа, необходимого для установки, определяется после дискэктомии и измерения образовавшейся полости между позвонками. Установка стабилизирующей системы осуществляется под прямым эндоскопическим контролем. Производится рентгенологическое подтверждение расположения кейджей в межпозвоночном промежутке.
При использовании костного трансплантата необходимо подготовить место для его имплантации. Дискэктомия дополняется удалением концевых пластин вышележащего и нижележащего позвонков и формированием полости (шириной - 1,5 см и 3 см глубиной). Измерение полости осуществляется при помощи эндоскопический линейки.
Соответственно размерам полости из гребня подвздошной кости изготавливается костный трансплантат, который и устанавливается. Система дополняется титановыми пластинами, вводимыми в операционное поле через один из портов. Титановые пластины фиксируются шурупами на неповрежденных соседних (краниальном и каудальном) позвонках.
Доступ к сегменту L1/L2 осуществляется комбинированно. После того, как нижележащий сегмент L2/L3 выделен по описанным выше методикам, устанавливается дополнительно инструментальный порт, который обычно вводится между одиннадцатым и двенадцатым ребрами. Порт устанавливается трансдиафрагмально. Предварительно производится коллапс гомолатерального стороне вмешательства легкого, затем в искомый межпозвоночный диск через диафрагму вводится игла, и по ее ходу устанавливается рабочий троакар, вводятся инструменты.
Порт для эндоскопа устанавливают несколько каудально от трансдиафрагмального порта. Под рентгеноскопическим контролем определяется направление движения инструментов. После визуализации тела позвонка производится диссекция части m.psoas major, прилегающей к телу позвонка. Сегментарные артерии и вены мобилизуются и пересекаются. Манипуляции на позвоночнике производят по вышеописанной методике и под рентгенологическим контролем. После завершения операции диафрагма ушивается рассасывающимся шовным материалом при помощи иглодержателя или аппаратом EndoStich.
Обязательным условием проведения эндоскопической спинальной операции забрюшинным доступом является тщательный гемостаз. Обязательно устанавливается дренаж через один из портов.
Эндоскопические спинальные операции забрюшинным доступом являются в значительной мере безопасными и высокоэффективными, однако^ при этих вмешательствах могут встречаться осложнения.
Осложнения, развивающиеся при выполнении ретроперитонеоскопических вмешательств, можно разделить на две группы:
1. Осложнения доступа (со стороны органов и тканей, смежных с позвоночником).
2. Осложнения основного этапа операции (со стороны позвоночника).
Большинство осложнений при проведении доступа к позвоночнику связаны с недостаточным опытом хирурга. Чаще всего встречаются:
• повреждение брюшины, которое может происходить как при выполнении инструментальной диссекции тканей, так и при использовании баллонного дилататора;
• кровотечение;
• паралитический илеус (наиболее часто связан с наличием крови в забрюшинном пространстве);
• воздушная эмболия при заполнении баллона газом.
Осложнения, возникающие при выполнении основного этапа операции, не имеют отличий от тех, которые возникают при лапароскопических спинальных вмешательствах.
В 1992 г. D.Gaur описал эндоскопический доступ для забрюшинной лапароскопической нефрэктомии с использованием баллонной дилатации. Методика была названа BERG (Balloon-assisted Endoscopic Retroperitoneal Gasless) и получила широкое распространение в урологической практике. Несколько позже на ее основе были разработаны ретроперитонеоскопические методики для выполнения операций на поясничном отделе позвоночного столба, такие как нуклеои дискэктомия и стабилизация позвоночника интеркорпоральными системами, ауто- и аллотрансплантатами.
В настоящее время использование ретроперитонеоскопического доступа для проведения эндоскопических операций на позвоночнике является «ноу-хау» в спинальной эндоскопии и не имеет такого широкого распространения, как лапароскопические спинальные операции.
Проходя через ретроперитонеальное пространство, хирург при помощи эндоскопа достигает переднебоковой поверхности позвоночника. Вмешательство делает возможным выполнение дискэктомии с последующей стабилизацией позвоночника на L1—L5 сегментах позвоночного столба.
Показания к проведению этих операций соответствуют показаниям к проведению лапароскопических вмешательств.
Противопоказания можно разделить на две группы:
1. Противопоказания к операциям передним доступом (не отличаются от противопоказаний к проведению лапароскопических операций).
2. Противопоказания к проведению вмешательства, обусловленные особенностями доступа:
• первичный и вторичный ретроперитонеальный фиброз;
• предшествующие операции в забрюшинном пространстве;
• опухолевые процессы забрюшинного пространства;
• выраженное ожирение. Предоперационная подготовка включает проведение спондилографии, компьютерной и магнитнорезонансной томографии.
Выявляются особенности ретроперитонеального пространства, влияющие на ход эндоскопического вмешательства, проводится предварительный подбор размера кейджей и инструментов к ним.
Перед операцией больному назначают разгрузочную диету и накануне ставят очистительную клизму.
Обезболивание - внутривенный наркоз с ИВЛ, местная инфильтрация мягких тканей в местах постановки портов.
Больной укладывается на правый бок со слегка согнутой левой ногой для снижения напряжения m.psoas major. На кожу наносится разметка уровня патологии и смежных интактных позвонков. Маркируется также гребень подвздошной кости и край реберной дуги. На случай необходимости перехода к открытой методике делаются соответствующие обозначения.
Хирург и первый ассистент становятся со стороны живота пациента, а второй ассистент - с противоположной.
Весь процесс проходит под постоянным рентгеноскопическим контролем.
Производится двухсантиметровый разрез над крылом подвздошной кости. Расстояние от крыла подвздошной кости до места разреза зависит от уровня патологии в поясничном отделе позвоночника. Волокна наружной косой мышцы разделяются, а затем с помощью двух крючков разводятся в стороны. Волокна внутренней косой мышцы, лежащие несколько ниже, также отводятся в сторону. Последовательно мышечные волокна поперечной мышцы живота вместе с поперечной фасцией также рассекаются и смещаются. Пальцем производится диссекция ретроперитонеального пространства до тех пор, пока не будет пальпирована m.psoas major.
Диссекция проводится в направлении боковой поверхности тел позвонков и межпозвоночных дисков с выходом на уровень патологии. При этом хирург пальпирует, с одной стороны, край почки, а с другой -внутреннюю поверхность подвздошной кости. Затем вводится эндоскоп. Продвигая дистальный конец эндоскопа в ретроперитонеальном пространстве, производится диссекция тканей. Для дальнейшей диссекции обычно используют специальный баллонный диссектор, который вводится в забрюшинное пространство в спавшемся состоянии.
По мере заполнения жидкостью, баллон-диссектор увеличивается в объеме, что приводит к смещению органов брюшной полости кпереди и обеспечивает диссекцию мягких тканей забрюшинного пространства. Препарирование тканей выполняется под прямым эндоскопическим контролем.
Лапараскопическая (ретроперитонеоскопическая) пиелолитотомия
Операция заключается в непосредственном удалении камней через небольшие проколы на брюшной стенке.

5.00 (Проголосовало: 1)
- Описание операции
- Показания к операции
- Подготовка к операции
- Проведение операции
- Реабилитационный период: возможные риски и особенности восстановления
Описание операции
Лапароскопическая или ретроперитонеоскопическая пиелолитотомия – это методы хирургического извлечения камней из лоханки почки через точечные проколы брюшной стенки или забрюшинной области.
Показания к пиелолитотомии
Лапароскопическая и ретроперитонеоскопическая пиелолитотомия показаны в следующих случаях:
- невозможность устранения камней с помощью эндоскопической операции или дистанционной ударно-волновой литотрипсии;
- большие размеры почечных конкрементов;
- конкременты по типу кораллов;
- патология мочевыводящих путей (дистопия почки, аномальное расположение почки в области таза, сужение лоханочно-мочеточникового сегмента почки);
- ожирение.
Ограничениями для проведения лапароскопической и ретроперитонеоскопичекой пиелолитотомии являются:
- заболевания, нарушающие свертываемость крови;
- прием препаратов, улучшающих реологические свойства крови (антикоагулянты, антиагреганты);
- инфекционно-воспалительные процессы в организме;
- поздние сроки беременности;
- острые воспалительные заболевания.
Наличие рубцов в брюшной полости после перенесенных операций (спаечная болезнь) может значительно затруднить проведение пиелолитотомии или сделать хирургическое вмешательство невозможным.
Подготовка к операции
Перед операцией назначаются консультации уролога, анестезиолога и терапевта. В обязательном порядке выясняется наличие у пациента аллергии на препараты. Показано проведение УЗИ почек, КТ почек с внутривенным контрастированием, электрокардиографии и рентгенографии грудной клетки. Из лабораторных исследований обязательными являются общий и биохимический тест крови, оценка ВИЧ-статуса, анализы на сифилис, гепатит В и С, определение групповой и резус-принадлежности, изучение процессов свертывания крови, общеклинический анализ мочи, посев мочи с определением антибиотикочувствительности.
В день перед хирургическим вмешательством проводится очистка кишечника. Выполняется также антибиотикопрофилактика для предупреждения развития инфекционных осложнений.
Проведение операции
Лапароскопическая и ретроперитонеоскопическая пиелолитотомии выполняются под общей анестезией. На передней стенке живота (лапароскопический доступ) или в области спины (ретроперинеоскопический доступ) производится от 3 до 4 небольших проколов, через которые хирург вводит инструменты.
Чтобы обеспечить лучшую визуализацию органов, в брюшную полость подается углекислый газ. После этого вводится лапароскоп, а затем и остальные рабочие инструменты.
Сначала обеспечивается доступ к почке, мочеточникам и питающим сосудам. Это позволяет полностью контролировать ход операции и избежать возможного повреждения анатомических структур. После этого под видеоконтролем рассекается лоханка, удаляются камни и восстанавливается герметичность собирательной системы почки.
На завершающем этапе в области хирургического вмешательства устанавливаются дренажи, обеспечивающие отток раневого отделяемого. На кожные проколы накладываются швы.
Реабилитационный период: возможные риски и особенности восстановления
Риски возможных осложнений при проведении эндоскопических операций в сравнении с открытыми хирургическими вмешательствами минимальны. Чаще всего могут встречаться следующие осложнения:
- незначительное кровотечение во время операции и после нее. Обычно, кровопотеря составляет менее 100 мл;
- повреждения соседних органов. Увеличенный в несколько раз обзор операционного поля помогает избежать травматизации других органов;
- инфекционные осложнения;
- эмболия легочной артерии;
- послеоперационная грыжа (встречается крайне редко, так как отверстия для лапароскопических операций очень маленькие);
- переход на открытую операцию при наличии спаек.
После эндоскопического вмешательства пациента переводят в палату интенсивной терапии для динамического наблюдения. Оценивается общее состояние и показатели работы витальных органов (уровень давления в артериях, частота сердечных сокращений и характер сердечной деятельности, частота дыхания, количество выделяемой мочи). Если течение послеоперационного период гладкое, то вскоре пациента переводят в общую палату, удаляют дренаж и разрешают самостоятельно передвигаться. Прием щадящей пищи и жидкости разрешается на следующий день после операции. На этапе реабилитации продолжается профилактическое введение антибактериального препарата.
В период восстановлении пациента могут беспокоить следующие жалобы, которые являются нормальной реакцией организма в ответ на хирургическое вмешательство:
- неинтенсивные боли в области послеоперационной раны (для купирования могут назначаться анальгетики);
- тошнота, как результат действия анестезирующих препаратов;
- слабость.
На 3-4-е сутки после хирургического лечения пациента выписывают.
Для контроля за эффективностью проведенной операции больной должен проходить регулярные осмотры у уролога, сдавать анализы мочи и крови, выполнять ультразвуковое сканирование органов мочевыделительной системы.
Для быстрого восстановления в послеоперационный период следует, по крайней мере, в течение месяца:
Читайте также:
