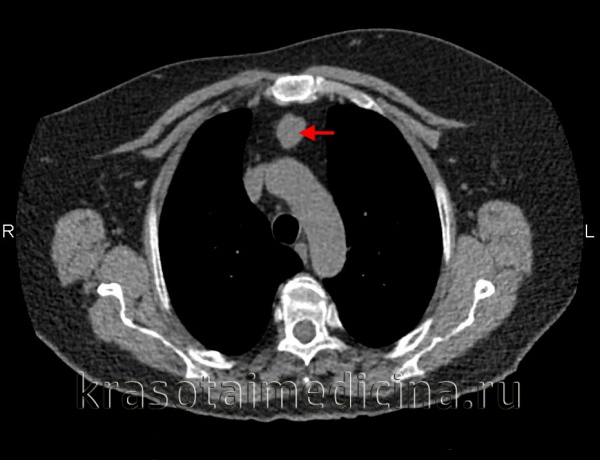
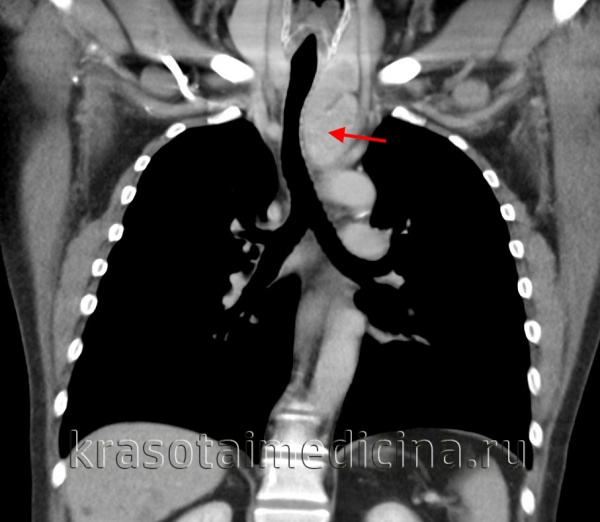
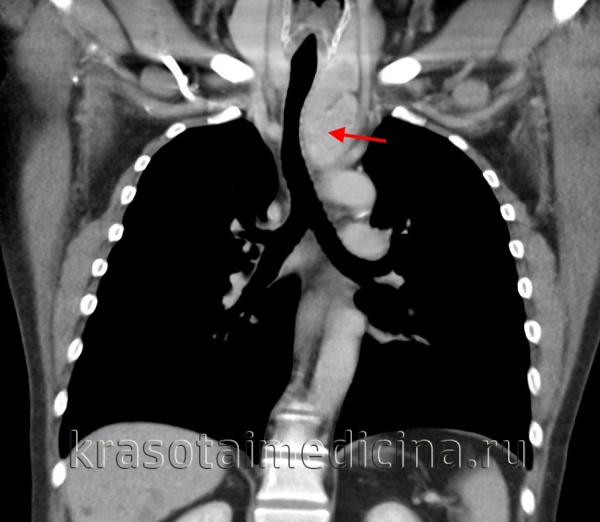
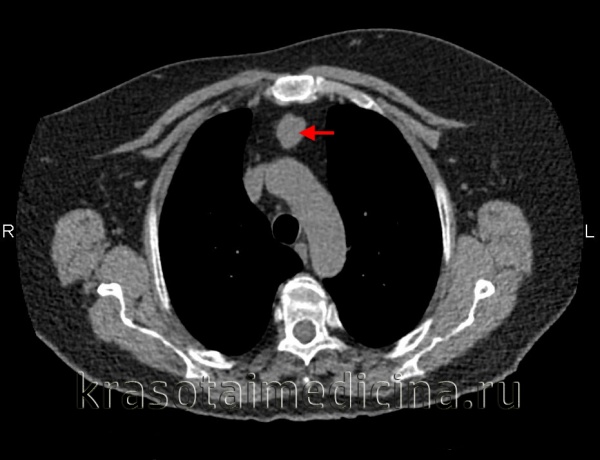
Прорастание сосудов средостения опухолью на рентгенограмме, КТ, МРТ
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Стенограмма второй части видеолекции профессора Игоря Евгеньевича Тюрина о новообразованиях средостения из цикла передач Лучевая диагностика для терапевтов.
Игорь Евгеньевич Тюрин, профессор, доктор медицинских наук:
- Другая распространенная проблема этой же области (я ее показываю специально, чтобы было понятно, насколько иногда непросто для врача-рентгенолога определить, о чем идет речь в этой ситуации) – тератома.
Чаще эти опухоли встречаются у более молодых пациентов. Большинству из них меньше 30-ти лет, в отличие от тимом. Большинство пациентов имеют явные клинические симптомы. Это опухоли, растущие и приводящие к сдавлению или оттеснению анатомических структур в грудной полости.
Тем не менее, большинство из них доброкачественные. Это один из наиболее частых вариантов герменогенных опухолей. Лучевые признаки обычно точно там же, где и располагаются тимомы, перед восходящей аортой. Четко очерченное округлое образование. Но, в отличие от тимомы как мягкотканого образования, иногда жировые включения, костные фрагменты, иногда даже фрагменты зубов – то, что позволяет рентгенологу сформулировать, предположить правильный диагноз.
Хотя если этого нет, то на обзорных снимках очень сложно сказать, что это такое. Такое же овальное патологическое образование в переднем средостении. Контрастированный пищевод, который проходит по задней поверхности сердца и вдоль задней стенки трахеи.
Но сказать на основании обзорной рентгенограммы, что это такое, может быть крайне сложно. Любое патологическое образование. Почему мы говорим, что это термоидное образование, герменогенная опухоль. Внутри мы видим включение жировой клетчатки, кистозные включения, множественные перегородки.
Расположение точно такое же – переднее средостение, средний этаж. Но достаточно характерная картина, которая позволяет говорить о том, что это такое и предпринимать соответствующее лечение.
Еще один очень важный признак, который позволяет нам иногда правильно характеризовать характер патологического образования в средостении – это взаимосвязь с другими анатомическими структурами. Классикой жанра здесь является внутригрудной зоб. Он чаще возникает у женщин. Чаще это патология у людей старше 40 – 45 лет. Достаточно частые по статистике образования.
Несмотря на очень большие размеры, оно длительное время может протекать бессимптомно. Важно, что почти всегда мы можем наблюдать связь со щитовидной железой. Это образование располагается в области верхней апертуры. Может быть в переднем или заднем средостении. Как правило, оттесняет и суживает трахею, что на рентгеновских снимках создает очень характерную типичную картину.
Если вы посмотрите на обзорный снимок в прямой проекции, то сразу же будет видно, насколько изменилась конфигурация воздушного столба в трахее на уровне грудино-ключичных расчленений и выше в области верхней апертуры. Трахея оттеснена по дуге вправо и практически достигает контура средостения и несколько сужена.
Почему? Ответ на этот вопрос в компьютерно-томографическом исследовании. Два огромных узла, один из которых располагается на шее. Второй в переднем средостении. Оба гиперваскулярны, неоднородной структуры. Это типичная картина огромных размеров внутригрудного зоба, который занимает переднюю часть средостения.
Еще одна особенность патологических образований, когда мы говорим об их локализации. Лимфомы, если говорить о преимущественной локализации этих патологических образований, часто занимают тот же средний этаж переднего средостения, что и тимомы и герменогенные опухоли. Но очень часто по характеру клинического течения, по дополнительным признакам они отличаются.
Здесь самое главное – системные поражения. Это поражения многих групп лимфатических узлов, в том числе и периферических лимфатических узлов, с чего начинается обследование такого пациента. Патология возникает либо в молодом возрасте 20-ти лет, либо старше 50-ти лет.
Это патологическое состояние разделяется на две большие группы. Сейчас это болезнь Ходжкина и злокачественные неходжкинские лимфомы (ЗНЛ). Последние чаще встречаются у людей более старшего возраста. По количеству они значительно чаще встречаются.
Но если говорить о патологии средостения, то там болезнь Ходжкина занимает первое место по частоте. Проявления одинаковые. Мы редко можем предположить нозологическую принадлежность, гистологическую форму, тип патологического процесса. Но когда мы видим отдельные увеличенные лимфатические узлы в переднем средостении или когда это сочетается с увеличением периферических лимфатических узлов, с характерной клинической симптоматикой, тогда предположение врача-рентгенолога становится более понятным и очевидным.
Расширение тени средостения на обзорном снимке влево в области аорто-пульмонального окна, в области талии сердца и при томографическом исследовании прекрасно виден конгламерат увеличенных лимфатических узлов, которые располагаются в переднем средостении. Объемные образования, которые состоят из множества лимфатических узлов, отличают такой процесс от обычных опухолей средостений.
С другой стороны, эти лимфатические узлы могут вырастать в патологическое образование, которое совершенно неотличимо ни от каких других опухолей средостений, с признаками инвазии, с вовлечением в грудной стенке, со сдавлением крупных сосудов, со стеснением и сужением трахеи главных бронхов.
В этой ситуации требуется морфологическая верификация, чтобы ответить на вопрос: что это за патологический процесс.
В качестве иллюстрации: почему рентгенологи предпочитают разделять средостения на различные части, отделы. Патология заднего средостения, которая совершенно отличается по нозологии от того, что мы видим в передней части средостения, потому что здесь может встречаться внутригрудной зоб.
Но все-таки это территория, где чаще возникают нейрогенные опухоли, где обычно локализуются бронхо- и энтерогенные кисты, могут увеличиваться лимфатические узлы при лимфомах, но очень редко, где возникают значительные аневризмы аорты в области дуги нисходящей части. Классикой жанра здесь являются нейрогенные опухоли. Иногда совсем маленькие, они случайно выявляются при рентгеновском исследовании.
Небольшое патологическое образование, которое по форме напоминает нисходящую часть аорты в поперечном сечении. Бессимптомное течение. Обычно 3-я или 4-я декады жизни, округлая форма, четкие контуры, тканевая плотность. Очень часто кальцификация, кисты. Самое главное – абсолютно типичная локализация в большинстве случаев в реберно-позвоночном углу.
В этом случае, даже если у нас есть обычное компьютерно-томографическое исследование, без всякого контрастирования, информации, локализация в заднем средостении, которая четко определяется по обзорным снимкам, проекция патологического образования на тень позвонков, которая позволяет нам говорить, что это образование находится в реберном позвоночном углу.
Подтверждение этому томографическое исследование со всеми типичными характерными признаками. По компьютерной томографии мы хорошо видим, что это образование не внедряется в позвоночный канал. В этом случае можно не выполнять МРТ.
В тех случаях, когда эти опухоли (что, к счастью, бывает редко) озлокачествляются и приобретают крупные размеры, тогда судить о природе, источнике чрезвычайно сложно. Это злокачественная нейрогенная опухоль, которая привела к оттеснению средостения в противоположную сторону – в сторону правого легкого с накоплением жидкости в правой половине плевральной полости.
Огромных размеров патологическое образование, оттесняющее аорту впереди в сторону сердца, занимающее практически всю левую половину грудной полости, оттесняющее селезенку, почку и диафрагму вниз. Это злокачественная нейрогенная опухоль. Но сказать о том, что эта опухоль исходит из нервных образований, при томографическом исследовании очень сложно и не всегда возможно.
Почему мы не можем сегодня ограничиваться только этими данными, только локализацией. Конечно, возможные ошибки. Различные опухоли могут располагаться в одном и том же отделе средостения. Мы это видели на примере средней части переднего средостения.
С другой стороны, одинаковые опухоли могут располагаться в совершенно различных отделах средостения. Классикой в этом случае являются нейрогенные опухоли, которые могут встречаться не только в заднем, но и в переднем, центральном средостении.
Здесь важен еще один вид анализа при лучевом исследовании. Это структура патологического образования. То, что мы очень плохо можем различить на обычных обзорных рентгенограммах, на линейных томограммах. Мы всегда говорим о том, что подозрение на патологическое образование в средостении есть прямое показание к выполнению компьютерной томографии или магнитного резонанса.
В зависимости от того, что мы обнаруживаем в этом случае (скопление жидкости, жира или необычные реакции на контрастное вещество, его избыточное накопление или обызвествления), мы можем более глубоко и более точно оценить характер этих образований.
Жиросодержащие образования (мы сегодня уже говорили о герменогенных опухолях и тератомах), которые отличаются от всех остальных образований тем, что содержат заключения жира. Другим таким же примером являются грыжи диафрагмы, которые очень часто вызывают затруднения при обычном рентгенологическом исследовании. Избытки жира скапливаются в области реберных диафрагмальных синусов, в области сердца или позвоночника.
В этом случае возникает предположение, нет ли здесь патологического образования, опухоли, которая требует хирургического лечения. Если этот вопрос нельзя решить на основании рентгеновского исследования, то томографическое исследование четко показывает скопление чаще всего жировой клетчатки.
Никаких сомнений в том, что здесь нет злокачественной опухоли и вообще опухоли, не остается. На этом процесс диагностики заканчивается.
Грыжи различаются по локализации, по характеру. Это описано в большинстве руководств и учебников. Я не буду на этом сейчас останавливаться. Другим примером такой же дифференциальной диагностики является кистозное образование, очень частое, особенно у детей.
Речь идет в том числе о врожденных кистах. Это примерно 20% всех патологических образований средостений. Каким образом их можно отличить от солидных опухолей той же локализации. По денситометрическим характеристикам.
Наиболее частые бронхогенные кисты, которые локализуются в паратрахеальной правой области или около бифуркации трахеи. Как правило, имеют плотность жидкости, если у них не возникает или не накапливается растворимый кальций. Тогда плотность может повышаться и в существенно большей степени.
Типичная локализация расположения патологического образования в правой паратрахеальной области. Контрастированная верхняя полая вена в том и другом случае смещены впереди. Само патологическое образование прилежит к правой стенке трахеи. Типичная локализация.
Очень часто такие пациенты выявляются при первом же флюорографическом исследовании. У них определяется расширение тени средостения вправо. Это может интерпретироваться как проявление увеличения лимфатических узлов. Нередко – как проявление туберкулезного поражения лимфатических узлов. Вследствие этого начинается лечение без томографического исследования.
Выполнение томографии здесь позволяет сразу же исключить какие-то воспалительные патологические процессы.
Про обызвествления мы уже говорили. Это внутригрудной зоб, тератомы, лимфатические узлы.
В заключение на чем бы мне хотелось остановиться сейчас – это мягкотканые образования, которые в некоторых случаях имеют либо обычную, либо не совсем обычную реакцию на введение контрастного препарата.
Обычное усиление, обычная реакция – так же как реагируют тканевые структуры – наблюдаются при тимомах, невриномах, герминогенных опухолях, мезенхимальных опухолях (фибромы, миомы и так далее), при злокачественных лимфомах. Здесь нет никакой специфики.
Локализация этих патологических образований в сочетании с другими признаками иногда позволяет предположить правильный диагноз. То, что имеет важное значение – в некоторых случаях мы видим обызвествления или повышенную плотность при первичном исследовании. Это характеризует, например, внутригрудной зоб или свежие гематомы.
Самое интересное – это необычная реакция на введение контрастного вещества. Она наблюдается в виде исключительно высокого повышения плотности патологического образования. Такие изменения мы наблюдаем у больных с внутригрудным зобом, при опухолях паращитовидных желез, при болезни Кастлмана, при некоторых формах карциноидных образований средостений.
Это характерная картина, которая должна подлежать интерпретации. Мы опять возвращаемся к опухолям, исходящим из щитовидной железы, которые через верхнюю апертуру спускаются вниз в область грудной полости средостения. Типичные, это хорошо видно, характерные проявления этого патологического образования с оттеснением средостения и локализацией его в области верхней апертуры.
Насколько повышает плотность это патологическое образование. Оно практически соответствует по плотности сосудистым структурам средостения, контрастированию крови в сосудах и камерах сердца. Это характерно для тканей щитовидной железы.
Другой пример. Болезнь Кастельмана. Здесь специально оставлены денситометрические показатели. Средняя плотность образования, которое располагается между типичных образований, между восходящей и нисходящей аортой и оттесняет трахею сзади и справа, составляет почти 140 или 150 единиц (неразборчиво, 15:07).
Практически так же как контрастированная кровь. Очень немногие патологические образования средостения реагируют таким образом на введение контрастного вещества. В этом случае сочетание точной локализации и реакции на контрастный препарат позволяют предположить правильный диагноз.
Но, с другой стороны, в некоторых случаях, особенно когда речь идет о мезенхимальных опухолях, как в данном случае – ангиомиосаркоме, мы видим избыточную васкуляризацию таких патологических образований, все признаки злокачественного процесса. Но сделать здесь какое-либо морфологическое заключение очень сложно. Это может быть сделано только на основании гистологического исследования самого патологического образования.
Подводя итог сегодняшнему разговору о томографическом исследовании, вообще о лучевом исследовании при патологии средостения и при новообразованиях средостения, хочу еще раз подчеркнуть, что первичные выявления – это выявления с помощью рентгеновских исследований, рентгенографии в прямой и боковой проекции.
В качестве уточняющих методов чаще всего это компьютерная томография. Обычно с внутривенным контрастированием, чтобы мы могли точно разграничить образования на две большие части. По их локализации в средостении и по реакции на введение контрастного вещества.
В этом случае мы можем четко определить и локализацию изменений и взаимоотношения с прилежащими структурами. Нередко поставить и нозологический диагноз.
Прорастание сосудов средостения опухолью на рентгенограмме, КТ, МРТ
Схема описания рентгенограммы и КТ при патологических изменениях в средостении
Оценка средостения часто начинается с выполнения рентгенографии. Выявление патологических изменений на рентгенограмме является достаточно сложной задачей и требует наличия опыта и знания ориентиров и контуров средостения в норме. В средостении располагается множество различных органов и типов тканей. За исключением дыхательных путей, а иногда и пищевода, заполненного воздухом, большинство органов при рентгенографии характеризуются однородной жидкостной плотностью.
По этой причине патологические образования часто проявляются лишь незначительным изменением контура средостения. Поэтому для соблюдения систематического подхода к описанию изменений в средостении рекомендуем пользоваться представленным ниже алгоритмом.
Шаг 1: Есть ли в средостении объемное образование? Для первичной диагностики заболеваний органов грудной клетки широко используется рентгенография в прямой передней и боковой проекциях. Несмотря на то, что у пациентов с патологическими образованиями, в средостении могут выявляться определенные симптомы, часто данные образования обнаруживают случайно при выполнении рентгенографии по другому поводу (перед хирургическим вмешательством или в рамках медицинского осмотра при приеме на работу).
Таким образом, чтобы осуществить своевременную диагностику и лечение пациента, врачам лучевой диагностики следует уметь распознавать ранние слабо выраженные патологические изменения в средостении.
На рентгенограммах органов грудной клетки, выполненных в прямой и боковой проекциях, следует оценивать контуры средостения и определенные ориентиры (линии и полосы), поскольку именно их изменение обычно свидетельствует о наличии в средостении объемного образования. Во многих случаях объемные образования первоначально обнаруживают при рентгенографии в прямой проекции, однако некоторые образования в прямой проекции не являются краеобразующими, и поэтому визуализируются только в боковой проекции.
Узловое утолщение передней соединительной линии обычно свидетельствует о наличии патологического образования в переднем средостении; смещение азигоэзофагеального кармана предполагает наличие образования в среднем средостении; изменение паравертебральной полосы свидетельствует о параспинальной локализации образования.
Шаг 2: Является ли поражение изолированным или диффузным? В средостении могут выявляться различные опухоли, в том числе первичные и вторичные, доброкачественные и злокачественные. Рентгенологическое заключение должно содержать описание морфологических особенностей патологического образования. Объемное образование может проявляться изолированным односторонним изменением контура средостения или диффузным двухсторонним расширением средостения. В первом случае следует подозревать наличие первичного новообразования, тогда как в последнем — лимфаденопатии, в том числе обусловленной метастазами или медиастинальной лимфомой.
Лимфаденопатию можно обнаружить по изменению контуров средостения, соответствующих различным группам внутригрудных лимфатических узлов. Благодаря знанию этой особенности можно сузить дифференциальный ряд заболеваний.
Шаг 3: В каком отделе средостения выявляются патологические изменения? На данном этапе по рентгенограмме в боковой проекции определяют пораженный отдел средостения. Не имеет значения, какая классификация отделов средостения будет выбрана (по Фелсону или по Фрейзеру и Паре), поскольку целью является разумное формулирование дифференциального ряда заболеваний, с тем чтобы предложить оптимальный метод обследования и наиболее подходящую тактику ведения пациента.
Шаг 4: Выявляются ли сопутствующие патологические изменения? Выявление сопутствующих патологических изменений может позволить врачу лучевой диагностики сузить дифференциальный ряд заболеваний. Например, при наличии изолированного объемного образования в переднем средостении и узелков в легком следует подозревать злокачественную эпителиальную опухоль тимуса.
Определенный характер кальцификации соответствует гранулематозной лимфаденопатии, медиастинальной тератоме, медиастинальному зобу, нейрогенным опухолям или аневризме. При эрозии костей в результате давления на них паравертебрального образования следует предположить нейрогенную его этиологию (нейрогенная опухоль и боковое менингоцеле грудного отдела позвоночника). В то же время обнаружение паравертебрального объемного образования в сочетании с признаками хронической анемии при исследовании костей скелета, сердца и легких свидетельствует о экстрамедуллярном гемопоэзе.
Шаг 5: Формулировка дифференциального диагноза. Последним этапом оценки средостения является разумная формулировка дифференциального диагноза в зависимости от того, является ли патологическое образование изолированным или диффузным, в каком отделе средостения оно расположено и выявляются ли при рентгенографии сопутствующие патологические изменения. На дифференциальный ряд заболеваний влияют демографические особенности (возраст, пол), сведения анамнеза (например, стаж курения) и наличие или отсутствие симптомов.
Например, у курящего мужчины пожилого возраста с синдромом верхней полой вены крупное объемное образование в среднем средостении, вероятнее всего, будет соответствовать распространенному раку легких, причем чаще всего мелкоклеточной карциноме. У молодой женщины с жалобами на лихорадку, ночную потливость и потерю веса диффузное двухстороннее расширение преимущественно переднего средостения с большой вероятностью будет обусловлено наличием лимфомы, причем чаще всего лимфомы Ходжкина. Изолированное объемное образование в переднем средостении, случайно выявленное у мужчины или женщины среднего возраста, вероятнее всего, соответствует тимоме.
КТ органов грудной клетки позволяет установить преимущественную локализацию объемного образования в каком-либо отделе средостения: преваскулярном, висцеральном или паравертебральном. Крупные новообразования с местнодеструирующим характером роста могут выявляться более чем в одном отделе средостения. Кроме того, поражение нескольких отделов средостения наблюдается при диффузной лимфаденопатии.
(а) У женщины 22 лет с системными проявлениями при рентгенографии органов грудной клетки в ПП проекции определяется диффузное двухстороннее расширение тени средостения с дольчатым контуром.
(б) У этой же пациентки при рентгенографии органов грудной клетки в боковой проекции видно, что массивное патологическое образование расположено в переднем средостении. С учетом пола, возраста и анамнеза пациентки и данных рентгенографии наиболее вероятным диагнозом является лимфома, что и было подтверждено при биопсии. (а) Мужчина 60 лет с жалобами на боли в груди. При рентгенографии органов грудной клетки в ПП проекции в правой половине средостения определяется изолированное объемное образование с дольчатым контуром.
(б) У этого же пациента при рентгенографии органов грудной клетки в боковой проекции видно, что данное образование расположено в переднем средостении. С учетом симптомов, пола и возраста пациента и данных рентгенографии наиболее вероятным диагнозом является тимома, что и было подтверждено при резекции.
Томографические методы исследования средостения
КТ органов грудной клетки при наличии объемных образований средостения следует выполнять с контрастным усилением. Несмотря на то что объемные образования средостения часто имеют опухолевую этиологию, существует несколько неопухолевых заболеваний, которые поражают средостение и имитируют новообразования.
Введение контрастного вещества позволяет оценивать сосудистые структуры и обнаруживать варианты сосудистой анатомии, что особенно важно, поскольку примерно в 10% случаев изменение контуров средостения обусловлено изменениями сосудов. По характеру контрастирования сосудов можно достоверно диагностировать аневризмы и варикозное расширение параэзофагеальных вен. Также контрастное усиление при КТ органов грудной клетки позволяет оценивать васкуляризированные опухоли и улучшать визуализацию мягкотканных структур, а также зон некроза и кистозных изменений в объемных образованиях средостения.
В случае паравертебральных патологических образований следующим этапом диагностики часто является проведение МРТ. Данный метод позволяет выявлять поражение спинного мозга, которое может наблюдаться при нейрогенных опухолях.
а) Дифференциальная диагностика по локализации. В клинической практике во многих случаях объемные образования средостения соответствуют лимфаденопатии, обусловленной распространенным раком легких, метастазами внелегочных злокачественных новообразований или лимфомами. Заподозрить данные заболевания при наличии в средостении отдельных увеличенных лимфатических узлов или их конгломератов следует соответственно у курящих лиц пожилого возраста, пациентов с выявленными злокачественными новообразованиями и лиц молодого возраста с системными проявлениями.
Примерно по 20% от всех первичных новообразований преваскулярного, висцерального и паравертебрального отделов средостения приходится соответственно на тимомы, кисты и нейрогенные опухоли. Еще 30% случаев приходится на тератомы, лимфомы, гранулемы и образования щитовидной железы. Облегчить постановку диагноза может знание пола и возраста пациента и имеющихся у него симптомов. Так, и тимомы, и зрелые тератомы являются изолированными объемными образованиями преваскулярного отдела средостения, однако первые обычно наблюдаются у лиц старше 40 лет, а последние — у лиц моложе 40 лет.
б) Основные томографические особенности. Томография позволяет определить морфологические особенности объемных образований средостения и прилежащих тканей. Выявление лимфаденопатии позволяет заподозрить наличие метастазов или лимфомы, а обнаружение кальцификатов в лимфатических узлах — наличие доброкачественной гранулематозной лимфаденопатии. Визуализация интактных клетчаточных пространств позволяет определить резектабельность опухоли, а выявление признаков местнодеструирующего роста свидетельствует в пользу агрессивного характера роста опухоли.
В патологических образованиях средостения часто выявляются кистозные изменения. Обнаружение перегородок и узелков в стенках кист позволяет дифференцировать врожденные кисты с сосудистыми мальформациями или кистозными новообразованиями. Врожденные кисты характеризуются однокамерным строением, сосудистые мальформации обычно содержат множество перегородок, а узелки в стенках кист являются типичным признаком опухолей.
Обнаружение жировых включений в объемных образованиях средостения может свидетельствовать в пользу липоматоза, тимолипомы, грыжи Морганьи или экстрамедуллярного гемопоэза. В то же время наличие жировых включений в кистозном объемном образовании переднего средостения является практически патогномоничным признаком зрелой тератомы.
Интенсивное накопление контрастного вещества является типичным признаком медиастинального зоба, болезни Каслмана, гемангиомы, параганглиомы и метастазов васкуляризированных злокачественных новообразований.
в) Роль врача лучевой диагностики. Врач лучевой диагностики играет ключевую роль в оценке патологических изменений в средостении и в выборе тактики ведения пациента. Установление преимущественной локализации патологического образования в каком-либо отделе средостения позволяет формулировать дифференциальный ряд заболеваний, от чего зависит тактика и дальнейшего обследования пациента и его лечения.
По возможности следует определять, является ли патологическое образование опухолевым или неопухолевым, требует оно хирургического лечения или нет. В случае лимфом и злокачественных герминативно-клеточных опухолей может потребоваться выполнение биопсии под визуализационным контролем. В некоторых случаях лучевая картина является патогномоничной, что позволяет врачу лучевой диагностики поставить точный диагноз.
(а) На данной томограмме с контрастным усилением цветом отмечены отделы средостения по классификации ITMIG (преваскулярный - пурпурным, висцеральный-голубым, паравертебральный-желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами.
(б) На данной томограмме с контрастным усилением цветом отмечены отделы средостения по классификации ITMIG (преваскулярный — пурпурным, висцеральный — голубым, паравертебральный - желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами. Преваскулярный отдел охватывает сердце и перикард. (а) На данной томограмме с контрастным усилением цветом отмечены отделы средостения по классификации ITMIG (преваскулярный - пурпурным, висцеральный— голубым, паравертебральный-желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами. Преваскулярный отдел охватывает сердце и перикард.
(б) При КТ с контрастным усилением на реконструкции в сагиттальной плоскости цветом отмечены отделы средостения по классификации ITMIG (преваскулярный - пурпурным, висцеральный - голубым, паравертебральный-желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами. (а) Женщина 58 лет с жалобами на боли в груди. При рентгенографии органов грудной клетки в ПП проекции в левой половине средостения определяется объемное образование с дольчатым контуром. На рентгенограмме в боковой проекции (не показана) данное образование располагалось в переднем средостении. Следует отметить наличие узлового затемнения в прикорневой зоне справа, характеризующегося симптомом неполного контура.
(б) У этой же пациентки при КТ с контрастным усилением визуализируются объемное образование с кальцификатами в пре-васкулярном отделе средостения и «падающий» метастаз в плевре по задней поверхности правого легкого. Данная картина, вероятнее всего, соответствует инвазивной тимоме, что и было подтверждено при биопсии. (а) Курильщик 54 лет с гемофтизом. При рентгенографии органов грудной клетки в ПП проекции определяются объемное уменьшение нижней и средней долей правого легкого, смещение горизонтальной междолевой щели вниз и патологическое образование в правой половине средостения. На рентгенограмме в боковой проекции (не показана) данное образование располагалось в среднем средостении.
(б) У этого же пациента при КТ с контрастным усилением в висцеральном средостении визуализируется объемное образование с дольчатым контуром, которое суживает промежуточный бронх и инвазирует правую легочную артерию. Наиболее вероятный диагноз - распространенный рак легких. В данном случае была выявлена мелкоклеточная карцинома легкого. (а) Мужчина 21 года без жалоб. При рентгенографии органов грудной клетки в ПП проекции в правой паравертебральной области определяется объемное образование, которое на рентгенограмме в боковой проекции (не показана) проецировалось на позвоночник.
(б) У этого же пациента при КТ с контрастным усилением в паравертебральном отделе средостения визуализируется объемное образование с четким контуром. Несмотря на то что передний край данного образования пересекает воображаемую границу висцерального и паравертебрального отделов, большая часть образования расположена паравертебрально. Наиболее вероятный диагноз — нейрогенная опухоль, что и было подтверждено при хирургическом вмешательстве.
г) Список литературы:
1. Carter BW et al: A modern definition of mediastinal compartments. J Thorac Oncol. 9(9 Suppl 2): S97-101.2014
2. Takahashi К et al: Computed tomography and magnetic resonance imaging of mediastinal tumors. J Magn Reson Imaging. 32(6): 1 325-39, 2010
3. Gibbs JM et al: Lines and stripes: where did they go?-From conventional radiography to CT. Radiographics. 27(1):33-48, 2007
4. Whitten CR et al: A diagnostic approach to mediastinal abnormalities. Radiographics. 27(3):657-71, 2007
5. Fraser RS et al: Fraser and Pare's Diagnosis of Diseases of the Chest. 4th ed. Philadelphia: W. B. Saunders Co, 1999
6. Felson B. Chest Roentgenology. Philadelphia: W. B. Saunders Co, 1973
Рак средостения
Рак средостения – различные по морфологии злокачественные новообразования, расположенные в срединных отделах грудной полости. Прогрессирование рака медиастинального пространства сопровождается болями в груди, одышкой, дисфонией, кашлем, дисфагией, развитием синдромов Горнера и верхней полой вены. Диагностировать рак средостения помогает рентгенография органов грудной клетки, компьютерное и магнитно-резонансное томографическое исследование, медиастиноскопия или видеоторакоскопия с биопсией. Хирургическое лечение рака средостения может быть радикальным или паллиативным (с целью декомпрессии соседних органов). В большинстве случаев также используется лучевая терапия.
МКБ-10
Общие сведения
В собирательное понятие «рак средостения» включены различные по происхождению объемные злокачественные образования, берущие начало в медиастинальном пространстве. Среди всех опухолей средостения на долю злокачественных новообразований различной гистологической структуры приходится 20-40%. Чаще всего рак средостения представлен лимфомой (ретикулосаркомой, диффузной и нодулярной лимфосаркомой), болезнью Ходжкина; реже встречаются злокачественная тимома, ангиосаркома, нейробластома, дисгерминома, хондросаркома и остеобластокластома. Кроме этого, в средостении могут выявляться метастазы первичного рака различной локализации, саркомы, меланомы. Злокачественные опухоли средостения обнаруживаются преимущественно у лиц молодого и среднего возраста (20-40 лет), с равной частотой у мужчин и женщин. Лечением рака средостения занимаются специалисты в области онкологии и онкопульмонологии.
Причины
Истинные причины развития первичного рака средостения остаются невыясненными. Специалисты-онкологи предполагают, что ведущая роль в этиологии злокачественных новообразований медиастинальной локализации принадлежит ионизирующему излучению, контакту с канцерогенными веществами в быту, сельском хозяйстве и на производстве, вирусным агентам (вирусу Эпштейна-Барр, ВИЧ-инфекции). Риск возникновения неходжкинских лимфом средостения выше у лиц, получавших лучевую терапию по поводу других онкологических процессов, а также у больных аутоиммунными заболеваниями.
Некоторые опухоли изначально развиваются как злокачественные (например, лимфомы и саркомы); другие первично возникают как доброкачественные, но под действием неблагоприятных факторов подвергаются малигнизации (например, тимомы, тератомы и др.); третьи носят метастатический характер. Метастатический рак средостения может являться «отголоском» рака легкого, рака щитовидной железы, рака пищевода или желудка, рака молочной железы, колоректального рака, нефробластомы, меланомы, геморрагической саркомы Капоши при СПИДе. Метастазирование из первичных очагов происходит путем контактного распространения, лимфогенным или гематогенным путем. Выявление метастатического рака средостения служит неблагоприятным прогностическим признаком.
Классификация типов рака средостения
Таким образом, в зависимости от своего происхождения рак средостения подразделяется на первичный (изначально развивается из органов средостения) и вторичный (метастатический рак других локализаций).
Согласно гистогенетической классификации, первичные злокачественные новообразования средостения делятся на опухоли, происходящие из собственных тканей средостения, тканей, дистопированных (смещенных) в грудную полость в процессе эмбриогенеза, и опухоли вилочковой железы:
Злокачественные опухоли, развивающиеся из собственных тканей средостения, включают:
- неврогенные опухоли (неврогенная саркома, нейробластома)
- мезенхимальные опухоли: из соединительной (фибросаркома), жировой (липосаркома), мышечной (лейомиосаркома), лимфоретикулярной (лимфома, лимфосаркома), сосудистой (ангиосаркома) ткани.
Среди дисэмбриогенетических новообразований средостения, берущих начало из дистопированных тканей, могут встречаться:
- опухоли из тиреоидной ткани (злокачественный внутригрудной зоб)
- опухоли из мультипотентных клеток (злокачественная тератома - тератокарцинома)
- хорионэпителиома, семинома (дисгерминома) и др.
Злокачественные тимомы (рак вилочковой железы) склонны к инфильтративному росту, раннему и обширному метастазированию.
Рак средостения может быть классифицирован по локализационному признаку. Так, в верхнем средостении из злокачественных опухолей выявляются лимфомы, тимомы, медиастинальный зоб. В переднем средостении, кроме тимом и лимфом также встречаются мезенхимальные опухоли, тератомы. Среднее средостение поражается лимфомами, заднее средостение является излюбленным местом локализации злокачественных неврогенных опухолей.
Симптомы рака средостения
В течении рака средостения выделяют бессимптомный период и период явных клинических проявлений. Продолжительность бессимптомной стадии зависит от расположения опухоли, ее размеров, гистологического типа, темпа роста, взаимоотношений с другими структурами средостения. Симптоматика всех опухолей средостения довольно сходна, однако для злокачественных новообразований характерно быстрое прогрессирование симптомов. Клиническая картина любой медиастинальной опухоли складывается из общих проявлений, присущих онкопатологии, признаков компрессии или прорастания органов средостения и специфических симптомов, характеризующих разные виды новообразований.
Самой частой жалобой пациентов, страдающих раком средостения, служит болевой синдром, вызванный сдавлением или прорастанием нервных стволов. Боли локализуются на стороне поражения, часто иррадиируют в плечо, шею, область между лопатками, иногда имитируют стенокардию. При сдавлении опухолевым конгломератом верхнегрудных нервных корешков возникает синдром Горнера. При заинтересованности возвратного гортанного нерва появляется осиплость голоса, при компрессии трахеи и крупных бронхов – одышка и кашель, пищевода – затруднение глотания пищи.
При сдавлении растущей опухолью крупных венозных стволов развивается типичный для рака средостения синдром верхней полой вены, характеризующийся одышкой, одутловатостью и синюшностью лица, тяжестью в голове, набуханием вен шеи. В ряде случаев при раке средостения выявляются увеличенные лимфоузлы над ключицей, прорастание опухолью грудной стенки, у детей – выбухание грудины. На поздних стадиях рака средостения возникает слабость, потливость, лихорадочное состояние, похудание. Иногда отмечаются отеки конечностей, артралгии и припухлость суставов, аритмии, гепатомегалия, асцит.
Специфическими симптомами злокачественных лимфом служат ночная потливость и кожный зуд. При внутригрудном зобе возникают симптомы тиреотоксикоза. Для фибросарком средостения типичны эпизоды спонтанной гипогликемии – падение уровня глюкозы в крови. У больных злокачественной тимомой нередко развивается синдром миастении, синдром Кушинга, гипогаммаглобулинемия, анемия.
Диагностика рака средостения
Больные с предполагаемым диагнозом «рак средостения» направляются на консультацию к торакальному хирургу или онкологу. Для установления точного морфологического и топографо-анатомического диагноза решающую роль играют данные рентгенологических, томографических, эндовидеохирургических исследований, результаты биопсии.
Обязательный перечень рентгенологических исследований включает рентгенографию грудной клетки, рентгенографию пищевода с контрастированием, компьютерную томографию. В большинстве случаев проведенное обследование позволяет установить локализацию рака средостения и распространенность процесса, заинтересованность органов грудной полости (легких, диафрагмы, аорты, грудной стенки). Уточнить состояние мягких тканей в зоне новообразования, выявить метастазы опухоли в лимфоузлы и легкие помогает МРТ.
В диагностике рака средостения широко применяются эндоскопические методы. Бронхоскопия позволяет исключить бронхогенную локализацию опухоли, прорастание новообразования в трахею и крупные бронхи. Кроме этого, в процессе исследования может быть проведена трансбронхиальная биопсия образования. В ряде случаев прибегают к трансторакальной биопсии под ультразвуковым или рентгенологическим контролем. При обнаружении увеличенных лимфоузлов в подключичной области показана прескаленная биопсия. При подозрении на лимфоретикулярные опухоли выполняется стернальная пункция с изучением миелограммы.
Высокоинформативными диагностическими исследованиями служат видеоторакоскопия и медиастиноскопия, которые позволяют удостовериться в топографии опухоли средостения, осуществить забор материала для морфологического исследования под контролем зрения. Для ревизии и биопсии средостения также может применяться парастернальная торакотомия и медиастинотомия. Рак средостения необходимо дифференцировать с аневризмой аорты, саркоидозом, эхинококкозом, целомической кистой перикарда, абдомино-медиастинальной липомой и прочими доброкачественными опухолями средостения.
Лечение рака средостения
Тактика лечения рака средостения зависит от типа злокачественной опухоли, ее локализации и распространенности. Одни злокачественные опухоли (ретикулосаркома) чувствительны к лучевому лечению, другие (лимфома, лимфогpанулематоз) – к полихимиотерапии, облучению, иммунохимиотерапии. При метастатическом раке средостения осуществляется паллиативное облучение в комплексе с химиотерапией или гормонотерапией. Наиболее эффективным подходом к лечению радиочувствительных соединительнотканных опухолей и тератобластом признана комбинированная терапия, где радикальному удалению опухоли средостения предшествует неоадъювантная лучевая терапия. Радиорезистентные опухоли (хондpосаpкомы, фибpосаpкомы, злокачественные шванномы, лейомиосаpкомы) в резектабельных случаях сразу подлежат удалению.
Резекция опухолей средостения нередко сопряжена с техническими трудностями, которые обусловлены вмешательством в зоне нахождения жизненно-важных органов, крупных нервных стволов и магистральных сосудов. Под расширенным удалением рака средостения подразумевается полное иссечение опухоли вместе с лимфоузлами окружающей клетчаткой, которая часто дополняется резекцией органов, в которые она прорастает (перикарда, легких, пищевода, нервов, сосудов и др.). При локализации новообразования в заднем средостении обычно осуществляется боковая или заднебоковая торакотомия; в переднем средостении - переднебоковая торакотомия или стернотомия.
Кроме радикального иссечения рака средостения, может осуществляться паллиативное удаление образования с целью декомпрессии средостения. После полного или частичного удаления опухоли проводится химиотерапия или лучевое лечение с учетом наибольшей чувствительности медиастинального новообразования к тому или иному воздействию. Прогноз при раке средостения различается в зависимости от вида опухоли, но в целом неблагоприятный. По показателю выживаемости комбинированное лечение с до- и послеоперационной лучевой терапией имеет преимущества перед хирургическим.
1. Клинические рекомендации по диагностике и лечению больных опухолями средостения и вилочковой желез/ Борисова Т.Н., Бредер В.В., Горбунова В.А. и др. – 2014.
3. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищик В.Г. – 2008.
4. Современные подходы к лечению больных с опухолями средостения/ Лазутин Ю.Н., Карташов С.З., Зинькович С.А., Кабанов С.Н., Лейман И.А.// Известия Самарского научного центра Российской академии наук – 2009 - Т. 11, №5(2).
Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
Опухоли и кисты средостения составляют 3-7% в структуре всех опухолевых процессов. Из них в 60-80% случаев выявляются доброкачественные опухоли средостения, а в 20-40% - злокачественные (рак средостения). Опухоли средостения возникают с одинаковой частотой у мужчин и у женщин, преимущественно в возрасте 20-40 лет, т. е. у наиболее социально-активной части населения.
Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
Анатомия средостения
Анатомическое пространство средостения спереди ограничено грудиной, позадигрудинной фасцией и реберными хрящами; сзади - поверхностью грудного отдела позвоночника, предпозвоночной фасцией и шейками ребер; по бокам - листками медиастинальной плевры, снизу – диафрагмой, а сверху - условной плоскостью, проходящей по верхнему краю рукоятки грудины.
В границах средостения располагаются вилочковая железа, верхние отделы верхней полой вены, дуга аорты и ее ветви, плечеголовной ствол, сонные и подключичные артерии, грудной лимфатический проток, симпатические нервы и их сплетения, ветви блуждающего нерва, фасциальные и клетчаточные образования, лимфатические узлы, пищевод, перикард, бифуркация трахеи, легочные артерии и вены и др. В средостении выделяют 3 этажа (верхний, средний, нижний) и 3 отдела (передний, средний, задний). Этажам и отделам средостения соответствует локализация новообразований, исходящих из расположенных там структур.
Классификация
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
- неврогенные новообразования (невриномы, неврофибромы, ганглионевромы, злокачественные невриномы, параганглиомы и др.)
- мезенхимальные новообразования (липомы, фибромы, лейомиомы, гемангиомы, лимфангиомы, липосаркомы, фибросаркомы, лейомиосаркомы, ангиосаркомы)
- лимфоидные новообразования (лимфогранулематоз, ретикулосаркомы, лимфосаркомы)
- дисэмбриогенетические новообразования (тератомы, внутригрудной зоб, семиномы, хорионэпителиомы)
- опухоли вилочковой железы (доброкачественные и злокачественные тимомы).
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
В верхнем средостении чаще всего обнаруживаются тимомы, лимфомы и загрудинный зоб; в переднем средостении - мезенхимальные опухоли, тимомы, лимфомы, тератомы; в среднем средостении - бронхогенные и перикардиальные кисты, лимфомы; в заднем средостении - энтерогенные кисты и неврогенные опухоли.

КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.
Симптомы опухолей средостения
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
Болевой синдром
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессионный синдром
Компрессия венозных стволов, прежде всего, проявляется так называемым синдромом верхней полой вены (СВПВ), при котором нарушается отток венозной крови от головы и верхней половины туловища. Синдром ВПВ характеризуется тяжестью и шумом в голове, головной болью, болями в груди, одышкой, синюшностью и отечностью лица и грудной клетки, набуханием вен шеи, повышением центрального венозного давления. В случае сдавления трахеи и бронхов возникают кашель, одышка, стридорозное дыхание; возвратного гортанного нерва - дисфония; пищевода – дисфагия.
Специфические проявления
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Диагностика
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
- Рентгеновская диагностика. Комплексное рентгенологическое обследование в большинстве случаев позволяет четко определить локализацию, форму и размеры опухоли средостения и распространенность процесса. Обязательными исследованиями при подозрении на опухоль средостения являются рентгеноскопия грудной клетки, полипозиционная рентгенография, рентгенография пищевода. Данные рентгенологического исследования уточняются с помощью КТ грудной клетки, МРТ или МСКТ легких.

- Эндоскопическая диагностика. При опухолях средостения используются бронхоскопия, медиастиноскопия, видеоторакоскопия. При проведении бронхоскопии исключается бронхогенная локализация опухолей и прорастание опухолью средостения трахеи и крупных бронхов.
- Пункционная биопсия. Также в процессе исследований возможно выполнение транстрахеальной или трансбронхиальной биопсии опухоли средостения. В ряде случаев взятие образцов патологической ткани осуществляется посредством трансторакальной аспирационной или пункционной биопсии, проводимой под ультразвуковым или рентгенологическим контролем. При подозрении на лимфоидные опухоли средостения выполняется костномозговая пункция с исследованием миелограммы.
- Хирургическая биопсия. Предпочтительными способами получения материала для морфологического исследования являются медиастиноскопия и диагностическая торакоскопия, позволяющие осуществить биопсию под контролем зрения. В некоторых случаях возникает необходимость в проведении парастернальной торакотомии (медиастинотомии) для ревизии и биопсии средостения. При наличии увеличенных лимфоузлов в надключичной области проводят прескаленную биопсию.
Лечение опухолей средостения
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
1. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищик В.Г. – 2008.
Читайте также:
- Показания для папиллотомии добавочного протока при расщепленной поджелудочной железе
- Тактика при отравлении наркотиками. Поражения желудочно-кишечного тракта токсинами
- Симптомы синдрома шиловидного отростка (Игла) и его лечение
- Псевдомиксома брюшины - характеристика
- Кишечная непроходимость. Клиника кишечной непроходимости. Маскирующие терапевтические заболевания.
