Прощупывание подвздошной кишки. Пальпация тонкой кишки
Добавил пользователь Алексей Ф. Обновлено: 10.01.2026
Бакинский военный гарнизонный госпиталь, Республика Азербайджан
Внутреннее ущемление тонкой кишки
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2011;(2): 65‑66
Гусейнов А.Х., Мамедов Д.С. Внутреннее ущемление тонкой кишки. Хирургия. Журнал им. Н.И. Пирогова. 2011;(2):65‑66.
Guseĭnov AKh, Mamedov DS. The internal incarceration of the small intestine. Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2011;(2):65‑66. (In Russ.).
Острая кишечная непроходимость, вызванная внутренним ущемлением тонкой кишки, в практике ургентной хирургии встречается редко, как правило, она является операционной находкой.
Согласно данным литературы, внутреннее ущемление кишечника отмечается в 1-2% всех форм острой кишечной непроходимости. Ущемление тонкой кишки наблюдается во внутреннем кольце пахового канала, в отверстии диафрагмы и большого сальника, связке Трейтца и т.д. [1].
Приводим наши наблюдения.
Больной Б., 54 лет, поступил в терапевтическое отделение 06.06.85 с диагнозом: острый гастродуоденит. При рентгеноскопии желудка 07.06 с сернокислым барием выявлены множественные чаши Клойбера с уровнями жидкости.
Больной консультирован хирургом 07.06 и переведен в хирургическое отделение с диагнозом: острая кишечная непроходимость. Пациент предъявлял жалобы на боли схваткообразного характера в нижних отделах живота, задержку стула и газов в течение 3 сут.
Общее состояние средней тяжести, язык сухой, обложен густым налетом. АД 100/60 мм рт.ст., пульс 96 в минуту. Живот равномерно вздут, при пальпации болезненный в нижних отделах. Симптом Щеткина-Блюмберга слабоположительный. При аускультации брюшной полости перистальтика кишки вялая.
В проекции внутреннего пахового кольца определяется опухолевидное образование диаметром до 2 см, неподвижное, плотной консистенции.
Из анамнеза выяснено, что в 1983 г. после поднятия тяжести в правой паховой области появилось опухолевидное образование, за медицинской помощью больной не обращался.
Установлен диагноз: острая кишечная непроходимость, внутреннее ущемление тонкой кишки (?), перитонит.
07.06 - операция. После предоперационной подготовки в течение 1 ч под комбинированной общей анестезией выполнена срединная лапаротомия. В брюшной полости небольшое количество выпота геморрагического характера, петли тонкой кишки заполнены жидкостью и газом. В ходе интраоперационной ревизии выявлено ущемление противобрыжеечного края подвздошной кишки под ранее ущемленным и фиксированным во внутреннем кольце правого пахового канала большим сальником, последний рассечен. Непроходимость тонкой кишки устранена. На участке странгуляции тонкой кишки имеется некроз стенки кишки до слизистой размером 1,5×0,5 см. Дефект тонкой кишки ушит поперечным двухрядным швом атравматической иглой.
Содержимое тонкой кишки эвакуировано через назоинтестинальный зонд. Послеоперационный период протекал без осложнений. Пациент выписан 16.08.
Больной Б., 19 лет, поступил в хирургическое отделение 14.07.09 в 14 ч с жалобами на боли в нижних отделах живота и в левой пахово-мошоночной области на 3-и сутки с момента заболевания.
Из анамнеза известно, что больной 13.05 оперирован в нашем отделении по поводу врожденной пахово-мошоночной грыжи справа, сообщающейся водянки правого яичка. Произведены грыжесечение, пластика оболочек правого яичка по Винкельману.
Состояние пациента средней тяжести, язык влажный, обложен. Живот при осмотре умеренно вздут, при пальпации напряжен, резко болезненный в левой подвздошной области. Симптом Щеткина-Блюмберга положительный.
При ректальном осмотре патологических изменений не выявлено. Стул был накануне, газы отходят.
В левом паховом канале пальпируется опухолевидное образование размером 2×1 см, неподвижное, плотной консистенции.
При обзорной рентгеноскопии брюшной полости определяется метеоризм тонкой кишки.
УЗИ органов брюшной полости и левого яичка: жидкость между петлями тонкой кишки, в малом тазу и в оболочках левого яичка.
Анализ крови: Hb 116 г/л, эр. 3,9·10 12 /л, л. 9,5·10 9 /л; СОЭ 33 мм/ч.
Поставлен диагноз: острая кишечная непроходимость (?), внутреннее ущемление кишечника (?), перитонит, невправимая паховая грыжа слева, водянка левого яичка.
14.07 в 15 ч - экстренная операция. Под комбинированной общей анестезией произведена нижнесрединная лапаротомия. В брюшной полости и в малом тазу выявлен гнойный выпот до 150 мл.
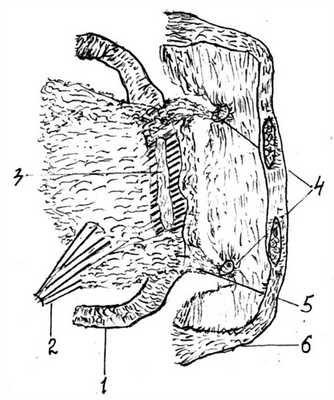
В ходе операции установлено, что ранее ущемленный большой сальник фиксирован в обоих внутренних паховых кольцах (см. рисунок). Рисунок 1. Внутреннее ущемление тонкой кишки (схема). 1 - тонкая кишка; 2 - брюшинный тяж; 3 - участок некроза брюшинного тяжа; 4 - правое и левое внутренние паховые кольца; 5 - ущемленный большой сальник; 6 - передняя брюшная стенка. Под сальником продольно на протяжении ущемлена петля тонкой кишки, что вызвало частичную кишечную непроходимость. Сальник рассечен, проходимость кишки восстановлена. При дальнейшем осмотре выявлена аномалия развития - брюшинный тяж, идущий от корня брыжейки тонкой кишки к подвздошной кишке и к основанию червеобразного отростка. Брюшинный тяж на участке ущемления некротизирован на протяжении 10 см, при этом серозная оболочка тонкой кишки осталась интактной. Инфильтрированные с налетом фибрина участки большого сальника резецированы в пределах здоровых тканей. Червеобразный отросток деформирован, стенки утолщены, верхушка изогнута дугой. В связи с вторичными изменениями выполнена типичная аппендэктомия. Через прокол в правой подвздошной области в малый таз подведена дренажная трубка. Рана зажила первичным натяжением.
Пациент выписан 10.08 с рекомендацией явиться на плановую операцию по поводу невправимой паховой грыжи слева и водянки оболочек левого яичка.
Больной госпитализирован 16.11.09. После клинического обследования 17.11 выполнена операция - грыжесечение, пластика пахового канала по Жирару-Спосокукоцкому и оболочек левого яичка по Винкельману. Послеоперационный период протекал без осложнений. Пациент выписан 27.11.
Таким образом, данные наблюдения подтверждают, что внутреннее ущемление тонкой кишки может протекать без яркой клинической картины острой кишечной непроходимости, что может привести к поздней диагностике, перфорации кишки и перитониту.
Прощупывание подвздошной кишки. Пальпация тонкой кишки
Бугристость подвздошной кишки. Пальпация червеобразного отростка
Уже проф. Образцов обратил внимание на бугристость ilei при тяжелых случаях брюшного тифа, вследствие глубокой инфильтрации стенки кишки на месте Пейровых бляшек и придавал этой бугристости дурное прогностическое значение. В этих случаях брюшного тифа, по мнению Образцова, можно ожидать прободения или значительного кишечного кровотечения.
Но иногда и при туберкулезных язвах удается констатировать по бугристости стенки присутствие рубца в кишке, особенно, в тех случаях, когда рубцующаяся язва вызывает сужение и гипертрофию мускулатуры в кишке выше язвы. В этих обоих случаях ileum представляется не только бугристым, но нередко благодаря раздражению брюшины пальпация его делается болезненной.
Нечего говорить, что во всех случаях стеноза в области слепой кишки, часто у илеоцекального клапана, прощупывающийся ileum представляется значительно большего диаметра — иногда толщиной в 2 - 3 пальца, с плотными утолщенными стенками и всегда переполнен содержимым, дающим шум плеска; при этом он энергично перистальтирует.
Подобное изменение в свойствах ilei настолько характерно для сужения ниже его, что позволяет диагностировать сужение в самом его начале; поэтому знакомство с пальпаторными ощущениями от нормальной кишки крайне необходимо.
Но если ileum не переполнен содержимым и при том энергично перистальтирует, то при пальпации он представляется в форме тонкого, в карандаш толщиной, не урчащего плотного цилиндрика. Не совсем опытного пальпатора подобное состояние кишки может вовлечь в заблуждение и подать повод к ошибочному толкованию—принять подвздошную кишку за прощупывающийся appendix.
Это, повидимому, случилось с Iaworski'м, Lapinski'м, Орловским и др., утверждающими, что червеобразный отросток в нормальном состоянии прощупывается очень часто (49% Орловский, 51% Iaworski и Lapinski), a ileum редко. Следовательно, для того, чтобы избежать указанной ошибки, нужно, с одной стороны, овладеть техникой пальпации ilei, с другой, нужно уметь прощупывать нормальный или патологически измененный отросток слепой кишки и уметь проводить между ними пальпаторную дифференциальную диагностику.
Пальпацией отростка слепой кишки в последнее время занималось довольно много клиницистов; надо сказать, что результаты их исследований настолько противоречивы и подчас удивительны, что работы эти невольно подвергаются большому сомнению, а статистика большой критике.
В то время как Еdebоls утверждает, что он может прощупать всякий здоровый червеобразный отросток, Орловский пальпирует его в 49%, Iaworski и Lapinski в 51%, Рудницкий в 27%,— Гаусман прощупывает нормальный отросток не чаще чем в 16% всех случаев, при чем прибавляет, что „значительная часть этих отростков несомненно являются патологически измененными, в виду чего % прощупываемости нормального отростка гораздо меньше этой цифры."
Эта скромная статистика Гаусмана вполне согласуется с наблюдениями проф. Образцова и его клиники, где детально разрабатывалась пальпация органов брюшной полости и где даже более или менее ясно прощупывающийся отросток всегда принимался за таковой с определенной оговоркой: „вероятно отросток"; вот почему ни в одной работе как самого проф. Образцова, так и его учеников % прощупываемости здоровых отростков не выведен—ибо с уверенностью вывести его невозможно. Более смело к этому вопросу подошел Гаусман и разобрав обстоятельно технику пальпации и всю возможность смешения отростка с другими образованиями дал все-таки определенные выводы.
Этим я не хочу сказать, что прщупать здоровый отросток вовсе нельзя; я хочу только подчеркнуть, что никогда нельзя быть уверенным, что принимаемое при пальпации, похожее по форме на отросток, образование, действительно является червеобразным отростком слепой кишки, а не дупликатурой брыжейки, лимфатическим тяжем, краем брыжейки, спастически сокращенной петлей кишки, брюшком подвздошной мышцы и пр. Совершенно иначе обстоит дело в том случае, если отросток при воспалительном процессе изменен—в этом случае довольно часто его можно прощупать, и хотя ошибки и возможны, но у опытного исследователя они все-таки редки.
В чем же, спрашивается, кроются причины невозможности с уверенностью прощупать нормальный червеобразный отросток?
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
На возможность прощупывания partis coecalis ilei указал проф. Образцов, который впервые прощупал ее при брюшном тифе. Дальнейшие наблюдения клиники Образцова показали, что этот отдел тонких кишек является почти единственным, который можно прощупать в 75-80°/о, в то время, как другие отделы тонких кишек почти не поддаются прощупыванию при нормальных условиях.
Только в некоторых случаях удается прощупать в левой подвздошной какую-то случайно попавшую туда петлю тонкой кишки ковнутри от S. Romanum; кроме того в исключительных случаях при большом энтероптозе возможно бывает прощупать нижнюю горизонтальную часть двенадцатиперстной кишки на что также обращает внимание Sacconaghi.
В этом случае ниже привратника и выше поперечной кишки над позвоночником и пульсирующей аортой удается прощупать на протяжении 4-5 сант. малоподвижный эластичный цилиндр, почти не урчащий во время прощупывания и очевидно принадлежащий по своему анатомическому положению к duodenum. Другие же отделы тонких кишек при нормальном их состоянии прощупыванию совершенно не поддаются.
В чем же кроется причина недоступности для прощупывания тонких кишек? Очевидно она зависит, с одной стороны, от анатомического положения и свойства самих кишек, с другой стороны, от своеобразных условий для пальпации. Толщина брюшного пресса над тонкими кишками, сопротивляемость самих мышц, большая глубина брюшной полости в их районе, чрезмерная подвижность петель тонких кишек и, наконец, тонкость стенок и жидкое содержимое их не позволяют прижать тонкую кишку во время пальпации к задней стенке брюшной полости, без чего, как известно, не удается прощупать ни одного полого, подвижного органа брюшной полости.
Вот почему те отрезки тонких кишек, где вышеуказанные неблагоприятные моменты влияют в меньшей степени, могут все-таки быть прощупаны. Благодаря этому обстоятельству, как только что указывали, мы прощупываем pars horisontalis duodeni при энтероптозе, в некоторых случаях случайно попавшую в левую подвздошную впадину петлю и очень часто прощупываем pars coecalis ilei, в виду ее постоянного положения в правой подвзошной впадине, более плотного содержимого и, главное, возможности благодаря анатомическому положению прижать этот отрезок к плотной задней стенке брюшной полости.
Если pars coecalis ilei не сокращена и наполнена жидким содержимым, то она прощупывается в форме тонкостенной трубки, дающей громкое урчание; в ней прощупывается иногда и настоящее бурление. В том же случае, когда мускулатура этого отрезка сокращена, а содержимое более густое, он производит впечатление гладкого плотного цилиндрика, толщиной в мизинец.
Производя при этом прощупывание продолжительное время легко можно убедиться, что отличительным признаком этого цилиндрика от слепой кишки является его склонность часто сокращаться, т. е. перистальтировать, при этом частую перистальтику в нем ни в коем случае нельзя поставить в зависимость от механического раздражения кишки во время прощупывания, так как усиление или ослабление перистальтических движений в нем не связано с более грубым или более нежным давлением и разминанием этого цилиндрика, а очевидно является физиологической перистальтикой.
Прощупываемый цилиндрик или трубка умеренно подвижен, равномерно гладок и абсолютно нечувствителен. При внимательной пальпации, идя кверху, можно легко проследить отрезок кишки до места впадения его в слепую кишку, а идя книзу убедиться, что кишка уходит в области 1. innominata в малый таз, где она и теряется. Но, разумеется, указанные нормальные свойства конечного отрезка подвоздошной кишки совершенно меняются при различных патологических состояниях, разыгрывающихся как в ней самой, так и по соседству в слепой кишке, в отростке или в брюшине.
Трудности пальпации червеобразного отростка. Техника пальпации тонкой кишки
Если мы обратимся к топографо-анатомическим данным, касающимся слепой кишки и отростка, то по Ростовцеву „червеобразный отросток отходит от слепой кишки не от самой низкой точки ее дна, так называемой „ложной верхушки" (false apex Trawes'a), а в громадном большинстве случаев от задневнутреннего ее сегмента, недалеко от места впадения тонкой кишки в слепую кишку (немного кзади и книзу от ileo-соесаl'ной складки), иногда в самом углу, образованном на месте впадения названной кишки"; „червеобразный отросток в дальнейшем своем протяжении может принять самые разнообразные направления в разные стороны".
Наиболее частым направлением является направление внутрь, при чем отросток расположен между петлями тонких кишек (25%), когда, разумеется, прощупать его среди подвздошных мягких петель совершенно невозможно. Часто наблюдаются также направления вниз, когда appendix спускается в полость малого таза (21%)» позади слепой кишки кнаружи от брыжейки (26%), на m. psoas et iliacus позади слепой кишки (21%); остальные случаи падают на заброшенное положение отростка, левостороннее его нахождение и аномальные расположения самой слепой кишки.
Из этой статистики совершенно ясно, что прощупать отросток во всех случаях, как думает Еdebо1s, ни в коем случае невозможно, так как само положение отростка позади кишки и даже одно прикрытие его брыжейкой делают совершенно невозможным прощупывание такого тонкого и подвижного образования, каким является отросток.
Следовательно, для прощупывания остаются только те случаи, когда отросток лежит ковнутри от слепой кишки, не будучи прикрыт кишками и брыжейкой, и когда этот орган можно придавить к задней стенке подвздошной впадины и благодаря этому его прощупать. Конечно, как правильно замечает Гаусман, „только тот может вполне овладеть техникой, кто в совершенстве владеет методичной пальпацией кишечного тракта и в состоянии безошибочно установить топографическое соотношение всех прощупанных кишечных частей".
Что касается методики исследования, то она в общих чертах нисколько не отличается от пальпации подвздошной кишки, прощупав которую мы обычно и приступаем к нахождению отростка; таким образом пальпаторное определение положения конечного отростка подвздошной кишки обязательно, как момент предшествующий прощупыванию отростка.
Найдя по вышеизложенным правилам слепую кишку и определив по возможности положение ее слепого конца, мы прощупываем конечный отрезок подвздошной кишки и стремимся пальпаторно проследить ее до места впадения в слепую кишку. Когда, таким образом, мы составим себе точное пальпаторное представление о местоположении ilei, то не отнимая концов наших пальцев от задней стенки подвздошной ямки, а только продвинув их несколько выше или ниже прощупанного ileum'a,— мы стараемся скользящими движениями обследовать пространство выше и ниже, при этом мы осторожно продвигаемся шаг за шагом в обе стороны.
Если действительно отросток лежит в этой области и доступен для пальпации, то нам удается, придавив его к задней стенке подвздошной ямки, прощупать его под пальцами и составить себе представление о его свойствах. Следуя совету Гаусман а, полезно производить при этом скользящие движения вверх и вниз по брюшку m. psoatis, который очень легко отыскивается при прощупывании вообще, а особенно при подъеме больным правой вытянутой ноги.
Московский клинический научно-практический центр
Особенности диагностики болезней тонкой кишки
Журнал: Доказательная гастроэнтерология. 2013;(4): 39‑43
Сабельникова Е.А., Крумс Л.М. Особенности диагностики болезней тонкой кишки. Доказательная гастроэнтерология. 2013;(4):39‑43.
Sabel'nikova EA, Krums LM. Peculiarities of diagnostics of small intestine pathology. Russian Journal of Evidence-Based Gastroenterology. 2013;(4):39‑43. (In Russ.).
Несмотря на широкое распространение заболеваний гастроэнтерологического профиля, болезни тонкой кишки остаются неизвестными практическим врачам. Трудности диагностики заболеваний тонкой кишки объясняются особенностями расположения органа, почти недоступного для исследований, и схожестью клинических синдромов. Общими клиническими синдромами для заболеваний тонкой кишки являются хроническая диарея, синдром нарушенного всасывания и синдром экссудативной энтеропатии. Установление правильного диагноза возможно при комплексном подходе с использованием лабораторно-инструментальных методов, наиболее информативных для каждого заболевания. Важную роль для выявления заболеваний тонкой кишки играет тщательный сбор жалоб и анамнеза, а также объективный осмотр. Среди лабораторных методов большое значение придается иммунологическим исследованиям, позволяющим заподозрить некоторые болезни еще до выраженных клинических проявлений. Ведущую роль в диагностике заболеваний тонкой кишки играют эндоскопические методы с забором биопсийного материала слизистой оболочки тонкой кишки и гистологическим исследованием биоптата. Современные видеоэндоскопические методики успешно применяются для выявления онкологических заболеваний тонкой кишки, что особенно важно для их ранней диагностики.
В настоящее время, несмотря на широкое распространение заболеваний гастроэнтерологического профиля, болезни тонкой кишки (ТК) остаются неизвестны практическим врачам. Некоторые из этих заболеваний встречаются достаточно часто, другие - крайне редко. Однако знание клинической картины этих заболеваний и методов терапии могут во многих случаях вылечить больного или облегчить его состояние и продлить жизнь.
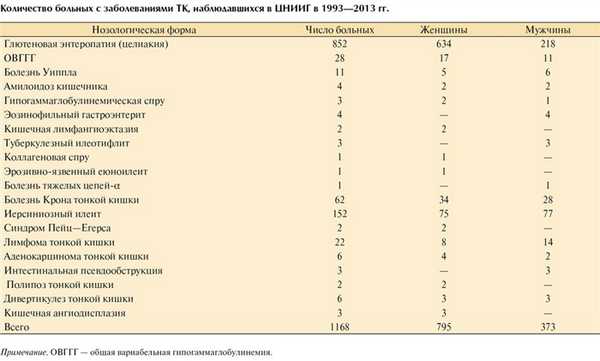
Болезни тонкой кишки характеризуются специфическими морфологическими изменениями слизистой оболочки тонкой кишки (СОТК) разной степени выраженности. В большинстве случаев болезни ТК имеют тяжелое, часто прогрессирующее течение. За 1973-2013 гг. в отделении патологии кишечника Центрального научно-исследовательского института гастроэнтерологии (ЦНИИГ) наблюдались 1168 больных с разными заболеваниями ТК (см. таблицу).
Характерными для заболеваний ТК являлись хроническая диарея, синдром нарушенного всасывания (СНВ) и синдром экссудативной энтеропатии.
СНВ является показателем декомпенсации пищеварительно-транспортной функции ТК. Степень ее выраженности может изменяться в сторону уменьшения под влиянием лечения или увеличиваться при неадекватной терапии или ее отсутствии. Синдром мальабсорбции является ведущим в клинической картине болезней ТК.
Выделяют 3 степени тяжести СНВ [1].
I степень. Нарушение абсорбции проявляется в основном уменьшением массы тела (не более 5-10 кг), снижением работоспособности, общей слабостью, симптомами витаминной недостаточности, положительным симптомом «мышечного валика» (показатель повышения нервно-мышечной возбудимости, обусловленный дефицитом кальция).
II степень. Чаще наблюдается более значительный дефицит массы тела (у 50% больных более 10 кг), выраженные симптомы гиповитаминозов, электролитных нарушений (дефицит калия, кальция), гипохромная анемия, у части больных - гипофункция эндокринных желез, главным образом половых.
III степень. Дефицит массы тела более 10 кг у подавляющего большинства больных. У всех больных выраженные симптомы полигиповитаминозов, нарушений водно-электролитного обмена (гипокалиемия, гипокальциемия, судороги, в части случаев - остеопения, остеопороз), анемия, гипоферремия, гипопротеинемия, гипопротеинемические отеки, дисфункция эндокринной системы (полигландулярная недостаточность).
При ряде патологических состояний отмечены повышенные потери плазменных белков в желудочно-кишечном тракте (ЖКТ) - синдром экссудативной энтеропатии. Он характеризуется снижением уровня белка в сыворотке плазмы (нередко до 30-40%) прежде всего за счет снижения уровня альбумина. Этот синдром отличается от СНВ тем, что при резком нарушении белкового обмена (гипопротеинемия, часто гипопротеинемические отеки) почти не выявляются нарушения других видов обмена веществ.
Методы диагностики хронических заболеваний кишечника
Анамнез
При сборе жалоб прежде всего следует обратить внимание на характер стула. При хронических заболеваниях ТК чаще всего отмечаются поносы (важно учитывать не только частоту стула, но и его суточное количество). В большинстве случаев при хронических заболеваниях ТК наблюдается полифекалия с выраженной стеатореей. При этом стул бывает не только в дневное, но и в ночное время. Полифекалия со стеатореей наиболее характерна для больных целиакией, кишечной лимфангиоэктазией, общей вариабельной гипогаммаглобулинемией (ОВГГГ).
Видимая на глаз перистальтика нередко наблюдается при динамической кишечной непроходимости у больных целиакией и ОВГГГ. Хроническая частичная кишечная непроходимость развивается чаще всего в результате стенозирования участка
ТК - при органическом поражении опухолевым процессом, болезни Крона.
При сборе анамнеза необходимо уточнить время появления первых клинических симптомов - с раннего детства (при типичной целиакии, первичной лимфангиоэктазии), у женщин (связь с гинекологическим анамнезом: обострения, связанные с беременностью, послеродовым периодом, что характерно для целиакии). Важно уточнить наличие в анамнезе повторных инфекционных заболеваний (хронического бронхита, пневмонии, гайморитов, отитов), что характерно для иммунологической недостаточности (ОВГГГ).
Объективное обследование
При обследовании брюшной полости у больных с СНВ I и II степени тяжести относительно редко можно заподозрить поражение ТК. Иногда отмечается вздутие живота вокруг пупка (симптом опрокинутого горшка). При пальпации чаще всего определяется шум плеска и урчания в слепой кишке (симптом Образцова).
У больных с тяжелыми нарушениями всасывания в тонкой кишке (при СНВ III степени тяжести) живот часто увеличен, вздут, распластан в форме «лягушачьего».
При пальпации создается ощущение «тестоватости», наполненности брюшной полости. Плеск и урчание при пальпации определяются не только в слепой, но и в петлях ТК. СНВ I степени тяжести объективно может выражаться только потерей массы тела. При объективном осмотре можно обнаружить сухость и шелушение кожи, изменение ее окраски (грязновато-серый оттенок, пигментные пятна на лице, пигментацию рук, кистей, лица и шеи, диффузную пигментацию кожных покровов, особенно выраженную в местах воздействия света и трения). В углах рта, реже - за ушами и у крыльев носа могут появиться мокнущие трещины. Ногти становятся тусклыми, истонченными, с поперечной исчерченностью, расслаиваются, иногда принимают форму «часовых стекол». Отмечается утолщение концевых фаланг на кистях рук (симптом «барабанных пальцев»).
Могут появляться симптомы повышенной кровоточивости в виде петехиальных или подкожных кровоизлияний (носовых, из десен, маточных, гематурии, желудочно-кишечных). Изменяется язык. Он может быть рыхлым, отечным с отпечатками зубов по краям. В других случаях может наступать атрофия сосочков и тогда язык становится гладким, как бы полированным, иногда малиново-красного цвета.
Часто возникает повышенная нервно-мышечная возбудимость, которая выявляется положительным симптомом «мышечного валика» (судорожное сокращение двуглавой мышцы плеча при раздражении ее щипком или поколачиванием). При гипопротеинемии (СНВ III степени тяжести) могут появиться отеки голеней, стоп, бедер, передней брюшной стенки. Наиболее выраженные отеки, возникающие раньше других клинических проявлений СНВ, наблюдаются при синдроме экссудативной энтеропатии. Часто у больных отмечается выраженная гипотония [2].
Лабораторные методы, характеризующие нарушения обмена веществ в организме
При заболеваниях ТК важное значение имеет уровень гемоглобина крови. Для целиакии характерно развитие железодефицитной анемии. Некоторые заболевания ТК могут осложниться кровопотерями (язвенный еюноилеит, кишечная ангиодисплазия). При тяжелых формах синдрома мальабсорбции часто развивается смешанная анемия (В 12 -фолиево-железодефицитная).
Биохимические исследования крови выявляют отклонения от нормы только у больных СНВ II-III степени тяжести. Может наблюдаться гипопротеинемия за счет гипоальбуминемии, гипохолестеринемия, гипокальциемия, гипокалиемия, гипомагнеземия, гипоферремия.
У больных с СНВ II и Ш степени тяжести проводится определение иммуноглобулинов всех классов с целью диагностики ОВГГГ или изолированного дефицита IgA, а также определяются антитела к глиадину, эндомизию, тканевой трансглутаминазе, деамидированному пептиду глиадина класса IgA для выявления больных с предполагаемой целиакией [3]. При болезни тяжелых α-цепей (средиземноморская лимфома) уже на ранней стадии обнаруживается патологический IgA, молекулы которого состоят только из тяжелых α-цепей.
Важное диагностическое значение имеет определение суточного количества кала. В норме оно не превышает 200-300 г., а при заболеваниях ТК оно нередко составляет 1000-1500 г/сут.
При подозрении на глистную или паразитарную инвазию проводятся повторные анализы кала на яйца простейших и яйца глистов. Важное диагностическое значение имеет определение кровопотерь через ЖКТ, в связи с чем необходимо повторное исследование кала на наличие кровяного пигмента.
Микроскопическое изучение непереваренных остатков пищи в кале, как правило, недостаточно информативно. Однако необходимо обращать внимание на наличие в кале непереваренного жира, большого количества жирных кислот, что может косвенно свидетельствовать о нарушении переваривания и всасывания липидов.
Эндоскопическое исследование тонкой кишки
Эзофагогастродуоденоскопия с биопсией из нисходящего отдела двенадцатиперстной кишки с последующим морфологическим изучением биоптатов слизистой оболочки используется в диагностике больных целиакией, болезнью Уиппла, кишечной лимфангиоэктазией, общим вариабельным иммунодефицитом. Колоноскопия с осмотром терминального отдела подвздошной кишки применяется для диагностики болезни Крона подвздошной кишки, туберкулезного илеотифлита, иерсиниоза.
Капсульная эндоскопия - современный метод исследования органов ЖКТ, позволяющий визуализировать области кишечника, недоступные для традиционных методов гастро- и колоноскопии. Применяется при кровотечении для выявления источника кровотечения, диагностики болезни Крона ТК, лимфомы.
Двухбаллонная энтероскопия позволяет обследовать глубокие участки тонкой кишки и при необходимости взять биопсию СОТК. Данный метод эндоскопического исследования используется для определения источника кровотечения, диагностики болезни Крона, опухолей ТК или уточнения характера аномалий развития ТК, выявленных при рентгенологическом исследовании.
Рентгенологическое исследование ТК
Несмотря на все более широкое распространение двухбаллонной эндоскопии, видеокапсулы, компьютерной томографии- и магнитно-резонансной энтерографии, обычное рентгенологическое исследование ТК (изучение прохождения бариевой взвеси после приема ее перорально от поступления в двенадцатиперстную кишку до заполнения илеоцекальной области) является информативным методом с высокой чувствительностью и специфичностью, позволяет оценить функциональное состояние ТК (тонус, перистальтика, скорость и характер заполнения), выявить кишечную гиперсекрецию, оценить состояние слизистой оболочки. Эти изменения неспецифичны и дополняют клиническое представление о степени тяжести поражения ТК и протяженности изменений.
При нетяжелых поражениях ТК наблюдаются дискинезии - гипо-, гипермоторная или гипергипомоторная. Нарушения тонуса наблюдаются реже и проявляются в неравномерности заполнения ТК барием, регионарной гипотонии или спазмах. У тяжелых больных в части случаев при выраженных изменениях тонуса и кишечной гиперсекреции обнаруживаются горизонтальные уровни жидкости и газа в отдельных кишечных петлях.
Изменения рельефа слизистой оболочки характеризуются стойкой деформацией в виде грубых, широких складок Керкринга (результат тотального отека и набухания слизистого и подслизистого слоев), а также неравномерными скоплениями бария между измененными складками слизистой оболочки после опорожнения кишки. Эти изменения при всех заболеваниях наиболее выражены в периоды обострения и постепенно могут исчезать при длительной стойкой ремиссии.
При подозрении на органическое поражение ТК необходимо дополнительно изучить рентгенологические изменения в ТК в условиях зондовой энтерографии.
Методика зондовой энтерографии заключается во введении зонда с установлением оливы за дуоденальным изгибом в проксимальной петле тощей кишки. Через зонд, в положении больного на спине, постепенно вводят около 600-800 мл бариевой взвеси. Затем для получения картины двойного контрастирования через зонд вводят 400-800 мл воздуха. Для обеспечения искусственной гипотонии ТК в плане дифференциальной диагностики органических изменений и функциональных стриктур внутривенно вводят 2 мл атропина или метацина. Для достижения гипотонии кишки и открытия илеоцекального клапана в ряде случаев используют сублингвальный прием 2-3 таблеток аэрона за 20 мин до начала исследования.
Зондовая энтерография производится при подозрении на опухоли, лимфогранулематоз, лимфомы кишечника и лимфатических желез брюшной полости (мезентериальных, забрюшинных), болезнь Крона, туберкулезный илеотифлит, целиакию, болезнь Уиппла, кишечную лимфангиоэктазию.
В этих случаях рентгенологический метод позволяет выявить органические стенозы, внутрипросветные образования, стойкую деформацию отдельных участков кишки, грубые изменения слизистой оболочки, гиперплазию лимфоидных элементов подслизистого слоя. Полицикличность контуров кишки является косвенным признаком увеличения лимфатических узлов. Тяжелое поражение верхних отделов ТК и отсутствие изменений в подвздошной кишке значительно чаще, чем при других заболеваниях, встречается при целиакии.
При опухолях ТК рентгенологически наблюдаются дефекты наполнения, инвагинации, циркулярное сужение просвета кишки, деформация рельефа слизистой оболочки, ригидность тени стенок кишки и самой опухоли. У больных с лимфомами кишка имеет полицикличные контуры за счет сдавливания извне увеличенными лимфатическими узлами [4, 5]. Однако увеличение мезентериальных и забрюшинных лимфатических узлов при лимфомах и других новообразованиях кишечника чаще выявляется при проведении компьютерной томографии.
Ультразвуковое исследование кишечника
Ультразвуковое исследование (УЗИ) ТК проводится через 4 ч после приема пищи. Применяется при подозрении на новообразование, болезнь Крона. Позволяет выявить очаговое или диффузное утолщении стенок ТК, патологическое сужении просвета, псевдополипоз, характерные для болезни Крона. Этот метод диагностики помогает обнаружить онкологическую патологию на ранних стадиях заболевания.
Морфологическое исследование СОТК
Морфологическое исследование биоптатов СОТК проводится всем больным с синдромом нарушенного всасывания и синдромом экссудативной энтеропатии при подозрении на наличие целиакии, болезни Уиппла, кишечной лимфангиоэктазии, ОВГГГ, эозинофильного гастроэнтерита с целью уточнения диагноза. Интестиноскопию, двухбаллонную энтероскопию с прицельной биопсией используют для морфологического исследования биоптатов при подозрении на опухоли ТК, болезнь Крона ТК.
Морфологическое исследование при целиакии является «золотым стандартом». Патологические изменения в СОТК могут изменяться в больших пределах: от минимальной энтеропатии с высоким числом межэпителиальных лимфоцитов до типичной для целиакии плоской поверхности, пронизанной глубокими криптами.
Стандартом оценки степени выраженности патологических изменений в СОТК и их динамики на фоне терапии считается гистологическое исследование в соответствии с классификацией Marsh-Oberhuber, согласно которой выделяют 4 стадии заболевания [6].
Диагноз коллагеновой спру ставится на основании гистологического исследования СОТК, которая атрофична, а под мембраной энтероцитов образуется массивный слой коллагена, усугубляющий нарушение всасывания в ТК.
При болезни Уиппла в СОТК обнаруживаются макрофаги с крупными гранулами в цитоплазме - так называемые ШИК-положительные или РАS-положительные макрофаги. Такие же макрофаги выявляются в мезентериальных лимфатических узлах. При электронной микроскопии внутри макрофагов определяются микроорганизмы - Tropheryma whippelii [7]. После лечения антибиотиками в фазе стойкой ремиссии они исчезают, а при обострении вновь появляются.
При амилоидозе в СОТК отмечается отложение гомогенных масс в стенке мелких сосудов и собственной пластинке с положительной окраской на конго красный и положительной реакцией на амилоид. Амилоид выявляется под поляризационным микроскопом [8].
При кишечной лимфангиоэктазии в СОТК выявляется расширение лимфатических сосудов в слизистом и подслизистом слоях ТК. Стенка мезентериальных лимфатических сосудов утолщена, их мышечный слой гипертрофирован. Расширенные лимфатические сосуды имеют вид кавернозных образований в подслизистом слое ТК, иногда имеющих форму «озер», заполненных густой лимфой. Признаки атрофии СОТК не выявляются.
Одной из форм ОВГГГ является гипогаммаглобулинемическая спру, при которой симптомы ОВГГГ сочетаются с симптомами целиакии. Заболевание встречается редко. Наряду с симптомами, характерными для общей вариабельной гипогаммаглобулинемии, имеются выраженные желудочно-кишечные нарушения. При изучении морфологической структуры СОТК, наряду с отсутствием плазматических клеток, характерных для ОВГГГ, выявляется атрофия, подобная имеющейся при целиакии [9].
Для диагностики болезни Крона, как правило, используют гистологическое исследование операционного материала, так как биопсия не всегда позволяет правильно установить диагноз. Гистологическое исследование операционного материала при болезни Крона выявляет поражение всех слоев стенки кишки. Наиболее характерны отек и гиперплазия лимфоидных элементов в виде фолликулов в подслизистом слое. Более чем в половине случаев удается обнаружить гранулемы, состоящие из гигантских клеток Пирогова-Лангханса, окруженных поясом из лимфоцитов, не имеющих четких границ. Могут обнаруживаться язвы, интрамуральные абсцессы, инфильтрация всех слоев мышечной стенки плазматическими клетками и фибробластами.
Таким образом, трудности диагностики заболеваний тонкой кишки во многом объясняются особенностями расположения органа, почти недоступного для исследований, и схожестью клинических синдромов. Установление правильного диагноза возможно при назначении наиболее информативных для каждого заболевания лабораторно-инструментальных методов диагностики. Применение подобного клинического подхода позволяет распознать большинство болезней ТК в обычном гастроэнтерологическом отделении.
Читайте также:
