Пяточный эпифизит и бурсит. Диагностика и лечение
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Бурсит – это острое, подострое или хроническое воспаление синовиальной сумки, которое сопровождается обильным образованием и накоплением экссудата (воспалительной жидкости) в ее полости. Клинически проявляется подъемом температуры тела, недомоганием, болью, отечностью и покраснением в области пораженной синовиальной сумки, умеренным ограничением движений в суставе. Основу диагностики составляет осмотр пораженной области, пункция и бактериологическое исследование пунктата, МРТ и рентгенография сустава. Лечение включает покой пораженной конечности, ледяные компрессы, обезболивающие и противовоспалительные средства. Хронический бурсит зачастую является показанием к хирургическому лечению.
МКБ-10
Общие сведения
Бурситом называется острый, подострый или хронический воспалительный процесс в синовиальной сумке (бурсе). Болезнь сопровождается увеличением бурсы вследствие накопления в ней экссудата. Причиной развития может стать острая травма, постоянное механическое раздражение или отложение солей при некоторых ревматоидных заболеваниях. Около 85% всех случаев бурсита наблюдается у мужчин. Первое место по распространенности занимает локтевой бурсит.
Причины бурсита
Острый инфицированный бурсит обычно развивается в результате небольшой травмы (мелкой раны, гематомы, ссадины) или гнойного воспаления (пролежня, остеомиелита, карбункула, фурункула, рожистого воспаления). В области повреждения размножаются гноеродные микробы, которые затем по лимфатическим путям переносятся в область сумки, инфицируя ее содержимое.
Возможен также перенос инфекции через кровь или прямое попадание микробов в полость сумки при повреждении мягких тканей. Чаще всего прямое инфицирование происходит при порезах и ссадинах в области локтя (например, в результате падения с велосипеда). Причиной развития инфицированного бурсита в этом случае обычно становится эпидермальный или золотистый стафилококк.
Вероятность возникновения бурситов при прямом попадании микроорганизмов увеличивается при снижении иммунитета, алкоголизме, сахарном диабете, приеме стероидов, некоторых болезнях почек. Кроме того, причиной развития бурсита могут быть некоторые заболевания (склеродермия, подагра, ревматоидный артрит). В этом случае бурсит возникает вследствие отложения солей в синовиальной сумке.
Хронический бурсит возникает вследствие постоянного, продолжительного по времени механического раздражения соответствующей области. Обычно его возникновение обусловлено особенностями профессиональной или спортивной деятельности. К примеру, у шахтеров чаще наблюдается бурсит локтевого сустава, у домохозяек и домработниц – бурсит коленного сустава и т. д.
Патанатомия
Синовиальной сумкой называется щелевидная полость, выстланная оболочкой и содержащая малое количество синовиальной жидкости. Сумки располагаются около выступающих участков костей и выполняют амортизирующую функцию, предохраняя мягкие ткани (мышцы, сухожилия, кожу и фасции) от излишнего трения или давления.
Выделяют следующие виды синовиальных сумок: подмышечные (находящиеся под мышцами), подфасциальные (расположенные под фасциями), подсухожильные (лежащие под сухожилиями) и подкожные (находящиеся на выпуклой поверхности суставов, прямо в подкожной клетчатке).
Классификация
В хирургии, травматологии и ортопедии существует несколько классификаций бурсита:
- С учетом локализации (локтевого, коленного, плечевого сустава и т. д.) и названия пораженной бурсы.
- С учетом клинического течения: острый, подострый и хронический бурсит.
- С учетом возбудителя: специфический (бурсит при сифилисе, туберкулезе, бруцеллезе, гонорее) и неспецифический бурсит.
- С учетом характера экссудата: серозный (плазма с примесью небольшого количества форменных элементов крови), гнойный (микроорганизмы, разрушенные клетки, распавшиеся лейкоциты), геморрагический (жидкость с большим количеством эритроцитов) и фибринозный (с высоким содержанием фибрина) бурсит.
Кроме того, в клинической практике зачастую выделяют асептический (неинфицированный) и инфицированный бурсит.
Симптомы бурсита
При остром воспалении в области сумки формируется болезненная, ограниченная, упругая припухлость округлой формы. Возникает покраснение кожи и небольшой отек мягких тканей. Пациента беспокоит боль в пораженной области. Иногда больной жалуется на недомогание и повышение температуры. При пальпации определяется флюктуация, подтверждающая наличие жидкости. Движения в суставе умеренно ограничены.
При дальнейшем развитии воспалительного процесса отек и гиперемия усиливаются, наблюдается значительная гипертермия (до 39-40°С) и выраженный болевой синдром. В тяжелых случаях возможно гнойное поражение мягких тканей с развитием флегмоны. В результате лечения острый бурсит исчезает. Иногда выздоровления добиться не удается, и острый бурсит переходит в подострую, а затем в хроническую форму.
При хроническом бурсите в области сумки определяется мягкая, ограниченная припухлость округлой формы. Покраснение, отек окружающих тканей и болезненность при пальпации отсутствуют. Движения в суставе сохранены в полном объеме. При вторичном хроническом бурсите возможно рецидивирующее течение. В этом случае в полости сумки остаются изолированные участки разрушенных тканей, которые при снижении иммунитета или небольшой травме могут становиться благоприятной почвой для повторного развития воспалительного процесса.
Диагностика
Диагноз бурсит выставляется на основании клинической картины. Для уточнения характера воспалительной жидкости и определения чувствительности микроорганизмов к антибиотикам проводится пункция. В процессе диагностики необходимо исключить специфические инфекции (спирохеты, гонококки и т. д.), поэтому при подозрении на специфическую природу заболевания выполняются бактериологические исследования и серологические реакции.
Дифференциальная диагностика с артритом осуществляется на основании клинических признаков: при бурсите, в отличие от артрита, объем движений в суставе незначительно уменьшен или сохранен. Рентгенодиагностика и МРТ суставов являются вспомогательным методом диагностики при поверхностных бурситах и приобретают большее практическое значение при распознавании глубоких бурситов, менее доступных для непосредственного клинического исследования.
Лечение бурсита
При острых асептических поражениях обеспечивают покой конечности, назначают ледяные компрессы, противовоспалительные и обезболивающие препараты. В некоторых случаях выполняют пункцию бурсы для удаления жидкости и/или введения кортикостероидов.
При присоединении инфекции проводят антибиотикотерапию, при необходимости выполняют повторные удаления воспалительной жидкости или дренирование с промыванием полости бурсы растворами антибиотиков и антисептиков. В тяжелых случаях иногда требуется оперативное иссечение бурсы. В дальнейшем лечение проводится как обычно при гнойных ранах, заживление может занимать длительный период времени.
Лечение хронических асептических бурситов зависит от локализации. Во многих случаях самым надежным способом навсегда избавиться от бурсита является хирургическая операция – иссечение сумки. Удаление неинфицированной бурсы проводится в плановом порядке, в условиях чистой операционной. Рана заживает первичным натяжением в течение 10 дней. Рецидивы бурсита при использовании этого метода лечения наблюдаются у 2-2,5% пациентов. Гнойный бурсит может осложняться свищами, остеомиелитом, артритом или сепсисом.
Виды бурсита
Бурситы локтевого сустава
Как уже было сказано выше, самым распространенным видом бурсита является бурсит локтевого сустава, точнее – локтевой подкожной сумки, расположенной в области локтевого отростка. Острый локтевой бурсит развивается вследствие травмы, заноса инфекции или нарушения обмена веществ. Причиной развития острого и хронического бурсита могут быть особенности труда или спортивной нагрузки (кроме шахтеров этим заболеванием иногда страдают люди, вынужденные постоянно опираться локтями на стол во время работы, а также борцы – из-за давления и трения локтей о ковер).
Вначале в области локтевого отростка возникает небольшая припухлость, которая часто остается незамеченной. При остром бурсите припухлость увеличивается, кожа над ней краснеет, движения в суставе становятся болезненными. Возможно местное повышение температуры. При пальпации определяется упругое флюктуирующее образование. При дальнейшем развитии инфекции появляется слабость, симптомы общей интоксикации.
Лечением острого бурсита занимаются хирурги. Терапия включает в себя стандартные методы, используемые для всех видов бурситов: покой, компрессы, противовоспалительные и обезболивающие средства, иногда – пункции и введение кортикостероидов. При гнойных бурситах назначаются антибиотики, выполняется удаление жидкости через небольшой разрез с последующим промыванием и дренированием полости. В запущенных случаях выполняют хирургическое вмешательство – вскрытие с последующим дренированием.
При хроническом бурсите припухлость также продолжает увеличиваться, однако, в этом случае ни красноты, ни повышения температуры не наблюдается. Единственными неприятными симптомами могут быть ощущение неловкости в области локтя и боль при сгибании, обусловленная натяжением бурсы.
В отсутствие лечения бурса может достигать значительных размеров и значительно ограничивать подвижность сустава. При выполнении какой-либо работы пациент вынужден делать перерывы из-за болей во время движений. Припухлость может быть как упругой и напряженной, так и дряблой, мягкой. Иногда при пальпации определяются уплотнения хрящевой плотности и рубцовые тяжи.
Хронический асептический бурсит находится в ведении травматологов-ортопедов. Пункции сумки в этом случае не показаны, поскольку после удаления жидкость обычно накапливается снова. Рекомендуется операция. Хирургическое вмешательство проводится в условиях стационара. Сумку отслаивают от кожи и кости, а затем удаляют, рану дренируют, на область сустава накладывают тугую повязку. Выпускник удаляют на 2 или 3 день, швы обычно снимают через 10 дней после операции.
Следует помнить, что при локтевом бурсите существует достаточно высокий риск вторичного инфицирования. Кроме того, при давних хронических бурситах в сумке и вокруг нее возникают рубцовые изменения, что затрудняет проведение оперативного вмешательства. Поэтому к врачу нужно обращаться в ранние сроки, не дожидаясь осложнений.
Бурситы коленного сустава
Чаще всего поражаются подкожная сумка, расположенная на передней поверхности сустава (первое место по распространенности), и инфрапателлярная сумка, находящаяся под коленной чашечкой и крупным сухожилием. Препателлярный бурсит – воспаление подкожной сумки, расположенной на передней поверхности колена. Занимает первое место по распространенности среди бурситов коленного сустава.
Заболевание обычно возникает после травмы (падения на коленную чашечку, ушиба или удара) либо после длительного стояния на коленях, обычно обусловленного профессиональной деятельностью (колено кровельщика, колено домашней хозяйки). Кроме того, причиной развития бурсита может стать отложение солей при псевдоподагре, подагрическом артрите или ревматоидном артрите.
Возникает отек, покраснение кожи, неприятные ощущения в области колена. Боли обычно менее выражены, чем при артрите, движения незначительно ограничены или сохранены в полном объеме. Может наблюдаться некоторая скованность при ходьбе. При инфицировании жидкости в полости бурсы боли усиливаются, объем движений уменьшается, отмечается увеличение регионарных лимфатических узлов и повышение температуры тела. Лечение – как при других видах бурситов.
Инфрапателлярный бурсит развивается в результате воспаления инфрапателлярной бурсы расположенной под крупным сухожилием, которое, в свою очередь, лежит под коленной чашечкой. Обычно причиной бурсита становится травма при прыжке (колено прыгуна). Лечение включает в себя покой пораженной конечности, ледяные компрессы, а также прием обезболивающих и противовоспалительных средств.
Гусиный бурсит – воспаление гусиной бурсы, расположенной по задневнутренней поверхности коленного сустава. Чаще развивается у женщин с избыточным весом. Сопровождается болями, усиливающимися при подъеме и спуске по лестнице.
Консервативное лечение стандартное, проводится хирургами. При хроническом асептическом бурсите гусиной сумки, который также носит название кисты Беккера, рекомендовано оперативное вмешательство – иссечение бурсы. Операция выполняется травматологами или ортопедами в условиях стационара. Как и в случае локтевого бурсита, в послеоперационную рану на 1-2 дня ставят резиновый выпускник. Швы снимают на десятые сутки.
Бурситы плечевого сустава
Чаще всего наблюдается воспаление сумок, не связанных с полостью плечевого сустава – субакромиальной, поддельтовидной и подкожной акромиальной. Возникает боль, усиливающаяся при вращении отведении конечности. Болевой синдром особенно ярко выражен при бурсите поддельтовидной сумки. Область плечевого сустава несколько увеличивается в объеме, контуры мышц сглаживаются. При поражении поддельтовидной сумки дельтовидная мышца выглядит увеличенной, в некоторых случаях появляется припухлость по наружной поверхности сустава.
Бурситы тазобедренного сустава
Наиболее часто поражаются подвздошно-гребешковая сумка, глубокая и поверхностная сумки большого вертела. Для этих разновидностей бурсита характерно тяжелое течение. Острый бурсит сопровождается значительным повышением температуры и выраженными болями, которые резко усиливаются при вращении, разгибании и отведении бедра. Наблюдается вынужденное положение конечности: бедро отведено, согнуто и немного повернуто кнаружи. Над паховой связкой по передне-внутренней поверхности бедра определяется болезненная припухлость.
В некоторых случаях бурситы тазобедренного сустава необходимо дифференцировать с гнойным артритом. В отличие от артрита для бурситов характерно наличие локальной припухлости, отсутствие боли при осевой нагрузке на конечность, приведении и сгибании бедра.
Бурситы голеностопного сустава
Чаще всего в этой области возникает бурсит подкожной пяточной сумки, расположенной между ахилловым сухожилием и пяточным бугром. Причиной появления является травма (например, натирающая обувь) либо перенос инфекции по лимфатическим или кровеносным сосудам. Иногда в случаях ахиллобурсита приходится проводить дифференциальную диагностику с воспалительным процессом, вызванным травматизацией тканей пяточной шпорой.
Прогноз и профилактика
Прогноз бурсита благоприятный. Шахтерам и людям других профессий, сопряженных с повышенной опасностью развития бурсита, следует по возможности защищать синовиальные сумки от постоянной травматизации (например, используя защитные повязки). Для предотвращения развития острого бурсита необходимо тщательно обрабатывать раны в области суставов, правильно и своевременно лечить гнойничковые заболевания.
3. Современные подходы к лечению бурсита (рекомендации хирургу амбулаторного звена)/ Актямова Н.Е.// РМЖ Медицинское обозрение - 2016 - №3
Пяточный эпифизит и бурсит. Диагностика и лечение
Тендовагинит и разрыв ахиллова сухожилия. Диагностика и лечение
Тендовагинит ахиллова сухожилия — следствие чрезмерной нагрузки на мышцы голени. У больных отмечается припухлость вокруг ахиллова сухожилия, при движении стопой ощущаются болезненность и крепитация. Участок болезненности четко локализован, больному для уменьшения неприятных ощущений приходится держать стопу в положении эквинуса. Пассивное тыльное сгибание стопы усиливает боль.
Тендонит ахиллова сухожилия является третьим по частоте заболеванием бегунов на длинные дистанции. Причиной пяточной боли может быть воспаление самого ахиллова сухожилия, воспаление сухожильного влагалища или сухожильной брыжейки. Врачу следует дифференцировать это состояние от ахиллобурсита или заднего пяточного бурсита.
Боль усиливается при беге и ослабевает в состоянии покоя. Как отмечалось выше, часто пальпируется утолщение над сухожилием или в околосухожильных тканях. Консервативное лечение включает сокращение времени тренировок и подкладывание в обувь под пятку небольшого войлочного вкладыша. Это часто уменьшает симптомы. Бегуну следует рекомендовать выполнять упражнения на растяжение ахиллова комплекса.
Можно использовать пероральные противовоспалительные препараты. После бега к ахиллову сухожилию следует приложить пузырь со льдом на 10—12 мин. Если боли острые и другие лечебные мероприятия неэффективны, накладывают короткий гипсовый сапожок сроком на 10 дней. У некоторых больных хирургическое вмешательство с целью высвобождения утолщенной синовиальной оболочки было успешным.
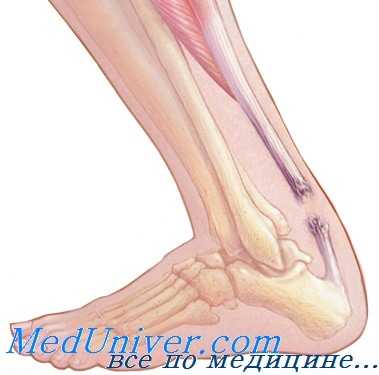
Разрыв ахиллова сухожилия
Разрыв ахиллова сухожилия, как правило, происходит в его самом тонком месте, приблизительно на 5 см выше места его прикрепления к пяточной кости, чаще у мужчин в возрасте 40—50 лет, ведущих сидячий образ жизни, а также у спортсменов.
Механизм повреждения различен, но в литературе описаны три из них: чрезмерное натяжение растянутого сухожилия, насильственное тыльное сгибание при расслабленном голеностопном суставе и прямой удар по натянутому сухожилию.
При осмотре больной жалуется на нестерпимые боли в нижней трети голени, делающие ходьбу практически невозможной. Частичный разрыв в некоторых случаях трудно диагностировать, нередко его принимают за растяжение мышцы. Пробу Симмондса выполняют следующим образом: сжимают икроножные мышцы на обеих ногах и смотрят, произошло ли подошвенное сгибание стоп. У больного с полным разрывом на поврежденной стороне оно отсутствует.
При этом состоянии 20—30% больных ставят ошибочный диагноз, причиной чего является незначительная боль у некоторых больных. Обследование может показать, что больной в состоянии выполнить подошвенное сгибание стопы за счет действия задней большеберцовой мышцы. Кроме того, усложняют диагностику скудные данные анамнеза.
Для выявления полных и частичных разрывов ахиллова сухожилия применяют рентгенографическое исследование (по принципу маммографии). Последняя также эффективна для дифференциации разрыва из-за тендонита. Точность ее в одном наблюдении достигала приблизительно 75%. Следовательно, если врач центра неотложной помощи затрудняется разделить эти два повреждения, следует иметь в виду, что вышеупомянутое рентгенографическое исследование поможет поставить верный диагноз.
До последнего времени применяли только хирургическое лечение, оно и сейчас широко рекомендуется. Нехирургическое лечение рекомендуется теми авторами, которые получили отличные результаты при иммобилизации гипсом. Эти авторы утверждают, что ахиллово сухожилие может регенерировать при сопоставлении концов.
Поэтому они советуют накладывать гипсовый сапожок со стопой в положении эквинуса на 8 нед с последующим ношением каблучка высотой 2,5 см еще 4 нед. Проведенные недавно исследования показали, что по сравнению с консервативным хирургическое лечение более эффективно. В любом случае врачу неотложной помощи следует консультироваться с ортопедом, который будет лечить больного.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Пяточный эпифизит (болезнь Севера), наблюдаемое у детей, обычно мальчиков в возрасте 9—14 лет. Оно представляет собой вялотекущую воспалительную реакцию в заднем эпифизе пяточной кости, который, в отличие от остальной пяточной кости, имеет отдельный центр окостенения. Последний появляется у ребенка в возрасте 10 лет и сливается с пяточной костью в возрасте 15 лет.
Эпифиз подвергается тяге ахиллова сухожилия, и заболевание это можно классифицировать как остеохондропатию наряду с такими остеохондропатиями, как болезнь Легга—Кальве—Пертеса или болезнь Осгуда—Шлаттера.
Пациент жалуется на боль в заднем отделе пятки ниже места прикрепления ахиллова сухожилия, которая усиливается при стоянии на пальцах или беге. Начало постепенное, больной отмечает облегчение при расслаблении мышц голени при согнутом коленном суставе и стопе в положении эквинуса. Болезненность наиболее выражена по внутренней и наружной сторонам, где эпифизарная пластинка расположена подкожно.
Рентгенограммы в ранней стадии обычно неинформативны. Позже, однако, при сравнении со здоровой стороной можно определить фрагментацию эпифиза.
Заболевание — самокупирующееся, при рецидивах лечение симптоматическое до закрытия эпифизарной линии. Рекомендуется уменьшить натяжение ахиллова сухожилия, подложив под пятку прокладку толщиной 0,6 см для выведения стопы в положение эквинуса, а также назначить покой и обезболивающие средства. В тяжелых случаях может потребоваться иммобилизация стопы гипсовой повязкой в положении эквинуса.
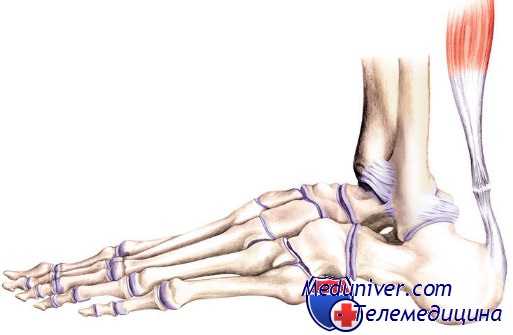
Ахиллов бурсит и задний пяточный бурсит
В пяточной области имеются две синовиальных сумки, в которых может развиться воспалительный процесс. Первая располагается между пяточной костью и ахилловым сухожилием и называется сумкой пяточного сухожилия, вторая — между ахилловым сухожилием и кожей и носит название задней пяточной сумки.
В последнем случае бурсит обычно развивается от трения плохо подобранной обувью и особенно часто встречается у женщин, носящих туфли на высоком каблуке. Сумка обычно растянута жидкостью и воспалена. В хронических случаях сумка утолщена вместе с вышележащей кожей; отмечаются болезненность и припухлость сзади на пятке, где трет обувь. При ахиллобурсите пациент жалуется на боли при движении, пальпация выявляет локализованную болезненность чуть кпереди от ахиллова сухожилия.
Лечение ахиллобурсита включает покой, тепло и приподнятое положение конечности. Больным с задним пяточным бурситом необходимо подобрать подходящую обувь на низком каблуке. В острых случаях можно вырезать задник обуви. Пункция сумки и введение гидрокортизона приводят к быстрому стиханию симптомов.
Причины боли в пятке: подошвенный фасцит и пяточная шпора. Диагностика и лечение
Подошвенный фасцит и подошвенную пяточную шпору считают самостоятельными заболеваниями, но некоторые авторы полагают, что пяточные шпоры — это результат дальнейшего развития подошвенного фасцита. Это заболевание развивается у лиц, которые в силу своей профессии вынуждены много ходить или стоять.
Пяточная шпора появляется на подошвенной поверхности пяточной кости в месте прикрепления подошвенного апоневроза, где возникает костный выступ, впоследствии распространяющийся по подошвенной стороне кости. Заболевание более характерно для людей, страдающих плоскостопием, и чаще развивается у мужчин. Если процесс двусторонний, следует подумать о ревматоидном артрите, системной красной волчанке и подагре.
Как принято считать, механизм развития этого заболевания заключается в раздражении надкостницы трением и во вторичной субпериостальной оссификации. Вследствие растяжения волокон фасции может развиться периостит.
Пациент обращается в отделение с жалобой на боль на подошвенной стороне пятки при стоянии и ходьбе. В состоянии покоя она стихает. Часто боль появляется по утрам после ночного отдыха. При пальпации в месте прикрепления подошвенной фасции к пяточной кости определяется болезненность. Пассивное тыльное сгибание пальцев усиливает боль. Часто боль иррадиирует на подошву. На рентгенограммах шпора может и не выявляться; кроме того, у многих лиц пяточная шпора протекает бессимптомно.
Лечение заключается в уменьшении натяжения подошвенной фасции, что достигается подкладыванием под пятку прокладки толщиной около 1,5 см. При наличии одной болезненной точки пористая резиновая прокладка с вырезанным в центре отверстием позволяет уменьшить дискомфорт. Следует назначить фенилбутазон по следующей схеме: первую неделю 4 раза в день, следующие 7 дней — по 3 раза в день.
Хорошие результаты достигнуты при применении ибупрофена (мотрин). В упорных случаях облегчение часто приносят инъекции гидрокортизона или обкалывание местным анестетиком. Лечение дополняют постельным режимом и горячими ванночками для ног.
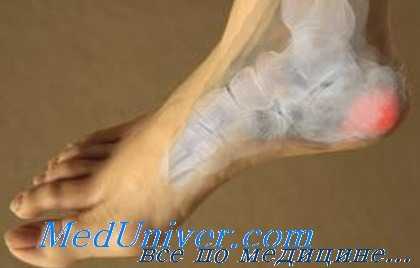
Болезненная пяточная подушка
Подошвенная часть пятки покрыта эластической жировой тканью, которая имеется и в других местах, подвергающихся давлению, например седалищный бугор, кончики пальцев и область под надколенником. Пяточная жировая подушка состоит из фиброэластической ткани, где жировые клетки расположены между перегородками, принимающими форму мешочков с концами, открытыми в сторону кости и закрытыми в подошвенную сторону. Острое давление на подушку может привести к разрыву или растяжению ее структур с временной потерей эластичности.
При осмотре определяются разлитые по всей поверхности пятки боли, особенно усиливающиеся при стоянии и в меньшей степени при ходьбе. Отдых приносит облегчение, в отличие от пяточной шпоры, при которой боль более локализована. Большинство этих больных имеют избыточный вес. На рентгенограммах может выявляться сглаженность нижней поверхности пяточной кости, в остальном они в норме.
Лечение паллиативное и заключается в ношении резиновой или губчатой прокладки под пяткой, смещающей вес тела кпереди. В тяжелых случаях временное облегчение приносят инъекции бупивакаина (маркаин).
Ахиллобурсит
Ахиллобурсит – это воспаление сумки, расположенной рядом с ахилловым сухожилием. Может быть острым или хроническим, одно- или двухсторонним. Проявляется отеком по ходу ахилла, гиперемией, локальной гипертермией и болями по задней поверхности голеностопа. При остром течении отмечаются общая гипертермия, слабость, разбитость. При хронической форме повышается вероятность разрыва сухожилия. Диагноз выставляется на основании жалоб и клинической симптоматики, для уточнения причин ахиллобурсита назначаются визуализирующие и лабораторные методики. Лечение – иммобилизация, медикаментозная терапия, частичное или полное иссечение бурсы.
Ахиллобурсит – достаточно распространенная патология. По частоте встречаемости она занимает четвертое место среди воспалений околосуставных сумок после бурситов локтевого, коленного и плечевого суставов. Как правило, носит асептический характер, реже сопровождается накоплением гноя. Обычно поражает физически активных людей молодого и среднего возраста. Мужчины страдают чаще женщин. Острые бурситы поддаются лечению лучше хронических, редко осложняются разрывом сухожилия.
Причины ахиллобурсита
Основной причиной развития патологии является чрезмерная нагрузка на сухожилие. Реже воспаление возникает при заболеваниях суставов, экзогенном или эндогенном инфицировании. Выделяют следующие факторы, провоцирующие ахиллобурсит:
- Спортивные и танцевальные нагрузки. Болезнь часто диагностируется у легкоатлетов, футболистов, артистов балета, народных танцовщиков, представителей некоторых других профессий.
- Другие нагрузки. Определенную роль в возникновении ахиллобурсита играет длительное пребывание в положении стоя, например, у продавцов. У людей с излишним весом ноги постоянно страдают от перегрузок даже при умеренной физической активности.
- Ношение неудобной обуви. Из-за нефизиологического перераспределения нагрузки патология может возникать при использовании обуви на высоком каблуке. Обувь с твердым задником оказывает непосредственное травмирующее воздействие на околосухожильные сумки.
- Ревматические заболевания. Обычно в качестве первопричины выступает ревматоидный артрит. Реже бурсит выявляется при псориазе, подагре, болезни Бехтерева, реактивных артритах.
- Травматические повреждения. Развитие ахиллобурсита может быть обусловлено закрытыми повреждениями задней поверхности голеностопного сустава с кровоизлиянием в ткани или ссадинами и царапинами, через которые болезнетворные бактерии проникают в подлежащие ткани.
- Гнойные процессы. Гнойный ахиллобурсит иногда формируется при контактном или лимфогенном распространении инфекции из близлежащего очага при абсцессе, флегмоне, фурункуле, остеомиелите, иных гнойно-воспалительных процессах.
В литературе есть указания на возможность возникновения бурсита ахиллова сухожилия на фоне специфических инфекций (сифилиса, гонореи, туберкулеза и пр.), однако во врачебной практике такие случаи встречаются чрезвычайно редко. Предрасполагающими факторами, повышающими вероятность возникновения ахиллобурсита, считаются сахарный диабет, истощение, нарушения иммунитета, почечная недостаточность, алкоголизм, прием стероидных препаратов.
Патогенез
В зоне прикрепления ахилла к пяточной кости располагаются две слизистые сумки, облегчающие движения сухожилия – передняя и задняя. Передняя находится между сухожилием и костью, задняя (непостоянная) – под кожей. В норме в бурсах есть небольшое количество жидкости, обеспечивающее скольжение сухожилия при движениях. При развитии асептического воспаления количество жидкости увеличивается из-за скопления серозного отделяемого. Стенки сумки пропитываются серозной жидкостью.
При закрытой травме излишняя жидкость появляется вследствие разрыва сосудов и носит геморрагический характер. При открытых повреждениях и инфекционных очагах из-за инфицирования серозное воспаление быстро сменяется гнойным. В последующем в стенках сумки откладывается фибрин, образуются рубцовые сращения, что создает благоприятную почву для развития рецидивов.
Заболевание классифицируется с учетом нескольких параметров:
- Расположение бурсы. Передний ахиллобурсит (болезнь Альберта) выявляется у танцовщиков и спортсменов, задний диагностируется при травмах, инфекциях, деформации Хаглунда.
- По особенностям течения. Болезнь имеет острое, подострое или хроническое (рецидивирующее) течение.
- По виду возбудителя. Неспецифическая форма развивается при инфицировании стафилококками, стрептококками и иными микроорганизмами, специфическая – при туберкулезе, сифилисе, гонорее, других специфических инфекциях. При отсутствии возбудителя говорят об асептическом бурсите.
- По составу экссудата. Ахиллобурсит может быть серозным, гнойным и геморрагическим. При хроническом процессе в стенках слизистой сумки иногда образуются участки обызвествления с развитием кальцинирующей формы заболевания.
Симптомы ахиллобурсита
Бурсит вследствие травмы или распространения инфекции развивается остро, поражается одна сторона. При ревматических заболеваниях начало постепенное, возможно двухстороннее поражение. При перегрузках вначале наблюдается острый эпизод, затем болезнь приобретает хроническое течение, иногда патология носит первично хронический характер. Пациенты предъявляют жалобы на боль в надпяточной области, усиливающуюся при движениях и давлении обуви.
При осмотре выявляется припухлость и локальная гиперемия. Вначале отек незначительный, ограниченный. В последующем его площадь увеличивается, в нижней трети голени определяется утолщение. При переднем ахиллобурсите обнаруживается припухлость веретенообразной формы с выпячиваниями по обеим сторонам ахилла. При поражении задней сумки определяется мягкое округлое или продолговатое образование над сухожилием.
При пальпации заднего ахиллобурсита резкая болезненность отмечается под сухожилием, переднего – в поверхностных тканях. Измененная область мягко-упругой консистенции, симптом флюктуации положительный. При асептическом воспалении температура кожи над пораженной зоной незначительно повышена. При инфицировании обнаруживается значительная локальная гипертермия на фоне повышения общей температуры тела, краснота распространяется на близлежащие ткани, боли усиливаются, становятся дергающими, лишающими ночного сна.
Осложнения
При хроническом течении существенно увеличивается вероятность разрыва ахиллова сухожилия. При инфекционных ахиллобурситах существует опасность распространения гнойного процесса на окружающие ткани с развитием абсцесса или флегмоны. Грозными осложнениями являются остеомиелит пяточной кости и гнойный артрит голеностопного сустава. В отдельных случаях возможна генерализация с развитием сепсиса.
Диагноз обычно устанавливается врачом-ортопедом. При наличии ранее выявленного ревматического заболевания диагностика осуществляется ревматологом, при признаках гнойного воспаления – хирургом. Для определения причин, вида и особенностей течения ахиллобурсита применяются следующие методики:
- Опрос. Врач выясняет динамику развития заболевания, обстоятельства, предшествующие появлению симптомов (травма, перегрузка), особенности профессиональной деятельности, наличие болезней суставов и околосуставных тканей.
- Осмотр. При объективном обследовании определяются боли, локальное утолщение в зоне бурсы, гиперемия, гипертермия. В пользу ахиллобурсита свидетельствуют максимальная болезненность при пальпации мягких тканей, а не костных структур, ограниченная припухлость типичной формы.
- УЗИ сухожилия. При исследовании сухожилия и окружающих тканей выявляются признаки воспаления. При хронических ахиллобурситах обнаруживаются участки фиброзного перерождения стенки бурсы, иногда – известковые включения, сухожилие дегенеративно изменено.
- МРТ голеностопного сустава. Послойные снимки пораженной зоны дают возможность точно определить локализацию воспалительного процесса, характер и выраженность изменений сухожилия и околосухожильных сумок.
- Рентгенография голеностопного сустава. При поражении мягких тканей методика малоинформативна, назначается для исключения травматического или воспалительного поражения голеностопа, уточнения причин развития ахиллобурсита.
- Лабораторные анализы. При гнойном процессе обнаруживаются маркеры воспаления – повышение СОЭ, лейкоцитоз со сдвигом влево. Исследование уровня мочевины, С-реактивного белка, ревматоидного фактора, антицитруллиновых антител и других показателей позволяет подтвердить или опровергнуть ревматическую этиологию ахиллобурсита.
Диагностика обычно не представляет затруднений из-за типичной картины заболевания и поверхностного расположения сумок. Важной частью обследования является исключение поражения твердых структур и дифференцировка разных форм ахиллобурсита для составления оптимального плана лечения.
Лечение ахиллобурсита
Тактика лечения определяется формой заболевания, может консервативной или хирургической. Пациенты с асептическим бурситом на фоне небольшой травмы или перегрузки наблюдаются амбулаторно. При гнойных формах и ревматических поражениях может потребоваться госпитализация в хирургическое или ревматологическое отделение.
Консервативная терапия
Конечности обеспечивают покой. При острой форме иногда осуществляют кратковременную иммобилизацию гипсовой лонгетой. Ноге рекомендуют придавать возвышенное положение. При асептических ахиллобурситах проводят следующие лечебные мероприятия:
- Тепловые процедуры. Включают грязевые, озокеритовые или парафиновые аппликации, использование полуспиртовых компрессов.
- Другие физиотерапевтические методы. Достаточно эффективен фонофорез гормональных препаратов. Может применяться лазеротерапия, магнитотерапия, ударно-волновая терапия.
- Медикаментозная терапия. Используют местные средства с противовоспалительным и отвлекающим действием. При ахиллобурситах ревматического генеза осуществляют этиопатогенетическое лечение.
- Блокады. Наиболее эффективным методом считаются инъекции гидрокортикостероидов в полость бурсы. Курс состоит из 3 инъекций с интервалом в 3 дня.
При неспецифических инфекционных поражениях используют антибактериальные препараты широкого спектра действия с последующей коррекцией антибиотикотерапии после определения чувствительности микроорганизмов. При специфических инфекциях проводят терапию согласно методическим рекомендациям.
Хирургическое лечение
Оперативные вмешательства показаны при гнойных ахиллобурситах, часто рецидивирующих хронических передних (глубоких) бурситах и поражениях задней (поверхностной) сумки, обусловленных деформацией Хаглунда. Выполняются:
- Вскрытие, дренирование. Производится при гнойных процессах. Включает широкие разрезы, удаление гноя, промывание полости асептическими растворами, установку дренажей.
- Иссечение передней бурсы. Для обеспечения доступа к сумке ахилл частично рассекают в продольном направлении, бурсу иссекают и удаляют, сухожилие ушивают, накладывают гипс на 3 недели.
- Коррекция деформации Хаглунда. Для устранения причины воспаления (излишнего давления на сумку) проводят краевую резекцию или клиновидную остеотомию пяточной кости.
В послеоперационном периоде назначаются антибиотики, выполняются перевязки, осуществляются реабилитационные мероприятия. Срок восстановления определяется видом ахиллобурсита и объемом вмешательства.
Прогноз
Прогноз в большинстве случаев благоприятный. Острые ахиллобурситы, как правило, полностью исчезают после блокад с гормональными препаратами, рецидивы наблюдаются редко. После оперативного лечения хронической патологии спортсмены и танцовщики возвращаются к своей профессиональной деятельности. Исход бурситов ревматической этиологии зависит от особенностей течения основного заболевания. После гнойных поражений возможно грубое рубцевание, ограничение функции.
Профилактика
Профилактические мероприятия включают ношение удобной обуви с мягким задником, своевременное лечение ревматических заболеваний, составление планов танцевальных нагрузок и персональных тренировок с учетом уровня подготовки танцовщиков или спортсменов. При травматических повреждениях, возникновении гнойных очагов необходимо как можно раньше обращаться за медицинской помощью.
1. Дифференциальный диагноз при болях в области стопы: заболевания периартикулярных тканей/ Беленький А.Г.// Справочник поликлинического врача – 2007 - №11.
Читайте также:
