Развитие яичников в норме. Эмбриогенез
Добавил пользователь Cypher Обновлено: 30.01.2026
Яичники выполняют две основные функции: генеративную функцию (образование женских половых клеток) и эндокринную функцию (выработка половых гормонов).
Развитие органов женской половой системы (как и мужской) тесно связано с развитием органов мочевыделительной системы. Строма яйчников развивается из мезенхимы первичной почки (мезонефроса), в которую врастают т.н. половые шнуры из целомического (мезодермального) эпителия половых валиков. Овогонии (будущие половые клетки) обособляются намного раньше - из мезенхимы стенки желточного мешка. Маточные трубы, матка и влагалище развиваются из парамезонефральных, или мюллеровых, протоков.
Дифференцировка яичника наступает к 6-й неделе эмбриогенеза. В эмбриогенезе яичников усиленное развитие мезенхимы происходит в основании тел первичных почек.
С поверхности орган окружен белочной оболочкой (tunica albuginea), образованной плотной волокнистой соединительной тканью, покрытой мезотелием брюшины.
Под белочной оболочкой располагается корковое вещество, а глубже — мозговое вещество яичника.
Корковое вещество (cortex ovarii) образовано фолликулами различной степени зрелости, расположенными в соединительнотканной строме. Выделяют 4 типа фолликулов:
Примордиальные фолликулы состоят из овоцита (в диплотене профазы мейоза), окруженного: одним слоем плоских клеток фолликулярного эпителия и базальной мембраной (этого эпителия). Примордиальные фолликулы – основной тип фолликулов в яичниках женского организма, не достигшего половой зрелости.
Первичные фолликулы. По мере роста фолликулов увеличивается размер самой половой клетки. Вокруг цитолеммы появляется вторичная, блестящая зона, снаружи от которой располагаются в 1…2 слоя кубические фолликулярные клетки на базальной мембране. В цитоплазме этих клеток на стороне, обращенной к овоциту, хорошо развиты аппарат Гольджи с секреторными включениями, рибосомы и полирибосомы. Характерной особенностью этих фолликулов является образование блестящей зоны, которая состоит из мукопротеинов и гликозаминогликанов, секретируемых как овоцитом, так и фолликулярным эпителием.
Вторичные фолликулы. Дальнейший рост фолликула обусловлен разрастанием однослойного фолликулярного эпителия и превращением его в многослойный эпителий. Эпителий секретирует фолликулярную жидкость, которая накапливается в формирующейся полости фолликула и содержит стероидные гормоны (эстрогены). При этом овоцит с окружающими его вторичной оболочкой и фолликулярными клетками в виде яйценосного бугорка (cumulus oophorus) смещается к одному полюсу фолликула. В дальнейшем в теку врастают многочисленные кровеносные капилляры и она дифференцируется на два слоя — внутренний и наружный.
Зрелый фолликул, достигший своего максимального развития и включающий одну полость, заполненную фолликулярной жидкостью, называется третичным, или пузырчатым фолликулом (folliculus ovaricus tertiarius), или же Граафовым пузырьком. Клетки лучистого венца, непосредственно окружающие растущий овоцит, имеют длинные ветвистые отростки, проникающие через блестящую зону и достигающие поверхности овоцита.
Пузырчатый (третичный) фолликул достигает такого размера, что выпячивает поверхность яичника, причем яйценосный бугорок с овоцитом оказывается в выступающей части пузырька. Дальнейшее увеличение объема пузырька, переполненного фолликулярной жидкостью, приводит к растягиванию и истончению как его наружной оболочки, так и белочной оболочки яичника в месте прилегания этого пузырька с последующим разрывом и овуляцией.
Между фолликулами встречаются атретические тела. Они формируются из фолликулов, прекративших свое развитие на разных стадиях.
Под корковым веществом в яичнике располагается мозговое вещество, состоящее из соединительной ткани, в которой проходят магистральные кровеносные сосуды и нервы, а также эпителиальные тяжи — остатки канальцев первичной почки.
Овогенез отличается от сперматогенеза рядом особенностей и проходит в три стадии:
Желтое тело
Под влиянием избытка лютеинизирующего гормона, вызвавшего овуляцию, элементы стенки лопнувшего зрелого пузырька претерпевают изменения, приводящие к формированию желтого тела — временной добавочной эндокринной железы в составе яичника. При этом в полость запустевшего пузырька изливается кровь из
Эндокринные функции яичников
В то время как мужские половые железы на протяжении своей активной деятельности непрерывно вырабатывает половой гормон (тестостерон), для яичника характерна циклическая (поочередная) продукция эстрогенов и гормона желтого тела — прогестерона.
Эстрогены (эстрадиол, эстрон и эстриол) обнаруживаются в жидкости, накапливающейся в полости растущих и зрелых фолликулов.
Развитие яичников в норме. Эмбриогенез
Эмбриогенез женских половых органов. Развитие маточных труб и матки
Для правильной дифференцировки мюллеровых протоков и урогенитального синуса у адекватно развивающегося зародыша женского пола необходима серия хорошо отрегулированных, сложно взаимосвязанных событий. Несмотря на происхождение из разных зародышевых листков, судьбы мюллеровых протоков (мезо-дермальное происхождение) и урогенитального синуса (эндодермальное происхождение) тесно переплетаются по мере их дифференцировки для образования женского репродуктивного тракта.
Мюллеровы протоки — первичный зачаток внутренних женских половых органов, в результате дифференцировки которого образуются фаллопиевы трубы, матка, шейка матки и верхние отделы влагалища. При нарушении динамических процессов дифференцировки, миграции, слияния и образования анатомических структур возможны самые разнообразные врожденные аномалии репродуктивного тракта. Анатомические мальформации имеют широкий спектр: от агенезии матки и влагалища до удвоения половых органов.
Нарушение локального развития мезодермы из соответствующих сомитов может приводить к сочетанному формированию урологических и скелетных аномалий.
Яичники, так же как и яички, развиваются из индифферентных половых желез, которые, в свою очередь, образуются из трех различных клеточных представительств: мезотелия, мезенхимы и первичных половых клеток (ППК). При отсутствии генов-модераторов Y-хромосомы или самой Y-хромосомы, индифферентные гонады дифференцируются в яичники, начиная приблизительно с 10-й нед эмбриогенеза. На 16-й нед начинают развиваться первичные фолликулы.
Развитие наружных половых органов начинается на 4-й нед с образования полового бугорка из пролиферирующей мезенхимы, который, удлиняясь, образует эмбриональный индифферентный фаллос. Урогенитальные складки, дифференцируясь, образуют малые половые губы.
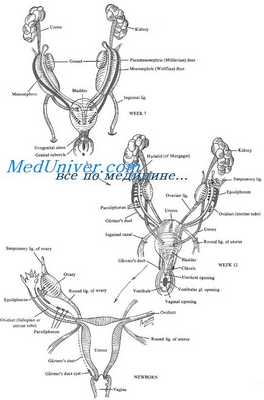
К 6-й нед развития как у мужского, так и у женского эмбриона уже присутствуют парные половые протоки: парамезонефральный (мюллеров) и мезонефральный (вольфов). Мы здесь используем термины-синонимы, которые употребляют по отношению к этим протокам по-разному. Так, в большинстве книг по эмбриологии применяют термин «парамезонефральный проток», в то время как клиницисты предпочитают «мюллеров».
Сначала образуются мезонефральные протоки, поэтому в течение короткого периода времени именно они осуществляют выведение содержимого первичной почки (мезонефроса, вольфова тела) в клоаку. Ключевым геном, отвечающим за развитие парамезонефральных и мезонефральных протоков, выступает РАХ2. Его мутации приводят к нарушению развития протоков и почек у обоих полов.
У плода женского пола мезонефральные протоки дегенерируют в отсутствие тестостерона, а парамезонефральные развиваются благодаря отсутствию антимюллерова гормона (АМГ). В то же время парамезонефральные протоки, образуются путем продольной инвагинации целомического эпителия вдоль наружной стенки мезонефральных протоков. Сворачиваясь, целомический эпителий вначале образует тяжи на протяжении всего вольфова протока от уровня предпочки до клоаки.
И лишь при скоплении секрета тяжи превращаются в парамезонефральные протоки. Редуцирующиеся мезонефральные протоки становятся идеальной матрицей для удлиняющихся парамезонефральных протоков. Эта первичная связь объясняет встречающиеся впоследствии сочетания аномалий парамезонефральных протоков и мальформаций мочевыводящих путей. У плода мужского пола парамезонефральные протоки не преобразуются полноценно в матку под действием АМГ, секретируемого клетками Сертоли яичек. При мутации гена, кодирующего АМГ или рецепторы к нему, у плодов мужского пола происходит формирование полноценных мюллеровых протоков и матки.
По мере формирования парамезонефральных протоков к 9-й нед можно различить три их области: краниальную, горизонтальную и каудальную. У каждой из них имеется свое направление развития. Краниальные области, сливаясь с канальцами предпочки, открываются непосредственно в первичную полость брюшины, образуя в последующем фимбрии фаллопиевых труб. Парамезонефральные протоки на этом уровне располагаются латеральнее мезонефральных.
Парные горизонтальные сегменты перемещаются латерально по отношению к мезонефральным протокам, после чего переходят вентрально и, простираясь каудомедиально, образуют остальную часть маточных труб. Каудальные области сходятся со своим контралатеральным аналогом в срединной плоскости в полости будущего таза и, сливаясь, образуют единую Y-образную структуру, известную как маточно-влагалищный канал. Он состоит из маточного и влагалищного отделов. Маточный отдел дает начало матке, влагалищный — верхней части влагалища.
На этой стадии развития матка имеет двурогую форму, но изменения в ее строении продолжаются в процессе слияния и последующего формирования просвета канала. Канализация или редукция маточной перегородки опосредуется процессом апоптоза, который регулируется геном bd-2. Считают, что слияние происходит в направлении от каудального к краниальному отделу. Однако наличие таких постнатально выявляемых аномалий развития, как удвоение шейки матки и влагалища при нормальном строении матки предполагает возможность начала слияния на уровне внутреннего перешейка матки с последующим его распространением в обоих направлениях.
К 12-й нед дно матки приобретает форму, характерную для зрелого органа. Эндометрий ведет свое происхождение из выстилки слившихся парамезонефральных (мюллеровых) протоков, а строма эндометрия и миометрий — производные прилегающей мезенхимы. Весь процесс завершается к 22-й нед развития, приводя к образованию матки с единой маточной полостью и шейкой.
Наружные гениталии плода мужского и женского пола идентичны на индифферентной стадии развития с 4-й по 7-ю нед. Характерные половые признаки начинают появляться на 9-й нед, полная дифференцировка завершается к 12-й. Мезенхима краниальных отделов клоакальной мембраны пролиферирует, образуя половой бугорок. Он удлиняется, формируя фаллос, трансформирующийся позже в клитор. Половые складки и губно-мошоночные валики развиваются по сторонам вдоль клоакальной мембраны.
К концу 6-й нед уроректальная перегородка спускается до клоакальной мембраны, разделяя ее на анальную (дорсальную) и урогенитальную (вентральную) части. Урогенитальная мембрана расположена на дне урогенитальной борозды и ограничена половыми складками. Приблизительно через неделю мембраны разрываются, образуя соответственно анальное и урогенитальное отверстия.
Половые складки кзади соединяются, сливаются и образуют уздечку малых половых губ. Их неслившиеся передние отделы становятся собственно малыми губами. Губно-мошоночные складки также сливаются в задних отделах, формируя заднюю комиссуру половых губ. При их слиянии в передних отделах формируются передняя комиссура половых губ и лобковое возвышение. Однако большая часть губно-мошоночных складок остаются неслившимися и образуют большие половые губы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Хромосомный и генетический пол определяется при оплодотворении, когда яйцеклетка с Х-хромосомой оплодотворяется сперматозоидом, несущим Х- или Y-хромосому. Набор XX или XY эмбриона несет гены, кодирующие ряд факторов транскрипции, — ген-супрессор опухоли Вильмса (WT1), DAX1 и стероидогенный фактор (SF1), которые регулируют дифференцировку гонад в яичники или яички.
Ген WT1 также участвует в развитии почек, при его мутации обнаруживают агенезию почек и половых желез. Мутации генов SF1 и DAX1 приводят к дисгенезии гонад и патологии развития коры надпочечников. DAX1, сцепленный с Х-хромосомой, угнетает дифференцировку гонад в яички. В свете этого у пациентов с мозаицизмом, например 45,X0/46,XY, может в достаточном количестве экспрессироваться DAX1, чтобы подавить развитие яичек. Это же относится к синдрому Клайнфелтера, XXY.
Половая дифференцировка гонад зависит от множества сложных процессов, происходящих на молекулярном уровне и направляющих взаимодействие генов, которые кодируют вышеупомянутые факторы.
Ключевым геном, определяющим дифференцировку индифферентной гонады в тестикул, служит SRY (определяющий секс регион Y), расположенный в дистальных отделах короткого плеча Y-хромосомы. Отсутствие функционирующего SRY и связанного с ним генного каскада приводит к тому, что гонады дифференцируются в яичники. Экспрессия гена SRY-гомеобокса 9 (SOX9) играет важную роль для развития яичек, а его дефицит также связан с дисгенезией гонад. Ген SOX9 участвует в активации антимюллерова гормона (АМГ).
Как Y-хромосома влияет на развитие мужских половых желез и фенотипа, так и Х-хромосома влияет на дифференцировку яичников и женский фенотип. Наличие пары Х-хромосом крайне важно для поддержания нормального функционирования яичников после дифференцировки. Яичники женщин с кариотипом 45.ХО характеризуются ускоренной атрезией примордиальных и первичных фолликулов. На развитие яичника влияют также некоторые аутосомные гены.
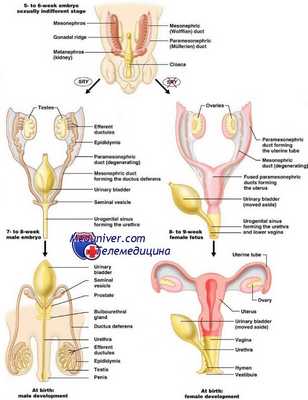
Бипотенциальные, или индифферентные, гонады идентичны у плода мужского и женского пола вплоть до 6-й нед развития. На 5-й нед мезотелий (мезотелиальный эпителий задней брюшной стенки) и подлежащая мезенхима (эмбриональная соединительная ткань) вблизи медиальной поверхности мезонефроса начинают пролиферировать, образуя урогенитальные складки, которые впоследствии станут гонадами. Первичные половые клетки начинают мигрировать из основания эпителиальной выстилки желточного мешка вдоль дорсальной брыжейки задней кишки по направлению к половым складкам.
Их можно идентифицировать окрашиванием щелочной фосфатазой. В процессе миграции происходит митоз половых клеток. У плода мужского пола процесс митоза останавливается, и вплоть до рождения клетки не входят в мейоз. У плода женского пола половые клетки входят в мейоз и останавливаются в профазе.
К 6-й неделе первичные половые клетки (ППК) интегрируются в мезенхиму первичной почки, становясь частью первичных половых тяжей. По мере редукции первичных половых тяжей эти клетки начинают входить в состав уже вторичных половых тяжей, соединяющихся с эпителием яичника. К 12-й нед начинает определяться корковое вещество яичников. Приблизительно через неделю вторичные тяжи фрагментируются, после чего остаются примордиальные фолликулы.
Примордиальный фолликул состоит из первичных половых клеток (ППК) (оогонии), окруженной одним слоем фолликулярных клеток, ведущих свое происхождение из полового тяжа. Оогонии подвергаются активному митозу и входят в мейоз в процессе эмбрионального развития. Многие из них гибнут еще в плодном периоде, и лишь около 2 млн остаются после рождения девочки; эти оогонии увеличатся в размерах и станут ооцитами I порядка.
Развитие наружных и внутренних половых органов. Развитие матки и маточных труб.
Уже на 5-й нед. эмбриогенеза по обе стороны клоаки появляются парные складки. Спереди по средней линии они соединяются, образуя половой бугорок. После разделения мочепрямокишечной перегородки и образования промежности передняя часть этих складок становится мочеполовыми, а задняя — заднепроходными складками. У эмбрионов женского пола из полового бугорка образуется клитор, из мочеполовых складок — малые половые губы. У эмбрионов мужского пола половой бугорок интенсивно растет, превращаясь в половой член, а мочеполовые складки срастаются, замыкая губчатую часть мочеиспускательного канала. Латерально от мочеполовых складок появляются парные губно-мошоночные складки. В отсутствие андрогенов из них формируются большие половые губы, из мочеполового синуса — преддверие влагалища, в которое открывается мочеиспускательный канал, влагалище и железы преддверия. Парауретральные железы (железы Скина) формируются из выростов мочеиспускательного канала, большие железы преддверия (бартолиновы железы) — из мочеполового синуса.
Влагалище образуется на 3-м мес. эмбриогенеза. В этот период начинается пролиферация клеток эктодермы мюллерова бугорка, при этом образуются две пазушно-влагалищные луковицы. Из них формируется нижняя часть влагалища (примерно пятая часть его длины). Дистальная часть маточно-влагалищного канала закрывается плотной влагалищной пластинкой (ее происхождение неизвестно). Влагалищная пластинка в течение последующих 2 мес. вытягивается. За счет гибели центрально расположенных клеток в ней образуется канал, периферические клетки формируют эпителий влагалища. Мышечная оболочка и адвентиция влагалища образуются из окружающей мезодермы.
Нижние отделы мюллеровых протоков у эмбрионов женского пола срастаются, образуя маточно-влагалищный канал, из которого впоследствии образуется эпителий, выстилающий матку и верхний отдел влагалища. Соединительнотканная основа эндометрия и миометрий развиваются из мезенхимы, окружающей маточно-влагалищный канал.

При слиянии мюллеровых протоков образуются две складки брюшины, которые становятся впоследствии широкими связками матки. Широкие связки матки делят малый таз на пузырно-маточное углубление спереди и прямокишечноматочное углубление сзади. Мезенхима между листками широких связок дифференцируется в рыхлую соединительную и гладкомышечную ткани.
Проксимальные отделы мюллеровых протоков не соединяются друг с другом и открываются в целомическую (в будущем брюшную) полость. Из этих отделов формируются маточные трубы.
Развитие яичников
Развитие половых органов зависит от наличия фактора развития яичка (кодируется геном, расположенным на Y-хромосоме), вырабатываемого мезенхимными клетками половых тяжей. Фактор развития яичка вызывает дегенерацию коркового вещества и образование клеток Сертоли из эпителиальных клеток мозгового вещества индифферентных половых желез.
Клетки Лейдига образуются из мезенхимных клеток мозгового вещества половых желез. Клетки Лейдига, в свою очередь, вырабатывают тестостерон и дегидротестостерон (последний образуется из тестостерона под действием 5а-редуктазы). Тестостерон стимулирует образование из вольфовых протоков придатка яичка, семенных пузырьков, семявыносящих и семявыбрасывающих протоков, а в период полового развития — сперматогенез и формирование мужских вторичных половых признаков. Дегидротестостерон стимулирует развитие наружных мужских половых органов, предстательной железы и бульбоуретральных желез. В отсутствие фактора развития яичка мозговое вещество половых желез атрофируется, а половые клетки группируются, образуя примордиальные фолликулы.
Первичные половые клетки образуются в стенке желточного мешка, а затем через брыжейку задней кишки попадают в мезенхиму на уровне 10-го грудного сомита. Здесь закладываются яичники. Яичник появляется примерно на 2 нед. позже яичка и развивается более медленно. Первичные половые клетки индуцируют пролиферацию окружающих клеток мезенхимы. В результате этого медиально от первичной почки образуются половые тяжи. Половые тяжи быстро растут. Составляющие их клетки называются прегранулезными. К 14—16-й нед. размер половых клеток уменьшается. Активный рост приводит к увеличению гонад. У эмбрионов женского пола первичные половые клетки дифференцируются в оогонии, а затем в ооциты I порядка. На следующей стадии развития вокруг ооцитов появляется кольцо из прегранулезных клеток — стромальных клеток, возникших из мезенхимы яичника. Пролиферирующие мезенхимные клетки становятся микроокружением, обеспечивающим, нормальное развитие первичных половых клеток. В его отсутствие половые клетки погибают. Увеличение половых клеток за счет митоза прекращается, и клетки вступают в первую стадию мейоза, останавливающуюся в профазе. Наибольшее число ооцитов имеется перед рождением, в дальнейшем оно снижается. На 5-м мес. развития плода имеется около 7 млн половых клеток, к моменту рождения их число падает до 2 млн, половина которых подвергается атрезии.
Яичники закладываются в грудном отделе эмбриона, а затем смещаются в таз по соединительнотканному тяжу — направляющей связке, проксимальный конец которой прикреплен к яичнику, дистальный — к области будущих больших половых губ. Средняя часть направляющей связки фиксирована к проксимальной части ма-точно-влагалищного канала. Когда яичник достигает широкой связки матки, проксимальный отдел проводника превращается в собственную связку яичника, дистальный — в круглую связку матки. Таким образом, яичники, находящиеся за брюшиной, опускаются в брюшную полость при помощи двух связок, которые направляют их к конечному положению и не позволяют (в отличие от яичек) пройти через паховое кольцо.
У эмбрионов женского пола происходит обратное развитие вольфовых протоков, однако примерно у четверти женщин обнаруживаются их остатки: придаток яичника и околояичник — в брыжейке яичника и гартнеров канал — вдоль ребра матки или боковой стенки влагалища.
- Вернуться в оглавление раздела "Гинекология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
148. Яичник. Развитие. Строение. Генеративная и эндокринная функции. Возрастное изменение.
Яичники (парный орган) выполняют генеративную (образование женских половых клеток) и эндокринную (выработка половых гормонов) функции.
Развитие. Дифференцировка яичники наступает к 6-й неделе эмбриогенеза.
В эмбриогенезе яичников усиленное развитие мезенхимы происходит в основании тел первичных почек, при этом редуцируются свободные концы половых шнуров и почечные канальцы, а мезонефральные протоки атрофируются, тогда как парамезонефральные протоки (мюллеровы) становятся маточными трубами, концы которых расширяются в воронки, охватывающие яичники. Нижние части парамезонефральных протоков, сливаясь, дают начало матке и влагалищу.





149. Яйцевод. Матка. Развитие, строение. Овариально - менструальный цикл.
Маточные трубы или яйцеводы – парные органы, по которым яйцо из яичников проходит в матку.
Развитие. Маточные трубы развиваются из верхней части парамезонефральных протоков.
Строение. Стенки яйцевода имеет три оболочки: слизистую, мышечную и серозную. Слизистая оболочка собрана в крупные разветвленные продольные складки. Она покрыта однослойным призматическим эпителием, который состоит из 2 видов клеток – реснитчатых и железистых, секретирующих слизь. Собственная пластинка слизистой оболочки представлены рыхлой волокнистой соединительной тканью. Мышечная оболочка, следующая за слизистой, состоит из внутреннего циркулярного или спирального слоя и наружного продольного снаружи яйцеводы покрыты серозной оболочкой.
Матка – мышечный орган, предназначенный для осуществления внутриутробного развития плода.
Развитие. Матка и влагалище развиваются у зародыша из дистального отдела левого и правого парамезонефральных протоков в месте их слияния.
Строение. Стенка матки состоит из 3 оболочек: слизистой(эндометрий), мышечной(миометрий) и серозной(периметрий). В эндометрии различают 2 слоя – базальный и функциональный. Строение функционального слоя зависит от овариальных гормонов и претерпевает глубокую перестройку на протяжении менструального цикла. Слизистая оболочка матки выстлана однослойным призматическим эпителием. Реснитчатые клетки располагаются преимущественно вокруг устьев маточных желез. Собственная пластинка слизистой оболочки матки образована рыхлой волокнистой соединительной тканью. Некоторые клетки соединительной ткани развиваются в децидуальные клетки. В слизистой оболочке находятся многочисленные маточные железы.
Миометрий – состоит из трех слоев гладких мышечных клеток – внутреннего подслизистого, среднего сосудистого с косопродольным расположение миоцитов, богатого сосудами, и наружного надсосудистого с косопродольным расположением мышечных клеток. Но перекрестным по отношению к сосудистому слою. Между пучками мышечных клеток имеются прослойки соединительной ткани.
Периметрий покрывает большую часть поверхности матки.в формировании периметрия принимают участие мезотелий, лежащий на поверхности органа, и рыхлая соединительная волокнистая ткань.
Слизистая оболочка шейки матки покрыта, как и влагалище, многослойным плоским эпителием Канал шейки выстлан призматическим эпителием, который секретирует слизь. Однако наибольшее количество секрета вырабатывается многочисленными сравнительно крупными разветвленными железами, располагающимися в стреме складок cm жетон оболочки. Мышечная оболочка шейки представлена мощным циркулярным слоем падких мышечных клеток, составляющим так называемый сфинктер чат- хи, при сокращении которого выжимается ели и» из шеечных желез. При расслаблении этого мышечного кольца возникает лишь своего рада аспирация (всасывание), способствующая втягиванию в матку спермы, попавшей во влагалище.
Женская половая система функционирует циклично. В зависимости от фазы цикла происходят изменения в гипоталамусе, гипофизе, яичниках, слизистых оболочках матки, влагалища, маточных труб и в молочных железах. Изменение эндометрия матки в процессе полового цикла называется менструальным циклом.
Менструальный цикл складывается из 3 фаз: 1) менструальной; 2) постменструалыюй; 3) пременструальной.
Менструальная фаза. Менструальной фазе предшествуют следующие изменения. В гипоталамусе прекращается секреция люлиберина, в гипофизе — лютропина. Поэтому желтое тело яичника подвергается обратному развитию и прекращается выделение прогестерона. В результате происходит спазм извитых артериол функционального слоя эндометрия, и поэтому нарушается кровоснабжение этого слоя эндометрия. Функциональный слой некротизируется, стенка извитых артериол разрыхляется и утрачивает прочность, так как нарушается ее питание и снабжение кислородом. Через некоторое время спазм артериол прекращается, и в извитые артериолы поступает артериальная кровь. Стенки извитых артериол разрываются и кровь из этих артериол изливается между базальным и функциональным слоями эндометрия. С этого момента начинается менструальная фаза.
Изливающаяся из извитых артериол кровь отделяет некротизированный функциональный слой эндометрия от базального слоя. Отделившийся функциональный слой удаляется из матки вместе с менструальной кровью.
Менструальная фаза в норме продолжается 2-е суток. Во время менструальной фазы уровень женских половых гормонов минимальный, так как желтое тело подверглось обратному развитию и не выделяет прогестерон, а фолликулы еще не вступили в период большого роста и не выделяют эстрогены, так как этот рост подавлялся прогестероном.
Постменструальная фаза. Постменструальная (пролиферативная) фаза характеризуется тем, что в гипоталамусе выделяется фолилиберин, в гипофизе — фоллитропин. Поэтому часть овоцитов вступает в период большого роста. В растущих фолликулах синтезируются эстрогены, под влиянием которых в течение этой фазы восстанавливаются функциональный слой эндометрия и маточные железы.Постменструальная фаза продолжается в течение 12-14 суток до наступления овуляции. Особенно интенсивно эндометрий восстанавливается с 5-х до 11-х суток. В это время маточные железы полностью восстанавливаются, имеют прямой ход, но не содержат секрета. Полностью восстанавливается функциональный слой эндометрия (собственная пластинка и эпителий). После 11 суток наступает период относительного покоя. На 12-14-е сутки происходит овуляция в результате интенсивного выделения лютропина из передней доли гипофиза.
Пременструальная фаза. После овуляции под влиянием лютропина на месте лопнувшего фолликула развивается желтое тело и начинается выделение прогестерона, под действием которого протекает пременструальная фаза. В это время эндометрий матки отекает, утолщается, маточные железы приобретают извитой ход, наполняются густым слизистым секретом, в котором содержится много гликогена. Слизистая оболочка матки готовится к принятию оплодотворенной яйцеклетки. Если яйцеклетка окажется оплодотворенной, то функциональный слой эндометрия превращается в маточную часть плаценты, которая через 10 лунных месяцев (в это время наступают роды) отделяется от стенки матки и сразу после рождения ребенка удаляется из ее полости. Если яйцеклетка оказалась неоплодотворенной, то во время менструации произойдет отторжение функционального слоя эндометрия и вместе с неоплодотворенной яйцеклеткой этот слой удалится из полости матки (рождение яйцеклетки).
Циклические изменения в слизистой оболочке влагалища легко определить при помощи мазков, взятых из влагалища в разные периоды менструального цикла. В мазке, взятом во время менструальной фазы, будет содержаться значительное количество эритроцитов, лейкоцитов. В мазке, взятом в начальном периоде постменструальной фазы, количество эритроцитов и лейкоцитов резко уменьшается, появляются эпителиальные клетки с пикнотическими ядрами. К концу постменструальной фазы количество клеток с пикнотическими ядрами резко увеличивается. В начале пременструальной фазы количество клеток с пикнотическими ядрами остается значительным. В середине пременсируальной фазы количество клеток с пикнотическими ядрами уменьшается, но появляются слущенные клетки промежуточного слоя эпителия. Перед наступлением менструальной фазы в мазке снова увеличивается количество эритроцитов и лейкоцитов.
Читайте также:
