Рентгенограмма, КТ, МРТ при синдроме Гризеля
Добавил пользователь Алексей Ф. Обновлено: 20.01.2026
Магнитно-резонансная томография (МРТ) и рентгенологические методы диагностики (рентгенография, флюорография, компьютерная томография) применяются для выявления анатомических изменений в органах и тканях. В разных случаях врачи назначают наиболее подходящий вид исследования. Чем отличается МРТ от рентгена, вкратце поясняет таблица.
Таблица 1. Ключевые различия МРТ и рентгенодиагностических методов исследования
Гипертрофический гингивит имеет три степени.
Легкое утолщение десневого края
Валико образное утолщение и поднятие десневого края
Грубое, но равномерное утолщение всех десневых участков
Резкое разрастание десневых сосочков и десневого края, достигающее жевательной поверхности зубов
Болезненные, иногда гноящиеся грануляции
Почти полное покрытие зуба десной
Остеопороз зубных перегородок
Чем отличается МРТ от рентгена?
Принцип действия – это основное, в чём состоит разница между рентгеном и МРТ. Рентгенологические исследования базируются на свойстве рентгеновских лучей с разной интенсивностью поглощаться более плотными и мягкими тканями. Кости скелета отличаются высокой способностью поглощения, поэтому выглядят на снимках контрастно, и классическая рентгенография чаще используется для исследования именно костных структур. Также этот метод даёт возможность сделать хорошие, отчётливые снимки полых органов, заполненных рентгеноконтрастной жидкостью.
Рентгеновское излучение относится к ионизирующему, поэтому представляет потенциальную угрозу для здоровья. С влиянием ионизирующего излучения связано многократное повышение риска злокачественных опухолей, врождённых аномалий. Опаснее всего такое облучение для растущего организма, в связи с чем рентгенологические методы исследования крайне редко назначают беременным женщинам, а детям до 14 лет, кормящим матерям – только по строгим показаниям.
Несмотря на низкие дозы излучения, генерируемые современной аппаратурой, рентген вреднее для здоровья, чем магнитно-резонансная томография. Магнитно-резонансный томограф создаёт безопасное магнитное поле и подаёт радиочастотный сигнал на протоны водорода, а изображение на экране формируется колебаниями поля, обусловленными ответным сигналом. Для получения чёткой картинки нужно, чтобы исследуемые ткани содержали достаточное количество воды.
Основные преимущества диагностических методов:
- МРТ – отличное изображение мягких тканей, безопасность;
- рентгенологических – наилучшая визуализация костей, низкая стоимость и меньшая длительность процедуры и количество противопоказаний по сравнению с МРТ.
Ввиду простоты и невысокой стоимости классическая рентгенография имеет большое значение в массовой профилактике туберкулёза лёгких (флюорография), опухолей молочных желёз (маммография). Более точные методы (магнитно-резонансная, компьютерная томография) используются для уточнения диагноза.
Что точнее, МРТ или рентген?
Если сравнить разницу между классической рентгенограммой, представляющей плоский снимок, и трёхмерной картинкой МРТ, безусловное первенство по информативности за магнитно-резонансной томографией. Другая рентгенодиагностическая технология – компьютерная томография (КТ) позволяет получить хорошее 3D-изображение. Однако в этом случае результат является плодом моделирования компьютерной программой, построение может иметь погрешности. Этих недостатков лишена мультиспиральная КТ (МСКТ), и такое оборудование доступно в России во многих центрах и больницах.
Точность исследования зависит не только от наглядности результата, но и от правильного целевого применения. Есть органы и ткани, которые лучше визуализируются с помощью рентгена или, наоборот, магнитно-резонансной томографии. Их примерный список представлен в таблице.
Рентгенограмма, КТ, МРТ при синдроме Гризеля
а) Терминология:
• Атлантоаксиальный ротационный подвывих, развивающийся на фоне респираторной инфекции или хирургического вмешательства на ЛОР-органах
б) Визуализация синдрома Гризеля:
• Фиксированная ротационная установка головы у ребенка, развивающаяся вскоре после перенесенной инфекции верхних дыхательных путей или операции на ЛОР-органах
• Ввиду особенностей расположения головы выполнение рентгенографии в стандартных проекциях сопряжено с техническими трудностями
• Рентгенография зубовидного отростка через открытый рот: асимметрия боковых масс С1:
о Ротированная кпереди сторона выглядит шире и располагается ближе к зубовидному отростку
о Противоположная сторона уже и расположена дальше от зубовидного отростка
• Боковая проекция: ± расширение атлантодентального интервала
• Динамическая КТ: исследование должно включать шейно-затылочный сегмент:
о Первичное сканирование: в комфортном для пациента положении
о Второе сканирование: в положении ротации головы в противоположную сторону
о Интерпретация: взаимоотношение С1-С2 не меняется либо при ротации С1 не достигает нейтрального положения или противоположной стороны
• Для исключения рентгеновского облучения вместо КТ можно прибегнуть к МРТ
(Слева) Рентгенография в боковой проекции: типичные признаки отека заглоточного пространства на фоне стрептококкового фарингита. Синдром Гризеля может развиться на любой стадии инфекционного заболевания - от отека клетчатки до распространенного абсцедирования.
(Справа) Аксиальный КТ-срез с КУ: абсцесс заглоточного пространства, развившийся на фоне левостороннего тонзиллита. Признаков поражения С1-С2 сочленения в данном случае не видно, однако становится понятным, насколько легко воспалительный процесс может перейти и сюда. (Слева) Сагиттальный срез, STIR МР-И: случай септического поражения краниовертебрального сочленения, характеризующегося выраженным усилением сигнала превертебрального пространства В, зубовидного отростка и стиранием границ передней дуги С1. Такая картина достаточно сильно отличается от менее агрессивных проявлений синдрома Гризеля.
(Справа) Аксиальный срез, Т1-ВИ с КУ: признаки инфекционного поражения краниовертебрального сочленения и формирования множественных мелких абсцессов в задних отделах носоглотки В. Обратите внимание на тесное взаиморасположение носоглотки и атлантоаксиального сочленения, что обусловливает возможность распространение сюда инфекции из носоглотки.
в) Основные дифференциальные диагнозы:
• Кривошея:
о Разрешается в течение нескольких дней или недель
• Септический артрит С1-С2
г) Патология:
• Предложено несколько теорий: чаще всего заболевание связывают с распространением медиаторов воспаления из верхних дыхательных путей
д) Клинические особенности синдрома Гризеля:
• Боль, наклон головы, ограничение движений
• Положение «голова дрозда»: голова развернута и наклонена в одну сторону, подбородок приподнят и развернут в другую сторону
• Сочетание со средним отитом, фарингитом, заглоточным абсцессом, инфекцией верхних дыхательных путей, вмешательство на ЛОР-органах
• 68% < 1 2 лет; 90% < 21 года
• При отсутствии лечения приводит к фиксированной деформации
• Ключевыми методами лечения являются репозиция и иммобилизация
Лучевая диагностика подострой комбинированной дегенерации
а) Терминология:
1. Сокращения:
• Подострая комбинированная дегенерация (ПКД)
2. Определения:
• Недостаточность витамина В12 приводящая к избирательной дегенерации задних ± боковых столбов спинного мозга
б) Визуализация:
1. Общие характеристики подострой комбинированной дегенерации:
• Наиболее значимый диагностический признак:
о Незначительное утолщение спинного мозга, патологическая гиперинтенсивность Т2-сигнала задних столбов спинного мозга
• Локализация:
о Задние ± боковые столбы грудного ± шейного отдела спинного мозга
• Размеры:
о МР-изменения соответствуют задним столбам спинного мозга
• Морфология:
о Минимальное увеличение объема спинного мозга, изменение интенсивности МР-сигнала, ограниченное задними ± боковыми столбами спинного мозга
2. МРТ при подострой комбинированной дегенерации:
• Т1-ВИ:
о Минимальное утолщение спинного мозга, гипоинтенсивность задних столбов спинного мозга
• Т2-ВИ:
о Гиперинтенсивность сигнала, соответствующая расположению задних ± боковых столбов спинного мозга
- Продольно распространенные изменения Т2-сигнала задних отделов спинного мозга
- Аксиальные изображения → картина напоминает «перевернутую букву V» или «перевернутые заячьи уши»
• Т1-ВИ с КУ:
о ± минимальное контрастное усиление задних столбов
3. Другие методы исследования:
• МРТ головного мозга:
о ± зоны усиления Т2-сигнала белого вещества
о У детей раннего возраста может наблюдаться выраженное уменьшение объема головного мозга, который восстанавливается после парентерального назначения витамина В12
4. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики
о Разноплоскостные Т2-ВИ позволяют подтвердить локализацию изменений в пределах задних столбов спинного мозга, исключить инфаркт спинного мозга или спондилез
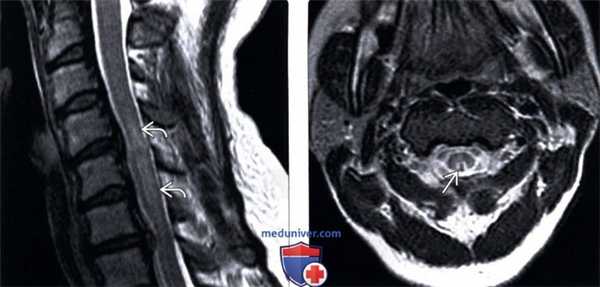
(Слева) Сагиттальный срез, Т2-ВИ: нечетко ограниченная гиперинтенсивность Т2-сигнала и минимальное увеличение объема шейного отдела спинного мозга. Патологические изменения Т2-сигнала дорзальных столбов спинного мозга обычно имеют протяженность в несколько тел позвонков.
(Справа) Аксиальный срез, Т2-ВИ: гиперинтенсивность Т2-сигнала в виде характерной «перевернутой буквы V» в области задних столбов спинного мозга, что с высокой долей вероятности позволяет заподозрить ПКД. Назначение терапии витамином В12 может привести к разрешению симптоматики, однако МР-изменения полностью могут не исчезнуть.
в) Дифференциальная диагностика подострой комбинированной дегенерации:
1. Инфаркт спинного мозга:
• Острейшее начало заболевания, двигательные > чувствительные нарушения
• Изменения сигнала ограничены преимущественно вентральными отделами спинного мозга и центральным серым веществом
2. Ушиб/гематома спинного мозга:
• Отек спинного мозга, гиперинтенсивность Т2-сигнала ± кровоизлияние
• Сочетанные признаки перелома, повреждений мягких тканей
• Диагноз определяется данными анамнеза и клиническими данными
3. Воспалительные демиелинизирущие заболевания:
• Рассеянный склероз
• Острый диссеминированный энцефаломиелит
• Более локализованные, чем при недостаточности витамина В12, очаги поражения, не ограниченные только боковыми или задними столбами спинного мозга
• Характерная клиническая картина
4. Инфекционный миелит:
• ВИЧ-ассоциированная вакуолярная миелопатия, болезнь, вызванная вирусом ветряной оспы, болезнь Лайма
• Лучевые находки могут быть аналогичны таковым при недостаточности витамина В12
• Дифференциальный диагноз основывается на клинических и лабораторных данных
5. Острый поперечный миелит:
• Острое (не связанное с травматическими причинами) начало заболевания → диффузная мультисегментарная гиперинтенсивность сигнала спинного мозга, отек
• Идиопатические причины или связь с другими заболеваниями; дифференциальный диагноз основывается на клинических и лабораторных данных
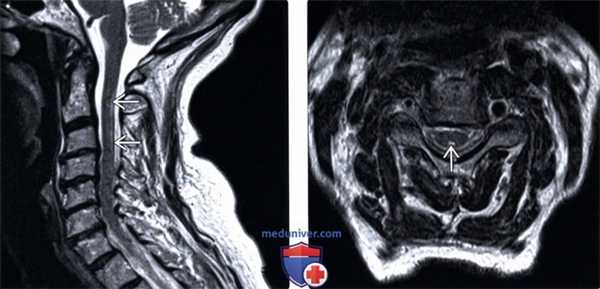
(Слева) Сагиттальный срез, Т2-ВИ, пациент с ПКД на фоне недостаточности меди: отмечается линейная гиперинтенсивность сигнала задних отделов шейного отдела спинного мозга. Миелопатия вследствие недостаточности меди является одной из курабельных причин некомпрессионной миелопатии и очень напоминает ПКД вследствие недостаточности витамина В12.
(Справа) Аксиальный срез, Т2-ВИ: фокальная гиперинтенсивность задних столбов спинного мозга вследствие ПКД у пациента с гипокупремией.
г) Патология:
1. Общие характеристики подострой комбинированной дегенерации:
• Этиология
о Синдром мальабсорбции (наиболее часто):
- В США наиболее частой причиной мальабсорбции витамина В12 является пернициозная анемия (иммуноопосредованная недостаточность внутреннего фактора Кастла):
Иммуноопосредованный процесс → разрушение обкладочных клеток желез желудка
Ахлоргидрия, атрофический гастрит и снижение доступности внутреннего фактора
Средний возраст 60 лет, нередко сочетание с другими аутоиммунными заболеваниями, например, с болезнью Грейвса
- Другие причины включают состояния после гастрэктомии или резекции подвздошной кишки, глистную инвазию широким лентецом (D. latum), болезнь Крона, цилиакию, дисбиоз отключенных петель кишечника
о Другие метаболические заболевания (восприимчивость к анестезии закисью азота, недостаточность транскобаламина II):
- Закись азота (N2O) инактивирует витамин В12 → накопление метилмалоновой кислоты → токсическое влияние на миелиновые оболочки:
Необратимое окисление активной восстановленной формы витамина В12 → ее инактивация и выведение из организма
Может стать пусковым фактором для развития клиники недостаточности витамина В12
о Недостаточное поступление витамина В12 с пищей (редко):
- Дети грудного возраста, если мать придерживается строгой вегетарианской диеты, веганы
о Миелопатия вследствие недостаточности меди:
- Факторы риска включают ранее перенесенное вмешательство на желудочно-кишечном тракте, избыточное поступление цинка и синдром мальабсорбции → нарушение всасывания меди в верхних отделах желудочно-кишечного тракта
- Патологические МР-изменения обнаруживаются в 47% случаев → высокая интенсивность Т2-сигнала задних столбов шейного и грудного отдела спинного мозга
• Генетика:
о Недостаточность транспортного белка транскобаламина II (TC-II) в сыворотке крови некоторых пациентов
• Сочетанные изменения:
о Мегалобластная анемия:
- Более, чем у 14 пациентов с неврологической симптоматикой изменений в общем анализе крови не обнаруживается
о Очаги экстраоссального гемопоэза (тяжелая анемия)
о Мозговая симптоматика: деменция, психиатрические расстройства, зрительные нарушения
о Другие (редко встречающиеся) очаги демиелинизации: периферические нервы, зрительные нервы, пирамидные и спиномозжечковые тракты, белое вещество полушарий большого мозга/мозжечка
• Витамин В12 (кобаламин) поступает в организм в основном с мясной пищей, в большинстве овощей он отсутствует
о Основным депо витамина Выявляется печень, недостаточность витамина может не проявляться до тех пор, пока не будут полностью исчерпаны его запасы в печени
• Витамин В12 является коферментом в двух важных биохимических процессах:
о Метилирование гомоцистеина → метионин
о Метилмалонил-КоА + сукцинат → сукцинил-КоА + метилмалоновая кислота
• Считается, что накопление метилмалоновой кислоты приводит к повреждению миелина → демиелинизация задних и боковых столбов спинного мозга (миелиновых оболочек и аксонов):
о → фокальный отек миелиновых оболочек заканчивается их вакуолизацией → утрата части аксонов, Валлерова дегенерация задних и боковых столбов спинного мозга
2. Макроскопические и хирургические особенности:
• Серый оттенок задних ± боковых столбов спинного мозга
• ± очаговая демиелинизация белого вещества головного мозга
3. Микроскопия:
• Ранние изменения нервной ткани: отек миелиновых оболочек задних столбов шейного отдела спинного мозга (тонкого канатика и спиномозжечковых трактов), боковых столбов:
о Расслоение миелиновых оболочек с формированием внутриоболочечных вакуолей, постепенно приводящее к полному разрушению миелиновых оболочек
• Поздние изменения: дегенерация/утрата миелиновых оболочек + аксональных волокон → Валлерова дегенерация длинных проводящих путей спинного мозга:
о Выраженный глиоз
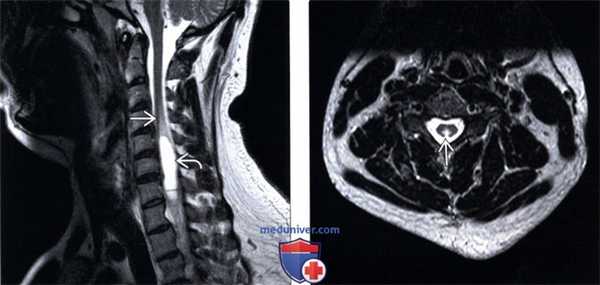
(Слева) Сагиттальный срез, Т2-ВИ: посттравматическая киста и гиперинтенсивность сигнала краниальных по отношению к кисте участков спинного мозга вследствие валлеровой дегенерации (ВД) паренхимы спинного мозга. ВД сформировалась в области задних столбов спинного мозга выше уровня повреждения (что может напоминать ПКД) и по ходу кортикоспинальных трактов ниже уровня повреждения.
(Справа) Аксиальный срез, Т2-ВИ: гиперинтенсивность сигнала задних столбов спинного мозга выше уровня повреждения. ВД выше уровня повреждения свидетельствует о полном или частичном нарушении целостности восходящих аксональных волокон задних столбов спинного мозга.
д) Клинические особенности:
1. Клиническая картина подострой комбинированной дегенерации:
• Наиболее распространенные симптомы/признаки:
о Парестезии, скованность движений, онемение и покалывания в конечностях (наиболее ранние неврологические проявления)
о Легкая сенсорная атаксия, нарушение проприоцептивной и вибрационной чувствительности, спастичность мышц, гиперрефлексия и положительный симптом Бабинского
о Часто симметричное поражение, дистальные → проксимальные сегменты конечностей
о Миелопатия вследствие недостаточности меди: прогрессирующая сенсорная атаксия и слабость мышц нижних и верхних конечностей
• Другие симптомы/признаки:
о Атипичные клинические проявления: моторные нарушения, нарушение мочеиспускания, бронхоспазм
о Нарушения мочеиспускания развиваются на поздней стадии миелопатии вследствие недостаточности меди:
- Арефлексия детрузора и нейрогенная его гиперактивность с увеличением давления опорожнения и хорошим ответом на терапию витамином В12
• Особенности клинического течения
о Постепенное подострое развитие клинической симптоматики; относительно быстрое прогрессирование функциональных нарушений → тяжелая функциональная недостаточность в течение нескольких недель или месяцев:
- Клиника поражения спинного мозга начинается моторными (спастический парапарез, нарушение походки) и чувствительными (парестезии, утрата рефлексов, нарушение проприоцептивной и вибрационной чувствительности) нарушениями
- Следом может развиваться мозговая симптоматика → прогрессирующее нарушение высшей нервной деятельности (изменение сознания, депрессия, бредовые состояния, снижение интеллекта)
• Лабораторные изменения:
о Макроцитарная анемия (MCV> 100)
о Снижение концентрации витамина В12 в плазме
о Изменения на электронейрографии, электромиографии и при исследовании вызванных потенциалов
о Миелопатия вследствие недостаточности меди: снижение уровней меди и церрулоплазмина в сыворотке крови, снижение уровня меди в моче
2. Демография:
• Возраст:
о Диагноз ставится в 5-8 десятилетиях жизни, редко встречается в младенческом и молодом возрасте
о Миелопатия вследствие недостаточности меди: часто встречается в 5-6 десятилетиях жизни
• Пол:
о М>Ж
о Миелопатия вследствие недостаточности меди: чаще встречается у женщин (Ж: М = 3,6:1)
• Этническая предрасположенность:
о Пернициозная анемия несколько чаще регистрируется в скандинавских и «англоговорящих» популяциях, однако встречается во всех расовых группах
3. Течение заболевания и прогноз:
• Спонтанное разрешение симптоматики при отсутствии лечения бывает нечасто
• После назначения терапии витамином В12 регресс симптоматики протекает по-разному:
о Степень восстановления неврологического дефицита обратно пропорциональна его продолжительности и тяжести
• Лечение позволяет остановить дегенеративный процесс, однако не способно привести к восстановлению уже разрушенных нервных волокон
4. Лечение подострой комбинированной дегенерации:
• Устранение причин заболевания
• Пожизненное парентеральное введение витамина В12
• Отказ от использования для анестезии закиси азота у пациентов группы риска
• Миелопатия вследствие недостаточности меди: пищевые добавки, содержащие медь, и модификация любых возможных факторов риска → нормализация гематологических показателей и регресс или стабилизация неврологической симптоматики
е) Диагностическая памятка:
1. Следует учесть:
• Неврологический дефицит может предшествовать развитию анемии
• Нормализации МР-картины заболевания после назначения лечения может не быть
2. Советы по интерпретации изображений:
• Характерным признаком заболевания является гиперинтенсивность Т2-сигнала, ограниченная задними столбами спинного мозга, диагноз подтверждается лабораторными данными
ж) Список использованной литературы:
1. Schwendimann RN: Metabolic, nutritional, and toxic myelopathies. Neurol Clin. 31(1):207-18, 2013
2. Kumar N: Metabolic and toxic myelopathies. Semin Neurol. 32(2): 123-36,2012
3. Lim CC: Neuroimaging in postinfectiousdemyelinationand nutritional disorders of the central nervous system. Neuroimaging Clin N Am. 21(4):843-58, viii, 2011
4. Goodman BP et al: Copper deficiency myeloneuropathy resembling B12 deficiency: partial resolution of MR imaging findings with copper supplementation. AJNR Am J Neuroradiol. 27(10):2112-4, 2006
Лучевая диагностика паранеопластической миелопатии
а) Терминология:
1. Сокращения:
• Паранеопластический неврологический синдром (ПНС)
2. Определения:
• Аутоиммунное заболевание, развивающееся на фоне онкологических заболеваний и связанное с выработкой антинейрональных антител, мишенью которых является ЦНС
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Продольно распространенные симметричные, связанные с длинными проводящими путями изменения сигнала паренхимы спинного мозга, нередко накапливающие контраст и обнаруживаемые у пациентов с онкологическими заболеваниями
• Локализация:
о Шейный или грудной отделы спинного мозга
• Размеры:
о Протяженность по длиннику > 3 позвоночных сегментов
• Морфология:
о Линейные изменения сигнала, соответствующие ходу проводящих путей спинного мозга
2. МРТ при паранеопластической миелопатии:
• Т1-ВИ:
о Минимальные изменения сигнала, МР-картина может быть нормальной
• Т2-ВИ:
о Патологические изменения сигнала в 70% случаев
о Продольно распространенные изменения
о Симметричное двустороннее поражение проводящих путей спинного мозга:
- Латеральные, задние столбы
- Центральное серое вещество
• Т1-ВИ с КУ:
о Вариабельная выраженность контрастного усиления, может быть линейным и захватывать протяженные сегменты проводящих путей спинного мозга
3. Радиоизотопные исследования:
• ПЭТ:
о Отсутствие в паренхиме спинного мозга очагов гиперметаболической активности
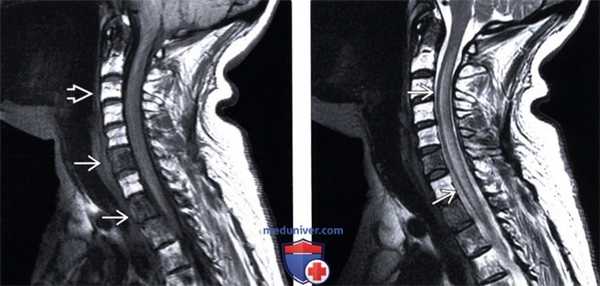
(Слева) Сагиттальный срез, Т1-ВИ: множественные метастатические очаги в телах шейных и верхнегрудных позвонков с признаками перестройки костного мозга после проведенной лучевой терапии. Спинной мозг несколько утолщен.
(Справа) Сагиттальный срез, Т2-ВИ: продольно распространенное усиление сигнала паренхимы спинного мозга и некоторое его утолщение. Подобная картина отека не является специфической, поэтому всегда необходимо исключить метастатическое поражение спинного мозга и пострадиационные изменения.
в) Дифференциальная диагностика паранеопластической миелопатии:
1. Инфаркт спинного мозга:
• Острое начало
• Зона поражения центрального серого вещества может иметь форму «совиного глаза» или «змеиного глаза»
2. Оптиконейромиелит:
• Продольно распространенное изменение Т2-сигнала спинного мозга
• Преимущественное поражение серого вещества
• Обычно пятнистый характер контрастного усиления
3. Дефицит витамина В12 (подострая комбинированная дегенерация):
• Изменения сигнала задних столбов спинного мозга, без контрастного усиления
• Диагноз ставится на основании лабораторных данных
4. Метастатическое поражение:
• Очаговое накапливающее контраст образование спинного мозга с его отеком
• Может отмечаться периферическое усиление сигнала или накопление контраста в форме пламени
5. Нейросаркоидоз:
• Типично контрастное усиление мягких мозговых оболочек
• Может наблюдаться непосредственное поражение спинного мозга, обычно имеющее узелковый характер
г) Патология. Общие характеристики:
• Этиология:
о Аутоиммунное заболевание, развивающееся на фоне онкологического процесса
о Паранеопластический процесс:
- Антитела против внутриклеточных антигенов
- Пациенты старшего возраста
- Опосредован Т-клеточными механизмами
- Высокая резистентность к проводимой терапии
о Отличия аутоиммунного энцефалита:
- Антитела к поверхностным антигенам синапсов или клеточных мембран
- Дети и лица молодого возраста
- Может развиваться как фоне онкологического заболевания, так и в его отсутствие
- Эффективность иммуномодулирующей терапии
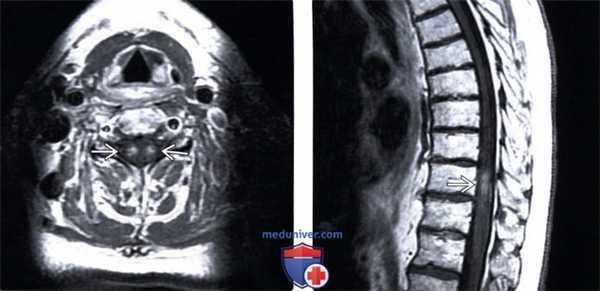
(Слева) Сагиттальный срез, Т1-ВИ с КУ: типичная картина па-ранеопластической миелопатии с фокальным симметричным контрастным усилением сигнала центральных столбов спинного мозга. Подобной симметричной картины при метастатическом поражении или пострадиационных изменениях не будет.
(Справа) Сагиттальный срез, Т1-ВИ с КУ, пациент с фокальным метастатическим поражением спинного мозга: строго ограниченное контрастирование очага опухоли в сочетании с продольно распространенными паранеопластическими изменениями спинного мозга.
1. Клиническая картина паранеопластической миелопатии:
• Наиболее распространенные симптомы/признаки:
о Постепенно прогрессирующая миелопатия:
- Нередко миелопатия манифестирует еще до обнаружения у пациента онкологического заболевания
о Может быстро прогрессировать и характеризоваться тяжелым течением
• Другие симптомы/признаки:
о Многоочаговая неврологическая симптоматика:
- Энцефалопатия
- Нейропатии черепных нервов
- Мозжечковая атаксия
2. Течение заболевания и прогноз:
• Неблагоприятный прогноз
• Положительная динамика при существующих методах лечения наблюдается только у небольшого числа пациентов
3. Лечение:
• Иммунотерапия или лечение основного заболевания могут иметь лишь небольшой положительный эффект
• Глюкокортикоиды, внутривенный иммуноглобулин, циклофосфамид
е) Диагностическая памятка:
1. Следует учесть:
• У 1/3 пациентов при МРТ позвоночника изменений не обнаруживают
2. Советы по интерпретации изображений:
• Характерно продольно распространенное двустороннее поражение длинных проводящих путей спинного мозга
В чем разница между КТ, МРТ, рентгеном и другими сканированиями?
Раньше внутренние органы человека мог увидеть только хирург в процессе операции. Сейчас в арсенале врачей сразу несколько способов проверить внутренности пациента без скальпеля. Но это не мешает нам бояться их — из-за потенциального облучения, высокой стоимости или простого непонимания.
Объясняем, какие есть сканирования, зачем они нужны и когда их применение оправдано.
Самый старый из известных науке методов визуализации человеческого тела. Устроен так: на пациента направляют пучок особых лучей, которые «застревают» в твердых органах и проходят через мягкие. Благодаря этому на стене, противоположной от источника излучения, можно посмотреть театр теней. Если на эту стену поместить фотопленку или датчик, способный передавать подвижное изображение на экран, получится рентгенография или рентгеноскопия, соответственно.
Плюсы: дешево и быстро, есть практически в любой больнице.
Минусы: пациент получает дозу облучения, а картинка получается двумерной. Плохо видны внутренние органы, потому что их тени накладываются друг на друга. Хрящи и мозг тоже не разглядеть: хрящевая ткань почти не поглощает лучи, а мозг — спрятан в черепной коробке.
Когда назначают: при травмах, болезнях костей, суставов, зубов и внутренних органов.
Когда чаще всего бесполезна: при хронической боли в спине и «остеохондрозе», перед плановыми операциями .
Рентгенограмма помогла найти игрушечного Спанчбоба в пищеводе у полуторагодовалого малыша, но только в «анфас». В боковой проекции ее видно не было
2. Флюорография
Чтобы получать картинку при рентгенографии быстрее, в 1936 году ученые придумали фотографировать экран с изображением . Благодаря этому, врачи получили возможность время от времени обследовать всех людей подряд, то есть проводить скрининги. Так, жителей России раз в два года отправляют на флюорографию, чтобы исключить скрыто протекающий туберкулез легких.
Плюсы: быстро.
Минусы: пациент получает дозу облучения, картинка получается недостаточно четкой. ВОЗ рекомендует сочетать флюорографию с лабораторными тестами на туберкулез и заполнением опросника.
Когда назначают: для скрининга туберкулеза.
Когда чаще всего бесполезна: для диагностики других заболеваний.
3. Маммография
Еще одна разновидность рентгенографии, предназначенная для диагностики заболеваний молочной железы. Позволяет исключить наличие злокачественной опухоли с вероятностью 89% . Мнение авторитетных онкологических обществ об оптимальном возрасте для начала регулярных обследований расходятся , но сделать первую маммографию женщина должна после 39 лет.
Минусы: пациентка получает дозу облучения, есть риск ложноположительного и ложноотрицательного результата.
Когда назначают: для скрининга рака молочной железы.
Когда чаще всего бесполезна: для скрининга рака молочной железы у молодых женщин.
4. Компьютерная томография (КТ)
Фактически КТ — это такой продвинутый рентген, при котором одновременно выполняются сотни снимков, которые потом собираются в одну трехмерную картинку. Благодаря высокой чувствительности датчиков компьютерного томографа (числу оттенков серого позавидуют все романтики этого мира!), врач видит на экране не только границу между костями и мягкими тканями, а вообще все органы. А если перед исследованием ввести пациенту в кровь контрастное вещество, картинка станет еще интереснее.
Плюсы: быстро, подходит для скрининга на рак легкого , может использоваться в режиме реального времени во время хирургических вмешательств.
Минусы: высокая лучевая нагрузка на пациента (поэтому ограничена у беременных и детей), не подходит для пациентов с весом более 200 кг, часто назначается без достаточных на то оснований .
Когда назначают: при травмах, болезнях костей, коронарных сосудов и сосудов мозга.
Когда чаще всего бесполезна: у пациентов без четких жалоб, при хронической боли в спине , при множественной травме ( если речь о КТ всего тела ), при ушибах головы у детей в отсутствие настораживающих педиатра симптомов.
5. Ультразвуковое исследование (УЗИ)
До сих пор мы говорили про методы визуализации, основанные на рентгеновском излучении. Но это не единственный способ просветить человеческое тело.
Одна из альтернатив — ультразвук, который для ориентации в пространстве используют киты и летучие мыши. Если послать звуковую волну в тело человека и проследить за ее возвращением, а потом обработать результат с помощью компьютера, можно получить картинку внутренних органов. Современные УЗИ-приборы умеют делать ее трехмерной.
Плюсы: позволяет следить за органами и кровотоком в них в режиме реального времени, безвредно для беременных женщин и детей, прибор можно доставить к пациенту в палату или даже на дом.
Минусы: не дает картинку высокой четкости, неинформативно при заболеваниях желудка и кишечника.
Когда назначают: при травмах и болезнях внутренних органов — печени, почек, сердца, щитовидной железы, глаз, органов малого таза, а также при беременности и в детской неврологии.
Современные ультразвуковые установки могут даже создавать основу для 3D-печати таких вот памятных фигурок задолго до рождения ребенка
6. Магнитно-резонансная томография (МРТ)
МРТ основана основан на свойстве атомов водорода (они же протоны) реагировать на сильное магнитное поле. Таких атомов много в составе молекул воды, из которой примерно на 60% состоит тело человека. Протоны, помещенные в сильное магнитное поле, ориентируются вдоль него, и в этом состоянии их можно возбуждать радиочастотными импульсами, а потом фиксировать энергию, которую они отдают при «расслаблении». Компьютер с помощью сложных математических преобразований этой информации восстанавливает расположение, плотность и структуру тканей. Уфф, вы еще здесь? Короче говоря, МРТ, как и УЗИ, не использует рентгеновские лучи, поэтому считается безопасным методом медицинской визуализации. Как и КТ, при МРТ можно использовать контрастирование сосудов, что увеличивает диагностическую изображения.
Плюсы: на МРТ хорошо видны хрящи, мягкие ткани, мозг; сканирование безвредно для беременных женщин и детей, можно делать хоть каждый день.
Минусы: занимает много времени, может спровоцировать приступ клаустрофобии (но есть томографы открытого типа, которые облегчают положение больного и подходят в том числе и для людей с ожирением). МРТ противопоказана людям с вживленными в тело электроприборами, например, кардиостимуляторами, и металлическими имплантатами. Впрочем, при некоторых условиях это ограничение можно обойти .
Когда назначают: при травмах, опухолях, аномалиях развития сосудов, заболеваниях спинного и головного мозга, суставов, органов малого таза.
Когда чаще всего бесполезно: при переломах, поиске опухолей у людей без симптомов, при головной боли и хронической боли в спине .
В 2016 году ученые из Фрайбургского университета засунули в томограф оперного певца Михаэля Фолье и записали арию из Вагнеровского «Тангейзера».
7. Сцинтиграфия, ОФЭКТ и ПЭТ
В какой-то момент ученые придумали вывернуть лучевую диагностику наизнанку: вместо того, чтобы облучать пациента снаружи, вводить в его тело радиоактивный препарат, заставляя светиться изнутри. Первым методом исследования, основанном на этом принципе, стала сцинтиграфия, позволяющая получать двухмерные снимки. Далее изобретение модифицировали до однофотонной эмиссионной компьютерной томографии (ОФЭКТ), а еще через некоторое время изобрели позитронно-эмиссионную томографию. Разница между этими методами — в типах используемых радиофармпрепаратов и типах детекторов, фиксирующих излучение, исходящее из тела пациентов
Плюсы: радиофармпрепарат накапливается в определенных тканях, благодаря чему на снимке проступают образования, о существовании которых врачи только подозревали. Например, метастазы опухоли внутри костей или внутренних органов, которые не давали о себе знать.
Минусы: сложна в исполнении, стоит дорого (потому что каждый радиофармпрепарат создают индивидуально, для кокретного пациента), сопровождается лучевой нагрузкой.
Когда назначают: для диагностики болезней сердца, щитовидной железы, онкологических и неврологических заболеваний.
Когда чаще всего бесполезна: для поиска рецидива опухоли у пациентов с ракам легкого и пищевода
Читайте также:
