Рентгенограмма, КТ, сцинтиграфия при саркоме Юинга челюсти
Добавил пользователь Владимир З. Обновлено: 09.01.2026
Саркома Юинга - высокозлокачественная первичная опухоль кости, занимает второе место по распространенности у детей после остеосаркомы, обычно возникает в медуллярной полости (костном мозге) и инвазирует Гаверсову систему (остеон). Чаще всего она проявляется обширной деструкцией кости в виде зоны просветления с неровными краями, в виде паттерна изъедености молью, с крупным мягкотканным компонентом без остеоидного матрикса. В типичных случаях присутствует слоистый / луковичный периостит. В 30% случаев поражаются плоские кости в виде склеротического поражения.
Общие положения
- вторая по распространенности злокачественная опухоль у детей (после остеосаркома)
- составляет 1/3 всех первичных злокачественных опухолей
- чаще заболевают мужчины
- возникают в возрасте 5-30 лет
- пик заболеваемости приходиться на 5-15 лет
- редко у лиц старше 30 лет
- возникает в медуллярной полости длинных трубчатых костей, чаще нижних конечностей
- чаще в плечевой кости, костях таза, большеберцовой кости
Патология
Саркома Юинга представлена мелкими круглыми клетками со скудной цитоплазмой, круглым ядром, содержащим нежный хроматин и слабо просматривающиеся базофильные нуклеолы.
Клиническая картина
- распространённые симптомы - локальная болезненность и отек
- дополнительные неспецифические симптомы
- лихорадка
- потеря веса
- анемия
- лейкоцитоз
- повешенная СОЭ
Распределение локализации
- нижние конечности: 45%
- кости таза: 20%
- верхние конечности: 13%
- позвоночник и ребра: 13%
- кости черепа: 2%
Диагностика
Рентгенография / Компьютерная томография
- частые проявления на рентгенограмме/КТ
- плохо отграниченное, литическое поражение
- деструкция в виде "изъеденности молью" 76% случаев
- склеротическое поражение, редко
- мягкотканный компонент может присутствовать без деструкции кортикальный пластинки
- мягкотканный компонент может приводить к формированию блюдцеообразоного углубления за счет локального вдавливания кортикального слоя
- оссификация мягкотканного компонента встречается менее чем в 10% случаев
- за счет последовательного толчкообразоного прогрессировали заболевания приводящего к формированию слоек периоста (встречается в 57% случаев) при формировании костной ткани перпендикулярно кортикально пластинке, по ходу Шарпеевых волокон (пучков коллагеновых волокон, скрепляющих надкостницу и кость) (син. - козырек Кодмана, периостальный козырек) формируется между приподнятым перистом и зоной деструкции кости, встречается в 27% случаев
- утолщение кортикальной пластинки
- утолщение кости
- патологический перелом, в 7,8% случаев
Сцинтиграфия
- повышенное поглощение в области костной деструкции
- сканирование всего тела полезно в диагностике метастатического поражения
- метастатическое поражение встречается в 30% случаев
Компьютерная томография
- оценка костной деструкции и экстраоссального поражения
Магнитно-резонансная томография
- метод выбора при стадировании опухоли
- оценка ответа на химио- лучевую терапию
- позволяет оценить поражение мягких тканей
- низкий сигнал на Т1 взвешенных изображениях
- гетерогенное контрастное усиление
Дифференциальный диагноз
саркома Юинга дифференцируется с другими круглоклеточными опухолями костей, включая:
- нейробластома
- гистиоцитоз X
- лейкемия
- ретикулярно-клеточная саркома
Возраст и локализация являются важными факторами, позволяющими сузить дифференциальный ряд
- более короткая длительность болей и менее агрессивная периостальная реакция
- доброкачественное поражение костей с солидной периостальной реакцией
- часто поражает длинные трубчатые кости у молодых пациентов
- гомогенные, облаковидные отложения остеоида в мягких тканях
- более старшая возрастная группа
- клинически здоровые
- 60-75% пятилетняя выживаемость
- факторы ухудшающие прогноз
- крупные размеры опухоли
- нерезектабельные поражения, например костей таза
- большой возраст
- лейкоцитоз и повышение СОЭ
Этимология
Названа в честь James Stephen Ewing, американского патолога (1866-1943), впервые выделившего патологию в самостоятельную нозологическую форму в 1921 году.
Рентгенограмма, КТ, сцинтиграфия при саркоме Юинга челюсти
а) Терминология:
1. Аббревиатура:
• Саркома Юинга (СЮ)2. Синонимы:
• СЮ/примитивная нейроэктодермальная опухоль (СЮ/ПНЭО)
• СЮ семейство опухолей (СЮСО)3. Определения:
• Группы опухолей:
о Классическая СЮ
о ПНЭО или примитивная нейроэпителиома
о Злокачественная мелкоклеточная опухольб) Визуализация:
![Рентгенограмма, КТ, сцинтиграфия при саркоме Юинга челюсти]()
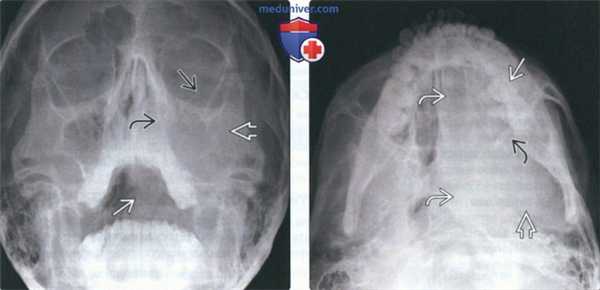
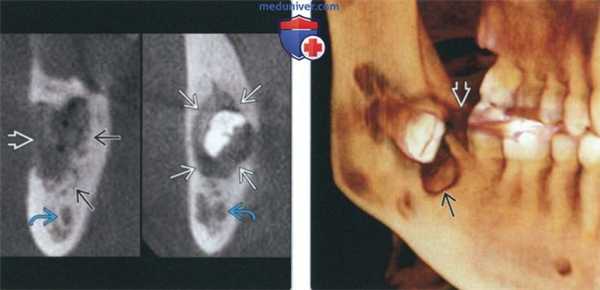
(Слева) На рентгенограмме в подбородочно-затылочной проекции в левой верхнечелюстной пазухе определяется неоднородное просветление, продолжающееся книзу к ротоглотке. Медиальная стенка левой верхнечелюстной пазухи неразличима, дно пазухи приподнято.
(Справа) На аксиальной рентгенограмме у этого же пациента определяется просветление в проекции левой верхнечелюстной пазухи полости носа, глотки, основания черепа слева. Задняя стенка верхнечелюстной пазухи четко не визуализируется.2. Рентгенография при саркоме Юинга челюсти:
• Радиографические признаки:
о Плохо отграниченный рентгенонегативный участок деструкции, типичный для злокачественных опухолей
о Классическая периостальная реакция по типу «луковой шелухи» редко наблюдается в области головы и шеи
о Иногда возможна лучистая периостальная реакция3. КТ при саркоме Юинга челюсти:
• КТ с КУ:
о Неравномерно контрастирующаяся опухоль с кальцинатами в мягких тканях
о Снижение пневматизации пораженной пазухи
о Смещение/эрозия/деструкция костей
• КТ без КУ или КЛКТ:
о Опухоль неоднородной структуры, приводящая к смещению/ эрозии/деструкции костей4. МРТ при саркоме Юинга челюсти:
• Т1 ВИ:
о Изоинтенсивный сигнал
• Т2 ВИ:
о Гиперинтенсивный сигнал
• Т1 ВИ С+:
о Гиперинтенсивный сигнал
о Неоднородное контрастирование5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ при поражении костей
о МРТ при поражении мягких тканей![Рентгенограмма, КТ, сцинтиграфия при саркоме Юинга челюсти]()
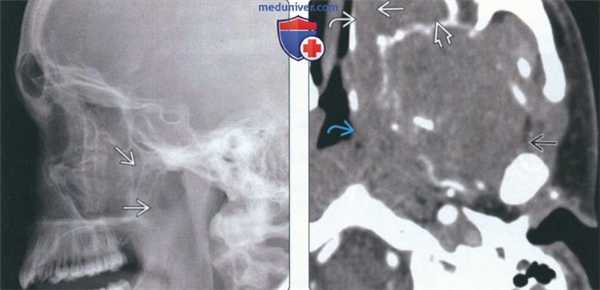
(Слева) На рентгенограмме черепа в боковой проекции у этого же пациента определяется затемнение в области носоглотки, обусловленное объемным образованием.
(Справа) На аксиальной КТ с КУ в мягкотканном окне определяется несколько неоднородная мягкотканная опухоль, занимающая левую верхнечелюстную пазуху и носовую ямку, и распространяющаяся в ветвь нижней челюсти и глотку. Нарушена целостность костной стенки верхнечелюстной пазухи.в) Дифференциальная диагностика саркомы Юинга челюсти:
1. Остеосаркома:
• Поражения нижней челюсти чаще остеолитические
• Поражения верхней челюсти чаще остеогенные
• Расширение пространств периодонтальной связки вокруг вовлеченных зубов (симптом Гаррингтона)
• И СЮ, и остеосаркома могут давать лучистую периостальную реакцию
• Для дифференциальной диагностики с СЮ требуется гистопатологическое исследование2. Рабдомиосаркома:
• Для дифференциальной диагностики с СЮ необходимо гистопатологическое исследование
• СЮ может давать (+) реакцию на десмин; рабдомиосаркома дает диффузную (+) реакцию
• СЮ: (-)реакция на миогенин и MyoD1, рабдомиосаркома: (+) реакция3. Обонятельная нейробластома:
• Для дифференциальной диагностики с СЮ требуется гистопатологическое исследование
• При СЮ могут обнаруживаться розетки Гомера Райта, которые при обонятельной нейробластоме отсутствуют
• 95% СЮ: CD99(+), обонятельная нейробластома обычно (-)
• СЮ иммунопозитивна на FLI-1, обонятельная нейробластома (-)4. Мезенхимальная хондросаркома:
• У молодых взрослых; крайне редкая опухоль
• Могут обнаруживаться кальцинаты в виде «хлопьев»
• Для дифференциальной диагностики с СЮ требуется гистопатологическое исследование5. Синовиальная саркома:
• Редко возникает в области головы и шеи
• Возраст: 15-35 лет (медианный: 27 лет)
• Вплоть до 1/3 случаев обнаруживаются точечные кальцинаты, часто периферические, реже более распространенные
• Выше частота внутриопухолевых кровоизлияний
• Для дифференциальной диагностики с СЮ необходимо гистопатологическое исследование![Рентгенограмма, КТ, сцинтиграфия при саркоме Юинга челюсти]()
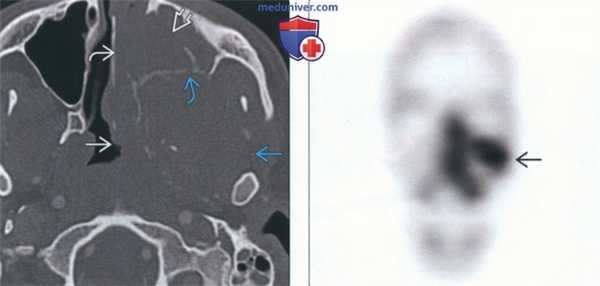
(Слева) На аксиальной КТ с КУ в костном окне у этого же пациента определяется опухоль с неоднородной структурой, занимающая левую верхнечелюстную пазуху и носовую ямку, распространяющаяся в ветвь нижней челюсти и глотку. Нарушена целостность костной стенки левой верхнечелюстной пазухи.
(Справа) На сцинтиграмме с Тс-99 МДФ у этого же пациента определяется активная фиксация радиофармпрепарата в верхней челюсти слева и носовой ямке в соответствии с локализацией опухоли, обнаруженной на КТ.г) Патология:
1. Общая характеристика:
• Этиология:
о Возникает из полипотентных нейроэктодермальных клеток
• Генетика:
о Транслокация с вовлечением EWSR1 в 22q12:
- Различные транслокации 11 и 22 хромосом, t(11:22)(q21;q12)
о Слияние генов, преимущественно EWS с генами семейства ETS2. Микроскопия:
• Мелкие круглые клетки; нейроэндокринный тип
• Виментин(+), CD99(+)
• ЕМА(+) (локально)д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Зависят от локализации и размера:
- Отек
- Боль
- СЮ нижней челюсти:
Расшатывание зубов
Средний отит
Парестезия
- СЮ пазух/полости носа:
Отек лица
Обструкция носа
Носовое кровотечение
Нарушение зрения/слепота
Проптоз
Отек области глаза
• Другие признаки/симптомы:
о СЮ пазух/полости носа:
- Ринорея
- Аносмия
- Головная боль
- Головокружение2. Демография:
• Возраст:
о 8 лет - 44 года, большей частью - В мировой литературе в общей сложности описаны 26 случаев
- СЮ нетипична для возраста >30 лет
• Пол:
о М>Ж (легкое преобладание)
• Этническая принадлежность:
о Чаще страдают люди с белой кожей, проживающие в США
• Эпидемиология:
о Синоназальная СЮ встречается исключительно редко
о СЮ составляет 4-6% всех первичных злокачественных опухолей костей:
- Вторая наиболее распространенная первичная опухоль костей у детей 10-15 лет
- 1-9% СЮ: область головы и шеи
о Заболеваемость СЮ в США: 1 на миллион человек:
- Заболеваемость в возрасте 10-19 лет: 9-10 на миллион
- Чаще заболевают мужчины
о Сообщается об одном случае внескелетного метастазирова-ния первичной скелетной СЮ в правую решетчатую пазуху3. Течение и прогноз:
• Пятилетняя выживаемость 54-69%:
о Зависит от лечения и ограниченности СЮ
о Имеет место прямая связь между выживаемостью и размером опухоли, обратная - между выживаемостью и временем задержки лечения
• Трехлетняя бессобытийная выживаемость у пациентов в возрасте 15 лет
• 55% у пациентов4. Лечение:
• Варианты, риски, осложнения:
о Стандартное оперативное лечение:
- Обычно дополняется лучевой терапией и/или химиотерапией
о В случаях синоназальной СЮ предложено облучение протонным пучком:
- Недостаточно доказательств «за» или «против»
о Осложнения лучевой терапии:
- Гипоплазия костной ткани
- Гипоплазия и мальформация зубов:
Аплазия некоторых зубов
- Ксеростомия
- Ксерофтальмия
- Катаракта
- Вторичная злокачественная опухоль
о «Сжатая» интервальная химиотерапия: эффективнее, без повышения токсичности
о Высокий процент резистентности к химиотерапии
о Винкристин, доксорубицин, циклофосфамид с чередованием с ифосфамидом и этопозидоме) Диагностическая памятка. Следует учесть:
• СЮ может быть невозможно дифференцировать с другими злокачественными опухолями рентгеновскими методами
• Диагноз требует гистологических, молекулярных, генетических исследований2. Определения:
• Группа опухолей саркомы Юинга: если отсутствуют морфологически идентичные патологические очаги, то имеется выраженное цитогенетическое сходство:
о СЮ: костное и, редко, мягкотканное расположение
о Примитивная нейроэктодермальная опухоль: костные и мягкотканные опухоли с неотличимыми от саркомы Юинга микроскопическими признаками, но с образованием розетковидных структур
о Опухоль Аскина: идентичное новообразование, но с поражением грудной стенки1. Общая характеристика:
• Лучший диагностический критерий:
о Агрессивный патологический очаг в кости с прорывом кортикального слоя и мягкотканным компонентом
• Локализация:
о Диафизы (33-35%) или метадиафизы (44-59%) длинных трубчатых костей:
- Трубчатые кости поражаются обычно в младшей возрастной группе (первое и начало второго десятилетия жизни)
- Бедренная кость (20%), большеберцовая/малоберцовая кости (18%), кости верхней конечности
о Плоские кости (25%): подвздошные кости, лопатка, грудная клетка:
- Как правило, у пациентов более старшей возрастной группы (конец второго и третье десятилетие жизни)
о Аксиальный скелет: обычно крестец (в 6% случаев СЮ)
о Иногда наблюдается внескелетное или периостальное расположение опухоли
о Локализация опухоли Аскина: стенка грудной клетки(Слева) КТ, сагиттальная проекция: у пациента 63 лет визуализируется умеренно выраженный склероз S1 позвонка. Признаки кортикальной или интрамедуллярной деструкции не определяются.
(Справа) МРТ, сагиттальная проекция. Режим T1: у этого же пациента визуализируется неоднородный гипоинтенсивный сигнал и признаки полного замещения костного мозга. Имеются признаки прорыва кортикального слоя на фоне его трудно различимой деструкции и небольшого кольцевидного мягкотканного компонента. Сочетание реактивного костеобразования и прорыва кортикального слоя с мягкотканным компонентом типично для саркомы Юинга, которая была подтверждена результатами биопсии. (Слева) МРТ, сагиттальная проекция, режим Т2: у этого же пациента визуализируется низкоинтенсивная склерозированная кость в структуре S1 на фоне оставшейся среднеинтенсивной ткани, что является типичным для саркомы Юинга.
(Справа) Рентгенография в боковой проекции: у этого пациента с необычно медленно растущей саркомой Юинга рентгенографические изменения не визуализируются. Здесь отсутствуют, как признаки костно-деструктивных изменений, так и периостальной реакции. Жировые плоскости не смещены. Однако боль в руке сохранялась, что потребовало дополнительного обследования. (Слева) Сцинтиграфия в ПЗ проекции: у этого же пациента визуализируется зона патологического накопления в среднем отделе диафиза плечевой кости. Настораживает тот факт, что патологические изменения носят настолько расплывчатый характер, что не распознаются при рентгенографии, хотя могут указывать на высокую агрессивность процесса. Здесь следует подозревать саркому Юинга, поскольку патологический очаг имеет срединно-диафизарное расположение в плечевой кости подростка.
(Справа) МРТ, сагиттальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: визуализируются признаки диффузного накопления контрастного вещества в диафизе с зонами некроза и умеренно выраженным отеком кнаружи от них. Саркома Юинга была подтверждена результатами биопсии.2. Рентгенография при саркоме Юинга:
• Проникающая костная деструкция (76-82%):
о Склеротического края нет; широкая переходная зона (96%)
о Проникающий характер поражения может быть нечетко выражен
• Истинный матрикс отсутствует:
о Реактивное костеобразование часто проявляется очагом склероза в структуре костного компонента опухоли (40%)
о В структуре мягкотканного компонента признаков реактивного костеобразования не отмечается
• Периостальная реакция, как правило агрессивная (95%), часто пластинчатого характера (по типу «луковой чешуи»), В редких случаях по типу солнечной вспышки
• Мягкотканный компонент может быть небольшим и кольцевидным, либо массивным:
о Часто наблюдается небольшая кортикальная деструкция; иногда небольшие каналы в кортикальном слое
• В ряде случаев на ранней стадии наблюдается медленное развитие процесса, что выражается менее агрессивными признаками:
о Прорыв кортикального слоя или мягкотканный компонент отсутствуют
о Эндостальная реакция представлена утолщением кортикального слоя (21%)3. КТ при саркоме Юинга:
• Необходима для выявления метастазов в легких при определении стадии процесса
• Дублирует рентгенографические признаки:
о Хорошо визуализируются деструкция кортикального слоя
о Слабовыраженные кортикальные каналы часто распространяются в мягкотканный компонент
- Может потребоваться визуализация в широком диапазоне
- Признаки кортикальной деструкции достоверно визуализируются только в 30% случаев4. МРТ при саркоме Юинга:
• Режим Т1: образование характеризуется сигналом от низко до среднеинтенсивного
• Последовательности, чувствительные к жидкости: образование характеризуется гомогенным (86%) сигналом от низкой до средней интенсивности (68%); в 32% высокоинтенсивный сигнал:
о Реактивная кость может являться источником значительных низкоинтенсивных зон в костномозговой полости
о Высокоинтенсивная периостальная реакция
о Отек костного мозга и мягких тканей; более выражены в режиме STIR
о Линейные каналы, соединяющие костномозговою полость с мягкотканным компонентом (кортикальная деструкция достоверно визуализируется только в 30-40%):
- Высокосуггестивный признак круглоклеточной опухоли (СЮ, лимфома, лейкемия)
• Режим контрастного усиления: неоднородное, но активное накопление контрастного вещества:
о Часто имеются низкоинтенсивные зоны некроза опухоли
• Внескелетная СЮ: неспецифические МР-признаки:
о В режиме Т1 характеризуется сигналом от низкой до средней интенсивности, в последовательностях, чувствительных к жидкости - неоднородным сигналом от средней до высокой интенсивности, а также активным накоплением контрастного вещества и зонами некроза
о Сопряженные костный мозг и кортикальный слой не изменены
о Извитые сосудистые каналы (низкоинтенсивные во всех последовательностях) в 90%5. Радионуклидная диагностика:
• Сцинтиграфия: активное накопление в первичной опухоли и любых костных метастазах
• ПЭТ/КТ: особенно эффективна при СЮ:
о СЮ: наибольшее из первичных костных опухолей стандартизованное значение накопления (в среднем 5,3)
о Используется для определения стадии СЮ:
- Более чувствительный метод для определения метастазов костей, по сравнению со сцинтиграфией (чувствительность при ПЭТ/КТ - 88%, при сцинтиграфии - 37%)
о Используется для повторного определения стадии процесса и оценки терапевтического ответа:
- Стандартизованное значение накопления о Используется для оценки рецидива опухоли:
- Чувствительность (96%), специфичность (81%), достоверность (90%)(Слева) КТ, аксиальная проекция, костный режим: слабовыраженная костная деструкция вдоль тела лопатки расплывчатого характера. Этот пример саркомы Юинга показывает насколько незаметной может быть первичная костная деструкция в плоской кости, даже при наличии массивного мягкотканного компонента.
(Справа) МРТ, корональная проекция, режим Т1: у этого же пациента хорошо отображается размер и характер распространения мягкотканного компонента, который характеризуется минимальной гипоинтенсивностью по отношению к скелетной мышце и распространяется кверху и книзу от акромиального отростка. (Слева) МРТ, аксиальная проекция, режим протонной плотности с подавлением сигнала от жира: признаки поражения подлопаточной и подостной мышц. Мягкотканный компонент характеризуется гиперинтенсивностью, однако обратите внимание насколько слабо выражен костный гиперинтенсивный сигнал, визуализирующийся при МРТ только в более широких порциях кости.
(Справа) МРТ, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: новообразование со значительно выраженным неоднородным контрастным усилением. Наблюдаются обширные низкоинтенсивные зоны, соответствующие центральному некрозу опухоли и отек окружающих мышц. При СЮ могут визуализироваться слабовыраженные костные изменения с крупным мягкотканным компонентом. (Слева) Рентгенография в боковой проекции: очень плотный патологический очаг в структуре проксимального эпифиза большеберцовой кости. Эпифизарная пластинка выглядит интактной, признаков костной деструкции и мягкотканного компонента нет.
(Справа) МРТ, аксиальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: у того же пациента определяется неоднородная гиперинтенсивность кости с менее диффузной, чем предполагалось при рентгенографии низкоинтенсивной зоной склероза. Здесь визуализируется относительно небольшой кольцевидный компонент. Этот пример СЮ служит напоминанием о реактивном склерозе, который может иметь место при таких состояниях.в) Дифференциальная диагностика саркомы Юинга:
1. Остеомиелит:
• Проникающая, литическая костная деструкция, сходная с СЮ
• Периостальная реакция обычно линейная, характеризуется большей толщиной, в отличие от СЮ, но может оставаться невидимой
• Реактивный склероз кости может быть идентичен СЮ
• Лихорадка, лейкоцитоз, повышенная СОЭ имеют место как при СЮ, так и при остеомиелите
• МРТ с контрастированием обычно позволяет дифференцировать два состояния по наличию признаков толстостенного абсцесса мягких тканей и интрамедуллярного абсцесса при остеомиелите2. Остеосаркома:
• Обычно имеет метафизарную локализацию, однако метадиафизарное расположение может встречаться, как при остеосаркоме (ОС), так и при СЮ
• Проникающее агрессивное образование
• Периостальная реакция с большей долей вероятности будет иметь прерывистый характер в виде солнечных лучей
• В большинстве случаев ОС характеризуется наличием некоторого количества остеоидного матрикса; реактивное костеобразование при СЮ может имитировать остеосаркому3. Гистиоцитоз из клеток Лангерганса:
• Может характеризоваться высокой степенью агрессивности с наличием литической, проникающей костной деструкции, имитирующей СЮ
• Периостальная реакция является отличительным признаком
• Может сопровождаться прорывом кортикального слоя и формированием мягкотканного компонента, который, как правило, имеет меньший размер, чем при СЮ
• Агрессивная форма гистиоцитоза из клеток Лангреганса (ГКЛ) может характеризоваться более быстрой костной деструкцией, чем при СЮ4. Метастазы:
• Метастазы при нейробластоме у молодых пациентов имитируют СЮ
• Обычно имеют более метафизарное расположение, чем СЮ5. Лимфома:
• Проникающее, литическое, деструктивное поражение
• Имеет диафизарное или метадиафизарное, центральное расположение, как и СЮ
• Характеризуется массивным мягкотканным компонентом, как и СЮ
• Иногда отмечается эндостальная костная реакция и утолщение кортикального слоя, как при СЮ
• Может иметь мультифокальный характер, особенно, когда развивается у детей, имитируя СЮ с костными метастазами(Слева) Рентгенография в боковой проекции: в данном случае можно лишь предполагать увеличение плотности в проксимальном отделе большеберцовой кости. Здесь абсолютно отсутствуют рентгенографические признаки периостальной реакции или деструктивных изменений. Это пример очень сложной рентгенографической диагностики саркомы Юинга. При рентгенографии в ПЗ проекции (здесь не показана) патологических изменений выявлено не было.
(Справа) Сцинтиграфия в ПЗ проекции: у этого же пациента накопление определяется не только в проксимальном отделе правой большеберцовой кости, но также и в диафизе левой малоберцовой кости. Такое накопление в малоберцовой кости не является специфичным признаком, однако наводит на мысль о метастазе. (Слева) МРТ аксиальная проекция, режим Т2: неоднородный патологический очаг, со сравнительно низкоинтенсивным участком наряду с зоной неоднородного сигнала высокой интенсивности и мягкотканным компонентом. Низкоинтенсивная зона предполагает наличие реактивных изменений кости при саркоме Юинга, либо слабовыраженного опухолевого остеоида при остеосаркоме.
(Справа) МРТ, корональная проекция, режим Т1: в левой малоберцовой кости визуализируется необычно большой промежуток замещения диафизарного костного мозга, соответствующий зоне сцинтиграфических костных изменений. В этом случае СЮ так проявляется костный метастаз. (Слева) Рентгенография в боковой проекции: у молодого человека, предъявляющего жалобы на боль в ноге, единственными изменениями являются эндостальное утолщение и периостальная реакция. В данном случае саркомы Юинга реактивно измененная кость маскирует расплывчатый характер костной деструкции. В ряде случаев такое агрессивное новообразование при рентгенографии характеризуется утолщением кортикального слоя.
(Справа) МРТ, аксиальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: редкий случай мягкотканной саркомы Юинга. Патологический очаг представлен неоднородной зоной сигнала высокой интенсивности и не имеет специфических признаков. Бедренная кость не изменена.1. Общая характеристика:
• Генетика:
о Опухоли семейства саркомы Юинга характеризуются рекуррентной (11;22) (q24;q12) хромосомной транслокацией (в 90%):
- В 50% имеются вторичные хромосомные аберрации
о Почти во всех случаях развития новообразования из семейства опухолей саркомы Юинга имеет место слияние генов EWS/ETS (85%)2. Микроскопия:
• Однообразные небольшие округлые клетки с круглыми ядрами и с небольшим количеством цитоплазмы
• Часто определяется PAS-положительный гликоген (70-100%)
• Часто имеются признаки не обширного некроза с наличием жизнеспособных периваскулярных клеток1. Проявления:
• Типичные признаки/симптомы:
о Болезненное (82-88%) новообразование (60%)
• Другие признаки/симптомы:
о Лихорадка (20-49%), анемия, лейкоцитоз, повышенная СОЭ (43%):
- Может повышать клиническую настороженность в отношении инфекции
о Патологические переломы случаются редко (5-15%)2. Демография:
• Возраст:
о Развивается в возрасте 5-30 лет (медиана: 13 лет)
о В 80-90% случаев развивается в возрасте моложе 20 лет
• Пол: М>Ж (1,5:1)
• Эпидемиология:
о Составляет 6-12% от первичных злокачественных опухолей костей
о 3% от всех злокачественных новообразований у детей
о Вторая по частоте костная саркома у детей и подростков (после остеосаркомы)3. Течение и прогноз:
• Выживаемость в течение пяти лет: 65-82% при широкой хирургической резекции (40% при краевой резекции)
• Уровень рецидивов: 30%, в течение пяти лет (85-90%)
• Выживаемость в течение пяти лет у пациентов с метастазами или рецидивом: 25-39%:
о Метастатическое поражение к моменту выявления заболевания имеется у 30% пациентов
• Прогностические факторы:
о Стадия
о Анатомическое расположение (прогноз хуже при поражении проксимальных отделов, особенно костей таза, чем при дистально расположенных очагах)
о Статус слияния генов EWS/ETS: прогноз лучше при типе 1 слияния генов
о Максимальное стандартизованное значение накопления при ПЭТ/КТ о • Метастазы: заносятся с током крови в легкие, костный мозг, печень
• Вторичное озлокачествление, обусловленное лечением:
о Частота повышается на фоне агрессивной химиотерапии:
- У 2% развивается лейкемия или миелодиспластический синдром, медиана: 2,6 лет после лечения
- У 1,5% развиваются другие солидные опухоли, медиана: 8 лет после лечения
- Кумулятивный риск развития второй саркомы кости составляет 20% к 20 годам
• Могут развиваться поздние осложнения лучевой терапии:
о Прекращение роста → разновеликость конечностей
о Некроз кости, обусловленный облучением
о Саркома, индуцированная облучением4. Лечение:
• Начальная химиотерапия для контроля микрометастазов и увеличения эффективности методов локального контроля
• Возможна начальная лучевая терапия, особенно когда по функциональным соображениям необходима краевая резекция
• По возможности широкая резекция с целью максимизировать локальный контроль, когда возможно сохранение конечности
• Консолидирующая терапия ± лучевая терапияе) Диагностическая памятка. Следует учесть:
• Представляет интерес различный характер «небольшой круглоклеточной опухоли», которая может быть представлена доброкачественными и высокозлокачественными структурами:
о Остеомиелит, ГКЛ, лимфома, СЮ
о Любое из этих заболеваний может быть монооссальным или полиоссальным
о Лучевые методы исследования не всегда позволяют их дифференцировать1. Аббревиатура:
• Центральный мукоэпидермоидный рак (ЦМР)2. Синонимы:
• Мукоэпидермоидный рак, центральная мукоэпидермоидная опухоль3. Определение:
• Нетипичная злокачественная опухоль кости, возникающая из одонтогенного эпителия или выстилки кисты1. Общая характеристика:
• Лучший диагностический критерий:
о Импактный моляр нижней челюсти, связанный с кистозным образованием, в сочетании с отеком и парестезией
• Локализация:
о Нижняя челюсть: верхняя челюсть = 2:1 (1:1 удетей)
о Преимущественно область моляров/премоляров, над нижнечелюстным каналом
о Верхняя челюсть: преимущественно область моляров/пазух/ неба
• Размер:
о Варьирует, часто относительно большой на момент установления диагноза, т.к. лечение может запаздывать на несколько месяцев
• Морфология:
о Ровные или волнистые/фестончатые края![Лучевая диагностика центрального мукоэпидермиоидного рака челюсти]()
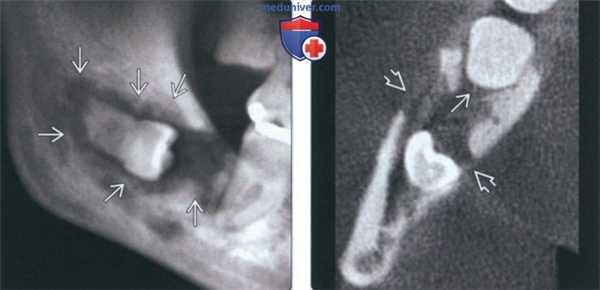
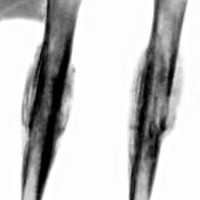
(Слева) На панорамной рентгенограмме определяется ЦМР, связанный с импактным 3-м моляром нижней челюсти справа. Опухоль выглядит как хорошо отграниченное просветление не правильной формы, связанное с коронкой и продолжающееся к корню. Эту опухоль, возникшую, вероятно, в зубной кисте или ке-ратокисте, можно спутать с остеомиелитом.
(Справа) На аксиальной КЛКТ у этого же пациента определяется распространение опухоли к пространству периодонтальной связки второго моляра. Обратите внимание на деструкцию кортикальной пластинки.3. КТ при центральном мукоэпидермоидном раке челюсти:
• Неровные края
• Деструкция кортикальной пластинки и поражение мягких тканей лучше обнаруживаются посредством КТ:
о Преимущественно в случаях длительно существующих опухолей4. Рекомендации по визуализации:
• Лучший метод визуализации:
о КЛКТ или КТ для оценки кортикальных пластинок и распространенности пораженияв) Дифференциальная диагностика центрального мукоэпидермоидного рака челюсти:
1. Зубная киста:
• ЦМР может возникать в выстилке кисты и иметь идентичную рентгеновскую картину
• Зубная киста не приводит к эрозии кортикальной пластинки
• Боль или парестезия отсутствует2. Амелобластома:
• Многокамерная картина «мыльных пузырей», аналогичная ЦМР
• Отсутствие эрозий кортикальных пластинок
• Боль или парестезия отсутствует3. Железистая одонтогенная киста:
• Рентгеновская картина может быть идентичной ЦМР низкой степени злокачественности
• Дифференциальная диагностика с ЦМР должна осуществляться на основании гистологических признаков![Лучевая диагностика центрального мукоэпидермиоидного рака челюсти]()
(Слева) На КЛКТ (профильный срез) у этот же пациента определяется хорошо отграниченное поражение в области коронки зуба. Нижний и язычный край имеют инфильтративный характер, щечная кортикальная пла стинка разрушена. Обратите внимание на интактный нижнече люстной канал внизу.
(Справа) На трехмерной реконструкции (КЛКТ, вид под углом) у этот же пациента визуализируется четкий мезиальный край кистозного образования, распространяющется в позадимолярную область.1. Общая характеристика:
• Этиология:
о Муцинозная метаплазия стенки одонтогенной кисты (50% случаев): преимущественно зубной кисты
о Эктопическая ткань слюнной железы2. Микроскопия:
• Многочисленные кистозные структуры, покрытые муцинозными или эпидермоидными клетками, в фиброзной соединительнотканной строме1. Проявления:
• Типичные признаки/симптомы:
о Безболезненный отек, часто длительный
о Часто случайная бессимптомная находка
• Другие признаки/симптомы:
о Асимметрия лица, боль, парестезия, дисфагия, тризм, отек, лимфаденопатия, смещение или подвижность зубов2. Демография:
• Возраст:
о Преимущественно 4-5 десятилетие; сообщается о заболевании у детей и подростков
• Пол:
о Ж:М = 2:1, согласно некоторым данным 1:13. Течение и прогноз:
• Медленный рост: лечение может запаздывать
• Местно инвазивная опухоль, иногда метастазирующая в регионарные лимфоузлы, ипсилатеральную ключицу, легкие, головной мозг4. Лечение:
• Расширенная резекция, в противном случае часто возникает рецидив
• Лучевая терапия при метастазах в регионарные лимфоузлы или в случае опухоли высокой степени злокачественностие) Диагностическая памятка:
1. Следует учесть:
• ЦМР может быть неотличим от доброкачественной опухоли или кисты2. Советы по интерпретации изображений:
• Опухоль может иметь четкие края и не разрушать кортикальные пластинкиж) Список использованной литературы:
1. Kechagias N et al: Central mucoepidermoid carcinoma of the anterior region of the mandible: report of an unusual case and review of the literature. Oral Maxillofac Surg. 19(3):309-13, 2015Саркома Юинга
Саркома Юинга – это злокачественное новообразование, развивающееся из костной ткани. Чаще возникает в подростковом или юношеском возрасте. Поражает плоские и длинные трубчатые кости. Является одной из наиболее агрессивных опухолей, склонна к раннему метастазированию. Проявляется болью, затем – отеком, местной гиперемией и гипертермией, а также локальным расширением венозной сети. На поздних стадиях определяется опухоль, нередко возникает патологический перелом пораженной кости. Лечение комбинированное, включает в себя операцию (при возможности – радикальное удаление новообразования) в сочетании с лучевой терапией, а также пред- и послеоперационной химиотерапией.
МКБ-10
![Саркома Юинга]()
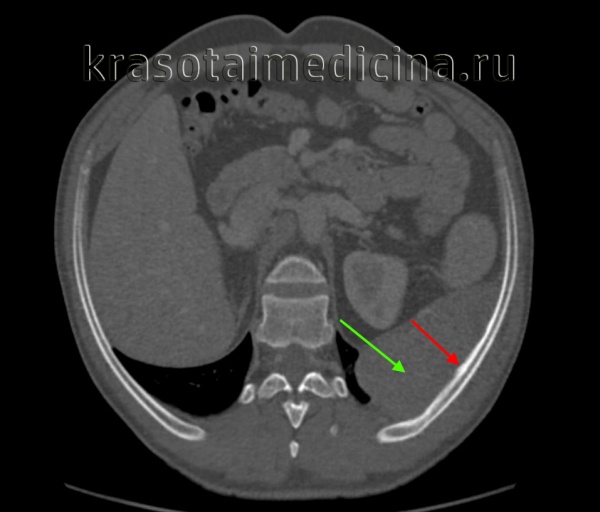
![КТ ОГК. Патоморфологически подтвержденная саркома Юинга 10-го ребра слева. Кортикальная пластинка ребра с внутренней стороны неравномерно утолщена (красная стрелка). Определяется массивное мягкотканное образование грудной стенки (зеленая стрелка).]()
Общие сведения
Саркома Юинга – злокачественная опухоль костей, характеризующаяся быстрым ростом и ранним появлением метастазов. Обычно развивается у детей, подростков и лиц молодого возраста. Сопровождается болями и местными изменениями мягких тканей (отек, гиперемия, гипертермия). На поздних стадиях опухоль становится заметна при осмотре и пальпации. Лечение осуществляется врачом-онкологом, включает в себя оперативное удаление новообразования, химио- и лучевую терапию.
Саркома Юинга – вторая по частоте злокачественная опухоль костной ткани, возникающая в детском возрасте, составляет от 10 до 15% от общего числа злокачественных новообразований костей. У взрослых старше 30 и детей младше 5 лет встречается редко. Наибольшее количество случаев заболевания приходится на возраст от 10 до 15 лет. Мальчики болеют чаще девочек, европеоиды – чаще представителей негроидной и монголоидной расы.
В отдельных случаях первичное новообразование при этом заболевании возникает в мягких тканях, а не в костях. Такая форма заболевания называется экстраоссальной (внекостной) саркомой Юинга. Кроме того, существуют сходные по характеру и структуре агрессивные злокачественные опухоли, относящиеся к группе так называемых опухолей семейства саркомы Юинга. В эту группу, кроме внекостной и костной саркомы относят ПНЭО (периферические примитивные нейроэктодермальные опухоли). Внекостные формы и ПНЭО в сумме составляют около 15% от всего числа случаев саркомы Юинга.
![Саркома Юинга]()
Причины
Причины развития саркомы Юинга в настоящее время точно не установлены. Однако ряд исследователей в сфере современной онкологии считает, что определенную роль в возникновении этого заболевания играет наследственная предрасположенность. Примерно в 40% случаев выявляется связь с предшествующей травмой. Существуют данные, свидетельствующие о повышении вероятности развития болезни у пациентов с некоторыми разновидностями скелетных аномалий (аневризмальной костной кистой, энхондромой и др.), а также нарушениями внутриутробного развития мочеполовой системы (редупликацией почечной системы, гипоспадиями). Какой-либо связи с воздействием ионизирующей радиации не установлено.
Патанатомия
Чаще всего саркома Юинга выявляется в бедренной кости, костях таза, большеберцовой и малоберцовой кости, лопатке, ребрах, плечевой кости и позвонках. При возникновении в длинных трубчатых костях опухоль обычно локализуется в области диафиза, а затем по мере роста распространяется в сторону эпифизов. Более чем в 90% случаев отмечается интрамедуллярное расположение новообразования и тенденция к распространению опухолевых клеток по костномозговому каналу.
Саркома Юинга наиболее часто метастазирует в легкие. На втором месте по распространенности – метастазы в костный мозг и костную ткань. На поздних стадиях практически у всех больных определяются метастазы в центральную нервную систему. В редких случаях выявляются отдаленные метастазы в плевру, лимфатические узлы средостения, внутренние органы и забрюшинное пространство. Из-за раннего метастазирования к моменту постановки диагноза от 15 до 50% пациентов уже имеют метастазы, которые можно выявить при помощи рутинных исследований. У подавляющего количества больных есть микрометастазы.
Симптомы саркомы Юинга
Первым, самым ранним признаком заболевания становится боль в области поражения. Вначале она слабая или умеренная, самопроизвольно ослабевает или исчезает, а затем появляется снова. В отличие от болей при воспалительных процессах такая боль не ослабевает в покое, по ночам или при фиксации конечности. Напротив, для саркомы Юинга характерно усиление болей в ночное время.
По мере прогрессирования боли становятся более интенсивными, лишают сна и ограничивают повседневную активность. В близлежащем суставе развивается болевая контрактура. Пальпация области поражения болезненна. Температура кожи над ней повышена. Отмечается пастозность мягких тканей, местная гиперемия и расширение подкожных вен. Опухоль быстро увеличивается и (обычно спустя несколько месяцев после возникновения первых симптомов) становится настолько крупной, что ее можно прощупать. На поздних стадиях в области новообразования нередко возникает патологический перелом.
Местные клинические признаки сочетаются с нарастающими симптомами общей опухолевой интоксикации. Больные предъявляют жалобы на слабость и потерю аппетита. Отмечается снижение веса вплоть до истощения. Температура тела повышена до субфебрильных или даже фебрильных цифр. Определяется регионарный лимфаденит. По анализам крови выявляется анемия.
Некоторые симптомы зависят от локализации новообразования. Так, при возникновении саркомы Юинга на костях нижних конечностей появляется хромота. При поражении позвонков возможно развитие компрессионно-ишемической миелопатии с нарушением функции тазовых органов и явлениями параплегии. При новообразованиях в области костей грудной клетки может возникнуть дыхательная недостаточность, плевральный выпот и кровохарканье.
Диагностика
Как правило, на начальном этапе пациенты обращаются к врачам-травматологам. И первым исследованием, позволяющим заподозрить саркому Юинга, становится рентгенография пораженной кости. Для данного патологического процесса характерно сочетание реактивного и деструктивного процессов костеобразования. Контуры кортикального слоя нечеткие, определяется расслоение и разволокнение кортикальной пластинки.
При вовлечении в процесс надкостницы на рентгенограмме выявляются мелкие пластинчатые или игольчатые образования. Кроме того, на снимках видна область изменения мягких тканей, по своему размеру превышающая первичную костную опухоль. При этом мягкотканный опухолевый компонент отличается однородностью, хрящевые включение, очаги обызвествления или патологического костеобразования отсутствуют.
При выявлении типичных рентгенологических признаков саркомы Юинга больного направляют в отделение онкологии, где проводится расширенное обследование для оценки состояния первичного очага и выявления метастазов. В ходе такого обследования выполняется компьютерная томография или магнитно-резонансная томография костей и мягких тканей, пораженных злокачественным процессом. Данные исследования позволяют точно определить размер новообразования, степень его распространения по костно-мозговому каналу, связь с сосудисто-нервным пучком и окружающими тканями.
Для выявления метастазов в легочную ткань применяется компьютерная томография и рентгенография легких. Для обнаружения метастазов в костях, костном мозге и внутренних органах – позитронно-эмиссионная томография, УЗИ и остеосцинтиграфия. Кроме того, выполняется ряд исследований для точной оценки характера новообразования.
Производится биопсия, при этом материал берут из участка костной ткани рядом с костномозговым каналом, либо, если это невозможно – из мягкотканого компонента опухоли. Поскольку для саркомы Юинга характерно местное и отдаленное поражение костного мозга, выполняется билатеральная трепанобиопсия, в ходе которой производится забор костного мозга из крыльев подвздошной кости. Для оценки характера процесса также может проводиться иммуногистохимическое исследование и молекулярно-генетические исследования (флуоресцентная гибридизация – для подтверждения диагноза, полимеразная цепная реакция – для выявления микрометастазов).
![КТ ОГК. Патоморфологически подтвержденная саркома Юинга 10-го ребра слева. Кортикальная пластинка ребра с внутренней стороны неравномерно утолщена (красная стрелка). Определяется массивное мягкотканное образование грудной стенки (зеленая стрелка).]()
КТ ОГК. Патоморфологически подтвержденная саркома Юинга 10-го ребра слева. Кортикальная пластинка ребра с внутренней стороны неравномерно утолщена (красная стрелка). Определяется массивное мягкотканное образование грудной стенки (зеленая стрелка).
Лечение саркомы Юинга
Поскольку данная опухоль относится к категории высокоагрессивных неоплазий, рано дающих метастазы, ее лечение должно включать в себя воздействие на весь организм, а не только на первичный очаг, даже в тех случаях, когда метастазы не были обнаружены. Дело в том, что существует очень высокая вероятность раннего появления микрометастазов, которые на момент постановки диагноза невозможно выявить при помощи существующих методов. Лечение саркомы Юинга комбинированное, включает в себя как консервативную терапию, так и хирургические вмешательства и состоит из следующих компонентов:
- Пред- и послеоперационная химиотерапия, как правило – с использованием нескольких препаратов (доксорубицин, винкристин, циклофосфан, ифосфамид, этопозид и актиномицин в различных комбинациях). После курса лечения оценивается ответ опухоли на терапию. Хорошим результатом считается наличие не более 5% живых клеток опухоли.
- Лучевая терапия с использованием высоких доз. Проводится на первичный очаг, а, при наличии метастазов в легочную ткань – и на легкие.
- Хирургическая операция. Если это возможно, опухоль удаляют радикально, вместе с мягкотканым компонентом. При этом удаленный участок кости заменяют эндопротезом. Но даже если в силу места расположения и размера новообразования удалить его полностью не представляется возможным, оперативное лечение (частичная резекция) позволяет улучшить контроль над опухолью и повысить шансы на благополучный исход.
В прошлом при саркоме Юинга обычно проводились калечащие операции – ампутации и экзартикуляции. Современные техники позволяют выполнять органосохраняющие оперативные вмешательства не только на мелких (малоберцовой, лучевой, локтевой, лопатке, ключице и ребрах), но и на крупных костях (плечевой, бедренной и даже костях таза). При метастазировании в костный мозг и кости назначается интенсивная терапия, включающая в себя тотальное облучение всего тела, химиотерапию с использованием мегадоз препаратов и трансплантацию периферических стволовых клеток или костного мозга.
Прогноз и профилактика
Своевременное комбинированное лечение обеспечивает 70% общую выживаемость пациентов с локализованной саркомой Юинга. При наличии метастазов в кости и костный мозг прогноз существенно ухудшается, однако сочетание высокодозной химиотерапии, тотальной лучевой терапии и трансплантации костного мозга дает возможность повысить выживаемость больных с метастатической формой заболевания с 10% до 30% и более.
Все пациенты после излечения должны проходить регулярное обследование для раннего выявления рецидивов и контроля над побочными эффектами. Следует учитывать, что ряд побочных эффектов может возникать не только при прохождении курса лечения, но и спустя длительное время после его окончания. К числу таких эффектов относится мужское и женское бесплодие, кардиомиопатия, нарушение роста костей и увеличение вероятности развития вторичных злокачественных новообразований. Однако многие пациенты, прошедшие лечение по поводу саркомы Юинга могут жить полноценной жизнью. Профилактика не разработана.
3. Саркома Юинга / Шалыга И.Ф., Ачинович С.Л., Козловская Т.В., Мартемьянова Л.А., Турченко С.Ю., Авижец Ю.Н. // Проблемы здоровья и экологии - 2018 - №1
Читайте также:
- Врожденная дисфункция коры надпочечников. Кора надпочечников и функция сердца.
- Секреторные нейроны. Нейроглия. Функции и состав нейроглии.
- Диагностика шизэнцефалии на МРТ, КТ
- Морфология возбудителя коклюша. Тинкториальные свойства возбудителя коклюша. палочка Борде-Жангу. Bordetella pertussis.
- Пуповина плода. Строение доношенной пуповины
Прогноз
- плохо отграниченное, литическое поражение
- пик заболеваемости приходиться на 5-15 лет