Рентгенограмма, МРТ при ревматоидном узелке
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Боли в суставах, чувство «скованности» с утра. Что это? Переутомились на работе? «Перезанимались» в спортзале? Простудились?
Перечисленные выше проявления могут свидетельствовать о недуге, причина которого и на сегодняшний день остается не до конца понятной.
Ревматоидный артрит. О нем мы говорим с кандидатом медицинских наук, врачом-ревматологом «Клиника Эксперт Воронеж» Стрельниковой Инной Алексеевной.
- Инна Алексеевна, что такое ревматоидный артрит и по каким причинам возникает это заболевание?
Это иммуновоспалительное ревматическое заболевание неизвестной этиологии. Характеризуется хроническим эрозивным артритом и системным поражением внутренних органов.
Причины ревматоидного артрита на сегодняшний день медицине до конца неизвестны. По данным мировой статистики им страдает в среднем около 1% населения.
- Ревматоидный артрит кодируется в МКБ-10?
Да. Он отражен под кодом M05 (серопозитивный ревматоидный артрит) и M06 (другие ревматоидные артриты).
- Что происходит с организмом при ревматоидном артрите?
В основе развития данного заболевания - воспаление иммунной природы, преимущественно затрагивающее ткани суставов.
На начальных стадиях пациент предъявляет жалобы на боли и припухлость в суставах, на утреннюю скованность более 30 минут. Наиболее часто поражаются мелкие суставы кистей и стоп.
Для этой патологии также характерны внесуставные проявления. К ним относятся васкулиты кожи и других органов, нейропатии, плевриты, синдром Шегрена, ревматоидные узелки.
При ревматоидном артрите иногда отмечаются так называемые конституциональные признаки: общая слабость, снижение массы тела, повышение температуры тела. Но этих признаков может и не быть.
- Это заболевание подкрадывается незаметно или у ревматоидного артрита есть предвестники?
Предвестники есть не всегда. Заболевание может начаться сразу с классических проявлений. Однако зачастую на протяжении года могут отмечаться неспецифические жалобы на боли в суставах. Боли меняют свою локализацию (т.е. то в одном, то в другом суставе), либо отмечаются одновременно в нескольких, симметрично или не симметрично. Также могут отмечаться «скованность», припухание суставов (необязательно). На этом этапе ставится диагноз «недифференцированный артрит».
Что такое артрит и как его диагностировать? Рассказывает Мациев Дэниз Русланович – врач-рентгенолог
«МРТ Эксперт Сочи»
Как самостоятельное проявление, без суставных признаков, может повышаться скорость оседания эритроцитов (СОЭ), увеличивается содержание С-реактивного белка (лабораторные признаки воспаления). Здесь также могут отмечаться конституциональные проявления, о которых я говорила.
- Какие суставы чаще поражает ревматоидный артрит?
Определенные мелкие суставы кистей и стоп (пястно- и плюстне-фаланговые, проксимальные межфаланговые суставы кистей и стоп). Значительно реже затрагиваются крупные суставы: тазобедренные, коленные, лучезапястные, плечевые.
- Что входит в стандарт диагностики ревматоидного артрита?
Собираются жалобы, подробный анамнез, проводится тщательный осмотр, объективное обследование пациента.
Обязательно выполняются лабораторные исследования. К ним относится общий анализ крови, общий анализ мочи, анализ крови на С-реактивный белок, ревматоидный фактор, антитела к циклическому цитруллинированному пептиду (АЦЦП).
Также выполняется рентгенография суставов кистей и/или стоп, а также любых других суставов, со стороны которых имеются явные проявления.
Опасен ли рентген? Рассказывает Юлия Александровна Руцкая – заведующая отделением лучевой диагностики
«Клиники Эксперт Курск»
По показаниям может выполняться рентгенография или компьютерная томография органов грудной клетки, электрокардиография и другие исследования.
- Чем отличается ревматизм, ревматоидный артрит и полиартрит?
Понятие «ревматизм» в современной медицине уже не используются. Вместо него приняты обозначения «острая ревматическая лихорадка» и «ревматическая болезнь сердца».
Острая ревматическая лихорадка встречается чаще у молодых людей, чаще женского пола (от 7 до 25 лет). Начинается с ангины (острый период). Спустя 2-3 недели появляются боли в суставах, боли в сердце, может быть кольцевидная эритема, хорея.
Острая ревматическая лихорадка может протекать без формирования порока сердца или с ним. В последнем случае говорят о ревматической болезни сердца. Если порок не образуется, ревматическая лихорадка обычно проходит, повторы ее встречаются крайне редко. На сегодняшний день эта патология встречается реже.
Что касается полиартрита - уже по названию можно сделать вывод, что речь идет о воспалительном поражении нескольких суставов. Полиартрит может быть ревматоидным, псориатическим и т.д. Т.е. это не самостоятельный диагноз, а скорее синдром.
- У кого чаще возникает ревматоидный артрит: у мужчин или у женщин?
У женщин. Дебют заболевания - чаще от 40 до 55 лет (реже - в более молодом и более позднем возрасте). Соотношение к мужчинам по частоте - 3:1.
Почему остеопороз называют женской болезнью? Читать далее
- Этот диагноз может быть у детей?
Да. Он формулируется как «ювенильный ревматоидный артрит».
- Кто находится в группе риска по развитию ревматоидного артрита?
Это лица, у которых, при полном отсутствии симптомов заболевания, в крови имеется повышенный уровень ревматоидного фактора, АЦЦП. Такая картина может наблюдаться в течение нескольких лет. Само заболевание при этом может и не развиться.
В остальном выделение группы риска проблематично. Наследственность и фактор предрасположенности до конца не изучены.
Провоцирующим фактором (не фактором риска возникновения) могут быть переохлаждение, перенесенная инфекция.
- Врачи какой специальности занимаются лечением больных с ревматоидным артритом?
Ликбез по врачебным профессиям. Когда обращаться к ревматологу? Рассказывает врач-ревматолог
«Клиника Эксперт Тверь» Масюков Семён Андреевич
В удаленных районах, где таких специалистов нет, больных могут лечить терапевты и врачи общей практики, но с периодическими консультациями ревматологов. Однако все же лучше, чтобы такими пациентами занимался ревматолог.
Записаться к врачу-ревматологу можно здесь
внимание: консультации доступны не во всех городах
При необходимости к лечению подключаются ортопеды, неврологи и др.
- Это заболевание можно вылечить раз и навсегда или этот серьёзный диагноз – приговор?
Ревматоидный артрит - это не приговор. На вопрос, излечим ли он или нет, ответ есть. При правильном лечении можно добиться низкой активности заболевания или полной ремиссии на определенный период времени. Лечение проводится пожизненно.
- Ревматоидный артрит и гормональное лечение – это синонимы или возможна терапия без применения гормоносодержащих препаратов?
Лечение без гормональных препаратов возможно. В идеале оно не применяется совсем, либо такие средства используются местно (в частности, внутрисуставная инъекция).
В иных случаях такие препараты могут назначаться системно (например в виде таблеток) - при дебюте заболевания, при выраженной активности воспаления. В последующем их отменяют. В отдельных случаях небольшие дозировки гормонов используются постоянно.
- Каковы последствия ревматоидного артрита?
При отсутствии правильного лечения и значительной активности воспалительного процесса - ранняя инвалидизация, деформации суставов, повышенный риск инфекционных заболеваний. При вовлечении в процесс внутренних органов (сердечно-сосудистая, легочная патология и т.д.) - снижение продолжительности жизни.
Что такое тахикардия и по каким причинам она возникает? Рассказывает врач-кардиолог
ООО «Клиника Эксперт Курск» Новикова Елена Викторовна
- Ревматоидный артрит накладывает ограничения на образ жизни больного? Что можно и что нельзя делать при этой болезни?
При низкой активности процесса или в стадии ремиссии возможны регулярные легкие физические нагрузки, катание на велосипеде, плавание. Рекомендуется рационально питаться, соблюдать режим труда и отдыха. При отсутствии деформации суставов особых ограничений нет.
Следует избегать переохлаждения, инфекционных заболеваний. Нежелательны чрезмерные физические нагрузки: ревматоидный артрит и спорт высоких достижений - вещи, на мой взгляд, несовместимые. Это может привести к усугублению течения ревматоидного артрита.
Не допускать избыточного веса, отказаться от курения. При какой-либо активности процесса не следует посещать сауны и бани.
Могла ли помочь МРТ суставов Микеланджело? Узнать здесь
- Расскажите о профилактике ревматоидного артрита. Как не спровоцировать обострение заболевания?
Поскольку причина заболевания не изучена, первичной профилактики не существует.
Профилактика рецидивов ревматоидного артрита включает в себя постоянное выполнение рекомендаций ревматолога по лечению; отказ от курения; избегание переохлаждений, инфекций, чрезмерных физических нагрузок; поддержание нормальной массы тела.
Стрельникова Инна Алексеевна
Выпускница лечебного факультета Воронежской государственной медицинской академии 2007 года.
В 2008 году окончила клиническую интернатуру по специальности «Терапия».
С 2008 по 2011 год проходила очную аспирантуру по специальности «Внутренние болезни». Имеет ученую степень кандидата медицинских наук.
В 2009 году прошла первичную специализацию по ревматологии.
С 2015 года и по настоящее время работает на должности врача-ревматолога в ООО «Клиника Эксперт Воронеж». В Воронеже принимает по адресу: г. Воронеж, ул. Пушкинская, дом № 11.
Другие статьи по теме
«Капкан для ноги» – так называл этот недуг Гиппократ. Знаменитый медик полагал. «Болезнь королей» и не только: что мы знаем о подагре?
Рентгенограмма, МРТ при ревматоидном узелке
Рентгенограмма, МРТ при ревматоидном узелке
а) Определение:
• Неопухолевый мягкотканный узелок, являющийся наиболее частым внесуставным проявлением ревматоидного артрита
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Подкожная клетчатка между кожными покровами и костными выступами:
- Чаще всего узелки выявляются над локтевым отростком, а также в других областях разгибательной поверхности верхней конечности
- Также их обнаруживают в ягодичной области, области ахиллова сухожилия, большого вертела бедренной кости, седалищной бугристости, затылочной и пяточной костей
о Реже располагаются вне кожных покровов:
- Легкие, синовиальная оболочка, твердая мозговая оболочка, брыжейка, склера, ретрофарингеальные ткани и сердце
- На границе цемента и кости после артропластики
• Размер: от нескольких миллиметров до более чем 6 см
• Морфология:
о Округлая форма, четкий или нечеткий контур
о Одиночные или множественные узелки
(Слева) Рентгенография пальцев в ЗП проекции: в мягких тканях визуализируется узелок, вызвавший узурацию прилежащей кости. Следует отметить снижение высоты суставной щели 2-го пястно-фалангового сустава и наличие краевых эрозий.
(Справа) Рентгенография в ЗП проекции, этот же пациент: определяется утолщение мягких тканей над шиловидным отростком локтевой кости, сужение суставной щели лучезапястного сустава, эрозивные изменения и ульнарная девиация костей запястья. Такая картина типична для ревматоидного артрита. (Слева) При МРТ в сагиттальной плоскости на Т1ВИ в подкожной жировой клетчатке подошвы под пяточной костью определяется овоидное объемное образование, с изоинтенсивным сигналом по сравнению с мышцами. Контур образования четкий. Также выявляются обширные эрозивные изменения костей заднего и среднего отделов стопы, а также сужение соответствующих суставных щелей. Картина типична для ревматоидного артрита.
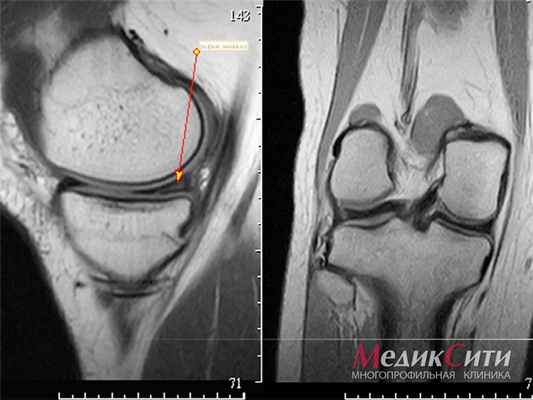
(Справа) При МРТ с контрастным усилением на Т1ВИ в режиме FS объемное образование с гетерогенным контрастированием преимущественно периферических отделов. Ревматоидные узелки в стопе выявляют менее чем в 1% случаев. (Слева) У пациента с ревматоидным артритом при МРТ коленного сустава в сагиттальной плоскости на ППВИ на уровне бугристости большеберцовой кости визуализируется ревматоидный узелок В с дольчатой структурой, изоинтенсивным и слабогиперинтенсивным сигналом по сравнению с мышцами. Узелки в нижней конечности встречаются редко, однако расположение возле костных выступов является для них типичным.
(Справа) У этого же пациента при МРТ в аксиальной плоскости на ППВИ в режиме FS визуализируются и другие признаки ревматоидного артрита: выпот, синовит и реактивный отек кости.
2. Рентгенография при ревматоидном узелке:
• Мягкотканное объемное образование ± узурация прилежащих костей
• В редких случаях выявляется кальцификация
3. МРТ при ревматоидном узелке:
• Т1 ВИ в режиме FS:
о Гомогенный или гетерогенный изоинтенсивный или гипоинтенсивный сигнал по сравнению с мышцами
• Т2ВИ в режиме FS:
о Гетерогенный сигнал различной интенсивности:
- ± крайне гиперинтенсивные кистозные участки
• Т1 ВИ с контрастным усилением в режиме FS
о Диффузное гомогенное или гетерогенное контрастирование преимущественно периферических отделов образования
• Подтверждает диагноз наличие связи с прилежащей синовиальной сумкой
4. Радионуклидная диагностика:
• ПЭТ/КТ:
о Вследствие умеренного накопления ФДГ (SUVмакс = 4,2) при ПЭТ/КТ может имитировать опухоль
в) Дифференциальная диагностика ревматоидного узелка:
1. Абсцесс в мягких тканях:
• Неравномерное контрастирование периферических отделов образования
• Системные симптомы инфекционного процесса
2. Опухоль мягких тканей:
• Доброкачественные и злокачественные опухоли мягких тканей могут характеризоваться сходными лучевыми признаками
• Чаще всего ревматоидные узелки путают с гигантоклеточной опухолью сухожильного влагалища
• Также узелки могут имитировать ганглионарную/синовиальную кисту, лимфому и саркому
3. Инородное тело:
• Гранулематозная реакция характеризуется изоинтенсивным сигналом при МРТ
• Инородное тело может быть гипоинтенсивным
4. Подагра:
• Обызвествление тофусов облегчает дифференцирование с ревматоидными узелками
5. Ревматоидный нодулез:
• Атипичное внесуставное проявление ревматоидного артрита
• Множественные узелки в подкожной клетчатке, возникающие на фоне отсутствия системных проявлений ревматоидного артрита:
о Также известны, как псевдоревматоидные узелки
• Методами лучевой диагностики выявляют костные дефекты, сохраненную высоту суставных щелей и отсутствие остеопороза
(Слева) Рентгенография кистей в ЗП проекции: определяются сужение суставных щелей пястно-фаланговых суставов и ульнарная девиация пальцев. Также в обеих кистях определяется сужение суставные щелей всех запятых суставов и эрозивные изменения шиловидных отростков локтевых костей. Картина типична для ревматоидного артрита.
(Справа) Рентгенография стопы в боковой проекции, этот же пациент: в подкожной жировой клетчатке под бугристостью пяточной кости визуализируется округлое мягкотканное объемное образование. (Слева) У этого же пациента при МРТ в сагиттальной плоскости на Т1ВИ визуализируется объемное образование с четким контуром и изоинтенсивным сигналом по сравнению с мышцами. На поверхноаи пяточной кости выявляется небольшая эрозия. Эрозивные изменения в костях заднего и среднею отделов стопы отсутствуют.
(Справа) У этого же пациента при МРТ в аксиальной плоскости на Т1ВИ определяется объемное образование, расположенное в подкожной клетчатке, с относительно гомогенной структурой, состоящей из двух долей. Наличие в кистях типичных для ревматоидною артрита изменений позволяет заподозрить ревматоидной узелок в стопе. (Слева) У этого же пациента при МРТ в сагиттальной плоскости в режиме STIR узелок характеризуется гетерогенным сигналом от гипоинтенсивного до гиперинтенсивного по сравнению с мышцами. Сигнал от небольшой эрозии бугристости пяточной кости гиперинтенсивен.
(Справа) У этого же пациента при МРТ с контрастым усилением в сагиттальной плоскости на Т1ВИ в режиме FS объемное образование характеризуется контрастированием преимущественно периферических отделов. Также наблюдается контрастирование небольшой эрозии пяточной кости. В дифференциальный ряд также следует включить абсцесс, сопровождающийся остеомиелитом.
г) Патология:
1. Общая характеристика:
• Этиология:
о Предложены различные варианты патогенеза:
- В качестве этиологических факторов рассматриваются травма/сдавливание и васкулит
2. Микроскопия:
• Мягкотканное объемное образование, гистологически разделенное на три зоны:
о Зона некроза в центре ± кисты
о Промежуточная зона, содержащая продолговатые гистиоцитоподобные клетки
о Периферическая зона, состоящая из грануляционной ткани
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Безболезненное при пальпации объемное образование:
- Часто спаяно с глубокой фасцией или надкостницей
- Может сохранять подвижность
о Часто пациенты серопозитивны по ревматоидному фактору
о Гистологически сходные узелки обнаруживают при системной красной волчанке, артропатии Жакку, анкилозирующем спондилите и агаммоглобулинемии
• Другие симптомы:
о ± выраженный суставной синдром и васкулит
2. Демография:
• Пол:
о Ревматоидные узелки чаще встречаются у лиц мужского пола:
- Ревматоидный артрит чаще выявляется у лиц женского пола (3:1)
• Эпидемиология:
о Узелки обнаруживают у 20-35% пациентов, страдающих ревматоидным артритом
о Чаще выявляются у пациентов, принимающих метотрексат
3. Течение и прогноз:
• Существует риск инфицирования и изъязвления
4. Лечение:
• Могут спонтанно регрессировать
• Препараты для лечения ревматоидного артрита, введение в узелки глюкокортикоидов
• Резекция при инфицировании, сдавливании сосудисто-нервного пучка или ограничении объема движений в суставе
е) Список использованной литературы:
1. Plymale М et al: Isolated intra-articular pseudorheumatoid nodule of the knee. Skeletal Radiol. 40(4):463-6, 2011
2. Sanders TG et al: Rheumatoid nodule of the foot: MRI appearances mimicking an indeterminate soft tissue mass. Skeletal Radiol. 27(8):457-60, 1998
Ревматоидный артрит
Ревматоидный артрит является вторым по распространенности ревматическим заболеванием. Чаще всего от ревматоидного артрита страдают трудоспособное население, преимущественно женщины среднего возраста. Утренняя скованность (более 45-60 минут) и симметричные артриты (припухание и болезненность) лучезапястных, пястно-фаланговых, проксимальных межфаланговых суставов - типичная картина ревматоидного артрита. Однако, могут поражаться не только мелкие суставы кистей и стоп, но и крупные, такие как коленные, локтевые, плечевые суставы.
Со временем, по мере прогрессирования заболевания, усугубляется течение утренней скованности, а также появляются деформации в суставах с формированием ульнарной девиации («ласты моржа»), «шейки лебедя» и т.д.
Иногда, можно встретить внесуставные проявления ревматоидного артрита, а именно: подкожные ревматоидные узелки. Чаще всего они располагаются на разгибательных поверхностях (локтевой сустав, задняя поверхность предплечья) в местах контакта с твёрдыми предметами. Достаточно редко, особенно при крайне активном заболевании, формируются ревматоидные узелки в паренхиме легких, по поводу которых проводят дифференциальную диагностику со злокачественными новообразованиями.
Диагностика ревматоидного артрита складывается из общетерапевтического обследования, а также из специфических иммунологических (ревматоидный фактор (РФ), антитела к цитруллинизированным белкам (АЦЦП, MCV)) и инструментальных (рентгенография, МРТ) методов исследования.
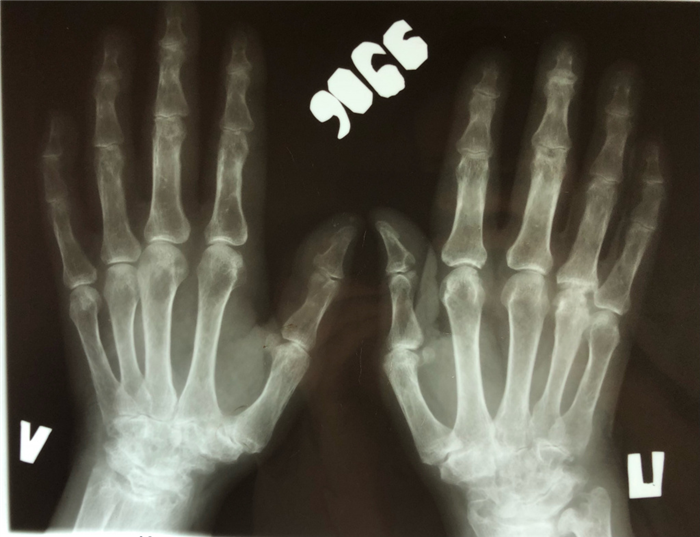
Рис. 3.1. Рентгенография суставов кистей. На обзорной рентгенограмме обеих кистей определяется выраженное сужение суставной щели лучезапястных суставов, пястно-фаланговых, проксимальных межфаланговых суставов с образованием эрозий, выражнный околосуставной остеопороз, лизис шиловидных отростков локтевых костей, анкилоз костей запястья с двух сторон. (Изображения из личного архива, разрешено к публикации).
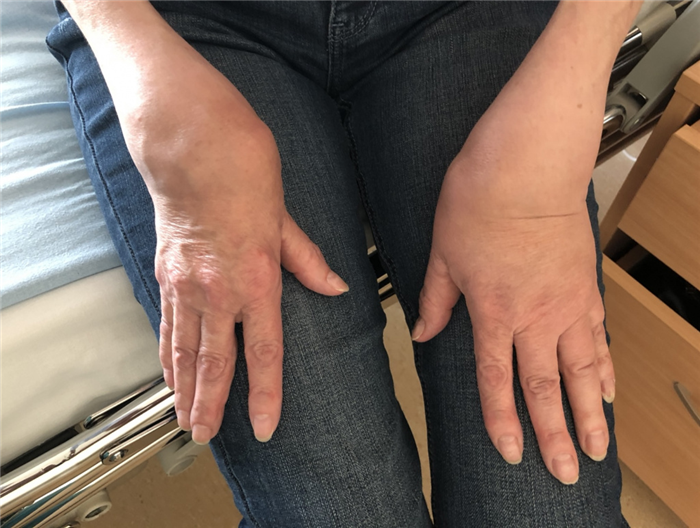
Рис. 3.2. У пациентки с длительным анамнезом ревматоидного артрита определяются выраженные артриты лучезапястных суставов, пястно-фаланговых суставов обеих кистей. (Изображения из личного архива, разрешено к публикации).
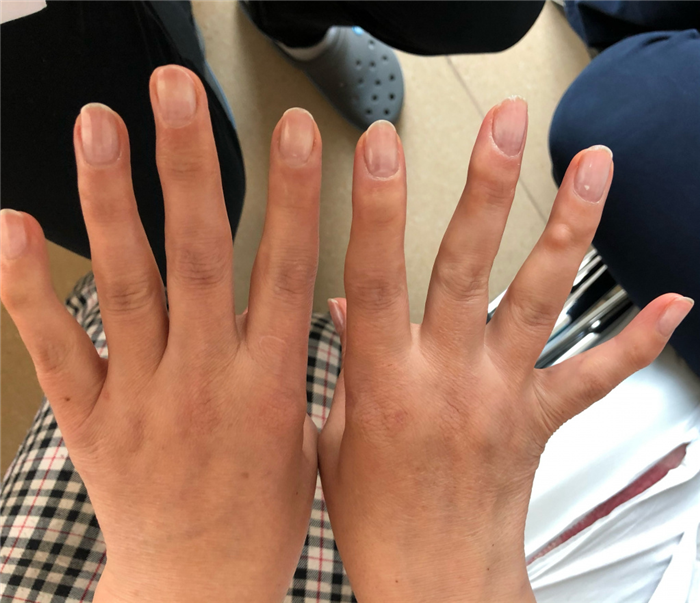
Рис. 3.3. Пациентка с длительным анамнезом ревматоидного артрита с высокими значениями иммунологических маркеров (РФ, АЦЦП). В области дистального межфалангового сустава 4 пальца правой кисти определяется ревматоидный узелок до 8 мм в диаметре. Также заметно формирование деформации по типу «шейки лебедя» 3 пальца правой кисти и 3,4 пальцев правой кисти. (Изображения из личного архива, разрешено к публикации).
Автор: врач-ревматолог Артемьев Илья Андреевич
Цены, приведенные на сайте, не являются публичной офертой, носят информационный характер и могут быть изменены.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Диагностика ревматоидного артрита на ранних стадиях заболевания
Ревматоидный артрит (РА) является наиболее распространенным заболеванием соединительной ткани. Оно неуклонно прогрессирует, рано приводит к утрате трудоспособности и снижает продолжительность и качество жизни пациентов. В первые 3 года болезни трудоспособность утрачивают 37,5% больных, а через 5 лет более чем 50% больных РА уже не способны продолжать работу.
Возможности улучшения прогноза при РА связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах. Минимальная продолжительность этого периода времени составляет около 3 месяцев с момента дебюта болезни. Однако на практике почти в половине случаев диагноз РА ставится больным лишь тогда, когда у них выявляются рентгенологические признаки достоверных, а следовательно, уже необратимых, суставных деструкций. Причин несвоевременной постановки диагноза РА на этапе первой врачебной помощи несколько.
Главной является недостаточное знаком-ство докторов общей практики с дифференциальным диагнозом заболеваний суставов. РА и другие ревматические болезни схожи на начальных этапах развития. Современная медицина пока не располагает абсолютным критерием, позволяющим на 100% отличать РА от другой суставной патологии. В связи с этим диагноз РА ставится по совокупности признаков, каждый из которых имеет различную степень достоверности. Для диагностики РА повсеместно применяют предложенные в 1987 году Американской коллегией ревматологов (AКР) классификационные критерии (табл.). Критерии 1—4 должны наблюдаться не менее 6 недель. Диагноз РА устанавливается при наличии не менее 4 критериев. Чувствительность критериев — 91,2%, специфичность — 89,3%. В развернутой стадии болезни эти критерии действительно имеют высокую чувствительность и специфичность (около 90%).
Ранняя диагностика крайне важна
Однако при раннем РА эффективность диагностики гораздо ниже. Например, подкожные ревматоидные узелки редко выявляются на первом году заболевания. Рентгенологические изменения в ранние сроки РА неспецифичны или могут отсутствовать. То же относится и к присутствию у пациентов в крови ревматоидного фактора. Тогда основное значение в постановке диагноза имеет симметричный артрит с вовлечением кисти и запястья, сопровождающийся продолжительной утренней скованностью.
Относительно последнего признака мы хотели бы заострить внимание читателя. Скованность — тугоподвижность суставов, связанная со снижением уровня эндогенных кортикостероидов в утренние часы, а не боль является достоверным диагностическим критерием РА.
По данным зарубежных исследователей, одной из главных причин отсроченной постановки диагноза РА является позднее направление больного к ревматологу. Для уменьшения потери времени на этапе первичного контакта с врачом общей практики и своевременного направления пациента к ревматологу Emery P. и соавт. (2002 г.) предложили критерии «впервые выявленного» РА (см. табл.).
Следующий этап — признаки воспаления
Лабораторные признаки РА — следующий этап алгоритма, это, конечно, признаки воспаления. Однако оценка СОЭ, С-реактивного белка (СРБ), белковых фракций имеет второстепенное значение в диагностическом процессе на ранних этапах. И отсутствие их изменений не должно препятствовать постановке диагноза. В первые 2—3 месяца величины этих параметров не менее чем у 50% больных не выходят за пределы нормы. Кроме того, изменения острофазовых показателей типичны и для других заболеваний суставов.
Тем не менее дебют РА у лиц пожилого возраста (старше 55 лет) сопровождается выраженной клинико-лабораторной активностью болезни — высоким уровнем СОЭ, СРБ, альфа 2 и гамма-глобулинов. В клиническом течении преобладает острое начало с лихорадочным синдромом без четкого продромального периода, стойкий полиартрит, нередко торпидный к терапии. Вышесказанное важно и потому, что эти проявления манифестируют на фоне уже имеющихся других суставных заболеваний, в первую очередь, остеоартроза, что также затрудняет верификацию РА, традиционно считающегося «болезнью молодого возраста». Именно высокие, нетипичные для остеоартроза, показатели СОЭ и уровня острофазовых белков должны навести врача на мысль о дебюте РА у пожилого больного.
Большее значение имеет обнаружение в крови ревматоидного фактора (РФ) в диагностических титрах. Однако примерно у 20% больных РА РФ в сыворотке крови отсутствует. Кроме того, РФ обнаруживают примерно у 5% здоровых людей, у 5—25% лиц пожилого возраста, а также у значительного числа больных с хроническими заболеваниями (системной красной волчанкой, системной склеродермией и др.).
Иммунологический тест улучшил диагностику
Указанных ограничений лишен недавно внедренный в клиническую практику новый иммунологический тест — определение антител к циклическому цитруллинированному пептиду (анти-ЦЦП-АТ), что повысило эффективность лабораторной диагностики РА на ранних стадиях. У больных с РА было выявлено несколько аутоантител, направленных против белков, содержащих цитруллин. Первым таким аутоантителом был антиперинуклеарный фактор. Специфичность анти-ЦЦП-АТ при диагностике РА на ранних стадиях составляет 86%, комбинации анти-ЦЦП-АТ + СОЭ — 95%, анти-ЦЦП-АТ + РФ — 91%, анти-ЦЦП-АТ + СРБ — 97%, анти-ЦЦП-АТ + полиартрикулярная боль — 95%, анти-ЦЦП-АТ + утренняя скованность — 99%. Особенно диагностически значимо определение анти-ЦЦП-АТ у лиц с низкими титрами ревматоидного фактора.
Рентгенография суставов — достоверный, но на ранних стадиях заболевания имеющий низкую диагностическую ценность, метод исследования. Околосуставной остеопороз как признак первой рентгенологической стадии РА развивается как минимум в течение нескольких недель. А костные эрозии и узуры — наиболее важный симптом РА — являются поздним признаком и могут обнаруживаться лишь спустя много месяцев. Тем не менее рентгенография суставов обязательна при любом подозрении на РА.
В первую очередь выполняется снимок кистей вне зависимости от степени субъективных и объективных признаков их поражения. Эрозии и сужение суставной щели проксимальных межфаланговых суставов обеих кистей рук наиболее типичны для РА. Они могут прогрессировать субклинически и, следовательно, их обнаружение дополняет картину даже при нерезко выраженных признаках воспаления. Рентгенологические изменения в крупных суставах считаются менее специфичными для РА. Тем не менее, особенно при серонегативных формах болезни, исследование костей таза может быть диагностически значимым.
На ранних стадиях РА наиболее чувствительным методом для выявления диагностически значимых изменений в суставах является МРТ. Этот метод позволяет обнаружить изменения в мягких тканях. Более доступным для клинической практики является метод допплеровского ультразвукового исследования суставов, который, как и МРТ, обладает большей, по сравнению с рентгенографией, чувствительностью в выявлении характерных для РА изменений в суставах. В первые месяцы заболевания, помимо визуализации синовита и тендовагинита, большое значение для постановки диагноза имеет обнаружение паннуса, который выглядит как гроздевидное утолщение синовиальной оболочки до 4—6 мм с усиленной васкуляризацией. На поздних стадиях толщина паннуса может достигать 10—12 мм, при этом выраженность его васкуляризации значительно варьирует. Этот метод имеет преимущества при исследовании плечевых и тазобедренных суставов, хуже доступных для физикального обследования. При других распространенных заболеваниях суставов (реактивных артритах, остеоартрозе) паннус не образуется. Напротив, в суставах характерен синдром «минус ткань», когда визуализация фиксирует разрушение хряща, расширение суставной щели и дефекты костной ткани без наличия пролиферирующей синовии.
Итак, дебют РА возможен как в молодом, так и в пожилом возрасте. В последнем случае болезнь имеет более агрессивный и прогностически менее благоприятный характер. Как мы показали выше, «классические» критерии диагностики РА на ранних стадиях имеют существенные дополнения. Оценка уровня антицитруллиновых антител, подключение ультразвукового и МРТ-исследования суставов расширяют возможности ранней диагностики этого тяжелого и социально значимого заболевания.
Диагностика ревматоидного артрита на ранних стадиях представляет самостоятельную клиническую проблему, которая является ключевой для своевременного назначения препаратов, предотвращающих прогрессирование болезни.
Перспективы улучшения прогноза при ревматоидном артрите связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах.
Ревматоидный артрит
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Какие заболевания лечит ревматолог?
Мы в Telegram и "Одноклассниках"
Подагра: диагностика и лечение
"Men's Health", медицинский блог (август 2016г.)
"Здоровье", журнал (июль 2011г.)
Ревматоидный артрит - хроническое системное воспалительное заболевание, при котором поражаются симметричные суставы, как правило, кистей и стоп. Они опухают, деформируются и теряют свою подвижность.
Данная патология относится к группе артритов аутоиммунной природы (в отличие от метаболических артропатий, таких как подагрический артрит, где патологический процесс связан с нарушением обмена веществ), для которой характерно поражение прежде всего синовиальной оболочки, выстилающей сустав. На ранних этапах заболевание похоже на обычную простуду, сопровождающуюся ломотой в суставах.
По статистике, примерно 2 миллиона россиян и около 1% всех живущих на нашей планете людей страдают от ревматоидного артрита. До появления современных методов лечения от 50 до 70% больных теряли трудоспособность в течение 5 лет от начала заболевания. Чаще всего этот вид артрита поражает женщин среднего и старшего возраста.
Дети, хотя и очень редко (6-19 детей на 100 тысяч человек) тоже могут быть подвержены данной болезни. Детская форма заболевания называется ювенильный артрит (ЮРА).
Причины артрита
Подлинные причины ревматоидного артрита до сих пор еще не выяснены. Известно только, что заболевание возникает при «сбое» иммунитета. Другими словами, иммунная система начинает «воевать» со своими собственными клетками, вызывая нарушения в организме.
Есть предположения, что следующие факторы могут спровоцировать ревматоидный артрит суставов:
- перенесенные инфекционные болезни (корь, гепатит В, паротит, герпес);
- генетическая предрасположенность (особые гены, например, DRB1 провоцируют «ошибки иммунитета);
- переохлаждение организма;
- травмы;
- последствия после хирургических операций;
- пищевая аллергия.
Симптомы артрита
Следует помнить о том, что ревматоидный атрит – хроническое прогрессирующее заболевание. Сначала поражаются один-два сустава, через некоторое время начинают воспаляться другие суставы. Затем патологический процесс охватывает не только суставы, но и другие ткани, включая внутренние органы (так называемые внесуставные проявления ревматоидного артрита).
В скрытом (латентном) периоде болезни у пациентов отмечается слабость, быстрая усталость, резкое похудение, потливость, мышечные боли.
Чаще всего ревматоидный артрит начинается со следующих признаков:
- отечность и боль в суставах (как правило, воспаление симметрично захватывает мелкие суставы кистей и стоп, возникает артрит пальцев рук, артрит стопы);
- ноющие боли в мышцах;
- повышение температуры тела;
- утренняя скованность в суставах.
В более позднем периоде заболевания артритом в случае отсутствия адекватного лечения происходит деформация суставов в кистях и пальцах. Пальцы рук загибаются и становятся похожими на шею лебедя или плавник моржа. Боль и нарушение движения пальцев не позволяют больному делать даже самые простые движения, связанные с самообслуживанием.
Кожа на руках истончается, под кожей образуются небольшие, размером с горошину ревматоидные узелки.
Боль распространяется на область предплечья и плеча. При артрите плечевого сустава возникает тугоподвижность мышц плечевого пояса, шеи. Это ведет к атрофии мышц.
При поражении пальцев стоп (артрит стопы) отмечается деформация пальцев в наружную сторону. Больному становится очень трудно подбирать обувь.
Воспаление коленного сустава (артрит коленного сустава) нарушает нормальную ходьбу.
Артрит тазобедренного сустава встречается не часто, сопровождается сильной болью в области паха. В конечном счете, это может привести к некрозу головки бедренной кости и инвалидности.
При данной болезни воспаление голеностопного сустава (артрит голеностопного сустава) встречается относительно редко.
При ревматоидном артрите возможно развитие деформации суставов, что приводит к ограничению их подвижности и потере трудоспособности. Кроме того, аутоиммунный процесс при этой патологии может поражать жизненно важные органы - сердце, легкие, желудочно-кишечный тракт, почки, глаза, нервную систему. Поэтому при появлении скованности и прогрессирующих болей в суставах не пытайтесь «снимать» их обезболивающими средствами - запишитесь на консультацию к ревматологу! Ревматоидный артрит хорошо поддается лечению при рано начатом лечении!
Диагностика артрита
Диагностикой ревматоидного артрита занимается врач-ревматолог/артролог.
Прежде чем подтвердить или опровергнуть диагноз, врач–артролог/ревматолог выслушает жалобы пациента, проведет осмотр суставов и назначит необходимое обследование.
Диагностика обычно включает в себя следующие исследования (смотрите также ревматологическое обследование):
Читайте также:
